Kamerstuk
| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2022-2023 | 29247 nr. 393 |
Zoals vergunningen, bouwplannen en lokale regelgeving.
Adressen en contactpersonen van overheidsorganisaties.
U bent hier:

| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2022-2023 | 29247 nr. 393 |
Vastgesteld 15 juni 2023
De vaste commissie voor Volksgezondheid, Welzijn en Sport heeft een aantal vragen en opmerkingen voorgelegd aan de Minister van Volksgezondheid, Welzijn en Sport over de brief van 15 december 2022 over enkele brieven inzake TNO-rapportage dashboard acute zorg (Kamerstuk 29 247, nr. 377); Criteria regiobeelden/plannen, ROAZ-beelden/plannen en beoordelingskader impactvolle transformaties IZA (Kamerstuk 31 765, nr. 704); Adviesrapport «Het perspectief voor toekomstbestendige acute zorg» (Kamerstuk 29 247, nr. 386); Advies bevordering implementatie multitraumanorm (Kamerstuk 29 247, nr. 387) en Inrichting van zorgcoördinatie (Kamerstuk 29 247, nr. 389).
De vragen en opmerkingen zijn op 30 mei 2023 aan de Minister van Volksgezondheid, Welzijn en Sport voorgelegd. Bij brief van 14 juni 2023 zijn de vragen beantwoord.
De voorzitter van de commissie, Smals
De adjunct-griffier van de commissie, Bakker
|
Inhoudsopgave |
||
|---|---|---|
|
I. |
Vragen en opmerkingen vanuit de fracties |
2 |
|
Vragen en opmerkingen van de leden van de VVD-fractie |
2 |
|
|
Vragen en opmerkingen van de leden van de D66-fractie |
4 |
|
|
Vragen en opmerkingen van de leden van de PVV-fractie |
5 |
|
|
Vragen en opmerkingen van de leden van de CDA-fractie |
6 |
|
|
Vragen en opmerkingen van de leden van de SP-fractie |
13 |
|
|
Vragen en opmerkingen van de leden van de PvdA-fractie |
14 |
|
|
Vragen en opmerkingen van de leden van de ChristenUnie-fractie |
15 |
|
|
Vragen en opmerkingen van het lid van de BBB-fractie |
16 |
|
|
Vragen en opmerkingen van het lid van de fractie Den Haan |
17 |
|
|
II. |
Reactie van de Minister |
17 |
Vragen en opmerkingen van de leden van de VVD-fractie
De leden van de VVD-fractie hebben met interesse de brieven omtrent de plannen voor de acute zorg gelezen. Genoemde leden vinden het belangrijk dat de zorg van goede kwaliteit en dichtbij beschikbaar is en zien de urgentie om werk te maken om de acute zorg toekomstbestendig te maken én te houden. Zij danken de Minister voor zijn brieven, al roepen deze nog veel vragen op.
Genoemde leden lezen in de stukken over behorende bij de Nederlandse Organisatie voor toegepast-natuurwetenschappelijk onderzoek (TNO)-rapportage dashboard acute zorg dat binnen het onderzoek geen analyse is gedaan van mogelijke follow-on effecten/cascade-effecten op andere afdelingen van het ziekenhuis en/of van effecten voor Spoedeisende Hulp (SEH)-locaties die door nachtsluiting elders met extra toestroom van patiënten te maken krijgen. Ook is geen onderzoek verricht naar zorginhoudelijke en/of organisatorische consequenties. Er kunnen wat deze leden betreft op basis van deze stukken geen conclusies getrokken worden met betrekking tot de gevolgen van (nachtelijke) sluitingen van SEH’s in het algemeen. De leden van de VVD-fractie hechten eraan dat onderzoek een zekere mate van valorisatie heeft en dat kennis dat uit onderzoek voortkomt ook in de praktijk benut kan worden. Welk nut heeft dit onderzoek voor de praktijk gehad? Blijft het dashboard dat TNO ontwikkeld heeft actief en wordt deze ook geoptimaliseerd zodat ook de uitkomsten uit het dashboard beter worden? In hoeverre bevat de studie die in 2017 in het Nederlands Tijdschrift voor Geneeskunde verscheen met de titel «Concentratie van de spoedeisende hulp»1 resultaten die in dit licht meegenomen (kunnen) worden?
De leden van de VVD-fractie hebben kennisgenomen van het beoordelingskader voor impactvolle transformaties en de afspraken uit het Integraal Zorgakkoord (IZA) om in samenwerking plannen te ontwikkelen voor impactvolle transformaties. Hoe verhouden deze afspraken zich tot het zevende punt van de algemene maatregel van bestuur (AMvB) van acute zorg2? Kan de Minister aangeven in welke gevallen van impactvolle transformaties deze in werking treedt? Genoemde leden lezen dat het bij impactvolle transformaties vooral gaat om de wijze waarop met elkaar wordt gewerkt en het vertrouwen dat er onderling is. Op welke manier is er toezicht op de wijze van samenwerking en onderling vertrouwen? Hoe verhoudt dit zich tot bijvoorbeeld de casus van het Gelre-ziekenhuis in Zutphen?
Deze leden lezen dat level 1 traumacentra die niet voldoen aan de minimumnorm van 240 patiënten per locatie per jaar, vanaf 1 januari 2024 geen multitraumazorg meer mogen leveren. Om hoeveel locaties zou dat gaan indien uit wordt gegaan van de huidige situatie? Op welke termijn vinden de gesprekken met betrokken partijen plaats? Hoe groot acht de Minister de kans dat de normen voor multitraumazorg alsnog kunnen worden gehaald? Hoe is het overleg met aanpalende beroepsgroepen en organisaties geregeld gedurende dit proces?
In het advies Bevordering implementatie multitraumanorm wordt ook meermaals gesproken over innovaties. Een van de aanbevelingen is het stimuleren van onderzoeken naar innovatieve verbetermogelijkheden zoals de prehospitale lactaatbepaling. Ook (video)ondersteuning van de ambulance en het daarbij betrekken van best practices en technologische innovaties is een van de aanbevelingen. De leden van de VVD-fractie zijn groot voorstander van innovaties in de zorg, maar merken ook op dat de implementatie hiervan vaak achterblijft, zowel in omvang als in tijd. Wat kan de Minister vanuit zijn rol doen om deze innovaties sneller en breder geïmplementeerd te krijgen? Neemt de Minister dit vraagstuk mee in de gesprekken met betrokken partijen?
Tevens lezen de leden van de VVD-fractie dat ook zorgverzekeraars afwachtend zijn bij de bekostiging van innovaties en best practices in de traumaregio’s. Kan de Minister aangeven wat hiervan de reden is? In de beleidsagenda Toekomstbestendige acute zorg3 geeft de Minister aan van zorgverzekeraars te verwachten dat zij bijdragen aan de realisatie van de normen voor multitraumazorg, bijvoorbeeld met hun inkoop en contractering. Geldt deze verwachting ook voor wat betreft innovaties? Zo niet, is de Minister bereid met zorgverzekeraars in gesprek te gaan over snellere bekostiging van innovaties?
Daarnaast hebben de leden van de VVD-fractie met veel interesse de visie op zorgcoördinatie gelezen. Om de beweging naar zorgcoördinatie te maken, moet de Minister snelle stappen zetten in het realiseren van de juiste randvoorwaarden. Deze leden lezen dat de Minister mede op basis van pilots is gekomen tot de visie op hoofdlijnen. Wat waren knelpunten uit deze pilots op het gebied van administratieve lasten en capaciteit en hoe worden deze aangepakt? Genoemde leden denken dat genoemde richtingen zoals meer informatiegestuurd werken, landelijk inzicht in beschikbare capaciteit en een duidelijkere lijn in meldingen en meldstromen een grote verbetering kunnen opleveren voor de organisatie van de acute zorg. Zij hechten er hierbij wel aan dat ook voorbij de vrijblijvendheid wordt gekeken. Hoe wordt geborgd dat informatie over beschikbare capaciteit in Regionaal Overleg Acute Zorgketen (ROAZ)-regio’s daadwerkelijk aangeleverd en bijgehouden wordt? Voor wie wordt deze capaciteitsinformatie inzichtelijk? De Minister stelt dat inzicht in de capaciteitsinformatie in de toekomst «idealiter beschikbaar in het Landelijk Platform Zorgcoördinatie (LPZ)» wordt. Waarom wordt er hier niet voor gekozen om dit de norm te maken, in plaats van een gewenst «ideaalbeeld»? Zal gewerkt worden met open normen als het gaat om de inrichting van de acute zorg, waarbij een minimale set aan basisvoorwaarden wordt vastgelegd, maar waarbij het aan ROAZ-regio’s zelf is om deze norm passend in de context van de regio’s in te vullen?
Verder zijn de leden van de VVD-fractie benieuwd of de Minister ervaringen van andere landen meeneemt in zijn uiteindelijke besluiten omtrent zorgcoördinatie. Uit onderzoeken blijkt dat dit in Engeland4 en Denemarken5 niet heeft geleid tot verminderde druk op de acute zorg maar soms juist een aanzuigende werking had. Welke acties neemt de Minister om dat te voorkomen? Hoe wordt bijvoorbeeld zelftriage zo goed mogelijk ingericht en uitgelegd aan mensen thuis? In het IZA is door partijen afgesproken om het voorkómen van acute zorg prioriteit te maken in het beleid. Genoemde leden vragen op welke manier slimme zorg, zoals technologie, digitalisering en e-health onderdeel wordt van het besluit rondom zorgcoördinatie om zo toegang te verhogen en arbeidslast te verlagen. Deze leden lezen dat de Minister ervan uitgaat dat zorgcoördinatie bestaat uit vier functies. Eerder in zijn beleidsagenda toekomstbestendige acute zorg ging hij nog uit van zeven functies. Waar zit het verschil nu in en wanneer kan de Minister aangeven wat de definitieve functies van zorgcoördinatie zijn?
De leden van de VVD-fractie lezen dat de Minister in het advies wordt gevraagd het Landelijk Netwerk Acute Zorg (LNAZ) opdracht te geven om een landelijk domeinoverstijgend capaciteitsinformatiesysteem te ontwikkelen. Wordt dit ook meegenomen in de plannen rondom een landelijk dekkend netwerk van infrastructuren? Ook lezen deze leden dat zorgaanbieders terughoudender zijn geworden om capaciteitsdata aan te leveren en dat de Minister hierover in gesprek is. Genoemde leden maken zich hier zorgen over, ook gezien zij landelijk inzicht in beschikbare capaciteit cruciaal vinden. Waar komt deze terughoudendheid bij zorgaanbieders vandaan en wat wordt gedaan om dit knelpunt weg te nemen? Kan de Minister ook hier nadenken over een vast te leggen norm in plaats van een gewenst «ideaalbeeld»?
Genoemde leden denken dat zorgcoördinatie een goede verbetering kan zijn, maar zij vinden de plannen nog erg oppervlakkig. Zij merken op dat de Minister in het najaar met nadere informatie komt maar dat hij het van groot belang acht dat regio’s niet wachten om aan de slag te gaan met het implementeren van (onderdelen) van zorgcoördinatie. Hoe ziet de Minister dit voor zich als er nog veel onduidelijk is? Kan de Minister aangeven wat hij nu precies verwacht van zorgaanbieders? Hoe richt de Minister het proces zodanig in dat er niet alleen gepraat en overlegd wordt, maar vooral ook besluitvorming plaatsvindt, waarbij de individuele belangen van zorgaanbieders niet het algemeen belang voor de mensen in de regio in de weg staan?
Al met al zijn de leden van de VVD-fractie voorstander van de plannen omtrent acute zorg maar zouden zij graag wat meer concreetheid, meer richting en urgentie willen zien bij de Minister. Kan de Minister daarom met een duidelijk tijdspad en -proces komen?
Vragen en opmerkingen van de leden van de D66-fractie
Met interesse hebben de leden van de D66 fractie kennisgenomen van de stukken omtrent de acute zorg. Deze leden vinden het belangrijk dat acute zorg beschikbaar blijft, juist ook in regio’s waar deze zorg onder druk staat. Zij zien ook de krapte op de arbeidsmarkt, met name ook onder verpleegkundigen. Kan de Minister aangeven hoe deze beroepsgroep goed meegenomen wordt in de plannen voor de inrichting van de acute zorg? Genoemde leden vinden het ook belangrijk dat er snel vanuit de Minister een plan naar de Kamer komt over de inrichting van de acute zorg in Nederland, zodat stappen kunnen worden gezet om de beschikbaarheid te blijven garanderen. Deze leden geven daarbij ook aan dat zorgvuldige besluitvorming van groot belang is, waarbij de verschillende partijen uit de hele zorgketen op regioniveau goed meegenomen worden.
Genoemde leden vinden het belangrijk dat er snel regiobeelden komen over de inrichting van het (acute) zorglandschap en begrijpen dat partijen in de zorg hier ook mee bezig zijn. Kan de Minister aangeven wanneer de Kamer over de uitkomst van deze regiobeelden wordt geïnformeerd? Een van de uitdagingen die de leden van de D66-fractie zien voor de uitwerking van de regiobeelden, is het tot stand komen van de domeinoverstijgende samenwerking. Kan de Minister een analyse delen met de Kamer waarin hij aangeeft waar hij nu nog (beleids)drempels ziet en aan welke oplossingen hij daarvoor denkt? Deze leden begrijpen de keuze van de Minister om richting meer samenwerking te gaan heel goed en vragen daarbij hoe de Minister oog houdt voor de kwaliteitsverbetering die hiermee gepaard moet gaan en hoe de (digitale) toegankelijkheid goed geborgd blijft worden.
De leden van de D66-fractie lezen in het rapport over de landelijke inrichting zorgcoördinatie dat vanuit het Ministerie van Volksgezondheid, Welzijn en Sport voorwaarden gesteld moeten worden aan het leveren van deze zorg. Deze leden vragen de Minister hoe hij ervoor gaat zorgen dat digitale systemen, financiering en de aansluiting op de verschillende sectoren zo wordt georganiseerd dat deze zorgcoördinatie ook goed tot stand gaat komen. Zij horen ook graag van de Minister hoe de regiobeelden concreet handen en voeten gaan krijgen en welke mogelijkheden er zijn via bijvoorbeeld financiering etc. om de richting van de regiobeelden meer aan te jagen.
Genoemde leden vragen de Minister hoe ervoor wordt gezorgd dat hoogcomplexe zorg ook daadwerkelijk in de traumacentra georganiseerd wordt. Hoe wordt de Kamer meegenomen in de uitwerking hiervan? Zij zijn positief over de campagne die gelanceerd is door de Minister over «bel alleen 112 bij levensgevaar» onder andere naar aanleiding van het verzoek van het lid Paulusma om in 2023 een publiekscampagne te houden. Zij worden graag geïnformeerd over de voortgang van deze campagne. Is er een monitor van de effecten van deze campagne en wanneer worden de resultaten naar de Kamer gestuurd?
De leden van de D66-fractie hebben daarnaast veel interesse voor de inzet van kunstmatige intelligentie (AI) in de zorg, mits de randvoorwaarden hiervoor goed geborgd zijn. Kan de Minister de Kamer infomeren over de voortgang van de inzet van AI in de zorg? Welke mogelijkheden zijn er om de inzet hiervan te versnellen, zodat ook de acute zorg bijvoorbeeld slimmer ingericht kan worden?
Genoemde leden vragen hoe de aansluiten van acute zorg met omringende landen op dit moment is geregeld en welke mogelijkheden de Minister ziet om juist in grensregio’s hier betere afspraken over te maken.
Vragen en opmerkingen van de leden van de PVV-fractie
De leden van de PVV-fractie hebben kennisgenomen van de brieven van de Minister inzake (de inrichting van) de acute zorg. Deze leden hebben daarover een aantal vragen en opmerkingen. Zij zijn teleurgesteld dat de Minister uit de TNO-rapportage dashboard acute zorg geen conclusies wil trekken. De rapportage schiet tekort, aldus de Minister en verder is het aan het ROAZ om te bezien wat een eventuele (nachtelijke) sluiting van een SEH in de regio voor consequenties zou hebben. Deze leden vinden dit te kort door de bocht en zien graag dat de Minister het TNO onderzoek uitbreidt en verdiept. Genoemde leden vinden het van groot belang om helder te krijgen of nachtelijke sluiting van een SEH nu wel of niet bijdraagt aan het personeelstekort in de zorg. Graag ontvangen deze leden een toezegging hierop.
Genoemde leden begrijpen dat de Minister met zorgcoördinatiecentra de doorstroom van patiënten naar de SEH en van de SEH naar ziekenhuis-, verpleeg- of revalidatiebedden of thuiszorg wil bevorderen. De oorzaak dat die doorstroom stokt ligt echter niet bij een gebrek aan coördinatie, maar simpelweg bij een tekort aan bedden in al die sectoren. Dat nu het coördinatiecentrum moet gaan rondbellen op zoek naar een plek voor een patiënt in plaats van bijvoorbeeld de huisarts of de wijkverpleegkundige is slechts een taakverschuiving, maar geen oplossing. De oorzaak van het probleem wordt dus niet aangepakt maar de Minister doet aan symptoombestrijding. Intussen gaat het beleid van SEH-posten, afdelingen acute verloskunde en hele regionale ziekenhuizen sluiten gewoon door, waardoor er nog meer druk ontstaat. Ook de factsheet «Spoedzorg in Nederland»6 stelt dat: «Het sluiten van SEH`s zal de kwaliteit van zorg voor deze patiënten juist doen afnemen». Is de Minister bereid het sluiten van SEH’s te voorkomen? Zo nee, waarom niet?
De leden van de PVV-fractie willen weten of de Minister net zo overvallen is door het besluit van het ziekenhuisbestuur van Gelre ziekenhuizen om de verloskunde en de SEH op de locatie Zutphen te sluiten als de burgemeester en inwoners van Zutphen en het personeel zelf. Zo ja, wat zegt dit over de procedure in het algemeen en de maatschappelijk-publieke belangen in het bijzonder? Zo nee, vindt de Minister dat de communicatie en het proces helder en transparant zijn verlopen? Genoemde leden willen graag weten welke instrumenten de Minister in principe ter beschikking heeft om de sluiting te voorkomen. Is de Minister voorts bereid om de achterliggende argumenten voor de sluiting te achterhalen bij het ziekenhuisbestuur? Wat levert de sluiting het ziekenhuisbestuur financieel op? Is de situatie in Zutphen een voorbode van nog meer zorgafbraak? Volgt straks Zoetermeer?
Deze leden verbazen zich over de rol die de Minister de huisartsen toebedeelt bij de inrichting van de zorgcoördinatiecentra. De meeste patiënten met een spoedvraag worden immers door de huisarts gezien. Genoemde leden vragen of het de bedoeling is dat de huisartsenposten (HAP’s) verdwijnen. Zij begrijpen dat het belangrijk is de huisarts zoveel mogelijk te ontlasten, maar lezen ook in de factsheet «Spoedzorg in Nederland» dat «in tegenstelling tot bijvoorbeeld de Angelsaksische landen juist een lichte afname van het aantal SEH-patiënten te zien (is) in Nederland, met name dankzij het nog steeds goed functionerende huisartsensysteem, binnen en buiten kantoortijden. Het is belangrijk dat systeem te blijven koesteren, ondersteunen en versterken». Kan de Minister verduidelijken hoe een regionaal en op termijn landelijk zorgcoördinatiecentrum het lokale huisartsensysteem ondersteunt en versterkt en waarop is dat gebaseerd? Circa 90 procent van de acute zorg is basis medisch-specialistische zorg. Deze patiënten – vaak met meerdere aandoeningen – zijn volgens genoemde leden per definitie beter af in een bestaande lokale keten, in plaats van ’s avonds en ’s nachts vervoerd te moeten worden naar een ander voor hen onbekend ziekenhuis. Is de Minister het met deze leden eens?
Vragen en opmerkingen van de leden van de CDA-fractie
De leden van de CDA-fractie hebben kennisgenomen van de diverse brieven en rapporten met betrekking tot de acute zorg. Deze leden hebben hier enkele vragen bij. Is de Minister het met deze leden eens dat leefbaarheid en de nabijheid van zorg voor mensen ook een aspect van kwaliteit is? Genoemde leden vragen hoe de Minister tot op heden uitvoering heeft gegeven aan de breed gesteunde motie van het lid Van den Berg7 waarin de regering verzocht wordt zich in te zetten voor behoud van capaciteit van zorg in de regio door een bottom-up aanpak voor de organisatie van de zorg. Wat betekent tegen die achtergrond de brief8 van premier Rutte met onder andere reactie op de rapporten Eigentijdse Ongelijkheid en Elke regio telt dat dit belangrijke uitgangspunten voor het kabinet zijn bij het vormgeven van beleid voor het beleid met betrekking tot acute zorg?
De leden van de CDA-fractie vragen wat de Minister vindt van de opmerking van de heer Eringa in de NRC van afgelopen week: «Dus is een situatie denkbaar waarin inwoners het oneens zijn met een beslissing, die dan niet doorgaat?» «Nou, dat denk ik niet. Die kans is klein. Als onze plannen gewijzigd moeten worden door inspraak van bewoners, zijn het geen goede plannen. Als wij iets voorleggen, is het onze inschatting dat dat noodzakelijk en veilig is. Het kan niet zo zijn dat de plannen inwoners niet aanspreken, en wij die dan moeten bijstellen.»9 Hoe ziet de Minister deze opmerkingen in relatie tot de AMvB10 waarin onder andere verschillende keren staat: «Terugkoppelen aan gemeenten en inwoners wat met naar voren gebrachte visies, wensen en zorgen zal worden gedaan?» Vindt de Minister met deze leden dat die opmerkingen getuigen van een enorme arrogantie? Vindt de Minister het niet verbijsterend dat men up front ervan uitgaat dat andere mensen geen creatieve ideeën en oplossingen kunnen aanbrengen? Hoe vindt de Minister dit in relatie tot het (Sociaal-Economische Raad) SER-rapport van februari 2023 Waardevol werk: publieke dienstverlening onder druk11 waarbij juist ook gepleit wordt van anderen te leren?
Genoemde leden vragen of het klopt dat Nederland ten opzichte van andere landen relatief grote ziekenhuizen heeft (gemiddeld veel bedden) en het minst aantal SEH’s. Klopt het daarnaast dat via de SEH ongeveer 40% van de mensen binnenkomen die uiteindelijk in het ziekenhuis komen te liggen en dat weghalen van de SEH feitelijk gelijk staat met het ontmantelen van een ziekenhuis?
Zij vragen wat de Minister ervan vindt dat bij het Langeland ziekenhuis in Zoetermeer en het Gelre ziekenhuis in Zutphen niet de procedures conform de AMvB worden gevolgd (er wordt geïnformeerd maar niet overlegd) en dat betrokken gemeentebesturen niet eens antwoord krijgen op hun vragen. Wat vindt de Minister ervan dat nu tussentijds allerlei besluiten worden genomen terwijl juist de ROAZ-en de opdracht hebben om met een integraal plan acute zorg voor iedere regio te komen? Waarom wordt daar niet op gewacht? Klopt het dat de voorzitter van de ROAZ-en op persoonlijke titel, dus zonder mandaat, in het LNAZ zitten? Wat vindt de Minister in dat kader van de opmerking van de heer Kramer, voorzitter van de LNAZ, om nog in ongeveer 40 ziekenhuizen acute zorg aan te bieden en de rest om te bouwen tot spoedposten?12 Deelt de Minister de mening van de leden van de CDA-fractie dat laagcomplexe zorg meer dan 90% van de zorg betreft? Zo niet, kan de Minister dan een overzicht geven van hoogcomplexe- en laagcomplexe acute zorg? Hoe ziet de Minister de opmerking van de voorzitter van het LNAZ tegen de achtergrond van zijn opmerking in het commissiedebat over acute zorg dat het onderzoek over Denemarken relevant is en dat het halveren van het aantal SEH’s dus niet verstandig is13?
Genoemde leden vragen of het klopt dat het ROAZ geen juridische entiteit met eigen bevoegdheden is. Klopt het dat de traumacentra de regionale overleggen acute zorgketen organiseren en dat er nu elf ROAZ-regio’s zijn? Wie zijn nu exact de vertegenwoordigers in de ROAZ en wie geeft hen mandaat? Wie bepaalt wie lid mag zijn van het ROAZ? Welke besluiten mag een ROAZ zelfstandig nemen en waar is dat geregeld? Is dit alleen in de betreffende AMvB geregeld14?
De leden van de CDA-fractie begrijpen dat de huidige level 1 traumacentra zijn: het Amsterdam Universitair Medisch Centrum (UMC) (AMC en VUmc), het UMC Groningen, het Maastricht UMC, het Elisabeth-TweeSteden Ziekenhuis (ETZ), het Erasmus MC, het UMC Utrecht, het Medisch Spectrum Twente, het Radboudumc, Isala, het HagaZiekenhuis, het LUMC en het Haaglanden MC (HMC). Door wie wordt dit bepaald? Vindt de Minister dat deze traumacentra voldoende gelijkmatig over het land verspreid zijn? Zo ja, graag ontvangen genoemde leden hierop een toelichting. Zo nee, welke acties worden ondernomen om voor een betere spreiding te zorgen? Vallen de ROAZ-regio’s samen met de regio multitraumacentra? Zo niet, gaat de Minister dat dan aanpassen conform de matroesjka-motie van de leden Van den Berg en Paulusma15?
De leden van de CDA-fractie vragen of er nu binnenkort een overzicht beschikbaar is van beschikbare bedden en beschikbare acute zorg per regio of ook landelijk. Is de Minister het met deze leden eens dat dat overzicht er voor alle soorten bedden zou moeten zijn omdat bij de uitstroom vaak de «verkeerde bedden»-problematiek aanwezig is?
Genoemde leven vragen of de Minister kan schetsen hoe de acute zorg nu is geregeld op de BES-eilanden en welke initiatieven de Minister daarbij nu neemt om deze te versterken. Kan de Minister aangeven hoe hij de acute zorg op deze eilanden georganiseerd wil zien?
Als deze leden de resultaten van de TNO-rapportage dashboard acute zorg leggen naast internationaal onderzoek naar de gevolgen van concentratie in onder andere Denemarken, Engeland en USA16, is de Minister het dan met hen eens dat concentratie (los van de zeer-hoog-complexe zorg, waar dit al gebruikelijk is) en schaalvergroting niet de oplossing is en dat moet worden ingezet op een fijnmazig acute zorg netwerk zodat het overgrote deel (90–95%) van de medisch specialistische acute zorg in lokale ziekenhuizen behandeld kan worden? Zo nee, waarom niet?
Deelt de Minister met de leden van de CDA-fractie dat er op basis van de TNO-rapportage wél conclusies getrokken kunnen worden op basis van de drie gestelde onderzoeksvragen te weten:
• Hoeveel SEH-bezoekers moeten er op jaarbasis naar elders bij een eventuele sluiting in de nacht?
• Hoeveel vervolgzorg verhuist er dan mee aan klinische opnamen, Intensive Care (IC)-opnamen en operaties?
• Welke personele vrijval ontstaat er die direct en specifiek aan de nachtsluiting gekoppeld is? En welke financiële vertaling kan hiervan gemaakt worden?
De leden van de CDA-fractie vragen of de Minister dezelfde conclusies als TNO heeft getrokken, te weten:
• De reductie van personeel is verwaarloosbaar klein bij een eventuele sluiting van een SEH in de nacht van een Vereniging Samenwerkende Algemene Ziekenhuizen (SAZ)-ziekenhuis daar personeel op de SEH ook ingezet wordt als er in de kliniek in de nacht iets met een patiënt gebeurt.
• Er is veel extra inzet nodig van schaarse ambulances en daarmee schaars ambulance personeel.
• Er is per saldo sprake van een kostenverhogend effect van een eventuele nachtsluiting van de SEH.
Is de Minister het met de leden van de CDA-fractie eens dat het sluiten van kleinere SEH’s die in de nacht weinig patiënten zien, geen oplossing is voor de grote arbeidsmarktproblematiek? Zo nee, waarom niet?
Op de tweede pagina van de brief over de regioplannen17 schrijft de Minister dat idealiter partijen samen komen tot specifieke transformatieplannen. Genoemde leden vragen hoe en door wie dat wordt beoordeeld. Op basis waarvan kan de Minister eventueel ingrijpen? Zij vragen hoe de Minister gaat zorgen dat de 2,8 miljard euro aan trasformatiegelden daadwerkelijk worden besteed aan tastbare en meetbare zaken en niet aan consultants en overleg.
In de periode van het Hoofdlijnenakkoord is een deel van de transformatiemiddelen onbenut gebleven. Het aanspraak maken op deze middelen brengt namelijk een grote administratieve belasting mee voor zorgaanbieders. De leden van de CDA-fractie vragen of de Minister een overzicht kan geven van de transformatiemiddelen die in de periode van het Hoofdlijnenakkoord zijn benut en óók welk gedeelte onbenut is gebleven. Is de Minister het ermee eens dat het huidige beoordelingskader transformatiemiddelen IZA administratief te omvangrijk is18? Is de Minister het ermee eens dat daarmee transformaties in onder andere de acute zorg worden bemoeilijkt in plaats van worden aangejaagd? Kan de Minister een overzicht geven van de inzet van de transformatiemiddelen die onder het IZA zijn ingezet? Hoe beoordeelt de Minister op dit moment de inzet van de betreffende middelen? Op welke manier is de Minister voornemens deze administratieve last en drempel te verlagen?
Aan het uitbetalen van middelen stellen zorgverzekeraars strenge voorwaarden19. Bijvoorbeeld waar het gaat om het aanleveren van een positieve businesscase. Van sommige initiatieven is het echter lastig om op voorhand het concrete effect zichtbaar te maken en een volledig sluitende businesscase uit te werken. Terwijl het beeld is dat deze initiatieven een zeer positief effect hebben en bijdragen aan het realiseren van de IZA-doelstellingen. Het is in het maatschappelijk belang om te kunnen blijven experimenteren met transformaties en geen onnodige rem op de IZA-doelstellingen te zetten. De leden van de CDA-fractie vragen hoe de Minister ervoor zorgt dat in het veld voldoende experimenteerruimte en financiële zekerheid voorhanden is om de gewenste transformaties en nieuwe bewegingen in gang te zetten.
In het advies over zorgcoördinatie20 schrijven de partijen: «Het advies presenteert landelijke kaders voor de inrichting van zorgcoördinatie met ruimte voor regionale invulling.» De Minister schrijft hierover dat partijen aangaven over schaalgrootte, governance en bekostiging van zorgcoördinatie er onderling niet uit te komen. De leden van de CDA-fractie vragen waar de verschillen tussen de standpunten van de partijen liggen op deze onderwerpen.
In het eindrapport «Het Perspectief voor toekomstbestendige acute zorg» wordt aangegeven dat een reëel risico is, conform rapporten van de Raad voor Volksgezondheid en Samenleving over schaalvergroting, dat door het concentreren in een zorgcoördinatiecentrum ervaren personeel niet meegaat of zelfs de zorg verlaat. De leden van de CDA-fractie vragen of de Minister kan uitleggen wat hij gaat doen met dit reële risico, hoe hij voor zich ziet dat zijn voorstel leidt tot een efficiëntere inzet van personeel en dat het niet gaat leiden tot extra personeel uitstroom en/of dat huidig personeel stopt met werken in de acute zorg omdat zij niet op deze «afstandelijke» manier willen werken?
In de brief over zorgcoördinatie21 schrijft de Minister dat de schaalgrootte van het zorgcoördinatiecentrum (zcc) zal worden gestoeld op die van de inrichting van de huidige regionale samenwerking in de acute zorg. Dat betekent dat er per ROAZ-regio één zcc komt, overeenkomstig scenario III uit het advies. In het ROAZ worden daarover afspraken gemaakt, zodat de hele regio bediend wordt. De Minister stelt geen landelijk maximum aan het aantal locaties binnen het zcc en het aantal locaties laat hij over aan het ROAZ. De leden van de CDA-fractie vragen hoe dan de belangen van kleinere ziekenhuizen worden geborgd. Hoe borgt de Minister de breed gesteunde motie22 van het lid Van den Berg om de zorg bottom-up op te bouwen? De Minister acht het noodzakelijk dat elk zcc ten minste één fysieke locatie per ROAZ-regio heeft. Genoemde leden vragen waarom hij dit noodzakelijk acht. Wat is de toegevoegde waarde daarvan, te meer daar op deze locatie geen patiënten hoeven te komen?
De leden van de CDA-fractie vragen of de Minister kan toelichten hoe hij denkt dat zorgcoördinatie budgetneutraal kan worden ingevoerd. Een onderbouwing met harde data ontbreekt en er moet eerst geïnvesteerd worden, voordat mogelijk tot besparing overgegaan kan worden. Hoe voorkomt de Minister dat zorgcoördinatie uiteindelijk resulteert in hogere kosten, meer inzet van personeel (deze leden lezen onder andere in het advies dat er een zorgcoördinatievoorziening (ZCV)-triagist, een ZCV-regieteam, een ZCV-consultatieteam en optionele een ZCV-dispatcher nodig zijn) en resulteert in een verdere complicering van het zorglandschap?
De bekostiging van zorgcoördinatie is randvoorwaardelijk voor een goede start. In dit kader is een beschikbaarheidsbekostiging essentieel. Een uitgewerkte vorm van de nieuwe financiering zal naar verwachting echter niet tijdig beschikbaar zijn voor implementatie in 2024. De leden van de CDA-fractie vragen of de Minister zekerheid kan geven dat de beschikbaarheidsbekostiging tijdig is ingeregeld. Als dit niet tijdig gereed is, hoe voorziet de Minister dan dat de tussentijd goed gaat lopen en bekostiging en inkoop adequaat is geregeld?
Een andere randvoorwaarde die vervuld moet zijn om zorgcoördinatie tot een succes te maken is de mogelijkheid te komen tot gegevensuitwisseling tussen sectoren. Het is daarom van belang zo spoedig mogelijk te komen tot een goede en snelle (digitale) gegevensuitwisseling in de acute zorg. Het spoedig afronden van de wettelijke voorzieningen op dit punt is essentieel. De leden van de CDA-fractie vragen hoe de Minister het traject daartoe voor zich ziet. Heeft de Minister hierover al afstemming gehad met de Autoriteit Persoonsgegevens? Wat betekent het volgens de Minister als de wetgeving niet tijdig gereed is voor een goede start van zorgcoördinatie?
In lijn met de afspraken in het IZA is het essentieel dat een goede besturingsvorm gekozen wordt voor het verder brengen van zorgcoördinatie om een evenwichtige samenwerking tussen partijen te realiseren. Dat betekent dat de positionering, samenstelling en governance van het LNAZ en de ROAZ recht moet doen aan de rol van ziekenhuis en huisartsen en Verpleeg- en Verzorgingshuizen en Thuiszorg (VVT) in de (sub)regio. Genoemde leden vragen hoe de Minister in dit verband de verantwoordelijkheidsverdeling ziet tussen de nieuwe entiteit (zcc) en ander partijen, zoals het ziekenhuis. Welke afspraken worden gemaakt om te komen tot een evenwichtige vertegenwoordiging van de regionale spelers?
De beschikbaarheid van personeel in een steeds krapper wordende arbeidsmarkt is onder andere de aanleiding om op zorgcoördinatie te gaan inzetten. Tegelijkertijd geven medewerkers aan meer regie te willen voeren over de eigenroosters en carrière. De leden van de CDA-fractie vragen hoe deze centrale beweging naar het zcc zich verhoudt tot de wens zorgprofessionals meer regie te geven over hun werkzaamheden.
Genoemde leden vragen of de Minister bekend is met de studies gedaan in Denemarken23 en Engeland24 naar de effecten van het inrichten van zorgcoördinatiecentra, welke beide een forse toename van SEH-bezoeken laten zien. Kan de Minister uitleggen waarom deze studies, maar ook het gegeven dat de Nederlands pilots geen kwantificeerbare toegevoegde waarde hebben aangetoond (zie pagina 19 van de eindevaluatie), niet zijn meegenomen in het rapport Het Perspectief voor toekomstbestendige acute zorg, dan wel in het besluit van de Minister?
De leden van de CDA-fractie vragen waarom de Minister het niet veel verstandiger vindt om in plaats van een top-down-benadering middels «regionale verkeerstorens» in te zetten op een versterking van lokale samenwerking, dicht bij de patiënt, in het kader van deze internationale resultaten, de niet aangetoond succesvolle pilots in Nederland, gecombineerd met het recente rapport van de Raad voor Volksgezondheid en Samenleving – de basis op orde.
Acute zorg is ketenzorg. Daarbij is lokale kennis van de leefomgeving, kennis van de patiënt en empathie van de zorgverlener van grote invloed op het succesvol voldoen aan de zorgvraag van de patiënt. Genoemde leden vragen of de Minister kan uitleggen waarom bestaande initiatieven die lokale samenwerking creëren, zoals in de regio IJmond25, vanuit bestaande structuren niet worden omarmd, maar moeten worden samengevoegd in zijn besluit («Het is wat mij betreft echter niet denkbaar dat er één locatie komt per HAP of per ziekenhuis, want dan zouden de voordelen van gezamenlijke of multidisciplinaire triage en opschaalbaarheid bij knelpunten of incidenten niet goed gerealiseerd kunnen worden»). Waarom vindt de Minister niet dat het effectiever en efficiënter is deze lokale samenwerking digitaal, dan wel virtueel met elkaar te laten samenwerken, dan een nieuwe organisatie te creëren, met een nieuwe governance en financiering, en dit zeker gezien het ontbreken van positieve resultaten?
In de Factsheet acute zorg26 staat dat de meeste patiënten op de SEH (meer dan 90%) geen hoog complexe zorg nodig hebben maar meer generalistische, integrale zorg en dat het sluiten van SEH’s de kwaliteit van zorg voor deze patiënten juist zal doen afnemen. Kan de Minister hierop reageren?
De kwaliteit van de acute zorg is sterk verbeterd sinds de opleiding SEH-arts in 1999. De leden van de CDA-fractie vragen of de Minister kan aangeven waarom SEH-artsen niet vaker ingezet kunnen worden en of de Minister daartoe een opleidingsplan kan maken. Doordat de huisarts functioneert als eerste filter, komen veel minder patiënten (op de 100.000 inwoners) op de SEH-afdelingen vergeleken met bijvoorbeeld Angelsaksische landen. Een fijnmazig huisartsensysteem is dan ook essentieel. De leden van de CDA-fractie vragen of de Minister kan aangeven wat nu de stand van zaken is met betrekking tot opleidingsplaatsen van huisartsen en de regionale verdeling daarvan.
De leden van de CDA-fractie vragen of de tabel op pagina 45 van het Advies multitrauma27 niet juist laat zien dat er veel meer overtriage is (waarbij mensen onnodig in een traumacentrum komen) dan ondertriage? Zijn er überhaupt niet te veel traumacentra als men over echte trauma’s spreekt, zeker in het Westen van het land (zie de tabel op pagina 46–47)?
Genoemde leden vragen of de Minister kan uitleggen waarom er nu wordt ingezet op 90% norm (waar geen wetenschappelijke onderbouwing voor is) in plaats van op het verhogen van de volumenormen, namelijk meer dan 240 presentaties per jaar per Level I traumacentrum, in de multitrauma zorg, waar wel wetenschappelijke onderbouwing voor is?
De Injury Severity Score (ISS-waarde), met een cult off point van 16, betreft een gesimplificeerde score voor een complexe praktijk. De score wordt pas achteraf vastgesteld. Adequate inschatting in het veld (ook met de ontwikkelde apps) blijft lastig, waardoor enorme overtriage moet plaatsvinden om ISS boven de 16 met de 90% norm in een level I traumacentrum te krijgen. Altijd met het gegeven dat dit een enorme negatieve impact zal hebben op beschikbaarheid van ambulances in regio’s. De leden van de CDA-fractie vragen wat de wetenschappelijke onderbouwing is van 16 als cut off point (deze score heeft een patiënt al met een ernstig monoletsel)? Vindt de Minister het niet logischer deze cut off te verhogen naar 20? Daarmee zal het vanzelfsprekend wel moeilijker worden voor alle level I centra om aan de volumenormen te blijven voldoen. Vindt de Minister het dan niet logischer om naar vier in plaats van tien level I traumacentra te gaan?
In het advies staat dat meer aandacht moet komen voor bepaalde groepen die geen baat hebben bij een presentatie in een traumacentrum, onder andere kwetsbare ouderen. Hoe gaat de Minister voorkomen dat om de norm te halen, regionaal minder aandacht komt voor de juiste zorg op de juiste plek?
De leden van de CDA-fractie vragen of de Minister kan uitleggen waarom in het advies wordt geadviseerd geen tussenstops te maken, wetende dat het ambulancepersoneel dit alleen doet als zij dit nodig acht, terwijl Engelse data geen slechtere uitkomst van zorg laat zien en dit de juiste zorg op de juiste plek beter mogelijk maakt.
Wat doet de Minister eraan om te voorkomen dat door de strengere handhaving van deze norm niet-trauma centra een patiënt gaan weigeren omdat ze niet het risico willen lopen dat ze niet aan de norm voldoen, terwijl het traumacentrum het ook niet noodzakelijk vindt om deze patiënt naar hen toe te laten komen en de kritiek zieke patiënt een speelbal wordt van regels in plaats van goede zorg? Hoe denkt de Minister dat de traumacentra het volume aankunnen dat extra op hen af gaat komen, zonder op te moeten plussen wat betreft personeel dat niet beschikbaar is?
Als gehandhaafd gaat worden op de 90%-norm, betekent dit dat patiënten van wie niet zeker is of ze een ISS-score net onder of boven de 16 hebben, allemaal naar het traumacentrum gebracht moeten worden? De leden van de CDA-fractie vragen of de Minister denkt dat de ambulancezorg, die ook te kampen heeft met een tekort aan personeel, dit aankan. Zo ja, hoe dan? Hoe denkt de Minister de paraatheid van ambulancezorg regionaal te blijven borgen? Wat gaat de Minister / de Inspectie Gezondheidszorg en Jeugd (IGJ) doen als een ziekenhuis straks 85% in plaats van de 90% norm haalt: wordt die SEH dan straks gesloten?
In de discussie wordt steeds gedaan alsof patiënten met een ISS-score boven de 16 in niet level I centra «aan de goden zijn overgeleverd». In de praktijk wordt echter over alle patiënten die na presentatie een ISS-score van 16 of hoger blijken te hebben, telefonisch overlegd met een level I traumacentrum. In goed overleg wordt besproken wat het beste is voor deze individuele patiënt. Soms gaat een patiënt over, vaak blijft een patiënt op aanraden van het level I traumacentrum in het ziekenhuis waar de patiënt naar toe gebracht is. De leden van de CDA-fractie vragen of het volgens de Minister (zoals beschreven in het IZA) niet moet gaan over deze netwerkzorg.
Vragen en opmerkingen van de leden van de SP-fractie
De leden van de SP-fractie hebben kennisgenomen van de geagendeerde stukken en hebben hierover nog een aantal vragen en opmerkingen. Deze leden benadrukken dat de toegankelijkheid en bereikbaarheid van de acute zorg de afgelopen jaren steeds meer onder druk is komen te staan. In veel ziekenhuizen is de SEH, de HAP en/of de acute verloskunde verdwenen, waardoor patiënten verder en langer moeten reizen. Hoe kijkt de Minister naar deze ontwikkeling? Welke stappen is hij van plan te zetten om ervoor te zorgen dat mensen in alle regio’s een ziekenhuis met een fatsoenlijk acute zorgaanbod in de buurt hebben? Genoemde leden wijzen erop dat de het acute zorgaanbod nog verder dreigt te verschralen, nu ook in Zoetermeer en Zutphen de acute verloskunde en de SEH dreigen te verdwijnen. Is de Minister bereid om hierbij in te grijpen, zodat deze verschraling van het zorgaanbod niet doorgaat?
Genoemde leden wijzen erop dat er momenteel een gebrek is aan democratische zeggenschap als het gaat om de vraag of een ziekenhuis wordt gesloten of uitgekleed. Omwonenden en gemeenten hebben hier bijvoorbeeld heel weinig over te zeggen. Dat gaf ook de bestuurder van de Gelre-ziekenhuizen toe: «Het kan niet zo zijn dat de plannen inwoners niet aanspreken, en wij die dan moeten bijstellen»28. Is de Minister bereid om de democratische zeggenschap over ingrijpende beslissingen over ziekenhuizen (zoals sluiting van ziekenhuizen of afdelingen) te versterken, zodat bestuurders de wensen van bewoners niet meer gelijk naast zich neer kunnen leggen?
De leden van de SP-fractie benadrukken daarnaast dat de inspraak van het personeel van ziekenhuizen ook verbeterd moet worden. Het feit dat artsen van het Gelre Ziekenhuis in Zutphen zich zelfs genoodzaakt voelden om voor hun eigen ziekenhuis te demonstreren, geeft bijvoorbeeld duidelijk aan dat ziekenhuisbestuurders niet altijd handelen in lijn met de wensen van hun personeel29. Is de Minister bereid om deze scheve machtsverhouding aan te pakken, door de medezeggenschapspositie van ziekenhuispersoneel te verbeteren, als het gaat over ingrijpende beslissingen over ziekenhuizen (zoals sluiting van ziekenhuizen of afdelingen)?
Hoe kijkt de Minister naar het risico op meer snelwegbaby’s, nu de verloskunde uit steeds meer ziekenhuizen verdwijnt? Verwacht hij dat er hierdoor meer baby’s langs de snelweg geboren zullen worden? Hoe zit dat bijvoorbeeld in situaties waarin ook het dichtstbijzijnde ziekenhuis dat nog wel een verloskundeafdeling heeft, niet Þbeschikbaar is, zoals recent in Doetinchem30?
Vragen en opmerkingen van de leden van de PvdA-fractie
De leden van de PvdA-fractie vinden het belangrijk dat er een schriftelijk overleg is over de acute zorgvoorzieningen, nu weer recent in Zutphen is gebleken dat de toegankelijkheid van deze voorzieningen zwaar onder druk staat.
Zij hebben kennisgenomen van de TNO rapportage dashboardontwikkeling acute zorg. Een opvallende bevinding uit dit onderzoek is dat een nachtsluiting in een SEH uiteindelijk met bespaarde personeelskosten in het bronziekenhuis, inclusief extra kosten voor vervoer van SEH patiënten terug naar het bronziekenhuis, voor extra kosten zorgt. Hoe neemt de Minister deze bevinding mee in zijn zoektocht naar een nieuwe kwaliteitsnorm voor de acute zorg? Welk vervolg wordt aan dit onderzoek gegeven?
Verder lezen genoemde leden het volgende in de bijbehorende Kamerbrief: «Het is aan het Regionaal Overleg Acute Zorgketen om te bezien wat een eventuele (nachtelijke) sluiting van een SEH in de regio voor consequenties zou hebben voor de kwaliteit en toegankelijkheid van de acute zorg in de regio en voor alle betrokkenen in de keten.» Het lijkt alsof de Minister de verantwoordelijkheid voor toegankelijke zorg volledig bij de ROAZ legt. Welke rol en sturing ziet de Minister voor zichzelf in een dergelijk besluit?
De leden van de PvdA-fractie hebben met aandacht de criteria voor regiobeelden en regioplannen doorgenomen. Zij zijn benieuwd naar de rol van de Minister. Welke invloed heeft de Minister op de gekozen prioriteit in regio-opgaven? Genoemde leden lezen dat het initiatief voor de regioplannen ligt bij de markteleider zorgverzekeraar samen met een door gemeenten aangewezen gemeente. Deze leden zijn blij dat de betrokkenheid van gemeenten wordt genoemd, maar horen dat in praktijk gemeenten lang niet altijd aangehaakt zijn bij de regioplannen. Heeft de Minister in beeld hoe de betrokkenheid van gemeenten structureel geborgd wordt? Zou het niet logisch zijn om gemeenten ook formeel te betrekken bij de ROAZ?
Bovendien horen genoemde leden veelal terug bij het sluiten en/of afschaffen van (acute) zorgvoorzieningen dat het lokale bestuur en burgers zich onvoldoende gekend voelen. Herkent de Minister deze signalen? Deelt de Minister de opvatting dat een dergelijk gebrek aan betrokkenheid van inwoners en het lokale bestuur bij ingrijpende veranderingen in het (lokale) zorglandschap het vertrouwen in de overheid onder druk zetten? Hoe beoordeelt de Minister het verlies van voorzieningen en ook zorgvoorzieningen in het licht van het rapport Elke Regio Telt? Erkent de Minister het belang van zorg nabij en dat het verdwijnen en afschalen van zorgvoorzieningen daar haaks op staat en het gevoel van veel burgers die al hun cruciale voorzieningen zien verdwijnen, versterkt? Is de Minister voornemens om beter de betrokkenheid van burgers en het lokale bestuur te gaan borgen bij het verdwijnen/veranderen van zorgvoorzieningen, anders en beter dan de vrijblijvende wijze zoals het nu via een AmvB geregeld is? Zo ja, hoe? Zo nee, hoe beoordeelt de Minister dan de gevoelens van onvoldoende betrokken zijn in Zutphen en elders in het land van raadsleden en burgers waar (acute) zorgvoorzieningen verdwijnen en/of afgeschaafd worden?
In de beoordelingscriteria voor impactvolle zorgtransformaties en inzet van transformatiemiddelen lezen de leden van de PvdA-fractie dat wordt getoetst of de transformatie voldoet aan de Mededingingswet. Deze leden hebben begrepen dat zorgaanbieders terughoudend zijn in het aangaan van verdergaande samenwerking met andere zorgaanbieders uit angst teruggefloten te worden door deAutoriteit Consument & Markt (ACM). In het IZA wordt genoemd dat het Ministerie van Volksgezondheid, Welzijn en Sport in gesprek gaat met de ACM en Nederlandse Zorgautoriteit (NZa) om de ingezette beweging met het IZA zoveel mogelijk ruimte te geven binnen de wettelijke kaders. Hebben deze gesprekken al plaatsgevonden? Wat is hier uitgekomen? Heeft de Minister aandachtspunten geïdentificeerd waar de wettelijke kaders schuren met de uitvoering van het IZA en het verbeteren van samenwerking binnen de zorgsector?
De leden van de PvdA-fractie zijn benieuwd hoe het ervoor staat met de verdeling van transformatiemiddelen. In de voorjaarsnota lezen zij dat de IZA-transformatiemiddelen naar de begroting van het Ministerie van Volksgezondheid, Welzijn en Sport worden overgeheveld of via de premie gefinancierde zorguitgaven beschikbaar worden gesteld. Is het totaalbedrag van 2,8 miljard aan transformatiemiddelen nog steeds in zijn geheel beschikbaar voor transformaties binnen het IZA? Hebben al betalingen plaatsgevonden op basis van de realisatie van transformatieafspraken?
De leden van de PvdA-fractie hebben kennisgenomen van de inzet op zorgcoördinatie. Zij hebben zorgen over wat deze extra organisatie zal betekenen voor de afstand tussen lokale hulpverleners en burger. Ziet de Minister ook de risico’s van bredere zorgcoördinatie? Zo hebben centralisatie van triage in Engeland en Denemarken geleid tot een toename van telefoontjes en een toename aan het aantal SEH-bezoeken. Hoe beoordeelt de Minister het risico dat lokale kennis en communicatie tussen professionals verloren gaat door de coördinatie? Hoe voorkomt de Minister dat centrale coördinatie zal leiden tot een aanzuigende werking in de acute zorg? Voor de uitvoering van de pilots zijn kritieke prestatie-indicatoren (KPI’s) geformuleerd die moeten aantonen wat de toegevoegde waarde van de pilots is. De pilots laten echt geen meetbare positieve effecten zien. Verwacht de Minister dat deze positieve effecten wel zullen volgen na het breder invoeren van de pilot? Indien dat de verwachting is, waarop baseert de Minister dat? Zijn er resultaten elders die overtuigender zijn dan de casus van Engeland en Denemarken die aanleiding geven tot een positieve uitwerking van zorgcoördinatie in Nederland? Kan de Minister deze stuk voor stuk opnoemen, vergelijken met Engeland en Denemarken en aangeven waarom de verwachting is dat bredere inzet van het invoeren van de pilot wel positieve effecten zal hebben die opwegen tegen de eventuele nadelen?
Vragen en opmerkingen van de leden van de ChristenUnie-fractie
De leden van de ChristenUnie-fractie hebben naar aanleiding van recente ontwikkelingen bij ziekenhuizen waarvan afdelingen acute zorg (spoedeisende hulp en geboortezorg) geheel of gedeeltelijk worden gesloten enkele vragen aan de Minister. Deze leden kunnen het vanuit het perspectief van de zorgaanbieder volgen dat vanwege financiële resultaten en beschikbaarheid van personeel een dergelijke keuze als onvermijdelijk wordt gezien. Het is daarmee nog niet gezegd dat deze keuze tot de beste resultaten voor de inwoners leidt. Genoemde leden zouden het meer toekomstbestendig vinden als keuzes over het ziekenhuislandschap niet op het niveau van een aanbieder worden genomen maar op het niveau van een regio. Zij kennen de regels over het verplichte regionale overleg, maar constateren ook dat dit in de praktijk niet altijd veel voorstelt. Sinds 2021 bestaat de AMvB Acute zorg waarin dit regionale overleg over acute zorg wordt beschreven. Hoe functioneert deze AMvB volgens de Minister? Is de Minister bereid deze AMvB te laten evalueren? Zo nee, waarom niet?
De leden van de ChristenUnie-fractie zien net als de Minister dat de acute zorg en specifiek hoe deze georganiseerd is, beter kan. De hele acute zorgketen is een essentieel onderdeel van onze zorg. De acute zorg die nu bij een ziekenhuis is ondergebracht is vaak de kurk waarop het hele ziekenhuis qua financiering en toevoer van patiënten drijft. Deze leden vragen hoe de Minister aankijkt tegen de financiering van de acute zorg en ziekenhuiszorg. Zijn er manieren te bedenken om ziekenhuizen qua financiering minder afhankelijk te maken van de acute zorg?
Ten aanzien van zorgcoördinatie vragen genoemde leden waarom de Minister heeft gekozen voor regionale zorgcoördinatiecentra en niet voor meer lokale zorgcoördinatie. Zij lezen de resultaten van de pilots zo dat juist de lokale samenwerking en coördinatie zorgt voor een afname van een vraag naar acute zorg, terwijl de acute zorgvraag toeneemt als de regio te groot wordt. Welke grootte qua aantal inwoners ziet de Minister als het meest passend? Of welk criterium wil de Minister hanteren om de ideale grootte van de zorgcoördinatieregio’s te bepalen?
Ten aanzien van de regioplannen en ROAZ-plannen vinden de leden van de ChristenUnie-fractie het positief dat criteria zijn afgesproken. Zij benadrukken het belang van het meenemen van bevolkingsprognoses bij het bepalen van de zorgvraag van de toekomst. Dit is bijvoorbeeld voor de vraag naar geboortezorg van groot belang.
Vragen en opmerkingen van het lid van de BBB-fractie
Het lid van de BBB-fractie heeft kennisgenomen van de brieven van de Minister horende bij het schriftelijk overleg over Acute zorg. De Minister richt zich hierbij op zorgcoördinatie. Zorgcoördinatie gaat over domein-overstijgende samenwerking zodat de burger met een acute zorgvraag de juiste zorg, op de juiste plek, door de juiste zorgverlener op het juiste moment ontvangt en dat schaarse capaciteit hierbij effectief en efficiënt wordt ingezet. Het lid heeft daarover wat vragen en opmerkingen. Zij ziet kansen voor zorgcoördinatie, mits het opzetten van zorgcoördinatiecentra gebeurt vanuit het belang van de patiënt. In de pilots die al gedraaid hebben, is geen meetbaar positief effect gezien van het instellen van zorgcoördinatiecentra. Wat is de reden dat de Minister dan toch besluit om hiertoe over te gaan?
In de pilots leidt het regionaal in zorgcoördinatiecentra coördineren van beschikbaarheid tot meer administreren en door het ontbreken van de juiste kennis over indiceren ook tot het afwijzen van patiënten door instellingen. Hoe gaat de Minister ervoor zorgen dat dit ondervangen wordt?
In de pilots lijkt de instelling van regionale zorgcoördinatiecentra niet te leiden tot minder capaciteitsproblemen. Kan de Minister daarop reflecteren?
Het lid van de BBB-fractie merkt op dat het opschalen van de eerstelijnsverblijf (ELV)-coördinatie in de pilots in regionale zorgcoördinatiecentra complex bleek. De resultaten van meer lokale projecten in Noord-Holland en Zeeland lijken succesvoller. Heeft de Minister onderzocht of sprake is van een optimaal schaalniveau voor de zorgcoördinatiecentra?
Genoemd lid verzoekt de Minister om naast het 112-nummer, de invoering van een centraal nummer voor niet levensbedreigende acute zorgvragen te overwegen. In meerdere pilots is de wens voor een dergelijk nummer naar voren gekomen. Graag ontvangt zij een reactie van de Minister hierop.
Ten slotte merkt het lid op dat er een groot verschil zit tussen de theorie en praktijk. In de praktijk blijkt dat mensen vooral snel weggestuurd worden; dat huisartsenposten mensen vooral afschepen met «neem maar een paracetamol». Wat het lid van de BBB-fractie betreft is het nadrukkelijk de bedoeling dat mensen goed geholpen worden. Weliswaar volstaat voor een deel van de mensen de paracetamol ongetwijfeld, maar het gaat er juist om dat de triage zodanig goed is dat de mensen voor wie dat niet volstaat, de toegang tot de acute zorg gegarandeerd is. Daarbij speelt kennis van de patiënt een belangrijk rol. Dit geldt met name voor kwetsbare patiënten met complexe gezondheidsproblematiek. Daarbij is lokale kennis van de leefomgeving, kennis van de patiënt en empathie van de zorgverlener van grote invloed op het succesvol voldoen aan de zorgvraag van de patiënt. Deze kennis kan een belangrijke rol spelen bij de juiste doorverwijzing en triage. Hoe gaat de Minister ervoor zorgen dat deze kennis inzetbaar blijft en toegankelijk is? Hoe zorgt de Minister ervoor dat het op de juiste manier helpen van mensen bovenaan staat en niet alleen het indammen van de patiëntenstroom waardoor mensen die het nodig hebben (vaak ook mensen die minder mondig zijn) niet geholpen worden?
Vragen en opmerkingen van het lid van de fractie Den Haan
Het lid van de fractie Den Haan heeft met interesse kennisgenomen van de stukken en heeft een aantal vragen. Welke belemmeringen zijn er volgens de Minister op dit moment bij de implementatie van de zorgcoördinatie? Heeft hij al nagedacht over oplossingsrichtingen? Voorziet de Minister problemen bij het bemannen van de zorgcoördinatiecentra?
De Vereniging van Spoedeisende Hulp Artsen (NVSHA) heeft eerder aangegeven dat zij door de pilots met zcc’s meer administratielasten ziet. Hoe verhoudt zich dat met de uitspraak van de Minister dat het juist administratie zal schelen? Kan de Minister inschatten met hoeveel procent hij denkt dat de administratie zal afnemen of toenemen? Verder geven de leden van de NVSHA aan dat zij weinig effect zien bij de pilots. Kan de Minister inschatten hoeveel uren / fte’s de invoer van zorgcoördinatie gaat opleveren? Welke belemmeringen zijn er volgens de Minister voor verdere samenwerking binnen de acute zorg en welke oplossingsrichtingen?
Vragen en opmerkingen van de leden van de VVD-fractie
De leden van de VVD-fractie hebben met interesse de brieven omtrent de plannen voor de acute zorg gelezen. Genoemde leden vinden het belangrijk dat de zorg van goede kwaliteit en dichtbij beschikbaar is en zien de urgentie om werk te maken om de acute zorg toekomstbestendig te maken én te houden. Zij danken de Minister voor zijn brieven, al roepen deze nog veel vragen op.
Genoemde leden lezen in de stukken over behorende bij de Nederlandse Organisatie voor toegepast-natuurwetenschappelijk onderzoek (TNO)-rapportage dashboard acute zorg dat binnen het onderzoek geen analyse is gedaan van mogelijke follow-on effecten/cascade-effecten op andere afdelingen van het ziekenhuis en/of van effecten voor Spoedeisende Hulp (SEH)-locaties die door nachtsluiting elders met extra toestroom van patiënten te maken krijgen. Ook is geen onderzoek verricht naar zorginhoudelijke en/of organisatorische consequenties. Er kunnen wat deze leden betreft op basis van deze stukken geen conclusies getrokken worden met betrekking tot de gevolgen van (nachtelijke) sluitingen van SEH’s in het algemeen. De leden van de VVD-fractie hechten eraan dat onderzoek een zekere mate van valorisatie heeft en dat kennis dat uit onderzoek voortkomt ook in de praktijk benut kan worden. Welk nut heeft dit onderzoek voor de praktijk gehad? Blijft het dashboard dat TNO ontwikkeld heeft actief en wordt deze ook geoptimaliseerd zodat ook de uitkomsten uit het dashboard beter worden? In hoeverre bevat de studie die in 2017 in het Nederlands Tijdschrift voor Geneeskunde verscheen met de titel «Concentratie van de spoedeisende hulp» resultaten die in dit licht meegenomen (kunnen) worden?
TNO heeft het dashboard gemaakt in opdracht van de Samenwerkende Algemene Ziekenhuizen (SAZ). Het is niet aan mij om te oordelen over de huidige en toekomstige werking van dit dashboard. Ik heb van SAZ en TNO wel een toelichting gekregen op het dashboard. Daarbij heb ik ook de vraag aan de orde gesteld welke waarde aan de gerapporteerde conclusies omtrent het gepresenteerde dashboard toegekend kan worden en wat de validiteit daarvan is. Uit de beantwoording van SAZ en TNO kwam naar voren dat de uitkomsten van het dashboard vooral als een grafische weergave van data moet worden gezien en niet als een algemeen model voor het in beeld brengen van de (financiële) gevolgen van sluiting van een SEH.
Blank en Van Hulst concluderen in hun artikel uit 2017 dat er geen financieel-economische redenen zijn om concentratie van SEH’s na te streven.31 Deze conclusie baseren zij er onder andere op dat in een groot ziekenhuis de kosten voor opname en vervolgbehandeling hoger zijn. De auteurs wijzen erop dat zij het aspect kwaliteit niet meegenomen hebben en dat altijd rekening moet worden gehouden met effecten voor de keten of de organisatie. Inderdaad moet het effect van een eventuele (nachtelijke) sluiting worden bezien in het licht van de afspraken die in het Regionaal Overleg Acute Zorgketen (ROAZ) worden gemaakt over het opvangen van deze sluiting. Daarbij gaat het niet alleen over kosten, maar vooral over de beschikbaarheid en kwaliteit van de zorg voor de patiënt en over de gevolgen voor medewerkers.
De leden van de VVD-fractie hebben kennisgenomen van het beoordelingskader voor impactvolle transformaties en de afspraken uit het Integraal Zorgakkoord (IZA) om in samenwerking plannen te ontwikkelen voor impactvolle transformaties. Hoe verhouden deze afspraken zich tot het zevende punt van de algemene maatregel van bestuur (AMvB) van acute zorg? Kan de Minister aangeven in welke gevallen van impactvolle transformaties deze in werking treedt? Genoemde leden lezen dat het bij impactvolle transformaties vooral gaat om de wijze waarop met elkaar wordt gewerkt en het vertrouwen dat er onderling is. Op welke manier is er toezicht op de wijze van samenwerking en onderling vertrouwen? Hoe verhoudt dit zich tot bijvoorbeeld de casus van het Gelre-ziekenhuis in Zutphen?
Als een onderdeel van een impactvolle transformatie is dat het aanbod van acute zorg op een bepaalde locatie geheel of gedeeltelijk wordt gesloten, moet voorafgaand aan de besluitvorming over deze wijziging de procedure uit de AMvB acute zorg32 gevolgd worden.
De Inspectie Gezondheidszorg en Jeugd (IGJ) houdt toezicht op de kwaliteit en de veiligheid van de zorg. De IGJ kan in actie komen als de kwaliteit en de veiligheid van de zorg te lijden hebben onder een gebrek aan samenwerking en onderling vertrouwen.
Het voorgenomen besluit van de raad van bestuur van Gelre Ziekenhuizen om de (acute) zorg op haar locaties in Zutphen en Apeldoorn te reorganiseren is een opzichzelfstaand traject van een individuele zorgaanbieder en staat los van de beoogde transformatieopgaven. Het voorgenomen besluit van Gelre Ziekenhuizen is dan ook niet een (impactvolle) transformatie zoals deze wordt beschreven in het IZA. Desalniettemin speelt in deze casus, waar er sprake is van een beëindiging van acute zorgvoorzieningen op een specifieke ziekenhuislocatie, onderling vertrouwen tussen verschillende zorgaanbieders een belangrijke rol. Partijen behoren in goed onderling vertrouwen met elkaar samen te werken om de toegankelijkheid en kwaliteit van de spoedeisende hulpzorg en de acute verloskundige zorg in de regio te borgen. In het ROAZ van regio Zwolle worden daartoe de vereiste afspraken gemaakt. Het is de verantwoordelijkheid van de deelnemende zorgaanbieders om de afspraken zoals gemaakt in het ROAZ na te komen. Dit doen ze in eerste instantie op basis van goed onderling vertrouwen. Indien gemaakte afspraken niet worden nageleefd bestaat er de mogelijkheid voor de IGJ om op te treden.
Deze leden lezen dat level 1 traumacentra die niet voldoen aan de minimumnorm van 240 patiënten per locatie per jaar, vanaf 1 januari 2024 geen multitraumazorg meer mogen leveren. Om hoeveel locaties zou dat gaan indien uit wordt gegaan van de huidige situatie? Op welke termijn vinden de gesprekken met betrokken partijen plaats? Hoe groot acht de Minister de kans dat de normen voor multitraumazorg alsnog kunnen worden gehaald? Hoe is het overleg met aanpalende beroepsgroepen en organisaties geregeld gedurende dit proces?
De meest recente cijfers hebben betrekking op 2021 (Landelijke Traumaregistratie 2017–2021). In vrijwel alle traumacentra werd de genoemde norm van minimaal 240 patiënten gehaald. Er waren twee regio’s met aandachtspunten:
• In 2021 voldeden het VUmc en het AMC afzonderlijk niet aan de norm van minimaal 240 patiënten, gezamenlijk (in Amsterdam UMC) doen zij dat wel.
• De drie traumacentra in ROAZ-regio West voldeden in 2021 afzonderlijk niet aan de norm van minimaal 240 patiënten per locatie. Inmiddels is de multitraumazorg in Den Haag geconcentreerd bij het HMC. In aansluiting hierop moeten in ROAZ West verdere afspraken gemaakt worden over de multitraumazorg in de regio, rekening houdend met de normen voor multitraumazorg. De IGJ volgt de situatie in ROAZ West op de voet.
In het advies Bevordering implementatie multitraumanorm wordt ook meermaals gesproken over innovaties. Een van de aanbevelingen is het stimuleren van onderzoeken naar innovatieve verbetermogelijkheden zoals de prehospitale lactaatbepaling. Ook (video)ondersteuning van de ambulance en het daarbij betrekken van best practices en technologische innovaties is een van de aanbevelingen. De leden van de VVD-fractie zijn groot voorstander van innovaties in de zorg, maar merken ook op dat de implementatie hiervan vaak achterblijft, zowel in omvang als in tijd. Wat kan de Minister vanuit zijn rol doen om deze innovaties sneller en breder geïmplementeerd te krijgen? Neemt de Minister dit vraagstuk mee in de gesprekken met betrokken partijen?
Ik ben in gesprek met betrokken partijen naar aanleiding van het advies van het Zorginstituut. Per aanbeveling uit het advies zijn inmiddels werkafspraken gemaakt: wie neemt het voortouw bij de aanpak en wie werkt er mee. Het delen van kennis over innovaties staat op de agenda, evenals leren en verbeteren in het algemeen. Ook over prehospitale lactaatbepaling is een werkafspraak gemaakt. Op de IZA-thematafel Samenwerking in de acute zorg wordt de voortgang op deze afspraken gevolgd en zo nodig kan dit ook in het Bestuurlijk Overleg IZA aan de orde worden gesteld.
Tevens lezen de leden van de VVD-fractie dat ook zorgverzekeraars afwachtend zijn bij de bekostiging van innovaties en best practices in de traumaregio’s. Kan de Minister aangeven wat hiervan de reden is? In de beleidsagenda Toekomstbestendige acute zorg geeft de Minister aan van zorgverzekeraars te verwachten dat zij bijdragen aan de realisatie van de normen voor multitraumazorg, bijvoorbeeld met hun inkoop en contractering. Geldt deze verwachting ook voor wat betreft innovaties? Zo niet, is de Minister bereid met zorgverzekeraars in gesprek te gaan over snellere bekostiging van innovaties?
Het belang van innovatie in de zorg wordt door alle IZA-partijen onderschreven. Zorgverzekeraars nemen deel aan de IZA-thematafel Samenwerking in de acute zorg en zijn langs die weg betrokken bij het onderwerp multitraumazorg. Ik ga onder andere met zorgverzekeraars in gesprek over de bekostiging van de trauma triage app.
Daarnaast hebben de leden van de VVD-fractie met veel interesse de visie op zorgcoördinatie gelezen. Om de beweging naar zorgcoördinatie te maken, moet de Minister snelle stappen zetten in het realiseren van de juiste randvoorwaarden. Deze leden lezen dat de Minister mede op basis van pilots is gekomen tot de visie op hoofdlijnen. Wat waren knelpunten uit deze pilots op het gebied van administratieve lasten en capaciteit en hoe worden deze aangepakt?
Uit de eindrapportage van de pilots bleek dat alle pilots de toegevoegde waarde van zorgcoördinatie hebben ervaren, maar doordat het een pilotfase betrof, liepen zij inderdaad ook tegen een aantal zaken aan. De knelpunten wat betreft administratieve lasten en capaciteit werden met name veroorzaakt doordat er administratieve en juridische belemmeringen waren om een aantal zaken structureel te organiseren. De pilots konden bijvoorbeeld niet aansluiten bij het Landelijk Schakelpunt voor het uitwisselen van patiëntinformatie omdat zij geen gezamenlijke zorgaanbieder waren. Verder werkten ze met verschillende triagesystemen die niet specifiek gericht waren op zorgcoördinatie, werd belangrijke informatie voor effectmeting niet aan de bron geregistreerd en was het nog niet altijd mogelijk om personeel van een andere zorgaanbieder in te zetten voor de triage. Voor de structurele inrichting van zorgcoördinatie onderzoek ik daarom of een zorgcoördinatiecentrum een zorgaanbieder kan zijn en zal ik bekijken of en hoe inbedding van mijn uitgangspunten voor zorgcoördinatie in wet- en regelgeving kan bijdragen aan het wegnemen van deze en andere eventuele belemmeringen. Indien noodzakelijk zal ik, waar het de implementatiefase betreft, bezien of experimenteerruimte mogelijk is om zo snel mogelijk te kunnen starten.
Genoemde leden denken dat genoemde richtingen zoals meer informatiegestuurd werken, landelijk inzicht in beschikbare capaciteit en een duidelijkere lijn in meldingen en meldstromen een grote verbetering kunnen opleveren voor de organisatie van de acute zorg. Zij hechten er hierbij wel aan dat ook voorbij de vrijblijvendheid wordt gekeken. Hoe wordt geborgd dat informatie over beschikbare capaciteit in Regionaal Overleg Acute Zorgketen (ROAZ)-regio’s daadwerkelijk aangeleverd en bijgehouden wordt? Voor wie wordt deze capaciteitsinformatie inzichtelijk? De Minister stelt dat inzicht in de capaciteitsinformatie in de toekomst «idealiter beschikbaar in het Landelijk Platform Zorgcoördinatie (LPZ)» wordt. Waarom wordt er hier niet voor gekozen om dit de norm te maken, in plaats van een gewenst «ideaalbeeld»? Zal gewerkt worden met open normen als het gaat om de inrichting van de acute zorg, waarbij een minimale set aan basisvoorwaarden wordt vastgelegd, maar waarbij het aan ROAZ-regio’s zelf is om deze norm passend in de context van de regio’s in te vullen?
Ik ben het met de leden van de VVD-fractie eens dat de vrijblijvendheid met betrekking tot het aanleveren van capaciteitsdata voorbij moet zijn. Ik denk dan ook aan een wettelijke verplichting voor zorgaanbieders tot het aanleveren van deze data. De capaciteitsdata worden inzichtelijk voor de zorgcoördinatiecentra en, op een hoger abstractieniveau, voor de ROAZ-en. Per categorie van informatie zal moeten worden bezien wie met welke mate van detail inzicht krijgt in de capaciteitsgegevens. Ik verken wat mogelijk en wenselijk is met betrekking tot het aanwijzen van het LPZ als systeem waarin de capaciteitsinformatie wordt verzameld en gedeeld. De inrichting van zorgcoördinatie in de regio moet voldoen aan landelijke kaders, zoals ik die heb geschetst in mijn brief van 12 mei.33 De inrichting van acute zorg in de regio moet uiteraard aan wettelijke normen voldoen. In beide gevallen is het de partijen in de ROAZ-regio om binnen die kaders te zorgen voor een regio-specifieke invulling.
Verder zijn de leden van de VVD-fractie benieuwd of de Minister ervaringen van andere landen meeneemt in zijn uiteindelijke besluiten omtrent zorgcoördinatie. Uit onderzoeken blijkt dat dit in Engeland en Denemarken niet heeft geleid tot verminderde druk op de acute zorg maar soms juist een aanzuigende werking had. Welke acties neemt de Minister om dat te voorkomen? Hoe wordt bijvoorbeeld zelftriage zo goed mogelijk ingericht en uitgelegd aan mensen thuis?
Bij het opstellen van het advies over de landelijke inrichting van zorgcoördinatie dat ik van partijen heb ontvangen en waar ik de inrichting van zorgcoördinatie grotendeels op heb gebaseerd, is uiteraard ook gekeken naar de ervaringen in het buitenland. Ik wil daarbij benadrukken dat we de situatie in Nederland niet zomaar een-op-een kunnen vergelijken met bijvoorbeeld het Verenigd Koninkrijk, waar de toegang tot de acute zorg heel anders is georganiseerd. De rol van de huisarts is in Nederland ontzettend belangrijk en dat wijzigt niet met de inrichting van zorgcoördinatie. Tegelijkertijd begrijp ik de zorgen wat betreft een mogelijke aanzuigende werking, het is tenslotte de bedoeling om de druk op de zorg te verlagen en niet te verhogen. De inzet is erop gericht dat patiënten meteen passende zorg kunnen krijgen en onnodige druk op de zorg voorkomen wordt. Dubbele triage wordt voorkomen, juist doordat patiënten straks (in de ANW-uren) voor al hun niet levensbedreigende, acute zorgvragen bij een zorgcoördinatiecentrum terecht kunnen en men niet langer verschillende telefoonnummers hoeft te bellen om de juiste hulp te krijgen. Het is daarnaast belangrijk dat burgers weten wanneer een zorgvraag acuut is of wanneer deze kan wachten tot de volgende dag. Hiervoor is recent een publiekscampagne gestart. En ook de doorontwikkeling en inzet van (digitale) zelftriage, met name via huisartsenposten, is daar een belangrijk onderdeel van. Dat wordt ook benadrukt in het advies. In de ROAZ-plannen die in de tweede helft van 2023 worden opgesteld, zullen afspraken gemaakt worden over zorgcoördinatie in de regio en ik zal vanuit het Ministerie van VWS een projectorganisatie inrichten, onder andere om de regio’s te ondersteunen bij de implementatie van deze afspraken. Het inrichten en inzetten van (digitale) zelftriage moet onderdeel zijn van deze plannen.
In het IZA is door partijen afgesproken om het voorkómen van acute zorg prioriteit te maken in het beleid. Genoemde leden vragen op welke manier slimme zorg, zoals technologie, digitalisering en e-health onderdeel wordt van het besluit rondom zorgcoördinatie om zo toegang te verhogen en arbeidslast te verlagen.
Zoals aangegeven is (digitale) zelftriage een belangrijk onderdeel van de inrichting van zorgcoördinatie. Daarnaast is het van belang dat de organisatie van het zorgcoördinatiecentrum functioneel, effectief en efficiënt is. Dat houdt ook in dat het zorgcoördinatiecentrum in een ROAZ-regio met dezelfde digitale systemen werkt, bijvoorbeeld een triagesysteem specifiek toegespitst op zorgcoördinatie, ongeacht het aantal zorgaanbieders of sublocaties. Welke systemen dit precies betreft kan een zorgcoördinatiecentrum zelf kiezen – hier is geen blauwdruk voor. Aanlevering van capaciteitsinformatie gebeurt tevens in één systeem en zo veel mogelijk geautomatiseerd.
Deze leden lezen dat de Minister ervan uitgaat dat zorgcoördinatie bestaat uit vier functies. Eerder in zijn beleidsagenda toekomstbestendige acute zorg ging hij nog uit van zeven functies. Waar zit het verschil nu in en wanneer kan de Minister aangeven wat de definitieve functies van zorgcoördinatie zijn?
In de beleidsagenda Toekomstbestendige acute zorg noemde ik de zeven functies van zorgcoördinatie die ik ook in de adviesopdracht voor de structurele inrichting van zorgcoördinatie heb genoemd. In de uiteindelijke brief over de inrichting van zorgcoördinatie noem ik er inderdaad vier. Dit is echter een meer taakgerichte omschrijving van de functies die straks in een zorgcoördinatiecentrum gaan worden uitgevoerd en deze beschrijving omvat alle eerdere zeven functies. Er is dus geen sprake van een verschil en dit zijn de definitieve functies.
De leden van de VVD-fractie lezen dat de Minister in het advies wordt gevraagd het Landelijk Netwerk Acute Zorg (LNAZ) opdracht te geven om een landelijk domeinoverstijgend capaciteitsinformatiesysteem te ontwikkelen. Wordt dit ook meegenomen in de plannen rondom een landelijk dekkend netwerk van infrastructuren? Ook lezen deze leden dat zorgaanbieders terughoudender zijn geworden om capaciteitsdata aan te leveren en dat de Minister hierover in gesprek is. Genoemde leden maken zich hier zorgen over, ook gezien zij landelijk inzicht in beschikbare capaciteit cruciaal vinden. Waar komt deze terughoudendheid bij zorgaanbieders vandaan en wat wordt gedaan om dit knelpunt weg te nemen? Kan de Minister ook hier nadenken over een vast te leggen norm in plaats van een gewenst «ideaalbeeld»?
Op dit moment beheert het LNAZ het LPZ. Voor de toekomst bezie ik de positionering van het beheer van het landelijke systeem ten behoeve van inzicht in capaciteit. Ik zal dat doen samen met partijen, waaronder het LNAZ. Ook ik maak mij zorgen over de terughoudendheid van partijen bij de aanlevering van capaciteitsdata. Ik denk aan een wettelijke verplichting tot het aanleveren van capaciteitsdata. Tevens ben ik in overleg met partijen over hoe ik in aanloop naar een dergelijke wettelijke verplichting de aanlevering van data zo goed mogelijk kan borgen.
Genoemde leden denken dat zorgcoördinatie een goede verbetering kan zijn, maar zij vinden de plannen nog erg oppervlakkig. Zij merken op dat de Minister in het najaar met nadere informatie komt maar dat hij het van groot belang acht dat regio’s niet wachten om aan de slag te gaan met het implementeren van (onderdelen) van zorgcoördinatie. Hoe ziet de Minister dit voor zich als er nog veel onduidelijk is? Kan de Minister aangeven wat hij nu precies verwacht van zorgaanbieders? Hoe richt de Minister het proces zodanig in dat er niet alleen gepraat en overlegd wordt, maar vooral ook besluitvorming plaatsvindt, waarbij de individuele belangen van zorgaanbieders niet het algemeen belang voor de mensen in de regio in de weg staan?
Wat betreft de landelijke randvoorwaarden moeten inderdaad nog diverse zaken worden uitgezocht en geregeld. Voor bijvoorbeeld de ontwikkeling van nadere wetgeving zullen we de daarbij behorende stappen en termijnen in acht moeten nemen en dat vraagt tijd. Dat neemt niet weg dat er met de brief over zorgcoördinatie wel een richting is bepaald waar ROAZ-regio’s in hun planvorming van uit kunnen gaan. Ik verwacht van ROAZ-regio’s dat op basis daarvan afspraken worden gemaakt die terugkomen in de ROAZ-plannen. Hierin kan bijvoorbeeld bepaald worden of en zo ja, welke sublocaties voor zorgcoördinatie binnen de regio nodig zijn. Ook kan gestart worden met het maken van (onderlinge) werkafspraken. Voor de implementatie in de regio zal ik ook voorzien in ondersteuning door een projectorganisatie, zodat regio’s geholpen worden deze stappen daadwerkelijk te zetten.
Al met al zijn de leden van de VVD-fractie voorstander van de plannen omtrent acute zorg maar zouden zij graag wat meer concreetheid, meer richting en urgentie willen zien bij de Minister. Kan de Minister daarom met een duidelijk tijdspad en -proces komen?
Uiteraard ben ik verheugd met de steun die de leden van de VVD uitspreken voor mijn plannen en de ingeslagen richting voor de acute zorg. Het toekomstbestendig maken van de acute zorg is een grote en veelzijdige opgave, die ik alleen kan uitvoeren met de hulp en inzet van alle partijen en betrokkenen in de acute zorg. Langs verschillende routes wordt door de partijen en door mij hard gewerkt aan de concrete plannen en de uitvoering daarvan. Dat betreft onder meer:
• In de Beleidsagenda toekomstbestendige acute zorg heb ik de urgentie van het toekomstbestendig maken van de acute zorg uiteengezet en per onderwerp concrete actiepunten opgenomen. In het najaar zal ik uw Kamer informeren over de stand van zaken met betrekking tot die actiepunten.
• In het IZA zijn de nodige afspraken gemaakt over de acute zorg. Deze afspraken zijn toebedeeld aan verschillende partijen en de uitvoering wordt gemonitord en gestimuleerd.
• Inmiddels zijn de criteria voor ROAZ-beelden en ROAZ-plannen vastgesteld en wordt momenteel hard gewerkt aan het opstellen van de ROAZ-beelden.
• Het Zorginstituut heeft een advies uitgebracht over multitraumazorg en op basis van de aanbevelingen zijn werkafspraken gemaakt die eveneens worden gemonitord en gestimuleerd.
• Over zorgcoördinatie heb ik uw Kamer onlangs een richtinggevende brief gestuurd. Het is de bedoeling dat partijen in de praktijk brengen wat al mogelijk is en in de ROAZ-plannen die het komende half jaar moeten worden opgesteld, afspraken maken over zorgcoördinatie in de regio. Ik formeer een projectteam om, samen met partijen, te werken aan de landelijke voorwaarden voor zorgcoördinatie en de implementatie in de regio te ondersteunen.
• Op korte termijn informeer ik u over het proces dat ik wil volgen met betrekking tot het ontwikkelen van een alternatief voor de 45 minutennorm. In dat kader komt het Zorginstituut in het najaar met een rapport over tijdkritische aandoeningen.
Vragen en opmerkingen van de leden van de D66-fractie
Met interesse hebben de leden van de D66-fractie kennisgenomen van de stukken omtrent de acute zorg. Deze leden vinden het belangrijk dat acute zorg beschikbaar blijft, juist ook in regio’s waar deze zorg onder druk staat. Zij zien ook de krapte op de arbeidsmarkt, met name ook onder verpleegkundigen. Kan de Minister aangeven hoe deze beroepsgroep goed meegenomen wordt in de plannen voor de inrichting van de acute zorg? Genoemde leden vinden het ook belangrijk dat er snel vanuit de Minister een plan naar de Kamer komt over de inrichting van de acute zorg in Nederland, zodat stappen kunnen worden gezet om de beschikbaarheid te blijven garanderen. Deze leden geven daarbij ook aan dat zorgvuldige besluitvorming van groot belang is, waarbij de verschillende partijen uit de hele zorgketen op regioniveau goed meegenomen worden.
De betrokkenheid van professionals bij het opstellen en uitvoeren van plannen voor het toekomstbestendig maken van de (acute) zorg vind ik uiteraard van groot belang. Daarom is het goed dat FMS en V&VN, als vertegenwoordigers van de artsen en verpleegkundigen, het IZA hebben ondertekend. Deze betrokkenheid krijgt concreet vorm bij verschillende acties uit het IZA. Zo is in het IZA onder meer afgesproken dat de ROAZ-en op basis van een ROAZ-beeld plannen opstellen om te komen tot transformatieopgaven voor de acute zorg op regionaal niveau. Onderdeel van de ROAZ-plannen is onder andere het opnemen van ontwikkelingen in de trends van de arbeidsmarkt voor zorgpersoneel in relatie tot acute zorg in betreffende regio. Daarnaast is in het IZA en in de criteria voor ROAZ-plannen opgenomen dat de ROAZ-plannen gezamenlijk met (een afvaardiging van) relevante zorgprofessionals en andere relevante medewerkers worden opgesteld.
Ik ga zelf, samen met landelijke partijen, professionals, gemeenten en burgers, aan de slag met het ontwikkelen van een alternatief voor de 45-minutennorm. Mede op basis daarvan kunnen partijen nadere stappen zetten ten aanzien van de inrichting van de acute zorg in Nederland.
Bij de uitwerking van de elementen uit het IZA en de beleidsagenda Toekomstbestendige acute zorg zoek ik samen met partijen naar een balans tussen snelheid enerzijds en zorgvuldigheid anderzijds.
Genoemde leden vinden het belangrijk dat er snel regiobeelden komen over de inrichting van het (acute) zorglandschap en begrijpen dat partijen in de zorg hier ook mee bezig zijn. Kan de Minister aangeven wanneer de Kamer over de uitkomst van deze regiobeelden wordt geïnformeerd? Een van de uitdagingen die de leden van de D66-fractie zien voor de uitwerking van de regiobeelden, is het tot stand komen van de domeinoverstijgende samenwerking. Kan de Minister een analyse delen met de Kamer waarin hij aangeeft waar hij nu nog (beleids)drempels ziet en aan welke oplossingen hij daarvoor denkt? Deze leden begrijpen de keuze van de Minister om richting meer samenwerking te gaan heel goed en vragen daarbij hoe de Minister oog houdt voor de kwaliteitsverbetering die hiermee gepaard moet gaan en hoe de (digitale) toegankelijkheid goed geborgd blijft worden.
Het hebben van een ROAZ-beeld en -plan is geen doel op zich. Het zijn instrumenten die zorgpartijen in de regio helpen om op een onderbouwde en gedragen wijze te komen tot een gerichte en afgestemde aanpak van de transformatieopgaven en transformatieplannen in de regio. En die zijn nodig om de zorg ook in de toekomst toegankelijk, betaalbaar en van goede kwaliteit te houden. Uiterlijk in juli 2023 zullen de regiobeelden openbaar worden gemaakt.
De leden van de D66-fractie vragen welke drempels en oplossingen ik zie voor domeinoverstijgende samenwerking. In de praktijk zie ik verschillende vormen van samenwerking binnen de acute zorg ontstaan. Bijvoorbeeld samenwerkingen tussen huisartsenposten en ziekenhuizen, samenwerking tussen aanbieders van wijkverpleging ten behoeve van de zorg in de ANW-uren en de pilots zorgcoördinatie. Gelukkig is er in de praktijk al veel mogelijk. Tegelijkertijd is er nog meer en op grotere schaal wenselijk en ook nodig om de acute zorg toekomstbestendig te maken. Knelpunten die wel worden genoemd hebben bijvoorbeeld betrekking op bekostiging, mededinging of gegevensuitwisseling. Op deze aandachtspunten worden dan ook acties ondernomen. Zo heb ik in maart jl. aan de NZa advies gevraagd over de bekostiging van de acute zorg, waarbij bevordering van de samenwerking een belangrijk uitgangspunt is. Daarnaast ontvangt u deze maand een brief over samenwerking en mededinging in de zorg met daarin ook een aantal acties om verdergaande samenwerking te bevorderen. Voorts staan er in de Beleidsagenda toekomstbestendige acute zorg en in het IZA tal van acties en afspraken om gegevensuitwisseling gemakkelijker te maken. Het resultaat van deze acties zal eveneens de samenwerking bevorderen. Ik ben in gesprek met het RIVM en de NZa om beter in beeld te brengen welke indicatoren we kunnen gebruiken om effecten van de ontwikkelingen in de acute zorg te meten. Daarbij heb ik in ieder geval aandacht voor de kwaliteit en toegankelijkheid van de acute zorg, gegeven de beschikbare menskracht.
De leden van de D66-fractie lezen in het rapport over de landelijke inrichting zorgcoördinatie dat vanuit het Ministerie van Volksgezondheid, Welzijn en Sport voorwaarden gesteld moeten worden aan het leveren van deze zorg. Deze leden vragen de Minister hoe hij ervoor gaat zorgen dat digitale systemen, financiering en de aansluiting op de verschillende sectoren zo wordt georganiseerd dat deze zorgcoördinatie ook goed tot stand gaat komen.
Zoals ik in mijn brief over zorgcoördinatie heb aangegeven, zal ik een projectorganisatie inrichten bij het Ministerie van VWS die zich onder andere zal bezighouden met het realiseren van de landelijke voorwaarden voor zorgcoördinatie. Ik vind het belangrijk om de regio’s op die manier te ondersteunen bij de zaken die niet regionaal geregeld kunnen worden maar wel cruciaal zijn voor de totstandkoming van zorgcoördinatie. Voor wat betreft de financiering heb ik inmiddels de NZa gevraagd wat ervoor nodig is de zorgcoördinatiecentra via een budgetsystematiek te bekostigen. Daarnaast zal ik onderzoeken of het zorgcoördinatiecentrum een zelfstandige zorgaanbieder kan zijn, wat de uitwisseling van patiëntgegevens, het werken met dezelfde digitale systemen en de aansluiting op de verschillende deelnemende zorgaanbieders naar verwachting zal vergemakkelijken.
Zij horen ook graag van de Minister hoe de regiobeelden concreet handen en voeten gaan krijgen en welke mogelijkheden er zijn via bijvoorbeeld financiering etc. om de richting van de regiobeelden meer aan te jagen.
Het voortouw voor het opstellen van de regiobeelden en -plannen ligt bij de ROAZ-voorzitter en de marktleidende zorgverzekeraar van de betreffende regio. Zij werken daarbij samen met de andere ROAZ-partijen en met ondersteuning van de ROAZ-bureaus. De landelijk beschikbare data zijn inmiddels door partijen via het RIVM aan de regio’s aangeleverd. De ROAZ-beelden worden in juni opgeleverd en gepubliceerd op www.juistezorgopdejuisteplek.nl. De werkzaamheden die de ROAZ-bureaus uitvoeren ten behoeve van de ROAZ-beelden kunnen worden bekostigd uit de beschikbaarheidbijdrage die de traumacentra ontvangen voor het organiseren van het ROAZ.
Genoemde leden vragen de Minister hoe ervoor wordt gezorgd dat hoogcomplexe zorg ook daadwerkelijk in de traumacentra georganiseerd wordt. Hoe wordt de Kamer meegenomen in de uitwerking hiervan?
In mijn brief van 5 april 202334 waarmee ik het advies van het Zorginstituut over multitraumazorg aan uw Kamer heb aangeboden, heb ik aangegeven dat ik uw Kamer zal informeren over hoe ernstig gewonde patiënten de juiste zorg op de juiste plek kunnen krijgen. Ik heb inmiddels werkafspraken gemaakt met een groot aantal partijen om uitwerking te geven aan de aanbevelingen van het Zorginstituut. De uitvoering van deze afspraken wordt gevolgd door de IZA-thematafel Samenwerking in de acute zorg. Ik zal u in het najaar in het kader van de voortgang van de acties uit de Beleidsagenda toekomstbestendige acute zorg informeren over de stand van zaken met betrekking tot deze acties.
Zij zijn positief over de campagne die gelanceerd is door de Minister over «bel alleen 112 bij levensgevaar» onder andere naar aanleiding van het verzoek van het lid Paulusma om in 2023 een publiekscampagne te houden. Zij worden graag geïnformeerd over de voortgang van deze campagne. Is er een monitor van de effecten van deze campagne en wanneer worden de resultaten naar de Kamer gestuurd?
De campagne heeft als doelstelling het verhogen van kennis bij de burger over wanneer welke vorm van acute zorg nodig is en hoe men de acute zorg benadert. Het effect van een dergelijke interventie is moeilijk meetbaar, hierom zal er ook geen effectmeting met de Tweede Kamer worden gedeeld. Het uitgangspunt is dat de campagne bijdraagt aan de bredere beweging van een lagere instroom op de acute zorg, voor wanneer dat niet nodig is. De veldpartijen voelen zich gesteund met deze campagne. De campagne wordt verder uitgerold en partijen worden verder ondersteund met middelen om de boodschap nog verder uit te dragen. Het is aan de partijen om de verdere bewustwording bij het publiek te bevorderen.
De leden van de D66-fractie hebben daarnaast veel interesse voor de inzet van kunstmatige intelligentie (AI) in de zorg, mits de randvoorwaarden hiervoor goed geborgd zijn. Kan de Minister de Kamer infomeren over de voortgang van de inzet van AI in de zorg? Welke mogelijkheden zijn er om de inzet hiervan te versnellen, zodat ook de acute zorg bijvoorbeeld slimmer ingericht kan worden?
Mijn inzet op AI in de zorg is gericht op het benutten van de mogelijkheden van AI én om hierbij rekening houden met eventuele risico’s. Om de volle potentie van AI voor de zorg te realiseren, moeten er duidelijke en voor de zorg passende spelregels zijn. Hiervoor werk ik op nationaal niveau, samen met het Ministerie van Binnenlandse Zaken en Koninkrijksrelaties en het Ministerie van Economische Zaken en Klimaat, aan een integrale visie over de inzet, het potentieel en de risico’s van AI-toepassingen.
Daarnaast focus ik het komende jaar op de voorbereiding van de implementatie van de AI Act in de zorgsector.35 De AI Act houdt verplichtingen op basis van risicoclassificatie in. Deze verplichtingen zijn er om risico’s op veiligheid, gezondheid en fundamentele rechten te beperken en waar mogelijk te voorkomen. Ik bereid sessies en communicatie voor om ervoor te zorgen dat het zorgveld de implicaties en mogelijkheden van de AI Act begrijpt en klaar is voor de implementatie ervan.
Samen met het veld werk ik aan het verder ontwikkelen van de richtlijnen en hulpmiddelen die uit het programma Waardevolle AI voor Gezondheid36 zijn gekomen, zoals de «Leidraad AI in de zorg». Dat is een zorgvuldig ontwikkeld kwaliteitsinstrument waarmee zorgverleners, patiënten, cliënten, verzekeraars en zorgbeleidsorganisaties niet alleen de veiligheid maar vooral ook de kwaliteit, meerwaarde en toepasbaarheid van aangeboden AI-algoritmen in de gezondheidszorg kunnen beoordelen en toetsen. Dit geldt niet alleen voor AI in de curatieve zorg maar ook voor de langdurige en preventieve (zoals eHealth) zorg waarin AI in toenemende mate zijn intrede doet. De eerste versie van de «Leidraad AI in de zorg» is in 2022 opgeleverd en wordt op basis van feedback over gebruik door alle betrokken stakeholders in 2023 doorontwikkeld. Begin 2024 wordt naar verwachting een geactualiseerde 2.0 versie van de Leidraad gerealiseerd.
Genoemde leden vragen hoe de aansluiten van acute zorg met omringende landen op dit moment is geregeld en welke mogelijkheden de Minister ziet om juist in grensregio’s hier betere afspraken over te maken.
Voor de regio’s aan de grens bestaat de behoefte voor partijen in de acute zorg om over de landsgrenzen heen samen te werken. In veel regio’s zijn bijvoorbeeld al operationele afspraken gemaakt met betrekking tot grensoverstijgende ambulancezorg. Ik zie ook nadrukkelijk de meerwaarde in van dergelijke samenwerkingen. Om partijen hierbij te ondersteunen wordt onder andere een handboek opgesteld door Ambulancezorg Nederland (AZN) voor het maken van afspraken als het gaat om grensoverstijgend ambulancevervoer. Daarnaast werkt AZN een een aantal ervaren knelpunten uit, bijvoorbeeld op het gebied van het voeren van optische en geluidssignalen en het vervoer van opiaten over de landsgrenzen. Ik zet me in om met betrokken partners over de grens deze knelpunten zo goed mogelijk weg te nemen.
Vragen en opmerkingen van de leden van de PVV-fractie
De leden van de PVV-fractie hebben kennisgenomen van de brieven van de Minister inzake (de inrichting van) de acute zorg. Deze leden hebben daarover een aantal vragen en opmerkingen. Zij zijn teleurgesteld dat de Minister uit de TNO-rapportage dashboard acute zorg geen conclusies wil trekken. De rapportage schiet tekort, aldus de Minister en verder is het aan het ROAZ om te bezien wat een eventuele (nachtelijke) sluiting van een SEH in de regio voor consequenties zou hebben. Deze leden vinden dit te kort door de bocht en zien graag dat de Minister het TNO onderzoek uitbreidt en verdiept. Genoemde leden vinden het van groot belang om helder te krijgen of nachtelijke sluiting van een SEH nu wel of niet bijdraagt aan het personeelstekort in de zorg. Graag ontvangen deze leden een toezegging hierop.
De mate waarin een nachtelijke sluiting van een SEH bijdraagt aan een oplossing voor het personeelstekort in de zorg is afhankelijk van de afspraken die gemaakt worden in het ROAZ om de gevolgen van zo’n sluiting op te vangen. Daar zijn in zijn algemeenheid geen uitspraken over te doen. Het is aan het ROAZ om consequenties voor de arbeidsmarkt en voor de beschikbaarheid, bereikbaarheid en kwaliteit van de acute zorg af te wegen. De recentere gevallen betroffen overigens voornamelijk ziekenhuizen die niet zozeer planmatig maar noodgedwongen, juist vanwege personeelstekorten en omdat zij daardoor de kwaliteit van zorg voor de acute patiënt niet meer konden garanderen, SEH’s in de nacht (tijdelijk) sloten.
De scope van het dashboard van TNO is gericht op de afwegingen binnen een individueel ziekenhuis en het gaat niet in op de brede afwegingen binnen een ROAZ. TNO heeft het dashboard opgesteld in opdracht van Samenwerkende Algemene Ziekenhuizen (SAZ). Het is niet aan mij om te bepalen wat er verder met dit dashboard moet gebeuren.
Genoemde leden begrijpen dat de Minister met zorgcoördinatiecentra de doorstroom van patiënten naar de SEH en van de SEH naar ziekenhuis-, verpleeg- of revalidatiebedden of thuiszorg wil bevorderen. De oorzaak dat die doorstroom stokt ligt echter niet bij een gebrek aan coördinatie, maar simpelweg bij een tekort aan bedden in al die sectoren. Dat nu het coördinatiecentrum moet gaan rondbellen op zoek naar een plek voor een patiënt in plaats van bijvoorbeeld de huisarts of de wijkverpleegkundige is slechts een taakverschuiving, maar geen oplossing. De oorzaak van het probleem wordt dus niet aangepakt maar de Minister doet aan symptoombestrijding. Intussen gaat het beleid van SEH-posten, afdelingen acute verloskunde en hele regionale ziekenhuizen sluiten gewoon door, waardoor er nog meer druk ontstaat. Ook de factsheet «Spoedzorg in Nederland» stelt dat: «Het sluiten van SEH`s zal de kwaliteit van zorg voor deze patiënten juist doen afnemen». Is de Minister bereid het sluiten van SEH’s te voorkomen? Zo nee, waarom niet?
We hebben te maken met de opgave om de acute zorg toekomstbestendig te maken, gegeven alle uitdagingen zoals de schaarste aan personeel en eentoenemende zorgvraag. Om de acute zorg toegankelijk en van goede kwaliteit te houden voor alle Nederlanders, zullen daarom soms keuzes gemaakt moeten worden. Hoe ik dat beleidsmatig wil vormgeven, heb ik beschreven in de beleidsagenda Toekomstbestendige acute zorg.
Zorgcoördinatie draagt bij aan het beter benutten van de beschikbare capaciteit. Door beter en breder inzicht in capaciteit hoeft er minder rondgebeld te worden. En door gezamenlijke triage kunnen patiënten beter geholpen worden en komen zij sneller op de juiste plek terecht.
Het is niet mijn bedoeling de capaciteit van de acute zorg te beperken. In de periode 2018–2022 is de totale behandelcapaciteit op SEH’s niet gedaald. Wel is het mijn doel dat alle patiënten in Nederland moeten kunnen rekenen op toegankelijke zorg van goede kwaliteit. Ik vind het een goede zaak dat zorgpartijen met elkaar samenwerken om dit te bereiken. In het IZA zijn afspraken gemaakt om de toegankelijkheid te borgen en de kwaliteit te verbeteren, zowel op regionaal als op landelijk niveau. Het sluiten van SEH’s is geen doel van mij, maar kan ik helaas ook niet voorkomen. Als er om welke reden dan ook onvoldoende kwaliteit voor de patiënt kan worden geboden op een SEH, dan kan in het uiterste geval sluiting aangewezen zijn.
De leden van de PVV-fractie willen weten of de Minister net zo overvallen is door het besluit van het ziekenhuisbestuur van Gelre ziekenhuizen om de verloskunde en de SEH op de locatie Zutphen te sluiten als de burgemeester en inwoners van Zutphen en het personeel zelf. Zo ja, wat zegt dit over de procedure in het algemeen en de maatschappelijk-publieke belangen in het bijzonder? Zo nee, vindt de Minister dat de communicatie en het proces helder en transparant zijn verlopen?
De IGJ ziet als toezichthouder toe op de kwaliteit en veiligheid van de zorg, en houdt ook inzake de casus Zutphen actief de vinger aan de pols. De IGJ is door de raad van bestuur van Gelre Ziekenhuizen nog dezelfde middag (maandagmiddag 24 april 2023) geïnformeerd over het besluit om de afdeling verloskunde op de locatie van Gelre Ziekenhuizen in Zutphen per direct te sluiten. Gelre Ziekenhuizen heeft gelijktijdig de ROAZ-regio Zwolle, de relevante colleges van B&W in de regio, én diverse stakeholders geïnformeerd over haar besluit. Hiermee handelt het bestuur van Gelre ziekenhuizen conform de AMvB acute zorg.
Genoemde leden willen graag weten welke instrumenten de Minister in principe ter beschikking heeft om de sluiting te voorkomen.
Een zorgaanbieder gaat over de eigen bedrijfsvoering. Het is de verantwoordelijkheid van de zorgaanbieder, in dit geval Gelre Ziekenhuizen, om te beslissen over de inrichting van de zorgorganisatie, mits dit binnen de geldende normen is, én op voorwaarde dat de kwaliteit en continuïteit van zorg geborgd zijn. Dit is het geval. In het ROAZ van regio Zwolle is afgesproken dat omliggende ziekenhuizen voldoende capaciteit hebben om de (verloskundige) zorg op te vangen.
Ik heb eerder al het signaal aan het ziekenhuisbestuur afgegeven dat als zij veranderingen treffen op de spoedzorg in hun regio, zij de stappen moeten volgen zoals beschreven in de AMvB acute zorg. Als onderdeel hiervan is het van belang dat betrokkenen, zoals inwoners en gemeenten, actief bij de besluitvorming betrokken dienen te worden. De raad van bestuur van Gelre Ziekenhuizen laat weten alle door de wet voorgeschreven stappen zorgvuldig te blijven doorlopen bij de verdere uitwerking van haar voorgenomen besluit om de (acute) zorg op de locaties in Zutphen en Apeldoorn anders te organiseren. De IGJ ziet erop toe dat een zorgvuldig proces wordt doorlopen, en heeft eveneens handhavingsinstrumenten tot haar beschikking om op te treden bij (vermoedens van) overtreding van dit proces. De handhavingsinstrumenten op overtreding van het bepaalde bij en krachtens de AMvB acute zorg zijn geregeld in de artikelen 27, 29 en 30 van de Wkkgz. Dit handhavingsinstrumentarium wordt indien nodig op gepaste en proportionele wijze ingezet.
Is de Minister voorts bereid om de achterliggende argumenten voor de sluiting te achterhalen bij het ziekenhuisbestuur?
Gelre Ziekenhuizen heeft mij laten weten dat de redenen om tot reorganisatie van de zorg over te gaan liggen bij de organiseerbaarheid, zowel nu en op de (middel)lange termijn, en bij de financiële haalbaarheid.
Daarnaast is volgens Gelre Ziekenhuizen de per directe sluiting van de afdeling verloskunde op de locatie Zutphen een acuut capaciteitsprobleem. Gelre Ziekenhuizen heeft aangegeven dat het daar vanwege acute capaciteitsproblemen niet lukt een personele bezetting te organiseren die nodig is om de veiligheid, kwaliteit en continuïteit van de zorg te waarborgen.
Wat levert de sluiting het ziekenhuisbestuur financieel op?
Ik heb hier geen gegevens over. Het valt niet binnen mijn verantwoordelijkheid als Minister om zorgaanbieders te verplichten openheid te geven over hun eigen (interne) financiële huishouding.
Is de situatie in Zutphen een voorbode van nog meer zorgafbraak? Volgt straks Zoetermeer?
Er is geen sprake van zorgafbraak. Bij keuzes rondom de inrichting van de zorg is altijd een afweging van de aspecten kwaliteit, toegankelijkheid en betaalbaarheid aan de orde. Al deze aspecten zijn van belang en alle moeten voldoende geborgd worden. En daarbij moet er ook rekening gehouden worden met de schaarste aan zorgpersoneel. In het IZA is onder meer afgesproken om te kijken naar differentiatie, concentratie en spreiding van acute zorgvoorzieningen in de regio. Het uitgangspunt is: de zorg dichtbij waar dat kan, en verder weg waar dat moet, bijvoorbeeld om te kunnen garanderen dat iedereen die hoogcomplexe zorg nodig heeft erop kan rekenen dat de zorg van goede kwaliteit is. In de ROAZ-plannen worden hierover per regio afspraken gemaakt.
Ik wil benadrukken dat de toegankelijkheid en kwaliteit van de acute en verloskundige zorg in de regio niet onder druk staan. Alle inwoners voor wie de locatie in Zutphen het dichtstbijzijnde ziekenhuis is, kunnen binnen de geldende norm van 45 minuten per ambulance naar minstens vier andere SEH’s of afdelingen acute verloskunde vervoerd worden. De ziekenhuizen en de regio hebben hier in ROAZ-verband onderling afspraken over gemaakt.
Er is geen relatie tussen de ontwikkelingen bij Gelre Ziekenhuizen (Zutphen/Apeldoorn) en het LangeLand Ziekenhuis (Zoetermeer); het betreft hier twee separate zorgaanbieders, die eenieder over hun eigen organisatie gaan. Ook ten aanzien van het LangeLand Ziekenhuis geldt dat het ziekenhuisbestuur bij keuzes voor afschaling van acute zorg de juiste procedures dient te volgen.
Deze leden verbazen zich over de rol die de Minister de huisartsen toebedeelt bij de inrichting van de zorgcoördinatiecentra. De meeste patiënten met een spoedvraag worden immers door de huisarts gezien. Genoemde leden vragen of het de bedoeling is dat de huisartsenposten (HAP’s) verdwijnen. Zij begrijpen dat het belangrijk is de huisarts zoveel mogelijk te ontlasten, maar lezen ook in de factsheet «Spoedzorg in Nederland» dat «in tegenstelling tot bijvoorbeeld de Angelsaksische landen juist een lichte afname van het aantal SEH-patiënten te zien (is) in Nederland, met name dankzij het nog steeds goed functionerende huisartsensysteem, binnen en buiten kantoortijden. Het is belangrijk dat systeem te blijven koesteren, ondersteunen en versterken». Kan de Minister verduidelijken hoe een regionaal en op termijn landelijk zorgcoördinatiecentrum het lokale huisartsensysteem ondersteunt en versterkt en waarop is dat gebaseerd?
Nee, de HAP’s gaan zeker niet verdwijnen. Zorgcoördinatie is een hulpmiddel om de zorg, en waaronder ook de huisartsenzorg, te ontlasten. Zorgcoördinatiecentra verlenen geen fysieke patiëntenzorg. Zorgcoördinatiecentra zullen alleen de telefonische triage van de HAP overnemen, evenals meldingen die via andere lijnen binnenkomen, bijvoorbeeld niet-levensbedreigende 112-meldingen of telefoontjes naar de acute wijkverpleging, zodat de zorgvraag multidisciplinair kan worden benaderd. Een zorgcoördinatiecentrum kan de huisarts(enpost) op twee manieren ondersteunen en versterken. Ten eerste doordat patiënten die nu de huisartsenpost bellen, maar niet acuut door een huisarts gezien hoeven te worden, door het zorgcoördinatiecentrum op een andere manier geholpen kunnen worden. Dat kan bijvoorbeeld doordat een patiënt via (digitale) zelftriage voldoende gerustgesteld is dat hij of zij met zelfzorgadvies geen medische hulp nodig heeft of op een later moment de eigen huisarts kan bellen. Uit de triage kan ook blijken dat de inzet van een andere zorgverlener passender is voor de zorgvraag. Ten tweede kan het zorgcoördinatiecentrum de huisarts(enpost) ontlasten als een patiënt vervolgzorg nodig heeft. Het zorgcoördinatiecentrum kan dan samen met de huisarts bepalen wat de meest passende zorginzet of indicatiestelling is, en op basis van de capaciteitsinformatie aangeven waar die vervolgzorg beschikbaar is.
Circa 90 procent van de acute zorg is basis medisch-specialistische zorg. Deze patiënten – vaak met meerdere aandoeningen – zijn volgens genoemde leden per definitie beter af in een bestaande lokale keten, in plaats van ’s avonds en ’s nachts vervoerd te moeten worden naar een ander voor hen onbekend ziekenhuis. Is de Minister het met deze leden eens?
Patiënten zijn het beste af met de juiste zorg, op de juiste plek, op het juiste moment en van de juiste zorgverlener. Die juiste zorg kan wellicht digitaal worden geleverd, of fysiek thuis, of op de huisartsenpost, dat hoeft niet altijd in een ziekenhuis te zijn en patiënten hoeven niet altijd te worden vervoerd. De kwaliteit van de zorg moet goed zijn en niet alle zorg kan op elke plek geleverd worden. De zorg wordt dichtbij geleverd, als dat uit oogpunt van kwaliteit en inzet van personeel mogelijk is.
Vragen en opmerkingen van de leden van de CDA-fractie
De leden van de CDA-fractie hebben kennisgenomen van de diverse brieven en rapporten met betrekking tot de acute zorg. Deze leden hebben hier enkele vragen bij. Is de Minister het met deze leden eens dat leefbaarheid en de nabijheid van zorg voor mensen ook een aspect van kwaliteit is?
Ik begrijp dat een ziekenhuis in de buurt een vertrouwd gevoel kan geven. Nabijheid van een ziekenhuis doet ertoe voor het gevoel van leefbaarheid dat de mensen in een regio hebben. Voor de inrichting van de zorg in Nederland geldt dan ook zoveel mogelijk «dichtbij waar het kan, verder weg waar het moet». Het is echter niet zo dat nabijheid en leefbaarheid bepalend zijn voor de kwaliteit van de zorg en de zorgverlening. Kwaliteit van zorg gaat over de uitkomsten voor de patiënt en diens gezondheid, dat betreft medisch-inhoudelijke indicatoren. In sommige gevallen – bij de tijdkritische aandoeningen – speelt wel de tijdsduur tot de aanvang van de behandeling een rol. Wat dit betekent voor de normen in de acute zorg, wordt momenteel uitgewerkt. Het Zorginstituut zal in het derde kwartaal een medisch onderbouwde rapportage opleveren waarin per tijdkritische aandoening staat binnen hoeveel tijd welke zorg geleverd moet worden, voor zover dit uit bestaande normen, wetenschappelijke literatuur en best practices kan worden afgeleid. Ik zal u deze rapportage doen toekomen en ook bepalen wat er nodig is om tot normen te komen voor tijdkritische aandoeningen.
Genoemde leden vragen hoe de Minister tot op heden uitvoering heeft gegeven aan de breed gesteunde motie van het lid Van den Berg waarin de regering verzocht wordt zich in te zetten voor behoud van capaciteit van zorg in de regio door een bottom-up aanpak voor de organisatie van de zorg. Wat betekent tegen die achtergrond de brief van premier Rutte met onder andere reactie op de rapporten Eigentijdse Ongelijkheid en Elke regio telt dat dit belangrijke uitgangspunten voor het kabinet zijn bij het vormgeven van beleid voor het beleid met betrekking tot acute zorg?
Goede zorg moet toegankelijk zijn voor alle inwoners van Nederland, ongeacht waar iemand woont. Een bottom-up aanpak voor de organisatie van de (acute) zorg krijgt vorm via de ROAZ-plannen die in de tweede helft van dit jaar op basis van de ROAZ-beelden voor elke ROAZ-regio moeten worden gemaakt. Partijen hebben gezamenlijk criteria opgesteld voor die ROAZ-plannen. Een van die criteria is dat bij het opstellen van de plannen het perspectief van patiënten en burgers betrokken wordt. Ook bij het zoeken naar een alternatief voor de 45-minutennorm neem ik het regionale perspectief mee en zullen partijen uit verschillende regio’s worden betrokken. Uiteindelijk is het aan de regionale partijen om binnen bestaande wettelijke kaders invulling te geven aan de inrichting van de (acute) zorg.
De Minister-President gaf in zijn brief van 31 maart jl.37 aan dat de door de leden van de CDA-fractie genoemde rapporten zullen worden betrokken bij het kabinetsbeleid in den brede. Het streven is om uw Kamer vóór het zomerreces de kabinetsreactie op het rapport «Elke regio telt» toe te sturen.
De leden van de CDA-fractie vragen wat de Minister vindt van de opmerking van de heer Eringa in de NRC van afgelopen week: «Dus is een situatie denkbaar waarin inwoners het oneens zijn met een beslissing, die dan niet doorgaat?» «Nou, dat denk ik niet. Die kans is klein. Als onze plannen gewijzigd moeten worden door inspraak van bewoners, zijn het geen goede plannen. Als wij iets voorleggen, is het onze inschatting dat dat noodzakelijk en veilig is. Het kan niet zo zijn dat de plannen inwoners niet aanspreken, en wij die dan moeten bijstellen.» Hoe ziet de Minister deze opmerkingen in relatie tot de AMvB waarin onder andere verschillende keren staat: «Terugkoppelen aan gemeenten en inwoners wat met naar voren gebrachte visies, wensen en zorgen zal worden gedaan?»
Zorgaanbieders dienen de besluitvormingsprocedure te volgen die beschreven staat in de AMvB acute zorg als zij overwegen het aanbieden van acute zorg op een bepaalde locatie geheel of gedeeltelijk te beëindigen of op te schorten. Zoals duidelijk staat beschreven in de AMvB acute zorg is het van belang dat betrokkenen, zoals inwoners en gemeenten, actief en voorafgaand aan de besluitvorming betrokken dienen te worden. De zorgaanbieder moet met hen in gesprek.
Betrokkenen moeten de gelegenheid krijgen hun zorgen tijdig te uiten en ter overweging mee te geven aan de betreffende zorgaanbieder. Hier voorziet de wet ook in. De zorgaanbieder is ook verplicht om aan betrokkenen en/of inwoners een gemotiveerde terugkoppeling te delen waarin staat beschreven wat er met de naar voren gebrachte visies, wensen en zorgen zal worden gedaan.
Ik ga ervan uit dat Gelre Ziekenhuizen zich aan deze verplichting houdt. De uitspraken van de voorzitter van raad van bestuur van Gelre Ziekenhuizen zijn ook niet noodzakelijk tegenstrijdig met de wettelijke verplichting. In algemene zin kan ik zeggen dat het voorstelbaar is dat er situaties denkbaar zijn waarbij betrokkenen zich niet voldoende betrokken voelen, maar dat de zorgaanbieder zich wel degelijk heeft ingespannen om betrokkenen op een goede manier in het proces te betrekken. De uiteindelijke uitkomst van de procedure kan, ondanks alle inspanningen, anders zijn dan betrokkenen wensen.
Vindt de Minister met deze leden dat die opmerkingen getuigen van een enorme arrogantie? Vindt de Minister het niet verbijsterend dat men up front ervan uitgaat dat andere mensen geen creatieve ideeën en oplossingen kunnen aanbrengen? Hoe vindt de Minister dit in relatie tot het (Sociaal-Economische Raad) SER-rapport van februari 2023 Waardevol werk: publieke dienstverlening onder druk waarbij juist ook gepleit wordt van anderen te leren?
De raad van bestuur van Gelre Ziekenhuizen staat voor een complexe opgave, waarbij lastige afwegingen gemaakt moeten worden om – gegeven de schaarste aan personeel en gelet op het belang van de structurele financiële houdbaarheid van het ziekenhuis – de kwaliteit van de zorg te borgen. Het is voor mij vooral van belang dat de raad van bestuur zich daarbij aan de procedure houdt die in de AMvB acute zorg is omschreven.
Het SER-advies dat de leden van de CDA-fractie noemen gaat vooral over de krapte op de arbeidsmarkt en het belang dat organisaties van elkaar leren en dat medewerkers een leven lang blijven leren. Ik zie niet direct het verband met dit SER-advies.
Genoemde leden vragen of het klopt dat Nederland ten opzichte van andere landen relatief grote ziekenhuizen heeft (gemiddeld veel bedden) en het minst aantal SEH’s. Klopt het daarnaast dat via de SEH ongeveer 40% van de mensen binnenkomen die uiteindelijk in het ziekenhuis komen te liggen en dat weghalen van de SEH feitelijk gelijk staat met het ontmantelen van een ziekenhuis?
Deze vraag is niet direct te beantwoorden omdat de systemen van de landen zeer verschillend zijn, vanwege onder andere verschillen qua publieke en private ziekenhuizen, al of niet scheiding van psychiatrische ziekenhuizen of ouderenzorg, categorale ziekenhuizen, al of niet meetellen van poliklinieken, enzovoort.
Uit de Monitor acute zorg 2020 (NZa) weten we dat ongeveer 60% van het totale aantal ligdagen van patiënten in ziekenhuizen in 2019 is van patiënten die na een SEH-bezoek zijn opgenomen in het ziekenhuis. In hoeverre de aanwezigheid van een SEH betekenis heeft voor de (financiële) continuïteit van een ziekenhuis, hangt af van de profielkeuzes die een ziekenhuis maakt en de mate waarin men die keuzes kan realiseren.
Zij vragen wat de Minister ervan vindt dat bij het Langeland ziekenhuis in Zoetermeer en het Gelre ziekenhuis in Zutphen niet de procedures conform de AMvB worden gevolgd (er wordt geïnformeerd maar niet overlegd) en dat betrokken gemeentebesturen niet eens antwoord krijgen op hun vragen.
De IGJ geeft aan dat de raden van bestuur van beide ziekenhuizen de in de AMvB voorgeschreven procedure zo zorgvuldig mogelijk volgen, waarbij zij belanghebbenden zo goed mogelijk proberen te betrekken.
In mijn brief van 13 december 202238 heb ik gereageerd op vragen rondom de toekomst van het LangeLand en de toepassing van de AMvB acute zorg.
Wat vindt de Minister ervan dat nu tussentijds allerlei besluiten worden genomen terwijl juist de ROAZ-en de opdracht hebben om met een integraal plan acute zorg voor iedere regio te komen? Waarom wordt daar niet op gewacht?
Met de beperkte capaciteit in de zorg is het van belang dat er goed gekeken wordt naar een zorgvuldige inrichting van het medische zorglandschap. Aan de ROAZ-en is de opdracht gegeven om te komen tot prioritaire opgaven en het maken van afspraken daarover voor de middellange en lange termijn. Dit neemt niet weg dat er door capaciteitsproblemen situaties kunnen ontstaan waarbij de kwaliteit, veiligheid en continuïteit niet langer kan worden gegarandeerd en er nu al besluiten genomen moeten worden binnen de inrichting van de acute zorg.
Klopt het dat de voorzitter van de ROAZ-en op persoonlijke titel, dus zonder mandaat, in het LNAZ zitten? Wat vindt de Minister in dat kader van de opmerking van de heer Kramer, voorzitter van de LNAZ, om nog in ongeveer 40 ziekenhuizen acute zorg aan te bieden en de rest om te bouwen tot spoedposten? Deelt de Minister de mening van de leden van de CDA-fractie dat laagcomplexe zorg meer dan 90% van de zorg betreft? Zo niet, kan de Minister dan een overzicht geven van hoogcomplexe- en laagcomplexe acute zorg? Hoe ziet de Minister de opmerking van de voorzitter van het LNAZ tegen de achtergrond van zijn opmerking in het commissiedebat over acute zorg dat het onderzoek over Denemarken relevant is en dat het halveren van het aantal SEH’s dus niet verstandig is?
Het LNAZ is een netwerkorganisatie van de acute zorgnetwerken. De Algemene Ledenvergadering is het besluitvormend orgaan van het LNAZ. Leden zijn afgevaardigden van de tien raden van bestuur van de ziekenhuizen met een traumacentrum(functie), veelal de voorzitters van de ROAZ-en. In het IZA is afgesproken dat door betrokken partijen, in samenspraak met het Ministerie van VWS, onderzoek gedaan wordt naar een aangepaste governance van het LNAZ. Daarnaast gaat het Ministerie van VWS met partijen in gesprek over de governance van het ROAZ, inclusief het voorzitterschap van het ROAZ.
Op basis van de Landelijke Traumaregistratie kan ik bevestigen dat het merendeel van de acute zorg, ontstaan door een ongeval, in ruim 90% van de gevallen om laag- en middencomplexe acute zorg gaat. Dit zijn niet de enige patiëntcategorieën die gezien worden op de SEH van een ziekenhuis.
Het sluiten van SEH’s is geen beleidsdoel. Wel hebben we te maken met de opgave om de acute zorg toekomstbestendig te maken, gegeven alle uitdagingen zoals de schaarste aan personeel in combinatie met een toenemende zorgvraag. Om de acute zorg toegankelijk en van goede kwaliteit te houden voor alle Nederlanders, zullen daarom soms keuzes gemaakt moeten worden. Hoe ik dat beleidsmatig wil vormgeven, heb ik beschreven in de beleidsagenda Toekomstbestendige acute zorg. Hoewel ik de beweging naar meer differentiatie en spreiding van acute zorgaanbod als een van de mogelijke richtingen zie, zou ik daaraan geen concrete aantallen kunnen verbinden. Dit zijn juist aspecten die bottom-up in de regio, in de ROAZ-plannen, aan de orde moeten komen.
Genoemde leden vragen of het klopt dat het ROAZ geen juridische entiteit met eigen bevoegdheden is. Klopt het dat de traumacentra de regionale overleggen acute zorgketen organiseren en dat er nu elf ROAZ-regio’s zijn? Wie zijn nu exact de vertegenwoordigers in de ROAZ en wie geeft hen mandaat? Wie bepaalt wie lid mag zijn van het ROAZ? Welke besluiten mag een ROAZ zelfstandig nemen en waar is dat geregeld? Is dit alleen in de betreffende AMvB geregeld?
Het klopt dat het ROAZ een overlegtafel is, die wordt georganiseerd door de tien traumacentra. Amsterdam UMC heeft twee ROAZ-en samengevoegd door de samenwerking van VUmc en AMC, waardoor er nu geen elf maar nog tien ROAZ-en zijn.
De AMvB acute zorg heeft als doel om de bereikbaarheid en beschikbaarheid van acute zorg en de voorbereiding op die zorg zo goed mogelijk te borgen, door middel van onder meer een goede regionale samenwerking en afstemming met betrekking tot de acute zorg in alle regio’s. De wijze van besluitvorming is aan het ROAZ evenals het maken van afspraken over mandaat en vertegenwoordiging. Zoals in het IZA is afgesproken, wordt in overleg met betrokken partijen onderzoek gedaan naar de governance van het ROAZ.
In de AMvB acute zorg staat beschreven welke partijen vertegenwoordigd dienen te zijn in het ROAZ. De volgende zorgaanbieders maken afspraken met betrekking tot beschikbaarheid en bereikbaarheid van acute zorg in die regio: traumacentra, aanbieders van medisch-specialistische zorg die acute zorg verlenen, anders dan traumacentra, Regionale Ambulancevoorzieningen, aanbieders van huisartsenzorg in huisartsenposten, gemeentelijke gezondheidsdiensten, aanbieders van geestelijke gezondheidszorg die acute zorg verlenen, apotheken die in de avond, de nacht en op zondag farmaceutische zorg aanbieden, aanbieders van huisartsenzorg, anders dan in huisartsenposten, aanbieders van geestelijke gezondheidszorg, die geen acute zorg verlenen, andere aanbieders van medisch-specialistische zorg, apotheken, aanbieders van verloskundige zorg, aanbieders van wijkverpleging, aanbieders van eerstelijnsverblijf, aanbieders van Wlz-zorg, aanbieders van geriatrische revalidatiezorg.
De leden van de CDA-fractie begrijpen dat de huidige level 1 traumacentra zijn: het Amsterdam Universitair Medisch Centrum (UMC) (AMC en VUmc), het UMC Groningen, het Maastricht UMC, het Elisabeth-TweeSteden Ziekenhuis (ETZ), het Erasmus MC, het UMC Utrecht, het Medisch Spectrum Twente, het Radboudumc, Isala, het HagaZiekenhuis, het LUMC en het Haaglanden MC (HMC). Door wie wordt dit bepaald? Vindt de Minister dat deze traumacentra voldoende gelijkmatig over het land verspreid zijn? Zo ja, graag ontvangen genoemde leden hierop een toelichting. Zo nee, welke acties worden ondernomen om voor een betere spreiding te zorgen? Vallen de ROAZ-regio’s samen met de regio multitraumacentra? Zo niet, gaat de Minister dat dan aanpassen conform de matroesjka-motie van de leden Van den Berg en Paulusma?
De Minister van VWS heeft de traumacentra aangewezen op basis van artikel 8 van de Wet bijzondere medische verrichtingen. In ROAZ West vormden tot nu toe drie ziekenhuizen samen, onder aanvoering van het LUMC, het traumacentrum. Sinds kort is de multitraumazorg in Haaglanden geconcentreerd bij het HMC.
De ROAZ-regio’s vallen inderdaad samen met de regio’s van de traumacentra. De traumacentra zijn goed verspreid over het land, zodanig dat daarmee de multitraumanormen haalbaar moeten kunnen zijn voor alle regio’s. Ik vind het op dit moment vruchtbaarder om te zorgen dat er voor alle ROAZ-regio’s goede plannen komen voor een toekomstbestendige acute zorg, inclusief multitraumazorg, dan om een discussie te voeren over het aantal traumacentra en de spreiding daarvan over Nederland.
De leden van de CDA-fractie vragen of er nu binnenkort een overzicht beschikbaar is van beschikbare bedden en beschikbare acute zorg per regio of ook landelijk. Is de Minister het met deze leden eens dat dat overzicht er voor alle soorten bedden zou moeten zijn omdat bij de uitstroom vaak de «verkeerde bedden»-problematiek aanwezig is?
In mijn brief over zorgcoördinatie van 12 mei jl. heb ik aangegeven dat er op regionaal en landelijk niveau inzicht moet zijn in capaciteit van en druk op de zorg. Dit inzicht moet er breed zijn, dus inclusief inzicht in capaciteit die van belang is voor de uitstroom uit de acute zorg. Op basis van cijfers van Vektis ging het bij gedeclareerde verkeerde bedden (noodgedwongen verblijf in een instelling voor medisch-specialistische zorg na een opname, dat tot stand komt omdat er geen mogelijkheid is tot opname in een instelling die Wlz-zorg met verblijf biedt) in 2022 om ruim 161.404 dagen. Dit betekent dat er per dag gemiddeld circa 442 «verkeerde bedden» waren. Zorgcoördinatie en beter inzicht in capaciteit zullen deze problematiek verminderen.
Genoemde leven vragen of de Minister kan schetsen hoe de acute zorg nu is geregeld op de BES-eilanden en welke initiatieven de Minister daarbij nu neemt om deze te versterken. Kan de Minister aangeven hoe hij de acute zorg op deze eilanden georganiseerd wil zien?
De acute zorg in Caribisch Nederland is grotendeels gelijk georganiseerd aan de acute zorg in het Europese deel van Nederland. De acute patiënt kan, al naar gelang de ernst van de situatie en het uur van de dag (of nacht) terecht bij de huisarts, de huisartsenpost of het ziekenhuis. Op Saba en Sint Eustatius is geen ziekenhuis aanwezig en worden patiënten die acute tweedelijns zorg behoeven met spoedtransport naar het ziekenhuis op Sint Maarten gevlogen. Op dit moment zijn er geen aanwijzingen dat het noodzakelijk is om de acute zorg in Caribisch Nederland te versterken of veranderen.
Als deze leden de resultaten van de TNO-rapportage dashboard acute zorg leggen naast internationaal onderzoek naar de gevolgen van concentratie in onder andere Denemarken, Engeland en USA, is de Minister het dan met hen eens dat concentratie (los van de zeer-hoog-complexe zorg, waar dit al gebruikelijk is) en schaalvergroting niet de oplossing is en dat moet worden ingezet op een fijnmazig acute zorg netwerk zodat het overgrote deel (90–95%) van de medisch specialistische acute zorg in lokale ziekenhuizen behandeld kan worden? Zo nee, waarom niet?
Voor mij is van belang dat de acute zorg toegankelijk blijft en van goede kwaliteit is voor alle Nederlanders. Om dit te bereiken en om de (acute) zorg toekomstbestendig te maken, is zowel concentratie als spreiding nodig vanuit het adagium «dichtbij als het kan, verder weg als het moet». Volumenormen zijn een middel om de kwaliteit van de zorg te borgen en verder te verbeteren. Om die te halen is soms concentratie van zorg nodig. Aan de andere kant kan acute zorg waar mogelijk dichtbij verleend worden, digitaal, thuis, bij de huisarts of in een lokaal ziekenhuis. Ook dan moet de zorg van goede kwaliteit zijn. De beschikbaarheid van voldoende gekwalificeerd personeel is daarbij een belangrijke randvoorwaarde.
Deelt de Minister met de leden van de CDA-fractie dat er op basis van de TNO-rapportage wél conclusies getrokken kunnen worden op basis van de drie gestelde onderzoeksvragen te weten:
• Hoeveel SEH-bezoekers moeten er op jaarbasis naar elders bij een eventuele sluiting in de nacht?
• Hoeveel vervolgzorg verhuist er dan mee aan klinische opnamen, Intensive Care (IC)-opnamen en operaties?
• Welke personele vrijval ontstaat er die direct en specifiek aan de nachtsluiting gekoppeld is? En welke financiële vertaling kan hiervan gemaakt worden?
Nee, dat deel ik niet. Het dashboard van TNO geeft (slechts) een technisch rekenvoorbeeld van één ziekenhuis op basis van allerlei aannames. Het betreft een grafische weergave van data. Er is geen sprake van een simulatie van gevolgen van een nachtelijke sluiting van een SEH voor de acute zorg in de regio. Een eventuele nachtelijke sluiting van een SEH zal gepaard moeten gaan met afspraken in het ROAZ. Onder meer de gevolgen van dergelijke afspraken worden niet in beeld gebracht.
De leden van de CDA-fractie vragen of de Minister dezelfde conclusies als TNO heeft getrokken, te weten:
• De reductie van personeel is verwaarloosbaar klein bij een eventuele sluiting van een SEH in de nacht van een Vereniging Samenwerkende Algemene Ziekenhuizen (SAZ)-ziekenhuis daar personeel op de SEH ook ingezet wordt als er in de kliniek in de nacht iets met een patiënt gebeurt.
• Er is veel extra inzet nodig van schaarse ambulances en daarmee schaars ambulance personeel.
• Er is per saldo sprake van een kostenverhogend effect van een eventuele nachtsluiting van de SEH.
TNO trekt in het dashboard geen conclusies, TNO heeft berekeningen gemaakt op basis van een aantal veronderstellingen en daaruit volgen personele en financiële getallen. De veronderstellingen zijn partieel van aard en houden geen rekening met afspraken die in de regio worden gemaakt om de eventuele nachtelijke sluiting van een SEH op te vangen.
Is de Minister het met de leden van de CDA-fractie eens dat het sluiten van kleinere SEH’s die in de nacht weinig patiënten zien, geen oplossing is voor de grote arbeidsmarktproblematiek? Zo nee, waarom niet?
Het is afhankelijk van afspraken die in de regio gemaakt worden of het (nachtelijk) sluiten van een SEH een bijdrage levert aan het oplossen van arbeidsmarktproblematiek. Uiteraard moet daarbij breed gekeken worden naar de personele gevolgen voor alle aanbieders van acute zorg in de regio. Dit zijn juist aspecten die bottom-up in de regio, in de ROAZ-plannen, aan de orde moeten komen. Los daarvan moet de kwaliteit van de zorg op alle SEH’s altijd, ook in de nacht, goed zijn.
Op de tweede pagina van de brief over de regioplannen schrijft de Minister dat idealiter partijen samen komen tot specifieke transformatieplannen. Genoemde leden vragen hoe en door wie dat wordt beoordeeld. Op basis waarvan kan de Minister eventueel ingrijpen?
Het opstellen van transformatieplannen gebeurt door zorgaanbieders, zorgprofessionals, patiëntenorganisaties en zorgverzekeraars en/of gemeenten; vaak in samenwerking met elkaar. Plannen mogen alleen worden opgesteld in gezamenlijkheid met de partijen die geraakt worden door het plan. Dit betekent dat de beoogde impactvolle transformatie wordt gedragen door álle partijen die bepalend zijn voor het kunnen realiseren van de transformatie. Er mag geen sprake zijn van afwenteling op partijen die wel direct worden geraakt, maar niet worden betrokken. Dit is ook opgenomen als voorwaarde in het door alle IZA-partijen vastgestelde beoordelingskader. De zorgverzekeraars zien hierop toe in de beoordeling van de plannen.
Zij vragen hoe de Minister gaat zorgen dat de 2,8 miljard euro aan trasformatiegelden daadwerkelijk worden besteed aan tastbare en meetbare zaken en niet aan consultants en overleg.
In het IZA is de basis gelegd voor de beweging om de zorg ook in de toekomst toegankelijk en betaalbaar te houden voor iedereen die zorg nodig heeft. Om de benodigde transformatie naar passende zorg te faciliteren, is in het regeerakkoord € 2,8 miljard euro aan transformatiemiddelen beschikbaar gesteld. Om te zorgen dat de transformatiemiddelen daadwerkelijk worden besteed aan impactvolle transformaties, hebben alle IZA-partijen met elkaar een beoordelingskader vastgesteld. De verzekeraars beoordelen alle ingediende transformatieplannen aan de hand van dit beoordelingskader. Op deze manier borgen we met elkaar dat alle plannen op dezelfde manier worden beoordeeld, en dat de transformatiemiddelen daadwerkelijk worden besteed aan goede plannen.39 Waar nodig kunnen de indieners van transformatieplannen de hulp inschakelen van consultants, om de kwaliteit van de plannen te verbeteren. Goede plannen zijn immers nodig om de transformatie te bereiken. De voortgang van de transformatieplannen wordt elk kwartaal gepresenteerd en besproken op het BO IZA. Ook de werking van het beoordelingskader wordt op bestuurlijk niveau periodiek met elkaar geëvalueerd.
In de periode van het Hoofdlijnenakkoord is een deel van de transformatiemiddelen onbenut gebleven. Het aanspraak maken op deze middelen brengt namelijk een grote administratieve belasting mee voor zorgaanbieders. De leden van de CDA-fractie vragen of de Minister een overzicht kan geven van de transformatiemiddelen die in de periode van het Hoofdlijnenakkoord zijn benut en óók welk gedeelte onbenut is gebleven.
In het hoofdlijnenakkoord MSZ 2019–2022 was de governance van de transformatiegelden op een andere manier vormgegeven dan nu het geval is bij de IZA transformatiemiddelen. Destijds zijn de transformatiegelden van in totaal € 425 miljoen vóóraf en meerjarig aan het MSZ-kader toegevoegd en was het aan zorgverzekeraars en aanbieders in de MSZ om daar in gezamenlijkheid afspraken over te maken binnen de contractering. Over de benutting van de transformatiegelden 2019–2022 is uw Kamer geïnformeerd via de NZa monitor MSZ. In de Monitor MSZ 2022 van 17 juni 202240 is hierover onderstaande figuur opgenomen41:
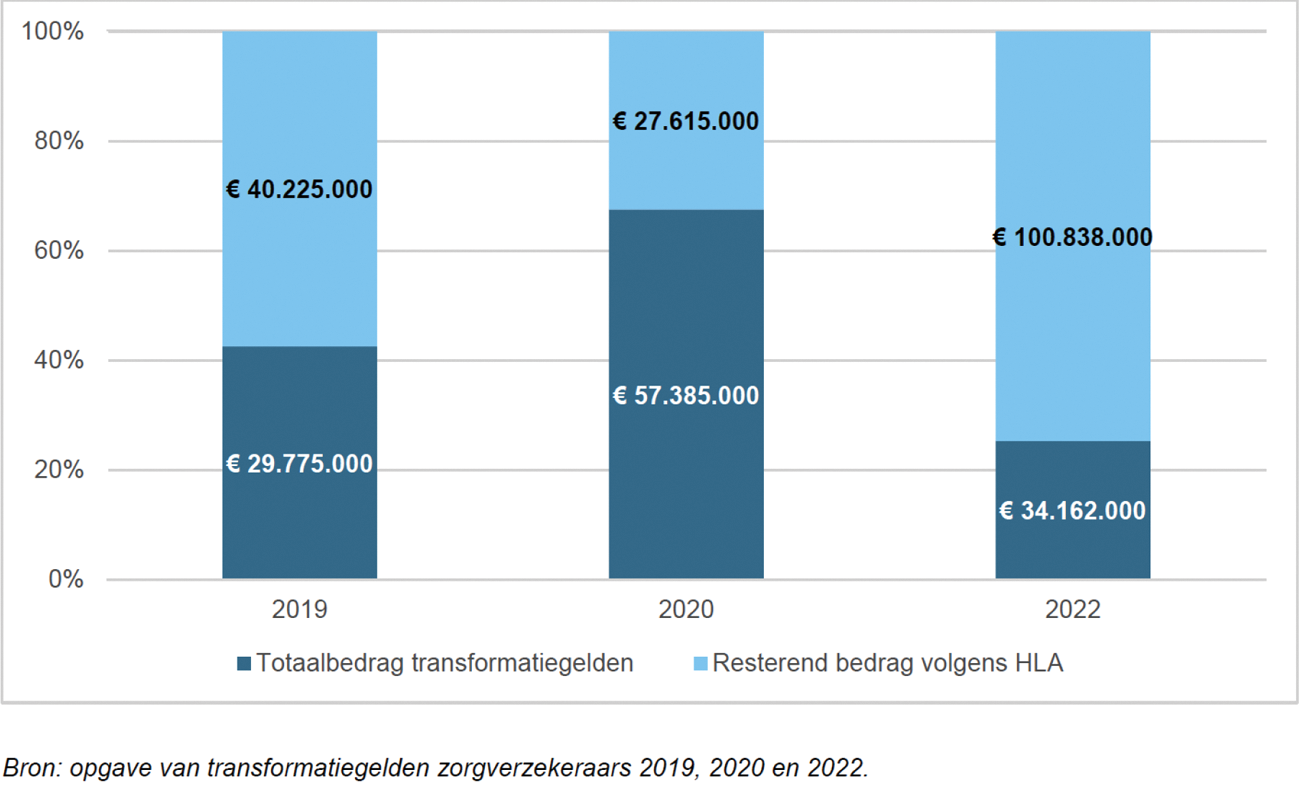
Is de Minister het ermee eens dat het huidige beoordelingskader transformatiemiddelen IZA administratief te omvangrijk is? Is de Minister het ermee eens dat daarmee transformaties in onder andere de acute zorg worden bemoeilijkt in plaats van worden aangejaagd?
Het beoordelingskader is een gezamenlijk product van alle IZA-partijen. Er is uitgebreid onderling gesproken over de vormgeving en de inhoud. Alle IZA-partijen zijn akkoord gegaan met het kader, zoals dit nu wordt toegepast. Aanvullend hierop hebben de IZA partijen leidende principes met elkaar afgesproken over de wijze waarop zij met elkaar willen samenwerken. Uiteraard is het mogelijk dat partijen in de praktische toepassing nog tegen punten aanlopen die verbeterd kunnen worden. Om deze punten in beeld te brengen, hebben partijen met elkaar afgesproken om het beoordelingskader op bestuurlijk niveau periodiek met elkaar te evalueren. Daarnaast hebben de zorgverzekeraars nadrukkelijk aangegeven klaar te staan om zorgaanbieders te helpen bij het opstellen van plannen voor impactvolle transformatie om daarmee ook de toepassing van het beoordelingskader vooraf al te vergemakkelijken. De oproep aan zorgaanbieders is dus vooral ook om contact op te nemen met de coördinerende zorgverzekeraar in de regio als zij tegen belemmeringen oplopen. Op de website de juistezorgopdejuisteplek.nl is een overzicht opgenomen van de coördinerende zorgverzekeraars. Daarnaast is er een handzaam indieningsformat beschikbaar en zijn en zijn er Q&A’s opgesteld om indieners zoveel mogelijk te ondersteunen bij het indienen van een impactvol transformatieplan. Ook worden webinars georganiseerd door Zorgverzekeraars Nederland (ZN) en het Ministerie van VWS gezamenlijk, om het indienen van goede plannen te faciliteren en stimuleren. In deze webinars kunnen partijen al hun vragen stellen. In het najaar zal een bijeenkomst worden georganiseerd waarin een aantal voorbeelden van goedgekeurde transformatieplannen zullen worden uitgelicht.
Daarbij merk ik ook op dat het gaat om impactvolle en dus belangrijke transformaties die een substantiële positieve impact moeten hebben op passende zorg, waarbij de zorg op een andere manier georganiseerd wordt om deze ook in de toekomst toegankelijk te houden. Wanneer sprake is van een impactvolle transformatie zijn er transformatiemiddelen beschikbaar om de implementatie van het plan vorm te geven, maar is ook afgesproken dat zorgverzekeraars gelijkgericht contracteren. De consequentie hiervan is dat de marktwerking tijdelijk (deels) wordt uitgeschakeld met als doel om de noodzakelijke formatie te kunnen realiseren. Dit betekent wel dat onderbouwd moet worden waarom dit noodzakelijk is. Daarnaast is en blijft het noodzakelijk om uitgaven van deze omvang rechtmatig te kunnen verantwoorden.
Kan de Minister een overzicht geven van de inzet van de transformatiemiddelen die onder het IZA zijn ingezet?
Om de benodigde transformatie naar passende zorg te faciliteren, is in het regeerakkoord € 2,8 miljard euro aan transformatiemiddelen beschikbaar gesteld. Zoals afgesproken in het IZA, zal het grootste deel van deze middelen via de verzekeraars worden besteed. Om te zorgen dat de transformatiemiddelen daadwerkelijk worden besteed aan impactvolle transformaties, hebben alle IZA-partijen met elkaar een beoordelingskader vastgesteld. De verzekeraars beoordelen alle ingediende transformatieplannen aan de hand van dit beoordelingskader. Op deze manier borgen we met elkaar dat alle plannen op dezelfde manier worden beoordeeld, en dat de transformatiemiddelen daadwerkelijk worden besteed aan goede plannen. Zoals ook is afgesproken in het IZA en zoals is benoemd in de Voorjaarsnota, wordt een klein deel van de transformatiemiddelen (ca. € 400 miljoen van de € 2,8 miljard) via de VWS-begroting besteed. Het gaat daarbij enerzijds om de bestuurlijke afspraken die zijn gemaakt bij het sluiten van het IZA (zoals € 48 miljoen voor een onderzoeksprogramma voor verzorgenden en verpleegkundigen) en anderzijds om landelijke maatregelen die worden ingezet om de juiste randvoorwaarden te creëren zodat impactvolle transformaties kunnen plaatsvinden (zoals € 53 miljoen voor programma’s voor onderzoek en kwaliteitsontwikkeling in de eerstelijnszorg). De inzet van deze middelen is verspreid over verschillende begrotingsartikelen en terug te lezen in de begroting 2023 en de voorjaarsnota 2023. Op dit moment zijn er nog beperkt middelen uitgegeven. Over de uitputting van deze transformatiemiddelen wordt uw Kamer geïnformeerd via de reguliere voortgangsbrieven van het IZA.
Hoe beoordeelt de Minister op dit moment de inzet van de betreffende middelen? Op welke manier is de Minister voornemens deze administratieve last en drempel te verlagen?
In het IZA is afgesproken dat een ingediend transformatieplan door de twee betrokken marktleider zorgverzekeraars namens alle zorgverzekeraars wordt beoordeeld. De inzet van transformatiemiddelen is direct gekoppeld aan de goedkeuring van deze plannen voor impactvolle transformaties. Beoordeling van de plannen door de verzekeraars gebeurt aan de hand van een beoordelingskader. Dit beoordelingskader is een gezamenlijk product van alle IZA-partijen. Er is uitgebreid onderling gesproken over de vormgeving en de inhoud. Alle IZA-partijen zijn akkoord gegaan met het kader, zoals dit nu wordt toegepast. Op deze manier borgen we met elkaar dat alle plannen op dezelfde manier worden beoordeeld, en dat de transformatiemiddelen daadwerkelijk worden besteed aan goede plannen. De voortgang van de transformatieplannen wordt elk kwartaal gepresenteerd en besproken op het BO IZA. Ook de werking van het beoordelingskader wordt op bestuurlijk niveau periodiek met elkaar geëvalueerd. Ervaren administratieve lasten of drempels kunnen daar ook ter sprake worden gebracht. Over de voortgang van de transformatieplannen en de uitputting van deze transformatiemiddelen wordt uw Kamer geïnformeerd via de reguliere voortgangsbrieven van het IZA.
Aan het uitbetalen van middelen stellen zorgverzekeraars strenge voorwaarden. Bijvoorbeeld waar het gaat om het aanleveren van een positieve businesscase. Van sommige initiatieven is het echter lastig om op voorhand het concrete effect zichtbaar te maken en een volledig sluitende businesscase uit te werken. Terwijl het beeld is dat deze initiatieven een zeer positief effect hebben en bijdragen aan het realiseren van de IZA-doelstellingen. Het is in het maatschappelijk belang om te kunnen blijven experimenteren met transformaties en geen onnodige rem op de IZA-doelstellingen te zetten. De leden van de CDA-fractie vragen hoe de Minister ervoor zorgt dat in het veld voldoende experimenteerruimte en financiële zekerheid voorhanden is om de gewenste transformaties en nieuwe bewegingen in gang te zetten.
Het beoordelingskader voor impactvolle transformaties is gezamenlijk door IZA-partijen opgesteld. Alle IZA-partijen zijn uitgebreid betrokken geweest bij de inhoud en vormgeving van het kader en hebben ook ingestemd met de voorwaarde dat er sprake moet zijn van een positieve businesscase, waarbij het voor zorgverzekeraars als beoordelende partij ook duidelijk is dat het voor sommige plannen moeilijk is om op voorhand een sluitende businesscase te maken. In de praktijk zullen de IZA-partijen daarom gezamenlijk op zoek moeten naar een passende invulling van deze voorwaarde. Zorgverzekeraars hebben daarom ook nadrukkelijk aangeboden om in een vroeg stadium mee te denken met de initiatiefnemers van het plan, zodat het plan een grotere kans maakt op een positief beoordeling. De oproep aan zorgaanbieders is dus vooral ook om contact op te nemen met de coördinerende zorgverzekeraar als zij vragen hebben over de praktische invulling van de voorwaarden in het beoordelingskader. Op de website de juistezorgopdejuisteplek.nl is een overzicht opgenomen van de coördinerende zorgverzekeraars. Uiteindelijk is het doel van de inzet van IZA-transformatiemiddelen om gezamenlijk impactvolle transformaties in de zorg te faciliteren en de beweging naar passende zorg te stimuleren.
In het advies over zorgcoördinatie schrijven de partijen: «Het advies presenteert landelijke kaders voor de inrichting van zorgcoördinatie met ruimte voor regionale invulling.» De Minister schrijft hierover dat partijen aangaven over schaalgrootte, governance en bekostiging van zorgcoördinatie er onderling niet uit te komen. De leden van de CDA-fractie vragen waar de verschillen tussen de standpunten van de partijen liggen op deze onderwerpen.
De verschillende standpunten staan beschreven in paragraaf 4.8 van het advies. LNAZ, Actiz, InEen en Ambulancezorg Nederland (AZN) vinden een scenario met per subregio binnen de ROAZ-regio een zorgcoördinatiecentrum op basis van een samenwerkingsverband en de huidige bekostiging niet passend bij de ambities van zorgcoördinatie voor de langere termijn. Zorgverzekeraars Nederland (ZN) kiest wel voor dit scenario voor de langere termijn. Ik heb partijen gevraagd of zij nog kansen zagen met een eensluidend advies te komen, maar dat bleek niet het geval.
In het eindrapport «Het Perspectief voor toekomstbestendige acute zorg» wordt aangegeven dat een reëel risico is, conform rapporten van de Raad voor Volksgezondheid en Samenleving over schaalvergroting, dat door het concentreren in een zorgcoördinatiecentrum ervaren personeel niet meegaat of zelfs de zorg verlaat. De leden van de CDA-fractie vragen of de Minister kan uitleggen wat hij gaat doen met dit reële risico, hoe hij voor zich ziet dat zijn voorstel leidt tot een efficiëntere inzet van personeel en dat het niet gaat leiden tot extra personeel uitstroom en/of dat huidig personeel stopt met werken in de acute zorg omdat zij niet op deze «afstandelijke» manier willen werken?
Het behoud van zorgpersoneel en het aantrekkelijk(er) maken van het vak is voor het kabinet een belangrijke doelstelling.42 In mijn optiek draagt de inrichting van zorgcoördinatiecentra hier juist aan bij, zoals ook uit verschillende pilots rond zorgcoördinatie is gebleken. In mijn brief over de inrichting van zorgcoördinatie heb ik aangegeven dat de schaalgrootte van een zorgcoördinatiecentrum overeen moet komen met de ROAZ-regio’s. Dit heeft qua organisatie diverse praktische voordelen. Juist vanwege het behoud van personeel en het gebruik maken van bestaande samenwerkingen en structuren op kleinere schaal, is er de mogelijkheid om naar eigen inzicht sublocaties in te richten. Ook is hybride of virtuele samenwerking mogelijk, waardoor de reistijd beperkt kan worden.
Het zal per regio verschillen of en hoeveel sublocaties wenselijk zijn. Het is daarbij aan de zorgaanbieders in de regio om zowel rekening te houden met zorginhoudelijke afweging als met de wensen van de medewerkers. Het multidisciplinair opleiden van medewerkers heeft meerwaarde voor zowel efficiëntere inzet als het voorkomen van uitstroom van personeel. Ervaringen van deelnemers uit de pilots waren onder andere dat het werk uitdagender en afwisselender wordt en er meer mogelijkheden zijn om verschillende diensten te draaien. Bovendien hoeft er tijdens rustige periodes in de nacht minder personeel te worden ingezet, doordat niet op verschillende plekken een triagist stand-by hoeft te staan, maar alle telefoontjes op één plek binnenkomen.
In de brief over zorgcoördinatie schrijft de Minister dat de schaalgrootte van het zorgcoördinatiecentrum (zcc) zal worden gestoeld op die van de inrichting van de huidige regionale samenwerking in de acute zorg. Dat betekent dat er per ROAZ-regio één zcc komt, overeenkomstig scenario III uit het advies. In het ROAZ worden daarover afspraken gemaakt, zodat de hele regio bediend wordt. De Minister stelt geen landelijk maximum aan het aantal locaties binnen het zcc en het aantal locaties laat hij over aan het ROAZ. De leden van de CDA-fractie vragen hoe dan de belangen van kleinere ziekenhuizen worden geborgd. Hoe borgt de Minister de breed gesteunde motie van het lid Van den Berg om de zorg bottom-up op te bouwen?
Het is aan de ROAZ-en om in de ROAZ-plannen afspraken te maken over de inrichting van zorgcoördinatie. Alle ziekenhuizen in een ROAZ-regio, ook de kleinere, zitten aan tafel bij het maken van deze plannen. Zij kunnen dus inbreng leveren. Juist door bijvoorbeeld de keuze voor een bepaald aantal sublocaties en de keuze voor wie op welke manier aansluit (fysiek of virtueel) over te laten aan het ROAZ, wordt de zorgcoördinatie bottom-up opgebouwd. Dat geldt ook voor andere elementen van de zorg die in de ROAZ-plannen aan bod komen.
De Minister acht het noodzakelijk dat elk zcc ten minste één fysieke locatie per ROAZ-regio heeft. Genoemde leden vragen waarom hij dit noodzakelijk acht. Wat is de toegevoegde waarde daarvan, te meer daar op deze locatie geen patiënten hoeven te komen?
De toegevoegde waarde van een fysieke locatie is dat de samenwerkende partijen elkaar beter leren kennen, beter van elkaar leren en beter weten wat de ander wel of niet kan of doet. Ingewikkeldere casussen worden gemakkelijker in onderling overleg afgehandeld. Het nut van een fysieke locatie bleek ook uit de pilots zorgcoördinatie.
De leden van de CDA-fractie vragen of de Minister kan toelichten hoe hij denkt dat zorgcoördinatie budgetneutraal kan worden ingevoerd. Een onderbouwing met harde data ontbreekt en er moet eerst geïnvesteerd worden, voordat mogelijk tot besparing overgegaan kan worden. Hoe voorkomt de Minister dat zorgcoördinatie uiteindelijk resulteert in hogere kosten, meer inzet van personeel (deze leden lezen onder andere in het advies dat er een zorgcoördinatievoorziening (ZCV)-triagist, een ZCV-regieteam, een ZCV-consultatieteam en optionele een ZCV-dispatcher nodig zijn) en resulteert in een verdere complicering van het zorglandschap?
De bedoeling van zorgcoördinatie is de toenemende druk op de acute zorg te verlichten. Het doel is om beschikbare medewerkers zo in te zetten dat meer zorgvragers de juiste zorg op de juiste plek, op het juiste moment, van de juiste zorgverlener krijgen. Het gaat daarbij enerzijds om de inzet van de huidige triagisten op de meldkamer, bij de huisartsenposten, bij de acute ggz en bij andere organisaties. Zij gaan (deels) werken in een ander verband, maar het is niet de bedoeling dat er per saldo meer medewerkers nodig zijn voor de triage. Verdere digitalisering van de triage moet daar ook aan bijdragen. Anderzijds gaat het om de inzet van andere beschikbare zorgmedewerkers. Die kunnen effectiever worden ingezet bij meer multidisciplinaire triage (waardoor minder hoeft te worden doorverwezen) en bij beter inzicht in beschikbare capaciteit. Hierdoor kunnen zij meer mensen helpen. Al met al ga ik dus niet uit van een grotere personele inzet en is het uitgangspunt budgettaire neutraliteit, al verwacht ik wel dat er incidentele investeringen nodig zijn in het begin.
De bekostiging van zorgcoördinatie is randvoorwaardelijk voor een goede start. In dit kader is een beschikbaarheidsbekostiging essentieel. Een uitgewerkte vorm van de nieuwe financiering zal naar verwachting echter niet tijdig beschikbaar zijn voor implementatie in 2024. De leden van de CDA-fractie vragen of de Minister zekerheid kan geven dat de beschikbaarheidsbekostiging tijdig is ingeregeld. Als dit niet tijdig gereed is, hoe voorziet de Minister dan dat de tussentijd goed gaat lopen en bekostiging en inkoop adequaat is geregeld?
Een nieuwe bekostiging zal inderdaad niet met ingang van 2024 beschikbaar zijn en ook 1 januari 2025 acht ik niet realistisch. Ik heb de NZa gevraagd mij uiterlijk 1 juli as. te adviseren over hoe, in de periode tot aan een nieuwe bekostiging, zorgcoördinatiecentra zo goed mogelijk kunnen worden bekostigd binnen de huidige bekostigingsstructuren en ik heb de NZa daarbij gevraagd om voor partijen een handreiking te maken voor de bekostiging per 1 januari 2024. Deze handreiking kan eventueel geactualiseerd worden voor de bekostiging in 2025. In deze tijdelijke situatie verwacht ik goede medewerking van zorgverzekeraars, aangezien zij zorgcoördinatie belangrijk vinden en deze wijze van bekostiging al in gedachten hadden voor de structurele situatie. Daarnaast heb ik de NZa gevraagd mij in twee fasen te adviseren over een toekomstbestendige bekostiging van zorgcoördinatiecentra met ingang van 2026 op basis van een budgetsystematiek. De eerste fase van het advies, de verkennende fase, hoop ik 1 december 2023 te ontvangen. De tweede fase, de uitwerkingsfase, volgt daarna.
Een andere randvoorwaarde die vervuld moet zijn om zorgcoördinatie tot een succes te maken is de mogelijkheid te komen tot gegevensuitwisseling tussen sectoren. Het is daarom van belang zo spoedig mogelijk te komen tot een goede en snelle (digitale) gegevensuitwisseling in de acute zorg. Het spoedig afronden van de wettelijke voorzieningen op dit punt is essentieel. De leden van de CDA-fractie vragen hoe de Minister het traject daartoe voor zich ziet. Heeft de Minister hierover al afstemming gehad met de Autoriteit Persoonsgegevens? Wat betekent het volgens de Minister als de wetgeving niet tijdig gereed is voor een goede start van zorgcoördinatie?
Ik deel met de leden van de CDA-fractie dat het belangrijk is om de gegevensuitwisseling in de spoedeisende zorg te verbeteren. Daarom zet ik mij vol in op de voorbereiding van een wetsvoorstel ter verbetering van de directe beschikbaarheid van gegevens in geval van spoedeisende zorg. Daarnaast onderzoek ik – samen met veld – of en hoe via de Wet elektronische gegevensuitwisseling in de zorg (Wegiz) verplicht kan worden dat gegevens gestandaardiseerd uitgewisseld worden.
De beschikbaarheid van relevante patiëntgegevens is van belang voor het uitvoeren van de triage door zorgverleners en daarmee ook voor de effectiviteit van zorgcoördinatie. Ik zet mij ervoor in om het wetsvoorstel voor de verbetering van de directe beschikbaarheid van deze gegevens in geval van spoedeisende zorg in de eerste helft van 2024 aan uw Kamer te sturen. Ik verwacht het wetsvoorstel voor de zomer van 2023 in internetconsultatie te kunnen brengen. Parallel aan de internetconsultatie zal het wetsvoorstel ook worden voorgelegd aan de Autoriteit Persoonsgegevens voor advies. Bij een voorspoedig verloop van de behandeling van het wetsvoorstel verwacht ik dat het medio 2025 in zal kunnen gaan. Dit loopt vrijwel gelijk op met planning voor de opzet van landelijke zorgcoördinatie.
Daarnaast werk ik – zoals gezegd – aan het verbeteren van interoperabele gegevensuitwisseling door het verplichten van de gegevensuitwisseling in de acute zorg onder de Wegiz. Ik ben voornemens de acute zorg, conform de afspraak in het Integraal Zorgakkoord, dit jaar op de Meerjarenagenda Wegiz te plaatsen. U ontvangt na de zomer een brief met daarin de geactualiseerde Meerjarenagenda. Om snel stappen te kunnen zetten laat ik momenteel al de benodigde voorbereidende onderzoeken uitvoeren en heb ik de betrokken partijen verzocht om een informatieparagraaf toe te voegen aan de bestaande kwaliteitsstandaard. Daardoor kan eind dit jaar al begonnen worden met de verdere uitwerking van de wettelijke verplichting.
Ten slotte werk ik samen met het veld al aan de implementatie van de gegevensuitwisseling in de acute zorg via het programma Met spoed beschikbaar. Dit programma heeft afgelopen jaren al een versnelling aangebracht in de implementatie van de gegevensuitwisseling in de acute zorg. Het programma loopt in de zomer van 2023 af en ik ben momenteel met de betrokken partijen in gesprek over hoe de implementatie van de gegevensuitwisseling in de acute zorg ook daarna samen verder kunnen verbeteren.
In lijn met de afspraken in het IZA is het essentieel dat een goede besturingsvorm gekozen wordt voor het verder brengen van zorgcoördinatie om een evenwichtige samenwerking tussen partijen te realiseren. Dat betekent dat de positionering, samenstelling en governance van het LNAZ en de ROAZ recht moet doen aan de rol van ziekenhuis en huisartsen en Verpleeg- en Verzorgingshuizen en Thuiszorg (VVT) in de (sub)regio. Genoemde leden vragen hoe de Minister in dit verband de verantwoordelijkheidsverdeling ziet tussen de nieuwe entiteit (zcc) en ander partijen, zoals het ziekenhuis. Welke afspraken worden gemaakt om te komen tot een evenwichtige vertegenwoordiging van de regionale spelers?
Hoe de governance van het zorgcoördinatiecentrum er precies uit zal komen te zien, zal nog nader onderzocht moeten worden. Omdat triage een vorm van zorgverlening is, kan ik me voorstellen dat het zorgcoördinatiecentrum een zelfstandige zorgaanbieder is. Het zou daarmee een nieuwe partij binnen het ROAZ worden, gelijkwaardig aan de andere zorgaanbieders. Door een onafhankelijke positie, kan het zorgcoördinatiecentrum een objectieve rol spelen bij de triage en passende zorginzet – er is immers geen financiële prikkel om een patiënt wel of niet naar een bepaalde zorgaanbieder te sturen. Een andere variant die ik wil onderzoeken is een (in)formeel samenwerkingsverband, waarbij de verschillende zorgaanbieders in een regio concrete afspraken maken over hun aandeel en verantwoordelijkheid binnen het zorgcoördinatiecentrum. De zorgverzekeraars hebben aangegeven een rol te zien voor zichzelf om de ondersteuning en stimulering van deze samenwerking vanuit hun inkoopverantwoordelijkheid op te pakken.
De beschikbaarheid van personeel in een steeds krapper wordende arbeidsmarkt is onder andere de aanleiding om op zorgcoördinatie te gaan inzetten. Tegelijkertijd geven medewerkers aan meer regie te willen voeren over de eigenroosters en carrière. De leden van de CDA-fractie vragen hoe deze centrale beweging naar het zcc zich verhoudt tot de wens zorgprofessionals meer regie te geven over hun werkzaamheden.
Zorgcoördinatie biedt mogelijkheden voor regie over eigen roosters en carrière. Mensen die nu werken op de meldkamer als centralist, bij de huisartsenpost als triagist of bij de eerstelijnsverblijf coördinatiefunctie kunnen zich ontwikkelen tot een triagist die domein overstijgend kan werken of op verschillende momenten van de dag verschillende taken kan uitvoeren. Triagisten die nu alleen in de ANW-uren werken, kunnen wellicht overdag andere werkzaamheden uitvoeren en hebben zo meer mogelijkheden om het werkrooster naar behoefte in te delen.
Genoemde leden vragen of de Minister bekend is met de studies gedaan in Denemarken en Engeland naar de effecten van het inrichten van zorgcoördinatiecentra, welke beide een forse toename van SEH-bezoeken laten zien. Kan de Minister uitleggen waarom deze studies, maar ook het gegeven dat de Nederlands pilots geen kwantificeerbare toegevoegde waarde hebben aangetoond (zie pagina 19 van de eindevaluatie), niet zijn meegenomen in het rapport Het Perspectief voor toekomstbestendige acute zorg, dan wel in het besluit van de Minister?
Uiteraard is gedurende de pilotfase, bij het opstellen van het advies en bij mijn besluit over de inrichting van zorgcoördinatie, ook gekeken naar de ervaringen in het buitenland. Ik wil daarbij benadrukken dat we de situatie in Nederland niet een-op-een kunnen vergelijken met bijvoorbeeld het Verenigd Koninkrijk, waar de toegang tot de acute zorg heel anders is georganiseerd. De ervaringen met zorgcoördinatie uit Denemarken en Engeland zijn daarom niet een-op-een te vergelijken met die in Nederland. Bovendien is het niet zo dat er uit de pilots geen kwantificeerbare toegevoegde waarde is gebleken. Diverse pilots hebben wel meetbare resultaten opgeleverd die het potentieel van zorgcoördinatie aantonen, bijvoorbeeld dat bijna de helft van de mensen die 112 bellen met een acute zorgvraag, beter op een andere manier geholpen zouden kunnen worden. Bijvoorbeeld door de huisartsenpost, de acute ggz, de acute wijkverpleegkundige of zelfs door een zelfzorgadvies. In twee vijfde van de gevallen zou digitale zelftriage of een digitaal consult zelfs voldoende kunnen zijn. Als deze meldingen zouden kunnen worden doorgezet naar het zorgcoördinatiecentrum, ontlast dit de meldkamer ambulancezorg en voorkomt het mogelijk de onnodige inzet van een ambulance en zelfs SEH-presentaties. Wat wel klopt, is dat de gekozen KPI’s om landelijk resultaat te meten onvoldoende hebben opgeleverd. Dit kwam onder andere doordat ze niet gericht waren op de gehele acute zorgketen, het aanleveren van meetbare data lastig bleek en de pilots qua vorm en inhoud erg van elkaar verschilden. Het is belangrijk dat de implementatie en ontwikkeling van zorgcoördinatie goed wordt gemonitord en geëvalueerd, zodat er een continue verbetercyclus ontstaat. Daarbij is het relevant dat dit in alle regio’s goed en op dezelfde manier gebeurt.
De leden van de CDA-fractie vragen waarom de Minister het niet veel verstandiger vindt om in plaats van een top-down-benadering middels «regionale verkeerstorens» in te zetten op een versterking van lokale samenwerking, dicht bij de patiënt, in het kader van deze internationale resultaten, de niet aangetoond succesvolle pilots in Nederland, gecombineerd met het recente rapport van de Raad voor Volksgezondheid en Samenleving – de basis op orde.
Lokale samenwerking blijft een belangrijke basis voor de toegankelijkheid van zorg. Het inrichten van zorgcoördinatiecentra sluit lokale samenwerking ook niet uit en met de mogelijkheid van sublocaties kan worden aangesloten bij bestaande, succesvolle samenwerkingsverbanden en netwerken. Tegelijk moet de schaal van een zorgcoördinatiecentrum wel groot genoeg zijn om multidisciplinaire triage te kunnen verrichten en te werken met voldoende verschillende zorgaanbieders. Een té lokale aanpak, bijvoorbeeld voor elk ziekenhuis of elke HAP, acht ik dan ook niet voldoende om de toegankelijkheid van de acute zorg te verbeteren.
Acute zorg is ketenzorg. Daarbij is lokale kennis van de leefomgeving, kennis van de patiënt en empathie van de zorgverlener van grote invloed op het succesvol voldoen aan de zorgvraag van de patiënt. Genoemde leden vragen of de Minister kan uitleggen waarom bestaande initiatieven die lokale samenwerking creëren, zoals in de regio IJmond, vanuit bestaande structuren niet worden omarmd, maar moeten worden samengevoegd in zijn besluit («Het is wat mij betreft echter niet denkbaar dat er één locatie komt per HAP of per ziekenhuis, want dan zouden de voordelen van gezamenlijke of multidisciplinaire triage en opschaalbaarheid bij knelpunten of incidenten niet goed gerealiseerd kunnen worden»). Waarom vindt de Minister niet dat het effectiever en efficiënter is deze lokale samenwerking digitaal, dan wel virtueel met elkaar te laten samenwerken, dan een nieuwe organisatie te creëren, met een nieuwe governance en financiering, en dit zeker gezien het ontbreken van positieve resultaten?
Bestaande initiatieven die lokale samenwerking creëren kunnen in principe blijven bestaan. Vooral voor acute wijkverpleging en eerstelijnsverblijf is dit van groot belang. Tegelijkertijd moet zorgcoördinatie ook een middel zijn om drukte in de acute zorg te spreiden of af te buigen. Als de schaalgrootte té lokaal is, en het bij het ene ziekenhuis of de ene HAP in de regio te druk is, loopt ook de zorgcoördinatie vast. Daarom is een grotere schaal noodzakelijk om daadwerkelijk effect te kunnen bereiken. De bestaande initiatieven en werkafspraken kunnen onderdeel worden van zorgcoördinatie. Het is aan het ROAZ om afspraken te maken over hoe zorgcoördinatie er in de ROAZ-regio uit komt te zien en hoe bestaande initiatieven daarin passen, gegeven de landelijke kaders die tot doel hebben om voor iedere patiënt de juiste plek te vinden.
In de Factsheet acute zorg staat dat de meeste patiënten op de SEH (meer dan 90%) geen hoog complexe zorg nodig hebben maar meer generalistische, integrale zorg en dat het sluiten van SEH’s de kwaliteit van zorg voor deze patiënten juist zal doen afnemen. Kan de Minister hierop reageren?
Er wordt in de Factsheet acute zorg geen bron vermeld voor deze stelling, wat een uitgebreide inhoudelijke reactie lastig maakt omdat ik het onderliggende onderzoek niet ken. In de Monitor acute zorg 2020 (NZa) wordt wel een toename gezien van oudere patiënten (65 jaar en ouder) die naar de spoedeisende hulp komen, waarbij vaker sprake is van co-morbiditeit en/of een complexe zorgvraag. Die ontwikkeling herken ik dus inderdaad, maar uit recent onderzoek van de NZa naar patiëntstromen op de HAP en SEH blijkt ook dat een groot percentage van de patiënten op de SEH komen in verband met letsel na een ongeluk(je).43 Dat zou ik niet onder de noemer integrale zorg willen scharen. Ik heb echter al eerder aangegeven dat de hoogcomplexe acute zorg slechts een klein onderdeel vormt van het geheel aan acute zorgvragen op de SEH. Juist daarom is het van belang dat deze hoogcomplexe zorg alleen wordt verleend als er voldoende kennis en kunde is om de kwaliteit van zorg te kunnen garanderen. Dat betekent niet dat andere SEH’s moeten sluiten, we hebben immers alle capaciteit in de acute zorg hard nodig. Het betekent wel dat niet alles altijd overal kan.
De kwaliteit van de acute zorg is sterk verbeterd sinds de opleiding SEH-arts in 1999. De leden van de CDA-fractie vragen of de Minister kan aangeven waarom SEH-artsen niet vaker ingezet kunnen worden en of de Minister daartoe een opleidingsplan kan maken.
Het Ministerie van VWS zorgt ervoor dat er voldoende SEH-artsen kunnen worden opgeleid, conform het advies van het Capaciteitsorgaan. Zowel de inzet van de SEH-artsen als ook het opleidingsplan is aan het veld zelf. Ziekenhuizen zelf bepalen hoe een SEH-afdeling wordt ingericht en op welke wijze zij hierbij gebruik willen maken van de inzet van SEH-artsen. Een opleidingsplan wordt opgesteld door de wetenschappelijke verenigingen, in samenspraak met het College Geneeskundige Specialismen.
Doordat de huisarts functioneert als eerste filter, komen veel minder patiënten (op de 100.000 inwoners) op de SEH-afdelingen vergeleken met bijvoorbeeld Angelsaksische landen. Een fijnmazig huisartsensysteem is dan ook essentieel. De leden van de CDA-fractie vragen of de Minister kan aangeven wat nu de stand van zaken is met betrekking tot opleidingsplaatsen van huisartsen en de regionale verdeling daarvan.
Het uitgangspunt is om evenredige landelijke spreiding te realiseren bij de verdeling van opleidingsplaatsen van huisartsen. De verdeling van opleidingsplaatsen voor huisartsen over het land is georganiseerd bij de Huisartsenopleiding Nederland en de opleiders. Er is door deze partijen de afgelopen jaren geïnvesteerd in opleiden in regio’s waar de tekorten aan huisartsen groter zijn dan het landelijk gemiddelde, zoals een extra opleidingslocatie in Twente.
De leden van de CDA-fractie vragen of de tabel op pagina 45 van het Advies multitrauma niet juist laat zien dat er veel meer overtriage is (waarbij mensen onnodig in een traumacentrum komen) dan ondertriage? Zijn er überhaupt niet te veel traumacentra als men over echte trauma’s spreekt, zeker in het Westen van het land (zie de tabel op pagina 46–47)?
Uit de tabel op pagina 45 van het advies blijkt dat in 21% van de gevallen sprake is van overtriage en dat in 30% van de gevallen ondertriage aan de orde is. Het aantal traumacentra is dalend: de locaties VUmc en AMC van Amsterdam UMC vormen samen één traumacentrum en de functie van traumacentrum in Haaglanden wordt geconcentreerd bij het HMC. Ik onderschrijf het belang van deze samenwerkingen vanuit het perspectief van de kwaliteit van zorg voor de patiënt. Zij zijn nodig om de norm van minimaal 240 multitraumapatiënten per jaar per locatie te behalen.
Genoemde leden vragen of de Minister kan uitleggen waarom er nu wordt ingezet op 90% norm (waar geen wetenschappelijke onderbouwing voor is) in plaats van op het verhogen van de volumenormen, namelijk meer dan 240 presentaties per jaar per Level I traumacentrum, in de multitrauma zorg, waar wel wetenschappelijke onderbouwing voor is?
Zowel de 90%-norm als de norm van 240 patiënten zijn van belang voor de kwaliteit van de multitraumazorg. Beide normen moeten worden nageleefd. In het IZA zijn ook afspraken gemaakt over de norm van minimaal 240 patiënten per locatie. In het rapport van het Zorginstituut (pagina 10) worden verschillende bronnen aangehaald die aangeven waarom het van (levens)belang is dat een multitraumapatiënt direct naar een traumacentrum wordt vervoerd.
De Injury Severity Score (ISS-waarde), met een cult off point van 16, betreft een gesimplificeerde score voor een complexe praktijk. De score wordt pas achteraf vastgesteld. Adequate inschatting in het veld (ook met de ontwikkelde apps) blijft lastig, waardoor enorme overtriage moet plaatsvinden om ISS boven de 16 met de 90% norm in een level I traumacentrum te krijgen. Altijd met het gegeven dat dit een enorme negatieve impact zal hebben op beschikbaarheid van ambulances in regio’s. De leden van de CDA-fractie vragen wat de wetenschappelijke onderbouwing is van 16 als cut off point (deze score heeft een patiënt al met een ernstig monoletsel)? Vindt de Minister het niet logischer deze cut off te verhogen naar 20? Daarmee zal het vanzelfsprekend wel moeilijker worden voor alle level I centra om aan de volumenormen te blijven voldoen. Vindt de Minister het dan niet logischer om naar vier in plaats van tien level I traumacentra te gaan?
Internationaal worden patiënten met een ISS-score van 16 of hoger omschreven als ernstig gewond. Multitrauma impliceert ten minste twee letsels, waarvan ten minste één of een combinatie levensgevaar oplevert.44 Deze grenswaarde is gekozen omdat het sterfterisico dat onder de ISS-waarde van 16 rond 1 à 2 procent ligt, boven de 16 ineens toeneemt tot boven de 10 procent.45 Ook de duur van het verblijf op de IC en in het ziekenhuis en de duur van de invaliditeit nemen toe boven deze waarde.46 Ik richt mij op het bevorderen van de naleving van de huidige normen voor multitraumazorg. Daarover zijn ook afspraken gemaakt in het IZA. De traumacentra zijn goed verspreid over het land, zodanig dat daarmee de multitraumanormen haalbaar moeten kunnen zijn voor alle regio’s. Ik vind het op dit moment vruchtbaarder om te zorgen dat er voor alle ROAZ-regio’s goede plannen komen voor een toekomstbestendige acute zorg, inclusief multitraumazorg, dan om een discussie te voeren over het aantal traumacentra in Nederland.
In het advies staat dat meer aandacht moet komen voor bepaalde groepen die geen baat hebben bij een presentatie in een traumacentrum, onder andere kwetsbare ouderen. Hoe gaat de Minister voorkomen dat om de norm te halen, regionaal minder aandacht komt voor de juiste zorg op de juiste plek?
Naar aanleiding van het advies van het Zorginstituut roept de Federatie Medisch Specialisten een groot aantal partijen (vooral betrokken beroepsorganisaties) bijeen om te komen tot afspraken over de triage bij kwetsbare ouderen. Ik zal deze actie volgen. Het gaat uiteraard om de juiste zorg op de juiste plek, op het juiste moment en van de juiste zorgverlener.
De leden van de CDA-fractie vragen of de Minister kan uitleggen waarom in het advies wordt geadviseerd geen tussenstops te maken, wetende dat het ambulancepersoneel dit alleen doet als zij dit nodig acht, terwijl Engelse data geen slechtere uitkomst van zorg laat zien en dit de juiste zorg op de juiste plek beter mogelijk maakt.
In het advies wordt op pagina 10 verwezen naar meerdere bronnen waaruit blijkt dat het van (levens)belang is dat een multitraumapatiënt direct in een traumacentrum terecht komt. Naar aanleiding van het advies zijn diverse afspraken gemaakt om de preklinische triage door ambulancepersoneel te verbeteren.
Wat doet de Minister eraan om te voorkomen dat door de strengere handhaving van deze norm niet-trauma centra een patiënt gaan weigeren omdat ze niet het risico willen lopen dat ze niet aan de norm voldoen, terwijl het traumacentrum het ook niet noodzakelijk vindt om deze patiënt naar hen toe te laten komen en de kritiek zieke patiënt een speelbal wordt van regels in plaats van goede zorg?
Een patiënt mag nooit een speelbal worden van de normen. Ik acht de kans dat dat gebeurt ook klein. Zeer uitzonderlijke omstandigheden daargelaten, ga ik ervan uit dat een traumacentrum een multitrauma patiënt niet weigert. Dat zou alleen kunnen als daarover goede afspraken zijn met een ander traumacentrum.
Hoe denkt de Minister dat de traumacentra het volume aankunnen dat extra op hen af gaat komen, zonder op te moeten plussen wat betreft personeel dat niet beschikbaar is?
In de ROAZ-en moeten afspraken gemaakt worden over de beschikbaarheid van acute zorg en de inzet van personeel dat daarvoor nodig is. In de ROAZ-en wordt het gesprek over multitraumazorg ook al gevoerd. Substantiële verschuivingen krijgen een plek in het ROAZ-plan.
Als gehandhaafd gaat worden op de 90%-norm, betekent dit dat patiënten van wie niet zeker is of ze een ISS-score net onder of boven de 16 hebben, allemaal naar het traumacentrum gebracht moeten worden? De leden van de CDA-fractie vragen of de Minister denkt dat de ambulancezorg, die ook te kampen heeft met een tekort aan personeel, dit aankan. Zo ja, hoe dan? Hoe denkt de Minister de paraatheid van ambulancezorg regionaal te blijven borgen?
Om te zorgen dat iedereen direct op de juiste plek terecht komt, wordt actie ondernomen om de preklinische triage te verbeteren. Een patiënt hoeft dan niet twee keer vervoerd te worden. Daarnaast gaat AZN bezien, op basis van scenario’s die voor Noord-Nederland zijn ontwikkeld, wat de gevolgen voor de ambulancezorg kunnen zijn.
Wat gaat de Minister / de Inspectie Gezondheidszorg en Jeugd (IGJ) doen als een ziekenhuis straks 85% in plaats van de 90% norm haalt: wordt die SEH dan straks gesloten?
Indien niet aan de normen voor multitraumazorg wordt voldaan, dienen de betrokken zorgaanbieders in een regio hierop hun beleid en onderlinge samenwerking aan te passen, zodanig dat wel voldaan wordt. Wanneer het level 1-traumacentrum uit meer dan één locatie beschikt en één van die locaties voldoet niet aan de volumenorm van 240 patiënten dan is het een optie dat deze locatie de status van level 1-centrum verliest. De SEH wordt dan niet gesloten.
Wanneer in een regio minder dan 90% van de patiënten direct in het level 1-traumacentrum wordt gepresenteerd, dienen de betrokken zorgaanbieders hier in ROAZ-verband hun beleid en onderlinge samenwerking op aan te passen.
De IGJ zit toe op de naleving van deze normen.
In de discussie wordt steeds gedaan alsof patiënten met een ISS-score boven de 16 in niet level I centra «aan de goden zijn overgeleverd». In de praktijk wordt echter over alle patiënten die na presentatie een ISS-score van 16 of hoger blijken te hebben, telefonisch overlegd met een level I traumacentrum. In goed overleg wordt besproken wat het beste is voor deze individuele patiënt. Soms gaat een patiënt over, vaak blijft een patiënt op aanraden van het level I traumacentrum in het ziekenhuis waar de patiënt naar toe gebracht is. De leden van de CDA-fractie vragen of het volgens de Minister (zoals beschreven in het IZA) niet moet gaan over deze netwerkzorg.
Ik ben een groot voorstander van netwerkzorg als dat wordt ingevuld volgens het adagium «dichtbij als dat kan, verder weg als het moet». We willen dat patiënten, waar dan ook in Nederland, kunnen rekenen op dezelfde hoge kwaliteit van zorg. Daarom is een onderdeel van netwerkzorg dat multitraumapatiënten worden behandeld in een traumacentrum, dat volledig gespecialiseerd in en geëquipeerd is voor dit type patiënten. Andere, minder complexe zorg of nazorg kunnen worden geleverd op andere plaatsen, waaronder andere ziekenhuizen.
Vragen en opmerkingen van de leden van de SP-fractie
De leden van de SP-fractie hebben kennisgenomen van de geagendeerde stukken en hebben hierover nog een aantal vragen en opmerkingen. Deze leden benadrukken dat de toegankelijkheid en bereikbaarheid van de acute zorg de afgelopen jaren steeds meer onder druk is komen te staan. In veel ziekenhuizen is de SEH, de HAP en/of de acute verloskunde verdwenen, waardoor patiënten verder en langer moeten reizen. Hoe kijkt de Minister naar deze ontwikkeling? Welke stappen is hij van plan te zetten om ervoor te zorgen dat mensen in alle regio’s een ziekenhuis met een fatsoenlijk acute zorgaanbod in de buurt hebben?
Toegankelijke zorg van goede kwaliteit voor alle Nederlanders staat bij mij voorop. Ik ben me daarbij bewust van het belang van een zorgvoorziening in de nabijheid en van het behoud van zorgcapaciteit. Momenteel geldt de 45-minutennorm voor de spreiding van SEH’s en afdelingen acute verloskunde. Als het aantal inwoners dat niet binnen 45 minuten een SEH of afdeling acute verloskunde niet toeneemt door sluiting van die afdeling(en) heb ik daar geen invloed op. Daarnaast biedt de 45-minutennorm ook geen garantie dat iedereen in Nederland binnen 45 minuten een SEH of afdeling acute verloskunde kan bereiken en ook niet dat dat de SEH waar je terecht komt voldoet aan de kwaliteitseisen. Daarom ben ik voornemens nieuwe normen te ontwikkelen die bijdragen aan het verbeteren van de toegankelijkheid van goede acute zorg in iedere regio, onder andere door differentiatie. In mijn aanstaande brief over het proces van het ontwikkelen van alternatieve normen voor toegankelijkheid en kwaliteit van de acute zorg ga ik hier nader op in.
Genoemde leden wijzen erop dat de het acute zorgaanbod nog verder dreigt te verschralen, nu ook in Zoetermeer en Zutphen de acute verloskunde en de SEH dreigen te verdwijnen. Is de Minister bereid om hierbij in te grijpen, zodat deze verschraling van het zorgaanbod niet doorgaat?
Het is een gegeven dat het zorglandschap beweging kent. We hebben daarbinnen te maken met de opgave om de acute zorg toekomstbestendig te maken, gelet op alle uitdagingen zoals de schaarste aan personeel. Om de acute zorg toegankelijk en van goede kwaliteit te houden voor alle Nederlanders, zullen daarom soms keuzes gemaakt moeten worden. Hoe ik dat beleidsmatig wil vormgeven, heb ik beschreven in de Beleidsagenda toekomstbestendige acute zorg. Daarbij ga ik onder meer kijken naar een alternatief voor de huidige 45-minutennorm voor de spreiding van de SEH’s en afdelingen acute verloskunde.
Een zorgaanbieder gaat over de eigen bedrijfsvoering. Het is de verantwoordelijkheid van de zorgaanbieder om te beslissen over de inrichting van de zorgorganisatie, mits dit binnen de geldende normen is, én op voorwaarde dat de kwaliteit en continuïteit van zorg geborgd zijn. De IGJ houdt toezicht op de kwaliteit en veiligheid van de zorg. Verder hebben we het zo geregeld dat de zorgverzekeraar ervoor moet zorgen dat er voor zijn verzekerden voldoende en kwalitatief goede zorg beschikbaar is binnen een redelijke afstand. De NZa ziet daar ook op toe.
Mijns inziens wordt de kwaliteit en toegankelijkheid van de acute en verloskundige zorg in de regio goed geborgd. Alle inwoners, voor wie de locatie in Zutphen het dichtstbijzijnde ziekenhuis is, kunnen binnen de geldende norm van 45 minuten per ambulance naar minstens vier andere SEH’s of afdelingen acute verloskunde vervoerd worden. De meest recente bereikbaarheidsanalyse van het RIVM bevestigt dat in de situatie dat Gelre Ziekenhuizen het aanbod van de acute verloskunde op de locatie in Zutphen sluit, waar nu dus per direct sprake van is, de bereikbaarheidsnorm niet wordt overschreden. Het aantal gevoelige ziekenhuizen47, alsook het aantal inwoners waarvoor deze ziekenhuizen gevoelig zijn, verandert dus niet. Gelre Ziekenhuizen komt niet in aanmerking voor een beschikbaarheidsbijdrage acute verloskunde, of spoedeisende hulp, omdat het geen gevoelig ziekenhuis is.
Voor wat betreft de situatie in het LangeLand ziekenhuis in Zoetermeer speelt het volgende. Op dit moment wordt onderzoek gedaan naar de toekomst van de geboortezorg in Zoetermeer. Dit gebeurt samen met de lokale partners uit het geboortezorgnetwerk, (zorg)medewerkers, en in afstemming met het ROAZ. Tot afronding van het zorgvuldige onderzoek en de besluitvorming daarover blijft geboortezorg in het ziekenhuis in Zoetermeer beschikbaar. Het HagaZiekenhuis laat weten dat zij de AMvB acute zorg en de stappen daarin zullen doorlopen. Dat betekent ook dat de gemeente Zoetermeer hierbij zal worden meegenomen. Het HagaZiekenhuis betrekt alle partijen die een rol spelen bij de geboortezorg in de regio actief in het voorbereidingsproces en tijdens de uitwerking van het onderzoek. Het belang van veilige geboortezorg staat hierbij voorop.
Genoemde leden wijzen erop dat er momenteel een gebrek is aan democratische zeggenschap als het gaat om de vraag of een ziekenhuis wordt gesloten of uitgekleed. Omwonenden en gemeenten hebben hier bijvoorbeeld heel weinig over te zeggen. Dat gaf ook de bestuurder van de Gelre-ziekenhuizen toe: «Het kan niet zo zijn dat de plannen inwoners niet aanspreken, en wij die dan moeten bijstellen». Is de Minister bereid om de democratische zeggenschap over ingrijpende beslissingen over ziekenhuizen (zoals sluiting van ziekenhuizen of afdelingen) te versterken, zodat bestuurders de wensen van bewoners niet meer gelijk naast zich neer kunnen leggen?
Bestuurders kunnen wensen van bewoners niet gelijk naast zich neerleggen. Op grond van de Uitvoeringsregeling Wkkgz moet de zorgaanbieder de inwoners via diens website informeren over wat met de naar voren gebrachte visies, wensen en zorgen zal worden gedaan. Als een gemeente inbreng heeft geleverd, moet de zorgaanbieder daar schriftelijk of elektronisch op reageren en gemotiveerd aangeven wat met de visies, wensen en zorgen van de gemeente zal worden gedaan. Het uiteindelijke besluit of een zorgaanbieder zorg blijft leveren is aan de zorgaanbieder, in overleg met de zorgverzekeraars. Inbreng van gemeenten of inwoners moet daarbij wel meegewogen worden. Het kan helpen als de zorgaanbieder duidelijk maakt wat de alternatieven zijn voor het te sluiten aanbod.
De leden van de SP-fractie benadrukken daarnaast dat de inspraak van het personeel van ziekenhuizen ook verbeterd moet worden. Het feit dat artsen van het Gelre Ziekenhuis in Zutphen zich zelfs genoodzaakt voelden om voor hun eigen ziekenhuis te demonstreren, geeft bijvoorbeeld duidelijk aan dat ziekenhuisbestuurders niet altijd handelen in lijn met de wensen van hun personeel. Is de Minister bereid om deze scheve machtsverhouding aan te pakken, door de medezeggenschapspositie van ziekenhuispersoneel te verbeteren, als het gaat over ingrijpende beslissingen over ziekenhuizen (zoals sluiting van ziekenhuizen of afdelingen)?
Zeggenschap van zorgmedewerkers kan bijdragen aan de kwaliteit van zorg, meer waardering, werkplezier en behoud zorgmedewerkers. Het is dan ook belangrijk zorgmedewerkers zeggenschap ervaren en betrokken worden bij de besluitvorming over de inrichting van hun werk. Dat kunnen ook ingrijpende beslissingen zoals de sluiting van een ziekenhuis of afdeling zijn.
In het kader van zeggenschap is op 17 mei 2022 een initiatiefwetsvoorstel van de leden Ellemeet (GroenLinks) en Tielen (VVD) (Kamerstuk 35 660) door uw Kamer aangenomen (Handelingen II 2021/22, nr. 80, item 14) waarmee zeggenschap voor zorgmedewerkers wettelijk extra wordt verankerd in de Wkkgz. Dit voorstel is op 1 november 2022 door de Eerste Kamer aangenomen (Handelingen I 2022/23, nr. 5, item 8). Het wetsvoorstel treedt in werking op 1 juli 2023.
Op dit moment wordt vanuit het Ministerie van VWS binnen het arbeidsmarkprogramma Toekomstbestendige Arbeidsmarkt in Zorg en Welzijn (TAZ) met verschillende initiatieven ingezet op het verbeteren van de zeggenschap van zorgmedewerkers. Ziekenhuispersoneel is één van de groepen waarop de initiatieven gericht zijn. Een van de initiatieven is de Subsidieregeling Veerkracht en Zeggenschap, waarmee zorgmedewerkers vanuit 136 organisaties een subsidie van 50.000 euro hebben ontvangen om in 2022–2023 een actieplan zeggenschap uit te voeren binnen hun eigen organisatie. Bijna een derde van de subsidieontvangers betrof een ziekenhuis. Verder organiseert de projectorganisatie van het Landelijk Actieplan Zeggenschap (LAZ) parallel hieraan activiteiten om zeggenschap in de sector te bevorderen, zoals intervisie- en leerbijeenkomsten. Ook ontwikkelt het LAZ kennisproducten in het kader van zeggenschap. Voor aankomende jaren is het belangrijk dat in organisaties een cultuur ontstaat waarin zeggenschap ondersteund wordt en dat er meer wordt samengewerkt op basis van gelijkwaardigheid. Daarom is het LAZ gevraagd om met dit als uitgangspunt een plan te maken voor hoe dit de komende jaren gerealiseerd kan worden. Die plannen worden voor de zomer ingediend en zullen naar verwachting ook een uitkomst kunnen zijn voor de aanpak van de scheve machtsverhoudingen in sommige organisaties.
Hoe kijkt de Minister naar het risico op meer snelwegbaby’s, nu de verloskunde uit steeds meer ziekenhuizen verdwijnt? Verwacht hij dat er hierdoor meer baby’s langs de snelweg geboren zullen worden? Hoe zit dat bijvoorbeeld in situaties waarin ook het dichtstbijzijnde ziekenhuis dat nog wel een verloskundeafdeling heeft, niet beschikbaar is, zoals recent in Doetinchem?
Bij het sluiten van afdelingen acute verloskunde dient het AMvB acute zorg te worden gevolgd. Onderdeel hierin is dat overleg plaatsvindt met zorgverzekeraar(s) en betrokken zorgaanbieders om de continuïteit van zorg te borgen. Ik verwacht daardoor niet dat er meer baby’s langs de snelweg geboren zullen worden. Ook in casussen waarbij een verloskunde afdeling in een ander ziekenhuis in de regio tijdelijk sluit, dient die continuïteit van zorg geborgd te worden. Hierover is afgesproken dat in het ROAZ de benodigde geboortezorg in een regio gecoördineerd wordt om zo de beschikbare capaciteit zo optimaal mogelijk in te zetten.
Vragen en opmerkingen van de leden van de PvdA-fractie
De leden van de PvdA-fractie vinden het belangrijk dat er een schriftelijk overleg is over de acute zorgvoorzieningen, nu weer recent in Zutphen is gebleken dat de toegankelijkheid van deze voorzieningen zwaar onder druk staat.
Zij hebben kennisgenomen van de TNO rapportage dashboardontwikkeling acute zorg. Een opvallende bevinding uit dit onderzoek is dat een nachtsluiting in een SEH uiteindelijk met bespaarde personeelskosten in het bronziekenhuis, inclusief extra kosten voor vervoer van SEH patiënten terug naar het bronziekenhuis, voor extra kosten zorgt. Hoe neemt de Minister deze bevinding mee in zijn zoektocht naar een nieuwe kwaliteitsnorm voor de acute zorg? Welk vervolg wordt aan dit onderzoek gegeven?
Verder lezen genoemde leden het volgende in de bijbehorende Kamerbrief: «Het is aan het Regionaal Overleg Acute Zorgketen om te bezien wat een eventuele (nachtelijke) sluiting van een SEH in de regio voor consequenties zou hebben voor de kwaliteit en toegankelijkheid van de acute zorg in de regio en voor alle betrokkenen in de keten.» Het lijkt alsof de Minister de verantwoordelijkheid voor toegankelijke zorg volledig bij de ROAZ legt. Welke rol en sturing ziet de Minister voor zichzelf in een dergelijk besluit?
Bij het ontwikkelen van een alternatief voor de 45-minutennorm neem ik allerlei aspecten mee. Toegankelijkheid van de zorg is belangrijk. Kostenaspecten zijn belangrijk. De kwaliteit van de acute zorg in relatie tot de schaarste op de arbeidsmarkt is zeker zo belangrijk. Ook vind ik het van belang dat – waar dat kan – de zorg zo mogelijk dicht bij huis gegeven wordt. Al deze aspecten moeten in samenhang worden bezien. Het zal daarbij wel noodzakelijk zijn om keuzes te maken om de (acute) zorg toekomstbestendig te houden. Want niet alles kan altijd en overal. Ik hanteer daarbij het adagium «dichtbij waar het kan, verder weg waar het moet». Mijn beleidsinzet heb ik uitgewerkt in de Beleidsagenda toekomstbestendige acute zorg.
In het ROAZ worden – binnen de wet- en regelgeving en binnen de landelijke kaders die ik daarvoor geef – afspraken gemaakt over de beschikbaarheid en bereikbaarheid van de acute zorg. Mede op grond van moties van uw Kamer wordt voor de organisatie van de (acute) zorg een bottom-up aanpak gehanteerd. Die krijgt vorm via de ROAZ-plannen die in de tweede helft van dit jaar op basis van de ROAZ-beelden voor elke ROAZ-regio moeten worden gemaakt.
TNO heeft het dashboard opgesteld in opdracht van Samenwerkende Algemene Ziekenhuizen (SAZ). Het is niet aan mij om te bepalen wat er verder met dit dashboard moet gebeuren.
De leden van de PvdA-fractie hebben met aandacht de criteria voor regiobeelden en regioplannen doorgenomen. Zij zijn benieuwd naar de rol van de Minister. Welke invloed heeft de Minister op de gekozen prioriteit in regio-opgaven? Genoemde leden lezen dat het initiatief voor de regioplannen ligt bij de markteleider zorgverzekeraar samen met een door gemeenten aangewezen gemeente. Deze leden zijn blij dat de betrokkenheid van gemeenten wordt genoemd, maar horen dat in praktijk gemeenten lang niet altijd aangehaakt zijn bij de regioplannen. Heeft de Minister in beeld hoe de betrokkenheid van gemeenten structureel geborgd wordt? Zou het niet logisch zijn om gemeenten ook formeel te betrekken bij de ROAZ?
In het IZA en in de Beleidsagenda toekomstbestendige acute zorg is nadrukkelijk opgenomen dat de regio’s aan zet zijn om te komen tot prioritaire opgaven in de regio. Voor de ROAZ-en ligt hiervoor het initiatief en de verantwoordelijkheid om te komen tot de opgaven bij de voorzitters ROAZ en de marktleider zorgverzekeraars van betreffende regio. Het initiatief voor de regioplannen ligt bij de marktleider zorgverzekeraar en de aangewezen gemeente.
Ik ben met partijen aan het onderzoeken op welke wijze de governance van het ROAZ ingericht zou kunnen worden en een onderdeel daarvan is de vertegenwoordiging van gemeenten hierin.
Bovendien horen genoemde leden veelal terug bij het sluiten en/of afschaffen van (acute) zorgvoorzieningen dat het lokale bestuur en burgers zich onvoldoende gekend voelen. Herkent de Minister deze signalen? Deelt de Minister de opvatting dat een dergelijk gebrek aan betrokkenheid van inwoners en het lokale bestuur bij ingrijpende veranderingen in het (lokale) zorglandschap het vertrouwen in de overheid onder druk zetten? Hoe beoordeelt de Minister het verlies van voorzieningen en ook zorgvoorzieningen in het licht van het rapport Elke Regio Telt? Erkent de Minister het belang van zorg nabij en dat het verdwijnen en afschalen van zorgvoorzieningen daar haaks op staat en het gevoel van veel burgers die al hun cruciale voorzieningen zien verdwijnen, versterkt? Is de Minister voornemens om beter de betrokkenheid van burgers en het lokale bestuur te gaan borgen bij het verdwijnen/veranderen van zorgvoorzieningen, anders en beter dan de vrijblijvende wijze zoals het nu via een AmvB geregeld is? Zo ja, hoe? Zo nee, hoe beoordeelt de Minister dan de gevoelens van onvoldoende betrokken zijn in Zutphen en elders in het land van raadsleden en burgers waar (acute) zorgvoorzieningen verdwijnen en/of afgeschaafd worden?
Deze signalen zijn mij bekend. Het is voorstelbaar dat er situaties denkbaar zijn waarbij betrokkenen zich niet voldoende gehoord voelen, maar dat de zorgaanbieder zich wel degelijk heeft ingespannen om betrokkenen op een goede manier in het proces te betrekken. De uiteindelijke uitkomst van de procedure kan, ondanks alle inspanningen, anders zijn dan betrokkenen wensen. Het is uiteindelijk aan (private) zorgaanbieders om, in overleg met de zorgverzekeraars, binnen de wettelijke kaders te beslissen over de zorg die zij aanbieden.
Bij het ontwikkelen van een alternatief voor de 45-minutennorm zal ik gemeenten en burgers betrekken. Ik besef immers dat nabijheid van zorg van belang is voor deze partijen. Het is denkbaar dat een alternatief voor de 45-minutennorm ook gevolgen heeft voor de regelgeving rond het wijzigen van het aanbod van acute zorg op een bepaalde locatie. Hier kan ik nu niet op vooruitlopen.
In de beoordelingscriteria voor impactvolle zorgtransformaties en inzet van transformatiemiddelen lezen de leden van de PvdA-fractie dat wordt getoetst of de transformatie voldoet aan de Mededingingswet. Deze leden hebben begrepen dat zorgaanbieders terughoudend zijn in het aangaan van verdergaande samenwerking met andere zorgaanbieders uit angst teruggefloten te worden door deAutoriteit Consument & Markt (ACM). In het IZA wordt genoemd dat het Ministerie van Volksgezondheid, Welzijn en Sport in gesprek gaat met de ACM en Nederlandse Zorgautoriteit (NZa) om de ingezette beweging met het IZA zoveel mogelijk ruimte te geven binnen de wettelijke kaders. Hebben deze gesprekken al plaatsgevonden? Wat is hier uitgekomen? Heeft de Minister aandachtspunten geïdentificeerd waar de wettelijke kaders schuren met de uitvoering van het IZA en het verbeteren van samenwerking binnen de zorgsector?
Het beoordelingskader voor plannen voor impactvolle transformaties is opgesteld in overleg met alle IZA-partijen. Tijdens dit traject is er ook een aantal maal overleg geweest met de ACM. De ACM heeft daarbij aangegeven dat de mededingingsregels de in het IZA beoogde transformatie niet in de weg staan. Voorwaarde is daarbij steeds dat de voordelen van de samenwerking voor de patiënt en verzekerde in termen van kwaliteit, toegankelijkheid en betaalbaarheid op korte en lange termijn opwegen tegen de nadelen van beperking van keuzemogelijkheden en mededinging voor diezelfde patiënt/verzekerde. Daarom is als voorwaarde bij de transformatieplannen opgenomen dat onderbouwd moet worden waarom, en op welke aspecten gelijkgerichtheid nodig is voor een goede uitvoering van het transformatieplan. Bovendien moet de gelijkgerichtheid beperkt blijven tot de duur van de uitvoering van het transformatieplan. De ACM heeft aangegeven te verwachten dat plannen die voldoen aan het beoordelingskader, passen binnen de mededingingsregels. Uit geluiden van de IZA-partijen maken wij op dat sommige zorgaanbieders in de praktijk bij het opstellen van het transformatieplan vooralsnog worstelen met de vraag hoe de noodzaak van gelijkgerichtheid goed kan worden onderbouwd. Dit punt zal goed worden gemonitord en ik heb de ACM en NZa gevraagd bij mij aan te geven als zij signalen ontvangen dat de noodzakelijke samenwerking onvoldoende tot stand komt. Op dit moment vinden bovendien gesprekken plaats tussen IZA-partijen, het Ministerie van VWS en de ACM om enkele «modelcasussen» nader te analyseren om meer duidelijkheid te geven over hoe deze casussen op een goede manier binnen de mededingingsregels vormgegeven kunnen worden. Deze maand ontvangt uw Kamer een brief met een nadere toelichting over de mogelijkheden van samenwerking en mededinging in de zorg.
De leden van de PvdA-fractie zijn benieuwd hoe het ervoor staat met de verdeling van transformatiemiddelen. In de voorjaarsnota lezen zij dat de IZA-transformatiemiddelen naar de begroting van het Ministerie van Volksgezondheid, Welzijn en Sport worden overgeheveld of via de premie gefinancierde zorguitgaven beschikbaar worden gesteld. Is het totaalbedrag van 2,8 miljard aan transformatiemiddelen nog steeds in zijn geheel beschikbaar voor transformaties binnen het IZA? Hebben al betalingen plaatsgevonden op basis van de realisatie van transformatieafspraken?
Om de benodigde transformatie naar passende zorg te faciliteren, is in het regeerakkoord € 2,8 miljard euro aan transformatiemiddelen beschikbaar gesteld. Zoals afgesproken in het IZA, zal het grootste deel van deze middelen via de verzekeraars worden besteed. Om te zorgen dat de transformatiemiddelen daadwerkelijk worden besteed aan impactvolle transformaties, hebben alle IZA-partijen met elkaar een beoordelingskader vastgesteld. De verzekeraars beoordelen alle ingediende transformatieplannen aan de hand van dit beoordelingskader. Op deze manier borgen we met elkaar dat alle plannen op dezelfde manier worden beoordeeld, en dat de transformatiemiddelen daadwerkelijk worden besteed aan goede plannen. Zoals ook is afgesproken in het IZA en zoals is benoemd in de Voorjaarsnota, wordt een klein deel van de transformatiemiddelen (ca. € 400 miljoen van de € 2,8 miljard) via de VWS-begroting besteed. Het gaat daarbij enerzijds om de bestuurlijke afspraken die zijn gemaakt bij het sluiten van het IZA (zoals € 48 miljoen voor een onderzoeksprogramma voor verzorgenden en verpleegkundigen) en anderzijds om landelijke maatregelen die worden ingezet om de juiste randvoorwaarden te creëren zodat impactvolle transformaties kunnen plaatsvinden (zoals € 53 miljoen voor programma’s voor onderzoek en kwaliteitsontwikkeling in de eerstelijnszorg). De inzet van deze middelen is verspreid over verschillende begrotingsartikelen en terug te lezen in de begroting 2023 en de voorjaarsnota 2023. Op dit moment zijn er nog beperkt middelen uitgegeven. Over de uitputting van deze transformatiemiddelen wordt uw Kamer geïnformeerd via de reguliere voortgangsbrieven van het IZA.
De leden van de PvdA-fractie hebben kennisgenomen van de inzet op zorgcoördinatie. Zij hebben zorgen over wat deze extra organisatie zal betekenen voor de afstand tussen lokale hulpverleners en burger. Ziet de Minister ook de risico’s van bredere zorgcoördinatie? Zo hebben centralisatie van triage in Engeland en Denemarken geleid tot een toename van telefoontjes en een toename aan het aantal SEH-bezoeken. Hoe beoordeelt de Minister het risico dat lokale kennis en communicatie tussen professionals verloren gaat door de coördinatie? Hoe voorkomt de Minister dat centrale coördinatie zal leiden tot een aanzuigende werking in de acute zorg? Voor de uitvoering van de pilots zijn kritieke prestatie-indicatoren (KPI’s) geformuleerd die moeten aantonen wat de toegevoegde waarde van de pilots is. De pilots laten echt geen meetbare positieve effecten zien. Verwacht de Minister dat deze positieve effecten wel zullen volgen na het breder invoeren van de pilot? Indien dat de verwachting is, waarop baseert de Minister dat? Zijn er resultaten elders die overtuigender zijn dan de casus van Engeland en Denemarken die aanleiding geven tot een positieve uitwerking van zorgcoördinatie in Nederland? Kan de Minister deze stuk voor stuk opnoemen, vergelijken met Engeland en Denemarken en aangeven waarom de verwachting is dat bredere inzet van het invoeren van de pilot wel positieve effecten zal hebben die opwegen tegen de eventuele nadelen?
De ervaringen uit Denemarken en Engeland zijn niet een-op-een te vergelijken die in Nederland, onder andere door de rol van de huisarts(enpost) in Nederland. Ook is het niet zo dat er geen meetbare positieve effecten zijn van de pilots. Diverse pilots hebben wel meetbare resultaten opgeleverd die het potentieel van zorgcoördinatie aantonen, bijvoorbeeld dat bijna de helft van de mensen die 112 bellen met een acute zorgvraag, beter op een andere manier geholpen zouden kunnen worden. Bijvoorbeeld door de huisartsenpost, de acute ggz, de acute wijkverpleegkundige of zelfs door een zelfzorgadvies. Deze resultaten zijn echter niet zichtbaar in de landelijke KPI’s. Daarvoor zijn verschillende redenen. Er zit veel verschil in de diverse pilots en niet alle data konden aangeleverd worden. De bij aanvang van het programma geformuleerde KPI’s bleken bij nader inzien ook niet goed passend. Ze geven onvoldoende inzicht in het effect van zorgcoördinatie op de keten. Ik verwacht inderdaad dat met de voorgestelde inrichting van zorgcoördinatie meetbare positieve resultaten zichtbaar zullen worden, waarbij ik me baseer op resultaten van individuele pilots en de kwalitatief ervaren meerwaarde van zorgcoördinatie door deelnemers aan de pilots.
Vragen en opmerkingen van de leden van de ChristenUnie-fractie
De leden van de ChristenUnie-fractie hebben naar aanleiding van recente ontwikkelingen bij ziekenhuizen waarvan afdelingen acute zorg (spoedeisende hulp en geboortezorg) geheel of gedeeltelijk worden gesloten enkele vragen aan de Minister. Deze leden kunnen het vanuit het perspectief van de zorgaanbieder volgen dat vanwege financiële resultaten en beschikbaarheid van personeel een dergelijke keuze als onvermijdelijk wordt gezien. Het is daarmee nog niet gezegd dat deze keuze tot de beste resultaten voor de inwoners leidt. Genoemde leden zouden het meer toekomstbestendig vinden als keuzes over het ziekenhuislandschap niet op het niveau van een aanbieder worden genomen maar op het niveau van een regio. Zij kennen de regels over het verplichte regionale overleg, maar constateren ook dat dit in de praktijk niet altijd veel voorstelt. Sinds 2021 bestaat de AMvB Acute zorg waarin dit regionale overleg over acute zorg wordt beschreven. Hoe functioneert deze AMvB volgens de Minister? Is de Minister bereid deze AMvB te laten evalueren? Zo nee, waarom niet?
De AMvB acute zorg is per 1 januari 2022 in werking getreden. Ik vind het te vroeg om al na anderhalf jaar de regelgeving te evalueren. Te meer daar ik met partijen wil nadenken over een alternatief voor de 45-minutennorm. Zo’n alternatief zal gevolgen hebben voor de op de AMvB gebaseerde Uitvoeringsregeling Wkkgz en eventueel ook op de AMvB zelf. In dat kader zal ik bezien of aanpalende wijzigingen wenselijk of nodig zijn. U ontvangt een dezer dagen een brief over het proces van het ontwikkelen van alternatieve normen voor toegankelijkheid en kwaliteit van de acute zorg.
De leden van de ChristenUnie-fractie zien net als de Minister dat de acute zorg en specifiek hoe deze georganiseerd is, beter kan. De hele acute zorgketen is een essentieel onderdeel van onze zorg. De acute zorg die nu bij een ziekenhuis is ondergebracht is vaak de kurk waarop het hele ziekenhuis qua financiering en toevoer van patiënten drijft. Deze leden vragen hoe de Minister aankijkt tegen de financiering van de acute zorg en ziekenhuiszorg. Zijn er manieren te bedenken om ziekenhuizen qua financiering minder afhankelijk te maken van de acute zorg?
Het is in de eerste plaats aan ziekenhuizen en zorgverzekeraars om in de contractering afspraken te maken over passende acute zorg in relatie tot de planbare zorg. Daarvoor is binnen de huidige bekostiging veel ruimte. Wel wil ik onderzoeken of het meer losknippen van de bekostiging van acute zorg bij kan dragen aan betere afspraken over zowel acute zorg als planbare zorg. Ik heb de NZa middels een adviesaanvraag daarom gevraagd hier de kansen en risico's van in kaart te brengen. Dit onderzoek wordt eind 2023 opgeleverd.
Ten aanzien van zorgcoördinatie vragen genoemde leden waarom de Minister heeft gekozen voor regionale zorgcoördinatiecentra en niet voor meer lokale zorgcoördinatie. Zij lezen de resultaten van de pilots zo dat juist de lokale samenwerking en coördinatie zorgt voor een afname van een vraag naar acute zorg, terwijl de acute zorgvraag toeneemt als de regio te groot wordt. Welke grootte qua aantal inwoners ziet de Minister als het meest passend? Of welk criterium wil de Minister hanteren om de ideale grootte van de zorgcoördinatieregio’s te bepalen?
De organisatie van een zorgcoördinatiecentrum sluit qua schaal aan bij de ROAZ-regio, waarbij het aan het ROAZ is om te bepalen of en welke sublocaties het meest passend zijn voor hun regio. Bestaande samenwerkingsverbanden kunnen daarbij zeker een rol spelen, maar mogelijk zullen ROAZ-regio’s ook andere criteria, zoals inwonersaantal, gebruiken bij hun afweging. Deze criteria en afwegingen kunnen per regio verschillen – dit laat ik aan de regio.
Ten aanzien van de regioplannen en ROAZ-plannen vinden de leden van de ChristenUnie-fractie het positief dat criteria zijn afgesproken. Zij benadrukken het belang van het meenemen van bevolkingsprognoses bij het bepalen van de zorgvraag van de toekomst. Dit is bijvoorbeeld voor de vraag naar geboortezorg van groot belang.
Vragen en opmerkingen van het lid van de BBB-fractie
Het lid van de BBB-fractie heeft kennisgenomen van de brieven van de Minister horende bij het schriftelijk overleg over Acute zorg. De Minister richt zich hierbij op zorgcoördinatie. Zorgcoördinatie gaat over domein-overstijgende samenwerking zodat de burger met een acute zorgvraag de juiste zorg, op de juiste plek, door de juiste zorgverlener op het juiste moment ontvangt en dat schaarse capaciteit hierbij effectief en efficiënt wordt ingezet. Het lid heeft daarover wat vragen en opmerkingen. Zij ziet kansen voor zorgcoördinatie, mits het opzetten van zorgcoördinatiecentra gebeurt vanuit het belang van de patiënt. In de pilots die al gedraaid hebben, is geen meetbaar positief effect gezien van het instellen van zorgcoördinatiecentra. Wat is de reden dat de Minister dan toch besluit om hiertoe over te gaan?
Er is inderdaad in de landelijke KPI’s onvoldoende effect gemeten, doordat deze zich onvoldoende gericht hebben op de gehele zorgketen, er veel verschil in de diverse pilots was en niet alle data aangeleverd konden worden. In individuele pilots is wel een (meetbaar) positief effect gezien, bijvoorbeeld dat bijna de helft van de mensen die 112 bellen met een acute zorgvraag, beter op een andere manier geholpen zouden kunnen worden. Bijvoorbeeld door de huisartsenpost, de acute ggz, de acute wijkverpleegkundige of zelfs door een zelfzorgadvies. Op basis van die resultaten en de kwalitatief ervaren meerwaarde van zorgcoördinatie door deelnemers aan de pilots, ben ik ervan overtuigd dat zorgcoördinatie een positief effect zal hebben op het bieden van de juiste zorg, op het juiste moment, door de juiste zorgverlener, op de juiste plek voor acute niet-levensbedreigende zorgvragen.
In de pilots leidt het regionaal in zorgcoördinatiecentra coördineren van beschikbaarheid tot meer administreren en door het ontbreken van de juiste kennis over indiceren ook tot het afwijzen van patiënten door instellingen. Hoe gaat de Minister ervoor zorgen dat dit ondervangen wordt?
Uit de eindrapportage van de pilots bleek dat alle pilots de toegevoegde waarde van zorgcoördinatie hebben ervaren, maar doordat het een pilotfase betrof, liepen zij inderdaad ook tegen een aantal zaken aan. De knelpunten wat betreft administratieve lasten en capaciteit werden met name veroorzaakt doordat er administratieve en juridische belemmeringen waren om een aantal zaken structureel te organiseren. De pilots konden bijvoorbeeld niet aansluiten bij het Landelijk Schakelpunt voor het uitwisselen van patiëntinformatie omdat zij geen gezamenlijke zorgaanbieder waren. Verder werkten ze met verschillende triagesystemen die niet specifiek gericht waren op zorgcoördinatie, werd belangrijke informatie voor effectmeting niet aan de bron geregistreerd en was het nog niet altijd mogelijk om personeel van een andere zorgaanbieder in te zetten voor de triage. Voor de structurele inrichting van zorgcoördinatie onderzoek ik daarom of een zorgcoördinatiecentrum een zorgaanbieder kan zijn en zal ik bekijken of en hoe inbedding van mijn uitgangspunten voor zorgcoördinatie in wet- en regelgeving kan bijdragen aan het wegnemen van deze en andere eventuele belemmeringen. Indien noodzakelijk zal ik, waar het de implementatiefase betreft, bezien of experimenteerruimte mogelijk is om zo snel mogelijk te kunnen starten.
Met betrekking tot de indicatiestelling is één van de aanbevelingen uit het advies aan zorgpartijen om de bestaande coördinatiefuncties door te ontwikkelen. Een andere is om specifiek op zorgcoördinatie gerichte opleidingen vorm te geven, waarbij ik me kan voorstellen dat kennis over indiceren hier onderdeel van is.
In de pilots lijkt de instelling van regionale zorgcoördinatiecentra niet te leiden tot minder capaciteitsproblemen. Kan de Minister daarop reflecteren?
De pilots waren nog niet landsdekkend ingericht, niet alle zorgaanbieders participeerden, niet alle functies werden beproefd en niet alle randvoorwaarden waren nog gerealiseerd. Hierdoor kan het mogelijke effect op de capaciteit van zowel de acute zorg als het zorgcoördinatiecentrum zelf nog onvoldoende inzichtelijk worden gemaakt. In diverse pilots was wel effect te zien van het inrichten van ketenbrede zorgpaden, waardoor een verschuiving van inzet van bijvoorbeeld HAP naar wijkverpleging zichtbaar was. Dat betekent niet dat daarmee capaciteitsproblemen zijn opgelost, maar het leidt wel tot passendere inzet van capaciteit.
Het lid van de BBB-fractie merkt op dat het opschalen van de eerstelijnsverblijf (ELV)-coördinatie in de pilots in regionale zorgcoördinatiecentra complex bleek. De resultaten van meer lokale projecten in Noord-Holland en Zeeland lijken succesvoller. Heeft de Minister onderzocht of sprake is van een optimaal schaalniveau voor de zorgcoördinatiecentra?
De organisatie van een zorgcoördinatiecentrum sluit qua schaal aan bij de ROAZ-regio, waarbij het aan het ROAZ is om te bepalen of en welke sublocaties het meest passend zijn voor hun regio. Dit is wenselijk vanwege de koppeling met het beleid voor de acute zorg dat op ROAZ-niveau wordt gemaakt en biedt tegelijkertijd mogelijkheden om aan te passen aan de regionale situatie. Welke schaal optimaal is, is geen «one-size-fits-all», maar verschilt per regio en gebied. Het ROAZ kan daar de meest passende afweging in maken.
Genoemd lid verzoekt de Minister om naast het 112-nummer, de invoering van een centraal nummer voor niet levensbedreigende acute zorgvragen te overwegen. In meerdere pilots is de wens voor een dergelijk nummer naar voren gekomen. Graag ontvangt zij een reactie van de Minister hierop.
In het advies van zorgpartijen voor de inrichting van zorgcoördinatie is het alternatief van een landelijk nummer naast 112 overwogen, maar niet geadviseerd vanwege de ervaringen uit het buitenland met een mogelijk aanzuigende werking. Bovendien vergt dit een forse investering en veel uitleg. Door hetzelfde resultaat te creëren (alle meldingen komen terecht bij het zorgcoördinatiecentrum), maar dit «achter de voordeur» te organiseren, verandert het minste voor de burger. In mijn brief benadruk ik dat er tijdens of na de implementatieperiode kan blijken dat de uitgangspunten die ik nu geschetst heb toch moeten worden bijgesteld of aangescherpt en dat ik dan zeker bereid ben hierover in gesprek te gaan. Mede daarom zal ik ook inzetten op goede monitoring en evaluatie van zorgcoördinatie, zodat landelijk of regionaal bijgestuurd kan worden waar nodig. Dit geldt ook voor als in de toekomst toch blijkt dat een apart telefoonnummer meerwaarde biedt bij het behalen van de doelen van zorgcoördinatie.
Ten slotte merkt het lid op dat er een groot verschil zit tussen de theorie en praktijk. In de praktijk blijkt dat mensen vooral snel weggestuurd worden; dat huisartsenposten mensen vooral afschepen met «neem maar een paracetamol». Wat het lid van de BBB-fractie betreft is het nadrukkelijk de bedoeling dat mensen goed geholpen worden. Weliswaar volstaat voor een deel van de mensen de paracetamol ongetwijfeld, maar het gaat er juist om dat de triage zodanig goed is dat de mensen voor wie dat niet volstaat, de toegang tot de acute zorg gegarandeerd is. Daarbij speelt kennis van de patiënt een belangrijk rol. Dit geldt met name voor kwetsbare patiënten met complexe gezondheidsproblematiek. Daarbij is lokale kennis van de leefomgeving, kennis van de patiënt en empathie van de zorgverlener van grote invloed op het succesvol voldoen aan de zorgvraag van de patiënt. Deze kennis kan een belangrijke rol spelen bij de juiste doorverwijzing en triage. Hoe gaat de Minister ervoor zorgen dat deze kennis inzetbaar blijft en toegankelijk is? Hoe zorgt de Minister ervoor dat het op de juiste manier helpen van mensen bovenaan staat en niet alleen het indammen van de patiëntenstroom waardoor mensen die het nodig hebben (vaak ook mensen die minder mondig zijn) niet geholpen worden?
Zorgcoördinatie is juist gericht op het bieden van de juiste zorg aan mensen die het nodig hebben, ook als ze zelf niet weten welke ingang ze moeten kiezen voor hun acute zorgvraag. Door (digitale) zelftriage, multidisciplinaire telefonische triage en het gebruiken van een triagesysteem gericht op zorgcoördinatie, wordt een burger met een acute niet-levensbedreigende zorgvraag niet van loket naar loket gestuurd, maar wordt meegedacht welke zorg het meest passend is. Iemand die nu 112 belt, maar waarvoor een ambulance niet nodig is, wordt nu vaak doorverwezen naar de huisarts(enpost), waar mogelijk ook wordt geconstateerd dat het probleem niet vraagt om een direct bezoek. Door zorgcoördinatie kan uitgebreider de tijd worden genomen voor het triëren van de precieze zorgvraag en kan deze persoon mogelijk geholpen worden met een concreet advies of door een bezoek van de acute wijkverpleegkundige.
Vragen en opmerkingen van het lid van de fractie Den Haan
Het lid van de fractie Den Haan heeft met interesse kennisgenomen van de stukken en heeft een aantal vragen. Welke belemmeringen zijn er volgens de Minister op dit moment bij de implementatie van de zorgcoördinatie? Heeft hij al nagedacht over oplossingsrichtingen?
Het is duidelijk dat bij de start van de implementatie nog niet alle landelijke randvoorwaarden gerealiseerd zullen zijn. Dit betekent dat er in eerste instantie goede afspraken moeten worden gemaakt tussen zorgaanbieders onderling en met zorgverzekeraars binnen de bestaande bekostigingssystematiek, wet- en regelgeving en stelselafspraken. Ook zaken als gegevensuitwisseling zullen in eerste instantie wellicht nog niet optimaal geregeld zijn. Om in kaart te brengen tegen welke belemmeringen daarbij op korte termijn zullen aanlopen en hoe deze kunnen worden weggenomen, wordt een implementatieplan gemaakt. Het ministerie ven VWS zal bij de uitvoering daarvan ondersteuning aan de regio’s bieden.
Voorziet de Minister problemen bij het bemannen van de zorgcoördinatiecentra?
Nee, in de organisaties voor zorgcoördinatie zullen namelijk straks triagisten werkzaam zijn die nu bijvoorbeeld op de HAP of meldkamer ambulancezorg werken. Ook voor het coördineren van passende zorginzet en het inzicht in capaciteit en bezetting zijn nu medewerkers elders in dienst, die straks in het zorgcoördinatiecentrum komen te werken. Deze functies hoeven niet dubbel te worden uitgevoerd. Bovendien zorgt de multidisciplinaire samenwerking voor aantrekkelijkere functies, met meer mogelijkheden voor ontwikkeling en het draaien van verschillende diensten.
De Vereniging van Spoedeisende Hulp Artsen (NVSHA) heeft eerder aangegeven dat zij door de pilots met zcc’s meer administratielasten ziet. Hoe verhoudt zich dat met de uitspraak van de Minister dat het juist administratie zal schelen? Kan de Minister inschatten met hoeveel procent hij denkt dat de administratie zal afnemen of toenemen? Verder geven de leden van de NVSHA aan dat zij weinig effect zien bij de pilots. Kan de Minister inschatten hoeveel uren / fte’s de invoer van zorgcoördinatie gaat opleveren?
In zowel de eindrapportage van de pilots als het advies zorgcoördinatie wordt extra ervaren administratielast niet benoemd. Ik kan mij echter voorstellen dat gedurende de pilotperiode nog veel gewerkt werd met verschillende systemen die onvoldoende op elkaar aansloten. Bij de structurele inrichting is het van belang dat gegevensuitwisseling goed geregeld is, wat de administratielast binnen het zorgcoördinatiecentrum zal verminderen. Bovendien kan het de huisarts ontlasten bij het zoeken naar beschikbare passende vervolgzorg voor een patiënt en mogelijk een besparing opleveren van het aantal fte’s voor zorgprofessionals. Ik kan echter niet kwantificeren wat zorgcoördinatie exact aan besparing van administratielast of fte’s gaat opleveren.
Welke belemmeringen zijn er volgens de Minister voor verdere samenwerking binnen de acute zorg en welke oplossingsrichtingen?
In de praktijk zie ik verschillende vormen van samenwerking binnen de acute zorg ontstaan. Bijvoorbeeld samenwerkingen tussen huisartsenposten en ziekenhuizen, samenwerking tussen aanbieders van wijkverpleging ten behoeve van de zorg in de ANW-uren en de pilots zorgcoördinatie. Gelukkig is er in de praktijk al veel mogelijk. Tegelijkertijd is er nog meer en op grotere schaal wenselijk en ook nodig om de acute zorg toekomstbestendig te maken. Ik heb bijvoorbeeld in maart jl. aan de NZa advies gevraagd over de bekostiging van de acute zorg, waarbij bevordering van de samenwerking een belangrijk uitgangspunt is. Deze maand ontvangt u een brief over samenwerking en mededinging in de zorg met daarin ook een aantal acties om verdergaande samenwerking te bevorderen. Voorts staan er in de Beleidsagenda toekomstbestendige acute zorg en in het IZA tal van acties en afspraken om gegevensuitwisseling gemakkelijker te maken. Het resultaat van deze acties zal eveneens de samenwerking bevorderen.
Ntvg, 31 augustus 2017, «Concentratie van de spoedeisende hulp» (https://www.ntvg.nl/artikelen/concentratie-van-de-spoedeisende-hulp).
Overheid.nl, 18 juni 2021, «Besluit van 15 juni 2021, houdende wijziging van het Uitvoeringsbesluit Wkkgz en het Besluit beschikbaarheidbijdrage WMG in verband met het stellen van eisen omtrent de voorbereiding, beschikbaarheid en bereikbaarheid van acute zorg» (Stb. 2021, nr. 291).
BMJ Journals, 13 november 2013, «Impact of the urgent care telephone service NHS 111 pilot sites: a controlled before and after study» (https://bmjopen.bmj.com/content/3/11/e003451).
BMJ Journals, 12 februari 2020, «Increasing emergency hospital activity in Denmark, 2005–2016: a nationwide descriptive study» (https://bmjopen.bmj.com/content/10/2/e031409).
Parlement en Wetenschap, 27 april 2023, «Factsheet Spoedzorg in Nederland: van historische ontwikkeling tot huidige knelpunten» (https://www.tweedekamer.nl/kamerstukken/detail?id=2023Z08157&did=2023D19330).
NRC, 12 mei 2023, «Zorg centreren? Dan verdwijnen geboortezorg en spoedeisende hulp uit deze ziekenhuizen».
SER, 17 februari 2023, «Aanhoudende arbeidsmarktkrapte in publieke sectoren vraagt om ferme keuzes van kabinet» (https://www.ser.nl/nl/Publicaties/arbeidsmarktkrapte).
Zorgvisie, 17 februari 2023, «Mark Kramer: «Verdere concentratie van complexe acute zorg is onvermijdelijk»» (https://www.zorgvisie.nl/mark-kramer-verdere-concentratie-van-complexe-acute-zorg-is-onvermijdelijk/).
Overheid.nl, 27 september 2021, «Regeling van de Minister van Volksgezondheid, Welzijn en Sport van 21 september 2021, kenmerk 3255230–1015222-CZ, houdende wijziging van de Uitvoeringsregeling Wkkgz in verband met het stellen van nadere regels over de voorbereiding, bereikbaarheid en beschikbaarheid van acute zorg» (Stcrt. 2021, nr. 41985).
BMJ Quality & Safety, 3 november 2022, «Reconfiguring emergency and acute services: time to pause and reflect» (https://qualitysafety.bmj.com/content/32/4/185).
Zorgvisie, 16 mei 2023, «IZA is veel te technocratisch. Dit is niet te doen»(https://www.zorgvisie.nl/iza-veel-te-technocratisch-dit-is-niet-te-doen/).
Zorgvisie, 16 mei 2023, «IZA is veel te technocratisch. Dit is niet te doen»(https://www.zorgvisie.nl/iza-veel-te-technocratisch-dit-is-niet-te-doen/).
BMJ Open, 12 februari 2020 «Increasing emergency hospital activity in Denmark, 2005–2016: a nationwide descriptive study» (https://bmjopen.bmj.com/content/10/2/e031409).
BMJ Open, 13 november 2013, «Impact of the urgent care telephone service NHS 111 pilot sites: a controlled before and after study» (https://bmjopen.bmj.com/content/3/11/e003451).
Zorgvisie, 2 mei 2023, «Radicale vernieuwing van de acute zorg in regio IJmond» (https://www.zorgvisie.nl/radicale-vernieuwing-van-de-acute-zorg-in-regio-ijmond/).
Parlement en Wetenschap, 27 april 2023, «Factsheet Spoedzorg in Nederland: Van historische ontwikkeling tot huidige knelpunten».
NRC, 12 mei 2023, «Zorg centreren? Dan verdwijnen geboortezorg en spoedeisende hulp uit deze ziekenhuizen».
Hart van Nederland, 24 april 2023, «Artsen protesteren voor eigen ziekenhuis, want afdeling verloskunde moet waarschijnlijk sluiten» (https://www.hartvannederland.nl/nieuws/gezondheid/artsen-protesteren-voor-eigen-ziekenhuis-want-afdeling-verloskunde-moet).
De Gelderlander, 11 mei 2023, «Verloskundigen: voorkomen dat kind in auto geboren wordt nu kraamkamers Slingeland dag dicht zijn» (https://www.gelderlander.nl/doetinchem/verloskundigen-voorkomen-dat-kind-in-auto-geboren-wordt-nu-kraamkamers-slingeland-dag-dicht-zijn~abf2b357/).
Ntvg, 31 augustus 2017, «Concentratie van de spoedeisende hulp» (https://www.ntvg.nl/artikelen/concentratie-van-de-spoedeisende-hulp).
De AMvB acute zorg is een andere naam voor hoofdstuk 8a uit het Uitvoeringsbesluit Wet kwaliteit, klachten en geschillen zorg en het daarbij horende hoofdstuk 3a uit de Uitvoeringsregeling Wkkgz.
Voorstel voor een verordening van het Europees Parlement en de Raad betreffende geharmoniseerde regels voor kunstmatige intelligentie (Wet kunstmatige intelligentie) en tot wijziging van bepaalde Unie-wetgeving, COM/2021/206.
Antwoorden op de vragen van het lid Hijink (SP) over de ingrijpende veranderingen in het Langeland Ziekenhuis (Aanhangsel Handelingen II 2021/22, nr. 3500) d.d. 11 juli 2022.
Zoals ook is afgesproken in het beoordelingskader, is de inzet van transformatiemiddelen gekoppeld aan concrete transformatieafspraken. Deze transformatieafspraken kunnen het karakter hebben van een inspanningsverplichting en waar mogelijk een resultaatsverplichting die beide goed kunnen worden gemonitord. Waar mogelijk en van toepassing worden transformatiemiddelen toegekend in batches, gekoppeld aan tussentijdse mijlpalen. Betaling vindt plaats op basis van de realisatie van deze transformatieafspraken, die transparant gedeeld worden. Op deze manier wordt geborgd dat er alleen transformatiemiddelen worden betaald als er ook echt resultaten worden bereikt.
Transformatiegelden van 2021 zijn in dit figuur niet opgenomen, omdat de NZa in de monitor 2022 aangaf over onvoldoende gegevens beschikken.
Zie het Programma Toekomstbestendige Arbeidsmarkt Zorg en Welzijn, Kamerstuk 29 282, nr. 485.
Frink M., Lechler P., Debus F., Ruchholz S., Multiple trauma and emergency room management, Deutsches Aerzteblatt, 2017.
Boyd C., Tolson M., Copes W., Evaluating trauma care: the TRISS method. Trauma Score and the Injury Severity Score, The Journal of trauma, 1987.
Bull J., Measures of severity of injury, Injury, 1978; Dick W., Baskett P., Recommendations for uniform reporting of data following major trauma--the Utstein style. A report of a working party of the International Trauma Anaesthesia and Critical Care Society (ITACCS), Resuscitation, 1999; Gabbe B., Cameron P., Wolfe R., e.a., Predictors of mortality, length of stay and discharge destination in blunt trauma, ANZ Journal of Surgery, 2005.
Gevoelige ziekenhuizen zijn ziekenhuizen die gevoelig zijn voor de 45-minuten norm. Dat betekent dat als zij de SEH of afdeling acute verloskunde sluiten, het aantal mensen dat op basis van het rekenmodel niet binnen 45-minuten een SEH of afdeling acute verloskunde kan bereiken, toeneemt.
Kopieer de link naar uw clipboard
https://zoek.officielebekendmakingen.nl/kst-29247-393.html
De hier aangeboden pdf-bestanden van het Staatsblad, Staatscourant, Tractatenblad, provinciaal blad, gemeenteblad, waterschapsblad en blad gemeenschappelijke regeling vormen de formele bekendmakingen in de zin van de Bekendmakingswet en de Rijkswet goedkeuring en bekendmaking verdragen voor zover ze na 1 juli 2009 zijn uitgegeven. Voor pdf-publicaties van vóór deze datum geldt dat alleen de in papieren vorm uitgegeven bladen formele status hebben; de hier aangeboden elektronische versies daarvan worden bij wijze van service aangeboden.
