Kamerstuk
| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2011-2012 | 33000-XVI nr. 14 |
Zoals vergunningen, bouwplannen en lokale regelgeving.
Adressen en contactpersonen van overheidsorganisaties.
U bent hier:

| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2011-2012 | 33000-XVI nr. 14 |
Vastgesteld 3 november 2011
De vaste commissie voor Volksgezondheid, Welzijn en Sport1, belast met het voorbereidend onderzoek van dit voorstel van wet, heeft de eer verslag uit te brengen in de vorm van een lijst van vragen met de daarop gegeven antwoorden.
Met de vaststelling van het verslag acht de commissie de openbare behandeling van het wetsvoorstel voldoende voorbereid.
De voorzitter van de commissie,
Smeets
De griffier van de commissie,
Teunissen
1
Kan de minister een reactie geven op de bewering van Alzheimer Nederland dat binnen 15 jaar dementie de ziekte is met de hoogste zorgkosten in Nederland (zo’n € 6 miljard per jaar)?
In Nederland hebben op dit moment naar schatting ruim 243 000 mensen dementie. Op basis van statistische gegevens zal het aantal mensen met dementie stijgen naar meer dan een half miljoen in 2040. Naarmate de ziekte verergert, zullen de mensen met dementie meer zorg nodig hebben. Dit zal leiden tot toename van de zorgkosten. Om deze ontwikkeling te beheersen is het noodzakelijk de dementiezorg goed geregeld te hebben. Hiertoe is, in vervolg op het Landelijk Dementie Programma, in 2008 het Programma Ketenzorg Dementie gestart. In dit programma werken zorgkantoren, zorgaanbieders, cliënten en de overheid aan een structureel aanbod van samenhangende, doelmatige en effectieve dementiezorg. Inmiddels wordt in vrijwel heel Nederland een dergelijk zorgaanbod ontwikkeld. Dit najaar wordt u per brief geïnformeerd over de stand van zaken rond dementie zorg en de vervolgstappen in de komende jaren.
2
Welk bedrag aan gezondheidskosten is op dit moment gemoeid met dementie?
Het is lastig om het bedrag aan gezondheidskosten dat is gemoeid met dementie aan te geven, omdat dit niet als zodanig wordt geregistreerd. Het berekenen van deze kosten is afhankelijk van een aantal factoren. Deze betreffen de persoon zelf, zijn omgeving en het verloop van zijn ziekte, al dan niet gecombineerd met andere aandoeningen.
Bij benadering bedragen de kosten vanuit AWBZ, Zvw en WMO op dit moment tezamen € 3,9 miljard (bron: Alzheimer Nederland).
3
Recent verschenen lovende verhalen in de media over de terugkeer van de wijkzuster. Uit de artikelen bleek dat hier stelseloverstijgend te werk is gegaan, het betrof zowel AWBZ, de Wet maatschappelijke ondersteuning (Wmo) als de Zorgverzekeringswet (Zvw). De investeringen die in een van de stelsel werden gedaan, leidden tot opbrengsten in andere stelsels. De baten komen dus niet per definitie bij de investerende partij terecht. Hoe is dit toch zo geregeld dat de investeringen van de grond zijn gekomen?
In opdracht van VWS voert ZonMw het programma Zichtbare Schakel uit. De bekostiging van de wijkverpleegkundige in dit programma loopt volgens een subsidie en niet via een van de stelsels. Het kosten/baten aspect is een relevant item in het programma waarbij ook wordt onderzocht hoe de wijkverpleegkundige het beste gepositioneerd kan worden. De betreffende instelling die in het nieuws is gekomen, neemt deel aan het ZonMw-programma.
4
Op welke wijze gaat de regering voorkomen dat sportverenigingen of -bonden subsidiegeld gaan uitgeven aan gescheiden sporten, zoals bijvoorbeeld gescheiden zwemmen?
Zoals reeds aangegeven in de beantwoording van de vragen van de Kamerleden De Liefde en Nieuwenhuizen (2011Z15734) wil dit kabinet gescheiden sporten, waarbij er geen contact mogelijk is tussen mannen en vrouwen, niet stimuleren. Gescheiden sporten is op zichzelf niet onwenselijk. In de meeste sporten vinden gescheiden competities voor mannen en vrouwen en voor jongens en meisjes plaats. Het kabinet vindt het wel onwenselijk wanneer mannen niet aanwezig mogen zijn als vrouwen sporten of andersom.
Bij het verlenen van subsidies voor sport en bewegen in de buurt wordt in beschikkingen daarom een passage opgenomen dat subsidiegeld niet mag worden aangewend voor gescheiden sporten waarbij de accommodatie gedurende de sport- en beweegactiviteiten niet toegankelijk is voor de andere sekse.
Naast een passage in beschikkingen zal dit onderwerp ook in overleg met de Sport aan de orde komen.
5
In de bundel «Een multidisciplinair perspectief op marktwerking in de zorg» van de Universiteit van Utrecht komt naar voren dat de regeldruk in de zorg met 230% is toegenomen. Kan een overzicht worden gegeven van alle extra regelgeving die sinds 2005 is ingevoerd?
In het onderzoek ligt de focus op een elftal wetten en daarbij behorende wetsartikelen, waarbij op basis van aantallen de conclusie is getrokken dat er een toename is van 230%. Wij bestrijden niet dat het aantal artikelen of het aantal woorden is toegenomen, maar wel dat het simpelweg turven van het aantal artikelen iets zegt over de effecten voor regeldruk.
We zien namelijk dat de ontwikkeling van (ervaren) regeldruk niet primair vanuit wetgeving wordt ingegeven, maar dat regeldruk het geheel is van administratieve handelingen, voortkomend uit regelgeving, bedrijfseigen processen, uitvraag van brancheorganisaties, marktpartijen en verzekeraars.
Daarnaast bestaat sinds eind 2002 een rijksbreed gehanteerd meetmodel, waarbij de ontwikkeling van administratieve lasten vanuit regelgeving wordt gevolgd. Hierbij heeft mijn ministerie voldaan aan de kwantitatieve doelstellingen van de toenmalige kabinetten Balkenende, door de administratieve lasten met bijna 25% te verminderen. Ook het huidige kabinet blijft inzetten op een verdere vermindering van regeldruk en zet in op een verbeterde dienstverlening van de overheid. VWS zal hier een substantiële bijdrage leveren, zoals recentelijk ook aan de TK is meegedeeld in de voortgangsrapportages vermindering regeldruk.
Wij zetten ons daarbij zoveel mogelijk in om de uitvraag van informatie op dermate wijze vorm te geven, dat deze zoveel mogelijk aansluit bij de informatie die al voor handen is (bedrijfseigen) en die aansluit op de interne processen en systemen van ziekenhuizen en instellingen.
Naar aanleiding van uw vraag over extra ingevoerde regelgeving is een inventarisatie gemaakt van het aantal wetten, amvb’s en ministeriële regelingen die vanaf 2005 tot stand zijn gekomen. Het betreft naast de nieuwe Zorgverzekeringswet en de WMO voor het overgrote deel wijzigingen van bestaande regelgeving. Dit leidt tot onderstaand overzicht.
|
Jaar |
Wetten |
Amvb’s |
Regelingen |
|---|---|---|---|
|
2005 |
17 |
30 |
147 |
|
2006 |
20 |
26 |
170 |
|
2007 |
7 |
33 |
193 |
|
2008 |
17 |
29 |
163 |
|
2009 |
9 |
23 |
164 |
|
2010 |
6 |
24 |
176 |
In algemene zin zien we wel dat juist door de grotere stelselwijzigingen, zoals de invoering van de Zorgverzekeringswet en de Geneesmiddelenwet heel veel regelgeving is verdwenen. Van de elf onderzochte wetten uit het door u genoemde onderzoek zijn er op dit moment al vijf verdwenen. Indien het voorstel van de Wet cliëntenrechten zorg wordt aangenomen en in werking treedt, zullen nog eens twee wetten uit de onderzochte lijst verdwijnen.
6
Op welke wijze stimuleert de regering dat alle kinderen die willen sporten ook daadwerkelijk kunnen sporten? Welk bedrag stelt de regering beschikbaar om er voor te zorgen dat kinderen die opgroeien in armoede lid kunnen worden van een sportvereniging of bijvoorbeeld een muziekschool?
In 2008 zijn het Rijk en gemeenten gestart met de impuls brede scholen, sport en cultuur (combinatiefuncties). Een combinatiefunctie is een functie waarbij een werknemer in dienst is bij één werkgever maar werkzaam is voor twee of meer sectoren: in dit geval onderwijs, sport en/of cultuur. Een van de doelstellingen van de huidige impuls is het stimuleren van sporten en bewegen onder schoolgaande jeugd. Momenteel herzien we het systeem van combinatiefunctionarissen – ook wel buurtsportcoach genoemd – om ze breder inzetbaar te maken binnen het programma Sport en Bewegen in de Buurt dat gericht is op het creëren van sportaanbod in de buurt voor iedereen.
Het Jeugdsportfonds is tien jaar geleden opgericht en heeft als doel om zoveel mogelijk kinderen uit arme gezinnen in staat te stellen om lid te worden van een sportvereniging. Dit doen zij met private en publieke middelen (van gemeenten en provincies). De afgelopen jaren (2006–2010) heeft het Jeugdsportfonds van VWS subsidie gekregen om een landelijke infrastructuur op te bouwen en het jeugdsportfonds uit te rollen. Het Jeugdsportfonds is nog niet in heel Nederland operationeel. Gemeenten zijn namelijk zelf verantwoordelijkheid voor de invulling van hun armoedebeleid. Het landelijke armoedebeleid valt overigens onder de primaire verantwoordelijkheid van het ministerie van SZW.
Het Jeugdsportfonds werkt hard aan landelijke naamsbekendheid om in de nabije toekomst zelf te kunnen voorzien in voldoende financiële middelen. Om ervoor te zorgen dat het Jeugdsportfonds de laatste slag te maken die nodig is om zelfstandig te kunnen functioneren, krijgt dit fonds voor de periode 2011 tot en met 2013 een extra subsidie van VWS van in totaal € 500 000.
7
Wat zijn de geschatte meerkosten in de komende vier jaren die ontstaat in de zorguitgaven doordat meer zorgmijders terecht komen in crisiszorg, gedwongen opnames, suïcidebehandeling en doordat groter inzet van politie is vereist?
Er kan op dit moment geen eenduidig antwoord worden gegeven op deze vraag. Om die reden zal er een monitor uitgezet worden om de effecten op zorgmijding door de invoering van de eigen bijdrage te meten.
8
Wat is de geschatte opbrengst in de komende vier jaren van de invoering van de eigen bijdrage in de tweedelijns ggz, verminderd met de bijdragen van cliënten die afzien van behandeling?
De netto geraamde opbrengst van invoering van de eigen bijdrage in de tweedelijns ggz bedraagt € 146,2 miljoen. Dit betreft het saldo van de opbrengst van de eigen bijdragen voor behandeling (€ 144,2 miljoen) en de eigen bijdragen voor verblijf (€ 11 miljoen), waarop het wegvallen van de geraamde eigen bijdragen voor behandeling aanpassingsstoornissen (€ 9 miljoen) in mindering is gebracht.
In deze raming is geen rekening gehouden met eventuele zorgmijding door cliënten die afzien van behandeling.
Het is niet per definitie slecht als cliënten afzien van behandeling. Bewust en zorgvuldig gebruik van zorg is juist ons streven. Zorgmijding wordt pas een probleem als dit mensen betreft die ziek zijn en er zonder medische hulp niet uit komen. De effecten op zorgmijding gaan wij monitoren.
9
Waarom is een groot deel van de toezeggingen met betrekking tot de jeugdzorg nog niet uitgevoerd?
Uw Kamer kan erop vertrouwen dat uw toezeggingen wordt uitvoerd. Middels de voortgangsbrief jeugdzorg van 7 juli 2011 is uw Kamer geïnformeerd over een reeks van toezeggingen en de voortgang op deze onderwerpen. Tijdens het AO over de stelselwijziging zorg voor jeugd zijn daar nog enkele toezeggingen aan toegevoegd. Indien een toezegging niet conform verwachting kan worden uitgevoerd, zal uw Kamer hierover geïnformeerd worden.
10
Hoe wordt de gewenste klachtafhandeling (motie-Dijsselbloem 32 015, nr. 35) verwerkt in het landelijk beleidskader? Komt er nu een landelijk uniforme klachtenregeling met waarborgen voor de onafhankelijkheid c.q. samenstelling van de bezwarencommissies? Tot welke verbeteringen heeft de betrokkenheid van de Nationale Ombudsman concreet geleid?
In het Landelijk Beleidskader Jeugdzorg is vastgesteld dat provincies ervoor moeten zorgen dat een eenduidige en uniforme klachtafhandeling bij de bureaus jeugdzorg plaatsvindt. Leidend daarbij zijn de uitgangspunten die in de handreiking «Goede klachtbehandeling in de jeugdzorg» van de Nationale ombudsman opgenomen zijn. De verbeteringen betreffen met name de routing van de klachten, wie kan klagen en de organisatie van de klachtprocedure.
Dit moet leiden tot een goede en uniforme klachtafhandeling. In de Wet op de jeugdzorg is al aangegeven dat de leden van de bezwarencommissies niet werkzaam zijn voor of bij bureau jeugdzorg.
11
Hoe gaat de regering bevorderen dat de mogelijkheid van de zogenaamde «lichte maatregel» die met het amendement (32 015, nr. 40) van het lid Dijsselbloem is opgenomen bij de Kinderbeschermingsmaatregelen van het BW gebruikt gaat worden in de praktijk? Vindt hierover overleg plaats met de Raad voor de kinderbescherming, de Bureaus Jeugdzorg en kinderrechters?
Naar de inhoudelijke, organisatorische en financiële gevolgen van dit en de andere door uw kamer bij dit wetsvoorstel aangenomen amendementen vindt op dit moment een zogenaamde ex-ante evaluatietoets plaats. Hierbij zijn zowel de door u genoemde ketenpartners in de jeugdbescherming betrokken als de voor jeugdzorg verantwoordelijke overheden. Dit onderzoek zal handvatten bieden voor de daadwerkelijke invoering van onder meer deze nieuwe kinderbeschermingsmaatregel.
12
Onderzoek van iBMG stelt dat tussen de 5 en 10 procent van de gemaakte afspraken in de zorg niet wordt nagekomen. Het VUmc heeft het aantal no-shows met 40 procent teruggebracht door invoering van een Easy Remind Mail Service. Wat zijn, naast minder wachttijden, beter geïnformeerde patiënten, minder uitloop en minder overuren, de potentiële financiële besparingen van de inzet van een no-show Remind Service voor de gehele zorgsector, uitgesplitst naar ouderen- en verplegingszorg, medisch-specialistische zorg, geestelijke gezondheidszorg en eerstelijnszorg?
Zorgaanbieders zijn niet gehouden om hierover structureel gegevens te verstrekken aan de overheid. Een precies en onderbouwd antwoord op deze vraag kan dus niet gegeven worden. Zorgbreed is de inschatting van iBMG dat circa 300 miljoen met no-show gemoeid is.
Mogelijke kanttekening bij het onderzoek is dat in de tweedelijns medische specialistische zorg onderdeel uitmaakt van DBC’s waarvoor de prijs van te voren vaststaat. Het al dan niet nakomen van afspraken verandert meestal niets aan de bij de zorgverzekeraar te declareren bedragen. Daarom is het niet één op één mogelijk om de genoemde bedragen te zien als potentiële financiële besparingen.
Binnen de curatieve ggz ligt dit anders. Daar is de DBC en het bedrag dat de zorgaanbieder bij een verzekeraar voor een bepaalde behandeling kan declareren mede afhankelijk van de tijd die aan de behandeling is besteed. Vanaf 1-1-2012 kan een zorgaanbieder – in het geval van een no show van de patiënt – de tijd die hij niet op een andere manier kan besteden niet meer registreren in de DBC-systematiek. Een aanbieder mag dan wel rechtstreeks bij de patiënt een declaratie indienen voor de verloren tijd. Een zorgaanbieder dient hierover zijn patiënten van te voren te informeren. Zo kan een behandelaar bij aanvang van de behandeling duidelijk maken of en wanneer een niet nagekomen afspraak gedeclareerd wordt. Deze maatregel maakt deel uit van het maatregelenpakket cGGZ voor 2012 (waarover u per brief van 10 juni jl. geïnformeerd bent en levert € 20 miljoen op.
Overigens geldt voor de overige zorgaanbieders (anders dan in de cGGZ) dat zij vrij zijn om zelf te bepalen of ze een no-show tarief in rekening brengen. Ook het bedrag is niet meer gekoppeld aan een vast tarief. Tot 2008 was hiervoor wel een vaststaand tarief van € 40.
13
Hoeveel, en tegen welke betaling, zijn in 2010 en 2010 interim-managers werkzaam (geweest) bij de Bureaus Jeugdzorg?
Over inkomens van (interim)-managers bent u, mede namens de staatssecretaris van Veiligheid en Justitie, geïnformeerd per brief van 29 juni 2011. In deze brief is aangegeven dat op basis van een inventarisatie van het IPO over de jaren 2009 en 2010 blijkt dat er geen (interim)-bestuurders bij een bureau jeugdzorg of een landelijk werkende instelling zijn die meer verdienen dan de 130%-norm. Ook de lagere norm van de Wet openbaarmaking uit publieke middelen gefinancierde topinkomens (Wopt) wordt niet overschreden. Dit is overeenkomstig de Wopt-rapportage 2009 waarin geen bureaus jeugdzorg zijn vermeld. In de komende Wopt-rapportage over het jaar 2010 zijn volgens de inventarisatie door het IPO ook geen meldingen over de bureaus jeugdzorg te verwachten. Wanneer de Wopt-norm niet wordt overschreden, is er geen wettelijke plicht om de inkomens van (interim)-managers openbaar te maken.
14
Wat is de momenteel de gemiddelde doorlooptijd van aanmelding bij het AMK en einde onderzoek?
In het 2e kwartaal 2010 was de gemiddelde doorlooptijd tussen aanmelding en einde onderzoek 9 weken. De wettelijke norm hiervoor is 13 weken. (Brancherapport 2010 Jeugdzorg Nederland, p. 9–10.)
15
Hoeveel Zorg en Advies Teams zijn er nu in het primair, voortgezet en middelbaar onderwijs?
Het NJi doet in opdracht van het ministerie van OCW jaarlijks onderzoek naar de ontwikkeling van de Zorg en Adviesteams en de dekkingsgraad in de verschillende onderwijssectoren.
In mei 2011 zijn de gegevens over 2010 beschikbaar gekomen.
In het primair onderwijs is sprake van bovenschoolse ZAT’s, georganiseerd in regionale (WSNS-)samenwerkingsverbanden van scholen. 67% van deze WSNS-samenwerkingsverbanden beschikte in 2010 over een ZAT of soortgelijk multidisciplinair casus-overleg. Daarmee bereiken zij ongeveer driekwart van de basisscholen (74%).
Bij het voortgezet onderwijs meldt 96% van de schoollocaties dat zij over een ZAT beschikken.
In 2010 beschikte in het middelbaar beroepsonderwijs 98% van de ROC’s over een ZAT.
16
Wanneer kan het tuchtrecht worden verwacht in de jeugdzorg?
De wettelijke borging van tuchtrecht is complexer dan gedacht. Wij verwachten in 2011 overeenstemming te kunnen bereiken met de stuurgroep professionalisering over de vormgeving. Dan kan het wetsvoorstel in 2012 bij uw Kamer worden ingediend.
17
Hoe gaat de minister ervoor zorgen, dat er straks meer sprake zal zijn van level playing field in de contractering eerstelijnszorg? Deze ontbreekt nu tussen huisartsen en apothekers als het gaat om het contracteren van zorg. (We hebben het dus niet over de levering van medicijnen) Denk daarbij aan basiszorg, zoals deze geboden wordt in het kader van medicatiebewaking, therapietrouw en medicatieveiligheid.
Farmaceutische zorg is functioneel omschreven. Zo kunnen de nieuwe prestaties in de extramurale farmaceutische zorg ook door huisartsen en andere zorgverleners worden uitgevoerd en gedeclareerd (met uitzondering van de prestatie «terhandstelling van een geneesmiddel dat uitsluitend verkrijgbaar is op recept bij de apotheek», omdat dit een aan apotheekhoudenden voorbehouden handeling is). Voor alle prestaties in de extramurale farmacie gelden vanaf 2012 vrije tarieven.
Door apothekers is opgemerkt dat huisartsen een concurrentievoordeel zouden hebben nu vaste kosten van een huisarts door het inschrijftarief van huisartsen worden gedekt en zij daardoor een lagere prijs zouden kunnen vragen dan apothekers. Dit aspect zal expliciet worden meegenomen in een uitvoeringstoets van de Nederlandse Zorgautoriteit over de bekostiging van huisartsen en integrale zorg.
18
De huisarts kan deze zorg goedkoper aanbieden dan de apotheker. Immers, de patiënt hoeft, als hij bij de huisarts komt, geen eigen risicobedrag te betalen, als de huisarts deze zorg levert binnen het kader van de ketenzorg. Dat moet hij wel betalen wanneer hij voor dezelfde zorg aanklopt bij de apotheek. In principe vallen de kosten van farmaceutische zorg bij de huisarts ook ten laste van het eigen risico. Echter de kosten van de ketenzorg vallen niet ten laste van het eigen risico en daar kan de huisarts de kosten in laten wegvallen. Daarnaast kan de huisarts altijd uitwijken naar een consult. Zo kan de huisarts bij een astmapatiënt gratis bij het eerste gebruik de werking van het «puffertje» uitleggen en demonstreren. Zijn kosten vallen bij de patiënt buiten het eigen risico. Dat is niet zo bij de kosten die de apotheker hiervoor moet maken. Door de regelgeving van nu, moet de patiënt er bij de apotheek immers wel voor betalen. Dit veroorzaakt oneerlijke concurrentie tussen huisarts en apotheker. Wat gaat de minister hieraan doen?
Een huisarts kan deze zorg niet goedkoper aanbieden dan een apotheker omdat het eigen risico niet zou worden belast. Farmaceutische zorg geleverd door een huisarts valt immers onder het eigen risico en is niet opgenomen in de ketenbekostiging.
Bij de invoering van het eigen risico is besloten zorg zoals huisartsen plegen te bieden niet onder het eigen risico te brengen. Voor een andere invulling van de reikwijdte van het eigen risico was geen steun in de Kamer. Ketenzorg is hiervan ook uitgezonderd, omdat ketenzorg vooral betrekking heeft op zorg die huisartsen plegen te bieden.
Als een huisarts een advies geeft dat valt onder de zorg die huisartsen plegen te bieden is dit uitgezonderd van het eigen risico. Het tarief dat hij daarvoor in rekening mag brengen, is een tarief dat behoort tot de tarieven die huisartsen in rekening mogen brengen.
Als een huisarts een farmaceutisch consult aangewezen acht, gaat het niet om zorg die huisartsen, maar om zorg die apothekers plegen te bieden. Indien het echt om een dergelijk advies gaat, zal de betreffende huisarts ook het tarief voor een farmaceutisch advies in rekening kunnen brengen. In dat geval vallen de kosten daarvan ook binnen het eigen risico. Immers, in de Zvw is sprake van een functiegericht omschreven systeem. Dit brengt met zich dat zorg niet voorbehouden is aan de zorgverleners die deze zorg doorgaans plegen te bieden. Dit brengt ook met zich dat zorgverzekeraars in hun polis kunnen regelen dat ook andere zorgverleners een dergelijke vorm van zorg kunnen bieden. Voor het eigen risico betekent dit dat, ongeacht de vraag wie de hulp feitelijk verleent, het eigen risico aansluit bij de omschrijving van de zorgverlener die de zorg doorgaans pleegt te bieden. In het gegeven voorbeeld bepaalt de huisarts of bij een advies sprake is van zorg die een huisarts pleegt te bieden of dat sprake is van een zogenaamd farmaceutisch consult. De zorgverzekeraar bepaalt vervolgens of terecht een farmaceutisch consult in rekening is gebracht.
Door apothekers is opgemerkt dat huisartsen een concurrentievoordeel zouden hebben nu vaste kosten van een huisarts door het inschrijftarief van huisartsen worden gedekt en zij daardoor een lagere prijs zouden kunnen vragen dan apothekers. Dit aspect zal expliciet worden meegenomen in een uitvoeringstoets van de Nederlandse Zorgautoriteit over de bekostiging van huisartsen en integrale zorg. Overigens zal een zorgverlener niet zonder meer allerlei extra diensten of consulten in rekening kunnen brengen zonder dat hier contracten met zorgverzekeraars aan ten grondslag liggen waarbij zorgverzekeraars de kwaliteit en de toegevoegde waarde van de dienstverlening een rol zullen laten spelen. Zorgverzekeraars zullen daarnaast prijs stellen op samenwerking tussen apothekers en huisartsen bij de farmaceutische dienstverlening.
19
Zorgverzekeraar Achmea heeft bij het contracteren van ketenzorg in de Eerste Lijn een voorkeur uitgesproken voor het zgn. koptarief. Partners in de keten worden niet gecontracteerd via een zorgmakelaar (vaak de huisarts), maar worden in de keten gecontracteerd met één op één-contracten tussen verzekeraar en zorgleveranciers. Deelt de minister de voorkeur bij het contracteren via het koptarief?
Bij de invoering van de nieuwe bekostiging van zorg voor Diabetes, COPD en cardio-vasculair risico per 1 januari 2010 is een overgangsperiode in acht genomen van drie jaar. In die periode kan naast de integrale bekostiging ook gebruik worden gemaakt van de zgn koptariefbekostiging. De bekostiging van chronische zorg gedurende de overgangsperiode is onderwerp van evaluatie. Wij hebben op dit moment geen uitgesproken voorkeur voor een bepaalde handelwijze. Wij wachten de uitkomst van de evaluatie af.
20
Een politieke partij is voor afschaffing van het preferentiebeleid bij geneesmiddelen voor wat betreft de generieke middelen. In plaats daarvan zou een LPG systeem (laagste prijs garantie) moeten worden ingevoerd. Is de minister hiervan ook een voorstander?
Het preferentiebeleid zorgt, in tegenstelling tot een in te voeren laagste prijsgarantie, voor de gewenste dynamiek in de prijsvorming en voor prijsconcurrentie. In het Regeerakkoord is opgenomen dat het preferentiebeleid dient te worden voortgezet om de geneesmiddelenprijzen onder controle te houden. Het afschaffen van het preferentiebeleid van zorgverzekeraars is dan ook niet aan de orde.
21
Kan de minister aangeven welk deel van de patiënten die nu nog in de Eerste Lijn thuis worden behandeld met dure geneesmiddelen straks, na de overheveling van de behandeling met dure medicijnen naar de ziekenhuiszorg, voor de behandeling opgenomen moeten worden?
Wij gaan er vanuit dat dit voor geen enkele patiënt het geval hoeft te zijn. Bij de overheveling van dure specialistische geneesmiddelen vallen deze behandelingen voortaan als medisch-specialistische zorg onder de ziekenhuisfinanciering. Dit neemt niet weg dat ook in de nieuwe situatie de patiënt desgewenst de zorg thuis kan blijven ontvangen. Van ziekenhuizen en zorgverzekeraars wordt verwacht dat zij dit mogelijk maken. Naar mijn informatie is de ziekenhuissector zich hier ook van bewust en bereidt men zich hier ook op voor.
Zoals uit het antwoord op vraag 21 blijkt gaan we ervan uit dat een dergelijke verschuiving zich niet zal voordoen.
22
Omdat de eerstelijnshulp nu altijd veel goedkoper zal zijn dan de tweedelijnshulp straks, de volgende vraag: kan de minister voorspellen welke kostenstijging uit deze verschuiving van eerstelijnsbehandeling naar tweedelijnsbehandeling zal voortkomen?
Zoals uit het antwoord op vraag 21 blijkt gaan we ervan uit dat een dergelijke verschuiving zich niet zal voordoen
23
De Eerste Kamer heeft het wetsvoorstel om te komen tot een EPD verworpen omdat het LSP (landelijk schakel punt) niet veilig genoeg en fraudegevoelig is beoordeeld door en onderzoek van de UvA. De minister vraagt nu betrokken partijen in de zorg om te komen tot een herstart van het LSP. Kan de minister meedelen, op welke argumenten de minister nu kan veronderstellen dat het toekomstig LSP wel veilig kan functioneren?
Zorgaanbieders moeten een dossier bijhouden van hun patiënt. Dat vereist de Wet geneeskundige behandeloverenkomst (WGBO). Dat kan een elektronisch dossier zijn. De uitwisseling van gegevens moet voldoen aan de Wet bescherming persoonsgegevens (Wbp) en de WGBO. De landelijke infrastructuur is ontworpen binnen deze uitgangspunten. De landelijke infrastructuur is de afgelopen jaren onderworpen aan hacktesten.
Uitwisseling van relevante gegevens op beschermde wijze met in achtneming van de privacywetgeving is de taak van zorgaanbieders. Ook wanneer zij dit via een doorstart van de landelijke infrastructuur vormgeven.
Na de verwerping van het wetsvoorstel EPD is Nictiz gevraagd te verkennen hoe onze betrokkenheid bij het LSP zorgvuldig kan worden afgebouwd. De koepels van zorgaanbieders voor apothekers en huisartsenzorg hebben vervolgens aangegeven de infrastructuur te willen behouden. Nictiz heeft het draagvlak en de wettelijke basis voor een doorstart verkend. Nictiz en de koepels hebben aangegeven dat de organisatie en uitwisseling van gegevens bij een eventuele doorstart volledig aan de wettelijke eisen zal moeten voldoen. Hierbij is de zienswijze van het College Bescherming Persoonsgegevens richtinggevend.
Begin november verwachten wij door Nictiz nader te worden geïnformeerd over de concrete plannen. Het is aan de toezichthouders (IGZ en CBP) om toezicht te houden op de naleving van de WGBO en de Wbp.
24
Klopt het dat er afgelopen jaar € 2,397 miljard aan pgb is toegekend, waarvan € 2,166 miljard is gebruikt waardoor er een meevaller is van € 231 miljoen? Waarom is dit niet opgenomen in de begroting?
Nee, er was geen sprake van een meevaller van € 231 mln. In 2010. In de pgb-brief van 21 juni 2011 (TK, vergaderjaar 2010–2011, 30 597, nr. 196) is gemeld, dat een belangrijk ervaringsgegeven is dat ongeveer 10% van het pgb niet wordt uitgegeven en dat het kabinet hier rekening mee houdt in de raming en de bekostiging. Vandaar dat in het jaarverslag 2010 (pag. 145) en in de begroting 2012 (pag. 90) het bedrag van € 2157,5 mln. is vermeld. Dit is het bedrag inclusief de onderbesteding van 10%. Het bedrag van € 2157,5 mln, dat opgenomen is in de begroting, wijkt 0,4% af van de definitief vastgestelde pgb-subsidie van € 2166.
25
Hoeveel zorgboeren worden er uitsluitend door een pgb bekostigd?
Volgens de Federatie werkt ongeveer een kwart van de bij hen aangesloten 800 zorgboeren alleen of nagenoeg alleen met cliënten die de hen geleverde zorg bekostigen met een PGB. Het aantal zorgboeren dat voor een belangrijk deel werkt met cliënten met een PGB wordt door de Federatie geschat op een percentage tussen de 35 en de 50. Daarbij moet worden aangetekend, dat niet iedereen, die in een agrarische of groene omgeving zorg aanbiedt, al dan niet gefinancierd met het PGB, bij de Federatie is aangesloten.
Op grond van cijfers van de Federatie Landbouw en Zorg over het jaar 2009 ontvangen ca. 1800 AWBZ-geïndiceerde personen zorg in zorgboerderijen. Bij een gemiddeld aantal uren zorg van 12 per week en een gemiddelde prijs van € 36,24 per uur gaat het al met al om een omzet van ca. € 16,5 miljoen.
26
In de beleidsagenda VWS 2012 staat niets over de persoonlijke zorgvergoeding voor mensen die in eigen regie de zorg in de AWBZ willen regelen. Wordt de begroting op dit punt aangepast?
In de begroting is een overzicht gegeven van de uitgaven pgb en AWBZ voor de komende jaren. Hierbij is voor € 50 mln. rekening gehouden met het extra beroep dat nieuwe cliënten gaan doen op zorg in natura als gevolg van het beperken van de PGB regeling voor verblijfsgeïndiceerden. De aanvullende vergoedingsregeling is onder stringente voorwaarden een alternatief voor zorg in natura. Deze middelen (ook € 50 mln.) zijn al gereserveerd binnen de uitgaven die in de begroting 2012 zijn voorzien. Op 31 oktober jl. is de Kamer schriftelijk nader geïnformeerd over de vergoedingsregeling persoonlijke zorg.
27
Op welke wijze denkt de staatssecretaris de keuze voor een pgb (vergoeding met trekkingsrechten via het zorgkantoor) t.o.v. zorg in natura (zin) te realiseren. Wordt dit bepaald door het zorgkantoor/zorgverzekeraar of heeft de cliënt hierin eigen regie? Stel een zorginstelling heeft ruimte (onderproductie) wordt de cliënt dan gedwongen daar de zorg in zin af te nemen?
In de brieven van 15 september jl. (TK, vergaderjaar 2010–2011, 25 657, nr. 84) en 31 oktober jl. is een vergoedingsregeling persoonlijke zorg beschreven voor mensen met een substantiële zorgvraag, waarvoor het zorgkantoor geen adequate zorg heeft. In deze brieven is aangegeven dat toegang alleen mogelijk is als het zorgkantoor heeft vastgesteld dat er geen adequate zorg voorhanden is. Er geldt «zorg in natura, tenzij». Daarmee is het niet de cliënt, maar het zorgkantoor die deze beslissing neemt. Of eventuele beschikbare zorg ook passend is zal worden beoordeeld op basis van de zorgvraag van de cliënt. Dit is een inhoudelijke afweging en een eventuele onderproductie bij een zorginstelling speelt hierbij geen rol.
28
In hoeverre blijven vormen van begeleiding mogelijk via een pgb of vergoedingsregeling zoals innovatieve oplossingen bij mensen met een langdurige zorgvraag (bijvoorbeeld opvang op zorgboerderijen etc,) in kader van instandhouding van eigen regie?
Zoals in mijn programmabrief langdurige zorg van 1 juni 2011 (TK, vergaderjaar 2010–2011, 30 597, nr. 186) en de brief over decentralisatie van taken naar en groei in de Wmo van 23 september 2011 (TK, vergaderjaar 2011–2012, 30 597, nr. 206) heb aangekondigd zal vanaf 1 januari 2013 de functie Begeleiding voor mensen met een extramurale AWBZ-functie worden gedecentraliseerd naar de gemeenten. Vanaf 1 januari 2014 is iedereen met een ondersteuningsvraag voor de functie begeleiding aangewezen op ondersteuning vanuit hun gemeente. Daarmee vervallen aanspraken op begeleiding in de AWBZ voor iedereen met een extramurale AWBZ-indicatie. Het is vervolgens aan de gemeente om invulling te geven aan hun compensatieplicht in het kader van de Wmo. Voor mensen met een verblijfsindicatie blijft begeleiding onderdeel van de AWBZ. Voor de jaren 2012 en 2013 blijft het voor huidige mensen met een pgb mogelijk om extramurale begeleiding in te kopen vanuit hun pgb. Daarnaast is in de pgb-brief van 15 september jl. (TK, vergaderjaar 2010–2011, 25 657, nr. 84) een vergoedingsregeling persoonlijke zorg aangekondigd voor mensen met een substantiële zorgvraag, waarvoor het zorgkantoor geen adequate zorg heeft. De Kamer is per brief van 31 oktober jl. nader geïnformeerd over de uitwerking van de vergoedingsregeling.
29
Voor wat betreft het pgb: hoe denkt de staatssecretaris de vergoedingenregeling praktisch vorm te geven? Om welke criteria voor zorgkantoren gaat het precies? Hoe kan ze waarborgen dat dit echt op 1 januari a.s. allemaal goed geregeld is?
De Kamer is per brief van 15 september jl. (TK, vergaderjaar 2010–2011, 25 657, nr. 84) in hoofdlijn geïnformeerd over de vergoedingsregeling persoonlijke zorg die vanaf 1 januari 2012 geïntroduceerd zal worden. In de brief van 31 oktober jl. is de Kamer nader geïnformeerd over de uitwerking van de vergoedingsregeling. Voor het antwoord op deze vraag wordt verwezen naar deze brief.
30
Kan de minister aangeven wat de geschatte opbrengsten in de komende vier jaren zijn van de invoering van de eigen bijdrage in de tweedelijns ggz, verminderd met de bijdragen van cliënten die afzien van behandeling? (M.a.w. is er een raming van het aantal cliënten dat afziet van behandeling dan wel het aantal zorgmijders?)
Zie antwoord 7
31
Wat zijn de geschatte meerkosten in de komende vier jaren die ontstaat in de zorguitgaven doordat meer zorgmijders terecht komen in crisiszorg, gedwongen opnames, suïcidebehandeling en doordat groter inzet van politie is vereist?
Zie antwoord 7
32
Kan de minister aangeven voor welke groepen verzekerden de eigen bijdrage verblijf (pag. 79) van € 145 per maand is bedoeld? Is deze bijv. ook bedoeld voor verzekerden die nu aangewezen zijn op de zak- en kleedgeldregeling?
Deze eigen bijdrage gaat gelden voor verzekerden van 18 jaar en ouder die ten laste van de zorgverzekering verblijven in een instelling in verband met zorg zoals psychiaters of klinisch-psychologen plegen te bieden. De zak- en kleedgeldregeling is op deze verzekerden niet van toepassing. Die speelt alleen bij de eigen bijdrage voor zorg met verblijf op grond van de AWBZ.
33
Wat is de geschatte opbrengst voor deze nieuwe eigen bijdrage voor verblijf, verminderd met de kosten van inning door het CAK?
De geschatte opbrengst voor deze bijdrage bedraagt: € 11 miljoen per jaar. Het CAK voert de inning van deze bijdrage niet uit en heeft dus ook geen uitvoeringskosten.
34
Wat is de geraamde opbrengst van de verhoging van de eigen bijdrage voor de eerstelijnspsychologische zorg in de komende vier jaren en de geraamde minderkosten voor het omlaag brengen van het aantal zittingen?
De geraamde opbrengst van de verhoging van de eigen bijdrage voor de eerstelijnspsychologische zorg bedraagt € 6,8 miljoen.
De geraamde opbrengst van het terugbrengen van het aantal binnen de Zvw vergoede zittingen van acht naar vijf bedraagt € 10 miljoen.
35
Wat zijn de geraamde meerkosten van het aantal tweedelijns behandelingen voor cliënten die niet afdoende in de eerstelijnspsychologische zorg worden geholpen in de komende vier jaren?
Er zijn geen meerkosten geraamd voor het aantal tweedelijnsbehandelingen voor clienten die niet afdoende in de eerstelijnspsychologische zorg worden geholpen. Mijn beleid is er op gericht de eerstelijnszorg, oftewel de Basis GGZ de komende jaren te versterken. Daartoe is de NZa in juli jongstleden verzocht om een uitvoeringstoets. In december 2011 komt de NZa met haar advies. Begin 2012 wordt u geïnformeren over het beleidsvoornemens hieromtrent.
36
Hoe denkt de minister onderzoek naar en introductie van nieuwe weesgeneesmiddelen te stimuleren na het wegvallen van de Stuurgroep Weesgeneesmiddelen?
Het ministerie van VWS stimuleert via verschillende wegen de ontwikkeling van weesgeneesmiddelen en de introductie van deze geneesmiddelen in Nederland ook na 2011, het jaar waarin de subsidie voor de Stuurgroep Weesgeneesmiddelen ten einde loopt. Het meerjaren ZonMw-programma Priority Medicines weesgeneesmiddelen en zeldzame ziekten is in 2011 van start gegaan en heeft een budget van € 13,4 miljoen. Het doel van dit programma is specifiek het onderzoek naar en de ontwikkeling van weesgeneesmiddelen te stimuleren. Het programma is gericht op wetenschappelijke instituten en op het MKB in de biomedische sector. Van het genoemde bedrag van € 13,4 miljoen is € 4 x 100 000 bestemd voor praktische zaken die resteren na beëindiging van de Stuurgroep Weesgeneesmiddelen aan het eind van dit jaar. Deze taken zijn indirect gerelateerd aan het onderzoeksprogramma en hebben betrekking op praktische aspecten zoals bijvoorbeeld een aanspreekpunt vormen voor personen en instellingen die niet direct de weg weten bij de verschillende relevante veldpartijen. Een andere taak is het betrokken blijven bij de Europese ontwikkelingen die niet rechtstreeks onder het ministerie van VWS vallen. Algemene aspecten rond de zeldzame ziekten zullen nog meer dan voorheen geagendeerd worden bij het Forum Biotechnologie en Genetica (FBG). Ook voor het FBG stelt het ministerie van VWS financiële middelen beschikbaar. Weesgeneesmiddelen worden Europees geregistreerd en zijn daarom direct beschikbaar in Nederland na registratie. Ook zijn er regelingen voor de vergoeding van deze altijd zeer dure geneesmiddelen.
37
De minister kondigt een wijziging aan van de Wet medisch Wetenschappelijk Onderzoek in verband met de aanbevelingen van de Commissie Doek. Hoe snel kan de Kamer dit voorstel tegemoet zien?
Naar verwachting zal het voorstel ter wijziging van de WMO in de tweede helft van 2012 aan uw Kamer worden aangeboden.
Het standpunt geeft de hoofdlijnen van de wetswijziging. Deze vragen om zorgvuldige uitwerking. Die uitwerking moet met veldpartijen en uitvoerders worden afgestemd. Vervolgens kost de procedure voor de Ministerraad zes weken en moet daarna voor de advisering door de Raad van State en het opstellen van het nader rapport op minstens drie maanden worden gerekend.
38
Wat kost de Wmo jaarlijks?
Gemeenten geven ca. € 4,7 miljard uit in het kader van de Wmo (Zie p.109 en 110 van de begroting 2012).
39
Wat gaat de Wmo vanaf 2012 kosten?
De uitgaven in het kader van de Wmo worden gedaan door gemeenten en verantwoord in de Gemeenteraden. Gemeenten verstrekken informatie over hun begroting aan het CBS. De gemeentebegrotingen 2012 zijn nog niet vastgesteld, waardoor het CBS nog geen beeld kan geven van de begrote uitgaven van gemeenten in het kader van de Wmo in 2012.
40
Wat kost de zorg in verzorgingshuizen jaarlijks, uitgesplitst per provincie?
Algemeen
De gereguleerde marktwerking in de zorg moet leiden tot een beter systeem van gezondheidszorg, stimuleren tot verhoogde efficiëntie en leiden tot betere kwaliteit en toegankelijkheid. De Minister van VWS is hiervoor systeemverantwoordelijk.
Om alle «spelers» in het zorgveld tot zijn recht te laten komen is voor de financiële informatievoorziening voor de bepaling van de uitgaven onder het BKZ een getrapte informatieaanlevering tot stand gekomen. Verzekeraars en instellingen leveren gegevens aan de zogenoemde gegevensleveranciers; verzekeraars leveren de financieringsgegevens aan het College voor Zorgverzekeringen (CVZ) en verzekeraars en instellingen leveren de budgetgegevens aan de Nederlandse Zorgautoriteit (NZa). Het CVZ (fondsbeheerder) en de NZa (marktmeester) zijn vanuit hun rol verantwoordelijk voor de microgegevens. Zij leveren op hun beurt geaggregeerde gegevens aan bij VWS, die verwerkt worden in de budgettaire stukken. Bij de gegevens die VWS ontvangt van de gegevensleveranciers wordt geen onderscheid naar doelgroep of provincie gemaakt. De Minister is immers systeemverantwoordelijk. Mede hierdoor is voor de artikelindeling in de VWS-begroting ook niet vast te stellen welk deel van de begrote zorgkosten is toe te delen aan een betreffende doelgroep of provincie. Voor de ZZP-productieafspraken is wel een overzicht per zorgkantoor beschikbaar (zie onder).
Care
In 2009 is de bekostiging van de intramurale AWBZ-zorg ingrijpend veranderd. Vanaf dat moment is de zorgzwaartebekostiging door middel van ZZP’s ingevoerd. Met ingang van 2010 worden zorgaanbieders ook daadwerkelijk bekostigd op basis van ZZP’s.
De bekostiging van de intramurale zorg is daardoor niet meer direct gekoppeld aan de instelling maar aan de cliënt. Daarmee is vanuit een aanbodgericht systeem van bedden/plaatsen overgegaan naar een vraaggestuurd systeem van ZZP’s. Door deze overgang is de zorgvraag van de cliënt centraal komen te staan.
Daarnaast komt het steeds vaker voor dat aanbieders in de langdurige geestelijke gezondheidszorg (ggz) , de gehandicaptenzorg (ghz) en verpleging en verzorging (v&v), ook zorg kunnen leveren over de «sectoren» heen. Zo kan een van oudsher als ggz geclassificeerde instelling ggz-, ghz- en v&v-zorg contracteren.
De totale uitgaven van een «sector» worden hierdoor steeds minder relevant. Uiteindelijk gaat het om de vraag hoeveel er nu geleverd is aan ggz-, ghz- en v&v-zorg, in plaats van hoeveel een van oudsher als ggz, ghz of v&v geclassificeerde instelling aan totale zorg geleverd heeft.
Mede door deze ontwikkelingen heeft VWS haar registratie van 2010 aangepast in de volgende niveaus2:
• ZZP’s geestelijke gezondheidszorg
• ZZP’s gehandicaptenzorg
• ZZP’s verpleging en verzorging
• Extramurale zorgprestaties
• Dagbesteding en vervoer
• Kapitaallasten3
• Overige zorg in natura
|
ZZP- productieafspraken 2010, per zorgkantoor (bedragen x € 1 000 000) |
|||
|---|---|---|---|
|
ZZP’s ggz |
ZZP’s ghz |
ZZP's v&v |
|
|
Achmea Zorg |
214,8 |
702,2 |
1 235,3 |
|
Agis Zorgverzekeringen |
290,2 |
609,8 |
1 194,8 |
|
CZ |
273,9 |
832,0 |
1 660,4 |
|
De Friesland Zorgverzekeraar |
50,5 |
172,6 |
300,6 |
|
Menzis zorg en inkomen |
118,6 |
533,5 |
1 012,5 |
|
Salland Verzekeringen |
17,5 |
62,7 |
87,3 |
|
Univé Zorgverzekeraar |
27,3 |
182,3 |
226,9 |
|
VGZ |
173,0 |
682,3 |
914,6 |
|
Zorgverzekeraar DSW |
19,4 |
133,8 |
208,8 |
|
Zorgverzekeraar Trias |
20,6 |
133,5 |
273,5 |
|
Zorgverzekeraar Zorg en Zekerheid |
39,9 |
288,2 |
331,9 |
|
Totaal |
1 245,6 |
4 332,9 |
7 446,6 |
Cure
Vanaf 2012 maken de academische ziekenhuizen en zelfstandige behandelcentra met betrekking tot de ziekenhuisgerelateerde uitgaven en uitgaven aan medisch specialisten in loondienst onderdeel uit van de sector instellingen voor medisch specialistische zorg. Binnen deze sector worden de verschillende soorten instellingen niet meer onderscheiden om substitutie tussen verschillende soorten medisch specialistische instellingen beter mogelijk te maken. VWS heeft haar registratie voor ziekenhuizen, medisch specialisten en overig curatief aangepast naar de volgende niveaus:
• Academische component
• Overig curatieve zorg
• Instellingen voor medisch specialistische zorg
• Vrijgevestigde medisch specialisten
Een toelichting op de nieuwe sectoren binnen de care en cure is ook in de begroting 2012 terug te vinden (pagina 188–191).
41
Wat kost de zorg in verpleeghuizen jaarlijks uitgesplitst per provincie?
Zie antwoord 41
42
Wat kost de zorg in de thuiszorg jaarlijks uitgesplitst per provincie?
Zie antwoord 41
43
Wat kost de zorg in de gehandicaptenzorg jaarlijks uitgesplitst per provincie?
Zie antwoord 41
44
Wat kost de GGZ jaarlijks, onderverdeeld per doelgroep en provincie?
Zie antwoord 41
45
Wat kost de zorg in lokale ziekenhuizen jaarlijks per provincie?
Zie antwoord 41
46
Wat kost de zorg in academische ziekenhuizen jaarlijks?
Zie antwoord 41
47
Wat kost de zorg in zelfstandige behandelklinieken jaarlijks per provincie?
Zie antwoord 41
48
Welke uitgaven vallen precies onder de post Eigen bijdrage Zvw en hoe hoog kunnen deze zorguitgaven individueel zijn?
De post Eigen bijdragen Zvw in tabel 2 betreft de opbrengst van de eigen bijdragen zoals die met ingang van 2012 in de geestelijke gezondheidszorg zullen gelden. Het gaat hierbij om de verhoogde eigen bijdragen per zitting eerstelijns psychologische zorg, de eigen bijdrage per DBC voor de tweedelijns geestelijke gezondheidszorg en de eigen bijdrage voor verblijf in een GGZ-instelling van € 145 per maand (ingaand na de eerste maand verblijf). Bij de eigen bijdrage voor verblijf gaat het om de besparing op kosten die de verzekerde zonder verblijf ook zou maken. De betreffende verzekerde zal er dus niet € 145 per maand op achteruit gaan.
Deze eigen bijdragen kunnen in individuele gevallen de volgende maxima bedragen:
– voor de eerstelijns psychologische zorg: € 100 per jaar
– voor de eerstelijns psychologische zorg indien het een internetbehandeltraject betreft: € 50 per jaar
– voor de eigen bijdrage per DBC: € 100 voor een DBC tot 100 minuten en € 200 voor een DBC vanaf 100 minuten. Voor de eigen bijdragen per DBC geldt een maximum van € 200 per jaar.
49
Welk bedrag werd er in 2011 precies gereserveerd voor huisartsenopleidingen, en welk bedrag zal er voor 2012 worden gereserveerd? Hoeveel huisartsen worden hiermee opgeleid?
In de ontwerpbegroting 2011 was 133,7 miljoen gereserveerd voor de huisartsenopleiding. In 2011 waren in totaal 1 848 personen in opleiding. In de ontwerp-begroting 2012 is een bedrag van € 144,1 miljoen gereserveerd. Naar verwachting zijn in 2012 1 979 personen in opleiding tot huisarts.
50
Hoeveel is er voor 2012 precies gereserveerd voor zorgopleidingen in het BKZ? Wat waren de terugontvangsten Zorgopleidingen in 2010 en 2011?
Voor de zorgopleidingen in het BKZ die behoren tot de eerste en tweede tranche van het zogenoemde Opleidingsfonds is in de ontwerp-rijksbegroting 2012 een bedrag van € 857,5 miljoen gereserveerd.
In 2010 is € 68,3 miljoen teruggevorderd (naar aanleiding van subsidie-vaststellingen 2009) en in 2011 € 47,8 miljoen (naar aanleiding van subsidie-vaststellingen 2010).
Voor de zorgopleidingen in het BKZ die behoren tot het Fonds Ziekenhuis Opleidingen, dat in 2011 van start is gegaan, is in de ontwerp-begroting 2012 een bedrag van € 117,9 miljoen gereserveerd. De eerste terugontvangsten als gevolg van de subsidieafrekening zullen in 2012, na afloop van het subsidiejaar 2011, kunnen plaatsvinden.
Voor de huisartsenopleiding, die met ingang van 2012 tot het BKZ wordt gerekend, is in de ontwerp-begroting 2012 een bedrag van € 144,1 miljoen gereserveerd.
In 2010 is € 1,4 miljoen teruggevorderd (naar aanleiding van de subsidie-vaststelling 2009) en in 2011 € 3,5 miljoen (naar aanleiding van de subsidie-vaststelling 2010).
51
Hoeveel budget wordt er per jaar overgeheveld van de Rbg-eng naar het BKZ in verband met de overheveling van de huisartsopleiding? Is dit budget dekkend voor de huisartsopleiding?
In de ontwerp-begroting 2012 is een structureel bedrag van € 144,1 miljoen voor de huisartsenopleiding gereserveerd. De daarmee verband houdende overheveling van Rbg-eng naar het BKZ is structureel verwerkt en vindt niet per jaar plaats. Dit budget is dekkend voor de subsidiëring van de huisartsenopleiding.
52
Zijn er cijfers beschikbaar de van substitutie van de tweede naar de eerstelijn, waardoor «het onnodige gebruik van dure specialistische zorg» vermeden wordt? Zo nee, bent u bereid hier onderzoek naar te doen? Zo ja, hoe groot is die substitutie en hoe groot is de besparing van de totale zorgkosten?
Is er een raming gemaakt voor de besparing door deze substitutie voor de komende jaren? Zo nee, waarom niet? Zo ja, waarop is deze raming gebaseerd?
Er is in Nederland, voor zover bekend, geen publiek onderzoek gedaan naar de concrete opbrengsten van substitutie. Wel zijn onderzoeken bekend waarbij er theoretische schattingen gedaan zijn naar de opbrengsten van substitutie. Uit onderzoek van Hollingsworth e.a. (Medical Care 2011; 49(1)) blijkt dat een groot deel van de (na)behandeling van chronisch zieken in de tweede lijn in de eerste lijn terecht zou kunnen. Op basis van een onderzoek van Plexus uit 2010 naar eerstelijns diagnostiek zijn mogelijk (forse) besparingen haalbaar indien beleid erop gericht is om eerstelijnsdiagnostiek te versterken.
Op dit moment doet het RIVM in opdracht van de Evaluatiecommissie integrale bekostiging zorg voor chronisch zieken onderzoek naar (onder andere) de kostenbesparingen als gevolg van de introductie van de integrale bekostiging op 2010. In haar eerste rapportage (februari 2011) waarschuwt de commissie dat definitieve antwoorden over de mate waarin kostenbesparingen optreden niet zichtbaar zullen zijn binnen de periode waarin de commissie werkzaam is (2010–2012). Verder is recent een opdracht verstrekt aan het RIVM om onderzoek te doen naar het substitutiepotentieel van een aantal verrichtingen en aandoeningen.
Overigens kunnen zorgverzekeraars zelfstandig inzicht verkrijgen in het substitutiepotentieel op basis van gegevens van hun eigen verzekerden.
53
Kan de verdeling van de Nederlandse bevolking naar 20 kostenklassen, dat wil zeggen de 5% goedkoopste mensen tot en met de 5% duurste mensen, gepresenteerd worden?
Onderstaande twee tabellen geven een raming van de verdeling van de Zvw-kosten naar verschillende kostenklassen, uitgesplitst in 18+ en 18-, voor 2012. De eerste kolom geeft de verschillende kostenklassen weer. Dat wil zeggen: 0–5% staat voor de 5% van de bevolking met de minste kosten, 96–100% staat voor de 5% van de bevolking met de meeste kosten.
De tweede kolom geeft de totale kosten per kostenklasse weer. De goedkoopste 5% van de bevolking maken gezamenlijk 44 miljoen euro aan kosten. De 5% van de bevolking met de meeste kosten maken gezamenlijk bijna 16 miljard euro aan kosten.
De derde kolom geeft het aandeel in de totale kosten per kostenklasse weer. De 5% van de bevolking met de minste kosten maken gezamenlijk 0,1% van de totale zorgkosten. De 5% met de meeste kosten maken gezamenlijk bijna 50% van de totale zorgkosten.
De laatste tabel geeft de gemiddelde kosten per persoon weer. Iemand in de categorie 5% met de minste kosten, maakt gemiddeld 66 euro aan kosten. Iemand in de categorie 5% met de meeste kosten maakt gemiddeld bijna 24 000 euro aan kosten.
Wellicht ten overvloede: deze tabellen geven de verdeling van zorgkosten over één jaar. Het betreft dus een momentopname. Het is over het algemeen niet zo dat iemand jaar in jaar uit in dezelfde kostenklasse zal vallen. Het ene jaar zal iemand veel kosten maken, het andere jaar minder kosten. Over een langere periode is de verdeling van zorgkosten een stuk minder scheef.
Het totaal aan kosten onderstaande tabellen telt niet op tot de totale bruto-Zvw uitgaven in de begroting. Dit komt doordat sommige onderdelen van de begroting niet kunnen worden toegewezen aan bepaalde personen. Het gaat dan met name om de academische component en een deel van de kosten in het buitenland. De tabellen zijn gebaseerd op het ramingsmodel voor het verplicht eigen risico, waarin wordt gewerkt met data uit de risicoverevening.
|
Kostenklasse |
Totale kosten in miljoenen euro’s |
Aandeel kostenklasse in de totale kosten |
Gemiddelde kosten per verzekerde in euro’s |
|---|---|---|---|
|
0–5% |
44 |
0,1% |
66 |
|
6–10% |
50 |
0,2% |
75 |
|
11–15% |
62 |
0,2% |
94 |
|
16–20% |
76 |
0,2% |
115 |
|
21–25% |
95 |
0,3% |
143 |
|
26–30% |
121 |
0,4% |
181 |
|
31–35% |
152 |
0,5% |
228 |
|
36–40% |
192 |
0,6% |
289 |
|
41–45% |
254 |
0,8% |
381 |
|
46–50% |
331 |
1,0% |
497 |
|
51–55% |
418 |
1,3% |
627 |
|
56–60% |
527 |
1,6% |
792 |
|
61–65% |
665 |
2,1% |
999 |
|
66–70% |
852 |
2,7% |
1 279 |
|
71–75% |
1 108 |
3,5% |
1 663 |
|
76–80% |
1 488 |
4,6% |
2 233 |
|
81–85% |
2 043 |
6,4% |
3 067 |
|
86–90% |
2 905 |
9,1% |
4 362 |
|
91–95% |
4 733 |
14,8% |
7 105 |
|
96–100% |
15 955 |
49,8% |
23 955 |
|
Totaal |
32 070 |
100% |
2 408 |
|
Kostenklasse |
Totale kosten in miljoenen euro’s |
Aandeel kostenklasse in de totale kosten |
Gemiddelde kosten per verzekerde in euro’s |
|---|---|---|---|
|
5% |
13 |
0,3% |
75 |
|
10% |
20 |
0,5% |
113 |
|
15% |
21 |
0,5% |
122 |
|
20% |
25 |
0,7% |
146 |
|
25% |
27 |
0,7% |
156 |
|
30% |
31 |
0,8% |
179 |
|
35% |
35 |
0,9% |
200 |
|
40% |
39 |
1,0% |
224 |
|
45% |
44 |
1,1% |
253 |
|
50% |
50 |
1,3% |
287 |
|
55% |
57 |
1,5% |
330 |
|
60% |
67 |
1,7% |
384 |
|
65% |
78 |
2,0% |
452 |
|
70% |
94 |
2,4% |
544 |
|
75% |
117 |
3,0% |
673 |
|
80% |
148 |
3,8% |
851 |
|
85% |
195 |
5,0% |
1 124 |
|
90% |
277 |
7,2% |
1 597 |
|
95% |
458 |
11,8% |
2 639 |
|
100% |
2 070 |
53,5% |
11 924 |
|
Totaal |
3 866 |
100% |
1 114 |
54
Op welke feiten is gebaseerd dat een stijging van de zorguitgaven een probleem is en een structurele aanpak dus noodzakelijk? Tot welke hoogte is de stijging van de zorguitgaven feitelijk geen probleem, in de zin dat het juist meer toevoegt aan het welzijn van de burger dan dat het de economische groei afremt? Welk onderzoek wijst dit uit?
• De collectieve zorguitgaven stijgen elk jaar. Het ligt in de verwachting dat de collectieve zorguitgaven ook in de toekomst blijven stijgen. Deze groei kan problematisch worden als de collectieve zorguitgaven harder blijven groeien dan de economie. De collectieve zorguitgaven nemen dan als percentage van het BBP toe. Het gaat dus niet om de stijging van de uitgaven als zodanig, maar om het tempo van de stijging. De groei van de economie moet op termijn voldoende zijn om de stijging van de zorguitgaven op te vangen.
• De collectieve zorguitgaven worden immers gefinancierd uit premies en belastingen. Te hard stijgende zorguitgaven leiden dus in eerste instantie tot hogere premies, hogere belastingen en/of een hogere staatsschuld.
• Hogere belastingen en premies hebben een remmend effect op de economie via de band van de arbeidsparticipatie; naarmate men minder overhoudt van een extra verdiende euro zal men minder bereid zijn extra te werken. Wanneer we de zorgstijging volledig financieren uit hogere belastingen en premies zal ons nationaal inkomen in 2040 daarom 4% lager zijn dan wanneer de belastingen niet toenemen (zie http://www.cpb.nl/publicatie/presentatie-health-spending-and-public-finance).
• Dit effect kan worden voorkomen of uitgesteld door op andere collectieve uitgaven te bezuinigen. Hierdoor loopt de belasting- en premiedruk minder hard op. Dat heeft wel tot gevolg dat we minder kunnen uitgeven aan andere publieke zaken als onderwijs, sociale zekerheid en veiligheid. Omdat de zorguitgaven zo hoog zijn in vergelijking met de andere overheiduitgaven, zijn de benodigde bezuinigingen om de stijgende zorgkosten op te vangen groot (deze kabinetsperiode nemen de zorguitgaven naar verwachting met 15 miljard toe). Bezuinigen om de stijging van de zorguitgaven te financieren leidt dus al snel tot pijnlijke maatregelen.
• De zorg levert ook veel op. Veel van deze baten komen bij het individu terecht («je beter voelen», «langer leven»), andere baten dragen ook bij aan de maatschappij («meer kunnen werken», «meer kunnen zorgen»). Bijna alle kosten dragen we echter met zijn allen: de zorg wordt grotendeels collectief gefinancierd. Niet alle (individuele) baten leiden ook tot collectieve baten. Een hogere levensverwachting levert de maatschappij alleen iets op wanneer de inrichting van de maatschappij hier ook op aangepast wordt. Dit betekent bijvoorbeeld dat je de pensioenleeftijd omhoog moet als we langer leven: anders kost langer leven de samenleving vooral extra geld.
• De vraag is verder of alle aanvullende uitgaven aan zorg tot evenredig veel extra baten leiden. Elke euro extra aan de zorg geeft niet per definitie extra baten. Dit hangt af van de vraag waar de extra euro in wordt geïnvesteerd.
• Het kabinet zet deze kabinetsperiode vooral in op het verbeteren van doelmatigheid en de effectiviteit van de zorg opdat iedere euro premie maximale zorg oplevert.
55
Kan een onderbouwing worden gegeven hoe er door de inzet van € 852 miljoen twaalfduizend extra medewerkers aan de slag gaan? Welk aantal in 2011 is precies de nulmeting en welke groei van dit aantal kan men als autonoom beschouwen? Waar worden deze medewerkers vandaan gehaald?
Op 5 september jl. is het convenant «Investeringen Langdurige Zorg 2011 -2015» gesloten met veldpartijen. Voor de inhoud van het convenant wordt verwezen naar het convenant en de brief die naar uw Kamer hierover is gestuurd.4 Momenteel worden door partijen voorbereidingen getroffen voor de uitvoering van het convenant. De extra middelen komen per 1 januari 2012 voor de sector beschikbaar.
Van de structurele investering van € 852 miljoen wordt € 636miljoen aangewend om in alle sectoren de ZZP-tarieven met een gelijk percentage op te hogen.5 Door het hogere ZZP-tarief krijgen zorginstellingen meer financiële ruimte. Hiermee wordt het financieel mogelijk om 12 000 extra medewerkers op te leiden en aan te nemen bovenop de autonome groei van het zorgpersoneel. Het bepalen van de autonome groei van het personeel in de intramurale langdurige zorg zal mede op basis van het prognosemodel, dat het onderzoeksprogramma Arbeidsmarkt Zorg en Welzijn ontwikkelt, gedaan worden. De autonome groei zal samen met de nulmeting bepaald worden.
Het zal een uitdaging worden voor zorginstellingen om er daadwerkelijk voor te zorgen dat deze 12 000 medewerkers er komen. Niet al deze medewerkers zullen meteen voor handen zijn. Door medewerkers eerst op te leiden en door slim te werven, bijvoorbeeld onder specifieke doelgroepen, moet het lukken om deze doelstelling te realiseren.
Op 31 december 2013 moet de ambitieuze doelstelling van 12 000 extra medewerkers (aangenomen of in opleiding) gerealiseerd zijn. Voor de nulmeting gaan we uit van het moment waarop de middelen vrij komen. Dat is 1 januari 2012. Voor het bepalen van de nulmeting wordt aangesloten bij het onderzoeksprogramma Arbeidsmarkt Zorg en Welzijn. Op dit moment vindt overleg met het onderzoeksprogramma plaats om de methode voor het bepalen van de nulmeting vast te stellen. Zodra de benodigde gegevens voor de nulmeting over het aantal werknemers in de zorg beschikbaar komen zal ik de nulmeting uitvoeren. Dit zal in het voorjaar van 2012 gebeuren.
Met het sluiten van het convenant hebben alle betrokken convenantpartijen afspraken gemaakt over de aanwending van deze middelen. Hierbij is het uitgangspunt dat alle middelen doelmatig worden besteed en aangewend worden voor de doelstellingen van het convenant.
56
Betekent een structurele aanpak van de stijgende zorguitgaven dat alleen aandacht geschonken wordt aan een hervormingsproces van de zorg of wordt er ook geinvesteerd in de beheersing van de kosten op de langere termijn? Zo ja, op welke wijze en kan aangegeven worden welke besparingen op de langere termijn worden verwacht van investeringen in preventie?
Het kabinet investeert zeker in beheersing van kosten op de langere termijn. Diverse beleidsmaatregelen uit het Regeerakkoord dragen hieraan bij. Bijvoorbeeld door het vergroten van de risico’s voor verzekeraars in de curatieve zorg en het overhevelen van de begeleiding van de AWBZ naar de Wmo.
Voorts spreken wij de spelers in de zorg nadrukkelijk aan op hun verantwoordelijkheid voor de kostenontwikkeling van de zorg: de akkoorden die zijn gesloten met de instellingen voor medisch specialistische zorg en met de vrijgevestigde medisch specialisten gaan uit van een gezamenlijke verantwoordelijkheid voor de volumegroei.
Samen met de minister van Financiën is daarnaast een Ambtelijke «Taskforce Beheersing Zorguitgaven» ingesteld. Deze Taskforce rapporteert over haar bevindingen medio 2012. Daarnaast is de SER advies gevraagd over de toekomst van de zorg en ook het CPB werkt op ons verzoek aan een programma «Toekomst Zorg». Al deze activiteiten hebben tot doel ons goed voor te bereiden op beslissingen die de groei van de zorg naar een houdbaar pad brengen.
Juist omdat het probleem van de stijgende zorguitgaven groot is én steeds groter wordt, staan wij ook open voor beheersingsstrategieën die minder traditioneel zijn. Preventie is wellicht zo’n strategie. In die zin zal dit dan ook worden meenomen in de programma’s die nu uitstaan. Wij merken daar wel meteen bij op dat we hier geen overdreven verwachtingen van moeten hebben. Ruim twee jaar geleden heeft het RIVM in een literatuurstudie over de kosten van preventie laten zien dat maar weinig preventieve strategieën echt op de lange termijn kostenbesparend zijn. Wel kunnen ze doelmatig zijn door extra gezondheidswinst en bijdragen aan vergrotend maatschappelijk draagvlak door bijv. verlaging ziekteverzuim.
Dat is ook de reden dat dit kabinet investeert in preventie. Denk bijvoorbeeld aan de darmkankerscreening, een forse investering (oplopend tot ruim 60 miljoen in 2015), maar wel kosteneffectief en van grote waarde voor de kwaliteit van leven van de patiënt.
57
Wat wordt verstaan onder een «betaalbare premie»? Welk percentage van het inkomen wordt als maximum gezien voor «betaalbaar»?
Onder een betaalbare premie wordt verstaan een premie bij een zo efficiënt mogelijke organisatie van de zorg, waarbij kwaliteit en toegankelijkheid van de zorg worden gegarandeerd.
Zorg en gezondheid worden steeds belangrijker. Mijn beleid is er op gericht om de zorg betaalbaar te houden. Desalniettemin nemen de uitgaven aan zorg, zoals overal elders in de wereld, sneller toe dan het inkomen. Het inkomensaandeel van de zorgpremie en andere uitgaven aan zorg is daarom geen vast gegeven. Het kabinet beziet elk jaar het totale inkomensbeeld en maakt zodanige keuzes dat de uitgaven aan zorg als betaalbaar kunnen worden aangemerkt. Wat uiteindelijk de grenzen zijn is uitkomst van politieke afwegingen die gesteund worden door de bevolking.
De kosten van zorg zijn immers niet voor jezelf, maar wij kennen een omslagstelsel waar jong en gezond meebetaalt aan de behandeling van zieke mensen. Dat vraagt solidariteit en daarvoor is draagvlak in de samenleving essentieel.
58
Wat betekenen de 12 000 banen erbij per 2014 per zorgaanbieder? Hoeveel aanbieders in de V&V sector zijn er, hoeveel bedden in de intramurale psychiatrie en hoeveel in de verstandelijk gehandicaptenzorg? Welke toename van het aantal handen aan het bed kan per 2014 worden verwacht?
De extra middelen (structureel € 636 miljoen) waarmee de 12 000 extra medewerkers dienen te worden gerealiseerd komen voor de zorgaanbieders beschikbaar via een ophoging van de ZZP-tarieven. Het bedrag dat per aanbieder beschikbaar is zal dus variëren afhankelijk van het aantal ZZP-geïndiceerde cliënten waarvoor de zorgaanbieder zorg levert. Het aantal extra medewerkers dat per aanbieder kan worden aangenomen varieert hiermee ook.
In 2010 hebben 914 zorgaanbieders in de V&V productieafspraken ingediend bij de NZa. In 2011 is er tot nu toe een productie afgesproken van 158 000 bedden in de V&V, van 25 000 bedden in de GGZ en 72 000 bedden in de gehandicaptensector. De ambitie over de 12 000 extra medewerkers eind 2013, zoals aangegeven in het convenant, blijft onverminderd van kracht.
59
Is de investering van € 852 miljoen, waarvan € 636 miljoen binnen de afspraken van een convenant, voor opleidingen en 12 000 extra medewerkers in de zorg voor ouderen, gehandicapten en chronisch psychiatrische patiënten de vraag naar personeel in de langdurige zorg met 12 000 extra fte’s uit te breiden, of is het de bedoeling uit te blijven gaan van de bestaande trendmatig te verwachten vraag naar zorgpersoneel, en de intensivering te gebruiken voor het vervullen van 12 000 (bestaande) vacatures?
Wordt het bedrag dat is vrijgemaakt voor scholing van medewerkers ook ingezet voor opleidingen die beter zijn ingericht op dementiezorg? Welk deel van het budget is daarvoor bestemd?
Het doel van de structurele investering van € 636 miljoen is om er zorg voor te dragen dat er 12 000 extra zorgmedewerkers beschikbaar komen, additioneel aan de autonome ontwikkeling. Het gaat hier dus niet om het vervullen van bestaande (of ontstane) vacatures als gevolg van een toename van de zorgvraag. De € 636 miljoen is ook additioneel aan de middelen die beschikbaar zijn gesteld om aan de toenemende zorgvraag te voldoen. Hiermee wordt er een kwaliteitsimpuls gegeven aan de sector.
Met de investering van € 636 miljoen worden de ZZP-tarieven verhoogd in de verschillende sectoren. Het is aan zorginstellingen zelf om, binnen de kaders van het convenant, invulling te geven aan de extra investeringen en een keuze te maken welk extra personeel voor welke doelgroepen worden opgeleid en aangenomen. Het is op voorhand dus niet precies te zeggen hoeveel middelen zullen worden aangewend voor het opleiden en aannemen van personeel ten behoeve van cliënten met dementie. Gezien de hoogte van het bedrag dat jaarlijks beschikbaar wordt gesteld en de daarmee samenhangende mogelijkheden van het bieden van extra kwaliteit voor cliënten met dementie is de verwachting dat dit een substantieel deel zal zijn.
Zoals aangegeven worden met de € 636 miljoen de ZZP-tarieven opgehoogd. De extra investeringen zullen worden aangewend voor cliënten met een verblijfsindicatie. Dit zijn cliënten die in een instelling verblijven en cliënten die ervoor kiezen de zorg via een VPT (Volledig Pakket Thuis) thuis te ontvangen. Een klein deel van de middelen zal daarom beschikbaar komen voor cliënten die voor een VPT kiezen. Onder deze groep kunnen zich ook cliënten bevinden met dementie.
60
Wat is de stand van zaken met betrekking tot de 12 000 extra medewerkers in de zorg?
Zie antwoord 55
61
Hoeveel medewerkers in de zorg zijn er dit jaar ontslagen vanwege bezuinigingen? Wat is uw raming van het aantal medewerkers dat komend jaar in de zorg zal worden ontslagen als gevolg van bezuinigingen?
Wij wil benadrukken dat we in deze kabinetsperiode niet bezuinigen maar juist investeren in de zorg. Zo zal de autonome groei van de zorgvraag worden gefaciliteerd, zetten we middelen in voor een kwaliteitsimpuls in de langdurige zorg en passen we nominale nullijn voor 2011 in de collectieve sector niet toe op de zorg. Voor deze kabinetsperiode is de verwachting dat het (bruto) budgettair kader zorg met ongeveer € 15 miljard toeneemt.
Data over ontslagen zijn lastig te vergaren. Dit komt omdat verschillende bronnen dienen te worden samengevoegd. Het CBS heeft daarom alleen data tot het ontslagjaar 2007. In 2007 zijn 3,8 mensen per 1 000 medewerkers ontslagen om bedrijfseconomische redenen. Eind 2012, begin 2013 heeft CBS gegevens over het ontslagjaar 2008. We hebben geen ramingen omtrent het aantal ontslagen in de zorg voor de komende jaren.
Het UWV kon ons nog de volgende informatie verstrekken (alleen betreffende de thuiszorg): in 2010 heeft het UWV drie meldingen collectief ontslag ontvangen betreffende 582 werknemers. Dit heeft geleid tot in totaal 326 ingediende ontslagaanvragen, waarvan 318 zijn verleend. In 2011 zijn tot 1 september door UWV drie meldingen collectief ontslag ontvangen betreffende 1 069 werknemers. Dit heeft geleid tot 395 ingediende ontslagaanvragen (stand 1 september 2011), waarvan 294 zijn verleend. Een deel van de aanvragen loopt nog.
Het UWV signaleert dat in veel gevallen het aantal uiteindelijk ingediende ontslagaanvragen een stuk lager uitkomt dan in de melding collectief ontslag is aangekondigd. Oorzaak is dat een deel van de werknemers aan de slag gaat bij een nieuwe zorgaanbieder, een deel zelf ontslag neemt of het dienstverband wordt met wederzijds goedvinden beëindigd.
Er wordt in de zorg dus niet bezuinigd en derhalve is er ook geen sprake van bezuinigingsgerelateerde ontslagen. Dit is ook te zien in het aantal banen dat erbij is gekomen in de periode 2005–2010. Per saldo zijn er 162 000 banen in de zorg en welzijnsector bijgekomen.
62
Hoeveel mensen werken er in de langdurige zorg?
Op dit moment wordt door het onderzoeksprogramma Arbeidsmarkt Zorg en Welzijn de laatste hand gelegd aan de werkgelegenheidscijfers over 2011. Zij zullen in het voorjaar 2012 beschikbaar komen. Volgens de meeste recente werkgelegenheidscijfers werkten er in 2009 in totaal 614 000 personen in de langdurige zorg (VVT, Gehandicaptenzorg en 1/3 GGZ). Dit betreft zowel Verpleegkundig, Sociaalagogisch en Verzorgend (VOV) personeel als ondersteunend personeel.
In het voorjaar van 2012 wordt de nulmeting in het kader van het Convenant Investeringen Langdurige Zorg aan uw Kamer toegezonden.
63
Hoeveel geld van de € 636 miljoen. voor opleidingen en 12 000 medewerkers uit het Convenant Investeringen Langdurige Zorg wordt besteed aan dementiepatiënten die thuis wonen?
Zie antwoord 59
64
Welk bedrag is er gemoeid met kostenbesparende maatregelen, gericht op het zolang mogelijk deelnemen aan de samenleving van mensen met dementie en voorkomen dat zij in een te vroeg stadium afhankelijk worden van instellingszorg? Kunt u dat bedrag specificeren?
Aanbieders kunnen voor het aanbieden van samenhangende dementiezorg gebruik maken van de beleidsregel Ketenzorg dementie. Hiervoor is in 2012 € 10,5 mln beschikbaar. De middelen worden onder meer ingezet voor financiering van casemanagement en de kosten van ketenregisseurs. Casemanagement wordt door veldpartijen gezien als een belangrijke bijdrage in het uitstellen van de opname in een instelling. In het kader van het Nationaal Programma Ouderenzorg wordt op dit moment een onderzoek verricht naar de effectiviteit van casemanagement bij dementie. De resultaten hiervan zullen medio 2012 beschikbaar zijn.
65
Zorgverzekeraars gaan de AWBZ uitvoeren. Hoe risicodragend worden de zorgverzekeraars bij deze uitvoering van de AWBZ?
Conform het Regeer- en Gedoogakkoord zal vanaf 1 januari 2013 de uitvoering van de AWBZ over worden genomen door zorgverzekeraars voor hun eigen verzekerden. Met het wetsvoorstel UAZ (Uitvoering AWBZ door Zorgverzekeraars) wordt het mogelijk gemaakt dat zorgverzekeraars de AWBZ niet risicodragend uitvoeren. Het Kabinet heeft besloten dat een risicodragende uitvoering niet zal plaatsvinden gedurende deze kabinetsperiode. Het besluit om over te gaan op risicodragende uitvoering wordt overgelaten aan een volgend kabinet.
66
Van welke structurele kostenbesparingen door specialisatie wordt uitgegaan? In welk jaar zullen deze gerealiseerd zijn?
Specialisatie is geen doel op zich. Verwacht wordt dat spreiding en specialisatie van ziekenhuisfuncties met name bewerkstelligd zullen worden waar dit vanuit kwaliteit, doelmatigheid en innovatie wenselijk is.
Omdat wij ervan uit ga dat bij specialisatie efficiënter, doelmatiger en veiliger gewerkt wordt, zal dit zeker bijdragen aan een beheerstere volumegroei. Dit thema maakt dan ook belangrijk onderdeel uit van het Hoofdlijnenakkoord tussen de Nederlandse Vereniging van Ziekenhuizen, de Nederlandse Federatie van Universitair Medische Centra, Zelfstandige Klinieken Nederland, Zorgverzekeraars Nederland en het Ministerie van Volksgezondheid, Welzijn en Sport. Meer specialisatie kan daarom ook gezien worden als een van de manieren die bijdragen aan een beheerste uitgaven ontwikkeling zoals overeen gekomen in het Hoofdlijnenakkoord.
Dat geldt evenzeer voor spreiding, spreiding van zorg naar wijken en buurten. Ook hier is kwaliteit van zorg weer de motor van het proces. Daarnaast zal deze zorgverlening ook doelmatiger en efficiënter zijn dan nu het geval is.
67
Uit welk onderzoeken blijkt dat de macro-uitgaven voor de zorg dalen door de invoering van prestatiebekostiging in combinatie met vrije prijsvorming? Uit welke onderzoeken blijkt dat de macrozorgkosten na invoering van prestatiebekostiging en vrije prijsvorming stijgen?
• De heroverweging curatieve zorg stelt dat het huidige zorgstelsel «stuck-in-the-middle» zit. Om de stijgende kosten in de curatieve zorg in hand te houden moeten we volgens het rapport toe naar een voorzieningenstelsel met gebudgetteerde zorginkoop óf naar een verzekeringsstelsel met concurrerende en risicodragende zorgverzekeraars. Dit kabinet kiest voor de laatste variant.
• Het invoeren van prestatiebekostiging bij de ziekenhuissector gecombineerd met een vrije prijsvorming is daar een onderdeel van. Essentieel is dat de zorgverzekeraars ook worden geprikkeld om efficiënt en doelmatig zorg in te kopen. Daarom voert het kabinet de risico’s die zorgverzekeraars lopen geleidelijk steeds verder op.
• Uit notities van het CPB over de «houdbaarheidsmaatregelen curatieve zorg» van 15 september en 20 november 2009 blijkt ook dat de invoering van prestatiebekostiging in combinatie met het vergroten van de risicodragendheid bij verzekeraars op lange termijn tot besparingen leidt.
• Ook in «Keuzes in Kaart 2011–2015», de doorrekeningen van de verkiezingsprogramma’s, geeft het CPB aan dat het verder gaan op de weg van gereguleerde concurrentie (variant B uit het eerder genoemde heroverwegingsrapport) tot besparingen leidt.
• Het kabinet gaat er vanuit dat het CPB bij de totstandkoming van haar oordeel alle relevante onderzoeken betrekt.
68
Elk jaar komen er meer dan 10 procent patiënten bij in de ggz. Geestelijke ziekten komen echter even vaak voor als tien jaar geleden. Wat is de bron dan wel onderbouwing van deze twee stellingen?
Gegevens over prevalentie en zorggebruik GGZ komen uit het onderzoek: «De psychische gezondheid van de Nederlandse bevolking. NEMESIS-2: Opzet en eerste resultaten» van het Trimbos Instituut (resp. pagina 48 en 62).
69
Kan een lijst worden gegeven van alle eenvoudige ingrepen en behandelingen die sinds 2006 door de eerste lijn zijn uitgevoerd en niet meer worden uitgevoerd in de tweede lijn? Kan worden aangegeven wat op macroniveau de besparingen waren? Van welke besparingspotentieel gaat dit kabinet uit?
Er is geen lijst van eenvoudige ingrepen en behandelingen die niet meer uitgevoerd worden in de tweede lijn. Of wel of niet wordt doorverwezen naar de tweede lijn is afhankelijk van de complexiteit van de aandoening en de deskundigheid en capaciteit van de huisarts. Wel is de mening van deskundigen dat bepaalde eenvoudige, niet complexe behandelingen die in de specialistische tweede lijn plaatsvinden net zo goed (en goedkoper) in de eerste lijn plaats kunnen vinden. Gedacht kan worden aan bepaalde eenvoudige verrichtingen als behandeling van wratten en de (na)zorg van bepaalde chronische patiënten zoals diabetes patiënten. Idealiter bepalen de huisarts en specialist in overleg waar een ingreep of behandeling plaats moet vinden.
Voor het overige wordt u verwezen naar het antwoord op vraag 52.
70
Kan de minister feitelijk onderbouwen hoe de zorgkosten zullen dalen als er meer eenvoudige ingrepen en behandelingen zullen worden gedaan in de eerste lijn, meer eenvoudige medisch specialistische zorg wordt verleend in de buurt, en de specialist in het ziekenhuis meer ruimte krijgt om meer patiënten te behandelen met complexere, specialistische zorgvragen?
Uit een verkennend onderzoek van het RIVM is gebleken dat het berekenen van het substitutiepotentieel per aandoening moet gebeuren. Verder is het bepalen van het potentieel afhankelijk van de regionale situatie en moet dit over de tijd worden gezien. Een schatting van de daling van de totale zorgkosten is derhalve moeilijk te geven.
De verkenning van het RIVM geeft verder aan dat de winst niet zozeer zit in de substitutie van eenvoudige behandelingen van de 2e naar de 1e lijn. Veel poliklinische verrichtingen kennen een relatief kleine omzet. Bovendien is het ingewikkeld om deze DBC’s op te sporen. Deskundigen vermoeden dat in de categorie chronisch zieken het meeste substitutiepotentieel kan worden verwacht. Dit moet per aandoening verder worden onderzocht.
Uit het onderzoek van het RIVM blijkt dat verbetering van de kwaliteit van zorg in de 1e lijn complicaties bij chronische aandoeningen voorkomt. Hierdoor worden dure behandelingen in de tweede lijn voorkomen en kan kostenbesparing worden gerealiseerd.
Overigens is het voor een kostendaling essentieel dat verplaatsing van een zorgbehandeling van de tweede naar de eerste lijn plaatsvindt zonder dat specialisten de vrijgevallen ruimte weer opnieuw gaan gebruiken voor andere behandelingen. Anders zou substitutie een kostenstijging impliceren. De specialist kan in de vrijgevallen tijd de complexe specialistische zorg verlenen. Daardoor wordt de toenemende zorgvraag opgevangen zonder veel extra medisch specialisten.
De zorgverzekeraar kan via de zorginkoop erop aansturen dat een behandeling «op de juiste plek» (dat wil zeggen kwalitatief goed en tegen de laagste kosten) plaatsvindt. Met de afschaffing van de macronacalculatie en de ex-post compensatiemechanismen in de risicoverevening wordt de risicodragendheid over het totale aanbod in de eerste en tweede lijn van zorgverzekeraars vanaf 2012 vergroot. Hierdoor is de prikkel om goed naar de kosten te kijken toegenomen.
71
Waar is de feitelijke onderbouwing dat stijging van de ggz uitgaven van € 2,5 miljard in 2000 naar € 5,5 miljard in 2009 een probleem zou zijn? Is dit niet juist een teken van een welvarend land, dat zorgt voor meer een hoger welzijn van de bevolking? De verminderde inkomsten van de Nederlandse regering door het volledig in stand houden van de hypotheekrenteaftrek waren € 7 miljard in 2004 en € 11 miljard in 2009, waarom is dat geen probleem? Kan de minister een overzicht gegeven van de verminderde inkomsten van de Nederlandse regering door de hypotheekrenteaftrek in de periode 2000–2009?
De collectieve lasten van de zorg verdringen meer en meer andere collectieve uitgaven. Daar zitten grenzen aan. Voor de GGZ geldt in het bijzonder een forse groei, meer dan een verdubbeling in het afgelopen decennium. Die stijging is op langere termijn niet houdbaar en dus willen wij de groei in de ggz-uitgaven beteugelen door het nemen van maatregelen. Daar staat tegenover dat dit kabinet in de jaren tot en met 2015 € 15 miljard extra beschikbaar stelt voor stijgende zorguitgaven. Dat illustreert ons blijvende streven naar een kwalitatief goede en toegankelijke zorg. Voor vragen inzake de verminderde opbrengsten door de hypotheekrenteaftrek verwijzen wij u graag naar de minister en staatssecretaris van Financiën.
72
Kan precies worden aangegeven welke prikkels worden aangebracht om er daadwerkelijk voor te zorgen dat eenvoudige- en eenvoudige medisch specialistische ingrepen en behandelingen worden verricht in de eerste lijn? Welk resultaat van dit beleidsvoornemen wordt verwacht? Hoe kan worden gecontroleerd of dit resultaat wordt behaald?
Er kan onderscheid gemaakt worden tussen de prikkels in relatie tot de bekostiging van de zorgaanbieders en prikkels om verzekeraars meer verantwoordelijk te maken voor de totale kosten van de integrale zorg. Beide typen prikkels zijn inmiddels in gang gezet.
In 2010 heeft de introductie van de bekostiging van de behandeling van chronisch zieken plaatsgevonden. Daarbij was het uitgangspunt dat een hoofdbehandelaar een contract zou sluiten voor de optimale behandeling van een patiënt. In beginsel zou dit ook een ziekenhuis kunnen zijn, in de praktijk blijken vooral huisartsen dit te hebben opgepakt. De wijze waarop zorgverzekeraars contracteren is hiervoor bepalend. De Evaluatiecommissie Integrale bekostiging zorg voor chronisch zieken laat hier onderzoek naar doen. Zij komt medio 2012 met een definitief rapport.
Aan de NZa zal een uitvoeringstoets worden gevraagd op het gebied van substitutie. Daarbij zal ook worden gevraagd naar de mogelijkheden van «één prijs voor één prestatie».
Met de afschaffing van de macronacalculatie en de ex-post compensatiemechanismen in de risicoverevening in de tweede lijn wordt de risicodragendheid over het totale aanbod in de eerste en tweede lijn van zorgverzekeraars vanaf 2012 vergroot. Verwacht wordt dat verzekeraars hierdoor kritischer zorg gaan inkopen. Of de beoogde resultaten worden behaald zal in 2012 en de jaren daarop blijken. Belangrijk is dat het te verwachten resultaat ook kan worden uitgedrukt in een verbetering van de kwaliteit van de chronische zorg.
73
Op blz. 14 staat dat het aantal chronisch zieken toeneemt. Kan worden gespecificeerd om wat voor een chronische ziekten dit gaat?
Recente cijfers uit het RIVM rapport «Volksgezondheid Toekomst Verkenning 2010» laten zien dat het aantal mensen met een chronische ziekte is toegenomen: een kwart van alle Nederlanders heeft een chronische ziekte, daarvan heeft 1,3 miljoen meerdere ziekten tegelijk. In dit verband zijn de belangrijkste aandoeningen diabetes, hart- en vaatziekten, COPD, kanker, luchtwegaandoeningen, psychische aandoeningen en dementie.
74
Ongeveer een derde van de mensen met lichte psychische klachten krijgt nu onnodig een behandeling in de tweedelijns ggz. Wat is de bron dan wel onderbouwing van deze stelling?
Deze vraag sluit aan bij vraag 35. In trendrapportage GGZ 2010 van het Trimbos instituut wordt aangegeven dat bijna 30% van de mensen die in de tweedelijns GGZ behandeld worden, milde psychische klachten hebben. Deze bevindingen zijn gebaseerd op NEMESIS-1.
75
Wat is de reden dat er niet voor gekozen wordt de behandeling van een aantal lichte psychische klachten in de tweedelijns ggz te verbieden en enkel aan te bieden in de goedkopere eerste lijn? Waarom wordt er niet ingesteld dat men enkel een behandeling in de tweedelijn mag ondergaan indien men een verwijsbriefje van een eerstelijns ggz behandelaar hebt gekregen?
Tweedelijnsinstellingen mogen wel lichte problematiek aanbieden, maar dan wel voor een eerstelijnsprijs, en op een generalistische manier. Deze functionele bekostiging is uitgangspunt van ons stelsel. In het verzoek om een uitvoeringstoets over de Basis GGZ aan de NZa wordt hier ook aandacht voor gevraagd. De NZa is gevraagd te bezien hoe de keten van zorg in de eerstelijn (huisarts, eerstelijnspsycholoog, POH GGZ, Sociaal Psychiatrisch Verpleegkundige en consultatie van psychiater) meer samenhangend georganiseerd kan worden. Daarbij moet meer de nadruk komen te liggen op preventie, e-health en zelfmanagement van de patiënt. Ons inziens kunnen daarmee meer patiënten in de eerstelijn worden behandeld. Dat is goedkoper, en met deze aanpak wordt voorkomen dat er mensen onnodig in de tweedelijnszorg belanden met zwaardere en/ of chronische psychische problematiek. Zij adviseren ons hierover in december 2011, waarna wij voornemens zijn u in het voorjaar 2012 de beleidsvoornemens hierover toe te lichten.
Tot slot, is de verplichting in de Zorgverzekeringswet opgenomen om alleen na verwijzing van de huisarts naar de medisch specialistische (tweedelijns) zorg te mogen gaan.
76
Hoe is de opmerking dat het kabinet de regie teruggeeft,» zodat cliënten in hun directe omgeving met familie, vrienden, vrijwilligers en alle zorgverleners afspraken kunnen maken over de zorg en ondersteuning die ze nodig hebben» te rijmen met de forse beperking van het aantal mensen dat een pgb krijgt?
De maatregelen om de toegang tot het pgb te beperken zijn nodig om een overschrijding van € 700 mln. in 2015 te voorkomen. Wij willen de eigen regie binnen de beschikbare financiële kaders bevorderen. Het is daarbij van belang dat niet alleen mensen met een pgb voldoende eigen regie over hun leven houden, maar dat dit ook geldt voor degenen die gebruik maken van zorg in natura. De innovatieve en doelmatige vormen van zorg die met een pgb tot stand zijn gekomen, moeten ook in de naturazorg beschikbaar zijn. Dit stimuleren wij onder andere door de mogelijkheid te bieden van directe contractering van zelfstandige zorgverleners door zorgkantoren en de pilot regelarme instellingen. Bovendien wordt met ingang van 1 januari 2012 een aparte vergoedingsregeling getroffen voor de gevallen waarin het reguliere zorgaanbod (nog) niet kan voorzien in de specifieke behoeften van cliënten met een substantiële en complexe zorgvraag.
77
Hoe groot is het budget voor innovatie binnen de ggz? Aan welke organisaties wordt dit budget verstrekt, en wat zijn de doelstellingen?
Er is geen vastgesteld budget voor innovatie binnen de curatieve GGZ. In de curatieve GGZ is innovatie geen expliciet onderdeel van de financieringssystematiek. Wel bestaat er een NZa beleidsregel Innovatie. Ziektekostenverzekeraars en zorgaanbieders hebben daarmee de mogelijkheid om maximaal drie jaar kleinschalig te experimenteren met nieuwe of vernieuwde zorgprestaties ten behoeve van nieuwe zorgprestaties.
Innovatie is wel een belangrijk aandachtspunt in de gesprekken die nu met de sector worden gevoerd over de toekomst.
78
Gemeenten krijgen geleidelijk meer zeggenschap over de middelen en capaciteit van MEE. Komt hiermee de onafhankelijkheid van de cliëntondersteuning in gevaar? Wat is de noodzaak van het verleggen van de zeggenschap richting gemeenten?
Gemeenten zijn met de zeggenschap over de middelen in staat om de burger een passend samenhangend op participatie gericht aanbod te doen mede door hun lokale kennis en de concentratie van participatievoorzieningen. Hiermee is een integrale en deskundige uitvoering van de cliëntondersteuning voldoende geborgd. Dit was destijds ook het doel met de introductie van de term «onafhankelijk», namelijk niet alleen door de «smalle» bril van een zorginstelling naar de hulpvraag kijken.
Door nu ook de regie over de cliëntondersteuning bij gemeenten neer te leggen, wordt:
• een impuls gegeven aan een meer integrale benadering van de hulpvraag en (vooral) het daarop afgestemde, meer samenhangende op participatie gerichte aanbod aan mensen, dicht bij de burger georganiseerd.
• het aantal loketten voor mensen met beperkingen verminderd.
• het systeem op sterkte gebracht en wordt gewerkt aan vertrouwen in plaats van – uit wantrouwen – te kiezen voor een voorziening buiten het systeem.
Gemeenten hebben wettelijk sinds 1 januari 2007 de verantwoordelijkheid voor de cliëntondersteuning. Door de zeggenschap van gemeenten over de middelen van MEE te vergroten krijgen zij ook de mogelijkheid om bovengenoemde voordelen te realiseren.
Conform het verzoek in de motie Venrooy-Van Ark (Kamerstukken 2011–2012, 29 538, nr. 127) zullen wij de datum van overheveling van middelen onderbouwd – in samenhang met de decentralisaties in het kader van de Wet werken naar vermogen, de wet op de jeugdzorg en de Wet maatschappelijke ondersteuning – aan de Tweede Kamer voorleggen. Zoals toegezegd in het Algemeen overleg van 28 september jl. kan de Kamer per 1 april een door VWS, MEE en VNG opgesteld transitieplan tegemoet zien.
79
Hoe ziet de staatssecretaris dat gemeenten geleidelijk meer zeggenschap over de middelen en capaciteit van MEE krijgen?
De komende periode wordt samen met betrokken partijen een (transitie)plan opgesteld. In dit plan wordt dit punt nader uitgewerkt. Zo zal ondermeer worden bezien of en hoe voorafgaand aan het eindperspectief kan worden ingezet op een meer intensieve samenwerking. De staatssecretaris heeft u toegezegd dit plan omstreeks 1 april 2012 aan de Kamer toe te zenden.
80
Hoe staat het met de ambitie uit het Regeerakkoord om € 90 miljoen uit de loterij-opbrengsten voor sport te genereren?
In het regeerakkoord wordt geen bedrag genoemd. Het Regeerakkoord van 2010 bevat wel de volgende passage:
«Het kabinet zal bevorderen dat een groter aandeel van de loterij opbrengsten aan sport kan worden besteed».
Het kabinet heeft deze ambitie als volgt uitgewerkt:
– Via een wijziging van de vergunning krijgt de Lotto de mogelijkheid een extra spel te gaan organiseren. Naar alle waarschijnlijkheid wordt dat spel begin 2012 gelanceerd. Dit leidt tot extra afdrachten van de Lotto rechtstreeks aan NOC*NSF. De verwachting is dat die extra afdrachten in 2013 enkele miljoenen zal bedragen en vanaf 2014 zal doorgroeien naar minimaal € 9 miljoen per jaar.
– In de periode 2012–2014 wordt jaarlijks € 10 miljoen toegevoegd aan het sportbudget. Hiervan wordt minimaal € 6 miljoen gevonden door maatregelen bij de opbrengsten van de Staatsloterij. Het resterend bedrag wordt aangevuld vanuit de Rijksbegroting.
81
Worden er andere goede doelen gekort om de € 10 miljoen die in 2012 extra aan het sportbudget van VWS worden toegevoegd (€ 6 miljoen afkomstig uit de staatsloterij en € 4 miljoen afkomstig uit de opbrengsten van de lotto) te genereren of wordt het gokken zelf extra gestimuleerd? Indien er andere goede doelen «gekort» worden kunt u dan aangeven om welke doelen het gaat en welk bedrag zij gaan inleveren?
Andere goede doelen worden niet gekort om de € 10 miljoen die in 2012 extra aan het sportbudget van VWS worden toegevoegd te genereren.
Van deze € 10 miljoen is € 6 miljoen afkomstig uit maatregelen bij de staatsloterij. Deze maatregelen betreffen een geringe verlaging van de prijzenquota en een tweetal extra trekkingen. Van het extra stimuleren van het gokken is dus niet of nauwelijks sprake.
82
Wanneer komt de eindrapportage van het WK-Bid dat in september 2011 zou verschijnen naar de Kamer? Zijn de subsidieaanvraag KNVB van 17 juli 2007 en bijbehorende subsidiebeschikking VWS van 19 december 2007, de aanvullende informatie van de KNVB over het WK voetbal van 16 augustus 2007, de brief van de KNVB over het WK voetbal 2018 van 22 januari 2009, het verzoek KNVB om projectperiode haalbaarheidsonderzoek + rapportage stand van zaken en bijbehorende toezegging van VWS en de subsidieaanvraag en businessplan WK bid, 29 mei 2009, en de bijbehorende subsidiebeschikking van VWS, 5 augustus 2009 hier onderdeel van? Zo nee, waarom niet?
Met mijn brief van 3 oktober 2011 is u gemeld dat de afronding van het evaluatierapport enige vertraging heeft opgelopen en dat U het eindrapport in de maand oktober 2011 tegemoet zou kunnen zien. Die toezegging is nagekomen. De door u genoemde documenten zijn bij de totstandkoming van het rapport betrokken.
83
Wanneer komt de bij het wetgevingsoverleg van 29 november 2010 toegezegde nulmeting buitenspeelplaatsen naar de Kamer?
In het wetgevingsoverleg (TK 32 500 XVI nr. 103) is een quickscan sportaccommodaties toegezegd. Deze is op 25 oktober naar de Tweede Kamer gestuurd.
84
Wat gaat de minister gericht tegen de toename van overgewicht doen?
Overgewicht is onderdeel van het leefstijlbeleid. Vanuit de verantwoordelijkheden en visie van de rijksoverheid in het kader van leefstijl, zet VWS, in samenwerking met andere departementen voor het bereiken van gezond gewicht, in op:
− een gezond voedings- en beweegpatroon door middel van de gezonde keuze de makkelijke keuze te maken. Dit betekent zowel het stimuleren van een passend aanbod als goede informatievoorziening voor consumenten. Voorbeelden hiervan zijn; het voedselkeuzelogo, verbeteringen in productsamenstelling en de gezonde werkplek.
− publiek private samenwerking voor krachtenbundeling en versterking van activiteiten. De rijksoverheid is een van de 27 partners van het Convenant Gezond Gewicht. Dit convenant richt zich op een aantal domeinen relevant voor het bereiken en behouden van gezond gewicht zoals scholen, gemeenten, werkplek en (sport)verenigingen. Om dit op goede wijze te ondersteunen wordt vanuit het Convenant samenwerkt met het Centrum Gezond Leven, het ZonMw programma Gezonde Slagkracht en kennisinstituten zoals het Voedingscentrum en het NISB.
− versterken relatie tussen preventie en zorg. Dit betekent dat voorlichting over gezond gewicht en het behoud ervan via zorgprofessionals, Centra voor Jeugd en Gezin, scholen en andere actoren verbonden wordt aan de begeleiding van doelgroepen. Inzet op multidisciplinaire benadering en de implementatie van de zorgstandaard overgewicht en obesitas horen hier ook bij.
− weerbaarheid en gezonde basis van jeugd. Er is positieve aandacht voor zowel een gezond en verantwoord voedingspatroon als voor een veilige, verantwoorde plek voor sport, spel en bewegen voor de jeugd. Ook hier geldt dat de gezonde keuze, de makkelijke en aantrekkelijke keuze moet zijn. Daarom investeert dit kabinet in initiatieven zoals de Gezonde Schoolkantine, Eetplezier & Beweegkriebels, Natuursprong en combinatiefunctionarissen.
− meer sport en bewegen in de buurt. Dit is een belangrijk onderdeel van het beleid, dat we een krachtige impuls geven met de uitbreiding en verbreding van combinatiefuncties in heel Nederland. Meer veilig en verantwoord sporten en bewegen is een overkoepelende doelstelling die verschillende leefstijldoelstellingen in zich draagt. Meer sporten en bewegen draagt zeker bij aan het terugdringen van overgewicht en obesitas.
85
Wanneer wordt het programma sport en bewegen aan de Kamer toegestuurd?
Het programma Sport en Bewegen in de buurt wordt in november 2011 aan de Tweede Kamer gestuurd.
86
Met welke soorten belemmeringen gaat de Taskforce zich bezighouden?
De Taskforce zal zich vooral bezighouden met belemmeringen die kansrijke verbindingen in de buurt, tussen o.a. school, sport, zorg/ welzijn en bedrijfsleven, in de weg staan. Het kan bijvoorbeeld gaan om belemmeringen in de wet- en regelgeving of financieringsconstructies, waardoor accommodaties en lokale menskracht niet optimaal kunnen worden benut.
Op dit moment vindt er een inventarisatie van belemmeringen in de sport plaats. Voorbeelden van ervaren belemmeringen die uit deze inventarisatie komen zijn:
– kwaliteitseisen van de kinderopvang waardoor de sporthal niet door de buitenschoolse opvang kan worden gebruikt;
– verplichte jaarlijkse instructie van verkeersregelaars bij sportevenementen;
– onduidelijkheden ten aanzien van aansprakelijkheid begeleiders sportactiviteiten.
De Taskforce bepaalt zelf met welke belemmeringen men concreet aan de slag gaat.
87
Kan een raming gegeven worden voor de dreigende tekorten op de arbeidsmarkt in de zorg voor de komende decennia: hoe groot dreigen de tekorten te worden? Kan hierbij een uitsplitsing gemaakt worden naar curatieve zorg, langdurige zorg extramuraal en langdurige zorg intramuraal?
Zoals in de onlangs verzonden Arbeidsmarktbrief is aangegeven dreigt er een tekort van 400 000 arbeidsplaatsen voor de komende 15 tot 20 jaar bij ongewijzigd beleid. Ons beleid is erop gericht om uiteindelijk met minder extra mensen de benodigde zorg te leveren. Hoeveel extra mensen er over 15 á 20 jaar uiteindelijke nodig zijn weten we niet exact. Derhalve kan ook niet worden aangegeven hoe deze extra vraag eruit ziet naar kwalificatieniveau en branche.
Voor de kortere termijn (4–5 jaar) wordt in het kader van het onderzoeksprogramma Arbeidsmarkt in Zorg en Welzijn (AZW) een prognosemodel opgezet. In dit prognosemodel zal voor de periode tot en met 2015 de vraag naar en aanbod van het verplegend, verzorgend en sociaalagogisch personeel worden gemodelleerd. Hierbij wordt een onderscheid gemaakt naar branche en kwalificatieniveau. In het kader van het convenant kwaliteitsimpuls langdurige zorg zal specifiek worden gekeken naar het Verpleegkundig, Opvoedkundig en Verzorgend-personeel in de intramurale langdurige zorg. De resultaten hiervan komen begin 2012 beschikbaar.
88
Is het streefdoel vermindering vermijdbare sterfte voor 2012 nu 8678? Wat zijn de laatste bekende cijfers van de minister als het gaat om de voortgang op deze doelstelling?
In 2004 betrof de potentieel vermijdbare sterfte naar schatting 1 735 patiënten. Het streefdoel dat de sector zichzelf heeft gesteld is om dit eind 2012 met 50% terug te brengen. Eind 2013 zal uit de eindmeting van Emgo/Nivel blijken in hoeverre de doorgevoerde verbeteringen al hebben geleid tot lagere potentieel vermijdbare schade en sterfte.
De laatste meting is in november 2010 openbaar gemaakt en ging over dossiers uit 2008. Geëxtrapoleerd naar heel Nederland bleken naar schatting 1 960 patiënten te overlijden als gevolg van potentieel vermijdbare schade. Deze potentieel vermijdbare sterfte is niet statistisch significant veranderd ten opzichte van 2004.
Eind vorig jaar zijn met de betrokken veldpartijen afspraken gemaakt om het VMS-programma in de laatste twee jaar (2011 en 2012) te intensiveren. De veldpartijen op het gebied van de ziekenhuiszorg, waarvoor deze doelstelling geldt, en primair natuurlijk de zorgverleners zelf zijn verantwoordelijk voor het behalen van deze doelstelling. Wij zien het als ieders plicht zich maximaal in te zetten opdat de resultaten van de eindmeting over dossiers van 2011/2012 substantieel lager uit zullen vallen. Ieder vermijdbaar sterfgeval is er namelijk een teveel. Zorgaanbieders die onvoldoende maatregelen nemen om veilige zorgverlening te bieden, kunnen rekenen op handhaving door de Inspectie voor de Gezondheidszorg.
89
Welke activiteiten onderneemt het kabinet om het sporten door en voor ouderen te stimuleren? Is dit onderdeel van het hervormen en verbeteren van de kwaliteit van de ouderenzorg zoals voorgenomen in het regeerakkoord? Zo nee, waarom niet?
Het programma Sport en Bewegen in de buurt is er voor iedereen. In dit programma zal ook aandacht zijn voor ouderen: Gemeenten kunnen onder meer inzetten op betere benutting van sportaccommodaties en ruimten overdag om en in verzorgingstehuizen en vergroting van het sport- en beweegaanbod voor ouderen op deze locaties. Het programma Sport en Bewegen in de buurt zal u in november 2011 worden toegestuurd.
Het stimuleren van ouderen om te gaan sporten en/of op vrijwillige basis sportbegeleider te worden, valt buiten het kader van de in het regeerakkoord aangekondigde maatregelen ter verbetering van de kwaliteit van de ouderenzorg. Die maatregelen gaan over ouderen die afhankelijk aan het worden zijn. Ze zijn erop gericht dat ouderen op de zorg kunnen vertrouwen; dat zorgverleners vertrouwen en waardering krijgen die ze verdienen en dat wordt ingegrepen waar vertrouwen wordt beschaamd.
Overigens is wel voor te stellen dat sommige van die maatregelen indirect zullen leiden tot meer bewegen door ouderen in zorginstellingen. Ook willen we hieronder scharen het feit dat ook ouderen in zorginstellingen meer kunnen blijven of gaan bewegen. Een voorbeeld is zelf een kopje koffie halen in plaats van dat de verzorgende dat brengt. Hierdoor vermindert de spiermassa niet, blijven ouderen mobieler, en is er minder kans op vallen. Het is goed als zorgmedewerkers hierover in gesprek gaan met ouderen, bijvoorbeeld bij de bespreking over het zorgplan (zie ook de Beginselenwet zorginstellingen). Vanuit VWS en de Inspectie is voor deze vorm van bewegen aandacht.
90
Kan worden aangegeven wat precies wordt verstaan onder «slimmer werken»?
Onder «Slimmer werken» wordt verstaan het anders inrichten van het werkproces zodat de zorgverlening effectiever en/of efficiënter verleend kan worden. Daarbij kan het gaan om arbeidsbesparende innovaties, arbeidsverlichtende innovaties en ook organisatorische aanpassingen. Doel ervan is om de (arbeids)productiviteit te verbeteren, de kwaliteit van zorg te verhogen en de tevredenheid van de zorgprofessional te bevorderen. Enkele voorbeelden zijn: zelfroostering, meer zelfsturing en het stroomlijnen van het intakeproces. Het is belangrijk om bij «slimmer werken» gebruik te maken van de kennis van de zorgprofessional op de werkvloer.
91
Van welke nulmeting wordt uitgegaan bij het vaststellen of aan de afspraak is voldaan dat op 31 december 2013 twaalfduizend extra medewerkers zijn aangenomen of in opleiding zijn? Hoe en wanneer is deze nulmeting verricht?
Zie antwoord 55
92
De ambitie van de sector is de vermijdbare sterfte in 2012 met vijftig procent te verminderen ten opzichte van 2004. Wat betekent dit in cijfers? Wat is de ambitie van de regering en op welke wijze wordt deze doelstelling afgedwongen en daadwerkelijk bereikt?
In 2007 hebben de betrokken veldpartijen op het gebied van ziekenhuiszorg de ambitie uitgesproken om de vermijdbare schade, inclusief de vermijdbare sterfte, met 50% te reduceren ten opzichte van 2004. In cijfers betekent dit letterlijk dat de 30 000 patiënten die te maken kregen met potentieel vermijdbare schade en de 1 735 potentieel vermijdbare sterfgevallen in 2004 met de helft zijn afgenomen in 2012.
Door de Nederlandse Vereniging van Ziekenhuizen (NVZ), de Orde van Medisch Specialisten, de Nederlandse Federatie van Universitair Medische Centra (NFU) en Verpleegkundigen & Verzorgenden Nederland (V&VN) is in 2008 het VMS-veiligheidsprogramma gestart, waarmee deze doelstelling in 5 jaar behaald zal moeten worden.
Wij willen deze partijen onverminderd houden aan de ambitie om de vermijdbare schade en sterfte eind 2012 met 50% gereduceerd te hebben. Eind vorig jaar is met de betrokken veldpartijen afspraken gemaakt om het VMS-programma in de laatste twee jaar (2011 en 2012) te intensiveren. De veldpartijen op het gebied van de ziekenhuiszorg, waarvoor deze doelstelling geldt, en primair natuurlijk de zorgverleners zelf zijn verantwoordelijk voor het behalen van deze doelstelling. Wij zien het als ieders plicht zich maximaal in te zetten opdat de resultaten van de eindmeting over dossiers van 2011/2012 substantieel lager uit zullen vallen. Ieder vermijdbaar sterfgeval is er namelijk een teveel. Zorgaanbieders die onvoldoende maatregelen nemen om veilige zorgverlening te bieden, kunnen rekenen op handhaving door de Inspectie voor de Gezondheidszorg.
93
Hoeveel middelen zijn er beschikbaar voor opleiding en scholing van extramuraal zorgpersoneel?
In het algemeen zijn middelen voor scholing en opleiding van personeel in de zorg niet geoormerkt. Deze kosten maken onderdeel uit van de arbeidskosten van de werkgever.
94
Hoeveel mensen werken er in de zorginstellingen?
Op dit moment wordt door het onderzoeksprogramma Arbeidsmarkt Zorg en Welzijn de laatste hand gelegd aan de werkgelegenheidscijfers over 2011. Volgens de meeste recente werkgelegenheidscijfers werkten er in 2009 circa 1,2 mln werknemers in de zorg. Zij vulden circa 700 000 FTE.
Een toedeling van de werkgelegenheid in de zorg naar AWBZ en Wmo is niet beschikbaar. Tevens ontbreekt een toedeling naar Intramuraal en Extramuraal. In het kader van de afspraken die gemaakt zijn in het convenant kwaliteitsimpuls langdurige zorg werken we samen met het onderzoeksprogramma Arbeid in Zorg en Welzijn aan werkgelegenheidscijfers met betrekking tot de intramurale langdurige zorg.
Voor het antwoord op de vraag hoeveel zzp-ers er in Nederland in de zorg werken verwijzen wij naar het antwoord op vraag 341.
Voor de invoering van de Wmo waren er zo’n 50 000 alfahulpen werkzaam. Zij vertegenwoordigden zo’n 7 500 FTE. Sinds de invoering van de Wmo zijn er de nodige fluctuaties in het aantal alfahulpen geweest. Doordat alfahulpen in het gedecentraliseerde deel van de arbeidsmarkt van de zorg vallen en gemeenten hiervoor verantwoordelijk zijn geworden is er op dit moment geen goed beeld van het aantal alfahulpen.
Voor het antwoord op de vraag hoe het aanbod zich verhoudt tot de vraag naar nieuwe zorgmedewerkers verwijzen wij naar het antwoord op vraag 87.
95
Hoeveel mensen werken er in de verpleeghuizen? Wat is hun opleidingsniveau verdeeld over niveau 1 t/m 5? Wat is hun gemiddelde loonsom?
Er zijn geen aparte werkgelegenheidscijfers met betrekking tot de verpleeghuizen en verzorgingshuizen beschikbaar. Omdat de meeste zorginstellingen beide vormen aanbieden is alleen zicht op het totaal. Op dit moment wordt door het onderzoeksprogramma Arbeidsmarkt Zorg en Welzijn de laatste hand gelegd aan de werkgelegenheidscijfers over 2011. Volgens de meeste recente werkgelegenheidscijfers werkten er in 2009 in totaal 254 000 personen in de verpleeg- en verzorgingshuizen. Dit betreft zowel VOV als ondersteunend personeel. In het rapport RegioMarge 2009 is op pagina 50 het VOV-personeel per kwalificatieniveau uitgesplitst. Dit rapport is in september 2009 naar uw Kamer gestuurd (TK 29 282, nr. 86). In de onderstaande tabel is hier een samenvatting van gegeven voor de verpleeg- en verzorgingshuizen.
|
Kwalificatieniveau |
Aantal |
|
MBO (niveau 1 en 2) |
15 200 |
|
MBO verzorgend (niveau 3) |
97 100 |
|
MBO agogisch (niveau 3 en 4) |
7 500 |
|
Verpleegkunde (niveau 4 en 5) |
23 400 |
|
HBO agogisch (niveau 5) |
2 200 |
|
Ander VOV-personeel |
13 900 |
|
Totaal VOV-personeel |
159 300 |
Een verpleegkundige verdient tussen de € 28 000 en € 45 000 afhankelijk van de trede in de schaal. Een verzorgende verdient tussen de € 22 000 en € 40 000 afhankelijk van de trede in de schaal.
96
Hoeveel mensen werken er in de verzorgingshuizen? Wat is hun opleidingsniveau verdeeld over niveau 1 t/m 5? Wat is hun gemiddelde loonsom?
Zie antwoord 95
97
Wat doet het kabinet nog meer om de vermijdbare sterfte en schade terug te dringen behalve het invoeren van veiligheidsmanagementsysteem? Wat wordt er specifiek gedaan aan vermijdbare sterfte en schade bij kinderen?
Met het VMS-veiligheidsprogramma dat in 2008 is gestart door de partijen op het gebied van ziekenhuiszorg (de Nederlandse Vereniging van Ziekenhuizen, de Orde van Medisch Specialisten, de Nederlandse Federatie van Universitair Medische Centra en Verpleegkundigen & Verzorgenden Nederland) wordt gefocust op de implementatie van het veiligheidsmanagementsysteem én op verbeteringen op tien risicovolle thema’s (zoals het voorkomen van postoperatieve wondinfecties, kwetsbare ouderen, risicovolle medicatie). Het VMS-programma zet met name in op cultuurverandering binnen de ziekenhuizen.
Als extra thema is «Veilige zorg voor zieke kinderen» toegevoegd. Kinderen vormen in het ziekenhuis een bijzondere categorie kwetsbare patiënten. Voor kinderen zijn er bij een aantal thema’s bijzondere risico’s en aandachtspunten. Op verzoek van de Nederlandse Vereniging voor kindergeneeskunde zijn zes van deze risicogebieden nu ook toegespitst op de zorg aan kinderen van 0–16 jaar. Met de invoering van de implementatieadviezen en interventies op de ziekenhuisafdelingen wordt er alles aan gedaan om bij kinderen medicatiefouten te voorkomen; pijn voldoende te herkennen en te behandelen; lijnsepsis te voorkomen; bedreiging van de vitale functies tijdig te herkennen en verwisselingen te voorkomen.
Daarnaast is met de Nederlandse Patiënten- en Consumentenfederatie gekeken naar de rol van patiënten bij het verbeteren van veiligheid, en is onder andere de patiëntenkaart ontwikkeld. Ook wordt binnen het programma «Veiligheid in de zorg» van ZonMw gezocht naar de meest optimale instrumenten voor bestuurders om toezicht te houden op veiligheid.
98
In hoeveel zorginstellingen is de afgelopen vijf jaar een besmetting met een «ziekenhuisbacterie» geconstateerd? Is er sprake van een toename of afname ten opzichte van de jaren daarvoor?
We ga ervan uit dat u met «ziekenhuisbacterie» doelt op MRSA. Het RIVM monitort het vóórkomen van de ziekenhuisbacterie MRSA. Hierbij dient opgemerkt te worden dat het gaat om dragers van de bacterie, die vaak geen klinische verschijnselen hebben.
De medisch microbiologische laboratoria in Nederland zenden één MRSA-isolaat per patiënt of medewerker voor typering naar het Laboratorium voor Infectieziekten en Screening van het RIVM/CIb. In de afgelopen vijf jaar is het totaal aantal ingestuurde MRSA isolaten gestegen met ruim 60%. Daarbij moet worden opgemerkt dat in 2006 de richtlijnen aangepast zijn en er toen gestart is met het screenen van varkens- en kalvenhouders. Uit de verzamelde epidemiologische gegevens blijkt dat de afgelopen vijf jaar de percentages van ingestuurde isolaten uit de ziekenhuizen en uit de verpleeghuizen gedaald zijn (ziekenhuizen: 75% in 2006 en 66% in 2010, verpleeghuizen: 15% in 2006 en 8% in 2010).
99
In hoeverre wordt op dit moment gewaarborgd dat standaarden en richtlijnen tot stand komen zonder dat daarbij financiële banden met de farmaceutische industrie een rol spelen? De Inspectie schrijft in het rapport «Behandelrichtlijnen en geneesmiddelenformularia vatbaar voor beinvloeding door de farmaceutische industrie», dat bij een steekproef bleek dat tweederde van de specialisten die behandelrichtlijnen opstelden voor ziekenhuizen, directe financiële banden hadden met de aanbieders van de medicatie die toegepast moest worden. Ook het Nederlands Huisarts Genootschap geeft aan dat er sprake is van subtiele beinvloeding bij bijvoorbeeld de standaarden voor COPD, Diabetes en Cardiovasculair risicomanagement. Hoe kan beinvloeding van standaarden en richtlijnen op basis van financiële belangen worden voorkomen?
De onderzoeken van de inspectie in 2007 en 2009 hebben er toe geleid dat bestaande procedures bij de grote richtlijninstituten (NHG en CBO) zijn aangescherpt. Tevens hebben partijen (KNAW, Gezondheidsraad, KNMG, CBO, Orde, NHG) de handen ineen geslagen om te komen tot een gezamenlijke Code om oneigenlijke beïnvloeding te voorkomen. Deze Code en de daarbij behorende controleprocedures waarborgen naar mijn idee het tot stand komen van adviezen en behandelrichtlijnen waarbij wel alle beschikbare kennis kan worden benut maar zonder dat persoonlijke, financiële of commerciële belangen de resultaten oneigenlijk beïnvloeden. Tijdens een bijeenkomst op 30 september 2011 hebben ook andere partijen (zoals bv. de Federatie van Medisch Wetenschappelijke Verenigingen (Federa)) laten weten aan te willen sluiten bij deze Code. Wij waarderen dit initiatief omdat de sector gezamenlijk zijn verantwoordelijkheid hiervoor heeft opgepakt en met een goed werkbaar resultaat is gekomen. De Code is gebaat bij een strikte toepassing in de praktijk. De resultaten daarvan moeten nog blijken.
100
Welke organisaties op het gebied van kwaliteit gaan verdwijnen bij de integratie van het Kwaliteitsinstituut in het CVZ? Wordt dit personeel 1:1 overgezet naar het Kwaliteitsinstituut? Hoeveel fte komen er bij het Kwaliteitsinstituut te werken? Hoeveel middelen zijn er volgend jaar beschikbaar voor de realisatie van het Kwaliteitsinstituut? Vooruitlopend op het Kwaliteitsinstituut worden er enkele pilots uitgevoerd. Welke zijn dit?
De functies van de volgende organisaties worden gebundeld in het kwaliteitsinstituut dat wordt geïntegreerd in het CVZ: Regieraad voor de zorg, Coördinatieplatvorm zorgstandaarden, Programma Zichtbare Zorg en KiesBeter.nl. Deze organisaties worden per 1-1-2013 opgeheven. De huidige capaciteit bij de organisaties is niet per se gelijk aan de capaciteit die voor de werkzaamheden in de toekomst nodig zijn. Met de private organisatie Centrum Klantervaringen Zorg zijn tevens gesprekken gevoerd.
De vorming van het kwaliteitsinstituut vindt komend jaar plaats. Dan zal ook blijken hoeveel capaciteit ermee gemoeid is. Wij streven naar een «lichte» organisatie die vooral veldpartijen faciliteert.
Het CVZ is gevraagd voor 1 november 2011 een plan van aanpak aan te leveren waarin onder andere staat welke transitiekosten gemaakt moeten worden. De pilots zijn nog niet geselecteerd. Wij zijn voornemens u in december een voortgangsrapportage te sturen over het kwaliteitsinstituut. In deze voortgangsrapportage wordt u onder andere geïnformeerd over de begroting en de geselecteerde pilots.
101
In hoeverre kan het Kwaliteitsinstituut transparantie afdwingen van zorgaanbieders? Welke mogelijkheden tot ingrijpen krijgt het Kwaliteitsinstituut indien standaarden niet op tijd klaar zijn of niet bruikbaar zijn?
Het Kwaliteitsinstituut heeft als taak om professionele standaarden en indicatoren die daarvan deel uitmaken, te agenderen en prioriteren. Het Kwaliteitsinstituut neemt daartoe richting betrokken veldpartijen het initiatief om een meerjarenagenda op te stellen. De wet regelt een bevoegdheid van de Minister om bij regeling nadere eisen te stellen aan de betrouwbaarheid, vergelijkbaarheid en toegankelijkheid van gegevens. De afdwingbaarheid van transparantie, dus nadat is bepaald waarover en hoe informatie moet worden geleverd, is onderdeel van het publieke toezicht op transparantie. De IGZ wordt belast met het toezicht op de keuze-informatie die aan cliënten wordt verstrekt op grond van artikel 13 Wet cliëntenrechten in de zorg. De NZa is aangewezen als toezichthouder op transparantie van marktinformatie en kan op grond van de Wet marktordening gezondheidszorg handhavend optreden.
Het Kwaliteitsinstituut zal als taak krijgen om door het veld ontwikkelde standaarden en indicatoren te toetsen aan eisen die zijn opgenomen in de metastandaard (beleidsregel). Indien een standaard voldoet, wordt deze door het Kwaliteitsinstituut bijgeschreven in een openbaar register. Standaarden in het register zijn veldnormen waarop professionals in de zorg hun zorgverlening (op grond van de Wet geneeskundige behandelingsovereenkomst) dienen te richten. De IGZ houdt toezicht op de naleving ervan in het kader van het publieke toezicht op kwaliteit van zorg.
Indien een standaard onverhoopt niet tijdig tot stand komt, kan het Kwaliteitsinstituut een termijn stellen waarbinnen alsnog een voordracht van een standaard moet volgen.
Indien een standaard wel is ontwikkeld, maar deze afwijkt van de eisen van de metastandaard, kan het Kwaliteitsinstituut de Adviescommissie Kwaliteit inschakelen. De Adviescommissie bestaande uit onafhankelijke, inhoudelijke deskundigen, kan het veld adviseren over aanpassing van de standaard of de standaard zelf aanpassen. Het Kwaliteitsinstituut toetst de aangepaste standaard en schrijft deze bij in het register.
Het Kwaliteitsinstituut kan indien duidelijk is dat een standaard ondanks een duidelijke termijnstelling niet verwacht kan worden, de Adviescommissie Kwaliteit verzoeken een standaard op te stellen. De Adviescommissie legt de ontwikkelde standaard ter consultatie voor aan het veld. Het Kwaliteitsinstituut toetst de ontwikkelde standaard en schrijft deze bij in het register. Deze standaard is, net als andere door veldpartijen voorgedragen standaarden, een veldnorm die door zorgprofessionals in acht moet worden genomen.
102
Op welke wijze gaat de Inspectie van de Gezondheidszorg (IGZ) meer toezicht houden op de kwetsbare groepen?
De IGZ is op dit moment bezig om zich in al haar onderdelen te versterken door extra regulier toezicht, meer onaangekondigde bezoeken en de inzet van mystery guests. De IGZ houdt daarbij ook meer toezicht op de zorg voor kwetsbare groepen. Hierbij ligt de nadruk op de zorg voor ouderen.
Concreet gaat het om:
− binnen het Programma Ouderenzorg alle organisaties in de langdurige zorg inspecteren;
− toezicht uitvoeren op zorg voor kwetsbare ouderen in de curatieve zorg;
− het versterken van het incidententoezicht;
− het aanpakken van ouderenmishandeling.
Ter illustratie: ten aanzien van de aanpak van ouderenmishandeling is op 15 juni 2011 het IGZ-meldpunt Ouderenmishandeling van start gegaan. Van de 82 meldingen die er tot nu toe zijn binnengekomen zijn er 43 daadwerkelijk in onderzoek genomen en zijn er 12 inmiddels afgerond.
De inspectie blijft daarnaast alle instellingen en zorgprofessionals nadrukkelijk wijzen op het nemen van hun verantwoordelijkheid. Wanneer blijkt dat deze hun verantwoordelijkheden ten aanzien van de kwaliteit en veiligheid in de zorg niet nemen, dan kunnen vanuit het beginsel «zacht waar het kan, hard waar het moet» een reeks van maatregelen worden ingezet zoals stimuleren en adviseren over beleid, het instellen van verscherpt toezicht, het starten van een tuchtprocedure tot aangifte bij het Openbaar Ministerie met het oog op strafrechtelijk onderzoek.
103
Hoe is de rolverdeling tussen het op te richten kwaliteitsinstituut en betrokken partijen als ziekenhuizen, medische vakgroepen, etcetera, bij de ontwikkeling en implementatie van landelijke richtlijnen?
Betrokken partijen – en daarbij genoemd ook expliciet patiënten/cliënten vertegenwoordigers en verzorgenden en verpleegkundigen – zijn verantwoordelijk voor het ontwikkelen en implementeren van professionele standaarden en best practices. Het kwaliteitsinstituut heeft daarbij een faciliterende en toetsende rol.
Bij het formuleren van deze professionele standaarden zal het kwaliteitsinstituut het perspectief van patiënten/cliënten, verzorgenden, verpleegkundigen, medisch specialisten, huisartsen, kortom iedereen, betrekken die een zinnige inbreng kan hebben bij de ontwikkeling van de professionele standaard.
Als de veldpartijen niet tijdig volgens een vooraf afgesproken programmering professionele standaarden formuleren kan het kwaliteitsinstituut zelf professionele standaarden ontwikkelen, of in het geval van gebrek aan consensus de knoop doorhakken.
104
Wat is de stand van zaken ten aanzien van de implementatie en werking van zorgstandaarden COPD, Diabetes en Cardiovasculair Risicomanagement?
Autorisatie van zorgstandaarden. Zorgstandaarden worden vervolgens vertaald naar zorgprogramma’s, op basis waarvan zorgaanbieders contracteren en leveren.
We zien dat de zorg rondom Diabetes voorop loopt. Hiermee is al enige jaren ervaring op gedaan en de contractering verloopt, volgens achterliggende rapportage, bij 94% van de zorggroepen dan ook goed.
Het feit dat de contractering van de zorgprogramma’s rond longaandoeningen (COPD) en vasculair risicomanagement (VRM) voor een aantal zorggroepen niet vlekkeloos verloopt heeft naar mijn mening te maken met het feit dat pas sinds vorig jaar de nieuwe wijze van bekostigen voor deze zorg is ingevoerd. Bij de invoering van integrale bekostiging is afgesproken dat tijdens de overgangsperiode (2010 tot en met 2012) ketenzorg zowel via integrale bekostiging als via een zogenaamd koptarief bekostigd mag worden. Op dit moment is de evaluatiecommissie Integrale Bekostiging bezig met de evaluatiestudie naar de integrale bekostiging voor ketenzorg. De commissie kijkt ook naar de uitvoeringsaspecten van de huidige situatie. Medio 2012 wordt de eindevaluatie van de commissie medio 2012 verwacht.
105
Wat is de stand van zaken met de ontwikkeling en implementatie van uitkomstindicatoren, waarmee het succes van behandelingen in zorginstellingen kan worden uitgedrukt?
Er is hard gewerkt om te komen tot een betekenisvolle set aan indicatoren die informatie geven over het succes van behandelingen in zorginstellingen. Er bestaan 3 typen indicatoren; structuur, proces en uitkomst. Uitkomstindicatoren richten zich op de uitkomst/het effect van de geboden zorg. Dit gaat zowel over veiligheid, effectiviteit als over cliëntgerichtheid.
In de sector ziekenhuizen zijn er in het verslagjaar 2011 voor 43 aandoeningen indicatorensets beschikbaar. 19 van deze sets bevatten uitkomstindicatoren (zie onderstaand overzicht voor welke aandoeningen).
Voor de sector GGZ zijn er twee verplichte indicatorensets (kernset en forensische psychiatrie). Deze beide sets bevatten uitkomstindicatoren.
Voor de langdurige zorg zijn er voor de sectoren (VVT en Gehandicaptenzorg) indicatorsets ontwikkeld en geïmplementeerd. Voor verslagjaar 2011 hebben de stuurgroepen van deze beide sectoren besloten om de sets volledig te herzien. Deze herziening vindt momenteel plaats en daarom is nu nog niet duidelijk hoeveel van de sets uitkomstindicatoren bevatten.
Ter informatie is hieronder aangegeven welke indicatorsets van de ziekenhuizen uitkomstindicatoren bevatten. Voor een overzicht van de indicatoren verwijzen we u naar: www.zichtbarezorg.nl
Ter informatie is hieronder aangegeven welke indicatorsets van de ziekenhuizen uitkomstindicatoren bevatten. Voor een overzicht van de indicatoren verwijzen we u naar: www.zichtbarezorg.nl
|
Aandoening |
Bevat uitkomstindicator(en) |
|---|---|
|
Baarmoederhalsafwijkingen |
JA |
|
Bariatrische chirurgie |
JA |
|
Benigne Prostaat Hyperplasie |
JA |
|
Beroerte |
|
|
Blaascarcinoom |
|
|
Carpaletunnelsyndroom |
JA |
|
Cataract |
|
|
Chronische belemmering bloedstroom been |
|
|
Coeliakie |
|
|
Colorectaal Carcinoom |
JA |
|
Constitutioneel Eczeem |
|
|
Cystic Fibrosis |
JA |
|
Dementie |
|
|
Diabetes |
JA |
|
Galblaasverwijdering |
JA |
|
Heupvervanging |
JA |
|
HIV/Aids |
JA |
|
IBD |
nvt (alleen klantpreferenties beschikbaar) |
|
Knievervanging |
JA |
|
Liesbreukoperaties |
|
|
Longcarcinoom |
|
|
Chirurgische behandeling van lage rug hernia en stenose |
JA |
|
Maagcarcinoom |
|
|
Maculadegeneratie |
|
|
Maligne Lymfoom |
|
|
Mammacarcinoom |
JA |
|
Melanoom van de huid |
|
|
Meniscus en voorste kruisband |
JA |
|
Migraine |
|
|
Dialyse bij nierziekten |
|
|
Nierstenen |
JA |
|
OSAS |
|
|
Osteoporose |
|
|
Ruggenmergstimulatie bij FBSS (pijn bij rugklachten) |
|
|
Parkinson |
nvt (alleen klantpreferenties beschikbaar) |
|
Prostaatcarcinoom |
JA |
|
Psoriasis |
|
|
Reumatoïde Artritis |
JA |
|
Stressincontinentie bij de vrouw |
|
|
Varices |
|
|
Lage rug spondylodese (wervelkolom) |
|
|
Ziekten van Adenoïd en Tonsillen |
JA |
|
Zwangerschap en Bevalling |
JA |
106
Welke doelstellingen heeft u op het gebied van de ontwikkeling van uitkomstindicatoren in 2012, 2013, 2014 en 2015?
Vooropgesteld wordt dat de partijen in de zorgsector verantwoordelijk zijn voor de ontwikkeling van uitkomstindicatoren. In de beleidsagenda 2011–2013 is geconstateerd dat in veel sectoren relatief veel structuur- en procesindicatoren zijn en relatief weinig uitkomstindicatoren. In het antwoord op vraag 105 is voor de zorginstellingen aangegeven wat de stand van zaken is met de ontwikkeling van uitkomstindicatoren.
Verzekeraars en cliëntenorganisaties vragen om uitkomstindicatoren. In veel sectoren zijn professionals en zorgaanbieders bezig om de komende jaren een belangrijke en noodzakelijke voorwaarde te vervullen om meer uitkomstindicatoren te leveren. Daarvoor zijn immers basisregistraties nodig die nu veelal ontbreken. Daarnaast wordt er door partijen gesproken over de koppeling van verschillende databanken. Wanneer verzekeraars hun dataregistraties in Vektis zouden koppelen met dataregistraties van wetenschappelijke verenigingen en ziekenhuizen kunnen meer en interessante uitkomstindicatoren beschikbaar komen. Het is mijn verwachting dat om deze reden het relatieve aandeel van de uitkomstindicatoren de komende jaren zal stijgen. Ook het kwaliteitsinstituut zal bijdragen aan de stijging van het aantal uitkomstindicatoren. Een van de eisen die het kwaliteitsinstituut per 2013 aan professionele standaarden zal stellen is dat in professionele standaarden uitkomstindicatoren zijn opgenomen.
107
De Inspectie krijgt met ingang van 2012 per jaar € 10 miljoen extra middelen. Is dit voldoende om alle genoemde extra taken goed uit te voeren? Kan aangegeven worden op welke wijze dit extra bedrag zal worden ingezet/verdeeld? Hoeveel geld gaat er per onderdeel naartoe? Welke doelstelling worden gekoppeld aan de € 10 miljoen extra die de IGZ jaarlijks zal ontvangen?
Als de Inspectie jaarlijks € 10 miljoen extra krijgt, waarom daalt dan de totale begroting voor de Inspectie van € 61 nu naar € 52 miljoen in 2016)? Welke onderdelen krijgen minder geld?
Met de extra middelen wordt de IGZ in staat gesteld om meer inspecties uit te voeren en zaken sneller af te handelen. Naast handhaving en inspecties in algemene zin zet de IGZ in het bijzonder in op toezicht op de zorg voor ouderen en versterking van het incidententoezicht. In fte uitgedrukt gaat het om ongeveer 100 fte waarvan er 80% naar directe toezichtwerkzaamheden gaan en 20% naar de ondersteuning daarvan.
De totale begroting voor de Inspectie daalt in de periode 2012–2016 met € 8,9 mln. Dit komt door het feit dat de middelen voor het tijdelijke project Zichtbare Zorg (ZiZo) van totaal € 10,5 mln vanaf 2012 overgeheveld zijn naar artikel (42.3.1) in verband met de overgang naar het nieuwe Kwaliteitsinstituut.
Het budget van de IGZ ligt exclusief ZiZo voor 2011 op € 50,5 miljoen. Dit bedrag is inclusief extra middelen van totaal € 4 mln, die de minister van VWS in 2011 beschikbaar heeft gesteld bij de eerste suppletoire wet om de IGZ in staat te stellen een snelle en goede start te maken met de ambities uit het Regeer- en Gedoogakkoord. Per 2012 wordt dit bedrag verhoogd tot € 10 miljoen structureel. Ook voor de IGZ geldt de opgelegde taakstelling van dit kabinet op personeel en materieel van 6%. Dit betekent een taakstelling die oploopt tot € 2,7 miljoen in 2016. Daarnaast dalen enkele kleinere uitgaven voor bijvoorbeeld ICT met totaal € 1,7 miljoen in 2016. Dit brengt het budget in 2016 op 52,1 miljoen.
108
'Dat betekent dat er zelfs in het eerste jaar van de overgang ruimte blijft voor groei en krimp op basis van prestatie». Kan deze stelling nader toegelicht worden: op welke wijze kunnen goede zorgaanbieders meer groeien dan slechtere zorgaanbieders, zeker met het oog op het macrobeheersinstrument en de afspraken die gemaakt zijn in het hoofdlijnenakkoord met de NVZ en ZN?
In het bestuurlijk hoofdlijnenakkoord zijn door overheid, zorgverzekeraars en zorgaanbieders afspraken gemaakt over de invulling van de voor de jaren 2012 tot en met 2015 in totaal voor ziekenhuiszorg beschikbare middelen. Daarbij is uitdrukkelijk de ruimte gecreëerd voor individuele partijen om binnen die kaders maatwerkafspraken met elkaar te maken. Het bestuurlijk hoofdlijnenakkoord stipuleert nadrukkelijk niet dat iedere zorgaanbieder met 2,5 procent (exclusief loon- en prijsbijstelling) mag of kan groeien. Als bijvoorbeeld een bepaalde zorgaanbieder goede prestaties levert dan kan deze aanbieder daar daadwerkelijk voor beloond worden: het bestuurlijk hoofdlijnenakkoord biedt de ruimte voor die aanbieder om met de verzekeraar(s) omzetafspraken te maken die voor die individuele aanbieder neer zouden kunnen komen op meer dan 2,5 procent omzetgroei (exclusief loon- en prijsbijstelling). Voor aanbieders die minder goede prestaties leveren zou sprake kunnen zijn van individuele afspraken met de verzekeraar(s) die lager uit komen dan 2,5 procent omzetgroei (exclusief loon- en prijsbijstelling). Het is vervolgens aan de onderhandelingspartijen om er voor te zorgen dat individuele contractsafspraken over zinnige en zuinige zorg tezamen passen binnen de totale beschikbare middelen.
Met de maatregelen in het hoofdlijnenakkoord wordt onderstreept dat het macrobeheersinstrument echt een ultimum remedium is en is de kans dat het instrument daadwerkelijk uit de kast moet worden gehaald beperkt. Wij hebben absoluut de ambitie te bezien of verdere verfijning mogelijk is van de huidige generieke vormgeving van het macrobeheersinstrument.
109
In de Kamerdebatten over de DOT’s in 2009 werd gesproken over 3600 zorgproducten. Waarom wordt er nu gesproken over 4000 zorgproducten, een stijging van 400?
De invoering van DOT heeft als belangrijke doelstelling het aantal DBC-zorgproducten terug te brengen, om op deze wijze de onderhandelingen tussen zorgaanbieders en verzekeraars te vereenvoudigen. Het uitgangspunt bij het aantal producten is «zo minimaal als mogelijk, zo maximaal als noodzakelijk». Daarmee is het aantal producten afgezet tegen het huidige DBC-systeem enorm gereduceerd.
Binnen de nieuwe productstructuur is in eerste instantie op een aantal plaatsen gebruik gemaakt van zogenaamde clusteringen van DBC-zorgproducten. Hierdoor kwam het aantal DBC-zorgproducten oorspronkelijk uit op circa 3600. Het doel van deze clustering was om medisch redelijk vergelijkbare DBC-zorgproducten aan elkaar te koppelen. De Nederlandse Zorgautoriteit heeft vervolgens geoordeeld dat een dergelijke clustering onwenselijk is, behalve als er sprake is van zorginhoudelijk 100% identieke producten. Achterliggende gedachte hierbij is dat vanwege de beoogde invoering van prestatiebekostiging het van belang is dat zorgverzekeraars zelf hun eigen clustering kunnen toepassen bij de inkoop van zorg.
Daarnaast zijn er op verzoek van veldpartijen een aantal DBC-zorgproducten ten behoeve van de medische herkenbaarheid alsnog gesplitst. Hierbij heeft het belang van goede medische herkenbaarheid zwaarder gewogen dan het vasthouden aan een streefaantal DBC-zorgproducten. Tezamen heeft dit ertoe geleid dat het aantal zorgproducten uiteindelijk hoger is uitgekomen dan het eerdergenoemde aantal van 3600 producten.
110
Wat wil het kabinet bereiken met het eindmodel van prestatiebekostiging dat in 2015 wordt bereikt, wat zijn de doelen van het eindmodel?
Zoals aangegeven in mijn brief Zorg die loont (TK 2010–2011, 32 620, nr. 6) zijn er de afgelopen jaren belangrijke stappen gezet om de werking van het zorgstelsel te verbeteren, maar is het huidige stelsel nog niet toegerust om de uitdagingen van de toekomst – toenemende zorgvraag, houdbare groei collectieve uitgaven, tekort aan zorgpersoneel als gevolg van de vergrijzing – goed op te kunnen vangen.
Prestatiebekostiging is een noodzakelijke stap om meer zorg uit elke uitgegeven euro te halen. Maximale prikkels om te innoveren zijn nodig. Die innovatie kan alleen uit het veld komen maar dat veld moet daartoe wel uitgedaagd worden. Dat is, en wij willen dat benadrukken, geen vrijblijvende opgave, gelet op genoemde uitdagingen. Als we op de huidige voet doorgaan wordt de curatieve zorg echt onbetaalbaar.
Daarnaast zorgt de toenemende krapte op de arbeidsmarkt er ook voor dat we de sector veel meer moeten prikkelen om structureel de arbeidsproductiviteit en de doelmatigheid te verhogen. Zorgprofessionals moeten de ruimte krijgen om innovatieve oplossingen te vinden en beloond worden voor die inspanningen. Prestatiebekostiging maakt dit mogelijk. Door het bereiken van het eindmodel van belonen naar prestatie, vrije prijsvorming, keuzevrijheid en dynamiek zal er minder bureaucratie komen, meer ruimte om in ziekenhuizen vernieuwing toe te passen en meer onderhandelingsruimte en risicodragendheid voor verzekeraars. Beter inzicht in kosten en behandelingsresultaten zal bijdragen aan een toename van de kwaliteit van – en innovatie in – de zorg.
111
Hoe worden ziekenhuizen financieel geprikkeld om zorg af te stoten, deze dichtbij in de eerstelijn te laten organiseren, en zich enkel te specialiseren in enkele medisch specialistische aandoeningen?
Een belangrijk onderdeel van de invoering van prestatiebekostiging is het uitbreiden van de vrije prijsvorming. Door het vergroten van het financieel belang bij ziekenhuizen en verzekeraars wordt verwacht dat de nadruk meer zal gaan liggen op het beter zichtbaar maken van prestaties, kwaliteit en een efficiënte vertaling van kosten in te leveren zorg. Een beter inzicht in doelmatigheid en kwaliteit is daarvan het gevolg, waardoor ziekenhuizen geprikkeld worden zich nog meer te richten op hetgeen de basis vormt voor een ziekenhuis, namelijk het leveren van kwalitatief goede medisch specialistische zorg.
De zorgverzekeraar heeft daarbij een cruciale rol. Met de afschaffing van de de ex-post compensatiemechanismen in de risicoverevening (oa de macronacalculatie) wordt de risicodragendheid van zorgverzekeraars vanaf 2012 vergroot in de tweede lijn, waardoor zij geprikkeld zullen worden om zorg selectiever in te gaan kopen. Zorgverzekeraars krijgen daarmee een belangrijke rol bij het beoordelen of zorg «op de juiste plek» plaatsvindt, namelijk in de eerste of in de tweede lijn.
Deze ontwikkeling wordt extra ondersteund door de gemaakte afspraken in het bestuurlijk hoofdlijnenakkoord waarin overeengekomen is dat zorgaanbieders en zorgverzekeraars substitutie op basis van kwaliteit, doelmatigheid en innovatie zullen realiseren tussen achtereenvolgens zelfzorg, eerste lijn, tweede en derde lijn. Partijen hebben hiermee een gezamenlijk belang om na te gaan of eenvoudige, niet complexe zorg (bijv. de nabehandeling van chronisch zieken) niet beter dicht bij huis kan plaatsvinden.
112
Wanneer is de minister van mening dat wachtlijsten zijn ontstaan? Gaat de minister uit van een «natuurlijke» wachtlijst?
Wachtlijsten werden een groeiend knelpunt in de tweede helft van de jaren negentig. In die tijd is een aantal maatregelen getroffen waarmee voor de hele medisch specialistische zorg een effectief omzetplafond werd ingevoerd. Dit heeft toen geleid tot verstarring in de productie en tot wachtlijsten.
Om wachtlijsten tegen te gaan, is in de jaren daarna een groot aantal maatregelen getroffen waarmee budgetten weer grotendeels productieafhankelijk werden. De wachtlijsten zijn dus vooral ontstaan in de periode van de relatief vaste budgetten in de tweede helft van de jaren negentig.
Er wordt niet uitgegaan van natuurlijke wachtlijsten. De term wachtlijst en wachttijd worden vaak door elkaar gebruikt. Toch is het alleen de wachttijd die van belang is voor een patiënt en waarop wordt gestuurd. Zorgaanbieders en verzekeraars hebben afspraken gemaakt over aanvaarbare wachttijden in de zorg. Deze maximaal aanvaardbare wachttijden worden «treeknormen» genoemd.
113
Hoeveel volwaardige ziekenhuizen kende ons land in 2000 en hoeveel zijn het er thans? Kunt u een integraal overzicht verschaffen?
In 2011 zijn er 134 ziekenhuislocaties en 88 buitenpoliklinieken. Deze zijn georganiseerd in 91 zorgconcerns, waarvan 8 academische centra. Het aantal ziekenhuizen is 91 waarbij een concern kan bestaan uit verschillende locaties/ziekenhuizen. Bron RIVM www.zorgatlas.nl
In 2001 waren er 145 ziekenhuislocaties en 21 buitenpoliklinieken. Deze zijn georganiseerd in 100 zorgconcerns waarvan 8 academische centra. Bron RIVM
Over 2000 zijn er geen betrouwbare cijfers voorhanden.
114
Kunt u een overzicht per jaar geven van de kostenontwikkeling van de algemene ziekenhuizen van 2000 tot 2005 en van 2006 tot en met 2010 en kunt u deze cijfers voorzien van uw duiding?
Onderstaande tabel en grafiek geven de uitgavenontwikkeling weer van de algemene en categorale ziekenhuizen in de periode 2000–2010. Het gaat hierbij om zowel de uitgaven in het A- als B-segment. De academische component is bij de algemene en categorale ziekenhuizen niet relevant. De gemiddelde groei over deze periode bedraagt ongeveer 6%. Bij de stijging van de uitgaven spelen zowel loon- en prijsontwikkelingen (circa 2%) als andere ontwikkelingen een rol. Opgemerkt kan worden dat de minder grote stijging tussen 2006 en 2007 wordt veroorzaakt door de overheveling van middelen voor opleidingen naar het opleidingsfonds vanaf 2007.
|
2000 |
2001 |
2002 |
2003 |
2004 |
2005 |
2006 |
2007 |
2008 |
2009 |
2010 |
|---|---|---|---|---|---|---|---|---|---|---|
|
6 793 |
7 459 |
8 154 |
8 746 |
9 150 |
9 503 |
10 011 |
10 100 |
10 605 |
11 400 |
12 099 |
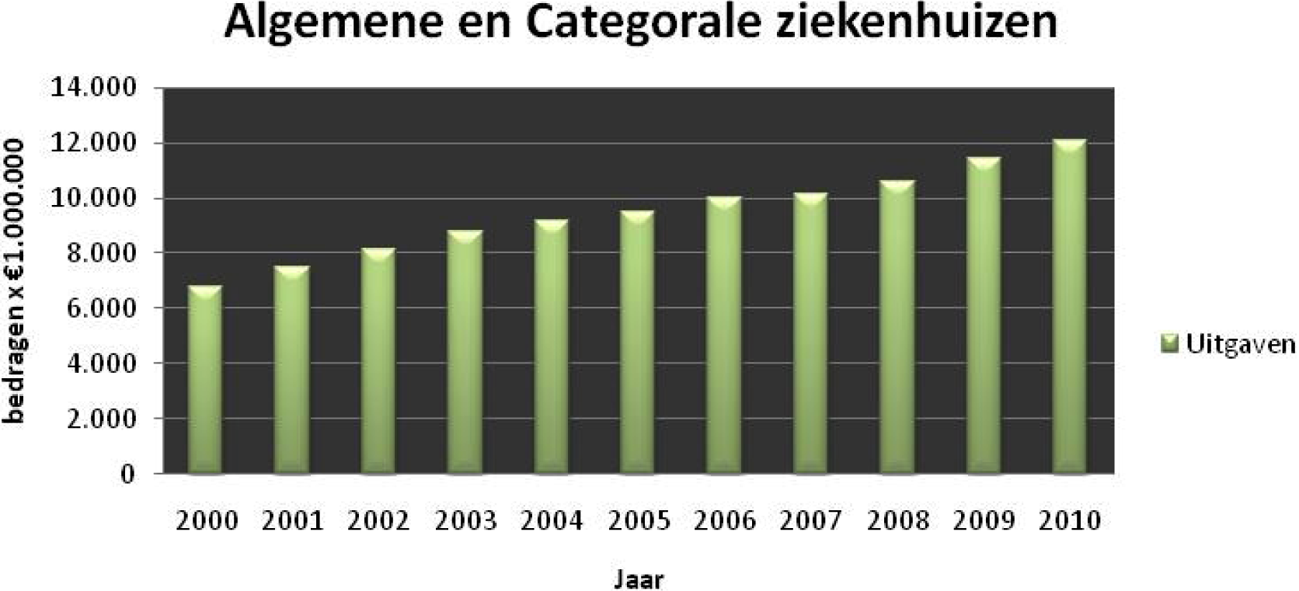
115
Voor welke medisch specialistische ingrepen zijn de wachtlijsten de afgelopen vijf jaar per saldo toegenomen?
Voor nagenoeg alle medisch specialistische ingrepen waarvoor over de afgelopen vijf jaar wachtlijstgegevens zijn geregistreerd, zijn de wachtlijsten over deze periode per saldo afgenomen.
116
Op welke manieren stimuleert het kabinet dat (huis)artsen ook actief willen worden in de Nederlandse krimpregio’s, waar een groot tekort aan (huis)artsen dreigt te ontstaan?
Er wordt op verschillende manier gewerkt aan zorg in krimpregio’s. Het RIVM is gevraagd om onderzoek te doen naar de veranderende bevolkingssamenstelling in krimpregio’s en de gevolgen hiervan voor de (ontwikkeling van de) gezondheid in deze regio’s, ten opzichte van de rest van Nederland. Het onderwerp krimp staat daarnaast prominent op de agenda van de Raad voor de Volkgezondheid en Zorg (RVZ). De ministeries van BZK, VWS en EL&I zijn in overleg met de Nederlandse Mededingingsautoriteit over de relatie tussen de zorg- en welzijnswetgeving en de Mededingingswet. Vanuit rijksoverheid wordt er tevens voor gezorgd dat het bekostigingssysteem de ruimte biedt voor verzekeraars om regionaal, zoals in krimpregio’s, gedifferentieerd te kunnen belonen. Ook wordt er gewerkt aan beter inzicht in de gevolgen van krimp en in de ontwikkeling van regionale behoefte aan arbeidskracht in de zorg, afgezet tegen demografische en epidemiologische ontwikkelingen in die regio. Ten slotte kan met het bevorderen van taakherschikking bijgedragen worden aan een oplossing voor stijgende zorgvraag onder andere in krimpregio’s.
Niet alleen de rijksoverheid is aan zet. Verzekeraars hebben hun zorgplicht, ook in krimpregio’s. Verzekeraars geven daar op diverse wijze invulling aan. Een voorbeeld hiervan hebben we gezien in de regio Oost-Groningen waar Menzis medeaandeelhouder is van een eerstelijns zorgbedrijf. De aanpak van Menzis kan een oplossing zijn voor een nijpend probleem in een concreet geval. Essentieel is dat patiënten keuzevrijheid houden en dat de toegankelijkheid en kwaliteit van de zorg in al haar facetten is gegarandeerd. Wij zijn geen voorstander van structurele verticale integratie tussen verzekeraars en zorgaanbieders, omdat dit leidt tot onzuivere inkoopafwegingen bij de verzekeraar. Om die reden willen wij verticale integratie tussen zorgverzekeraars en zorgaanbieders verbieden, zoals ook in het Regeerakkoord is vastgelegd. Op dit verbod willen we echter wel tijdelijke uitzonderingen toestaan namelijk als verticale integratie of overname de enige manier voor een verzekeraar is om aan zijn zorgplicht te voldoen of wanneer een zorgverzekeraars het bestaande zorgaanbod wil opschudden of innoveren door het zelf in de markt zetten van tijdelijk aanbod dat anders niet van de grond zou komen.
117
Hoe zorgt de minister met de invoering van de prestatiebekostiging in de curatieve geestelijke gezondheidszorg ervoor dat de omzet in de curatieve geestelijke gezondheidszorg niet explosief groeit?
De overstap naar prestatiebekostiging willen we alleen maken indien sprake is van een budgettair beheersbaar systeem. De invoering van prestatiebekostiging in de curatieve geestelijke gezondheidszorg willen we dan ook onderdeel laten zijn van een brede beleidsagenda waarover momenteel gesprekken gaande zijn ben met de sector. Doelstelling is om in het kader van die brede beleidsagenda afspraken te maken met de sector over het op een zorginhoudelijk verstandige manier beheersbaar houden van de uitgaven aan curatieve geestelijke gezondheidszorg. Dat kan bijvoorbeeld door afspraken te maken over een verschuiving van zorg van de tweede- naar de eerstelijns ggz, preventie, zelfmanagement, e-health en ambulantisering. Deze inhoudelijke beleidsagenda willen wij koppelen aan concrete afspraken over de macrokostenontwikkeling in de curatieve ggz in de komende jaren.
Mijn ambitie is om per 2013 de overstap te maken naar prestatiebekostiging in de curatieve ggz, indien in voldoende mate is voldaan aan de voorwaarden zoals genoemd in mijn brief van 10 juni 2011. Over de concrete invulling van de implementatie dient nog besloten te worden. Daartoe is de NZa gevraagd om in een implementatieplan een traject uiteen te zetten waarbinnen naar het oordeel van de NZa per 2013 de stap naar prestatiebekostiging op verantwoorde wijze kan worden gezet. Begin 2012 zal een brief over dit onderwerp naar uw Kamer worden gezonden. In die brief zal ook nader worden ingaan op het onderwerp kostenbeheersing in de curatieve GGZ, vanaf 2013.
118
Wat doet de minister als de sector ggz niet in het najaar om tafel wil om een brede beleidsagenda op te stellen?
De overleggen om te komen tot een gezamenlijke bestuurlijke agenda zijn in volle gang. Ook GGZ-Nederland heeft inmiddels aangegeven te willen aanschuiven. Wij hebben goede hoop gezamenlijk met partijen te komen tot een bestuurlijke agenda en een akkoord.
119
Kan de minister aangeven wanneer de Kamer op de hoogte wordt gesteld van de concrete uitwerking van de belofte in het regeerakkoord om de numerus fixus op verantwoorde wijze af te schaffen?
Het ministerie van Volksgezondheid, Welzijn en Sport en het ministerie van Onderwijs, Cultuur en Wetenschap werken gezamenlijk aan de brief van het kabinet over de uitwerking van het regeerakkoord op de passage over de numerus fixus en de vraag om een kwart meer artsen in 2025. De uitwerking vergt nog enige tijd in verband met het overleg tussen het Ministerie van Onderwijs, Cultuur en Wetenschap en de universiteiten en hogescholen.
Naar verwachting wordt de brief in het voorjaar van 2012 aan u aangeboden.
120
Kan de minister aangeven in hoeverre het aantal parttimers in de opleiding of aantal parttimers aan de slag wordt meegenomen in de weging van het (versneld) afschaffen van de numerus fixus?
In de aanstaande brief van het kabinet over de uitwerking van het regeerakkoord over de numerus fixus worden de ramingen van het Capaciteitsorgaan betrokken. Het Capaciteitsorgaan houdt in haar berekeningen rekening met verschillende factoren die de capaciteit van medisch specialisten kan beïnvloeden. De parttime-factor maakt hiervan onderdeel uit.
121
Welke maatregelen gaat de regering treffen om meer artsen aan te trekken in de zorg?
Om de doelstelling uit het regeerakkoord te halen om 25% meer artsen te hebben in 2025, zijn voor het opleidingsfonds medische vervolgopleidingen extra financiële middelen uitgetrokken. Hiermee wordt mogelijk gemaakt dat de instroom in de medische vervolgopleidingen groeit in lijn met wat het Capaciteitsorgaan aan benodigde capaciteitsgroei raamt om zorgvraag en -aanbod zo goed mogelijk op elkaar af te stemmen.
Verder wordt specifiek aandacht besteed aan opleidingen waar minder instroomt dan aan opleidingsplaatsen beschikbaar is. Met het veld wordt gekeken hoe deze plaatsen daadwerkelijk kunnen worden ingevuld en wat de partijen daar zelf aan kunnen bijdragen. Zo loopt op dit moment een project ter verbetering van de instroom in de profielopleiding tot jeugdarts KNMG. Ook lopen acties gelieerd aan de problematiek rondom de instroom in de opleiding tot Specialist Ouderengeneeskunde.
122
Werkgevers moeten werknemers bijstand verlenen bij het doen van aangifte. Dit is erg vrijblijvend, waarom wordt er niet standaard de mogelijkheid geboden om «beschermd» aangifte te doen?
Anonieme aangifte is mogelijk binnen het wettelijk kader in het strafproces en de uitwerking hiervan in de OM-handleiding Opnemen (deels) anonieme aangifte/verklaring (Tweede Kamer, vergaderjaar 2009–2010, 28 684, nr. 283). Eén van de mogelijkheden is domiciliekeuze. De politie zal altijd domicilie aanbieden voor functionarissen met een publieke taak, zoals zorgmedewerkers. Concreet betekent domicilie kiezen dat alleen de voor- en achternaam van de aangever of getuige in het proces-verbaal of de getuigenverklaring worden gemeld. De andere persoonlijke gegevens, zoals adres en dergelijke, zijn bekend bij de politie, maar worden niet openbaar gemaakt.
Een andere mogelijkheid is dat de werkgever aangifte doet voor de werknemer. De werkgever is daar immers toe bevoegd op grond van artikel 161 van het Wetboek van Strafvordering. Zoals uiteengezet in de Arbeidsmarktbrief die onlangs is verstuurd, zetten de minister van Binnenlandse Zaken en Koninkrijksrelaties, de minister van Veiligheid en Justitie en de minister van Volksgezondheid, Welzijn en Sport zich in voor het vergroten van de bereidheid van werkgevers in de zorg om aangifte te doen voor de werknemer (Tweede Kamer, vergaderjaar 2011–2012, MEVA/ABA-3081655).
123
Welke knelpunten in de wet- en regelgeving voor e-health worden opgelost? Welke zorgaanbieders mogen e-health aanbieden, zijn dit alleen GZ-psychologen of ook anderszins opgeleide psychologen, therapeuten en coaches? Wat gaat de innovatie van e-health kosten?
Veelbelovende initiatieven op het gebied van e-health verspreiden zich niet vanzelf in de praktijk. Afgelopen jaren zijn hierover verschillende rapporten en adviezen verschenen waarin barrières zijn geïdentificeerd op het gebied van regelgeving, cultuur & organisatie en standaardisatie & interoperabiliteit. E-health is hierbij een verzamelbegrip voor toepassingen van ICT, internet en mobiele technologie ten behoeve van gezondheid en zorg. Dit is toepasbaar in alle zorgdomeinen en is breder toepasbaar dan alleen in de GGZ.
Knelpunten in wet- en regelgeving betreffen vooral het inbedden in structurele bekostiging, bijvoorbeeld ten aanzien van de criteria voor toelating van e-health tot het verzekerde pakket, het inpassen van e-health toepassingen in de beleidsregels van de NZa en de samenhang van het beoordelingsproces rondom innovatie en e-health. Vanaf 2012 stellen wij een bedrag van € 2 mln per jaar aan subsidie beschikbaar gesteld voor een tijdelijke oplossing voor de bekostiging van anonieme e-mental health, terwijl tegelijkertijd wordt gewerkt aan een meer structurele oplossing voor deze bekostigingsproblematiek.
E-health toepassingen zullen moeten aantonen dat het een verbetering van zorg betreft, het betaalbaar is en dat het in de plaats van iets anders komt. Wij zullen onze aanpak richten op het optimaliseren van de wet- en regelgeving om e-health mogelijk te maken binnen de gezondheidszorg.
124
Kan de minister aangeven wat zij bedoelt met «daar waar het kabinet werkgevers en werknemers kan ondersteunen, zullen wij dit doen»? Kunt u aangeven om welke maatregelen dit gaat, en welke hindernissen er wellicht nog zijn?
Momenteel wordt de laatste hand gelegd aan een plan van aanpak agressie en geweld in de zorg. Samen met sociale partners, de minister van BZK (het programma VPT) en de minister van Veiligheid en Justitie (V&J) wordt dit plan opgesteld, dat beoogt het beleid rond agressie en geweld in de zorg op diverse punten te verbeteren. Vanuit VWS stellen we in de periode 2012–2015 jaarlijks € 1,5 miljoen beschikbaar. Er wordt onder andere ingezet op het nemen van preventieve maatregelen, zoals scholing van medewerkers, en het geven van een passende reactie naar de veroorzaker. Daarnaast ondersteunen we jaarlijks honderd zorginstellingen financieel bij het (door)ontwikkelen en implementeren van beleid. Ook vinden er jaarlijks diverse regionale bijeenkomsten plaats waarbij tal van goede voorbeelden worden gedeeld en instellingen van elkaar kunnen leren. Verder worden business cases ontwikkeld en een quick scan opgesteld voor de evaluatie van anti-agressiebeleid op organisatieniveau. Tevens wordt een coördinatiepunt opgezet waar branchespecifieke kennis wordt verzameld en gedeeld. Hierbij zal de samenwerking worden gezocht met het Expertisecentrum VPT.
125
Welke maatregelen gaat de regering treffen om de agressie tegen hulpverleners in de zorg aan te pakken?
Zie antwoord 124
126
Gesteld wordt dat de AWBZ-premie zou verdubbelen indien we ervoor kiezen de stijgende uitgaven uit de premiegelden te betalen. Wanneer zou deze verdubbeling plaatsvinden? Kan deze stelling onderbouwd worden met een raming van de AWBZ premie de komende jaren bij ongewijzigd beleid, onder de veronderstelling dat de stijgende kosten opgevangen worden door de premie?
De stijgende kosten worden op dit moment maar ten dele opgevangen door de premiegelden. De hoogte van het percentage AWBZ-premie is conform het staande beleid gemaximeerd op 12,15 % van het premieplichtig inkomen.
De OESO heeft een rapport doen verschijnen over de langdurige zorg in internationaal perspectief. Uit dit rapport is een tabel in de begroting (pg24) opgenomen over de ontwikkeling van de langdurige zorg tot 2 050 in diverse landen.
Uit deze tabel blijkt dat de kosten van langdurige zorg bij ongewijzigd beleid al voor 2 050 twee keer zo hoog zouden worden. Onder de veronderstelling dat de stijgende kosten opgevangen worden door de premie dient de premie te verdubbelen.
127
In hoeverre blijven vormen van begeleiding mogelijk via een pgb of een ander financieringsvorm, nu de aanspraak op het pgb aanzienlijk beperkt wordt?
Zie antwoord op 28
128
Hoe wordt onafhankelijke indicatiestelling inzake de aanvraag van een pgb gerealiseerd en gegarandeerd?
Door het CIZ wordt naar aanleiding van een aanvraag onafhankelijk beoordeeld of er een aanspraak op AWBZ zorg bestaat. Door het CIZ wordt ook de voorkeur van de cliënt voor de leveringsvorm gevraagd en geregistreerd. Op welke wijze de aanspraak zal worden verzilverd, in natura of in de vorm van een pgb, is aan de cliënt.
129
Hoeveel is er afgelopen jaar totaal aan gouden handdrukken gegeven?
VWS heeft geen gegevens waarop een antwoord op deze vraag kan worden gebaseerd, in ieder geval wanneer onder «gouden handdrukken» een «bovenwettelijke regeling op de WW bij een beëindiging van de arbeidsovereenkomst» wordt verstaan.
Wanneer het begrip wordt ingeperkt tot alleen de beëindigingsregelingen van vertrokken zorgbestuurders dan is daar wel enige, zij het niet exacte informatie over. In de jaarverslagen moeten die kosten namelijk apart worden verantwoord. Maar dan wordt niet het bedrag vermeld dat daadwerkelijk is betaald. Het maximaal mogelijke bedrag dat de regeling kan kosten wordt in één keer in het verslagjaar waarin de betrokken bestuurders is vertrokken, boekhoudkundig verwerkt. Mochten er anticumulatiebepalingen in de regeling zijn opgenomen, dan zal de opbrengst daarvan worden verwerkt in het verslagjaar waarin die opbrengst optreedt.
Een bedrag kunnen we dus niet noemen. Aan het einde van ieder jaar komt VWS, zoals gewoonlijk, met een rapportage over de inkomens van bestuurders en toezichthouders in de zorg uit het voorgaande jaar. Daarin worden ook de ontslagvergoedingen behandeld. Deze rapportage is onderdeel van de WOPT-rapportage van de minister van Binnenlandse Zaken en Koninkrijksrelaties.
130
Op basis van welk feitelijk onderzoek gaat de minister er vanuit dat voor zorgaanbieders het aantrekken van privaat kapitaal goedkoper is dan het aantrekken van een banklening waarvoor het Waarborgfonds Zorg garant staat? Wil een verstrekker van privaat kapitaal geen risico-opslag, waardoor de zorgkosten in de realiteit stijgen?
Het aantrekken van risicodragend privaat kapitaal ter versterking van het eigen vermogen is op zich waarschijnlijk niet goedkoper dan het aantrekken van een banklening waarvoor het Waarborgfonds garant staat. Het aantrekken van risicodragend privaat kapitaal ter versterking van het eigen vermogen kan toch aantrekkelijk zijn. Dit blijkt ook uit het onderzoek «Winst in de eigendomsstructuur» van SEO (2010).
Een banklening met onderliggende zekerheden heeft voor de verschaffers van de lening een relatief beperkt risico. Daarom is een dergelijke lening relatief goedkoop. Er zijn echter grenzen aan het aantrekken van vreemd vermogen als het eigen vermogen beperkt is en de risico's toenemen. Om vreemd vermogen (tegen goede voorwaarden) aan te kunnen trekken is dan versterking van het eigen vermogen nodig.
Voor de verstrekker van een lening is het namelijk niet aantrekkelijk indien (de eigenaar van) een zorgaanbieder geen eigen geld heeft ingelegd. Bestuurders kunnen dan risicovol gedrag vertonen, omdat ze niet zelf de risico’s dragen. In het SEO onderzoek wordt gesteld: «Dit moral hazard dilemma kan worden opgelost door de eigenaar ook risico te laten lopen. Vreemd vermogen verschaffers zullen daarom normaliter eisen dat de eigenaar ook eigen vermogen inbrengt. Op deze manier zijn de doelstellingen van beide partijen meer gelijkgericht».
Aanbieders zullen dus zelf een afweging maken om al dan niet risicodragend kapitaal aan te trekken door winstuitkering toe te staan. Aanbieders zullen er voor kiezen om risicodragend kapitaal aan te trekken indien de voordelen opwegen tegen de nadelen, deze afweging zal per aanbieder verschillen.
131
Op welke wijze werkt de staatssecretaris met de gemeenten samen, zodat gemeenten in het komend jaar nadrukkelijk aandacht besteden aan het versterken van het lokaal preventief jeugdbeleid?
Zoals u gemeld is in de brief van 30 september 2011 (DJ/3082486) wordt samen met de VNG en het IPO een transitieplan opgesteld over de wijze waarop gemeenten ondersteund kunnen worden bij de voorbereiding op hun nieuwe taken. Dit plan is eind 2011 gereed.
Uiteraard bouwen we voort op de ondersteuning die VNG en Rijk de afgelopen jaren hebben geboden en de rest van dit jaar nog bieden op het terrein van de ontwikkeling van de Centra voor Jeugd en Gezin.
Zo is een tweetal CJG-ondersteuners actief in het veld. Zij zorgen voor intensief contact met gemeenten en regio’s, gaan na waar de belangrijkste problemen zitten (lokaal/regionaal) en zorgen actief voor oplossing van deze problemen. Afhankelijk van hun ervaringen wordt de ondersteuning op maat ingezet
Via de website en nieuwsbrief Samenwerken voor de Jeugd worden gemeenten en andere betrokkenen geïnformeerd over de ontwikkelingen op het gebied van CJG en de andere projecten gericht op het lokaal jeugdbeleid en worden voorbeelden en ervaringen uit het land gepresenteerd. Aan Samenwerken voor de Jeugd is ook een telefonische en e-mail-helpdesk verbonden.
De samenwerking met gemeenten ter versterking van hun lokaal preventief jeugdbeleid komt daarnaast heel concreet tot uitdrukking in de landelijke week van de opvoeding: Samen met de VNG steunen wij dit initiatief, dat dit jaar voor het eerst wordt georganiseerd. In dit kader biedt VWS, via NJi, een financiële bijdrage aan de ondersteuning van de initiatiefgroep en aan de website www.weekvandeopvoeding.nl . In de week van 10 tot 17 oktober worden landelijke meer dan 1 200 activiteiten georganiseerd voor ouders en andere opvoeders waarmee wordt bijgedragen aan positief opvoeden en versterking van de eigen kracht.
132
Op welke wijze kan de jeugd met zware en complexe problematiek toch beter geholpen worden?
Door de complexiteit van het huidige jeugdstelsel krijgt een deel van de jeugd met zware en complexe problematiek onvoldoende intersectorale hulp. Die is nodig omdat zij vaak kampen met meervoudige problematiek. Doel van de stelselherziening is daarom ook dat voor de jongeren die dat nodig hebben de toegang tot en de organisatie van voor hen noodzakelijke zorg vereenvoudigd wordt. Dat gebeurt door de drie verschillende toegangen voor de deelsectoren provinciale jeugdzorg, jeugd-LVG en jeugd-GGZ bij elkaar te brengen waardoor – als dat nodig is – tijdig en adequaat intersectorale zorg kan worden aangeboden volgens het principe één gezin, één plan, één hulpverlener.
133
Hoeveel jeugd met zware en complexe problematiek krijgt nu onvoldoende zorg?
Door de complexiteit van het huidige jeugdstelsel krijgt een deel van de jeugd met zware en complexe problematiek onvoldoende intersectorale hulp. In het onderzoek over Combinaties van zorg bij jeugdigen over het gebruik van acht verschillende ondersteunende regelingen staat dat 10% van de jeugdigen die hiervan gebruik maken niet de zorg krijgen die ze nodig hebben. (TK 2008–2009, 31 839, nr. 6).
134
Wat zijn uw concrete doelstellingen met betrekking tot de overheveling van de jeugdzorg naar Nederlandse gemeenten?
De doelstelling van de decentralisatie van de zorg voor jeugd is de ondersteuning en zorg voor jeugd laagdrempeliger, integraler en efficiënter te maken. Het kabinet wil de zorg voor jeugd beter laten aansluiten op de eigen kracht van jeugdigen en hun ouders.
Om de gewenste verschuiving van zware zorg naar lichte ondersteuning te realiseren wordt alle jeugdzorg die nu nog valt onder het Rijk, de provincies, de Algemene Wet Bijzondere Ziektekosten (AWBZ) en Zorgverzekeringswet (Zvw), alsmede de jeugdbescherming en jeugdreclassering gedecentraliseerd naar gemeenten.
135
Welke fasering brengt u aan in de maatregelen als gevolg van de overheveling van de jeugdzorg naar gemeenten?
Er komt 1 nieuw wettelijk kader voor alle onderdelen van de jeugdzorg.
We hebben in de bestuursafspraken vastgelegd dat uiterlijk in 2016 de decentralisatie van alle onderdelen van de jeugdzorg gerealiseerd zijn.
In de bestuursafspraken hebben we verder afgesproken met VNG en IPO dat we de precieze uitwerking van de fasering, vanuit een inhoudelijke samenhang, gaan regelen in het transitieplan.
De eerste fase van de decentralisatie is vastgelegd in het regeerakkoord. Dit houdt in dat 2013 een overgangsjaar is voor de overheveling van de begeleiding van jeugd vanuit de AWBZ naar de WMO. De laatste fase is vastgelegd in de bestuursafspraken. Hierin is opgenomen dat de jeugdreclassering en de jeugdbescherming aan het eind van de periode dus uiterlijk in 2016 zullen overgaan
In de tussenliggende zal fasegewijs de ambulante hulp overgaan, de dag- en residentiële hulp, de overige onderdelen van de provinciale jeugdzorg (de kindertelefoon, diagnostiek, indicatiestelling, casemanagement, advies en meldpunt kindermishandeling), de jeugd-GGZ, jeugd-LVG en gesloten jeugdzorg.
136
In hoeverre betrekt u de feedback van Jeugdzorg Nederland en haar lidinstellingen bij de implementatie van de overheveling van de gehele jeugdzorg naar gemeenten?
Jeugdzorg Nederland is als vertegenwoordigende organisatie van haar lidinstellingen aangesloten bij de klankbordgroepen met veldpartijen die wij hebben ingericht rondom de stelselwijziging zorg voor jeugd. De adviezen die wij van de partijen vanuit deze klankbordgroepen krijgen – ook de adviezen ingebracht door Jeugdzorg Nederland – betrekken wij bij de te maken keuzes. Naast een adviserende rol stellen de partijen in deze klankbordgroepen met ons een werkagenda op. Ook voor deze werkagenda kunnen partijen zelf voorstellen agenderen.
137
Er wordt gesproken over slimme oplossingen, die nodig zijn om de zorg toekomstbestendig te maken. Een probleem dat hier ook mee samenhangt, is dat er veel schotten zijn in de zorg. Wanneer bijvoorbeeld investeringen van gemeentes in de Wmo leiden tot aanzienlijke besparingen in de AWBZ (groter dan de investering), dan komen deze zeer moeilijk van de grond omdat de besparing niet terecht komt bij degene die de investering doet. Wordt dit probleem onderkend en zo ja, wordt er gewerkt aan een oplossing hiervoor, vooruitlopend op de uitvoering van de AWBZ door verzekeraars?
In mijn brief d.d. 23 september jl. inzake «Decentralisatie taken naar en groei in de Wmo» is nader op het punt van perverse prikkels ingegaan.
In die brief is aangegeven, dat in de huidige financiering gemeenten thans onvoldoende belang hebben bij een goede, ruimhartige uitvoering van de Wmo. In verband hiermee worden de ontwikkelingen in het beleid en de uitgaven ten aanzien van de Wmo onderzocht. Daarnaast wordt onderzocht hoe zowel de ontwikkelingen in de uitvoering van de Wmo als op aanpalende terreinen, zoals de AWBZ en de Zvw, de komende jaren kan volgen en hierin verbanden kunnen worden ontdekt. Met de informatie uit deze trajecten willen wij bekijken in hoeverre er sprake van onnodig gebruik van zwaardere zorg lijkt te zijn en op welke wijze dit vervolgens tegengegaan kan worden.
138
Neemt door de invoering van prestatiebekostiging, vrije prijsvorming, winstuitkering de kans op een faillissement van zorginstellingen deze kabinetsperiode toe?
Op 27 april jl. hebben wij onze beleidsvoornemens ten aanzien van continuïteit van zorg per brief aan de Tweede Kamer voorgelegd (Tweede kamer, 2010–2011, 32 620, nr. 10). Zorgaanbieders hebben de laatste jaren steeds meer vrijheid gekregen om zelf keuzes te maken. Bij deze vrijheid hoort verantwoordelijkheid voor de financiële gevolgen van die keuzes. Dat betekent ook dat uiteindelijk faillissement tot de mogelijkheden behoort. Deze dreiging is de ultieme prikkel voor aanbieders om hun zaken op orde te houden. Maar ook andere belanghebbenden, waaronder zorgverzekeraars/zorgkantoren, banken, cliënten(organisaties) en het personeel worden hiermee gestimuleerd om faillissement en daarmee discontinuïteit van zorg te voorkomen.
Wij zijn dan ook niet van mening dat de door de vragensteller genoemde maatregelen leiden tot een grotere kans op faillissementen van zorginstellingen. Maar indien sprake is van faillissement zullen wij waarborgen dat cruciale zorg in stand wordt gehouden. Het adagium daarbij is de continuïteit van de zorg en niet de continuïteit van de zorgaanbieder.
139
Wanneer gaat de regering de minutenregistratie definitief afschaffen in plaats van niet verplichten? Wat kost de minutenregistratie jaarlijks?
Thuiszorgmedewerkers moeten maximaal tijd hebben voor de cliënt. Enige registratie in de extramurale zorg is en blijft evenwel nodig in verband met de declaratie van geboden zorg en de eigen bijdrage van de cliënt. De term «minuten registratie» is hierbij echter verwarrend omdat dit suggereert dat er van minuut tot minuut geregistreerd wordt (of moet worden), terwijl dat niet het geval is. De geleverde zorg wordt in uren en of minuten uitgedrukt omdat daarop de eigen bijdrage kan worden berekend en de zorg kan worden gedeclareerd.
Wat echter niet wenselijk is, is dat zorgwerkers zich als boekhouders moeten bezighouden met gedetailleerde minutenregistratie. Daarom heeft tijdsregistratie in de extramurale zorg ook onze aandacht. Zo is instellingen in het kader van het experiment regelarme instellingen de gelegenheid gegeven om melding te maken van overbodige administratieve belastingen en kunnen regels, indien de noodzaak hiervoor gering blijkt, waar mogelijk komen te vervallen. Daarnaast wordt door instellingen zelf ook gewerkt om de administratieve belasting, binnen de huidige wet- en regelgeving zo veel mogelijk te minimaliseren. Een goed voorbeeld hiervan is Rivas. In een zorgarrangement worden door Rivas afspraken tussen cliënt en instelling vastgelegd. De medewerkers houden zich aan deze planning en hoeven vervolgens alleen de afwijkingen aan te geven. Ook met behulp van pasjes, PDA’s of een webapplicatie kunnen zorgmedewerkers worden ontlast van administratie. Veel instellingen werken hier al mee. Van deze goede voorbeelden heeft een onderzoeksbureau in opdracht van VWS verschillende casusbeschrijvingen gemaakt die via de website «In voor zorg» worden verspreid.
Tot slot zijn wij voornemens om voor de extramurale zorg, net als bij de intramurale zorg, zorgzwaartepaketten te ontwikkelen waarbij de bekostiging en de eigen bijdrage gekoppeld is aan het integrale pakket aan zorg in plaats van aan de productie in functies en tijd. Bij brief van 1 juli jongstleden bent u hier reeds over geïnformeerd.
Wat de minutenregistratie op macroniveau jaarlijks kost kunnen wij u, gezien het bovenstaande, niet vertellen. Dit verschilt namelijk van instelling tot instelling en is in grote mate afhankelijk van de wijze waarop de organisatie dit heeft ingericht. Bovendien zijn de registratiesystemen voor bijvoorbeeld de salarisadministratie, de declaratie aan het zorgkantoor en de eigen bijdrage vaak dezelfde waardoor de kosten lastig zijn toe te rekenen.
140
Welke maatregelen gaat de regering treffen om bureaucratie in de zorg te bestrijden?
Het huidige kabinet zet, net zoals dat in voorgaande kabinetsperioden het geval was, in op een verdere vermindering van regeldruk en verbetering van de kwaliteit van de dienstverlening van de overheid. VWS zal, meer nog dan in het verleden, een substantiële bijdrage leveren, zoals recent ook aan de Tweede Kamer is meegedeeld in de voortgangsrapportage vermindering regeldruk van zowel de minister van BZK (Kamerstukken II 2011/12, 29 362, nr. 195) als de minister van EL&I (Kamerstukken II 2011/12, 29 515, nr. 333).
De te nemen maatregelen zijn divers van aard, maar gaan uit van het geven van vertrouwen, standaardisatie van uitvraag en verdere aansluiting bij bedrijfseigen informatiestromen. Te denken valt hierbij aan:
• Invoeren prestatiebekostiging/DOT;
• Doorontwikkeling regelhulp;
• Standaardisatie uitvraag zorgkantoren.
Voor de overige maatregelen verwijzen wij u dan ook graag naar deze voortgangsrapportages.
Daarnaast is in het kader van regelvrije instellingen geïnventariseerd welke belemmerende regelgeving er in de care is, om daar vanaf 2012 in een aantal experimenten te kijken of landelijke uitrol van een aangemeld initiatief mogelijk is. Binnenkort worden professionals en instellingen in de cure ook uitgenodigd deze belemmeringen te melden.
141
Hoeveel kosten de HKZ en andere keurmerken in de zorg? Hoeveel van deze keurmerken per merk worden jaarlijks afgegeven? Is de regering bereid keurmerken zoals de HKZ af te schaffen?
Op de website van de Stichting Harmonisatie Kwaliteitsbeoordeling in de Zorgsector (HKZ) staat dat de kosten van het HKZ-keurmerk bestaan uit de kosten van de audit door een certificerende instelling (variërend tussen de € 2 000 en € 24 000 afhankelijk van de omvang van de te certificeren organisatie) en uit een «afdracht» aan HKZ (variërend tussen circa € 300 en ruim € 3 000 afhankelijk van de omvang van de gecertificeerde organisatie). De afdracht-ontvangsten besteedt HKZ aan onderhoud en vernieuwing van de HKZ-normen.
Op de website van HKZ staat dat momenteel 2 948 HKZ-certificaten zijn afgegeven; de desbetreffende organisaties krijgen periodiek een vervolg-audit om te bezien of zij nog steeds aan de HKZ-normen voldoen. Wij hebben geen zicht op het aantal afgegeven HKZ-keurmerken per jaar.
Op de website van het Nederlands Instituut voor Accreditatie in de Zorg (NIAZ) staat dat de kosten van een NIAZ-accreditatie bestaan uit een starttarief (variërend tussen circa € 8 000 en circa € 110 000 afhankelijk van de categorie van de te accrediteren organisatie) en een jaarlijkse bijdrage (variërend tussen circa € 2 000 en ruim € 27 000 afhankelijk van de categorie van de geaccrediteerde organisatie).
Op de website van NIAZ staat dat momenteel 80 zorginstellingen een NIAZ-accreditatie hebben en dat 38 zorginstellingen bezig zijn met het behalen van een NIAZ-accreditatie.
Het is niet aan de regering om keurmerken af te schaffen. Keurmerken komen tot stand op eigen initiatief van veldpartijen. Veldpartijen zelf kiezen ervoor om een keurmerk al dan niet te verwerven of van anderen te eisen, om zich met een keurmerk van anderen te kunnen onderscheiden. De overheid heeft daarin geen rol. Vanuit deze overweging is wel besloten om de subsidie aan HKZ te beëindigen. Vanaf 2012 is de subsidie aan HKZ volledig stopgezet.
142
Vanaf 1 oktober 2011 kunnen zorgaanbieders voor mensen boven de tachtig jaar die voor verblijf in aanmerking komen, volstaan met een melding bij het CIZ. Zijn er risicoscenario's ontwikkeld, die rekening houden met eventueel toenemende kosten door deze vereenvoudiging van de indicatiestelling, bijvoorbeeld wanneer instellingen deze geboden ruimte gebruiken om hogere indicaties afgeven dan nodig?
Het in de vraag benoemde risico is onderkend. Het CIZ heeft daarom een monitor ingericht. Daarmee zal het CIZ het verloop van de ontwikkeling van de indicatiemelding, en welke zorgzwaartepakketten op aangeven van de melding daarbij worden geïndiceerd, goed monitoren. Doel van de monitor is om inzicht te krijgen in de eventuele effecten van de indicatiemelding op macroniveau. Centrale eenheden van monitoring zijn daarbij de aantallen cliënten met uitstaand recht op AWBZ-zorg, de omvang van de geïndiceerde zorg en het totaal aan uitstaand recht op AWBZ-zorg. Ook volgt het CIZ met de monitor de ontwikkelingen van de meldingen door de individuele zorgaanbieder. Individuele zorgaanbieders kunnen zo gespiegeld worden aan het landelijk beeld. Opvallende en op het eerste gezicht niet te verklaren afwijkingen worden zo zichtbaar en zijn voor het CIZ onderwerp van gesprek met de desbetreffende zorgaanbieder. Op het moment dat blijkt dat uit fouten geen lering wordt getrokken c.q. zich daarin een structureel patroon ontwikkelt, dan zal het CIZ actief invulling geven aan haar rol van toezichthouder en daarop acteren. De desbetreffende zorgaanbieder wordt dan van de digitale aanmeldfunctionaliteit afgesloten en kan geen gebruik meer maken van de indicatiemelding.
143
Kan worden onderbouwd waarom de overstap van DBC’s naar DOT’s kan worden aangemerkt als een vermindering van de regeldruk van 10%? Het aantal regels neemt toch niet af. Elke behandeling moet toch nog steeds worden geregistreerd?
Door de invoering van DOT neemt de regeldruk inderdaad af, hoewel de genoemde 10% niet uitsluitend betrekking heeft op de invoering van DOT. Dat de regeldruk afneemt door de invoering van de DOT heeft een aantal oorzaken. Zo vereist het DOT-systeem niet meer dat de medisch specialist zelf moet uitzoeken welk DBC-zorgproduct past bij de geleverde zorg, zoals onder de DBC-systematiek nog wel het geval is. Dit wordt binnen DOT automatisch afgeleid uit de geregistreerde diagnose en behandelingen. Ook is nieuw onder DOT dat bepaalde zorgtrajecten automatisch zullen worden afgesloten, een vaste periode na het laatste bezoek van een patiënt. Tot slot wordt onder DOT een eventuele vervolg-DBC automatisch geopend als de patiënt weer moet terugkomen voor verdere behandeling. Bij elkaar leveren deze aanpassingen een bijdrage aan de genoemde vermindering van de regeldruk
144
Welke gevolgen heeft de vereenvoudiging van de indicatiestelling op de jeugdzorg?
Door een vereenvoudiging van de indicatiestelling wordt bereikt dat de zorgaanbieder meer ruimte, verantwoordelijkheid en prikkels krijgt voor het realiseren van zorg op maat en het realiseren van een optimale doelmatigheid en doeltreffendheid daarvan. Hulpverlening wordt daarmee meer toegesneden op de dynamische ontwikkeling van de problematiek bij jongeren.
145
Hoe wordt de manier waarop de jeugdzorg verantwoordelijkheid aan de overheid aflegt vereenvoudigd?
Op de volgende manier wordt de verantwoording over de jeugdzorg vereenvoudigd:
1) Single information Single audit (SiSa) verantwoordingsystematiek
2) Jaardocument jeugdzorg
Ad 1 SiSa verantwoordingsystematiek
De SiSa verantwoordingsystematiek houdt in dat er per bestuurslaag slechts één keer over een onderwerp verantwoording hoeft te worden afgelegd. Hiertoe heeft het ministerie van Binnenlandse Zaken en Koninkrijksrelaties een formulier ontwikkeld waarmee door de gemeenten en provincies in één keer verantwoording voor alle subsidieregelingen aan het Rijk wordt afgelegd. Deze systematiek wordt al gedurende meerdere jaren gehanteerd en heeft de verantwoordingslast aanzienlijk beperkt.
Ad 2 Jaardocument jeugdzorg
Er is een jaardocument jeugdzorg in ontwikkeling waarmee door de instellingen in de jeugdzorg op eenduidige wijze verantwoording kan worden afgelegd. Dit document gaat, volgens de huidige planning, met ingang van de jaarrekening 2012 gehanteerd worden. Dit is een belangrijke bijdrage aan een eenvoudiger verantwoordingsssystematiek, ook als de financiering van de jeugdzorg straks via de gemeenten gaat lopen.
146
Welke onderzoeken en welke resultaten zijn bekend naar de invloed van massamediale campagnes op leefstijlverandering?
De Gezondheidsraad heeft relevant onderzoek naar de effectiviteit van leefstijlcampagnes geanalyseerd. De Raad concludeerde dat het effect van de massamediale component van leefstijlcampagnes op gedrag hooguit bescheiden is. (Bron: Plan de campagne; Bevordering van gezond gedrag door massamediale voorlichting, Gezondheidsraad, Den Haag, 2006).
147
Kan de minister aangeven wat er precies mee wordt bedoeld dat grenzen handhaven meer aandacht krijgt van dit kabinet? Welke grenzen worden hiermee bedoeld en hoe wordt de handhaving geconcretiseerd?
Het kabinet heeft hiermee beoogd aan te geven dat bij het stellen van grenzen het handhaven van deze grenzen belangrijk is. In het kader van de bevordering van een gezonde leefstijl is bijvoorbeeld de naleving van de leeftijdsgrens bij de verkoop van alcohol en tabak belangrijk. Als aan jongeren onder de 16 jaar alcohol of tabak wordt verkocht, kan de ondernemer daarvoor een boete krijgen. Aan de andere kant kan een jongere onder de 16 jaar die alcoholhoudende drank aanwezig heeft op straat of in een horecagelegenheid na wijziging van de Drank- en Horecawet ook een boete krijgen. Op deze manier wordt duidelijk dat de grens van 16 jaar over de gehele linie geldt. Wie deze grens overschrijdt, kan een sanctie verwachten. Ook zijn de sancties op overtreding van het rookverbod in de horeca verhoogd. Per 30 augustus zijn de boetes verdubbeld. Ook hiervan moet het signaal uitgaan dat wetten moeten worden nageleefd.
148
Op dit moment is nog onvoldoende betrouwbare en doelgerichte informatie op het gebied van seksuele gezondheid beschikbaar voor mensen met een verstandelijke, zintuiglijke en/of lichamelijke beperking. Op welke manier draagt de minister zorg voor betrouwbare en doelgerichte informatie voor deze volwassenen?
De organisatie Rutgers WPF ontvangt jaarlijks van het ministerie van VWS een instellingssubsidie. Rutgers WPF zet zich vanuit deze subsidie onder andere in voor het bevorderen van de seksuele gezondheid van mensen met een ziekte of beperking. Denk hierbij aan deskundigheidsbevordering van professionals en de ontwikkeling van interventies voor mensen met een chronische ziekte of een beperking, of het beter ontsluiten van bestaand materiaal.
Onlangs is daarnaast de met subsidie van VWS ontwikkelde website meerdanliefde.nl gelanceerd. Deze site is bedoeld voor mensen met een verstandelijke beperking en bevat makkelijk toegankelijke informatie over onderwerpen als relaties, weerbaarheid en soa.
149
Geldt de verantwoordelijkheid van de minister voor het verschaffen van betrouwbare en doelgerichte informatie op het gebied van seksuele gezondheid ook voor nieuwe Nederlanders? Zo nee, waarom niet? Zo ja, op welke manier draagt de minister er zorg voor dat deze informatie voor hen toegankelijk wordt?
Ja, deze verantwoordelijkheid geldt voor alle Nederlanders, dus ook nieuwe Nederlanders.
In de Landelijke nota gezondheidsbeleid6 die pp 25 mei jl. naar uw Kamer is gestuurd, staan de diverse domeinen en kanalen beschreven die een rol spelen bij informatie en advies, zoals zorgprofessionals, gemeenten en scholen. De basisvoorlichting en op maat advisering wordt met subsidie van het ministerie van VWS door diverse gezondheidsbevorderende instellingen verzorgd.
Bij communicatie-instrumenten en interventies wordt altijd aandacht besteed aan implementatie, zodat ze de betreffende doelgroepen bereiken. Dit gebeurt door middel van een evaluatie of een effectiviteitstoets zoals het Centrum Gezond Leven (CGL) doet ten aanzien van interventies. In de I-database zijn actuele leefstijlinterventies te vinden, ingedeeld op doelgroep, setting, gezondheidsthema en het niveau van erkenning van de effectiviteit. Kansrijke, nieuwe interventies worden ook op effectiviteit beoordeeld door een onafhankelijke erkenningscommissie. Zo wordt bevorderd dat informatie de juiste doelgroepen bereikt en voldoende effectief is.
150
De massamediale campagnes voor jongeren op het gebied van veilig vrijen worden stop- gezet. Een vervolg campagne gericht op specifieke kwetsbare groepen zal niet van start gaan. Op welke andere manieren worden jongeren bereikt met boodschappen als «begin over condooms voordat je broek uitgaat»? Welke maatregelen neemt dit kabinet om de keuze voor veilig vrijen te vergemakkelijken?
Een generieke, populatiebrede aanpak met massamediale campagnes past niet in mijn beleid dat gericht is op de eigen verantwoordelijkheid voor een gezond leven. Vanuit de gedachte «gezondheid dichtbij» wordt de menselijke maat juist gevonden in informatievoorziening in de eigen leefwereld van burgers via bijvoorbeeld school, werk, buurt en zorg. De basisvoorlichting en op maat advisering gericht op jongeren wordt met subsidie van het ministerie van VWS door diverse gezondheidsbevorderende instellingen verzorgd. Over de manier waarop het toerusten van jongeren meer in samenhang en optimaal aansluitend bij de belevingswereld van jongeren vanuit gezondheidsbevorderende instellingen vormgegeven kan worden, vinden er nu met hen gesprekken plaats. Onder meer wordt gesproken over social media. We verwachten daarvan meer effect.
151
Wat is de projectsubsidie voor 2012 voor Convenant Gezond Gewicht?
De ministeries van VWS en OCW zijn voornemens om het Convenant Gezond Gewicht, waarin het deelconvenant Jongeren op Gezond Gewicht (JOGG) en het deelconvenant School een belangrijke rol spelen, een bedrag van € 777 500 via een projectsubsidie ter beschikking te stellen. Aan dit bedrag draagt het ministerie van OCW € 100 000 bij.
Het bedrag dat de ministeries ter beschikking stellen is even hoog, € 777 500, als het bedrag dat in voorgaande jaren ter beschikking is gesteld. Dit is namelijk het bedrag waarvoor VWS de samenwerking is aangegaan. Zolang het Convenant loopt dragen VWS en OCW in principe het toegezegde bedrag bij.
Daarnaast wordt het Convenant medegefinancierd door private partners en gemeenten. Hun gezamenlijke totale bijdrage bedroeg voor het jaar 2010 € 453 305, voor het jaar 2011 € 601 200 en voor het jaar 2012 is dit een bedrag van € 654 750.
152
In hoeverre is Bureau jeugdzorg verantwoordelijk voor het inzetten van de sociale omgeving van een gezin bij de uithuisplaatsing van kinderen?
Zowel bij het voorkomen van uithuisplaatsingen, als bij het begeleiden van het gezin tijdens de uithuisplaatsing als ook in de laatste fase bij het terugkeren van een uithuisgeplaatste jongere in het gezin, dient gekeken te worden naar de mogelijkheden die de sociale omgeving van een gezin daarbij heeft. Wettelijk vloeit dit voort uit artikel 3 lid 2 sub a van het uitvoeringsbesluit Wet op de jeugdzorg. Hier wordt ook de sociale omgeving genoemd. Het betrekken van de sociale omgeving maakt ook expliciet onderdeel uit van het Plan van Aanpak dat in het kader van de Deltamethode wordt opgesteld. Ook in de veelgebruikte methode Signs of Safety wordt bij een kinderbeschermingsmaatregel de sociale omgeving nauw betrokken.
153
Hoe wil het kabinet ouders motiveren om met zorgvragen ten aanzien van hun kinderen aan te kloppen bij de sociale omgeving?
Van 10 tot 17 oktober 2011 heeft de eerste landelijke Week van de Opvoeding plaatsgevonden. In deze week is veel aandacht besteed aan het «normale» opvoeden. In de ongeveer 1 200 activiteiten stonden ontmoeting en uitwisseling tussen ouders centraal. Het ministerie van VWS heeft door een subsidie aan het NJi, een van de organisatoren, deze week gestimuleerd en zal de komende drie jaar de Week van de Opvoeding blijven ondersteunen.
Daarnaast vindt in het kader van het ZonMw-programma Vrijwillige inzet een groot aantal projecten plaats dat gericht is op het betrekken van de sociale omgeving bij het opvoeden en opgroeien van kinderen. Dit programma loopt van begin 2009 tot medio 2012 en voor het totale programma is vanuit VWS 18 miljoen euro beschikbaar gesteld.
In het ondersteuningstraject voor de professionals van de Centra voor Jeugd en Gezin wordt speciaal aandacht besteed aan het stimuleren van de eigen kracht van gezinnen. Het aankloppen bij het eigen netwerk in plaats van bij de hulpverlening is hier logisch onderdeel van. Het traject loopt van oktober 2011 t/m februari 2012, wordt uitgevoerd door het NJi en NCJ en gefinancierd door VWS.
154
Ca. 82 procent van de mantelzorgers bij dementie is overbelast of loopt een groot risico op overbelasting. In hoeverre wordt de regeerakkoordintensivering van € 852 miljoen in de langdurige zorg mede ingezet voor het voorkomen van overbelasting van mantelzorgers bij dementie, en in hoeverre kan deze daar verder voor worden ingezet?
Wat zijn de ontwikkelingen bij de beschikbaarheid van casemanagement bij dementie de afgelopen jaren kwantitatief en wat zijn de streefcijfers voor de periode 2012–2016?
In de programmabrief langdurige zorg van 1 juni jongstleden en in mijn brief over het convenant bent u geïnformeerd over de besteding van de investering van € 852 miljoen.7 Van het totaal beschikbare bedrag van € 852 miljoen wordt € 636 miljoen ingezet voor het verhogen van de ZZP-tarieven, € 142 miljoen voor het verhogen van de contracteerruimte en € 74 miljoen voor het stagefonds. Deze middelen zijn beschikbaar voor het opleiden en aannemen van (professionele) zorgverleners ten behoeve van het verlenen van zorg voor de meest kwetsbare cliënten in onze samenleving. De middelen worden niet direct ingezet voor het voorkomen van overbelasting van mantelzorgers.
Uit een peiling van Nivel «organisatie en invulling van casemanagement dementie in Nederland»8 uit 2011 blijkt dat casemanagement dementie een grote ontwikkeling heeft doorgemaakt en dat casemanagement begin 2011 in 74 regio’s en subregio’s in Nederland wordt aangeboden. Het onderzoek laat zien hoeveel regio’s gestart zijn met het aanbieden van een dementieketen. In 2008 zijn er 7 regio’s gestart, in 2009 zijn 14 nieuwe ketens gevormd, in 2010 zijn er wederom 14 ketens van start gegaan. Dit betekent een dekking van 90%. Voor de periode 2012–2016 is het streven naar een volledige landelijke dekking. Als het gaat om de ondersteuning van mantelzorgers – zowel vanuit gemeenten als door het Rijk – verwijzen we u graag naar de brief over informele zorg die naar verwachting dit najaar naar u wordt toegezonden.
155
Welke instrumenten gaat de regering aanreiken aan gemeenten om de overbelasting van mantelzorgers tegen te gaan?
De staatssecretaris heeft de Tweede Kamer toegezegd voor het einde van 2011 met een beleidsbrief informele zorg te komen. In deze brief zal worden ingegaan op de huidige stand van zaken van de ondersteuning van mantelzorgers en maatregelen om die ondersteuning daar waar nodig en mogelijk verder te versterken. De brief zal mede gebaseerd zijn op de uitkomsten van de momenteel in uitvoering zijnde onderzoeken naar de mogelijkheden van versterking van de mantelzorgondersteuning en sociale samenhang door gemeenten. Gemeenten en vertegenwoordigers van de doelgroep zijn betrokken bij het onderzoek en het op basis van de onderzoeksuitkomsten formuleren van mogelijke, nieuwe impulsen.
156
Het lijkt erop dat de pgb-brief van 23 september 2011 tegenstrijdig is aan de begroting als het gaat om mantelzorg: enerzijds moet het in bepaalde gevallen mogelijk blijven dat mantelzorgers wanneer zij geïndiceerde zorg taken op zich nemen, een vergoeding krijgen uit het pgb. Anderzijds wordt gesteld dat onbetaalde mantelzorg zal toenemen als gevolg van de pgb-bezuinigingen en dat is in lijn met de kabinetsvisie.
Om een groot financieel tekort in 2015 te voorkomen, is het noodzakelijk om de pgb-maatregelen te nemen, zoals beschreven in mijn programmabrief langdurige zorg van 1 juni 2011 (TK, vergaderjaar 2010–2011, 30 597, nr. 186). Uit onderzoek blijkt dat deze maatregelen zullen leiden tot uitval van een deel van de zorgvraag. Een aantal van deze zorgvragers zal zonder pgb-optie geen hulp nemen en mogelijk een groter beroep doen op mensen uit de nabije omgeving die zorg verlenen. Zie ook mijn brief inzake het gebruik van het pgb in de AWBZ van 21 juni 2011 (TK, vergaderjaar 2010–2011, 30 597, nr. 196).
Daar waar een pgb beschikbaar blijft, kunnen mensen uit de nabije omgeving die zorg verlenen een vergoeding uit het pgb-AWBZ ontvangen voor het uitvoeren van geïndiceerde zorgtaken. Deze mensen doen zelfs werk dat niet door een professional hoeft te worden gedaan. Mijns inziens is er geen sprake van strijdigheid tussen de begroting en mijn pgb-brief van 23 september 2011.
157
Welke begrotings- dan wel premiegefinancierde middelen zijn jaarlijks in de periode 2010–2016 gemoeid met het in stand houden en verbeteren van de ondersteuning voor mantelzorgers bij dementie? Kan daarbij worden gespecificeerd welke middelen in deze jaren voor mantelzorg bij dementie worden besteed voor de financiering van:
a. Casemanagement;
b. Ondersteuning in de vorm van respijtzorg;
c. Informatievoorziening;
d. Vormen van praktische ondersteuning?
Voorzover casemanagement bij dementie uit de AWBZ wordt gefinancierd, worden hiervoor gelden uit de reguliere contracteerruimte gebruikt en wordt een beroep gedaan op de beleidsregel dementie. Hiervoor was en is tot en met 2012 € 10,5 miljoen op jaarbasis beschikbaar.
Mantelzorg valt ook onder de reikwijdte van de Wmo en wordt door gemeenten gefinancierd uit de algemene middelen. Gemeenten leggen hierover verantwoording af aan de Gemeenteraad. VWS beschikt daarom niet over inzicht in de gemeentelijke uitgaven aan Mantelzorg.
158
In hoeverre neemt de regeldruk toe als de zorgspecifieke fusie toets door de IGZ en NZa, inclusief de fusie-effectrapportage, moet worden ingevuld voorafgaande aan een beoordeling van de NMa?
Zorgaanbieders die willen gaan fuseren zullen in de toekomst een fusie-effectrapportage moeten opstellen en de voorgenomen concentratie moeten laten beoordelen door de NZa. De inhoud van de fusie-effectrapportage zal zoveel mogelijk aansluiten bij hetgeen uit het oogpunt van goed bestuur van zorgaanbieders verwacht mag worden bij de voorbereiding van een concentratie, zodat de extra belasting voor zorgondernemers tot een minimum wordt beperkt. De kosten voor het opstellen van een fusie-effectrapportage en het indienen van een goedkeuringsverzoek bij de NZa – uitgaande van ongeveer 4 weken arbeid door een hoger opgeleide medewerker – worden geraamd op ongeveer € 8000 per concentratie.
De kwantificering van de administratieve belasting op macroniveau is vervolgens afhankelijk van het aantal concentraties dat plaats zal gaan vinden. De raming van het aantal zorgconcentraties per jaar is een onzekere factor. Ervaringscijfers van de NMa en van het Waarborgfonds voor de zorgsector laten zien dat de afgelopen jaren gemiddeld jaarlijks ongeveer 15 tot 20 fusies in de zorgsector hebben plaatsgevonden waar een zorgaanbieder bij is betrokken. Gezien de bestaande omzetdrempels voor de NMa-toets en de samenstelling van het deelnemersbestand van het Waarborgfonds is dit waarschijnlijk een onderschatting van het totaal aantal concentraties. Tegelijkertijd zal ook voor de verplichting om een fusie-effectrapportage op te stellen een drempel in de wet worden opgenomen. Onder de veronderstelling dat gemiddeld jaarlijks voor circa 25 concentraties per jaar een fusie-effectrapportage opgesteld moet worden, bedraagt de verhoging van de administratieve lastendruk op macroniveau € 0,2 miljoen per jaar.
159
Hoeveel en wat voor voorbeelden van verticale integratie, een geintegreerde rol van zorgverzekeraar en zorgaanbieders, zijn er op dit moment in Nederland? Kunnen zij met het verbod op verticale integratie worde verhinderd?
Vorig jaar heeft mijn ambtsvoorganger de Tweede Kamer per brief geïnformeerd over een analyse van de Nederlandse Zorgautoriteit van verschillende ontwikkelingen op de zorgverzekeringsmarkt (Tweede Kamer, 2009–2010, 29 689, nr. 289). In die analyse is ook een inventarisatie opgenomen van bestaande initiatieven van zorgverzekeraars ten aanzien van verticale integratie met zorgaanbieders. De analyse laat zien dat in ieder geval drie van de vier grote groepen van zorgverzekeraars activiteiten in de vorm van verticale integratie ontplooien. Daarnaast wordt helder dat zorgverzekeraars zich daarbij met name richten op de eerstelijnszorg.
Zoals u weet ben ik aan het onderzoeken of verticale integratie tussen zorgverzekeraars en zorgaanbieders verboden kan worden. Hierover wordt overleg gevoerd met de Europese Commissie. Overigens zal dit verbod niet van toepassing zijn op reeds in het verleden aangegane vormen van verticale integratie. Dit kan juridisch gezien niet met terugwerkende kracht worden ingevoerd.
Op basis van de motie Gerbrands (Tweede Kamer, 2011–2012, 32 620, nr. 26) die in de Tweede Kamer is aangenomen, zal met de betreffende zorgverzekeraars het gesprek worden aangaan en zal hen indringend gewezen worden op de gevoelens hierover in de Tweede Kamer.
160
Waarom maakt de minister statische afspraken met de zorgverzekeraars, zorgaanbieders en medisch specialisten over de beteugeling van de jaarlijkse collectieve zorguitgavengroei op 2,5%, terwijl het kabinet gelooft dat prestatiebekostiging, vrije prijsvorming, winstuitkering, innovatie en dynamiek de zorgkostengroei zullen beheersen? Is dit niet in tegenspraak?
Zorgaanbieders, verzekeraars en medisch specialisten zijn stevig aan de slag met de implementatie van een pakket maatregelen dat in 2012 ingevoerd zal worden, waaronder de invoering van prestatiebekostiging en DOT en het beheersmodel medisch specialisten. Dat is een fikse opgave en tegen die achtergrond is er breed behoefte aan rust en duidelijkheid vooraf over de landelijke kaders voor de ziekenhuiszorg. De gesloten akkoorden tussen overheid, zorgaanbieders, verzekeraars en medisch specialisten voorzien in deze behoefte. Daarnaast streven betrokken partijen gezamenlijk naar het realiseren van een trendbreuk in de uitgavengroei. De akkoorden verwoorden de invulling die daaraan landelijk zal worden gegeven.
Eerder is aangegeven dat er zeker geen sprake is van statische afspraken: zowel het akkoord met zorgverzekeraars en zorgaanbieders als het akkoord met medisch specialisten en zorgaanbieders creëren nadrukkelijk ruimte voor dynamiek op het niveau van individuele afspraken over te leveren zorg die verzekeraars, zorgaanbieders en (collectieven van) medisch specialisten met elkaar zullen maken. Dat is ook expliciet mijn bedoeling, aangezien wij die zo belangrijke dynamiek in de sector zoveel mogelijk willen stimuleren en borgen. Wij zijn ervan overtuigd dat die dynamiek nodig zal zijn om de door iedereen gewenste trendbreuk in de uitgavengroei te bewerkstelligen.
Van belang is te beseffen dat met de genomen en aangekondigde stappen het evenwicht tussen de aanbieders en verzekeraars wordt versterkt. Daar is een transitieperiode voor nodig. Pas als alle verantwoordelijkheden in lijn zijn met de risico’s zal er sprake zijn van een optimaal werkend systeem.
161
Waarom komt het kabinet vooruitlopend op het overleg met de Europese Commissie niet nu al met vastomlijnde criteria en randvoorwaarden ten aanzien van de tijdelijke uitzonderingen op verticale fusies?
Het opleggen van beperkingen aan verzekeraars raakt aan een aantal Europese regels ten aanzien van de interne markt. De wetgever kan niet onverkort nationale wetgeving maken die de vrijheid van vestiging van ondernemingen en het vrij verkeer van diensten en van kapitaal belemmert. De Europese Unie heeft wetgevende competenties waar het regels van interne markt betreft zoals mededingingsregels en vrij verkeer van kapitaal. Nationale lidstaten hebben die bevoegdheid nog slechts in bepaalde uitzonderingssituaties, welke in het onderhavige geval geen opgeld doen. Wetgeving op het terrein van de volksgezondheid is weliswaar de bevoegdheid van de lidstaten, maar deze nationale wetgeving kan niet zomaar de Europese wetgeving rond interne markt opzij zetten. Vandaar dat er met Brussel overleg plaatsvindt om te bezien hoe de nationale maatregelen die onwenselijk verticale integratie voorkomen zo vorm kunnen worden gegeven dat er geen strijd is met Europese regels. Daarvoor zijn mijns inziens sterke argumenten. Maar het kabinet acht het niet opportuun zich vooruitlopend op de uitkomsten van mijn overleg met de Europese instellingen vast te leggen op de exacte invulling van het verbod op verticale integratie tussen zorgaanbieders en zorgverzekeraars.
162
Er is een taskforce beheersing zorguitgaven in het leven geroepen. Wie zijn er vertegenwoordigd in deze taskforce en wat is de exacte taakopdracht van deze taskforce?
De taskforce staat onder voorzitterschap van de directeur-generaal langdurige zorg. Verder zijn vertegenwoordigd: de directeur-generaal rijksbegroting, de directeur-generaal curatieve zorg, het hoofd van de sectie VWS van de Inspectie Rijksfinanciën van het ministerie van financiën en de raadsadviseur zorg van de minister-president. Secretaris is de directeur financieel-economische zaken van VWS.
De taskforce heeft de volgende relevante vragen gekregen:
1. Welke (aanvullende) mogelijkheden zijn er om te komen tot een betere informatievoorziening opdat eerder en beter zicht ontstaat op de werkelijke ontwikkelingen in de zorguitgaven, evenals op de oorzaken van eventuele afwijkingen ten opzichte van de ramingen. Dit zowel met het oogmerk van een betere raming (ex ante), een verbetering van de monitoring gedurende het uitvoeringsjaar en een betere verantwoording (ex post) als aangrijpingspunt voor gerichte en tijdige maatregelen, indien de ontwikkeling van de uitgaven afwijkt van de raming.
2. Welke (aanvullende) mogelijkheden zijn er om enerzijds de jaarlijkse ramingen en realisaties in het budgettaire proces te verbeteren en anderzijds het CPB in staat te stellen in de voorbereiding op de komende MLT beter onderbouwde / toegelichte zorgraming af te geven (en daarbij de aansluiting tussen raming en het BKZ te verbeteren).
3. Welke (aanvullende) mogelijkheden zijn er om te komen tot een betere beheersing van de zorguitgaven. Bijvoorbeeld door het verder ontwikkelen van sturingsprincipes, bekostigingsarrangementen en pakketbeheer, en nadere voorstellen te doen ten aanzien van eigen betalingen en eigen risico. Hierbij worden de gevolgen voor de toegankelijkheid, kwaliteit en betaalbaarheid van de zorg in beeld gebracht.
163
Wat is de relatie tussen de onderzoeken naar de stijging van de zorguitgaven door het CPB, de SER, de Taskforce en de RVZ?
De stijgende zorguitgaven vormen een hardnekkig en zeer complex vraagstuk. Daarom proberen wij de aanwezige creativiteit en kennis zo goed mogelijk in te zetten. Doel: het ontwikkelen van strategieën voor een houdbaar zorgstelsel, ook op de langere termijn. De politiek moet vervolgens keuzen maken. Genoemde organen verschillen in hun aanpak:
1. Het CPB baseert zich primair op wetenschappelijk economisch onderzoek;
2. De SER mobiliseert kennis, opvattingen en draagvlak van werkgevers en werknemers – naast de onafhankelijke deskundigheid van de kroonleden;
3. De Taskforce mobiliseert de in het ambtelijk apparaat aanwezige ervaring en kennis;
4. de RVZ is net als het CPB onafhankelijk, maar werkt vanuit een interdisciplinair perspectief waarbij naast de economische invalshoek bijvoorbeeld ook de sociaal-culturele en arbeidsmarktaspecten worden betrokken.
Er is bewust voor gekozen gebruik te maken van verschillende invalshoeken. Overigens zijn de vraagstellingen wel toegesneden op de specifieke kwaliteiten en expertise van de verschillende instanties. In die zin is er dan ook geen overlap.
164
Hoe komt het dat de zorgkostenstijging na de invoering van de marktwerking in 2006 jaarlijks gemiddeld 7% bedroeg, terwijl deze in de jaren daarvoor beduidend lager lag?
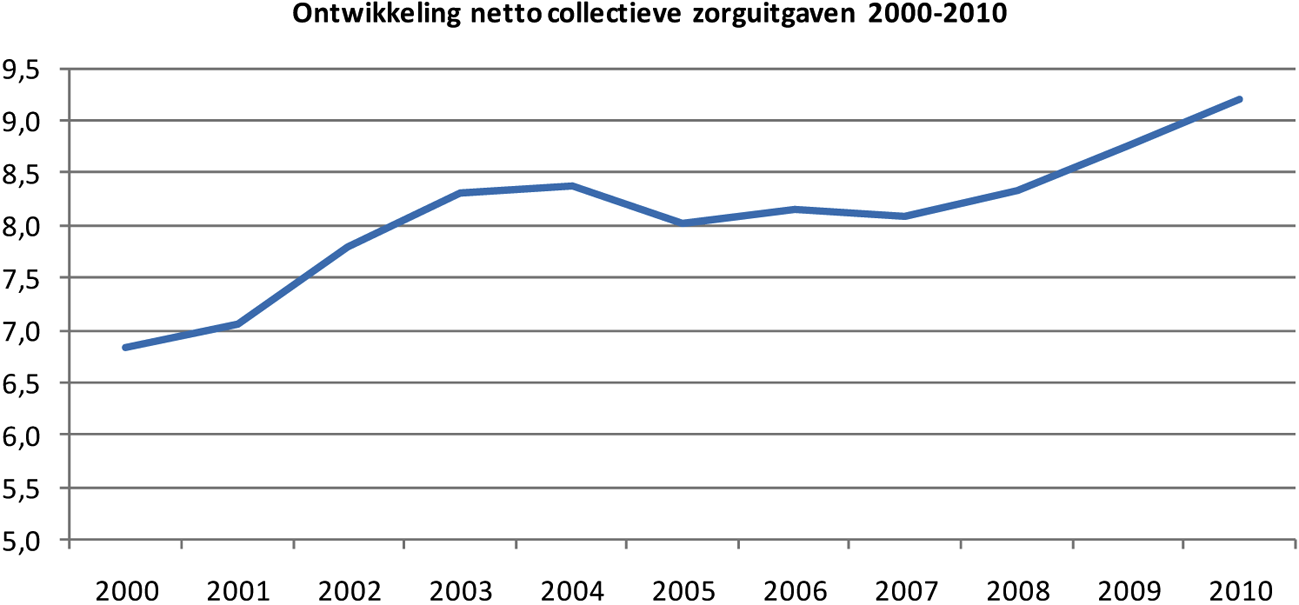
Uitgavengroei netto collectieve zorguitgaven als % van het BBP (Bron: CPB, op basis van Economische Verkenning 2011–2015 uit maart 2010)
Voor een goede analyse van de groei van de zorguitgaven is het zaak niet naar de nominale groeicijfers te kijken (de ontwikkeling van de zorguitgaven in lopende prijzen), maar naar de reële ontwikkeling van de zorguitgaven (als percentage van het BBP). Op deze manier wordt voorkomen dat de cijfers worden vertekend door hoge of lage loon- en prijsontwikkelingen in de zowel de marktsector als in de zorgsector. Deze ontwikkeling is ook weergegeven in bovenstaande grafiek. Uit de grafiek valt op te maken dat de zorgkostenontwikkeling sinds 2006 niet anders is gaan verlopen, ook in de jaren voor 2006 was er regelmatig sprake van een forse stijging van de zorguitgaven als percentage van het BBP.
165
Het zogeheten Stoppen-met-roken programma wordt niet meer vergoed uit de basisverzekering. Welke ondersteuning van stoppen met roken wordt nog wel vergoed en wat is daarvan het budgettaire beslag?
Met het schrappen van het Stoppen Met Roken-programma per 2012 uit het verzekerde pakket wordt de pakketsituatie hersteld zoals die gold vóór opname van het programma in 2011. Die situatie is in 2008 door het College voor Zorgverzekeringen (CVZ) als volgt geduid: voor vergoeding in aanmerking komen korte stopadviezen die huisartsen, medisch specialisten, klinisch psychologen en verloskundigen geven als onderdeel van hun gebruikelijke zorgcontacten èn intensievere vormen van begeleiding, gericht op gedragsverandering (een serie van tenminste vier contacten in een periode van één tot enkele maanden, individueel of in groepsverband). Deze werden dus «van oudsher» al vergoed, als zijnde zorg zoals huisartsen, medisch specialisten, klinisch psychologen en verloskundigen plegen te bieden.
Voor alle duidelijkheid: de Zvw kent functionele aanspraken. Dat wil zeggen dat de formulering «zorg zoals huisartsen etc. plegen te bieden» betekent dat het om algemeen geaccepteerde goede zorg gaat en niet dat het zorg is die alleen huisartsen etc. mogen bieden. Begeleiding bij stoppen met roken kan ook door andere partijen worden gegeven (thuiszorginstellingen, stop-rook-centrum, etc.). Het is aan verzekeraars om hieraan in de polissen en bij het contracteren al of niet specifieke invulling te geven.
In het afgelopen jaar zijn zorgaanbieders, zorgverzekeraars en patiënten wel beter op de hoogte geraakt van de mogelijkheden voor gedragsmatige ondersteuning en zorgverzekeraars bereiden voor volgend jaar ook zorgafspraken voor op dit terrein.
Het budgettaire beslag van de gedragsmatige ondersteuning is niet goed aan te geven. Voor de opname van het stoppen met roken programma was 20 miljoen aan extra kosten ingeboekt, grotendeels voor de kosten van de geneesmiddelen.
166
Hoe heeft het inkomen van huisartsen zich de afgelopen vijf jaar ontwikkeld? Hoe hoog is dat inkomen in vergelijking met andere Europese landen?
Er zit een verschil in de positie van huisartsen in loondienst en die van praktijkhoudende, zelfstandige huisartsen.
De huisartsen in loondienst vallen onder een cao. Dat zal meestal de cao voor de gezondheidscentra zijn. Over hun inkomensontwikkeling hebben we geen exacte gegevens. Wel weten we dat de cao waar ze onder vallen zich de afgelopen jaren marktgemiddeld heeft kunnen ontwikkelen. Hun bruto cao-inkomen bedroeg per 1 januari 2011 maximaal € 85 000 per jaar inclusief vakantietoeslagen eindejaarsuitkering en exclusief overwerk en toeslag voor onregelmatige dienst.
Zelfstandige huisartsen zijn voor hun inkomen afhankelijk van de omzet die ze genereren en de kosten die ze maken. Het CBS heeft gegevens over de ontwikkeling van de bedrijfsresultaten van huisartsenpraktijken. Uit deze gegevens valt af te leiden dat het bedrijfsresultaat (het resultaat na aftrek van totale lasten, waaronder lonen, salarissen en sociale lasten voor personeel) per praktijkhouder is gegroeid van € 112 000 in 2005, naar € 130 000 in 2009. Deze gegevens zijn echter nog niet gecorrigeerd voor onder andere de wettelijke werkgeverslasten en het aantal in deeltijd werkende huisartsen. In 2010 werkte bijvoorbeeld 48% van de zelfstandig gevestigde huisartsen in deeltijd.9
Daarnaast zijn er gegevens beschikbaar over de kosten en opbrengsten van de huisartsenpraktijk naar aanleiding van het kostenonderzoek van de NZa over de financiële gegevens van huisartsenpraktijken in 2006. Uit dit onderzoek blijkt dat er een gemiddelde overwinst is van € 54 257 per normpraktijk (in totaal € 366 miljoen). Dit bedrag komt boven op het norminkomen van € 96 404 (prijspeil 2006) waarmee rekening is gehouden in de praktijkkosten.
Om een eenduidig en geactualiseerd beeld te krijgen van de praktijkkosten en het inkomen van de huisartsen, is de NZa verzocht om in 2012 een nieuw kostenonderzoek bij huisartsen te doen. De NZa is gevraagd om dit rapport in de eerste helft van 2012 op te leveren. Hierbij is het echter wel van belang dat de sector bereid is om mee te werken aan het onderzoek.
Binnen Europa zijn er diverse onderzoeken gedaan naar de verschillen tussen inkomens van medische professionals. De uitkomsten van deze onderzoeken komen niet altijd overeen en de uitkomsten per land zijn niet altijd even goed vergelijkbaar. Wel kan op basis van OECD onderzoek een «best guess» worden gedaan. Uit de meest recente OECD-cijfers, betrekking hebbend op het jaar 2007, komt naar voren dat het inkomen van huisartsen in Nederland relatief hoog is, maar dat het vergelijkbaar is met het inkomen van huisartsen in landen als Duitsland, Engeland en Ierland. In Frankrijk hebben huisartsen wel een substantieel lager inkomen.
167
Hoe hoog is het gemiddelde inkomen van de Nederlandse specialist? Hoe groot is de bandbreedte rond dit gemiddelde?
De medisch specialisten in loondienst vallen onder een cao, hetzij van de ziekenhuizen (het gedeelte AMS, arbeidsvoorwaarden medisch specialisten) hetzij van de UMC’s. Over deze inkomens zijn geen exacte gegevens beschikbaar. De basisinkomens per jaar, inclusief vakantietoeslag en exclusief allerlei inconveniëntentoeslagen, variëren in de algemene en categorale ziekenhuizen van ongeveer € 75 000 tot € 130 000 per fte.
De brutojaarinkomens, inclusief vakantietoeslag en exclusief inconveniëntentoeslagen, variëren in de UMC’s van ongeveer € 88 000 per fte voor een universitair medisch specialist tot € 155 000 per fte voor een hoogleraar/afdelingshoofd.
In beide genoemde CAO’s zijn inconveniëntentoeslagen op het basisinkomen mogelijk voor onregelmatigheidsdiensten en voor bereikbaarheids- en aanwezigheidsdiensten. Daardoor kan het jaarinkomen nog zo’n 10% hoger uitvallen. Met andere toelagen zoals managementtoelagen, arbeidsmarkttoelagen, bijzondere beloning, et cetera is geen rekening gehouden.
Organisaties die voor een groot deel met overheidsgeld worden gefinancierd, zijn op basis van de Wet openbaarmaking uit publieke middelen gefinancierde topinkomens (Wopt) verplicht om topinkomens openbaar te maken. Het gaat om inkomens die hoger zijn dan het normbedrag; de Wopt-norm voor 2010 bedroeg € 193 000. Het inkomen van sommige medisch specialisten zal boven deze norm uitkomen. De desbetreffende ziekenhuizen zullen deze informatie opnemen in hun financieel jaarverslag, voor zover ze daartoe op basis van de Wopt toe verplicht zijn. Jaarlijks wordt een Wopt-rapportage opgesteld en aan het parlement aangeboden.
Het inkomen van een vrijgevestigd medisch specialist is in de huidige situatie afhankelijk van de gedeclareerde dbc’s (de omzet) en de kosten die de medisch specialist maakt. Het is daarmee niet eenvoudig te bepalen wat het inkomen van een «gemiddelde» vrijgevestigd medisch specialist is. Wel kan worden aangegeven dat sinds de invoering van dit systeem in 2008 de honoraria uit elkaar zijn gaan lopen: de laatste jaren hebben vrijgevestigd medisch specialisten omzetten gerealiseerd die hebben geleid tot aanzienlijke overschrijdingen op het macrokader
Met de invoering van het beheersmodel komen de inkomens weer dichter bij elkaar. Onder het beheersmodel zal de gemiddelde omzet van een vrijgevestigd medisch specialist ongeveer op € 270 000 uitkomen. Als indicatie zal, na aftrek van kosten, het inkomen bij deze gemiddelde omzet ongeveer € 190 000 à € 200 000 bedragen.
168
Hoe hoog is het gemiddelde inkomen van de Nederlandse specialist internationaal gezien?
Er zijn diverse onderzoeken gedaan naar de verschillen tussen inkomens van medische professionals binnen en buiten Europa. Uit de meest recente OESO- cijfers komt naar voren dat het inkomen van medisch specialisten in Nederland relatief hoog is en dat het bijvoorbeeld vergelijkbaar is met het inkomen van medisch specialisten in Duitsland.
Hierbij is op te merken dat bij het trekken van conclusies op basis van internationale vergelijkingen de nodige voorzichtigheid betracht moet worden. De uitkomsten van deze onderzoeken komen onderling niet altijd overeen en de uitkomsten per land zijn bovendien niet altijd even goed vergelijkbaar, bijvoorbeeld als gevolg van verschillen in gebruikte databronnen en definities.
169
Wat was het budget voor de huisartsen in 2011? Wat was het budget voor de medisch specialistische zorg in 2012?
In de begroting 2011 is voor huisartsenzorg een budget van € 2237,8 mln opgenomen. Hiervan is € 19 mln beschikbaar gesteld voor geïntegreerde eerstelijnszorg.
In de begroting 2011 is voor de medisch specialisten een budget van € 148,9 mln opgenomen. Dit is inclusief middelen voor de groep medisch specialisten in loondienst die tot en met 2007 gefinancierd zijn uit de lumpsum.
In de begroting 2012 is voor 2012 een budget van € 1979 mln opgenomen voor vrijgevestigde medisch specialisten. Dit is exclusief de groep medisch specialisten in loondienst voorheen lumpsum. Deze vallen per 2012 onder de categorie instellingen voor medisch specialistische zorg (€ 16 704 mln). In het budget voor vrijgevestigde medisch specialisten zijn ook middelen opgenomen voor de vrijgevestigden werkzaam binnen Zelfstandige behandelcentra (ZBC’s).
170
Hoeveel mensen in Nederland gebruikten in 2010 en 2011 maagzuurremmers en wat zijn de gemiddelde en maximale kosten per gebruiker? Hoeveel mensen in Nederland gebruikten in 2010 en 2011 dieetadvisering en wat zijn de gemiddelde en maximale kosten per gebruiker?
Wat betreft de maagzuurremmers ging het in 2010 om ongeveer 2,5 miljoen gebruikers. Uitgaande van de goedkoopste variant in orale toedieningsvorm waren de uitgaven in 2010 bij gemiddeld gebruik (dosering van 20mg) ongeveer 10 euro voor 90 dagen per patiënt, inclusief afleverkosten bij de apotheek. Voor nieuwe gebruikers kan dit hoger uitvallen, omdat de eerste afgifte bij de apotheek slechts voor 14 dagen is en er bij de eerste afgifte een hoger aflevertarief geldt. Voor het eerste recept (voor 14 dagen) betaalt de patiënt ongeveer 12 euro.
In principe zijn de verschillende varianten goed uitwisselbaar. Als desondanks een patiënt de duurste variant in orale toedieningsvorm nodig heeft en dan ook nog in de hoogste dosering (40mg), zal het momenteel gaan om ongeveer 85 euro voor 90 dagen. Omdat er van deze duurste variant inmiddels ook goedkopere generieke vormen zijn, is dat echter niet waarschijnlijk.
Daarnaast bestaan er ook maagzuurremmers in injectievorm waarvan de prijs veel hoger is. Vanwege de hoge prijs blijven maagzuurremmers in injectievorm echter volledig vergoed.
Wat betreft dieetadvisering waren in 2010 ongeveer 350 000 mensen die er gebruik van maakten. De gemiddelde kosten waren € 156,60 per patiënt. Omdat er maximaal 4 uren vergoed werden en het tarief gemiddeld € 58,- was, waren de maximale kosten die in 2010 vergoed werden ongeveer € 230,- per patiënt. In 2011 was dit ongeveer hetzelfde.
171
Wat is de reden de eerdere tariefskorting voor de medisch specialisten per 2012 te verlagen? Welke bedragen hebben de medisch specialisten in de periode 2006–2011 jaarlijks hun budgetruimte overschreden en welke kortingsbedragen zijn hen in de periode 2006–2011 jaarlijks opgelegd? Wat is het totale verschil tussen overschrijdingen en kortingen en waarom is dit verschil er?
De reden hiervoor is uitgelegd in de aanwijzing van 1 november 2010 inzake de korting honorariumtarieven vanaf 1-1-2011. De overschrijding over 2009, en daarmee ook de voorgenomen korting, was ten tijde van het opstellen van de begroting 2011 € 648,4 miljoen. Naar aanleiding van nieuwe realisatiecijfers over 2009 in oktober 2010 is deze overschrijding neerwaarts bijgesteld naar € 606 miljoen. Overeenkomstig is de korting neerwaarts bijgesteld naar € 606 miljoen.
De overschrijdingen op de in de VWS-begroting gereserveerde middelen voor de medisch specialisten in de periode 2006–2011 zijn :
|
Jaar |
2006 |
2007 |
2008 |
2009 |
2010 |
2011 |
|---|---|---|---|---|---|---|
|
Overschrijding MS |
123,8 |
176,8 |
512 |
606 |
738,8 |
738,81 |
De in de tabel opgenomen overschrijdingen zijn cumulatief; dit betekent dat bijvoorbeeld in de overschrijding over 2010 ook de meerjarige doorwerking van de overschrijding over 2009 zit. De extra overschrijding (op basis van CVZ junicijfers 2011) over 2010 is dus € 132,8 miljoen (738,8–606).
Met ingang van 2010 is een tariefskorting doorgevoerd op basis van de doorwerking van de overschrijding 2008. Deze zou € 512 miljoen bedragen, maar is met € 33 miljoen verlaagd omdat dit deel in 2010 niet meer in de tarieven kon worden verwerkt. In 2011 is deze € 33 miljoen extra meegenomen. De tariefskorting vanaf 2011 bedraagt dan € 639 miljoen Deze is vastgesteld op basis van de cijfers over 2010 zoals die in oktober 2010 bekend waren.
Overschrijdingen worden vanaf 2012 gemitigeerd via het beheersmodel medisch specialisten. Over de hiervoor beschikbare middelen zijn afspraken gemaakt met de sector.
De overschrijdingen in 2006 en 2007 zijn niet teruggehaald met maatregelen. Het kader medisch specialisten is in deze jaren opgehoogd. De overschrijdingen vanaf 2008 worden geredresseerd vanaf 2010; in de huidige systematiek kunnen de overschrijdingen niet met terugwerkende kracht worden teruggehaald en is er een tijdverschil van 2 jaren tussen jaar van overschrijding en jaar van korting. Dit is ook de verklaring voor het totale verschil tussen overschrijdingen en opgelegde kortingen. De € 132, 8 miljoen, de extra overschrijding in 2010 ten opzichte van 2009, wordt vanaf 2012 geredresseerd. Dit is meegenomen in het budget dat voor vrijgevestigde medisch specialisten is afgesproken in het bestuursakkoord.
Met de komst van het beheersmodel medisch specialisten in 2012 wijzigt ook de systematiek van het opleggen van kortingen. In dit beheersmodel krijgt elke instelling voor medisch specialistische zorg een omzetplafond opgelegd voor alle bij die instelling toegelaten vrijgevestigd medisch specialisten. Bij de vaststelling van het omzetplafond per instelling betrekt de NZa de historische omzet van de vrijgevestigd medisch specialisten in die instelling. Daarnaast kan een instelling in overleg met de zorgverzekeraar aanspraak maken op een gedeelte van het bedrag dat binnen het macrokader voor vrijgevestigd medisch specialisten is gereserveerd om productieverschuivingen tussen instellingen en toetreders te faciliteren. Voor 2012 is deze schuifruimte vastgesteld op 3,2% van het macrokader vrijgevestigd medisch specialisten. Bij overschrijding van dit omzetplafond dient de instelling deze af te dragen aan het Zorgverzekeringsfonds.
172
In hoeverre betekent de beheersing van de collectieve uitgaven nu, door dieetadvisering en stoppen met roken uit het pakket te halen, dat de collectieve uitgaven op de lange termijn zullen stijgen?
Allereerst is op te merken dat dieetadvisering vergoed blijft in het kader van multidisciplinaire chronische zorg en dat de begeleiding van rokers die willen stoppen nog steeds verzekerde zorg blijft. De vraag wat de invloed van de getroffen maatregelen is op de ontwikkeling van de collectieve uitgaven op de lange termijn, valt op basis van de beschikbare informatie niet te beoordelen. In het overleg dat in juni met de Kamer heeft plaatsgevonden, onder andere over deze maatregelen, is opgemerkt dat we, mede ter onderbouwing van dit soort beslissingen, zouden moeten kunnen beschikken over budgetimpactramingen die het door u gevraagde inzicht zouden kunnen geven. Over het breder beschikbaar komen van dit soort ramingen heeft het ministerie overleg met het RIVM. Een dergelijke raming zal niet alleen meenemen wat niet meer wordt vergoed, maar ook nieuw beleid en facilitering van, in dit geval, o.a. bewegen en sporten in de buurt.
173
Is er in de begroting rekening gehouden met patiënten die vanwege de eigen bijdrage voor tweedelijns ggz-zorg zorg zullen mijden?
Zie antwoord 7
174
Welke extra kosten zijn geraamd voor zorguitgaven, veroorzaakt door een groter beroep op crisiszorg, gedwongen opnames en maatschappelijke kosten voor onder andere politie-inzet, als gevolg van zorgmijding door patiënten met een psychiatrische ziekte die geen eigen bijdragen willen betalen?
Zie antwoord 7
175
Kunt u specificeren voor welke groepen patiënten de eigen bijdragen voor zowel eerste- als tweelijns ggz-zorg gelden en wie hiervan uitgezonderd worden?
(maximaal vijf zittingen worden vergoed in het basispakket per 2012). Deze eigen bijdrage geldt voor iedereen die gebruikt maakt van de eerstelijnspsychologische zorg. In de tweedelijns GGZ geldt een eigen bijdrage van € 100 voor DBCs tot 100 minuten en een eigen bijdrage van € 200 voor DBCs vanaf 100 minuten. De verzekerde betaalt maximaal € 200 per kalenderjaar (exclusief de eigen bijdrage verblijf). Alle eigen bijdragen in de tweedelijns GGZ gelden voor verzekerden vanaf 18 jaar. Patiënten die verplicht worden opgenomen (BOPZ) en de DBCs «crisis» en «indirecte tijd» zijn uitgesloten van eigen bijdrage.
Voor verblijft geldt een eigen bijdrage van € 145 per maand. Er is geen eigen bijdrage van € 145 verschuldigd gedurende de eerste 31 dagen van verblijf.
Tot slot is er op 12 oktober een motie ingediend van de heer Mulder (VVD), Gerbands (PVV) en VD Staaij (SGP), waarin de regering is verzocht de bemoeizorg uit te zonderen van de EB-regeling. Deze motie is aangenomen en wordt uitgevoerd.
176
Wat verstaat men onder de technische mutatie ggz?
Alle ggz-maatregelen waren aan de uitgavenkant van de begroting geboekt, waaronder het voorgenomen beleid omtrent de eigen bijdragen. In de voorliggende begroting zijn de eigen bijdragen van de tweedelijns curatieve ggz aan de inkomstenkant geboekt. Dit gebeurt middels deze technische mutatie.
177
Wat zijn de redenen voor de ramingsbijstellingen eigen risico Zvw en eigen bijdrage Zvw?
Het ramingsmodel voor het verplicht eigen risico is afgelopen jaar grondig herzien. Dit mede naar aanleiding van signalen dat de opbrengst van het verplicht eigen risico te hoog werd vastgesteld. Het model werkt nu op basis van data uit de risicoverevening, gecombineerd met de sectorale uitgaven conform de begroting van VWS en de verzekerdenraming van het CVZ. De verzekerdenraming geeft een schatting van het aantal volwassen verzekerden in 2012.
De bijstelling van de eigen bijdrage AWBZ heeft te maken de overheveling van de geriatrische revalidatiezorg. Dit leidt tot een derving van eigen bijdragen AWBZ.
178
Hoe gaat de minister van VWS samen met de minister van SZW een impuls geven aan bewegen op het werk (rapport van de NISB)? Op welke wijze kunnen verzekeraars het concept Beweegkuur zelf uitvoeren?
De minister van SZW bereidt samen met mij het Actieplan Gezond bedrijf voor. Het rapport «Investeren in bewegen op de werkvloer» dat op 19 september j.l. door het NISB is aangeboden aan de minister van SZW komt uitstekend van pas bij de voorbereiding van het genoemde Actieplan.
Gecombineerde leefstijl interventies (GLI’s) zoals de BeweegKuur bestaan uit de onderdelen advisering over en begeleiding bij gedragsverandering, bewegen en voeding. Advies ten aanzien van deze drie componenten is (ook nu al) zorg zoals huisartsen, verloskundigen en medisch specialisten plegen te bieden en is daarom basisverzekerde zorg. Met uitzondering van zaken die expliciet van de basisverzekering zijn uitgezonderd (bijv. fysiotherapie) geldt hetzelfde ook voor de begeleiding van mensen die daarvoor geïndiceerd zijn op grond van bepaalde risicofactoren (zoals bijvoorbeeld te hoge bloeddruk en BMI). Zorgverzekeraars kunnen voor de zaken die niet door de basisverzekering worden gedekt aanvullende verzekeringspolissen aanbieden, al of niet binnen een collectief contract.
179
Is de minister bekend met het feit dat darmkanker vaak veroorzaakt is door een ongezonde leefstijl, met name door roken? In hoeverre is investeren in vroegdiagnostiek geen weggegooid geld als de belangrijkste oorzaak (roken) niet actief aangepakt wordt?
De Gezondheidsraad heeft in het advies «Bevolkingsonderzoek naar darmkanker» van 17 november 200910 aandacht besteed aan het effect van leefstijlfactoren op het voorkomen van darmkanker. De conclusie van de Raad luidde dat «van meer preventie (niet roken, meer bewegen) in de praktijk geen groot effect op de incidentie van darmkanker valt te verwachten. Een goed georganiseerd bevolkingsonderzoek biedt absoluut een mogelijkheid de ziektelast en sterfte door darmkanker te verminderen». Zoals u weet is op 25 mei 2011 besloten om een bevolkingsonderzoek naar darmkanker in te voeren11.
180
Wat zijn de resultaten met betrekking tot handhaving van de rookvrije horeca? Hoeveel hogere boetes zijn er uitgedeeld sinds de bestuurlijke boete voor de handhaving van de rookvrije horeca is verdubbeld?
In de periode januari-mei 2011 zijn er in de bereidende horeca 7634 bedrijfsbezoeken uitgevoerd. In diezelfde periode zijn er 1608 bedrijfsbezoeken uitgevoerd in de niet-bereidende horeca. Dit heeft geleid tot een totaal van 1108 opgelegde maatregelen.
De verhoging van de boete is op 30 augustus jl. ingegaan. Vanaf die datum tot en met 5 oktober zijn 236 boeterapporten opgemaakt tegen overtredingen van het rookverbod in de horeca.
181
Bent u van mening dat de handhaving van de rookvrije horeca op dit moment afdoende is? Zo ja, waar blijkt dit uit? Zo nee, wat gaat u daar aan doen?
Wij zijn van mening dat de naleving beter moet en heb dit inmiddels ook richting de betreffende horeca aangegeven. Er zijn in het afgelopen jaar al een aantal maatregelen genomen ter intensivering van de handhaving van het rookverbod in de horeca. De regels met betrekking tot de uitzondering op het rookverbod zijn nu voor iedereen helder. We hebben de boetes voor overtreding van rookverbod in de horeca verdubbeld, deze verhoging is op 30 augustus ingegaan. Ook is de nVWA meer actiegericht gaan handhaven, dat wil zeggen intensiever handhaven in één uitgaansgebied, straat of plaats. We zijn tevreden over de inspanningen van de nVWA om haar handhaving zo efficiënt mogelijk in te richten. Als de naleving in de toekomst niet verbetert, overwegen we extra maatregelen.
182
Betekent de focus van het antirookbeleid op jongeren ook dat er streng gecontroleerd wordt op de handhaving van het rookverbod in discotheken? Zo ja, waar blijkt dit uit en wat zijn de resultaten? Zo nee, waarom niet en strookt dit met de inzet van de minister om het roken onder jongeren terug te dringen?
Wij heb het terugdringen van jeugdroken als een van de prioriteiten bestempeld. Wij willen op een positieve manier stimuleren dat jongeren gezond leefstijlkeuzes maken. Daarbij willen wij met name inzetten op weerbaarheid ten aanzien van middelengebruik, zoals via de gezonde school en genotmiddelen. Daarnaast willen we de voorlichting meer laten aansluiten bij de belevingswereld van jongeren, o.a. via social media. Een ander deel van de maatregelen om jeugdroken tegen te gaan is opgenomen in wetgeving, zoals bijvoorbeeld het reclameverbod en de leeftijdsgrens voor het kopen van tabak.
In het AO Rookvrije horeca van 19 januari jl. is aangegeven dat het efficiënt inzetten van de beschikbare handhavingscapaciteit voor de rookvrije horeca één van de speerpunten voor de komende tijd zal zijn. In het handhavingsbeleid van de nVWA gaat zij daarom nu actiegericht te werk. Dit houdt in dat intensief wordt ingezet op een specifiek uitgaansgebied, straat, of wijk en dat alle gelegenheden in dat gebied gelijke prioriteit krijgen.
Wij zijn van mening dat de naleving beter moet en heb dit inmiddels ook richting de betreffende horeca aangegeven. Als de naleving in de toekomst niet verbetert, overwegen we extra maatregelen.
183
Is de minister bereid de handhaving te intensiveren indien blijkt dat het rookverbod in de horeca wordt overtreden? In hoeverre gaat de minister het beeld dat nu vaak breed bestaat – dat je gewoon weer overal kan roken – tegen?
Wij zijn van mening dat de naleving beter moet en heb dit inmiddels ook richting de betreffende horeca aangegeven. Het afgelopen jaar zijn er al een aantal maatregelen genomen ter intensivering van de handhaving van het rookverbod in de horeca. De regels met betrekking tot de uitzondering op het rookverbod zijn nu voor iedereen helder. De boetes voor overtreding van rookverbod in de horeca zijn verdubbeld, deze verhoging is op 30 augustus ingegaan. Ook is de nVWA meer actiegericht gaan handhaven, dat wil zeggen intensiever handhaven in één uitgaansgebied, straat of plaats. Wij zijn tevreden over de inspanningen van de nVWA om haar handhaving zo efficiënt mogelijk in te richten. Als de naleving in de toekomst niet verbetert, overwegen wij extra maatregelen.
184
Hoeveel handhavers die toezicht houden op de rookvrije horeca zijn er in 2012 bij de nVWA? Wat is het verschil met het aantal handhavers in 2011?
184 en 185: Volgens het bedrijfschap Horeca en Catering waren er eind 2010 in totaal ruim 40 000 horecagelegenheden, zowel bereidende als niet-bereidende horeca. Voor 2011 heeft de nVWA 4 000 bedrijfsbezoeken gepland voor specifiek de niet-bereidende horeca. De beschikbare capaciteit voor 2012 zal gelijk zijn aan die van 2011. De bereidende horeca wordt meegenomen tijdens voedselveiligheidscontroles in het kader van de Warenwet.
Er hoeft niet meer gecontroleerd te worden bij de kleine horeca zonder personeel, dat scheelt ongeveer 2000 horecagelegenheden. De focus kan daardoor op de overige horeca worden gelegd.
Het percentage horecagelegenheden die jaarlijks worden gecontroleerd is niet precies aan te geven, omdat naar aanleiding van geconstateerde overtredingen regelmatig herinspecties bij dezelfde gelegenheid plaatsvinden.
185
Hoeveel horecagelegenheden worden jaarlijks door de nVWA gecontroleerd met betrekking tot de rookvrije horeca? Welk percentage van de totale hoeveelheid rookgelegenheden is dit? Is er een toename van het aantal horecagelegenheden dat jaarlijks wordt gecontroleerd?
Zie antwoord 184
186
Wat gaat de regering voor maatregelen treffen om de Inspectie van de Gezondheidszorg te verbeteren en te versterken?
Zie antwoord 107
187
Hoeveel subsidie krijgt Sense? Hoeveel daarvan in instellingssubsidie en hoeveel is speciaal voor voorlichting?
Sinds 2008 worden er aanvullend aan de huisarts door het hele land eerstelijns seksualiteitsspreekuren – Sense spreekuren genoemd – gehouden. Jongeren tot 25 jaar kunnen hier gratis en anoniem naar toe voor voorlichting en hulpverlening. Onderwerpen die aan de orde kunnen komen zijn vragen over seksualiteit, relaties, vrijen en anticonceptie. Maar ook vragen en problemen rond seksueel overschrijdend gedrag, of cultuurspecifieke zaken zoals maagdelijkheid en voorhuwelijkse seksuele relaties. Ze kunnen er bijvoorbeeld ook terecht voor een recept voor anticonceptie. Deze spreekuren worden uitgevoerd onder verantwoordelijkheid van GGD’en. Het Centrum Infectieziektebestrijding van het RIVM (RIVM/CIb) heeft een regisserende taak. De hulpverlening die via deze Regeling Aanvullende Seksualiteitshulpverlening wordt gegeven, wordt gefinancierd vanuit de VWS-begroting. Aanvullend aan de spreekuren is er een jongerenwebsite www.sense.info ontwikkeld. Hier kunnen jongeren terecht voor een afspraak op een Sense locatie of kunnen ze hun vraag per mail, chat of telefoon stellen. Daarnaast vinden ze er informatie over seksualiteit en seksuele gezondheid. In de toekomst willen we meer inzetten op e-hulpverlening via Sense.
Voor bovenstaande spreekuren en de Sense website is in totaal in 2012 € 3 325 000,–. Een deel daarvan wordt beschikbaar gesteld aan het RIVM/CIb die het inzet voor de Sense website, landelijke PR en de ontwikkeling van e-hulpverlening. Het merendeel (€ 2 625 000,–) is als instellingssubsidie beschikbaar voor GGD’en.
Naast deze gerichte hulpverlening aan jongeren met vragen en problemen, worden meer algemene interventies ingezet die gericht zijn op het communiceren met jongeren over seksuele gezondheid. Zoals lespakketten voor scholen die met subsidie van VWS door gezondheidsbevorderende instellingen worden ontwikkeld, waarvan communiceren met jongeren een belangrijk onderdeel vormt. Of bijvoorbeeld folders voor ouders gericht op praten met hun kind over seksualiteit, zoals de brochure «praten met je kind over relaties en seksualiteit» van Rutgers WPF.
188
Hoe verhoudt de nadruk op gezonde leefstijl zich tot het schrappen van de programmatische aanspraak stoppen met roken uit het basispakket?
Het grootste deel van het tabaksontmoedigingsbeleid blijft vanaf 2012 van kracht, zoals de leeftijdsgrenzen voor de verkoop van tabak, belasting- en prijsbeleid gericht op vermindering van tabaksgebruik, een volledig reclameverbod en de bescherming tegen meeroken op het werk, in het openbaar vervoer, horeca en andere openbare ruimten. Ook blijven wij volwassenen en jongeren informeren over de schadelijke gevolgen van roken. Begeleiding van gemotiveerde stoppers met roken blijft binnen bepaalde grenzen bovendien ook verzekerde zorg (zie het antwoord op vraag 165). Alleen eventuele medicatie zullen mensen vanaf 2012 weer zelf moeten betalen. Die kosten verdienen zij overigens snel terug door het stoppen met roken.
189
Het kabinet wil gezondheidsschade voorkomen door o.a. het vaststellen van nieuwe veiligheidsrisico’s. Zijn bij het vaststellen van deze veiligheidsrisico’s de aanbevelingen uit het rapport «Het proefdier voorbij» meegenomen?
De belangrijkste doelstelling voor voedsel- en productveiligheid is het voorkomen van gezondheidsschade door onder andere introductie van producten van nieuwe technologieën, zoals nanotechnologie.
Bij het vaststellen van mogelijke risico’s in producten met nieuwe technologieën worden (in Nederland) de uitgangspunten van het beleid van VWS in het kader van alternatieven voor dierproeven meegenomen.
In NanoNextNL12 onderzoeken naar de risico’s wordt, daar waar mogelijk, gebruik gemaakt van alternatieven voor dierproeven en worden indien nodig alternatieven voor dierproeven ontwikkeld. Daarnaast wordt bijvoorbeeld gestimuleerd om nieuwe technologische ontwikkelingen beter te benutten voor proefdiervrij onderzoek. Hoogwaardige Nederlandse kennis zoals op het gebied van lab-on-a-chip (Spinozaprijs winnaar 2010 prof. A. van de Berg) staat in het NanoNextNL programma gepland om te onderzoeken op haalbaarheid voor proefdiervrije toxicologische studies.
Het adviesrapport «Het proefdier voorbij» presenteert een nieuwe manier van risicobeoordeling van stoffen voor betere gezondheidsbescherming zonder proefdieren. Het kader hiervoor is hetzelfde kader als dat voor het Actieplan Dierproeven en Alternatieven 2011–2021 (TK 2010–2011, 30 168, nr. 31).
190
Eén van de operationele doelstellingen is dat meer mensen kiezen voor een gezonde leefstijl. Hoe verhoudt deze nadruk op gezonde leefstijl zich tot het schrappen van de programmatische aanspraak stoppen met roken uit het basispakket?
Zie antwoord 188
191
Vanaf 2013 mogen cosmeticaproducten niet meer op dieren worden getest. Hoe gaat het kabinet ervoor zorgen dat deze Europese Cosmetica Richtlijn wordt nageleefd?
Cosmeticaproducten en ingrediënten mogen binnen de EU al sinds 2009 niet meer getest worden op dieren. Ook verhandeling van op dieren geteste producten en ingrediënten is verboden, met uitzondering van cosmeticaproducten en ingrediënten die buiten de EU-getest zijn op enkele specifiek genoemde toxicologische eindpunten (reprotoxiciteit, herhaalde dosis en toxicokinetiek). Voor deze laatstgenoemde eindpunten gaat het handelsverbod in maart 2013 in.
De nVWA heeft in 2011 een aanvang gemaakt met de handhaving van het inmiddels in de Nederlandse wetgeving vastgelegde verbod. De resultaten hiervan zullen binnenkort gepubliceerd worden. Op basis van de resultaten zal in overleg tussen nVWA en VWS bepaald worden hoe de handhaving in 2012 vorm gegeven zal worden. Lopende het komende jaar zal onderzocht worden hoe de handhaving vanaf 2013 vormgegeven moet worden.
192
Welke maatregelen neemt de minister om te waarborgen dat gemeenten hun verantwoordelijkheden in het lokale gezondheidsbeleid naar behoren uitvoeren nu de inkomsten uit het Gemeentefonds dalen? Op basis van welke criteria controleert u gemeenten bij de uitvoering van taken inzake de seksuele gezondheid?
Gemeenten hebben daarin een eigen verantwoordelijkheid. Zij bepalen op basis van epidemiologische gegevens hun speerpunten van het lokale gezondheidsbeleid. Meer dan driekwart van de gemeenten neemt daarin de landelijke prioriteiten mee. Sinds 1 oktober jl. dienen gemeenten deze prioriteiten zelfs in acht te nemen. Hoewel seksuele gezondheid als onderwerp dit jaar wel voor het eerst is opgenomen in de Landelijke nota «Gezondheid dichtbij»13, betrof het geen prioriteit.
Taken van de gemeente op het gebied van seksuele gezondheid worden niet door mij gecontroleerd. We gaan er vanuit dat gemeenten, in het belang van hun inwoners, waarde hechten aan een goed lokaal gezondheidsbeleid. De gemeenteraad ziet daarop toe. Daarnaast staat in de Wet publieke gezondheid (Wpg) beschreven wat er van gemeenten op dit gebied wordt verwacht. Op een aantal terreinen, zoals infectieziektebestrijding (waaronder soa-bestrijding) en de jeugdgezondheidszorg, zijn uitvoeringstaken geformuleerd waarin de lokale beleidsvrijheid beperkt is. Op andere terreinen, zoals gezondheidsbevordering, is die lokale beleidsvrijheid groter. Landelijk ondersteunen we het lokale beleidsproces op diverse manieren. De IGZ ziet toe op de werking van de Wpg en rapporteert regelmatig over de ontwikkelingen in het lokale gezondheidsbeleid.
In opdracht van het Centrum Gezond Leven van het RIVM (CGL) is vorig jaar wel door gezondheidsbevorderende instellingen een handreiking gezonde gemeente met als thema seksuele gezondheid ontwikkeld, bedoeld voor ondersteuning bij het vormgeven van seksuele gezondheid beleid door gemeenten.14, 15
193
Welke maatregelen neemt de minister om te waarborgen dat het thema seksuele gezondheid en weerbaarheid voldoende aandacht krijgt binnen de gemeentelijke gezondheidsnota’s?
Zie antwoord 192
194
Welke maatregelen gaat de regering treffen om de informatie op het gebied van seksuele gezondheid voor mensen met een verstandelijke, zintuiglijke en/of lichamelijke beperking te verbeteren?
Zie antwoord 148
195
Wat is het verschil tussen de digitale dossier van de jeugdgezondheidszorg en het elektronisch kinddossier?
De term elektronisch kinddossier is geleidelijk vervangen door digitale dossiers jeugdgezondheidszorg, omdat dit beter weergeeft waar het over gaat. Het betreft de digitalisering van de medische dossiers van de jeugdgezondheidszorg waarin de ontwikkeling van een kind gevolgd wordt. Artsen en verpleegkundigen zijn op grond van de WGBO verplicht deze dossiers bij te houden. Alleen degene die direct bij de behandeling van een kind betrokken is heeft toegang tot een dossier. Om verwarring te voorkomen is er voor gekozen om alleen nog de term digitale dossiers jeugdgezondheidszorg te gebruiken.
196
Waarom is het inenten van risicogroepen niet langer voldoende voor het tegengaan van Hepatitis-B infecties? Welke landen vallen onder de middel- en hoog-endemische gebieden? Is het Hepatitis-B vaccin getest bij kinderen? Wat zijn de mogelijke bijwerkingen en wordt hier voorlichting over gegeven? Kunnen ouders afzien van de Hepatits-B vaccinatie?
Algemene vaccinatie tegen hepatitis B is op basis van advies van de Gezondheidsraad in het Rijksvaccinatieprogramma (RVP) geïntroduceerd16. Kinderen met een verhoogd risico op hepatitis B (ca. 20% van alle kinderen) kregen al eerder deze vaccinatie via het RVP aangeboden. Het gezondheidsraadadvies onderstreept dat het vaccinatiebeleid gericht op alleen hoogrisicogroepen beperkingen kent. Het wordt verder ingeschat dat 25% van de gemelde infecties niet door het risicogroepenbeleid voorkomen had kunnen worden. Deze infecties zijn namelijk niet aan de reguliere risicogroepen toegeschreven. Nederland volgt met de invoering van algemene vaccinatie het beleid van de Wereld Gezondheidsorganisatie (WHO) en de meeste landen. WHO heeft informatie gepubliceerd over het voorkomen van hepatitis B wereldwijd17.
De communicatie over het RVP en deze vaccinatie besteedt aandacht aan mogelijke bijwerkingen18. Het vaccin is getest bij kinderen en wereldwijd is er veel ervaring met het vaccin. Er zijn geen ernstige bijwerkingen bekend. De bijwerkingen zijn meestal mild en van voorbijgaande aard.
De algemene vaccinatie tegen hepatitis B wordt gecombineerd met bestaande vaccinaties in het RVP en er hoeft derhalve geen extra inenting te worden ingevoerd. Vaccinatie in het kader van het RVP is uiteraard altijd vrijwillig. Als ouders andere vaccins wensen zullen zij deze vaccinaties op eigen kosten via de huisarts moeten regelen.
197
De opkomst voor HPV-vaccinatie is laag, er worden steeds meer bijwerkingen bekend en diverse landen zien af van vaccinatie. Op welke gronden wordt HPV-vaccinatie in Nederland voortgezet? Hoe komt het dat de cijfers over 2009 en 2010 ontbreken?
De opkomst voor HPV-vaccinatie is inderdaad laag in vergelijking met de gebruikelijke vaccinatiegraad voor andere vaccinaties in het RVP. De opkomst neemt geleidelijk toe: in 2011 had 56% van de eerste groep meisjes die deze vaccinatie via het RVP kreeg aangeboden alle drie vaccinaties gehaald. Opkomstcijfers worden gepubliceerd op de website van het RIVM19.
Het bijwerkingenprofiel blijft mild en bijwerkingen zijn van voorbijgaande aard.
HPV-vaccinatie is geïntroduceerd in het RVP op basis van advies van de Gezondheidsraad. Meerdere Europese landen hebben deze vaccinatie inmiddels geïntroduceerd, bijvoorbeeld Duitsland, Frankrijk en het Verenigd Koninkrijk20. Steeds meer landen gaan over op HPV-vaccinatie. Rekening houdend met de ervaringen die inmiddels in Nederland en internationaal zijn opgedaan, blijft deze vaccinatie een doelmatig onderdeel van het RVP.
198
Kunt u duiden waarom u de doorontwikkeling van zorgstandaarden stimuleert, terwijl u tegelijkertijd onderdelen van zorgstandaarden voor COPD, Cardiovasculair Risicomanagement en Diabetes als farmacologische ondersteuning bij het stoppen met roken afremt, omdat u de vergoeding ervan stopzet?
Zorgstandaarden zijn bedoeld en ingericht voor het bieden van effectieve zorg bij een chronische aandoening. Een zorgstandaard stelt de norm voor goede zorg en beschrijft de inhoud van de zorg, de bijpassende organisatie en de indicatoren van kwaliteit. Daarmee wordt de zorgstandaard een geschikt uitgangspunt voor de aanspraken in verzekerde zorg en voor de onderliggende bekostigingssystematiek. Zorgstandaarden voor chronische aandoeningen hebben een belangrijke functie in het bieden van kwalitatief goede, patiëntgerichte, integrale en doelmatige zorg en het zichtbaar maken van de resultaten die op basis van de zorgstandaard is geleverd. Dit staat los van mijn overwegingen om farmacologische ondersteuning bij het stoppen met roken niet meer te vergoeden.
199
Het aantal mensen met chronische ziekten zal in de komende jaren fors toenemen. In 2012 wordt een aantal preventieve interventies (verder) ontwikkeld, als onderdeel van interventiestrategieën voor chronische ziekten. Eén daarvan is de ontwikkeling van zorgstandaarden.
Deelt de minister de mening dat de zorgstandaarden zijn ingericht vanuit het perspectief dat dit de meest effectieve zorg is bij de desbetreffende aandoening?
Wat is de meerwaarde van de zorgstandaarden?
Kan de minister aangeven waarom zij kiest voor het uitsluiten van de programmatische aanpak stoppen met roken per 1 januari 2012 in de zorgstandaarden, hoewel deze behandeling bewezen effectief is, er integraal onderdeel van is en gunstige effecten heeft op de verdere behandeling van de patiënt (bijvoorbeeld minder exacerbaties bij COPD)?
Kan de minister duiden waarom zij inzet op zorgstandaarden maar tegelijkertijd zonder consultatie met het veld besluit de vergoeding voor farmacologische ondersteuning bij stoppen met roken, een essentieel onderdeel uit de zorgstandaard voor COPD, Cardiovasculair Risicomanagement en Diabetes, te stoppen?
Wat is de raming van de minister van het effect van het schrappen van de vergoeding voor farmacologische ondersteuning van de Stoppen-met-rokenprogramma’s op het percentage rokers en het aantal voorkombare sterfgevallen? Welk nadelig effect vindt de minister maximaal aanvaardbaar?
Wij delen de opvatting dat zorgstandaarden mede zijn bedoeld en ingericht voor het bieden van effectieve zorg bij een chronische aandoening. De meerwaarde is dat zorgstandaarden integrale zorg inzichtelijk maakt voor patiënten (wat mag ik verwachten), verzekeraars (wat moet ik inkopen) en aanbieders (hoe lever ik de beste zorg).
200
Waarom wordt (stoppen met of niet beginnen aan) roken niet expliciet genoemd bij het aanleren van een gezonde leefstijl, terwijl roken eerder als speerpunt in de Gezondheidsnota is benoemd?
Bij het aanleren van een gezonde leefstijl wordt veel belang gehecht aan de weerbaarheid van jongeren, met betrekking tot gezond gewicht, seksuele gezondheid en riskant en problematisch middelengebruik. Hieronder wordt verstaan alcohol-, tabak-, en drugsgebruik. Roken maakt dus deel uit van het aanleren van een gezonde leefstijl.
201
Kent u het internationaal onderzoek waaruit blijkt dat de kennis over de schade roken en meeroken in Nederland achterblijft? Wat gaat u hier aan doen?
Dit onderzoek is mij bekend. Wij blijven daarom inzetten op het beschikbaar stellen van betrouwbare basisinformatie over de risico’s van roken en meeroken via websites en via voorlichting door zorgprofessionals zoals huisartsen, verloskundigen en medisch specialisten. Ook maakt roken deel uit van het programma De Gezonde School en Genotmiddelen binnen de «Gezonde School» aanpak. Op tabaksproducten staan ook gezondheidswaarschuwingen, waaronder de risico’s van mee-roken.
202
Hoe wil het kabinet ouders stimuleren om hun kinderen gezonde keuzes te laten maken?
Het kabinet zet in op het positief stimuleren van gezond gedrag bij de jeugd. Op het terrein van jeugd en leefstijl worden daarvoor verschillende deelsporen gezien. Ten eerste wordt ingezet op het weerbaar maken van jongeren tegen dagelijkse verleidingen en het ondersteunen van ouders daarbij. Dit gebeurt onder andere via schoolprogramma’s zoals de gezonde school en genotmiddelen. Ook kunnen ouders hiervoor terecht bij laagdrempelige voorzieningen zoals de Centra voor Jeugd en Gezin.
Ten tweede wil het kabinet de gezonde keuze makkelijk te maken, bijvoorbeeld via het, samen met betrokken partijen, realiseren van voldoende mogelijkheden voor sporten en bewegen in de buurt.
Ten derde is het van belang om een gezonde leefstijl al jong te stimuleren bijvoorbeeld via de consultatiebureaus en om beginnende leefstijlproblematiek vroegtijdig te signaleren. Hierbij is ook de samenwerking tussen scholen, de JGZ en de ZAT-teams van groot belang.
Tenslotte hecht het kabinet wat betreft jeugd aan het stellen van grenzen en het handhaven daarvan. Een voorbeeld daarvan is de leeftijdsgrens voor de verkoop van alcohol en tabak.
Het kabinet is van mening dat de inzet op de bovenstaande sporen ouders voldoende mogelijkheden geeft om gezond gedrag bij de jeugd te stimuleren.
203
Welke instrumenten zet dit kabinet in gericht op het communiceren met jongeren over seksuele gezondheid?
Zie antwoord 187
204
Klopt het dat de inzet op bevordering seksuele gezondheid zich met name richt op jongeren tot 18 jaar?
Mijn beleid gericht op het bevorderen van seksuele gezondheid richt zich op alle Nederlanders. Jongeren in de leeftijd tot 25 jaar hebben echter prioriteit.
Als het gaat om voorlichting wordt onderscheid gemaakt tussen informatievoorziening aan volwassenen enerzijds en informatievoorziening én seksuele en relationele vorming voor de jeugd anderzijds. Bij deze laatste groep gaat het om personen in de leeftijd tot 25 jaar.
In geval van volwassenen zijn wij van mening dat zij de verantwoordelijkheid hebben eigen keuzes ten aanzien van seksuele gezondheid te maken. Als er maar goede en voldoende informatie aanwezig is op basis waarvan zij een keuze kunnen maken. Bij jongeren ligt dat anders. Goede gewoonten en gedragingen die in de jonge jaren zijn aangeleerd, bieden meer perspectief voor de toekomst. Daarom wil het kabinet nadrukkelijk de aandacht richten op deze groep. Om die reden vindt het kabinet dat bijvoorbeeld het bevorderen van een gezonde leefstijl van de jeugd, inzet op weerbaarheid om verleidingen uit het dagelijks leven te weerstaan, het stellen van grenzen en het bewust stimuleren van een gezonde basis bij de jongeren gerechtvaardigd is.
205
Erkent de minister dat de groep jongeren tussen de 18–24 meer aandacht verdient dan volwassenen boven de 24, nu deze jonge groep serieuze keuzes moet maken over anticonceptie en relaties?
Zie antwoord 204
206
Wat doet u eraan om jongeren in de leeftijd 18–24 jaar te helpen bij vragen over anti-conceptie en seksuele omgang?
Zie antwoord 187
207
Eerder heeft de minister roken als speerpunt in haar gezondheidsnota benoemd. Kan de minister aangeven waarom roken niet langer expliciet wordt benoemd?
Deelt de minister de mening – mede gezien de diverse RIVM-rapporten – dat het aanpakken van roken vele malen kosten-effectiever is in vergelijking met andere leefstijlfactoren? Zo ja, waarom dan toch hier de weging om het stoppen met roken niet langer te agenderen als onderdeel van het aanleren van een gezonde leefstijl? Zo nee, wat is de waarde van de RIVM-onderzoeken?
Kent de minister het internationaal onderzoek waaruit blijkt dat de kennis over de schade van roken en meeroken in Nederland achter blijft? Wat gaat de minister hieraan doen?
Roken is binnen de leefstijlonderwerpen inderdaad een belangrijk onderwerp waar veel gezondheidswinst valt te behalen. Het is dan ook één van de leefstijlonderwerpen die van belang zijn bij het aanleren van een gezonde leefstijl.
Daarbij is gekozen voor een meer integrale aanpak van het leefstijlbeleid, waaronder het tegengaan van het gebruik van alcohol, roken en drugs. In de begroting wordt daarom gesproken over middelengebruik en worden de afzonderlijke leefstijlonderwerpen, zoals roken, niet altijd apart benoemd. Op pagina 58 van de begroting wordt het ontmoedigen van roken overigens wel expliciet benoemd.
Voor het antwoord op het laatste deel van deze vraag wordt u naar het antwoord op vraag 201 verwezen.
208
Kan aangegeven worden wat het convenant overgewicht concreet heeft opgeleverd? Hoeveel minder mensen, volwassenen en kinderen zijn er met overgewicht?
Het Convenant Overgewicht had een looptijd van vijf jaar: van 2005 t/m 2009. Belangrijk resultaat was de agendering van overgewicht; het staat hoog op de agenda van burgers, bedrijven, overheden en maatschappelijke organisaties. Daarnaast resulteerde het in aandacht en massa voor een gezonder aanbod in schoolkantines via de Stimuleringsprijs Gezond Schoolkantine: 75 scholen in 2009–2010. Meer over de eindresultaten staat in het eindverslag van het Convenant Overgewicht dat u in december 2009 is aangeboden.21
De activiteiten van het Convenant Overgewicht waren weliswaar gericht op een constructieve bijdrage aan het probleem van overgewicht, maar een Convenant als deze kon niet volledig afgerekend worden op directe wijzingen in nationale overgewichtcijfers. Een structurele disbalans in het eet- en beweegpatroon is immers ook onderdeel van de persoonlijke leefstijlkeuzes van mensen.
Om de energie van het Convenant Overgewicht en de daarbij betrokken partijen vast te houden en de ontwikkelde inzichten, plannen en interventies om te zetten in integrale en structurele activiteiten, is er ingezet op een vervolg: het Convenant Gezond Gewicht. Looptijd is 2010 t/m 2014. De Rijksoverheid is een van de 27 deelnemende partijen. Momenteel worden hier goede, stimulerende resultaten geboekt die een belangrijke bijdrage kunnen leveren aan het ombuigen van de trend in overgewicht én obesitas bij zowel kinderen als volwassenen. Voorbeelden hiervan zijn: de provincie Drenthe en 12 gemeenten die volgens de JOGG-aanpak inzetten op gezond gewicht, het bereiken van een handvest met cateraars die zich inzetten voor een gezonder aanbod op scholen, een groei van het aantal scholen dat inzet op een gezonde schoolkantine, initiatieven vanuit bedrijfstakken en werknemersorganisaties om gezond gewicht te verbinden aan een gezonde werkplek en een initiatief om een gezond aanbod in de sportkantine uit te rollen.
209
Wat zijn de resultaten van de EPODE aanpak en geven deze aanleiding deze aanpak landelijk in te voeren? Zo ja, hoe en wanneer?
De EPODE aanpak is een methode uit Frankrijk die vanuit een integrale aanpak de stijging van overgewicht en obesitas bij jongeren omzet in een daling. Dit programma startte begin jaren ’90 en heeft in de loop van de tijd in verschillende EPODE-steden bijna een halvering van het aantal jongeren met overgewicht opgeleverd.
Het kabinet heeft zich naar aanleiding van de motie-Wiegman (31 899, nr. 1022) gecommitteerd aan de inzet op het implementeren van de EPODE-aanpak. De doelstelling is het bereiken van 75 Nederlandse gemeenten in 2015 die volgens de EPODE-methode werken. Uitvoering hiervan vindt plaats via het Convenant Gezond Gewicht, deelconvenant JOGG (Jongeren op Gezond Gewicht). JOGG is sinds de oprichting van het Convenant in 2010 actief.
De Franse aanpak steunt op een aantal pijlers en de samenhang daartussen is sterk bepalend voor het bereiken van het doel. Denk aan pijlers zoals publiek-private samenwerking, politiek bestuurlijk draagvlak en sociale marketing. In Nederland is daaraan de pijler ‘verbinding tussen preventie en zorg’ toegevoegd. In Nederland worden met de verdere implementatie van de JOGG ook al mooie, enthousiasmerende resultaten geboekt. Een soortgelijke, integrale aanpak in Utrecht Overvecht heeft laten zien dat het werkt: het percentage overgewicht onder de jongeren is tussen 2005 en 2010 gedaald met 7 procentpunt (van 27% naar 20%).
210
Hoeveel speelplekken voor de jeugd waren er in 2009, 2010 en 2011?
Gemeenten zijn verantwoordelijk voor het realiseren van voldoende speelplekken voor jeugd i.c. het inrichten van een kindvriendelijke openbare ruimte. VWS stimuleert dit met het ZonMW-programma vrijwillige inzet voor en door jeugd en gezin en samen met de VNG in 2011 met een verkiezing voor kind- en gezinsvriendelijke leefomgeving. Aangezien het gedecentraliseerd beleid betreft, vindt geen landelijke registratie van speelplekken plaats. Uit onderzoek in 2007 blijkt dat circa driekwart van de gemeenten een beleidskader voor het buitenspelen en ontmoeten in openbare ruimte hanteert. Gemeenten leggen hierover verantwoording af aan de gemeenteraad.
211
Waarom heeft een stringent drugsbeleid wel prioriteit, maar een stringent tabaksbeleid niet?
Per middel kies ik voor een passende aanpak. Op het gebied van roken kies ik daarbij voor gerichte voorlichting, o.a. op scholen, en door zorgprofessionals zoals huisartsen, verloskundigen en medisch specialisten. Ik hecht daarbij wel aan de eigen verantwoordelijkheid van mensen. Roken is verslavend. Om er vanaf te komen bestaan er (effectieve) therapieën. Deze therapieën blijven bestaan, daarvoor kunnen mensen kiezen. De begeleiding bij stoppen met roken blijft in de basisverzekering. De medicatie en nicotinevervangers zijn voor eigen kosten. Gezien de kosten van het roken, zal een roker dit snel terugverdienen. De roker heeft zowel financieel als qua gezondheid baat bij het stoppen met roken.
Ook blijven andere maatregelen van kracht zoals de rookvrije werkplek, rookvrije horeca, handhaving van de leeftijdsgrens en waarschuwingen op pakjes en accijnzen.
212
Roken is een verslaving, hetgeen ook wordt bevestigd door de commissie Garretsen. Waarom heeft een stringent drugsbeleid wel prioriteit, maar een stringent tabaksbeleid niet? Waarom benadert de minister roken niet als een verslaving, maar als een vrije keuze?
Zie antwoord 211
213
Hoeveel interne behandelplaatsen zijn er voor de behandeling van jeugdigen met een verslaving? Hoeveel behandelplaatsen zijn er specifiek voor behandeling van meervoudige problemen inclusief verslaving? Hoe lang zijn de wachtlijsten voor beide types behandelplaatsen? Hoeveel kinderen worden binnen hun eigen regio geplaatst, en hoeveel daarbuiten?
Inmiddels zijn 236 klinische behandelplaatsen voor jongeren gerealiseerd. Deze behandelplaatsen worden bijna uitsluitend ingezet voor de behandeling van meervoudige problematiek. Enkelvoudige verslavingsproblematiek wordt doorgaans poliklinisch behandeld, zonodig na een klinische detoxopname.
De meeste instellingen behandelen jongeren uit hun werkgebied. In klinieken in Zwolle en Tiel komt ongeveer eenderde van de patiënten van buiten het werkgebied, in een kliniek in Den Haag ongeveer 20%.
Op basis van de beschikbare informatie is af te leiden dat de wachtlijsten – vooral voor de detoxfase van de behandeling – met betrekking tot klinische behandelplaatsen voor jongeren bij de meeste instellingen uiteenlopen van geen tot 3 weken. Bij 2 instellingen is de wachttijd 10 weken.
Alle reguliere instellingen voor verslavingszorg hanteren wachtlijsten. Deze wachtlijsten zijn niet gedifferentieerd naar doelgroep of soort behandeling (detox, ambulant en/of klinisch).
Op basis van de beschikbare gegevens is af te leiden dat de gemiddelde wachttijd vanaf het moment van aanmelding tot een eerste gesprek 3 weken bedraagt. De gemiddelde wachttijd van het eerste gesprek tot het begin van de behandeling bedraagt 5 weken.
In het antwoord op vraag 213 is specifiek ingegaan op de wachtlijsten met betrekking tot klinische behandelplaatsen voor jongeren.
214
Hoeveel middelen worden er gereserveerd voor de effectieve preventie voor «jeugd en genotsmiddelen»? Hoeveel middelen worden er gereserveerd voor de preventie die gericht is op ouders om hun kinderen van genotsmiddelen af te houden?
Voor 2012 is ruim € 1,5 miljoen gereserveerd specifiek voor de inzet gericht op preventie «jeugd en genotmiddelen». De belangrijkste activiteiten zijn: het effectieve programma De Gezonde School en Genotmiddelen waarvan de voorlichting aan ouders deel uitmaakt; de informatielijnen over genotmiddelen waarvoor een verdere uitsplitsing naar ouders en jongeren lastig is te maken, en de afronding van de op ouders gerichte campagne opvoedingsondersteuning. Daarnaast is er binnen het reguliere jeugdbeleid aandacht voor deze problematiek, via de opvoedingsondersteuning die wordt gegeven vanuit de CJG’s.
215
Hoeveel middelen worden er gereserveerd voor de campagne die kinderen moet stimuleren te stoppen met roken? Welke maatregelen worden er genomen om het jeugdroken tegen te gaan? Hoe verhouden deze maatregelen zich tot afgelopen jaren? Welke concrete doelstellingen heeft dit kabinet voor ogen wat betreft het terugdringen van het aantal jongeren dat rookt?
Er komt geen aparte campagne die kinderen moet stimuleren te stoppen met roken. Wel ontwikkel ik in nauw overleg met het veld een programma voor jongeren, waarin weerbaarheid het uitgangspunt is bij het aanleren van een gezonde leefstijl van jongeren, met betrekking tot gezond gewicht, seksuele gezondheid en riskant- en problematisch middelengebruik (alcohol-, tabak-, en drugsgebruik). Maatregelen die jeugdroken tegen gaan zijn onder andere goede voorlichting op scholen en door zorgprofessionals, maar ook via de sociale media die jongeren veel gebruiken. Ook wil ik via bewegen en sportaanbod inde buurt jongeren kennis laten maken met een andere leefstijl en zo in de praktijk een omslag bewerkstelligen. Een ander deel van de maatregelen om jeugdroken tegen te gaan is opgenomen in wetgeving, zoals bijvoorbeeld het reclameverbod en de leeftijdsgrens voor het verkopen van tabak. Deze maatregelen veranderen niet. Mijn beleid is erop gericht om zoveel mogelijk te voorkomen dat jongeren gaan roken. De doelstelling is om het huidige percentage jeugdige rokers te laten dalen. Er zijn echter veel factoren die het rookgedrag beïnvloeden, de overheid heeft daarop maar ten dele invloed.
216
Zijn er middelen gereserveerd voor de overheveling van de handhaving van de Drank- en horecawet naar gemeenten? Zo ja, hoeveel? Zo nee, waarom niet?
Het vorige kabinet heeft in het Bestuursakkoord Rijk–gemeenten afspraken gemaakt met de gemeenten over de bekostiging van uitgaven voor lokale veiligheid, waaronder de overdracht van het toezicht op de DHW, en daarvoor € 150 miljoen structureel aan het Gemeentefonds toegevoegd. Het vorige kabinet heeft met de gemeenten afgesproken dat hieruit ook de overdracht van het toezicht op de Drank- en Horecawet wordt bekostigd. Het kabinet houdt vast aan de gemaakte afspraken en is van mening dat daarmee voldoende structurele middelen voor gemeenten beschikbaar zijn gesteld om het toezicht op de Drank- en Horecawet uit te voeren.
Deze afspraak is onlangs nogmaals bevestigd in een overleg tussen de Minister van Veiligheid en Justitie en de Vereniging van Nederlandse Gemeenten.
217
Zijn er wachtlijsten voor opnamen in de verslavingszorg? Zo ja, hoe lang zijn deze wachtlijsten? Kunt u dit uitsplitsen per doelgroep en per regio?
Zie antwoord 213
218
In hoeverre is er overleg geweest met andere partners en oprichters van STIVORO (KWF Kankerbestrijding, Nederlandse Hartstichting en Astmafonds) over het beëindigen van de financiering van STIVORO? Hoe waarborgt u de interventies in het kader van de tabaksontmoediging nu u de subsidie voor STIVORO stopzet?
Er is overleg geweest met de andere partners en oprichters van STIVORO. De genoemde Fondsen hadden al eerder dan VWS besloten het contract met STIVORO te beëindigen. Zij hebben hiertoe in 2010 al een afbouwcontract opgesteld met STIVORO. Interventies in het kader van tabaksontmoediging zal VWS vanaf 2013 laten uitvoeren door het Trimbos-instituut, zoveel mogelijk in het kader van een geïntegreerd preventiebeleid gericht op het terugdringen van middelengebruik, in het bijzonder door jongeren.
219
Ziet de regering de vergoeding van ondersteuning bij stoppen met roken als een effectieve wijze om het aantal chronische ziekten in de toekomst af te remmen?
Zie antwoord 172
220
Behoren stoppen met roken programma’s tot leefstijlinterventies?
Ja
221
Hoe verklaart de regering dat verslavingsbehandeling bij roken niet binnen de Zorgverzekeringswet wordt vergoed, maar alcohol en drugs wel?
Gedragsmatige ondersteuning bij stoppen met roken blijft vallen onder het basispakket van de Zorgverzekering (zie ook het antwoord op vraag 165). Ook het tabaksontmoedigingsbeleid in bredere zin blijft speerpunt van het kabinetsbeleid. Maatregelen zoals leeftijdsgrenzen, rookvrije werkplek, waarschuwingen op pakjes en een algeheel reclameverbod, blijven van kracht. Het kabinet geeft dus niet alleen prioriteit aan alcohol- of drugsbeleid.
222
Hoe verhoudt deze nadruk op gezonde leefstijl zich tot het schrappen van de programmatische aanspraak stoppen met roken uit het basispakket?
Zie antwoord 188
223
Waaruit blijkt dat de hulpvraag als gevolg van problematisch cannabisgebruik toeneemt? Kunt u dit toelichten?
Toename van de hulpvraag vanwege problematisch cannabisgebruik is af te leiden uit de gegevens van het Landelijk Alcohol en Drugs Informatie Systeem (LADIS) zoals die jaarlijks in het rapport Kerncijfers Verslavingszorg worden gepubliceerd.
In 2001 waren er 3 500 hulpvragers vanwege problematisch cannabisgebruik, in 2010 waren het er 11 000.
In april 2011 is door de beheerder van LADIS een speciaal bulletin uitgegeven waarin de belangrijkste ontwikkelingen in de hulpvraag voor cannabisproblematiek in de verslavingszorg 1995–2009 zijn beschreven. Mogelijke verklaringen voor de toename van de hulpvraag zijn de «incubatietijd» (dat wil zeggen het tijdsverloop tussen het gebruik van een middel, het problematisch gebruik en het uiteindelijk zoeken van hulp), de stijging van het THC-gehalte tussen 1999 en 2004, de toegenomen aandacht voor de gevaren van cannabis, sneller doorverwijzen door de eerste lijn en jeugdzorg, de toegenomen maatschappelijke druk om te stoppen met roken, een verbeterd hulpaanbod van de verslavingszorg en een minder groot taboe om voor deze problematiek hulp te zoeken.
224
Hoe staat het met het voornemen om overal in Nederland het succesvol beleid van de alcoholpoli’s in ziekenhuizen te implementeren? Komt er in 2012 een landelijk dekkend netwerk van alcoholpoli's voor kinderen? Zo nee, waarom niet?
De pilot Poliklinieken Jeugd en Alcohol wordt ook in 2012 voortgezet. De pilot loopt, volgens planning, door tot 2013. Naar verwachting van de betrokken partijen in de pilot is er dan een landelijk dekkend netwerk gerealiseerd van ziekenhuizen en andere regionale partners (o.a. huisartsen, jeugdzorg) voor de nazorg aan jongeren die met een alcoholvergiftiging opgenomen zijn geweest.
225
Hoe verklaart u de verschillen in vergoeding van behandelingen van tabaksverslaving enerzijds, en die van drugs en alcohol anderzijds?
Zie antwoord 221
226
Hoeveel handhavers zijn er nu bij de nVWA in vergelijking met vorig jaar?
Het aantal handhavers op het terrein van VWS daalt het komende jaar licht als gevolg van de taakstelling uit het Regeer- en Gedoogakkoord. In 2011 zet de nVWA 334 FTE in op de ontwikkeling en uitvoering van toezicht en opsporing, ten behoeve van VWS. In 2012 is dat 320 FTE. Beide cijfers zijn exclusief eventuele extra opdrachten gedurende het jaar. De handhavingstrategie van de nVWA gaat er van uit dat bedrijven, instellingen en consumenten eigen verantwoordelijkheid nemen in het naleven van wet- en regelgeving. Bij deugdelijke zelfregulering (certificering) kan met minder inspectieonderzoeken per bedrijf worden volstaan (risicogericht handhaven). Malafide bedrijven worden aangepakt. Aansluitend wordt onderzocht of er wijzigingen in de regelgeving mogelijk zijn waardoor de vernieuwing van het toezicht zoveel mogelijk effect heeft en de gevolgen van de budgetreductie op de handhaving tot een minimum worden beperkt.
227
Waarom stopt u met effectieve preventiemaatregelen als farmacologische en gedragsmatige ondersteuning bij het stoppen met roken, nu blijkt dat er in de eerste helft van 2011 veel minder rokers geregistreerd zijn dan in de eerste helft van 2010?
Het is nog niet met zekerheid te zeggen wat het effect is van de vergoeding van het stoppen met roken programma op het aantal rokers. Het aantal stoppogingen is tot nu toe niet hoger dan in andere jaren, maar het percentage rokers lijkt inderdaad te dalen. Dat betekent dat het succes van de stoppogingen dus is toegenomen, mogelijk door meer gebruik van begeleiding. Het beroep op gedragsmatige ondersteuning is duidelijk toegenomen. Overigens werd die ondersteuning in 2010 ook al vergoed, maar dit was bij weinig verzekerden bekend. Recentelijk zijn er ook signalen, vanuit de farmaceutische bedrijven, dat het gebruik van ondersteunende medicatie en nicotinevervangende middelen is gestegen, maar het is nog te vroeg voor een goede onderbouwing. Overigens blijft de gedragsmatige ondersteuning onderdeel van de verzekerde zorg, zie ook het antwoord op vraag 165.
228
Kunt u aangeven in hoeverre uw beleid inzake tabaksontmoediging voldoet aan de internationale richtlijnen van het WHO-kaderverdrag?
In het WHO-Kaderverdrag worden kaders gesteld, die landen kunnen helpen bij het vormgeven van hun nationale tabaksontmoedigingsbeleid. Deze kaders worden vervolgens uitgewerkt in juridisch niet-bindende richtlijnen. In die richtlijnen worden aanbevelingen aan de lidstaten gedaan, bijvoorbeeld op het terrein van bescherming tegen blootstelling aan tabaksrook, gezondheidswaarschuwingen op verpakkingen, reclameverboden en verkoopverboden voor jongeren.
Nederland voldoet nu al grotendeels aan deze richtlijnen doordat het merendeel van de aanbevelingen is geïmplementeerd in onze nationale wet- en regelgeving. Dat zal ook in de toekomst zo blijven. De bezuinigingen op het terrein van tabakspreventie en de korting op de financiering van STIVORO hebben geen gevolgen voor het kunnen voldoen aan de gestelde richtlijnen.
Wij hechten eraan om uitdrukkelijk aan te tekenen dat de WHO niet het nationale rookbeleid bepaalt of voorschrijft. Dat beleid wordt door de Nederlandse politiek vastgesteld.
229
Vanuit de Zorgverzekeringswet worden diverse behandelingen van verslaving vergoed, voor tabaksverslaving wordt een uitzondering gemaakt. Hoe verklaart de minister dat gezien de wetenschappelijke onderbouwing van tabaksverslaving de verslavingsbehandeling bij roken niet binnen de Zorgverzekeringswet wordt vergoed, en die van alcohol en drugs wel? Wat is het verwachte resultaat van deze activiteiten? Hoe wordt de effectiviteit van deze activiteiten gemeten? Ziet de minister duidelijke voorbeelden uit het buitenland die haar inspireren? Zo ja, welke? Zo nee, waarom niet?
Zie het antwoord op vraag 212: per middel wordt gekozen voor een passende aanpak. Gedragsmatige ondersteuning bij stoppen met roken blijft onderdeel van de verzekerde zorg. Ook tabaksontmoediging in bredere zin blijft een speerpunt binnen mijn beleid.
Bij stoppen met roken wordt geregistreerd hoe groot het percentage is dat na een half jaar en een jaar nog steeds gestopt is. Ook wordt geregistreerd of gebruik gemaakt is van ondersteuning bij stoppen met roken. Het is nog te vroeg om de effectiviteit te kunnen meten van de vergoeding van het stoppen met roken programma. De eerste signalen geven aan dat het aantal stoppogingen niet is gestegen, maar wel het gebruik van ondersteuning en het succes van de stoppogingen ook. Zie verder ook het antwoord op vraag 217. Er zijn weinig landen waar de medicatie bij stoppen met roken onderdeel is van de basisverzekering. Gedragsmatige ondersteuning is wel vaker onderdeel van de reguliere gezondheidszorg.
230
De uitgaven aan het arbeidsmarktbeleid onder beleidsartikel 42 worden vrijwel gehalveerd tussen 2012 en 2015. Kan dit nader toegelicht worden, mede in het licht van de dreigende tekorten op de arbeidsmarkt voor de zorg?
De beschikbare middelen voor het arbeidsmarktbeleid zijn verdeeld over artikel 42 en artikel 43. Op artikel 43 betreft het de middelen voor het stagefonds, jaarlijks € 99 miljoen in de periode 2012–2015. Er is derhalve geen sprake van een halvering van de beschikbare middelen na 2012, maar van een daling met 10 procent (van € 124 miljoen in 2012 naar € 112 miljoen in 2015).
De daling is voor het overgrote deel toe te schrijven aan een overheveling van € 10 miljoen naar het ministerie van Onderwijs, Cultuur en Wetenschap ten behoeve van de financiering van het nieuwe arrangement voor het initieel onderwijs aan 30-plussers. Dit nieuwe arrangement komt de arbeidsmarkt in de zorg zeer ten goede. Feitelijk is er dus geen sprake van een verlaging van het budget voor arbeidsmarktbeleid.
De € 25,1 miljoen op artikel 42 in 2012 wordt onder andere voor onderstaande thema’s beschikbaar gesteld:
− Versterking regionaal arbeidsmarktbeleid € 7,5 miljoen;
− Subsidieregeling vaccinatie hepatitis B € 3,5 miljoen;
− Brancheprojecten € 3,5 miljoen;
− Projecten gericht op slimmer werken € 2,5 miljoen;
− Projecten gericht op verhogen duurzame inzetbaarheid € 2,0 miljoen;
− Projecten gericht op beter benutten arbeidspotentieel € 2,0 miljoen;
− Projecten gericht op vermindering agressie en geweld € 2,0 miljoen;
− Onderzoeksprogramma Arbeidsmarkt Zorg en Welzijn € 0,7 miljoen;
− Uitvoeringskosten Stagefonds en Fonds Ziekenhuisopleidingen € 0,8 miljoen;
− Overige projecten € 0,6.
231
De uitgaven aan ICT in de zorg en Innovatie worden in de periode 2012–2015 met bijna 3/4 teruggebracht. Kan dit toegelicht worden, mede in het licht van de teksten op pagina 27 die stellen dat zorginnovatie nodig is en dat drempels weggenomen moeten worden?
Op 25 mei 2011 (TK, 2010–2011, 32 500 XVI, nr. 143) bent u geïnformeerd over de invulling van de subsidietaakstellingen van VWS. Hierin is aangegeven innovatiesubsidies te willen afbouwen. Dit vanuit de visie dat innovatiesubsidies vaak tijdelijke in plaats van structurele effecten opleveren. Deze korting bedraagt € 25,5 miljoen in 2012, € 13,5 miljoen in 2013 en € 18,5 miljoen vanaf 2014. Een effectieve rol van de overheid richt zich vooral op het mogelijk maken van zorginnovatie door optimale randvoorwaarden te creëren. Wij willen hier vooral inzetten op het stroomlijnen van het innovatieproces en het wegnemen van onnodige belemmeringen. Hier blijft een structureel bedrag voor beschikbaar van circa € 2,9 miljoen per jaar.
Naar aanleiding van de besluitvorming over het landelijke elektronisch patiëntendossier waardoor de financiële en beleidsmatige betrokkenheid van de overheid versneld wordt afgebouwd, heeft een herijking van het budget voor ICT in de zorg plaats gevonden. In 2012 is een bedrag van € 32 miljoen en vanaf 2013 structureel € 33,5 miljoen ingezet voor de subsidietaakstelling. Hier blijft een structureel bedrag beschikbaar van € 9 miljoen per jaar, waarvan circa € 6 miljoen per jaar voor de standaardisatie en interoperabiliteit van het gebruik van ICT in de zorg.
232
Wat wordt er in 2012 gedaan met een subsidie van € 25,1 miljoen aan arbeidsmarktbeleid en waarom kan dit bedrag per 2013 met 48% worden afgebouwd?
Zie antwoord 230
233
Wat wordt er in 2012 gedaan met een subsidie van € 23,8 miljoen aan ICT in de zorg en Innovatie en waarom kan dit bedrag per 2013 met 60% worden afgebouwd?
Het gaat hier om de raming van verschillende activiteiten die in 2012 worden gesubsidieerd. Het betreft circa 3 miljoen voor innovatie en ruim 20 miljoen voor ICT in de zorg. Bij ICT in de zorg gaat het naast lopende subsidies (ruim 2 miljoen) om de geraamde kosten voor de instellingssubsidie aan Nictiz voor standaardisatie (circa 6 miljoen), het continueren van het klantenloket en communicatie (circa 4,5 miljoen) en transitiekosten bij Nictiz en CIBG, dit conform de wettelijke eisen en subsidie regelgeving. De mogelijke subsidieverstrekking wordt concreet ingevuld op het moment dat helder is op welke wijze een eventuele doorstart van het LSP plaatsvindt en de afbouw van de betrokkenheid van VWS gerealiseerd wordt.
Bij innovatie gaat het met name om lopende projectsubsidies en het programma «zorgvoorinnoveren».
De verdere afbouw in 2013 heeft te maken met de afbouw van de betrokkenheid bij het LSP, het aflopen van projectsubsidies in 2012 en de invulling van de subsidietaakstelling.
234
Hoe groot is de kans dat de minister niet de € 1,6 miljoen voor de uitvoering van de wet verplichte geestelijke gezondheidszorg in 2012 kan uitgeven, omdat er geen voortgang in het wetsvoorstel is?
Mijn streven is om voortgang te blijven maken met het wetsvoorstel. Hiertoe lopen allerlei activiteiten. De in 2012 geraamde kosten voor de wet verplichte geestelijke gezondheidszorg zijn voorzien voor de voorbereidende werkzaamheden die moeten plaatsvinden, voordat het wetsvoorstel in werking kan treden. Hierbij speelt afstemming met het veld een belangrijke rol. Daarnaast moet het veld bijvoorbeeld op de nieuwe procedure rond het aanvragen van een rechterlijke machtiging worden voorbereid. En om de positie van de patiënt te versterken moeten er ook nieuwe modellen worden ontwikkeld voor een zorgplan, een familiekaart, een geneeskundig verklaring etc..
235
Waarom wordt er in de jaren 2013, 2014, 2015 en 2016 € 500 000 gereserveerd voor de Regieraad Kwaliteit van Zorg als deze Raad per 1 januari 2013 opgaat in het Kwaliteitsinstituut voor de zorg?
Taken van de Regieraad Kwaliteit van Zorg zullen in de toekomst worden voortgezet door het Kwaliteitsinstituut voor de Zorg. De overgang van taken naar het Kwaliteitsinstituut zal budgetneutraal plaatsvinden. Dat betekent dat gereserveerd budget van de Regieraad voor de uitvoering van taken beschikbaar zal zijn voor de rechtsopvolger. De rechtsopvolger ontstaat formeel gezien op het moment van inwerkingtreding van wetgeving, dat inderdaad wordt voorzien per 2013.
236
Wat wordt er precies gedaan met € 50,3 miljoen bij het Agentschap NL innovatieprogramma, en waarom daalt dit bedrag in de jaren 2013, 2014 en 2015 naar respectievelijk € 29,1 miljoen, € 18 miljoen en € 0 miljoen?
Het betreft de programma's Topinstituut Pharma (€ 19,3 mln) , Life Sciences and Health ( € 4,6 mln) en de afrekening van het BSIK project TREND (€ 2,3 mln), waarvoor het subsidiebeheer is opgedragen aan het agentschap NL. Deze projecten zijn tot stand gekomen op basis van middelen uit het toenmalige FES-fonds. Dit waren incidentele middelen en daarom is er sprake is van een aflopende reeks.
Een ander deel betreft de uitvoering van het financieel instrumentarium van het voormalige Zorginnovatieplatform door Agentschap NL. Deze projecten lopen in 2012 en 2013 definitief af. Het betreft een bedrag van € 4,5 miljoen in 2012 en een bedrag van € 1,8 miljoen in 2013.
237
Waarom wordt er € 14,3 miljoen afgedragen aan het CJB in verband met wanbetalers en waarom zou dit bedrag na 2013 met € 2,3 miljoen moeten dalen?
Het CJIB maakt kosten omdat het voor het CVZ de incassomaatregelen voor de wanbetalers uitvoert. De kosten voor deze incasso zullen in elk geval in 2012 nog stijgen, maar naar verwachting de komende jaren gaan dalen naarmate minder wanbetalers instromen en/of meer wanbetalers uitstromen, dan wel het CVZ door verbetering van de bronheffing in meer gevallen rechtstreeks de premie zelf zal gaan inhouden.
238
Hoeveel zorgverleners per beroep zijn geregistreerd in het Big-register?
Overzicht zorgverleners per beroep (2011)
|
Beroep |
Aantal |
|
Tandartsen |
12 807 |
|
Psychotherapeuten |
6 405 |
|
Verpleegkundigen |
267 328 |
|
Verloskundigen |
4 448 |
|
Gz-psychologen |
13 936 |
|
Apothekers |
6 223 |
|
Artsen |
73 219 |
|
Fysiotherapeuten |
44 469 |
|
Totaal |
428 835 |
Bron: www.bigregister.nl
239
Hoe wordt gecontroleerd of zorgverleners die werkzaam zijn in de zorg daadwerkelijk geregistreerd staan in het Big-register?
Het BIG-register is een openbaar register. Zorginstellingen, burgers of de inspectie kunnen in het register opzoeken of een zorgverlener geregistreerd staat en of aan de betreffende zorgverlener bevoegdheidsbeperkingen zoals een schorsing zijn opgelegd. Zo kan gecontroleerd worden of een zorgverlener rechtmatig een beschermde beroepstitel als verpleegkundige of arts voert. Met de «geregistreerde beroepsgroepen» wordt momenteel overlegd hoe bewerkstelligd kan worden dat zij in al hun communicatie met hun patiënten ook hun BIG-nummer aangeven. Dit zal de verificatie ten goede komen.
240
Het geraamde bedrag voor grensoverschrijdende zorg stijgt. Kan toegelicht worden waar deze stijging door wordt veroorzaakt? Is tegelijkertijd met deze stijging een evenredige daling voorzien van de zorgkosten in Nederland?
In de afgelopen jaren zijn de uitgaven voor grensoverschrijdende zorg gestegen. Zorgverzekeraars contracteren meer zorg over de grens en geven ook vaker toestemming om niet-gecontracteerde zorg in het buitenland te consumeren. Naar verwachting zal deze stijging zich de komende jaren voortzetten. Met het oog daarop stelt het kabinet voor de komende jaren groeiruimte beschikbaar, die oploopt tot circa € 90 miljoen in 2015. Tegelijkertijd is in het Regeerakkoord een maatregel opgenomen die de stijging van de uitgaven moet beperken door de werelddekking van de Zvw buiten de Europese Unie te laten vervallen.
Geplande grensoverschrijdende zorg kan veelal worden gezien als een substituut van zorg in Nederland. Gelet op de verhouding tussen de zorgkosten in het buitenland en de stijging van de zorgkosten in Nederland leidt de toename van deze uitgaven voor grensoverschrijdende zorg niet of nauwelijks tot een bijstelling van de raming van de (stijging van de) zorgkosten in Nederland.
241
Wat wordt verstaan onder geneeskundig geestelijke gezondheidszorg onverdeeld?
De bedragen die hier zijn opgenomen betreffen groeiruimte en (voorzover deze nog niet zijn toegedeeld aan de deelsectoren) beleidsmaatregelen van de geneeskundige geestelijke gezondheidszorg
242
Wat betekent de maximering van het aantal verwijzingen van huisartsen naar de tweede lijn op 174 per jaar? Wat betekent dit voor de 175ste patiënt? Is er onderzoek gedaan naar de risico's van het stellen van een maximum op het aantal doorverwijzingen? Zo nee, waarom niet? Zo ja, door wie is dat onderzoek uitgevoerd en wat zijn de resultaten?
Hoe verhoudt het instellen van een maximum zich tot het vertrouwen dat een huisarts alleen doorverwijst als hij of zij dit noodzakelijk vindt?
Bij de indicator aantal verwijzingen van huisartsen naar de tweede lijn (per 1000 patiënten) is als streefwaarde 174 opgenomen. Er is hier geen sprake van een maximering. Het blijft de verantwoordelijkheid van de huisarts om door te verwijzen als hij of zij dit noodzakelijk vindt.
Het als streefwaarde vermelde aantal geeft aan dat het wenselijk is om het aantal verwijzingen (per 1000 patiënten), dat in 2007 nog 174 was en in 2009 gestegen was tot 200, weer te laten dalen tot het niveau van 2007. Dit past in mijn beleid om zorg bij voorkeur in de buurt in de eerste lijn te verlenen. De brief over «zorg en ondersteuning in de buurt» die hierop ingaat is inmiddels naar uw Kamer gezonden.
Het beperken van het aantal doorverwijzingen is overigens één belangrijk onderdeel binnen mijn beleid in het kader van kostenbeheersing. Een ander kernpunt is het niet onnodig laten plaatsvinden van eenvoudige, niet complexe zorg in de specialistische tweede lijn door middel van substitutie. Zorg hoort op de juiste plek plaats te vinden met aandacht voor goede kwaliteit en lage kosten. Het is aan de zorgverzekeraar om via gerichte zorginkoop ervoor te zorgen dat de zorg niet onnodig ingekocht wordt in de tweede lijn (zie ook het antwoord op vraag 69).
243
Wat doet de minister op het moment dat de financiering van ketenzorg een belemmering vormt voor de goede uitvoering van die ketenzorg?
Bij de invoering van integrale bekostiging is afgesproken dat tijdens de overgangsperiode (2010 tot en met 2012) ketenzorg zowel via integrale bekostiging als via een koptarief bekostigd mag worden. Op dit moment is de evaluatiecommissie Integrale Bekostiging bezig met de evaluatiestudie naar de integrale bekostiging voor ketenzorg. Mede op basis van die evaluatie zal in 2012 een besluit worden genomen over het al dan niet eindigen van de overgangssituatie.
244
Welke ketenzorg is reeds uitontwikkeld en welke ketenzorg moet nog ontwikkeld worden?
Er kan niet gesteld worden dat bepaalde typen ketenzorg uit ontwikkeld zijn. Op dit moment worden zorgstandaarden ontwikkeld en, waar deze al bestaan, doorontwikkeld. Voor de ketens Diabetes, COPD en Vasculair Risicomanagement kunnen deze zorgstandaarden ook al integraal bekostigd worden. Andere zorgstandaarden kunnen op dit moment nog niet integraal bekostigd worden.
245
In welk opzicht kan versterking van de governancerol binnen zorginstellingen leiden tot verbetering van de toepassing van medische technologie?
Meerdere rapporten zoals (Staat van de Gezondheidszorg 2008: Risico’s voor medische technologie onderschat; Expertgroep Medische Technologie, Medische Technologie at risk?, april 2011.) hebben laten zien dat betere governance leidt tot een betere en veiligere inzet van medische technologie. De minister van VWS zal nog dit najaar het rapport van de Expertgroep Medische Technologie: «Medische Technologie at Risk? Onderzoek naar risico’s bij medische technologie en mogelijkheden om deze te voorkomen of te reduceren aan de kamer aanbieden met haar reactie daarop. Zoals is toegezegd bij de beantwoording van Kamervragen van het lid Mulder (2011Z16734) van 28 september 2011, zal in deze brief ook ingegaan worden op de voortgang van de uitvoering van het SGZ rapport 2008 «Risico’s van medische technologie onderschat» en hoofdstuk 6 van de Monitor zorggerelateerde schade 2008, dossieronderzoek in Nederlandse ziekenhuizen over zorggerelateerde schade en medische technologie. Het bestuur van het ziekenhuis zal moeten toezien op goed gebruik en onderhoud van de medische technologie en zo nodig cursussen en bijscholing organiseren.
246
Waaruit bestaat de» forse» inzet in 2011 op een verbetering van de perinatale gezondheid in Nederland? Kan een overzicht gegeven worden van concrete maatregelen die leiden tot verbetering van de perinatale gezondheid?
De volgende maatregelen zijn ingezet om op middellange termijn een verbetering te bereiken van de perinatale gezondheid. Kenmerk van deze maatregelen is vooral het verbeteren van de samenwerking tussen de diverse verloskundige professionals.
1. Instelling van College Perinatale Zorg: zie antwoord op vraag 247.
2. Ontwikkelen van een Perinataal Webbased Dossier. Het PWD is een essentiële schakel bij het verbeteren van de communicatie en samenwerking tussen de diverse betrokken zorgverleners. Vanwege de belangrijke meerwaarde ondersteunen wij de ontwikkeling van het PWD en stellen we hiervoor middelen ter beschikking. Van het PWD verwachten wij een belangrijke bijdrage bij de ontschotting tussen de eerste- en tweedelijnszorg. Uniek aan het PWD is ook dat de zwangere vrouw op het PWD haar dossier kan inzien en zo het verloop van haar zwangerschap kan volgen.
3. Instellen programma Zwangerschap en Geboorte bij ZonMw. Wij hebben het initiatief genomen om bij ZonMw een programma te starten dat specifiek gericht is op de terugdringing van de bovengemiddelde perinatale sterfte in ons land. In dit programma is tevens onderzoek opgenomen naar de effectiviteit van het kinderwensconsult en de derde echo. Inmiddels zijn de eerste onderzoeksvoorstellen (calls) bij ZonMw ingediend. Van het onderzoeksprogramma verwachten we dat onderzoekslacunes in kaart worden gebracht en voorstellen worden gedaan om deze praktisch en concreet in te vullen.
4. Project Terugdringing perinatale sterfte lokale overheden. In samenspraak met de minister van Binnenlandse Zaken en Koninkrijksrelaties, is een pilotproject gestart om de perinatale sterfte in een zestal gemeenten terug te dringen. De projectleiding is in handen van het ErasmusMC. Op dit moment worden besprekingen gevoerd met de in aanmerking komende gemeenten. Het project kan worden opgevat als een testbasis voor het beleid dat door mij en voorgaande kabinetten is ingezet om de «babysterfte» concreet terug te dringen.
5. Integrale bekostiging. De variëteit in bekostiging tussen eerste- en tweedelijnszorg blijkt een hindernis voor samenwerking tussen deze echelons. De NZa is gevraagd om een advies hoe een integrale bekostiging van verloskundige zorg vorm te geven per 2013.
6. Ontwikkeling van de Verloskundige Indicatielijst: de veloskundige indicatielijst is een belangrijk hulpmiddel voor het vaststellen van de juiste zorg, in de juiste omvang en door de juiste hulpverlener en levert daarmee een belangrijke bijdrage voor een doelmatige en kwalitatieve zorgverlening.
7. Alle ziekenhuizen is gevraagd of en hoe zij aan de normen kunnen voldoen die recent zijn ontwikkeld door de stuurgroep Zwangerschap en Geboorte en die nader zijn geconcretiseerd in bestuurlijk overleg tussen de NVZ, NVOG, IGZ en VWS. Daarnaast is de NVZ en NVOG gevraagd te komen met een implementatieplan acute verloskunde. De IGZ inventariseert voor het einde van dit jaar de reacties van de ziekenhuizen; het plan van de NVZ en NVOG verwacht ik in januari 2012. Wij zullen de resultaten van beide trajecten bestuderen en u met mijn reactie daarop omstreeks 1 maart 2012 informeren.
247
Kan precies worden aangegeven wat de concrete werkzaamheden van het College Perinatale Zorg zijn, op dit moment en in het komende jaar? Kan een overzicht gegeven worden van de werkzaamheden, ingezette en komende, en de resultaten die daarvan worden verwacht?
Bij brief van 30 juni 2011 bent u geïnformeerd over doel en missie van het College Perinatale Zorg. Op 16 juni 2011 is het college formeel ingesteld. Alle betrokken beroepsgroepen maken samen met de zorgverzekeraars en patiënten/consumentenorganisaties deel uit van het college. Inmiddels is het college aan de slag met zaken die urgentie vergen. Daarbij gaat het in elk geval om de volgend onderwerpen:
1. ontwikkelen en afstemmen van onderzoeksagenda verloskundige zorg (in afstemming met ZonMw);
2. ontwikkelen van multidisciplinaire richtlijnen, standaarden en protocollen;
3. operationaliseren van de resultaten uit de perinatale audit (welke lessen zijn te leren en hoe worden deze geïmplementeerd?)
4. ontwikkelen protollen voor pre- en postnatale voorlichting;
5. bevorderen en ondersteunen van regionale verloskundige samenwerkingsverbanden;
6. realisatie van Perinataal Webbased Dossier.
Het bestuur van het college is voorts van plan om een interactieve website te ontwikkelen om de communicatie tussen de verschillende regio’s op het gebied van verloskundige zorg te stroomlijnen.
248
Hoe is de landelijke spreiding van eerstelijns verloskundigen? Wat is het maximaal aantal zwangere vrouwen dat is aangewezen op één verloskundige? In welke regio's is de druk het hoogst, en wat is daar de oorzaak van?
Uit gegevens van het NIVEL blijkt dat de spreiding van verloskundigen over het land dusdanig is dat de concentratie van verloskundigen rondom de steden en dan vooral de Randstad het hoogst is. In Zeeland, sommige gebieden in Friesland, Groningen en het oosten van het land en op de Waddeneilanden is de dichtheid geringer. Voor alle gebieden geldt echter dat er geen signalen bestaan over vrouwen die geen verloskundige kunnen krijgen. Ook zorgverzekeraars melden geen problemen met de invulling van hun zorgplicht. Bij de berekening van het normtarief voor een verloskundige wordt uitgegaan van 105 bevallingen per jaar.
249
Wat is de stand van zaken met betrekking tot de doelstelling om in 2013 25% meer post mortale transplantaties te verrichten?
Het kabinet houdt vast aan de eerder gestelde ambitie om het aantal transplantaties te laten toenemen. Dit moet voortkomen uit de verbetering van de praktijk in de ziekenhuizen en een stijging van het aantal (positieve) wilsbeschikkingen in het Donorregister. In de ziekenhuizen streven we naar meer toestemmingen door nabestaanden en een bredere herkenning en benutting van potentiële orgaandonoren. Hiervoor komen wij voor het einde van het jaar met een plan waarin de resultaten zijn aangegeven van de evaluaties van de pilots en welke trajecten we zullen uitzetten (begroting incidenteel € 32 mln). Door regelmatige herinnering aan de noodzaak tot registratie en een efficiënter registratieproces willen we er voor zorgen dat van meer mensen de orgaandonatiewens bekend is. Ten opzichte van het gemiddelde van de jaren 2005–2007 (respectievelijk 611 (2005), 567 (2006), 729 (2007), gemiddeld 635 transplantaties) was in 2010 een lichte stijging zichtbaar (643 transplantaties). In 2011 is tot en met september is een stijging van 8% ten opzichte van dezelfde periode in 2010 bereikt.
250
Zijn de positieve resultaten die behaald zijn met de Pilot masterplan orgaandonatie regio Noord-Nederland aanleiding om versneld tot evaluatie over te gaan? Zo nee, waarom niet?
Zoals in de brief van 31 augustus 2011 (GMT/IB/3073386)is aangegeven is de eindevaluatie van de pilots in de regio Noord, de regio Leiden en de regio Maastricht voor de zomer gestart. De evaluatie is eind oktober gereed. Wij zullenl eind 2011 een besluit nemen over het vervolg van de pilots en u daarover vervolgens informeren.
251
Hoe gaat de stichting familievertrouwenspersoon zich na 2012 financieren?
Voor de Landelijke Stichting familievertrouwenspersoon stellen wij alleen nog in 2012 financiële middelen beschikbaar . Op dit moment is nog niet duidelijk op welke manier de Landelijke Stichting familievertrouwenspersoon haar dienstverlening na 2012 zal financieren.
252
Is er een maximum gesteld op de uitgaven voor diagnostiek die door de eerstelijn gemaakt worden? Wat is de verwachting van de effecten van het beleid dat er op is gericht de diagnostiek in de eerstelijn te versterken? Als de stijging van diagnostiek door de eerstelijn te groot is, vindt er dan een overschrijding plaats?
In principe geldt voor huisartsenlaboratoria (hierna: eerstelijnsdiagnostische centra (EDCs)) dat die onderdeel uitmaken van het kader overig curatief in de begroting. De afgelopen jaren is het kader eerstelijnsdiagnostiek wel gestaag gegroeid doordat EDCs meer zorg gaan leveren voor huisartsen, verloskundigen en in het kader van de ontwikkeling chronisch zieken. Uitgaven boven dat kader zijn per definitie aan te merken als overschrijding.
Eerstlijnsdiagnostische centra zijn cruciaal voor zinnige en zuinige zorg. Het beïnvloedt namelijk 60–70% van de medische besluitvorming.23 Wij hebben daarom op 26 mei jongstleden de Nederlandse Zorgautoriteit een verzoek om een uitvoeringstoets gestuurd, waarin nader zal worden ingegaan op onze visie op diagnostiek voor de toekomst, en de huidige belemmeringen die deze ontwikkelingen in de weg staan. In deze brief aan de NZa is aangegeven dat het van belang is om generalistische diagnostiek, dat wil zeggen vanuit een generalistische integrale blik, te stimuleren. De eerstelijn kijkt namelijk anders naar een patiënt dan de tweedelijn, omdat de uitgangspunten anders zijn. De eerstelijn gaat uit van een gezonde patiënt, tenzij het tegendeel is bewezen. De tweedelijn gaat uit van een zieke patiënt, tenzij het tegendeel is bewezen. Adequate eerstelijnsdiagnostiek kan daardoor onnodige verwijzingen naar de ziekenhuizen en onnodige diagnostiek in ziekenhuizen voorkomen. Ook het wegnemen van ongerustheid heeft een hele belangrijke functie voor de patiënt en die hoort niet de tweedelijn thuis. Als dit goed wordt georganiseerd, zullen er ook minder onnodige behandelingen uitgevoerd worden in ziekenhuizen. Dit is voor de individuele patiënt belangrijk, maar ook in maatschappelijk opzicht om de stijgende zorgkosten het hoofd te bieden. Eind dit jaar komt de NZa met haar advies over de eerstelijnsdiagnostistiek en begin volgend jaar wordt u geïnformeerd over de eventuele stappen die aan de hand daarvan zullen worden genomen.
253
Wordt de substitutie van diagnostiek in de tweede lijn door diagnostiek in de eerste lijn gemonitord? Zo nee, waarom niet? Zo ja, op welke wijze?
Op dit moment nog niet. De NZa zal dit element meenemen in de uitvoeringstoets over eerstelijnsdiagnostiek die eind 2011 wordt verwacht.
254
Welk deel van de overschrijding komt voort uit afspraken die door de huidige minister van VWS en haar voorganger zijn gemaakt met de huisartsen? Is bekend welk deel van de overschrijding wordt veroorzaakt doordat huisartsen meer taken hebben overgenomen van ziekenhuizen? Zo ja, hoe groot is dat aandeel? Zo nee, waarom heeft u hier geen onderzoek naar gedaan?
Duidelijk is dat aan huisartsenzorg meer is uitgegeven dan beschikbaar was in het kader, ondanks dat in dit kader rekening is gehouden met groei van huisartsenzorg. Het is niet mogelijk om aan te geven welk deel van de overschrijding het gevolg is van substitutie. Er zijn geen toetsbare gegevens die aantonen dat op grote schaal substitutie heeft plaatsgevonden die tot een besparing hebben geleid in de 2e lijn.
De evaluatiecommissie integrale bekostiging chronisch zieken, die kijkt naar de effecten van ketenzorg, zal waar mogelijk kwantitatieve gegevens meenemen in de evaluatie. Uit verkennend onderzoek van het RIVM blijkt dat het berekenen van het substitutiepotentieel per aandoening moet gebeuren. Verder is het bepalen van het potentieel afhankelijk van de regionale situatie en moet over de tijd worden gezien. Om op landelijk niveau een goed inzicht te krijgen is het noodzakelijk dat de gegevens van meerdere partijen (zoals RIVM, CBS en Vektis) aan elkaar worden gekoppeld.
Zie voor onderzoek naar substitutiepotentieel ook het antwoord op vraag 70 en 259.
Wat de afspraken met de voormalig minister van VWS betreft kan het volgende worden gezegd.
Omdat de uitgaven voor huisartsenzorg met ingang van de zorgverzekeringswet een substantiële stijging lieten zien, is besloten om na afloop van het Vogelaarakkoord een kostenonderzoek te doen. Dit kostenonderzoek heeft aangetoond dat huisartsen € 54 257 verdienden boven het norminkomen (macro € 366 mln). Met de voormalig minister van VWS is gesproken over een pakket noodzakelijke maatregelen ter verbetering van kwaliteit en transparantie, meer substitutie uit de tweede lijn, doelmatiger voorschrijven en meer efficiency, dat ertoe zou leiden dat de overwinst in het kader zou blijven zitten. Daar is ook duidelijk bij gecommuniceerd dat indien deze weg, die leidt tot meer kwaliteit tegen minder kosten, niet bewandeld wordt er geen andere uitweg is dan langs de klassieke lijn van het norminkomen en het kostenonderzoek van de NZa alsnog een korting binnen het huisartsenkader op te leggen. Gezien de huidige financiële problematiek en het feit dat ik de voortgang op het gebied van transparantie en kwaliteit onvoldoende acht, maken wij de keuze om de overschrijdingen terug te halen.
255
Hoe verhoudt de openeinderegeling met betrekking tot het stimuleringsbeleid om de inzet van POH-S uit te breiden, die is vastgelegd in het Vogelaarakkoord en voortkomt uit een convenant tussen het ministerie van VWS, ZN en LHV, zich tot de overschrijding die u constateert? Kan de conclusie worden getrokken dat de openeinderegel met terugwerkende kracht is beëindigd? Zo nee, waarom niet? Zo ja, waarom is dit gebeurd, en is hierover gecommuniceerd met de sector?
Ten tijde van het Vogelaarakkoord is gesproken over een open-einde regeling, hetgeen impliceert dat wanneer huisartsen een aanvraag doen die voldoet aan de gestelde criteria, zij voor POH vergoed worden. Ook in het Vogelaarakkoord was duidelijk dat de afspraken binnen financiële kaders uitgevoerd dienden te worden. Deze afspraken zijn ook toen gekoppeld aan het beschikbare macrobudget, dat destijds overigens opgehoogd is om het bovenstaande budgettair in te passen. Hoewel het Vogelaarakkoord niet meer geldig is sinds 1 januari 2008, geldt het principe dat de uitgaven voor huisartsenzorg binnen de kaders moet blijven nog steeds.
Voor de afspraken met de voormalig bewindspersoon van VWS wordt verwezen naar het antwoord op vraag 254.
256
Zijn er gegevens beschikbaar hoeveel huisartsen meer of minder verdienen dan het norminkomen? Zo ja, wat zijn deze cijfers en waar zijn deze cijfers op gebaseerd? Wie heeft hier onderzoek naar gedaan?
Er zijn gegevens beschikbaar over de kosten en opbrengsten van de huisartsenpraktijk naar aanleiding van het kostenonderzoek dat de NZa in 2008 heeft gedaan. Dit kostenonderzoek heeft mijn voorganger naar uw Kamer verzonden bij brief van 22 april 2009 (kenmerk CZ/EKZ/2927245).
Daarnaast publiceert het CBS gegevens over de bedrijfsresultaten van huisartsenpraktijken. Om een eenduidig en geactualiseerd beeld te krijgen van het inkomen van de huisartsen is de NZa verzocht om in 2012 een nieuw kostenonderzoek bij huisartsen te doen. Hierin zal de NZa ook kijken naar de spreiding in praktijkkosten en inkomens van huisartsen.
Zie voor de cijfers vraag 166 en 254.
Binnen het huisartsenkader hebben de verschillende componenten van huisartsenzorg geen apart kader. De relatie tussen de overschrijding in de huisartsenzorg en de uitgaven voor M&I is niet direct te maken.
Ten tijde van het Vogelaarakkoord is gesproken over een open-einde regeling, hetgeen impliceert dat wanneer huisartsen een aanvraag doen die voldoet aan de gestelde criteria, zij voor M&I vergoed worden. Ook in het Vogelaarakkoord was duidelijk dat de afspraken binnen financiële kaders uitgevoerd dienden te worden. Deze afspraken zijn ook toen gekoppeld aan het beschikbare macrobudget, dat destijds overigens opgehoogd is om het bovenstaande budgettair in te passen. Hoewel het Vogelaarakkoord niet meer geldig is sinds 1 januari 2008, geldt het principe dat de uitgaven voor huisartsenzorg binnen de kaders moet blijven nog steeds.
Voor de afspraken met de voormalig bewindspersoon van VWS wordt u verwezen naar het antwoord op vraag 254.
257
Wanneer is het norminkomen voor de huisarts voor het laatst vastgesteld? Is het norminkomen in de afgelopen jaren geïndiceerd? Bent u van plan het norminkomen het komend jaar opnieuw vast te stellen?
Het norminkomen is vastgesteld op basis van de BBRA-loonschalen. In principe wordt het norminkomen jaarlijks geïndexeerd. Het norminkomen is in de jaren 2006 tot en met 2009 niet geïndexeerd. In 2010 is het norminkomen echter weer op hetzelfde niveau gezet als wanneer er in de jaren 2006 tot en met 2009 wel was geïndexeerd. Het norminkomen bedraagt op dit moment EUR 104 144. Wij zijn niet voornemens om het norminkomen nu opnieuw vast te stellen.
258
Wat is de relatie tussen de overschrijding in de huisartsenzorg en de uitgaven voor M&I? Hoe verhoudt dit zich tot de openeinderegeling M&I die is vastgelegd in het Vogelaarakkoord, en later nogmaals is bekrachtigd in een nieuw akkoord tussen het Ministerie van VWS, ZN en LHV in 2007?
Bent u van mening dat bij een openeinderegeling sprake kan zijn van een overschrijding?
Binnen het huisartsenkader hebben de verschillende componenten van huisartsenzorg geen apart kader. De relatie tussen de overschrijding in de huisartsenzorg en de uitgaven voor M&I is niet direct te maken.
Ten tijde van het Vogelaarakkoord is gesproken over een open-einde regeling, hetgeen impliceert dat wanneer huisartsen een aanvraag doen die voldoet aan de gestelde criteria, zij voor M&I vergoed worden. Ook in het Vogelaarakkoord was duidelijk dat de afspraken binnen financiële kaders uitgevoerd dienden te worden. Deze afspraken zijn ook toen gekoppeld aan het beschikbare macrobudget, dat destijds overigens opgehoogd is om het bovenstaande budgettair in te passen. Hoewel het Vogelaarakkoord niet meer geldig is sinds 1 januari 2008, geldt het principe dat de uitgaven voor huisartsenzorg binnen de kaders moet blijven nog steeds.
Voor de afspraken met de voormalig bewindspersoon van VWS wordt u verwezen naar het antwoord op vraag 254.
259
Hoe kan de substitutie van ziekenhuis naar dichtbij (eerstelijn) inzichtelijk gemaakt worden, zowel qua verschuiving van behandelingen als kosten? Wie is hier de aangewezen partij voor?
Zie antwoord 70
260
Hoe wordt voorkomen dat ziekenhuizen met hun laboratoria concurreren met die van de huisartsen? Dit leidt immers tot hogere kosten daar huisartsenlabs geen winst mogen maken en er dus geen sprake is van een gelijk speelveld.
Bij ziekenhuizen wordt eerstelijnsdiagnostiek op dit moment betaald uit het A-segment. Bij eerstelijnsdiagnostische centra geldt nog een bekostiging met een sluittarief. Daardoor is er voor deze centra geen mogelijkheid om eigen vermogen op te bouwen. De hybriditeit in bekostiging en het feit dat huisartsenlaboratoria geen eigen vermogen kunnen opbouwen zorgen er voor dat er geen level playing field tussen ziekenhuizen en eerstelijns medisch diagnostische centra bestaat. Mijns inziens leidt dat ertoe dat er soms onnodige hoge tarieven voor diagnostiek in rekening worden gebracht, maar ook onnodige diagnostiek in ziekenhuizen plaatsvindt. Er is daarom op 26 mei jongstleden de Nederlandse Zorgautoriteit een verzoek om een uitvoeringstoets gestuurd, waarin nader wordt ingegaan op onze visie op diagnostiek voor de toekomst, en de huidige belemmeringen die deze ontwikkelingen in de weg staan. In deze brief aan de NZa wordt aangegeven dat eerstlijnsdiagnostische centra cruciaal zijn voor zinnige en zuinige zorg. Diagnostiek beïnvloedt namelijk 60–70% van de medische besluitvorming.23 Het is van belang om generalistische diagnostiek, dat wil zeggen vanuit een generalistische integrale blik, te stimuleren. De eerstelijn kijkt namelijk anders naar een patiënt dan de tweedelijn, omdat de uitgangspunten anders zijn. De eerstelijn gaat uit van een gezonde patiënt, tenzij het tegendeel is bewezen. De tweedelijn gaat uit van een zieke patiënt, tenzij het tegendeel is bewezen. Adequate eerstelijnsdiagnostiek kan daardoor mijns inziens onnodige verwijzingen naar de ziekenhuizen en onnodige diagnostiek in ziekenhuizen voorkomen. Ook het wegnemen van ongerustheid heeft een hele belangrijke functie voor de patiënt en die hoort niet de tweedelijn thuis. Als dit goed wordt georganiseerd worden er ook minder onnodige behandelingen uitgevoerd in ziekenhuizen. Dit is voor de individuele patiënt belangrijk, maar ook in maatschappelijk opzicht om de stijgende zorgkosten het hoofd te bieden.
261
Welke verkeerde prikkels zijn er in het systeem, waardoor zorgverzekeraars geen of nauwelijks actief inkoopbeleid ten aanzien van de diagnostiek voeren?
In de eerste plaats is er een verschil tussen tweedelijnsdiagnostiek en eerstelijnsdiagnostiek. Eerstelijnsdiagnostiek is diagnostiek die op aanvraag van bijvoorbeeld de huisarts of verloskundige wordt geleverd. Zowel ziekenhuizen als eerstelijnsdiagnostische centra (voorheen: huisartsenlabs) leveren deze diagnostiek. Tweedelijnsdiagnostiek is diagnostiek die wordt geleverd voor patiënten die in het ziekenhuis verblijven. Die diagnostiek wordt bekostigd via de DBC. Eerstelijnsdiagnostiek wordt bij ziekenhuizen op dit moment betaald uit het A-segment. Bij eerstelijnsdiagnostische centra geldt nog een bekostiging met een sluittarief. Daardoor is er voor deze centra geen mogelijkheid om eigen vermogen op te bouwen. De hybriditeit in bekostiging en het feit dat huisartsenlaboratoria geen eigen vermogen kunnen opbouwen zorgen er voor dat er geen level playing field tussen ziekenhuizen en eerstelijns medisch diagnostische centra bestaat. Mijns inziens leidt dat ertoe dat er soms onnodige hoge tarieven voor diagnostiek in rekening worden gebracht. Ook bestaan er voor bepaalde diagnostische activiteiten in de eerstelijn helemaal geen tarieven, terwijl dit wel in de tweedelijnszorg bestaat. Om meer eenduidigheid in de systematiek te brengen is de Nederlandse Zorgautoriteit dit jaar verzocht om een uitvoeringstoets. Eind december presenteert de Nza haar advies, waarna wij u begin 2012 zal informeren over onze beleidsvoornemens hieromtrent. Zie verder het antwoord op vraag 260 hierover.
262
Wordt er bij het opleidingenfonds rekening gehouden met de sterk toenemende behoefte aan generalistische artsen, basis- en huisartsen en artsen sociale geneeskunde? Is hierin sturing mogelijk?
Het opleidingsfonds richt zich op medische vervolgopleidingen. De opleiding tot basisarts valt onder de verantwoordelijkheid van de minister van OCW. Er wordt rekening gehouden met de toenemende behoefte aan huisartsen en artsen sociale geneeskunde, voor zover hun opleiding onder het opleidingsfonds valt, t.w. jeugdartsen, medisch milieukundigen, en artsen tbc- en infectieziektenbestrijding.
Het Capaciteitsorgaan raamt voor alle hierboven genoemde beroepen. De kwantitatieve sturing via het opleidingsfonds krijgt gestalte met het vaststellen van de jaarlijkse maximale instroom in de opleidingen die onder het fonds vallen. Dit gebeurt onder verantwoordelijkheid van de minister van VWS. De ramingen van het Capaciteitsorgaan en de daarvoor beschikbare financiële middelen zijn hierbij leidend.
Zo is het aantal personen dat kan instromen in het eerste jaar van de huisartsen toegenomen van 538 in 2008 tot 720 in 2012.
263
Voor welk bedrag wordt 113online volgend jaar gefinancierd?
Voor de Stichting 113online is voor 2012 in de begroting van VWS maximaal
€ 630 000,- beschikbaar. Het bedrag waarvoor de Stichting 113online financiering zal ontvangen, is gebaseerd op de te verwachten activiteiten in 2012, waarvoor zij een subsidieaanvraag kan indienen.
264
Kan er worden aangegeven op welke wijze er volgend jaar overleg zal plaatsvinden met zorgverzekeraars om een structurele oplossing te zoeken voor de financiering van anonieme e-mental health? Is de anonieme e-health van € 2 miljoen alleen voor de geestelijke gezondheidszorg bestemd?
Met deze tijdelijke maatregel is tegelijkertijd ruimte gecreëerd om voor zover mogelijk te komen tot een structurele oplossing. Wij zullen daar samen met partijen de mogelijkheden voor onderzoeken.
De € 2 miljoen voor anonieme e-mental health is bestemd voor de (curatieve) geestelijke gezondheidszorg en verslavingszorg.
265
Er wordt ingezet op het verminderen van agressie en geweld. Hoe vaak komt agressie en geweld in de zorg jaarlijks voor, voor de afgelopen 10 jaren?
De aard en omvang van agressie en geweld in de zorg verschillen per zorgbranche. Om branches te kunnen vergelijken en ontwikkelingen over de tijd te kunnen volgen, vindt er een tweejaarlijkse werknemersenquête onder verplegend, verzorgend en sociaal-agogisch personeel plaats. De enquête maakt deel uit van het Onderzoeksprogramma Arbeidsmarkt Zorg en Welzijn, dat VWS gezamenlijk met sociale partners, het UWVWerkbedrijf en Calibris uitvoert. Vergelijkbare cijfers van de afgelopen 10 jaar zijn niet beschikbaar. Wel beschikken we over cijfers over agressie in de zorg voor 2007 en 2009. In het najaar zijn de cijfers van 2011 beschikbaar en wordt een uitsplitsing gemaakt naar vormen van agressie en geweld.
Tabel 1 en 2 geven een kort overzicht van de mate waarin zorgwerknemers in specifieke branches agressie ervaren tijdens hun werk.
|
Volledig of grotendeels eens |
Noch eens, noch oneens |
Volledig of grotendeels oneens |
||
|---|---|---|---|---|
|
Ziekenhuizen |
2007 |
23,7 |
20,9 |
55,5 |
|
2009 |
19,4 |
21,4 |
59,2 |
|
|
VVT |
2007 |
19,5 |
17,3 |
63,1 |
|
2009 |
17,2 |
17,4 |
65,4 |
|
|
Gehandicaptenzorg |
2007 |
50,7 |
17,0 |
32,4 |
|
2009 |
55,7 |
17,3 |
28,1 |
|
|
GGZ |
2007 |
61,5 |
14,5 |
24,1 |
|
2009 |
58,0 |
19,1 |
17,8 |
|
|
Jeugdzorg |
2007 |
49,5 |
19,7 |
30,9 |
|
2009 |
54,5 |
22,6 |
22,9 |
|
|
Totaal |
2007 |
29,5 |
18,0 |
52,5 |
|
2009 |
30,3 |
18,3 |
51,3 |
|
Ja, regelmatig |
Ja, soms |
Niet |
||
|---|---|---|---|---|
|
Ziekenhuizen |
2007 |
6,7 |
50,6 |
49,9 |
|
2009 |
5,2 |
54,6 |
40,2 |
|
|
VVT |
2007 |
7,2 |
42,4 |
50,4 |
|
2009 |
7,0 |
40,7 |
52,3 |
|
|
Gehandicaptenzorg |
2007 |
23,2 |
53,7 |
23,1 |
|
2009 |
24,7 |
54,8 |
20,4 |
|
|
GGZ |
2007 |
31,4 |
54,4 |
14,4 |
|
2009 |
27,4 |
59,4 |
13,2 |
|
|
Jeugdzorg |
2007 |
22,8 |
52,7 |
24,5 |
|
2009 |
25,0 |
60,8 |
14,2 |
|
|
Totaal |
2007 |
12,0 |
47,0 |
41,0 |
|
2009 |
12,7 |
48,6 |
38,7 |
Tabel 1 en 2 laten zien dat er grote verschillen zijn tussen branches in de mate waarin zorgwerknemers te maken hebben met agressie op de werkplek. Agressie komt met name veel voor in de GGZ, gehandicaptenzorg en jeugdzorg. Opmerkelijk is verder dat de mate waarin zorgwerknemers te maken hebben met agressie op de werkvloer over het algemeen vrij stabiel is in de periode tussen 2007 en 2009 – hoewel in totaliteit een lichte stijging is waar te nemen. Ook hier zijn verschillen tussen branches. Zo neemt agressie toe in de jeugdzorg en de gehandicaptenzorg. Tabel 1 wijst uit dat agressie in de VVT, GGZ en ziekenhuizen daalt met respectievelijk 1,3 procentpunt, 3,5 procentpunt en 4,3 procentpunt. Tabel 2 laat zien dat voor deze sectoren ook het aantal zorgwerknemers daalt dat regelmatig met agressie te maken heeft.
266
Welk gedeelte van het Opleidingsfonds, Stagefonds en Fonds Ziekenhuisopleidingen werd in 2010 en 2011 benut? Bijvoorbeeld, als het gaat om het Fonds Ziekenhuisopleidingen, welk bedrag van de gereserveerde € 117 miljoen is niet aan opleidingen besteed?
De uitgaven van het opleidingsfonds bedroegen in 2010 € 799 miljoen. De uitgaven van het stagefonds bedroegen in 2010 € 99 miljoen. De definitieve uitgaven van deze twee fondsen in het jaar 2011 zijn nu nog niet bekend.
Het Fonds Ziekenhuisopleidingen (FZO) is in 2011 van start gegaan. De bijbehorende subsidieregeling is zo vormgegeven dat het volledige beschikbare budget in principe altijd volledig verdeeld wordt over de opleidende instellingen.
267
Aan de vermindering van agressie en geweld wordt een extra impuls gegeven. Hoeveel geld is hiermee gemoeid?
Zie antwoord 124
268
In welke regio’s is er tekort aan zorgpersoneel, en aan welk zorgpersoneel?
Op dit moment wordt door het onderzoeksprogramma Arbeidsmarkt Zorg en Welzijn de laatste hand gelegd aan een prognosemodel. In dit prognosemodel zal voor de periode tot en met 2015 de vraag naar en het aanbod van het VOV-personeel worden gemodelleerd. Hierbij wordt een onderscheid gemaakt naar branche en kwalificatieniveau. De resultaten van het prognosemodel komen begin 2012 beschikbaar. Vervolgens worden de uitkomsten vertaald naar 28 regio’s. De resultaten daarvan zullen ook in 2012 beschikbaar komen.
269
Wat is de kwaliteit van mbo- en hbo-zorgopleidingen?
De mbo- en hbo-opleidingen kennen beiden een eigen systematiek rond de kwaliteitstoetsing en registratie van erkende opleidingen. De erkende opleidingen in het hoger onderwijs worden geregistreerd in het Centraal Register Opleidingen Hoger Onderwijs (CROHO). De opleidingen in het middelbaar beroepsonderwijs werken met het centraal register beroepsopleidingen (CREBO). De Inspectie van het Onderwijs houdt toezicht op de kwaliteit van het hoger onderwijs en het middelbaar beroepsonderwijs.
Het ministerie van VWS sluit zich aan bij de uitkomsten van deze kwaliteitsborging voor de mbo- en hbo-zorgopleidingen.
270
Wat is zijn de jaarlijkse kosten van zorgopleidingen uitgesplitst per niveau 1 t/m 5?
In 2010 zaten 165 000 leerlingen in mbo-opleidingen voor de sectoren Zorg en Welzijn, Jeugd en Kinderopvang. In het hbo waren dat er 103 000 (zie tabel 4.6 en 4.10 Arbeidsmarkt in Zorg en Welzijn, 2010).
De kosten van initiële zorgopleidingen van niveau 1 t/m 5 slaan neer bij verschillende partijen:
• Een deel van de kosten wordt gedragen door de opleider (ROC, Hogeschool).
• Een deel door de werkgever: kosten van de begeleiding van stagiaires.
• Een deel door de deelnemer. Dit is voornamelijk cursusgeld, bij BBL’ers (beroepsbegeleidende leerweg ) wordt dit bekostigd door de werkgever.
• Andere bijdragen van de overheid, waarvan de belangrijkste het stagefonds en de afdrachtvermindering onderwijs zijn.
Vanwege de complexe bekostiging hebben wij geen zicht op het totaal van de kosten van zorgopleidingen of de kosten per opleidingniveau.
271
Wat is de instroom van deelnemers van zorgopleidingen uitgesplitst per niveau 1 t/m 5?
Instroom in zorgopleidingen in 2010
|
niveau 1 |
Zorghulp |
1 200 |
|
niveau 2 |
Helpende |
11 700 |
|
niveau 3 |
Verzorgende |
10 500 |
|
niveau 4 |
MBO Verpleegkundige |
7 600 |
|
niveau 5 |
HBO Verpleegkundige |
3 500 |
Bron: Arbeid in Zorg en Welzijn, 2010
272
Wat is de uitstroom onder studenten van zorgopleidingen, niveau 1 t/m 5 en wat zijn hier de redenen van?
Rendementen van zorgopleidingen 2004–2005:
|
niveau 1 |
Zorghulp |
75% |
|
niveau 2 |
Helpende |
73% |
|
niveau 3 |
Verzorgende |
68% |
|
niveau 4 |
MBO Verpleegkundige |
64% |
|
niveau 5 |
HBO Verpleegkundige |
68% |
Bron: Arbeidsmarkt in Zorg en Welzijn, 2010
Bovenstaande tabel geeft het percentage afgestudeerden met een diploma uit de zorgopleidingen weer.
Niet iedereen die instroomt in een zorgopleiding stroomt uit met een diploma. Hiervoor kunnen diverse redenen zijn. Het beroepsbeeld kan bijvoorbeeld tegenvallen, maar ook is sprake van zogenaamde «afstroom». Iemand begint dan bijvoorbeeld aan een opleiding op niveau 3 maar behaalt een kwalificatie op niveau 2.
273
Hoeveel opleidingsplekken zijn er in Nederland voor zorgopleidingen en voor welke niveaus?
Zie antwoord 270
274
Wat zijn de jaarlijkse kosten van opleidingsplekken voor de zorgopleidingen niveau 1 t/m 5?
Zie antwoord 270
275
Kan de regering per provincie, per sector GGZ, VVT, GHZ, ZKH en per zorgberoep aangeven waar personeelstekorten en personeeloverschotten zijn?
Zie antwoord 268
276
Hoeveel zorghulpen niveau 1 zijn er nodig ten aanzien van de komende vergrijzing, op fulltime basis?
Zie antwoord 87
277
Hoeveel helpenden niveau 2 zijn er nodig ten aanzien van de komende vergrijzing, op fulltime basis?
Zie antwoord 87
278
Hoeveel (zieken)verzorgenden IG zijn er nodig ten aanzien van de komende vergrijzing, op fulltime basis?
Zie antwoord 87
279
Hoeveel mbo-verpleegkundigen niveau 4 zijn er nodig ten aanzien van de komende vergrijzing, op fulltime basis?
Zie antwoord 87
280
Hoeveel hbo-verpleegkundigen niveau 5 zijn er nodig ten aanzien van de komende vergrijzing, op fulltime basis?
Zie antwoord 87
281
Hoeveel medisch specialisten zijn er nodig ten aanzien van de komende vergrijzing, op fulltime basis?
Voor het bepalen van de benodigde aantallen medisch specialisten en huisartsen in de komende jaren, baseren wij ons mede op de ramingen van het Capaciteitsorgaan voor medische en tandheelkundige vervolgopleidingen. De meest recente ramingen zijn opgenomen in het Capaciteitsplan 2010.24 Ongeveer eens in de drie jaar worden deze ramingen geactualiseerd. Bij zijn ramingen houdt het Capaciteitsorgaan rekening met tal van factoren die relevant zijn bij het bepalen van de te verwachten zorgvraag en het benodigd aantal beroepsbeoefenaren om aan die zorgvraag tegemoet te komen. Een van die factoren is de demografische ontwikkeling, waarvan de vergrijzing een belangrijke component is. Per saldo valt de geraamde groei van het benodigde aantal artsen voor bijna de helft te verklaren door de vergrijzing. Op het niveau van de afzonderlijke specialismen laat de invloed van de vergrijzing overigens een divers beeld zien. Zo daalt de behoefte aan kinderartsen en stijgt de behoefte aan klinisch geriaters. In de ramingen wordt verder een inschatting gemaakt van het effect van verticale substitutie (taakherschikking) en worden verschillende jaren in ogenschouw genomen (het Capaciteitsplan 2010 geeft een raming voor 2022 en voor 2028).
Aldus ontstaat het volgende beeld:
|
raming 2022 |
raming 2028 |
|||
|---|---|---|---|---|
|
inclusief taakherschikking |
inclusief taakherschikking |
|||
|
aantal medisch specialisten in fte |
21 280 |
20 099 |
24 131 |
22 121 |
|
aantal huisartsen in fte |
9 461 |
8 655 |
10 476 |
9 344 |
282
Hoeveel huisartsen zijn er nodig ten aanzien van de komende vergrijzing, op fulltime basis?
Zie antwoord 281
283
Hoeveel zorgpersoneel is er in zijn geheel nodig in de gezondheidszorg met de komende vergrijzing op fulltime basis, uitgesplitst per provincie?
Zie antwoord 268
284
Wat verstaat het kabinet onder «aandoeningen met een lage ziektelast?» Kunnen er enkele voorbeelden worden gegeven?
Ziektelast geeft een uitwerking aan het criterium noodzakelijkheid dat naast de criteria effectiviteit, kosteneffectiviteit en uitvoerbaarheid gebruikt wordt voor pakketbeheer. Ervan uitgaande dat de noodzaak van behandelen groter is naarmate de ziektelast groter is, en dat ziektelast dus een meetbare invulling geeft aan noodzakelijkheid, kan op basis van ziektelast de omvang het verzekerde pakket worden aangepast. Zowel de Gezondheidsraad als de Raad voor Volksgezondheid hebben in het verleden op deze mogelijkheid gewezen. Individuele ziektelast is gedefinieerd als de relatieve hoeveelheid gezondheid die een persoon verliest gedurende zijn normaal verwachte levensduur als gevolg van een bepaalde aandoening wanneer hiervoor geen behandeling zou plaatsvinden (CVZ 2001 en 2002). Er bestaan naar verwachting grote verschillen tussen de verschillende medisch specialismen in de aangetroffen ziektelast. Zo zal het aandeel van aandoeningen met een lage ziektelast in de dermatologie groter zijn dan bij de neurochirurgie. Voorbeelden van lage ziektelast zijn seborrhoische en constitutionele eczemen, wratten, schimmelinfecties van huid en teennagels, sommige uitingen van allergie zoals allergische rhinitis, anticonceptieconsulten en dergelijke. Ook infecties van de bovenste luchtwegen, bijholteonstekingen, keelonsteking, ontsteking van de amandelen en het oor kunnen tot de lagere ziektelast gerekend worden.
Het college voor Zorgverzekeringen is maart 2011 gevraagd om een uitvoeringstoets te verrichten naar de toepassing van lage ziektelast als pakketcriterium. Het advies, dat eind 2012 beschikbaar moet zijn, zal betrokken worden bij het plan van aanpak lage ziektelast dat de kamer maart 2012 toegezonden zal worden.
285
Wat is, onderscheiden naar inkomen en huishoudsituatie, het koopkrachteffect van de uitbreiding van eigen betalingen voor fysiotherapie wetende dat chronisch zieken zijn oververtegenwoordigd in zwakke sociaal-economische groepen?
Deze maatregel betreft de uitbreiding van het aantal fysiotherapiebehandelingen voor mensen op de chronische lijst, die eerst door de mensen zelf moet worden betaald (van 15 naar 20 behandelingen). In het regeerakkoord was reeds een verhoging van 12 naar 15 zittingen per 2012 afgesproken.
De koopkrachteffecten hangen af van de vraag wat er gebeurt in de aanvullende verzekering. Ongeveer 89% van de verzekerden heeft in 2011 een aanvullende verzekering. Hierbij moet onderscheid worden gemaakt naar modules voor tandzorg en algemene modules. Fysiotherapie valt in de algemene modules: van de 63 «algemene modules» in 2011 bieden 61 een dekking voor fysiotherapie (bron: KiesBeter.nl). Hoe de modules er in 2012 precies uit komen te zien is nog niet bekend.
Op basis van onderzoek van het NIVEL blijkt dat in 2008 ruim 70% van de volwassen bevolking een aanvullende verzekering had met fysiotherapie, in 2006 was dat 76%. Bij een voorzichtige inschatting dat dit in 2012 50% zal zijn, kan je de premiestijging voor de aanvullende verzekering berekenen op 12 euro per jaar. Ervan uitgaande dat onder deze 50% in ieder geval de mensen op de chronische lijst vallen, zullen de koopkrachteffecten beperkt zijn (0,1% of minder). Bovendien is het zo dat sociale diensten via een collectieve verzekering vaak ook een aanvullende verzekering afsluiten voor hun cliënten. Wat de precieze koopkrachteffecten zullen zijn, is door dit soort mechanismen moeilijk aan te bepalen.
Indien deze mensen fysiotherapie niet aanvullend verzekerd hebben, leidt dit tot een eigen bijdrage van 233 euro.
286
Hoe verhoudt het belang dat wordt gehecht aan zorg op basis van Zorgstandaarden zich tot het voorstel om de programmatische aanspraak per 1 januari uit het basispakket te verwijderen?
Het stoppen-met-rokenprogramma als programmatische aanpak wordt per 1 januari 2012 uit de zorgverzekering verwijderd omdat het kabinet van mening is dat ondersteunen bij het stoppen met roken geen zaak is die collectief gefinancierd moet worden. Dit is een zaak die tot de eigen verantwoordelijkheid van de burger behoort. Er is ook geen financiële drempel om te stoppen; rokers die stoppen met roken sparen geld uit en kunnen van het bespaarde geld zelf het stoppen met roken betalen. Daar hoeven andere verzekerden niet aan mee te betalen. Rokers die stoppen met roken sparen niet alleen geld uit, maar gaan er ook in gezondheid op vooruit. Deze beide voordelen zijn naar de mening van het kabinet voldoende prikkel voor de eigen verantwoordelijkheid. Overigens wordt na het schrappen van het stoppen-met-rokenprogramma uit het pakket de situatie hersteld zoals het CVZ die op 30 juni 2008 heeft «geduid». Dat betekent dat nog wel voor vergoeding in aanmerking komen:
− korte stopadviezen die huisartsen, medisch-specialisten, klinisch-psychologen en verloskundigen geven als onderdeel van hun gebruikelijke zorgcontacten;
− intensievere vormen van begeleiding door bovengenoemde zorgverleners, die gericht zijn op gedragsverandering.
Dit betekent dat onderdelen van de zorgstandaard nog wel voor rekening van de zorgverzekering kunnen komen.
287
Kunt u een raming geven van de ontwikkeling van de nominale premie Zvw én van de inkomensafhankelijke bijdrage Zvw voor de komende 10–15 jaar, gegeven de maatregelen uit het Regeer- en Gedoogakkoord?
Voor een raming van de ontwikkeling van de premies is een raming van de ontwikkeling van de zorguitgaven nodig. Een specifieke raming van de ontwikkeling van de zorguitgaven in de komende 10 à 15 jaar is momenteel niet beschikbaar. De meest recente vergrijzingsstudie van het CPB (Vergrijzing Verdeeld) die betrekking heeft op een langere periode (tot 2040) is momenteel het best bruikbaar voor het beantwoorden van een dergelijke vraag. Verder is het Centraal Planbureau in het kader van het onderzoek «Toekomst Zorg» bezig met een nieuwe raming van de ontwikkeling van de zorguitgaven voor de lange termijn. Dat leidt wellicht tot nieuwe inzichten in de verwachte premie-ontwikkeling.
De bovengenoemde studie van het CPB houdt rekening met een jaarlijkse (reële) stijging van de zorguitgaven met 3 à 4 % tot 2040. Als ook rekening wordt gehouden met een gemiddelde prijsstijging van circa 2% per jaar, dan resulteert er een jaarlijkse stijging van de zorguitgaven van zo’n 5 á 6%. Deze uitgavenstijging leidt tot een gemiddelde jaarlijkse stijging van de nominale premie met circa 5 á 6% per jaar. De opbrengst van de inkomensafhankelijke bijdrage zal ook jaarlijks met gemiddeld 5 à 6% dienen te stijgen. Dat gaat deels automatisch, omdat de grondslag stijgt in verband met loon- en prijsontwikkelingen. Daarnaast zal het percentage ook verhoogd moeten worden.
Het bovenstaande leidt er toe dat -op basis van genoemde studie- de nominale premie zou kunnen stijgen van 1222 euro in 2012 tot 2300 à 2600 euro in 2025. De inkomensafhankelijke bijdrage zou in die periode stijgen van 7,1% in 2012 tot 9 à 10% in 2025.
Overigens geldt dat bijvoorbeeld verschuivingen van de AWBZ of de begroting naar de Zvw flinke gevolgen kunnen hebben op de premies. Met dergelijke verschuivingen zijn is in bovenstaande berekening geen rekening gehouden, de stijging is ceteris paribus.
288
Wat zijn op dit moment het aantal onverzekerden, het aantal wanbetalers bij zorgverzekeraars en het aantal wanbetalers bij het CVZ?
Uit de publicatie van het Centraal Bureau voor de Statistiek van 29 maart 2011 blijkt dat er op 1 mei 2010 136 450 onverzekerden waren. Het College voor zorgverzekeringen (CVZ) heeft na inwerkingtreding van de Wet «opsporing en verzekering onverzekerden zorgverzekering» per 15 maart 2011 de onverzekerden opgespoord en aangeschreven. Uit recente cijfers van het CVZ blijkt dat er in september 2011 ruim 50 000 onverzekerden niet meer onverzekerd zijn.
In de maandelijkse rapportage over de wanbetalers van het CVZ is een aantal van 314 033 wanbetalers gemeld dat per ultimo september 2011 in het bestuursrechtelijk premieregime zit.
Het aantal mensen met een betalingsachterstand bij zorgverzekeraars (van minder dan zes maanden) is mij niet bekend. Deze gegevens worden niet centraal geregistreerd.
289
Verzekeraars hebben in 2009 voor het eerst een positief exploitatieresultaat behaald op de basisverzekering. Wat gebeurt er met dit positieve resultaat: wordt het gebruikt om het tekort in het zorgverzekeringsfonds deels te verminderen of valt dit positieve resultaat toe aan de verzekeraars in kwestie?
Het positieve resultaat valt toe aan de verzekeraars in kwestie. Hierbij zij opgemerkt dat het resultaat per verzekeraar kan verschillen. Een positief exploitatieresultaat zal naast andere factoren bij een verzekeraar meespelen bij de vaststelling van de hoogte van zijn nominale premie.
290
Er wordt gesproken over flankerend beleid bij de afschaffing van de macronacalculatie in 2012. Hoe ziet dit flankerend beleid eruit?
Als gevolg van het afschaffen van de macro-nacalculatie worden de volgende maatregelen van flankerend beleid per 2012 ingevoerd:
a. Gelijk speelveld voor verzekeraars zoveel mogelijk garanderen
Als de kosten macro hoger uitvallen dan geraamd dan zullen zorgverzekeraars met een ongezonde verzekerdenportefeuille zonder macro-nacalculatie naar verwachting hogere verliezen per verzekerde leiden dan zorgverzekeraars met een gezondere portefeuille. Om het gelijke speelveld tussen zorgverzekeraars toch zo veel mogelijk in stand te houden, worden de budgetten van verzekeraars achteraf, macroneutraal, gecorrigeerd voor de verschillen in gezondheid tussen de verzekerdenpopulaties. Hierbij blijft de aanwezige kostenverhouding tussen verzekeraars in stand. Hiermee wordt het gelijke speelveld zoveel mogelijk gegarandeerd, maar blijft de financiële prikkel voor de verzekeraars om binnen de financiële kaders te blijven gehandhaafd.
b. Gevolgen van te late besluitvorming over pakketwijzigingen niet voor risico van zorgverzekeraars.
In het geval van late besluitvorming (over pakketwijzigingen) door de overheid, zouden zorgverzekeraars de financiële gevolgen hiervan niet adequaat in hun premies kunnen verwerken. Door het afschaffen van de macro-nacalculatie zou het risico hiervan volledig bij zorgverzekeraars terechtkomen. Om dit te voorkomen wordt de definitie «geraamde kosten» zodanig aangepast, dat ook de financiële gevolgen worden meegenomen van de maatregelen die na de vaststelling van de vereveningsbijdragen, maar voor de aanvang van het vereveningsjaar bekend zijn. Dit voorkomt onnodige financiële buffers bij zorgverzekeraars voor eventuele pakketmaatregelen.
c. Catastroferisico niet bij zorgverzekeraars
Door het afschaffen van de macro-nacalculatie komen ook de volledige financiële risico’s van nationale catastrofes voor rekening van de zorgverzekeraars. Geregeld is dat zorgkosten door een in het vereveningsjaar opgetreden catastrofe, voor zover daar extra middelen voor beschikbaar zijn gesteld, niet meetellen bij de gerealiseerde kosten. Hierdoor komt het catastroferisico niet bij de zorgverzekeraars te liggen en worden opwaartse premieconsequenties voorkomen.
291
Klopt het dat in 2010 € 14,4 miljoen is aangevraagd als compensatie voor zorgkosten aan illegalen en op basis van welke gegevens wordt verwacht dat dit bedrag in 2012 op € 32,6 miljoen zal liggen?
Voor de bijdrageregeling voor zorgaanbieders die medisch noodzakelijke zorg verlenen aan illegale en andere onverzekerbare vreemdelingen die de kosten van die zorg niet zelf kunnen betalen, is in 2012 € 32,6 miljoen op de VWS-begroting beschikbaar.
Het CVZ, de uitvoerder van de bijdrageregeling, heeft in 2010 € 14,4 miljoen aan zorgkosten uitbetaald. Naar verwachting zal het beslag voor zorgkosten en uitvoering van deze regeling in 2011 circa € 23 miljoen bedragen.
Deze bijdrageregeling is op 1 januari 2009 in werking getreden. Tot die datum konden zorgaanbieders voor eerstelijnszorg een bijdragen vragen bij de Stichting Koppeling. Omdat de bijdrageregeling voor tweedelijns- en AWBZ- dan wel GGZ-zorg nieuw was, is bij indiening van het wetsvoorstel op basis van aannames en veronderstellingen een schatting van de kosten gemaakt. Voor 2009 en 2010 zijn die fors lager uitgekomen dan het geraamde bedrag aan kosten. Het CVZ heeft aangegeven dat de onderschrijding vooral wordt veroorzaakt door lager dan verwachte kosten van de ziekenhuizen, de GGZ-instellingen en de AWBZ-instellingen. De ingroei in de bijdrageregeling wordt veroorzaakt door aanloopeffecten. Dit is het geval bij ziekenhuiszorg, waar DBC-nota’s voor vertraging hebben gezorgd bij declaraties. Daarnaast vindt nog uitbreiding plaats van het aantal GGZ-instellingen waarmee contracten worden gesloten en neemt het gebruik van AWBZ-zorg nog toe. Op deze terreinen is dus nog sprake van een ingroei- dan wel inhaaleffect op de regeling.
292
Wat is het verschil tussen de gemiddelde nominale premie voor een individuele verzekering en een collectieve verzekering? Worden de meeste collectieve contracten afgesloten via de werkgever?
Voor 2011 bedroeg het verschil tussen de gemiddelde nominale premie voor een individuele verzekering en een collectieve verzekering gemiddeld 50 euro en voor 2012 is de verwachting dat dit verschil uitkomt op 45 euro (zie Financieel Beeld Zorg, tabel 7).
Het is inderdaad zo dat de meeste collectieve contracten via de werkgever worden afgesloten. Uit de Marktscan zorgverzekeringsmarkt 2011 van de Nederlandse Zorgautoriteit (NZa) volgt dat in 2011 ruim tweederde van alle verzekerden collectief verzekerd waren. Hiervan is de meerderheid (60%) verzekerd via een werkgeverscollectiviteit.
293
Wat zijn de redenen dat het aantal verzekerden met een aanvullende verzekering afneemt?
Uit de Marktscan zorgverzekeringsmarkt 2007–2011 van juli 2011 van de Nederlandse Zorgautoriteit (NZa) blijkt het volgende.
Rond de 90% van de verzekerden heeft in Nederland een aanvullende verzekering. Dit percentage is het hoogst voor de collectief verzekerden. In 2011 is ruim twee derde van alle verzekerden collectief verzekerd en is een derde individueel verzekerd.
Bij individueel verzekerden is al enkele jaren een dalende trend zichtbaar. Daarvan is in 2011 ongeveer 80% aanvullend verzekerd. Uit informatie van zorgverzekeraars aan de NZa blijkt dat vooral individueel verzekerden kritischer overwegen of zij een aanvullende verzekering nodig hebben en dat vooral jongere verzekerden minder dan voorheen een aanvullende verzekering afsluiten.
De Marktscan zorgverzekeringsmarkt 2007–2011 is op 6 oktober jl. ter informatie aan uw Kamer gezonden.
294
De uitstroom uit het bestuursrechtelijk premieregime komt langzaam op gang. Hoeveel mensen zijn jaarlijks in- en uitgestroomd sinds de start van het systeem? Zijn er mensen die al sinds de start in het bestuursrechtelijke premieregime zitten, en nog niet zijn uitgestroomd?
Een groot deel van de instroom in de periode september 2009–oktober 2010 (eerste maanden na inwerkingtreding van de wanbetalerswet) betreft het zogenaamde stuwmeer. Een deel van dit stuwmeer betreft wanbetalers die al sinds de invoering van de Zvw bij verzekeraars betalingsachterstand hadden en na inwerkingtreding van de Wet structurele maatregelen wanbetalers zorgverzekering fasegewijs zijn aangemeld bij het CVZ. Een deel van deze zogenaamde «harde kern» is nog steeds niet uitgestroomd. Het CBS heeft geanalyseerd dat deze vaste kern zo’n 66% uitmaakt van het totaal aantal wanbetalers (peildatum: 31 december 2009).
Het aantal afmeldingen als gevolg van «niet meer verzekerd», «schuld voldaan», «minnelijke schuldhulpverlening», «wettelijke schuldsanering» en «niet meer premieplichtig» bedroeg volgens opgave van CVZ per ultimo september 2011 respectievelijk:
|
Afmeldingen |
2009 |
2010 |
2011 |
totaal |
|---|---|---|---|---|
|
Niet meer verzekerd |
165 |
6 173 |
8 944 |
15 282 |
|
Schuld voldaan |
296 |
14 996 |
34 802 |
50 094 |
|
Minnelijke Schuldhulpverlening |
3 |
3 099 |
6 190 |
9 292 |
|
Wet Schuldsanering Natuurlijke Personen |
2 |
1 681 |
3 369 |
5 052 |
|
Niet meer premieplichtig |
1 |
6 863 |
3 574 |
10 438 |
|
Totaal |
467 |
32 812 |
56 879 |
90 158 |
295
Wat is het inkomenseffect voor de overgebleven 18% van de huishoudens die zorgtoeslag ontvangen?
In het Besluit houdende wijziging van de percentages van het drempel- en het toetsingsinkomen voor de berekening van de zorgtoeslag (Besluit percentage drempel- en toetsingsinkomen zorgtoeslag) is onderstaande tabel opgenomen.
|
Inkomenseffect |
Minimum |
Minimum-modaal |
1x–1,5x modaal |
1,5x–2x modaal |
>2x modaal |
Totaal |
|---|---|---|---|---|---|---|
|
–1 t/m 0% |
24% |
26% |
20% |
53% |
70% |
29% |
|
–2 tot –1% |
65% |
60% |
44% |
42% |
28% |
53% |
|
–3 tot –2% |
9% |
13% |
35% |
5% |
1% |
17% |
|
Achteruitgang groter dan –3% |
2% |
1% |
0% |
0% |
0% |
1% |
|
Totaal |
100% |
100% |
100% |
100% |
100% |
100% |
|
% aantal hh |
10% |
48% |
27% |
14% |
2% |
100% |
In de tabel staat dat 29% van de huishoudens een inkomenseffect heeft tussen –1 en 0% en 53% een inkomenseffect tussen –2% en –1%. Bij elkaar is dat 82% van de huishoudens. Van de overige 18% van de huishoudens heeft 17% een inkomenseffect tussen –3 en –2% en heeft 1% een inkomenseffect groter dan –3%.
296
Hoe wordt chronisch gebruik van de maagzuurremmers in het basispakket gehouden? Welke criteria gelden hiervoor?
Bij chronisch gebruik gaat het om gebruik langer dan zes maanden voor de behandeling van een chronische aandoening. De arts bepaalt of het gaat om chronisch gebruik en kan dit op het recept aangeven. Als de arts op het recept aangeeft dat het chronisch gebruik betreft, wordt het vergoed.
297
Hoeveel chronische gebruikers van maagzuurremmers zijn er ten opzichte van het totaal? Op welke wijze wordt het effect van de pakketuitname van maagzuurremmers geëvalueerd, en wordt hier een kosten/baten analyse van gemaakt? Is ooit geëvalueerd wat het effect is geweest van de pakketuitname van de slaapmiddelen?
Op basis van het aantal mensen dat meer dan 180 dagdoseringen per jaar krijgt voorgeschreven bedraagt het aandeel chronische gebruikers van maagzuurremmers circa 41% (GIP data over 2010).
Chronisch gebruik van slaapmiddelen was volgens de medische richtlijnen niet gewenst, maar kwam toch op grote schaal voor. Daarom was besloten om slaapmiddelen niet meer te vergoeden: het betrof hier voor een groot gedeelte onnodige uitgaven (niet medisch noodzakelijk) en daarnaast kon op deze manier onnodig gebruik worden teruggedrongen.
Het is bekend dat het geresulteerd heeft in een beperkte afname in chronisch gebruik: het gebruik is met ongeveer 15% afgenomen volgens cijfers van de Stichting Farmaceutische Kengetallen (SFK). Patiënten bleven voor een groot gedeelte deze middelen zelf betalen.
Bij maagzuurremmers bestaat er geen doelstelling om het gebruik terug te dringen. Vanwege de geringe kosten, is de verwachting dat eigen betaling niet resulteert in minder gebruik. De maatregel zal gemonitord worden.
298
Komen door de overheveling van revalidatiezorg de individuele kosten voor kwetsbare ouderen hoger te liggen, omdat zij nu bij gebruik van revalidatiezorg een eigen risico van 220 euro moeten betalen terwijl dit niet hoefde toen de behandeling nog via de AWBZ werd vergoed?
Nee, in de regel zal dat lager zijn. Allereerst maken kwetsbare ouderen veelal al een dusdanig gebruik van Zvw-zorg dat zij hun eigen risico volmaken. Daarnaast betalen zij voor de revalidatiezorg nu een AWBZ-bijdrage, die afhankelijk van hun inkomen aanmerkelijk hoger kan zijn.
299
Voor welke groepen verzekerden geldt de eigen bijdrage verblijf (€ 145 per maand)? Is deze regeling ook bedoeld voor verzekerden die nu aangewezen zijn op de zak- en kleedgeldregeling?
Zie antwoord 32
300
Vanaf wanneer geldt de eigen bijdrage verblijf? Is dat vanaf de eerste dag van opname, en moet dan meteen de volle bijdrage betaald worden?
De eigen bijdrage geldt voor cliënten van 18 jaar en ouder vanaf de eenendertigste dag van het verblijf. Vanaf dat moment geldt de bijdrage van € 145 per maand. Over een gedeelte van een maand is een bijdrage naar rato verschuldigd.
301
Wat is de verwachte opbrengst van de eigen bijdrage voor verblijf, en wat zijn de geschatte uitvoeringskosten voor deze maatregel door het CAK?
Zie antwoord 33
302
In hoeverre beslissen mensen zelf over hun leefstijl, als er sprake is van een verslaving?
Het gebruik van een middel of het kiezen voor bepaald gedrag is een eigen keuze van mensen. Of middelengebruik zich ontwikkelt tot verslaving hangt af van veel factoren. Zo spelen naast persoonlijkheids- en omgevingsfactoren, ook genetische factoren een rol. Verslaving komt niet in één keer tot stand maar ontwikkelt zich in fasen waarbij factoren als tolerantie, afhankelijkheid, hunkering, onthouding(sverschijnselen) en terugval een rol spelen.
Verslaving kan worden omschreven als het aanhoudend, dwangmatig gebruik van middelen of dwangmatig gedrag met steeds nadeliger gevolgen voor gezondheid, gezins- en vriendschapsrelaties, financiële positie en (school)loopbaan. Verslaving zorgt voor ingrijpende, onomkeerbare veranderingen in verschillende hersengebieden en wordt dan ook als een chronische (hersen)ziekte beschouwd. Het ontkennen van (verslavings)problemen is vaak kenmerkend voor verslaafden. Daarom is stimulans van de omgeving en/of hulpverlening nodig voor herstel. Hoewel het herstel van deze ziekte niet altijd gemakkelijk is, ligt de verantwoordelijkheid om zich hiervoor in te zetten primair bij de verslaafde zelf.
303
Wat is het mogelijke verschil tussen solidariteit in de zorg bij het voorkomen dat mensen ziek worden versus solidariteit bij het genezen van mensen?
De betekenis van solidariteit (in de dekking van de zorgverzekering) is niet afhankelijk van de fase waarin zorg wordt verleend (preventief of curatief). Wel is bij de dekking van de zorgverzekering voortdurend een afweging in hoeverre solidariteit volledig maatgevend moet zijn voor de te maken keuze. In bijna alle landen draait de inrichting van de gezond-heidszorg om de verhouding solidariteit versus eigen verantwoordelijkheid.
Soms heb je, paradoxaal genoeg, elementen van eigen verantwoordelijkheid nodig om de solidariteit op lange termijn overeind te kunnen houden. Vertaald naar de aanleiding van de vraag: bij het voorkomen van ernstige aandoeningen als gevolg van tabakgebruik heeft het kabinet het besluit genomen dat het gebruik van ondersteunende geneesmiddelen vanaf 1 januari voor eigen rekening moet komen. Echter ook in het geval de personen in kwestie als gevolg van diezelfde tabak een ernstige aandoening zouden krijgen en aangewezen zouden zijn op een dure behandeling, is er een mate van eigen verantwoordelijkheid in de vorm van het verplichte eigen risico. Dit illustreert dat doorbreking van de 100% solidariteit geen exclusiviteit is voor preventieve of curatieve zorg.
304
Kunt u de term «eigen verantwoordelijkheid» nader specificeren wat betreft verslaving?
Zie antwoord 302
305
Zal Nederland de komende jaren kunnen voldoen aan de gestelde richtlijnen uit het WHO kaderverdrag tabak? Hebben de bezuinigingen op het tegengaan van tabaksverslaving en de korting op de financiering van STIVORO gevolgen voor het kunnen voldoen aan de gestelde richtlijnen?
Zie antwoord 228
306
In hoeverre beslissen mensen zelf over hun leefstijl, wanneer er sprake is van verslaving?
In hoeverre acht de minister het ook de eigen verantwoordelijkheid van de individuele burger om de kosten van de directe gevolgen van roken zelf te betalen in plaats van het via de collectieve financiering van de zorgverzekering te laten financieren?
Wat is het mogelijke verschil tussen solidariteit in de zorg bij het voorkomen dat mensen ziek worden versus solidariteit bij het genezen van mensen?
Hoe beoordeelt de minister in dit perspectief de petitie van het Partnership Stop met roken die wij in juni ontvingen waarin wordt gesteld dat met het behoud van farmacologische ondersteuning bij roken € 105 miljoen kan worden bespaard op zorgkosten die niet worden uitgegeven?
Kan de minister de term eigen verantwoordelijkheid nader specificeren bij een verslaving?
De vergoeding van stoppen met roken programma’s dit jaar leidde tot een enorme daling van het aantal rokers. Het inzetten van nicotinevervangers en bepaalde medicijnen maakt de behandeling van tabaksverslaving veel effectiever. Waarom stopt de minister deze effectieve aanpak van tabaksverslaving?
Volwassen mensen beslissen zelf over hun leefstijl. Wanneer er sprake is van verslaving, is vastgelegd in internationale criteria, onder andere door de WHO (afhankelijkheid, problemen met functioneren e.d.). Ook roken is een verslaving. Maar verslaving betekent niet dat er geen eigen beslissingsmogelijkheid of eigen verantwoordelijkheid meer is. Alleen in hele extreme gevallen van zware (alcohol- of drugs)verslaving, is niet langer sprake van eigen autonomie.
Bij de behandeling van ziekten zal sprake blijven van collectieve financiering via de Zorgverzekeringswet. Ook veel preventieve interventies worden betaald uit collectieve middelen. Mensen die gemotiveerd zijn om te stoppen met roken, kunnen daarbij begeleiding krijgen. Dit blijft onderdeel van de verzekerde zorg. Alleen eventuele nicotinevervangers of andere medicatie moeten mensen vanaf volgend jaar zelf betalen. Wij vinden het redelijk om mensen te vragen een deel van de kosten van de stoppen met roken-zorg zelf bij te dragen. Die kosten zijn overigens zeer snel terugverdiend door het stoppen met roken. Voor het laatste deel van uw vragen wordt u verwezen naar het antwoord op vraag 227.
307
Zijn er in het kader van het gelijk speelveld tussen huisartsen en apothekers nog aanvullende maatregelen nodig? Farmaceutische zorg geleverd door de huisarts binnen de ketenzorg valt immers niet onder het eigen risico maar geleverd door de apotheker wel. Schept dit geen nadelige concurrentie positie voor de apothekers?
Bij de invoering van het eigen risico is besloten zorg zoals huisartsen plegen te bieden niet onder het eigen risico te brengen. Voor een andere invulling van de reikwijdte van het eigen risico was geen steun in de Kamer. Ketenzorg is hiervan ook uitgezonderd, omdat ketenzorg vooral betrekking heeft op zorg die huisartsen plegen te bieden.
Als een huisarts een advies geeft dat valt onder de zorg die huisartsen plegen te bieden is dit uitgezonderd van het eigen risico. Het tarief dat hij daarvoor in rekening mag brengen, is dan ook een tarief dat behoort tot de tarieven die huisartsen in rekening mogen brengen.
Als een huisarts een farmaceutisch consult aangewezen acht, gaat het niet om zorg die huisartsen, maar om zorg die apothekers plegen te bieden. Indien het echt om een dergelijk advies gaat, zal de betreffende huisarts ook het tarief voor een farmaceutisch advies in rekening kunnen brengen. In dat geval vallen de kosten daarvan ook binnen het eigen risico. Immers, in de Zvw is sprake van een functiegericht omschreven systeem. Dit brengt met zich dat zorg niet voorbehouden is aan de zorgverleners die deze zorg doorgaans plegen te bieden. Dit brengt ook met zich dat zorgverzekeraars in hun polis kunnen regelen dat ook andere zorgverleners een dergelijke vorm van zorg kunnen bieden. Voor het eigen risico betekent dit dat, ongeacht de vraag wie de hulp feitelijk verleent, het eigen risico aansluit bij de omschrijving van de zorgverlener die de zorg doorgaans pleegt te bieden. In het gegeven voorbeeld bepaalt de huisarts of bij een advies sprake is van zorg die een huisarts pleegt te bieden of dat sprake is van een zogenaamd farmaceutisch consult. De zorgverzekeraar bepaalt vervolgens of terecht een farmaceutisch consult in rekening is gebracht. Het is dan vervolgens de vraag of bij het uitleggen van de werking van een «puffertje» sprake is van een farmaceutisch consult dat het in rekening brengen van een farmaceutisch tarief rechtvaardigt.
Door apothekers is opgemerkt dat huisartsen een concurrentievoordeel zouden hebben nu vaste kosten van een huisarts door het inschrijftarief van huisartsen worden gedekt en zij daardoor een lagere prijs zouden kunnen vragen dan apothekers. Dit aspect zal expliciet worden meegenomen in een uitvoeringstoets van de Nederlandse Zorgautoriteit over de bekostiging van huisartsen en integrale zorg.
308
Waarom wordt er slechts € 30 miljoen doelmatigheidswinst verwacht bij het doelmatiger voorschrijven door medisch specialisten, terwijl bij huisartsen een doelmatigheidswinst van € 10 miljoen wordt verwacht?
Bij huisartsen is een doelmatigheidswinst bij doelmatiger voorschrijven van geneesmiddelen geraamd van € 110 miljoen, bij medisch specialisten is rekening gehouden met een aanzienlijker beperkter bedrag, te weten € 30 miljoen. De oorzaak daarvan is gelegen in het feit dat het merendeel van de extramurale receptuur afkomstig is van huisartsen. Slechts een beperkt deel van de extramurale receptuur is afkomstig van de (op de polikliniek werkzame) medisch specialist. Ook voor het deel van de receptuur dat herhaalreceptuur betreft, is het de verantwoordelijkheid van de huisarts af te wegen, in samenspraak met de specialist en patiënt, of de receptuur vanuit het oogpunt van doelmatigheid, aanpassing behoeft.
309
Hoeveel ggz-instellingen zijn er in Nederland?
De NZa geeft in haar monitor curatieve GGZ 2010 aan dat er 178 gebudgetteerde GGZ-instellingen zijn in 2010. Dit aantal is vrij constant. Het aantal niet-gebudgetteerde instellingen is de laatste jaren fors gestegen. Op basis van Vektis gegevens blijkt dat het aantal niet gebudgetteerde instellingen in 2010 uitkomt op 81.
310
In de Miljoenennota wordt ruimte geschapen voor versnelde toegang voor innovatieve geneesmiddelen, waardoor patiënten sneller kunnen beschikken over de nieuwste middelen. Het kabinet maakt echter het voorbehoud dat dit slechts het geval zal zijn als de «beschikbare ruimte» dit toelaat. Wat moet onder dit voorbehoud worden verstaan? Impliceert dit dat patiënten verstoken blijven van nieuwste geneesmiddelen als deze later in het jaar beschikbaar komen? Gaat dit criterium een rol spelen bij de komst van nieuwe behandelmethoden?
Vanaf 2012 is voorzien dat innovatieve (dure) specialistische geneesmiddelen snel maar voorwaardelijk kunnen instromen in het pakket. Voorwaardelijk in de zin dat innovatieve geneesmiddelen die aanzienlijke meerkosten kunnen brengen na instroom in het pakket nauwlettend gevolgd en getoetst zullen worden op (kosten)effectiviteit aan de hand van daartoe vergaarde praktijkgegevens. Dit kan in de loop van de tijd aanleiding zijn tot het voortzetten, beperken of beëindigen van de verzekerde aanspraak van de betreffende therapie. In dit systeem wil ik vanaf 2013 ook aanvullende instrumenten introduceren zoals prijs/volume- dan wel prijs/performance-constructies. In algemene zin is het zo dat de haalbaarheid van een dergelijk systeem van semi-automatische pakkettoelating bij innovatieve geneesmiddelen, en dat gaat op bij alle nieuwe zorginterventies, alleen mogelijk is indien de financiële groeiruimte (die onder andere bedoeld is om de groei als gevolg van technologische ontwikkelingen mogelijk te maken) daarvoor toereikend is. Wij gaan er vooralsnog vanuit dat de beschikbare groeiruimte toereikend is. Het is voor 2012 dan ook niet voorzien om instroom in het pakket van een nieuw beschikbaar komend geneesmiddel op voorhand te toetsen aan de groeiruimte. Dit systeem moet zich nog bewijzen. Als de uitstroom uit het pakket onvoldoende tot stand komt, is dit systeem gedoemd te mislukken. Kenmerk is vergroting van de dynamiek, snelle toelating, maar ook uitstroom. De start van dit nieuwe systeem zal dan ook zorgvuldig plaatshebben.
311
Als één van de topgebieden van de Nederlandse economie heeft het kabinet de «life sciences»aangewezen. Welke rol ziet de minister hier voor haar ministerie weggelegd? Wanneer kan een concrete en uitgewerkte marsroute worden verwacht?
De rol van het ministerie van VWS bij de topsector Life Sciences & Health (LSH) kent drie aspecten:
1. De minister van VWS is medeverantwoordelijk voor het beleid rond de topsector LSH en daarom worden brieven over het topsectorenbeleid aan het boegbeeld van die topsector getekend door de minister van EL&I mede namens de minister van VWS en de staatssecretaris van OCW. De minister van VWS handelt daarbij primair vanuit het belang van de volksgezondheid.
2. Verschillende acties uit het topsectorplan voor LSH die op het beleidsterrein van VWS liggen worden door VWS uitgevoerd. Dat betreft met name acties rond het optimaliseren van wet- en regelgeving, zoals is aangegeven in de nota «Naar de top; het bedrijfslevenbeleid in actie(s)» van het ministerie van EL&I (TK, vergaderjaar 2010–2011, Kamerstuk 32 637 nr. 15).
3. De directeur-generaal Volksgezondheid van het ministerie van VWS vertegenwoordigt de rijksoverheid in de governance-structuur (regiegroep) van de topsector LSH.
De marsroute voor de topsector LSH is grotendeels bepaald door de eerder genoemde nota van het ministerie van EL&I. Uiterlijk 31 december moet onder verantwoordelijkheid van de regiegroep een human capital agenda zijn opgesteld en een zogenaamd innovatiecontract waarin een onderzoeksagenda is uitgewerkt met een financieringsvoorstel. Het innovatiecontract wordt jaarlijks geactualiseerd. In het voorjaar van 2012 besluit het kabinet over de verdeling van middelen over de topsectoren op basis van de innovatiecontracten.
312
Wat zijn precies de taken van de liquidatie-organisatie die het CBZ nu wordt?
Het College Bouw Zorginstellingen (CBZ) heeft inmiddels de afhandeling van haar wettelijke taken afgerond. Het gaat nu nog om de afhandeling van verplichtingen richting het personeel (afvloeiing, wachtgeld) en het overdragen van het archief conform de verplichtingen uit de Archiefwet.
313
Wordt de vrije tariefvorming in de mondzorg ook ingevoerd voor de jeugdmondzorg? Zo ja, wat zijn de gevolgen hiervan voor de zorgverzekeraars, de tandartsen, en de keuzevrijheid van ouders om hun behandelend tandarts of mondhygiënist te kiezen?
De vrije tariefvorming wordt ingevoerd voor de gehele mondzorg, daarmee ook de jeugdmondzorg. Voor zorgverzekeraars en tandartsen heeft dit veelal dezelfde gevolgen als de reguliere mondzorg. Afwijkend heeft de zorgverzekeraar ten aanzien van de jeugdmondzorg een zorgplicht omdat de mondzorg tot 18 jaar is opgenomen in het basis zorgverzekeringspakket. De keuzevrijheid van ouders blijft gelijk, zij zijn nog steeds vrij om een behandelaar te kiezen.
314
Welke maatregen neemt dit kabinet om de seksuele gezondheid van mensen met een ziekte of verstandelijke of fysieke beperking te bevorderen?
Zie antwoord 148
315
Op welke wijze gaat het in het gedoog- en regeerakkoord genoemde buurtzorgconcept uitgerold worden over heel het land?
Het kabinet vindt dat zorg en ondersteuning in de buurt beschikbaar moeten zijn als mensen dat nodig hebben. Vooral voor mensen die dag in dag uit geconfronteerd worden met hun aandoening of beperking is het nodig dat de zorg en ondersteuning die daarmee gepaard gaat ook in de omgeving van alledag beschikbaar is. Met de hulp van professionals, bijvoorbeeld wijkverpleegkundigen die de mensen ondersteunen in de thuissituatie, kunnen mensen zo lang mogelijk zelfstandig blijven en zelf verantwoordelijkheid blijven nemen voor hun gezondheid.
PM datum van verzenden Recent heeft uw Kamer de brief «Zorg en ondersteuning in de buurt» ontvangen, waarin de maatregelen staan genoemd die wij nemen om zorg en ondersteuning in de buurt te versterken.
316
Wat kost AZR jaarlijks?
Voor het uitoefenen van de beheertaak beschikt het CVZ over een budget van € 2 miljoen op jaarbasis.
De kosten voor AZR voor het CIZ zijn vrij beperkt. Het enige dat het CIZ op het vlak van de AZR moet doen is het elektronisch versturen van indicatiebesluiten naar het zorgkantoor. Dit proces verloopt vrijwel automatisch.
Uit de monitor van de beheerskosten AWBZ (bron: CVZ) is af te leiden dat alle 32 zorgkantoren jaarlijks ongeveer € 15 miljoen aan AZR hebben besteed. Dit bedrag is een gemiddelde van de periode 2006–2010. Van deze € 15 miljoen wordt ongeveer € 10 miljoen besteed aan exploitatiekosten van de AZR systemen (beheer en regulier onderhoud). Voor elke nieuwe release van de AZR hebben de zorgkantoren een bedrag van € 2,5 miljoen tot hun beschikking. Eenzelfde bedrag is jaarlijks beschikbaar voor het verbeteren van de kwaliteit van de informatie.
De zorgaanbieders hebben lopende contracten (licenties) met een divers aantal softwareleveranciers. In de omvang van de contracten en het aandeel van de AZR daarin heeft VWS geen inzicht. Steeds meer zorgaanbieders voeren verbeteringen door in hun eigen informatiehuishouding en moderniseren hun systemen. In de tarieven die de Nza hanteert zit een component voor ict-doeleinden.
317
Hoe wordt AZR beveiligd tegen misbruik of op straat belanden van (medische) persoonsgegevens?
Om misbruik te voorkomen en privacy te beschermen moet AZR voldoen aan beveiligingseisen (bron: Programma van Eisen voor AZR).
Bij het berichtenverkeer wordt de wettelijke regelgeving omtrent informatiebeveiliging in de zorg (WBP) in acht genomen. In dit kader moet worden voldaan aan de volgende criteria:
• normen voor informatiebeveiliging NEN 7 510 en de NEN 7511;
• de Wet bescherming persoonsgegevens.
Communicatie tussen ketenpartners is altijd versleuteld en alleen voorbehouden aan systemen en/of personen die daarvoor geautoriseerd en geauthenticeerd zijn.
Minimale eis is dat communicatie met computersystemen altijd plaats vindt op basis van een servercertificaat en via SSL wordt versleuteld (minimaal 128 bit).
Identificatie van personen moet altijd plaatsvinden minimaal op basis van login/wachtwoord.
Voor het AZR-berichtenverkeer betekenen deze eisen dat systemen en personen zich kunnen identificeren en dat deze identificatie gecontroleerd (geauthenticeerd) kan worden. Binnen de AZR wordt voor de authenticatie en de versleuteling gebruik gemaakt van PKI-Overheid certificaten en door VeCoZo uitgegeven certificaten.
318
Welke maatregelen gaat de regering treffen om de bureaucratische rompslomp van AZR drastisch te verminderen?
Naar aanleiding van de kritische geluiden over de AZR heeft VWS een onderzoek laten uitvoeren naar de toekomstbestendigheid van de AZR. Hiermee wordt verwezen naar het Plexus-rapport. Dit rapport wordt binnenkort aan de Tweede Kamer gestuurd.
Het beeld is dat de AZR de digitalisering in de AWBZ een impuls heeft gegeven, processen meer uniform zijn gemaakt, er meer inzicht is ontstaan in het zorgproces en dat er elektronisch wordt gedeclareerd. Desondanks is de AZR in de huidige vorm niet toekomstbestendig.
Het rapport geeft, samengevat, de volgende tekortkomingen aan:
• Het ontwerp van de AZR is te complex;
• De toepassing van AZR in de praktijk is niet uniform genoeg, er is te veel ruimte voor interpretatie;
• De nadruk in AZR ligt op controle in plaats van vertrouwen en spoort niet met de beleidslijn «high-trust, high-penalty»;
• De kwaliteit van de gegevens is nog niet voldoende;
• Er is meer behoefte aan regie en aanpassingen in AZR zouden sneller doorgevoerd moeten worden;
• De huidige AZR is niet in lijn met de uitvoering van de AWBZ door verzekeraars en de overheveling van begeleiding naar de WMO;
• AZR is een veroorzaker van administratieve lasten.
Wij nemen deze signalen serieus en gaan onder het motto «behoudt het goede en saneer het noodzakelijke» aan de slag. Maar hierbij wordt dan niet alleen naar de AZR gekeken, maar ook naar de samenhang met andere trajecten.
Er starten enkele experimenten met regelarme instellingen. Deze leveren nuttige informatie voor een nieuw informatiemodel voor de langdurige zorg.
Mijn inschatting is dat er in de toekomst een forse vermindering van de administratieve lasten te realiseren is. Dat vergt nog enig geduld. Voor de korte termijn wordt natuurlijk gekeken naar waar quick wins te behalen zijn in de huidige uitvoeringspraktijk.
319
Hoe wordt AZR beveiligd tegen inzage van persoonlijke (medische) gegevens door mensen die niet onder het medische beroepsgeheim vallen?
AZR is gedefinieerd hoe de vertrouwelijkheid van AZR-gegevens door toepassing van de NEN7510 norm wordt gegarandeerd. NEN7510 is een norm voor het waarborgen van de beschikbaarheid, integriteit en vertrouwelijkheid van alle informatie die benodigd is om cliënten verantwoorde zorg te kunnen bieden.Ketenpartners, die op de AZR zijn aangesloten dienen zich te conformeren aan dit programma van eisen. De eis uit het programma van eisen luidt als volgt:
«Voor de algemene operationele vereisten in het kader van de informatiebeveiliging (procedures etc.) wordt verwezen naar de NEN 7510. In dit kader wordt specifiek genoemd het voorkomen van ongeautoriseerde toegang door een goed wachtwoord- en certificaatbeheer en het automatisch uitloggen na een periode van inactiviteit.»
320
Welke instanties kunnen AZR inzien en welke onderdelen daarvan?
De AZR is geen centrale database en bevat als zodanig dus geen gegevens. Op basis van AZR standaarden worden bepaalde gegevens op cliëntniveau uitgewisseld tussen CIZ, zorgkantoor, zorgaanbieder en CAK. Deze organisaties hebben elk een eigen systeem met een eigen database.
Elke organisatie heeft zelf dus toegang tot deze gegevens, vanwege hun rol in de uitvoering (doelbinding).
Hierbij een schematische weergave van de gegevensgroepen waarover de organisaties in de keten beschikken. Deze gegevens worden uitgewisseld via de AZR en vervolgens opgeslagen in het eigen systeem van elke organisatie. Elke organisatie regelt intern wie welke gegevens mag inzien en eventueel wijzigen. Het berichtenverkeer dat via de AZR loopt moet voldoen aan de beveiligingsnormen uit het Programma van Eisen.
|
Gegevensgroep |
CIZ |
Zorgkantoor |
Zorgaanbieder |
CAK |
|---|---|---|---|---|
|
Cliëntidentificerend |
Ja |
Ja |
Ja |
Ja |
|
Omgeving/contactpersoon |
Ja |
Ja |
Ja |
Nee |
|
Geïndiceerde zorg |
Ja |
Ja |
Ja |
Nee |
|
Beperkingen |
Ja |
nee |
Ja |
Nee |
|
Grondslag |
Ja |
Ja |
Ja |
Nee |
|
Toegewezen zorg |
Nee |
Ja |
Ja |
Nee |
|
Geleverde zorg |
Nee |
Ja |
Ja |
Ja |
|
Declaratie |
Nee |
Ja |
Ja |
Nee |
|
Eigen bijdrage |
Nee |
Nee |
Nee |
Ja |
Het CVZ verzamelt, via de zorgkantoren, gegevens ten behoeve van de landelijke wachtlijst. Deze gegevens zijn weliswaar op cliëntniveau, maar zodanig versleuteld dat deze niet tot natuurlijke personen te herleiden zijn.
In de beginjaren van de ontwikkeling van de AZR heeft het College Bescherming Persoonsgegevens getoetst of de standaarden voldoen aan de WBP. Daarbij is geconstateerd dat de privacy van de cliënten voldoende geborgd is en dat er voldaan is aan het principe van doelbinding.
321
Op basis van welke beoordelingscriteria stelt het kabinet vast of de kwaliteitsimpuls van € 852 miljoen in de langdurige zorg behaald wordt in 2012, 2013, 2014 en 2015?
Over de kwaliteitsimpuls in de Langdurige Zorg is op 5 september jl. het convenant «Investeringen Langdurige Zorg 2011–2015» gesloten met veldpartijen. Voor de inhoud van dit convenant wordt u verwezen naar het convenant en de brief die naar uw Kamer is gestuurd.4 Het convenant kent een aantal doelstellingen. Bij het beoordelen van de realisatie van de kwaliteitsimpuls wordt naar deze doelstellingen gekeken. Het gaat hierbij om of de 12 000 extra medewerkers er daadwerkelijk zijn gekomen, of de zorginstellingen de middelen hebben aangewend om een kwaliteitsslag te maken door dit extra personeel aan te nemen en op te leiden en of er een daadwerkelijke slag is gemaakt met het terugdringen van de administratieve lasten. De realisatie van deze doelstellingen zal periodiek gemonitord.
Specifiek voor de doelstelling van de 12 000 extra medewerkers is de ambitie om dit eind 2013 gerealiseerd te hebben. Dit betekent dat wij begin 2013 zullen monitoren of er eind 2012 voortgang is geboekt met betrekking tot de realisatie van deze ambitie en begin 2014 zal meten of de ambitie eind 2013 is gerealiseerd. Voor de hierop volgende jaren (2014 en 2015) zal worden bezien of er een daadwerkelijke kwaliteitsslag is gemaakt waarbij de 12 000 extra medewerkers structureel zijn ingezet voor het leveren van extra kwaliteit voor de zorg voor cliënten die dit het hardst nodig hebben.
Voor het meten van de realisatie van de 12 000 extra medewerkers sluiten wij aan bij het onderzoeksprogramma Arbeidsmarkt Zorg en Welzijn. Dit is een onderzoeksprogramma dat in het kader van het reguliere arbeidsmarktbeleid wordt uitgevoerd door een onderzoeksbureau in opdracht van VWS, sociale partners in de zorg, UWV Werkbedrijf en Calibris. Op dit moment vindt overleg met het onderzoeksprogramma plaats om de methode voor het bepalen van de nulmeting vast te stellen. Hierbij zal ook de autonome groei worden meegenomen. Voor de nulmeting wordt uitgegaan van het moment waarop de middelen vrijkomen. Dat is 1 januari 2012. Concreet betekent dit dat een onderzoeksbureau begin 2012 een nulmeting uitvoert om te bepalen hoeveel zorgpersoneel (uitgesplitst naar niveau) werkzaam is in de verschillende branches van de intramurale langdurige zorg op 31 december 2011. In het voorjaar van 2012 wordt deze nulmeting naar uw Kamer gestuurd. Vervolgens wordt jaarlijks een vervolgmeting uitgevoerd om te bepalen hoeveel extra personeel (al dan niet opleiding) is gerealiseerd. Ook daarover wordt uw Kamer jaarlijks geïnformeerd.
322
«In voor zorg» naar 0 euro in 2013–2015. Waarom wordt dit kwaliteitsverbeterende programma stop gezet? Hoeveel wordt er vanaf 2013 geïnvesteerd in kwaliteitsverbeterende programma’s? Welke programma’s zijn dit?
Het voornemen is om het programma «In Voor Zorg!» ook na 2012 voort te zetten als het primaire kwaliteitsverbeterende programma voor de langdurige zorg. Zowel voor de opbouw van het kennisplatform als het ondersteunen van de implementatie van kennis wordt per jaar een volgende tranche middelen geraamd. Op dit moment wordt gewerkt aan het werkplan voor de komende periode, waarin de nadruk enigszins zal verschuiven. Terwijl de aandacht tot nu toe uitging naar het opbouwen van het kennisplatform, zal de aandacht in de toekomst meer moeten uitgaan naar implementeren en uitdragen van de kennis. Het daarvoor benodigde bedrag wordt in beeld gebracht en vervolgens zal worden bezien of (en hoe) in financiële dekking kan worden voorzien.
Daarnaast gaan we beter gebruik maken van de bestaande kennis door deze in te zetten via het kwaliteitsinstituut.
323
Welk bedrag komt extra beschikbaar voor Zorg in Natura als gevolg van de pgb-maatregelen? Op welke manier is dat in de begroting opgenomen?
zie antwoord 26
324
Op welke manier is de aanvullende vergoedingsregeling voor budgethouders die als gevolg van de pgb-maatregelen niet meer in aanmerking komen voor een pgb opgenomen in de begroting? Welk bedrag gaat daarmee gepaard? Hoeveel mensen kunnen daarop beroep doen?
Zie antwoord 26
325
Wat kost het CAK jaarlijks?
Per 2012 worden uit de VWS-begroting de beheerskosten van het CAK ten behoeve van de volgende regelingen gefinancierd:
• het innen van de eigen bijdragen AWBZ en Wmo (voorheen gefinancierd vanuit de premie-middelen respectievelijk het Gemeentefonds);
• de uitkering in het kader van de wet Compensatie Eigen Risico (CER) in de Zvw (voorheen gefinancierd vanuit de premie-middelen);
• de centrale betaling aan AWBZ-instellingen op grond van de AWBZ (voorheen gefinancierd vanuit de premie-middelen)
• de uitvoering en uitbetaling van de tegemoetkomingen in het kader van de Wtcg.
Voor bovenstaande taken is voor de reguliere beheerskosten in 2012 een bedrag van € 85,5 miljoen in de VWS-begroting opgenomen.
Daarnaast zijn er in de VWS-begroting bedragen opgenomen voor:
a) de overgang naar een publiekrechtelijk zbo; en
b) het onafhankelijk Toetsingsorgaan Bewijslast (voor de uitvoering van de Wtc).
326
Goed bestuur wordt gestimuleerd door onder andere één lid van de raad van bestuur expliciet aanspreekpunt te maken voor kwaliteit. Is dit lid van de raad van bestuur dan ook verantwoordelijk voor de kwaliteit?
Op grond van de Kwaliteitswet zorginstellingen is het gehele bestuur van de zorginstellingen verantwoordelijk voor de kwaliteit van zorg. In het wetsvoorstel Wet cliëntenrechten zorg blijft deze verantwoordelijkheid voor kwaliteit bij het gehele bestuur belegd. Waar het om gaat is dat intern en extern kenbaar is wie in het bijzonder belast is met de portefeuille kwaliteit. Het bestuurslid dat aanspreekpunt wordt voor kwaliteit is dus niet alleen verantwoordelijk voor kwaliteit, de verantwoordelijkheid blijft bij het hele bestuur belegd.
327
In hoeveel zorginstellingen, zowel curatief als care, is de hygiëne onder de maat? Is er sprake van een toename of afname van zorginstellingen met ondermaatse hygiëne?
Er zijn geen exacte cijfers beschikbaar over het aantal zorginstellingen in de curatieve en langdurige zorg waar de hygiëne onder de maat is. Graag benadrukken wij in dit verband dat in nagenoeg alle inspecties die de Inspectie voor de Gezondheidszorg (IGZ) doet, in zowel de curatieve als in de langdurige zorg, hygiëne standaard een belangrijk thema is. Het gaat dan bijvoorbeeld om de persoonlijke hygiëne van zorgprofessionals en zorgmedewerkers, de hygiënische omgang met patiënten en/of bewoners, preventie van bepaalde infectieziekten (bijvoorbeeld legionella), schoonmaak, opslag en gebouw en inrichting. De IGZ werkt hierbij op basis van de richtlijnen van de Werkgroep infectieziektebestrijding (WIP).
In de langdurige zorg deed de consumentenbond eerder dit jaar in overleg met de inspectie en op basis van een IGZ-vragenlijst een onderzoek naar hygiëne in verpleeghuizen. Dit onderzoek wees uit dat 40% van de onderzochte verpleeghuizen onhygiënisch werkt. Van de 37 bezochte verpleeghuizen scoorden daarbij 15 onvoldoende. De Staatssecretaris van VWS heeft naar aanleiding daarvan in het kamerdebat van 21 juni jongstleden toegezegd dat de IGZ nog dit jaar extra onderzoek zal doen naar de hygiëne in verpleeghuizen. Daarbij zal de IGZ meer onaangekondigd en steekproefsgewijs te werk gaan. De resultaten van dit onderzoek worden begin 2012 verwacht.
Naast continu aandacht voor onhygiënisch werken richt de IGZ zich ook op microbacteriële ontwikkelingen die extra druk leggen op zorgprofessionals en zorgpersoneel om de hygiëneregels na te leven. Zo maakt de IGZ zich zorgen over de toename van multiresistente bacteriën. Dit onder andere naar aanleiding van de uitbraak van de multiresistente Klebsiella bacterie in het Maasstad Ziekenhuis in Rotterdam. De IGZ heeft dan ook recent laten weten dat ziekenhuizen zich beter aan de hygiëneregels dienen te houden en dat de inspectie het aantal controles daarop zal intensiveren.
328
Is de indicator voor het percentage cliënten dat wordt geholpen binnen de treeknorm in 2010 van >80% een streefwaarde of een resultaat?
Het betreft een voorlopig resultaat. Wat 2010 betreft, zijn er wel indicatieve cijfers via de AZR verzameld. Het beeld is positief: de score zit ruim boven de 80% en het beeld is min of meer stabiel. Echter, het cijfer is minder exact dan voorgaande jaren, omdat er geen verdiepend wachtlijstonderzoek heeft plaatsgevonden over 2010. Dit is een tijdrovende en kostbare operatie, die in 2011 veel beslag zou leggen op de capaciteit van zorgkantoren en zorgaanbieders. Dit maal hebben wij daarvan afgezien, omdat in 2011 AZR3.0 wordt uitgerold en daarin een aanscherping van de wachtlijstdefinitie wordt meegenomen.
Mijn doel is om op basis van de aangescherpte definities in AZR3.0 een nieuwe wachtlijstmeting te doen in voorjaar 2012. Deze moet een betrouwbaar beeld opleveren van de situatie op peildatum 1 januari 2012.
329
Hoeveel zorgmederwerkers zijn er in Nederland? Hoeveel mensen, hoeveel arbeidsuren? In AWBZ en in Wmo? Intramuraal en Extramuraal? In loondienst, ZZP en alfahulp? Hoe verhoudt dit zich tot de vraag om nieuwe zorgmedewerkers? Zijn daarin regionale verschillen te ontdekken? En verschillen per type zorg(-instelling)?
Zie antwoord 94
330
Het aantal cliënten dat wordt geholpen binnen de treeknormen daalt in percentage. Hoe komt dat?
Op basis van het cijfer van 2009 (82%) en het indicatieve cijfer voor 2010 (> 80%) is er nog een te smalle basis om van een daling te spreken. Zie ook het antwoord op vraag 328.
331
Hoeveel zorghulpen niveau 1, werken in Nederland per sector? (GGZ, VVT, GHZ, ZKH)
Op dit moment wordt door het onderzoeksprogramma Arbeidsmarkt Zorg en Welzijn de laatste hand gelegd aan de werkgelegenheidscijfers over 2011. De meest recente werkgelegenheidscijfers betreffen 2009. In het rapport RegioMarge 2009 is op pagina 50 het VOV-personeel per kwalificatieniveau en per branche uitgesplitst. Dit rapport is in september 2009 naar uw Kamer gestuurd (TK 29 282, nr. 86). In de onderstaande tabel is hier een samenvatting van gegeven.
|
Kwalificatieniveau |
GGZ |
VVT |
GHZ |
ZKH |
|---|---|---|---|---|
|
Verpleegkundige (niveau 5) |
9 200 |
6 600 |
2 000 |
22 400 |
|
Verpleegkundige (niveau 4) |
15 700 |
25 500 |
13 600 |
49 100 |
|
Verzorgende (niveau 3) |
1 900 |
125 000 |
13 200 |
5 100 |
|
Helpende (niveau 2) |
500 |
22 800 |
8 700 |
1 100 |
|
Zorghulp (niveau 1) |
300 |
28 400 |
2 400 |
300 |
332
Hoeveel helpenden, niveau 2, werken in Nederland per sector? (GGZ, VVT, GHZ, ZKH)
Zie antwoord 331
333
Hoeveel (zieken)verzorgenden IG, niveau 3, werken in Nederland per sector? (GGZ, VVT, GHZ, ZKH)
Zie antwoord 331
334
Hoeveel mbo-verpleegkundigen niveau 4, werken in Nederland per sector? (GGZ, VVT, GHZ, ZKH)
Zie antwoord 331
335
Hoeveel hbo-verpleegkundigen niveau 5, werken in Nederland per sector? (GGZ, VVT, GHZ, ZKH)
Zie antwoord 331
336
Hoeveel huisartsen werken in Nederland?
Per 1 januari 2010 zijn in Nederland 10 371 huisartsen werkzaam.25
337
Hoeveel verpleeghuisartsen werken in Nederland?
Per 1 januari 2010 zijn in Nederland 1 369 specialisten ouderengeneeskunde (voorheen verpleeghuisartsen) werkzaam.26
338
Hoeveel nurse practitioners werken in Nederland?
Op 1 januari 2011 waren er 1 150 verpleegkundig specialisten geregistreerd en 580 in opleiding. De term verpleegkundig specialist is de wettelijk erkende titel en wordt gehanteerd voor de afgestudeerden van de hbo-masteropleiding Advanced Nursing Practice (MANP). De functie benaming nurse practitioner wordt door VWS niet meer gebruikt.
339
Hoeveel medisch specialisten uitgesplitst per specialisme werken in Nederland?
Het aantal medisch specialisten dat per 1 januari 2010 in Nederland werkzaam is, is, uitgesplitst per specialisme, weergegeven in onderstaande tabel.25
|
Specialisme |
aantal werkzaam |
|---|---|
|
Anesthesiologie |
1 445 |
|
Cardiologie |
850 |
|
cardio-thoracale chirurgie |
120 |
|
dermatologie en venerologie |
430 |
|
heelkunde |
1 100 |
|
interne geneeskunde |
1 780 |
|
keel-neus-oorheelkunde |
440 |
|
kindergeneeskunde |
1 270 |
|
klinische genetica |
100 |
|
klinische geriatrie |
170 |
|
longziekten en tuberculose |
490 |
|
maag-darm-leverziekten |
320 |
|
medische microbiologie |
225 |
|
neurochirurgie |
125 |
|
neurologie |
785 |
|
nucleaire geneeskunde |
135 |
|
obstetrie en gynaecologie |
900 |
|
oogheelkunde |
600 |
|
orthopedie |
590 |
|
pathologie |
355 |
|
plastische chirurgie |
235 |
|
psychiatrie |
2 700 |
|
radiologie |
940 |
|
radiotherapie |
230 |
|
reumatologie |
235 |
|
revalidatiegeneeskunde |
430 |
|
urologie |
350 |
|
totaal |
17 350 |
340
Hoeveel anesthesisten werken er in 2010 in Nederland?
Zie antwoord 339
341
Hoeveel ZZP’er werken er in de zorg jaarlijks uitgesplitst per provincie?
Het is mij niet bekend hoeveel buitenlands zorgpersoneel jaarlijks in Nederland aan de slag gaat. Voor arbeidsmigratie binnen de EU (behalve Roemenië en Bulgarije) is geen registratie vereist. Waarschijnlijk is dit de grootste groep arbeidsmigranten. Het UWV heeft in 2010 137 werkvergunningen afgegeven voor de sector zorg voor arbeidsmigranten van buiten de EU of uit Roemenië en Bulgarije.
De exacte redenen van de zorginstellingen in Nederland om buitenlands personeel te werven, zijn mij niet bekend. Een voor de hand liggende reden is dat men niet voldoende gekwalificeerd personeel van Nederlandse nationaliteit kan vinden. Besparingen op personeelskosten is waarschijnlijk niet een motief. In principe valt al het zorgpersoneel in Nederland onder de CAO, ongeacht hun nationaliteit. De personeelkosten van buitenlanders zijn dus niet lager dan vergelijkbaar personeel met de Nederlandse nationaliteit.
342
Hoeveel ZZP’ers werken jaarlijks in de zorg per sector?(GGZ, VVT, GHZ, ZKH)
Zie antwoord 341
343
Wat kosten de ZZP’ers jaarlijks?
Zie antwoord 341
344
Hoeveel buitenlands personeel trekt jaarlijks naar Nederland? Waarom wordt er met buitenlands personeel gewerkt in de Nederlandse zorg?
Het is mij niet bekend hoeveel buitenlands zorgpersoneel jaarlijks in Nederland aan de slag gaat. Voor arbeidsmigratie binnen de EU (behalve Roemenië en Bulgarije) is geen registratie vereist. Waarschijnlijk is dit de grootste groep arbeidsmigranten. Het UWV heeft in 2010 137 werkvergunningen afgegeven voor de sector zorg voor arbeidsmigranten van buiten de EU of uit Roemenië en Bulgarije.
De exacte redenen van de zorginstellingen in Nederland om buitenlands personeel te werven, zijn mij niet bekend. Een voor de hand liggende reden is dat men niet voldoende gekwalificeerd personeel van Nederlandse nationaliteit kan vinden. Besparingen op personeelskosten is waarschijnlijk niet een motief. In principe valt al het zorgpersoneel in Nederland onder de CAO, ongeacht hun nationaliteit. De personeelkosten van buitenlanders zijn dus niet lager dan vergelijkbaar personeel met de Nederlandse nationaliteit.
345
Uit welke landen wordt buitenlands personeel aangetrokken om te werken in de zorg in Nederland?
Zie antwoord 344
346
Welke besparing op personeelkosten moet buitenlands personeel opleveren in verhouding tot Nederlands personeel?
Zie antwoord 344
347
Geeft de regering de garantie dat de € 852 miljoen voor extra personeel ook alleen daadwerkelijk wordt ingezet voor het aantrekken van personeel?
Zie antwoord 55
348
Op welke wijze wil de regering inzetten op taakherschikking en wat gaat dat kosten?
Onder taakherschikking verstaan we het structureel herverdelen van taken en bevoegdheden tussen verschillende beroepen met het oog op doelmatige inzet van kunde en capaciteit. In het regeerakkoord heeft het kabinet de inzet benadrukt dat alle zorgverleners zelfstandig taken kunnen uitvoeren waar zij het beste in zijn (taakherschikking). De inzet op taakherschikking is één van de oplossingen voor het capaciteitsprobleem in de gezondheidszorg.
In de nabije toekomst kan er door de diverse vormen van taakherschikking een adequaat antwoord gegeven worden op de stijgende en veranderende zorgvraag. Wij staan daarbij garant voor stimulerende randvoorwaarden. De noodzakelijke wetswijziging van de Wet op de Beroepen in de Individuele Gezondheidszorg (wet BIG) heeft de Tweede Kamer doorgeleid naar de Eerste Kamer. De Eerste Kamer heeft de wetswijziging nu in behandeling. Met de aanpassing van de wet BIG zijn geen additionele kosten gemoeid.
Voor de bekostigingsarrangementen van de nieuwe beroepen is de NZa gevraagd advies uit te brengen over de (on)mogelijkheden. Wij verwachten aan het einde van dit jaar een advies.
Rond de uitbreiding van het aantal opleidingsplaatsen van de opleidingen advanced nursing practice (anp) en physician assistant (pa) voeren we overleg met het ministerie van OCW.
In de kabinetsreactie over de uitwerking van het regeerakkoord inzake de numerus fixus geneeskunde en taakherschikking wordt nader ingegaan op het beschikbare aantal opleidingsplaatsen basis geneeskunde, medisch specialisten, als ook anp en pa en daarmee ook de kosten voor de uitbreiding.
349
Wat gaat de regering doen aan de slechte baangarantie van hbo-verpleegkundigen?
Het artikel met «Geen baangarantie voor hbo-verpleegkundigen» van Nursing van februari 2011, gaat in op het groeiende aantal studenten (9,5%) dat in 2011–2012 de opleiding HBO-verpleegkunde is ingestroomd.
Wij juichen het stijgende aantal aankomende studenten voor de HBO-V toe. Gelet op de groeiende en veranderende zorgvraag hebben wij hbo-verpleegkundigen hard nodig in de zorg.
V&VN is ondersteund door een subsidie van VWS bezig met een project over de beroepsprofielen van de verpleegkundigen gericht op de toekomstige beroepsuitoefening. VWS heeft hoge verwachtingen van de uitkomsten van dit project. Het onduidelijke onderscheid tussen niveau 4 mbo-opgeleide en niveau 5 hbo-opgeleide verpleegkundigen, ook in het artikel «Geen baangarantie voor hbo-verpleegkundigen» verwoord, komt in dit project zeer nadrukkelijk aan de orde.
350
Hoeveel topbestuurders kent Nederland, per sector GGZ, VVT, GHZ, ZKH en wie zijn dit?
De laatstbekende cijfers hierover zijn die uit de jaarverslagen over 2009. Die zijn gepubliceerd in TK 30 111, nr. 52, bijlage 93799. Daarin staat dat er 1 099 bestuurders zijn van 728 instellingen waarvan 114 ZKH, 130 GGZ, 112 GHZ en 372 VVT. Een lijst met namen kunnen wij u niet geven want die hebben we niet verzameld. We hebben wel transparantie over zorgbestuurders geregeld in de jaarverslagen. Verder is geregeld dat al die jaarverslagen te raadplegen zijn via de website www.jaarverslagenzorg.nl.
351
Wat is de salariëring van alle topbestuurders per naam en sector GGZ, VVT, GHZ, ZKH?
Over de salariëring van de zorgbestuurders wordt ieder jaar een rapportage naar de Kamer gestuurd. De laatste, gebaseerd op de cijfers uit de jaarverslagen over 2009, vindt u onder TK 30 111, nr. 52, bijlage 93799. Uit tabel 1 volgt dat het gemiddelde brutojaarloon van een zorgbestuurder € 136 500 was, samengesteld uit € 186 500 ZKH, € 129 000 GGZ, € 130 000 GHZ en € 120 000 VVT.
De rapportage gebaseerd op de jaarverslagen over 2010 zal vóór het einde van dit jaar naar de Kamer worden gestuurd.
Voor degenen die diepergaande analyses willen, is het bronnenmateriaal (de verschillende jaarverslagen) beschikbaar op www.jaarverslagenzorg.nl.
352
Aan welke politieke partijen zijn de topbestuurders gelieerd, per naam en sector GGZ, VVT, GHZ, ZKH?
Het gevraagde gegeven is hier niet bekend. Bekendmaking van hun politieke voorkeur behoort ook niet tot de transparantie-eisen voor zorgbestuurders.
353
Welke maatregelen gaat de regering treffen om kloof tussen de werkvloer en topbestuur op te heffen?
Door middel van het wetsvoorstel Wet cliëntenrechten zorg (Wcz) en de aanscherping van de fusietoetsing willen we de werkvloer en cliënten meer invloed geven op besluiten van het bestuur. In de Wcz worden aan cliënten, middels de cliëntenraad, een groot aantal advies- en verzwaard adviesrechten toegekend. Door de aanscherping van de fusietoetsing krijgen medewerkers en cliënten meer invloed op de besluitvorming met betrekking tot fusies. Hierdoor willen we de werkvloer en de cliënten dichter bij het bestuur brengen. Een mogelijke kloof tussen het bestuur en de werkvloer is hiernaast een onderwerp waar de zorginstellingen zelf aan moeten werken. Het gaat om de cultuur binnen de organisatie die daarop moet worden aangepast.
Aanvullend op het bovenstaande organiseert VWS ook een aantal bijeenkomsten over goed bestuur met medewerkers, cliëntenvertegenwoordigers, bestuurders en toezichthouders in de langdurige zorg om onder andere te spreken over deze mogelijke kloof.
354
Is de regering bereid topsalarissen wettelijk in te perken en deze te koppelen aan de CAO voor de zorg?
Voor de normering van de inkomens van de topfunctionarissen in de publieke en de semipublieke sector ligt een wetsvoorstel ter behandeling in de Kamer (TK 32600).
355
Wat zijn de opbrengsten indien het CIZ wordt afgeschaft en de indicatiestelling wordt teruggegeven aan professionele zorgverleners? Is de regering bereid deze besparingsmogelijkheid in de zorg te onderzoeken?
Voor de kosten van het CIZ is in de begroting 2012 een bedrag van € 107,4 mln. geraamd. Die brutokosten vallen vrij op het moment dat het CIZ wordt afgeschaft. Daarvan zullen dan nog wel de frictiekosten moeten worden afgetrokken, zoals bijvoorbeeld de kosten voor een sociaal plan. Het kabinet hecht sterk aan een onafhankelijke, objectieve en integrale indicatiestelling voor de AWBZ. Het CIZ voert die taak uit. Afschaffen van het CIZ is dan ook niet aan de orde. Wel wordt het proces van indicatiestelling AWBZ stapsgewijs vereenvoudigd. Daarvoor wordt u onder andere ook verwezen naar de programmabrief Langdurige Zorg, zoals die op 1 juni 2011 naar de Tweede Kamer is verzonden.
356
Wat kost de jaarlijkse indicatiestelling per provincie?
Het CIZ is niet per provincie georganiseerd. De kosten voor de jaarlijkse indicatiestelling AWBZ per provincie zijn dan ook niet bekend.
357
Wat kost jaarlijks het CIZ?
De kosten voor het CIZ zijn voor het jaar 2012 op € 107,4 mln. geraamd.
De hoofdmoot van de instellingssubsidie die aan het CIZ wordt verleend, is bedoeld om het salaris van het personeel te betalen. In 2010 was er bij het CIZ sprake van gemiddeld 1529 fte’s aan personeel ten behoeve van de indicatiestelling AWBZ. Het werkpakket voor het CIZ en haar medewerkers bestaat op hoofdlijnen uit de volgende functies:
• Indicatiestelling AWBZ;
• Bezwaar en beroep;
• Toetsing;
• Beleidsadvisering;
• Informatievoorziening in de keten en onderzoek.
Hierbij komen ook het invoeren van de maatregelen in het kader van de vereenvoudiging van het proces van indicatiestelling AWBZ, zoals bijvoorbeeld de indicatiemelding door zorgaanbieders voor tachtigplussers met langdurig verblijf. Voor 2012 komen daar het invoeren van c.q. het leveren van een bijdrage aan de uitvoering van de maatregelen, zoals die voortvloeien uit het regeer- en gedoogakkoord, nog bij: de overheveling van begeleiding en revalidatie vanuit de AWBZ naar respectievelijk de Wmo en de Zvw.
358
Hoeveel SIPS (standaard indicatieprotocollen) worden jaarlijks en per provincie afgegeven?
In 2010 zijn door het CIZ 245 340 SIP’s afgegeven. Dit betreft meer dan 26% van het totaal van 932 221 aan positieve indicatiebesluiten over dat jaar. Het aantal SIP’s per provincie wordt niet geregistreerd en is niet bekend.
Ten aanzien van de 932 221 positieve indicatiebesluiten kan nog het volgende worden opgemerkt:
• In 2010 zijn 176 476 aanvragen vervallen, afgebroken of afgewezen;
• Het aantal nieuwe cliënten, eerste indicaties, betrof 199 293;
• Er zijn 686 435 herindicaties afgegeven;
• Er waren 7 186 bezwaren bij het CIZ ingediend en er was sprake van 614 beroepszaken (inclusief voorlopige voorziening hangende beroep en hoger beroep). Bij het aantal bezwaar- en beroepszaken moet rekening worden gehouden met de effecten van de pakketmaatregel die een tijdelijke forse toename van het aantal zaken heeft laten zien.
359
Wat zijn de financiële consequenties indien de zorgzwaartefinanciering wordt afgeschaft en vervangen door rechtstreekse locatiefinanciering op basis van groepsgrootte en de hiervoor noodzakelijke personeelsbezetting? Is de regering bereid deze mogelijke besparingsoptie mee te nemen?
Sinds de invoering van de zorgzwaartefinanciering bepaalt de hoeveelheid zorg die cliënten nodig hebben het budget dat instellingen krijgen. Zorgzwaartebekostiging is een eerste stap naar een bekostiging die de cliënt volgt. Vóór 2009 ontvingen zorginstellingen een gemiddeld bedrag per cliënt en het aantal beschikbare bedden. Uit onderzoek onder zorgaanbieders blijkt dat 80% van de aanbieders van mening is dat de zorgzwaartebekostiging tot een eerlijkere verdeling van middelen heeft geleid.
Wij zien niet in op welke wijze rechtstreekse locatiefinanciering kostenbesparingen oplevert. Dit is ook een stap terug in de persoonsvolgende financiering. Nader onderzoek lijkt me dan ook niet opportuun. Wel willen we stappen zetten richting resultaatfinanciering. U wordt geïnformeerd in de volgende voortgangsrapportage in het voorjaar over de stand van zaken ten aanzien van resultaatfinanciering.
360
Het kabinet vind de kwaliteit van zorg in orde als: de (keten van) zorg naar professionele maatstaven effectief is, wat zich bijvoorbeeld uit in minder prevalentie van decubitus en ondervoeding. Hoeveel geld wordt geïnvesteerd in het verlagen van de prevalentie van decubitus? Hoeveel geld wordt geïnvesteerd in het verlagen van de prevalentie van ondervoeding? Welk deel van dit geld wordt ingezet om de Stuurgroep Ondervoeding voort te kunnen zetten?
Decubitus en ondervoeding wordt bij de zorginstellingen gemeten met de indicatoren uit het kwaliteitskader verantwoorde zorg. Het verlagen van de prevalentie decubitus en ondervoeding is een verantwoordelijkheid van de zorginstellingen zelf. De indicatoren zijn hierin een instrument om te meten. De veldpartijen participeren in de stuurgroepen die de indicatoren ontwikkelen en verbeteren.
De Stuurgroep «Wie beter eet wordt Sneller Beter», kortweg Stuurgroep Ondervoeding, is een groep deskundigen op het gebied van (klinische) voeding en ondervoeding als gevolg van een ziekte. In deze multidisciplinaire stuurgroep zijn verschillende (para)medische disciplines en/of beroepsorganisaties vertegenwoordigd. De doelstelling van de Stuurgroep is het bevorderen van de aandacht voor en de optimale zorg om ondervoeding als gevolg van ziekte op te sporen, te voorkomen en te behandelen met name bij de risicogroepen kwetsbare ouderen, chronisch zieken en mensen, die een grote ingreep zullen/hebben ondergaan.
De Stuurgroep ontvangt tot eind 2011 een projectsubsidie. Hun producten, projecten en goede voorbeelden worden onder de aandacht gebracht van zorginstellingen.
Vooralsnog ligt het niet voor de hand dat de Stuurgroep opgaat in het Kwaliteitsinstituut. Wel is het de bedoeling dat het Kwaliteitsinstituut bij haar werkzaamheden gebruik zal maken van bestaande structuren en organisaties.
In dit kader is het goed om te melden dat in november 2011 de Gezondheidsraad komt met een advies over ondervoeding. Met de voorstellen en aanbevelingen van de Raad zal VWS verder beleid ten aanzien van ondervoeding gaan vormgeven.
361
Met welke indicatoren werd in voorgaande jaren gemeten of de zorg effectief en veilig is, en door de cliënt positief ervaren wordt? Welke factoren ontbreken om volledig te illustreren wat er voor een cliënt werkelijk toe doet? Welke meetbare doelen stelt het kabinet zich voor wat betreft de kwaliteit van de langdurige zorg in 2012?
Cliënttevredenheid 1x per 2 jaar gemeten met de CQ-index. De zorginhoudelijke indicatoren worden jaarlijks gemeten. Specifieke indicatoren voor veiligheid en effectieve zorg zijn onder andere meten van risicosignalering zorgproblemen, medicatie- en valincidenten, bekwaamheid personeel, vrijheidsbeperkende maatregelen. Binnen de sector gehandicaptenzorg (GZ) wordt de cliënttevredenheid 1x per 3 jaar gemeten. De zorginhoudelijk indicatoren worden jaarlijks gemeten.
Binnen de stuurgroepen VVT en GZ wordt er naast het meten van de indicatoren gewerkt aan de doorontwikkeling van het kwaliteitskader. Ieder jaar wordt er met de veldpartijen en cliëntenorganisaties overlegd of de indicatoren nog de juiste zijn en meten wat de partijen willen meten, en wat er verbeterd moet worden.
362
Voor het stagefonds staat in 2012 € 99 miljoen opgenomen in de begroting. € 74 miljoen is daarvan afkomstig uit de kwaliteitsimpuls langdurige zorg. Is het bestuurlijk convenant dat is afgesloten van kracht voor de hele som van € 99 miljoen, of alleen het deel van de kwaliteitsimpuls?
Het bestuurlijk convenant gaat onder andere over de verdeling van de € 636 miljoen die structureel beschikbaar zijn voor het extra aannemen en opleiden van medewerkers in de (intramurale) langdurige zorg. Hieronder valt niet de € 74 miljoen euro die gebruikt is voor de financiering van het stagefonds. Het bestuurlijk convenant is dus niet van toepassing op die € 74 miljoen. Maar het draagt uiteraard wel bij aan de realisering van de convenantsdoelstellingen.
363
Op welke manier zijn de ondertekenaars van het bestuurlijk convenant gehouden aan het convenant?
Het betreft een bestuurlijk convenant waarin de convenantpartijen afspraken hebben gemaakt over de extra investeringen in de langdurige zorg. Met de ondertekening van het convenant hebben alle betrokken partijen zich hieraan bestuurlijk gecommitteerd. Dit betekent dat zij de ambitie van dit kabinet onderschrijven om daadwerkelijk een kwaliteitsslag te maken in de langdurige zorg door extra mensen op te leiden en aan te nemen en de administratieve lasten terug te dringen. Partijen zijn bestuurlijk gebonden aan dit convenant, maar het staat partijen juridisch vrij om het convenant op te zeggen.
364
Is de subsidieregeling palliatieve terminale zorg ook beschikbaar voor palliatieve zorg voor Nederlanders in het buitenland? Of wordt dit op een andere manier gefinancierd?
De Regeling palliatieve terminale zorg is bedoeld voor verbetering en (financiële) versterking van de vrijwillige palliatieve terminale zorg. Instellingen worden door subsidieverstrekking voorzien van een tegemoetkoming in de kosten die zij maken voor de coördinatie van vrijwilligers in hospices, bijna-thuis-huizen en in de thuissituatie. Daarnaast is voorzien in een tegemoetkoming voor huisvestingskosten. Hiertoe is deze specifieke subsidieregeling beperkt. Het gaat hierbij dus niet om de bekostiging van de daadwerkelijke zorg op grond van de AWBZ of de Zorgverzekeringswet.
De regeling staat derhalve niet open voor individuen. De subsidie is alleen bestemd voor instellingen die zich uitsluitend richten op vrijwillige palliatieve terminale zorg en die niet bekostigd worden uit hoofde van de AWBZ of Zvw. Ten slotte wordt met de regeling subsidie verstrekt voor de coördinatie van de netwerken palliatieve zorg.
Op basis van de huidige AWBZ-aanspraken kan zowel intra- als extramurale zorg in het buitenland worden verkregen, zolang de verzekering geacht kan worden in stand te zijn gebleven (doorgaans een jaar). Voor zorg in het buitenland bestaat daarvoor een vergoedingsregeling. Met het wetsvoorstel AWBZ buitenland dat op 4 oktober 2011 door de Tweede Kamer is aangenomen, wordt intra- en extramurale zorg buiten Europa en intramurale zorg binnen Europa beperkt tot drie maanden (extramurale zorg binnen Europa is vrij zolang de verzekering duurt). Naar aanleiding van de motie Wolbert wordt een uitzondering hierop gemaakt worden voor mensen die een indicatie voor palliatief-terminale zorg hebben. Zij kunnen als zij dat willen gedurende de duur dat de verzekering geacht wordt in stand te blijven (dus dat jaar) in het land van herkomst (wereldwijd) met behoud van de aanspraak (vergoeding van de kosten) de laatste levensfase doorbrengen. Zorgzwaartepakket VV 10 maakt hiervan onderdeel uit.
Daarnaast kan op basis van de huidige regelgeving ook aanspraak worden gemaakt op de vergoeding van zorg die als verzekerde zorg wordt aangemerkt in de Zorgverzekeringswet, indien mensen – om welke reden dan ook – in het buitenland verblijven. Het gaat hierbij om bijvoorbeeld de zorg die de huisarts levert, of de zorg die het ziekenhuis biedt. De vergoeding is gemaximeerd tot het in Nederland gebruikelijke tarief.
365
Op welke manier wordt geinvesteerd in ondersteuning en opleiding van vrijwilligers in palliatieve zorg? Hoeveel is daarvoor in 2012 beschikbaar?
Koepelorganisatie VPTZ ontvangt van mij een instellingssubsidie. Hiermee draagt de vereniging zorg voor samenwerking en afstemming met andere organisaties en participatie gericht op positionering van de organisatie. Daarnaast heeft de VPTZ een advies- en informatiefunctie en ontwikkelt zij kwaliteitsbeleid. Bovendien wordt met de instellingssubsidie een uitgebreid programma van trainingen voor vrijwilligers, coördinatoren en besturen opgezet. Hiervoor is ca € 600 000 gereserveerd.
366
In welke onderdelen van de palliatieve zorg wordt de € 3.8 miljoen besteed ter verbetering van de kwaliteit van palliatieve zorg?
In belangrijke mate worden deze middelen ingezet in het ZonMw-verbeterprogramma, dat is gericht op de werkvloer. Bestaande kennis en inzichten worden ontsloten. Denk aan deskundigheidsbevordering van verzorgenden, samenwerking tussen ziekenhuizen en huisartsen (huisartsenposten) en deskundigheidsbevordering in verpleeghuizen.
Eén van de speerpunten is het realiseren dat mensen kunnen overlijden op de plaats van hun voorkeur. Het programma is daarnaast gericht op verpleeg- en verzorgingshuizen en ziekenhuizen; instellingen waar veel mensen overlijden, maar waar palliatieve zorg nog niet altijd een vanzelfsprekende zaak is.
Ook voor de bevordering van goede kinderpalliatieve zorg en spirituele zorg is binnen dit programma plaats.
Daarnaast worden de middelen ingezet om palliatieve zorg verder te verankeren in diverse opleidingen en deskundigheid te bevorderen.
367
Op welke wijze wordt de kinder palliatieve zorg verbeterd vanaf 2012?
Er vindt op dit moment onderzoek plaats naar het opzetten van een landelijk consultatiepunt. Daarnaast wordt een landelijke (bij)scholingsmodule voor gediplomeerde kinderverpleegkundigen ontwikkeld. Kennis en vaardigheden van verpleegkundigen verbeteren en houdingaspecten worden versterkt, waardoor zij deskundig en professioneel zorg kunnen geven aan kinderen in de palliatieve fase.
Bovendien wordt een richtlijn voor kinderpalliatieve zorg ontwikkeld en in het ZonMw-verbeterprogramma is expliciet ruimte voor de verdere verbetering van kinderpalliatieve zorg.
368
Hoeveel mensen krijgen via een pgb palliatieve zorg?
Palliatieve zorg wordt op basis van twee verschillende indicaties gegeven. Daar waar er sprake is van palliatieve zorg in de thuissituatie of in een hospice wordt een bijzondere extramurale indicatie afgegeven. Bij palliatieve zorg in een instelling krijgt de persoon een indicatie voor het zorgzwaartepakket V&V 10. Uit het onderzoek van Research voor Beleid «Een pgb op basis van een zorgzwaartepakket» van juli 2010 blijkt dat 5 personen een pgb hebben op basis van een zzp V&V 10. Het aantal personen met een pgb voor palliatieve zorg met een extramurale indicatie is niet bekend.
369
Klopt het dat de motie Leijten/Wolbert 29 509, nr. 38 nog niet wordt uitgevoerd? Klopt het dat instellingen voor palliatieve zorg nog geen aanspraak kunnen maken op zzp 10?
Voor cliënten met behoefte aan palliatief terminale zorg die ervoor kiezen om tijdens de laatste fase van hun leven opgenomen te worden in een instelling, geldt dat zij een indicatie kunnen krijgen voor ZZP VV 10. Ook cliënten die al in een zorginstelling verblijven en die gespecialiseerde palliatief terminale zorg nodig hebben, kunnen worden geïndiceerd in ZZP VV10. De instelling krijgt de bijpassende vergoeding.
Momenteel vindt overleg plaats met ZN over de motie Leijten/Wolbert 29 509, nr. 38. De uitvoering hiervan vergt meer tijd dan voorzien; we vinden het belangrijk om de motie op zorgvuldige wijze uit te voeren. U zult zo spoedig mogelijk geïnformeerd worden.
370
Hoe gaat de in het gedoog- en regeerakkoord genoemde overheadnorm in de zorginstellingen uitgevoerd worden?
De overhead in de langdurige zorg zal worden aangepakt door een combinatie van maatregelen. Een voornaam instrument is het experiment regelarme instellingen. In dit experiment zijn zorgaanbieders opgeroepen om de regels te melden die hen hinderen om meer kwaliteit en doelmatigheid in de zorg te realiseren. Ook zijn zorgaanbieders opgeroepen op met voorstellen voor een experiment te komen om met minder regels meer kwaliteit en doelmatigheid te realiseren. Zie daartoe ook de brief van 6 juli jl. (DLZ/KZ-U-3071232). Daarnaast is het plan van aanpak ter vermindering van de administratieve lasten «Meer tijd voor de Cliënt» opgesteld waarin de maatregelen verder zijn uitgewerkt. Dit plan is als bijlage bij het convenant over de 12 000 extra medewerkers gevoegd, waarmee het wordt ondersteund door de medeondertekenaars van het convenant.
371
Hoe groot is de overhead in verpleeghuizen?
In 2010 is onderzoek gedaan naar de effectiviteit van het beleid met betrekking tot de beperking van de administratieve lasten in de zorg (Werken aan de zorg: Meer tijd voor de cliënt, Plexus, 2010).
In dit onderzoek is o.m. in beeld gebracht wat de ontwikkeling van het aantal fte is geweest, met daarbinnen de overhead. Overhead is in dit onderzoek gedefinieerd als kosten gemaakt voor management, staf en facilitair personeel.
In dit onderzoek is geconstateerd dat er sinds 2000 sprake is van een absolute stijging in het aantal FTE in de VV&T. In 2000 telden de VVT in totaal 182 500 FTE. Dit is gestegen met bijna 21% tot in totaal 221 700 FTE in 2006. Daarna is het aantal FTE in de VV&T weer iets teruggelopen tot in totaal 207 640 FTE in 2008.
In het rapport is aangegeven dat de omvang van de overhead in VV&T instellingen in 2000 is 16 300 FTE. Dat is 8,9 procent. Deze stijgt tot 20 700 FTE in 2008. Dat is 9,9 procent.
In het rapport is geen onderscheid gemaakt tussen de verpleeghuizen, verzorgingshuizen en de thuiszorg. Het onderzoek is te downloaden op www.werkenaandezorg.nl .
372
Hoe groot is de overhead in verzorgingshuizen?
Zie antwoord 371
373
Welke regels worden er naar de verwachting van de minister als gevolg van het experiment regelarme zorginstellingen geschrapt?
Op 6 juli zijn de zorgaanbieders in de langdurige zorg opgeroepen om deel te nemen aan het experiment. Het experiment kent twee onderdelen. Als eerste is de zorgaanbieders in de langdurige zorg gevraagd om de regels te melden die hen hinderen in het realiseren van kwaliteit en doelmatigheid. Deze meldingen zullen dan worden bezien vanuit het uitgangspunt van high trust, high penalty, dat willen zeggen, kunnen de regels op grond van vertrouwen worden geschrapt, maar geherintroduceerd als het vertrouwen wordt geschaad. Als tweede konden zorgaanbieders voorstellen doen om daar waar de regels hen hinderen om meer kwaliteit of doelmatigheid te realiseren, een experiment vorm te geven waarin geleerd kan worden hoe met minder of zelfs geen regels gewerkt kan worden. Op basis van een evaluatie kan dan het geleerde worden toegepast voor alle aanbieders.
In totaal zijn er ca 680 meldingen gedaan van regels die in de ogen van de zorgaanbieders aangepakt zouden kunnen worden, en zijn er ca 120 aanmeldingen voor een experiment.
De meldingen zijn divers van aard, en betreffen o.a.
• De werkwijze van het CAK.
• Het aanvragen van de Toeslagen Extreme Zorgbehoefte (TEZ).
• Het tijdspad van de nacalculatie van de NZA.
• De registratie van dezelfde uren op diverse manieren voor verschillende partijen.
• De differentiatie in producten en de verschillen in functies.
• Het aanleveren van verschillende eenheden aan het CIZ en het zorgkantoor.
• Het gebruik van AZR en de bindende regels waaraan zorgaanbieders zich moeten conformeren.
• Het feit dat de zorgorganisatie veel (en steeds min of meer dezelfde) informatie moet aanleveren aan diverse partijen in verschillende formats.
• De vele verschillende controles (AO/IC, zorginspectie, controles door zorgkantoor).
• De Melding Incidenten Cliënten registratie.
• Regels rondom het zorgleefplan incl. de handtekening en verplichte evaluatie.
• De uitvoeringsverzoeken die opgevraagd moeten worden bij huisartsen voor verpleegtechnische handelingen.
• De steeds wijzigende prestatie indicatoren en de daarbij behorende definities in het Jaardocument Maatschappelijke Verantwoording.
• Indicatiestelling
• Schotten in de zorg
Deze meldingen worden op dit moment beoordeeld. De grote belangstelling voor het experiment betekent een even grote inspanning voor zowel VWS als partijen zoals het CIZ, CVZ, NZa en de IGZ om tot een passende reactie per melding te komen, en de vele aanvragen voor een experiment te wegen. Wij trekken de periode tot aan eind november van dit jaar uit om tot een passende reactie per melding van aan te pakken regels te komen alsmede de selectie van experiment-aanvragen. Naar verwachting zult u in de maand december hierover worden bericht, zodat in lijn met de planning, de eerste experimenten met ingang van januari 2012 van start kunnen gaan.
374
Klopt het dat er geen budget beschikbaar is voor de verdere landelijke uitrol van de zorgstandaard dementie?
Voor de ontwikkeling van de zorgstandaard dementie is subsidie verleend aan Alzheimer Nederland. Dat past in ons beleid voor enkele grote complexe aandoeningen de ontwikkeling van zorgstandaarden te stimuleren. In 2012 moet deze standaard gereed zijn en vervolgens worden geïmplementeerd. Voor de implementatie hebben wij geen budget beschikbaar gesteld. Wij zijn van mening dat de partijen die de zorgstandaard hebben ontwikkeld zelf verantwoordelijk zijn voor de implementatie. Het ligt daarbij voor de hand dat nauw wordt samengewerkt met verzekeraars en in de toekomst met het kwaliteitsinstituut. Nadat de zorgstandaard is vastgesteld zal de Inspectie voor de gezondheidszorg (IGZ) toezien op de toepassing ervan.
375
De beleidsregel ketenzorg dementie wordt in 2012 voortgezet (€ 10,5 miljoen). Hoe ziet de besteding van deze € 10,5 miljoen eruit? Hoeveel gaat er naar onderzoek naar dementie?
Aanbieders kunnen voor het aanbieden van samenhangende dementiezorg gebruik maken van de beleidsregel Ketenzorg dementie. De middelen worden door de zorgkantoren toegekend aan regio’s die een goede keten opzetten voor dementiezorg. De experimenten moeten zich houden aan de Leidraad Ketenzorg Dementie. De middelen worden voornamelijk ingezet voor financiering van casemanagement en de kosten van ketenregisseurs. Uit dit bedrag worden geen onderzoeken naar dementie gefinancieerd. In mijn antwoord bij vraag 377 is ingegaan op het onderzoek in Nederland naar dementie.
376
De uitvoering van het plan <Zorg voor mensen met dementie> dat op 17 juni 2008 aan de Tweede Kamer is aangeboden, wordt in 2012 afgerond. Hoeveel geld gaat er daarna in zijn totaliteit naar zorg voor mensen met dementie? Hoe is de verdeling van dit bedrag over zorg voor mensen met dementie en onderzoek naar dementie?
In het antwoord op vraag 2 is beschreven hoeveel geld er bij benadering wordt besteed aan de zorg voor mensen met dementie. Zorg en ondersteuning voor mensen met dementie wordt bekostigd uit de ZVW, Wmo en de AWBZ.
In 2012 blijft de beleidsregel ketenzorg dementie van kracht. Hiervoor is € 10,5 miljoen beschikbaar vanuit de AWBZ. Hiermee hebben de zorgkantoren de mogelijkheid om een opslag op de AWBZ-tarieven te bieden als de samenhangende dementiezorg goed geregeld is. Dit najaar wordt u per brief geïnformeerd over de resultaten van het plan «Zorg voor mensen met dementie» en mogelijke vervolgstappen. Daarbij zal ook het onderzoek naar dementie worden betrokken.
377
Hoeveel geld gaat er in Nederland naar onderzoek met betrekking tot Alzheimer en dementie? Naar welke instellingen gaat welk bedrag?
In het kader van het «Joint Programming Initiative on Neurodegenerative Diseases, especially Alzheimer’s Disease», een samenwerkingsverband van 23 Europese landen, vindt op dit moment een inventarisatie plaats van onder andere alle investeringen in onderzoek naar dementie. Uit de eerste resultaten komt naar voren dat op 1 januari 2011 in Nederland ongeveer € 18 miljoen uitstond voor onderzoek. Deze gelden gingen naar universitaire en andere onderzoeksinstituten. De complete resultaten van de inventarisatie, inclusief een vergelijking tussen de deelnemende landen, worden naar verwachting nog dit jaar gepubliceerd op de website: www.neurodegenerationresearch.eu.
378
Op welke wijze wordt onderzoek naar Alzheimer en dementie door VWS gestimuleerd?
Het ministerie van VWS is met ZonMw actief betrokken bij het «Joint Programming Initiative on Neurodegenerative Diseases, especially Alzheimer’s Disease». Een van de doelstellingen van dit programma is het opstellen en uitvoeren van een gezamenlijke wetenschappelijke onderzoeksagenda op het terrein van neurodegeneratieve aandoeningen in het algemeen en dementie in het bijzonder. Aan het programma nemen 23 Europese landen deel. Naar verwachting zal de Management Board van dit programma, waarin ook Nederland vertegenwoordigd is, nog dit jaar de onderzoeksagenda vaststellen. Vanaf 2012 kunnen deelnemende landen vervolgens gezamenlijk onderzoeken laten uitvoeren. Vooruitlopend op deze agenda is in mei van dit jaar al een gezamenlijke oproep gedaan tot voorstellen voor onderzoek naar biomarkers ten behoeve van diagnostiek. Nederland heeft hiervoor voor Nederlandse onderzoekers € 600 000 beschikbaar gesteld, naast de voor dementie-onderzoek beschikbaar gestelde gelden als gemeld in het antwoord op vraag 377. Op basis van de gemeenschappelijke onderzoeksagenda wordt bezien hoe Nederland met private partners en de wetenschappelijke wereld een bijdrage kan leveren aan de uitvoering van de agenda.
379
In hoeveel instellingen worden er nog 24-uursluiers gebruikt?
Dit kwam ook aan de orde tijdens het mondelinge vragenuur in uw Kamer d.d. 4 oktober 2011 naar aanleiding van mondelinge vragen van het lid Agema (PVV). De Inspectie voor de gezondheidszorg (IGZ) heeft via het IGZ-loket dit jaar 6 100 meldingen ontvangen, waarvan 1 701 over ouderenzorg en 486 over gehandicaptenzorg. In 20 meldingen werd het woord «incontinentiemateriaal» of «luier» genoemd, in een bredere context van slechte zorg of slechte bejegening. Van deze meldingen was er één van een 24-uursluier.
Bij het Meldpunt ouderenmishandeling zijn geen meldingen over 24-uursluiers ontvangen.
De IGZ besteedt inmiddels in haar toezicht meer aandacht aan goede incontinentiezorg, de daaraan verbonden diagnostiek en zet in op geen gebruik van 24-uursluiers binnen instellingen, tenzij dit op medische indicatie gewenst is en de cliënt hier uitdrukkelijk mee heeft ingestemd.
380
Bij het project Nationaal Programma Ouderenzorg lopen 62 experimenten. Kan er een korte toelichting worden gegeven over wat voor soort experimenten met wat voor soort doelstelling er momenteel lopen?
In het Nationaal Programma Ouderenzorg (NPO) lopen inmiddels 75 projecten voor betere zorg aan ouderen met complexe problematiek. De wensen en mogelijkheden van deze kwetsbare ouderen zelf staan centraal in het NPO. Doel is een samenhangend zorgaanbod dat beter is afgestemd op de individuele behoeften. De vernieuwingen en verbeteringen moeten voor kwetsbare ouderen resulteren in meer zelfredzaamheid, meer functiebehoud en minder afhankelijkheid van zorg. Ruim 550 organisaties uit de zorg- en welzijnssector, gemeenten, verzekeraars en ouderenorganisaties werken landelijk en regionaal samen om dit doel te bereiken.
De 75 projecten zijn onderverdeeld in 17 transitie-experimenten, 32 onderzoeksprojecten, 11 implementatieprojecten en 15 onderwijsprojecten. In de transitie-experimenten worden verbeteringen in de zorg uitgeprobeerd waarvoor het nodig is om de organisatie van wonen, welzijn en zorg heel anders aan te pakken. Tijdens de experimenten wordt wetenschappelijk onderzocht of die veranderingen ook daadwerkelijk verbeteringen voor ouderen opleveren en zo ja, in welke mate en tegen welke kosten.
In onderzoeksprojecten en implementatieprojecten worden verbeteringen verder ontwikkeld of al voorbereid voor een bredere invoering.
In de onderwijsprojecten wordt de kennis over goede ouderenzorg in samenwerking met het programma Zorg voor Beter vertaald in lesmateriaal dat het onderwijs voor zorgprofessionals (MBO/HBO) vooruit helpt.
381
Is het correct dat er geen budget beschikbaar is voor de verdere landelijke uitrol van de zorgstandaard dementie, en wat gaat het kabinet hieraan doen?
Zie antwoord 374
382
Vanaf welk jaar wordt gemeten op de indicatoren die zijn ontwikkeld in het kader van de Kwaliteitskaders Verantwoorde zorg? Vanaf welk jaar zullen deze indicatoren worden geimplementeerd?
Voor de sector verpleging, verzorging en thuiszorg (VV&T) is er vanaf 2005 gestart met het ontwikkelen van indicatoren. Deze zijn voor het eerst in 2007, en vanaf dat moment jaarlijks gemeten. Voor de sector gehandicaptenzorg (GZ) is de ontwikkeling later gestart en is er in 2009 gestart met het meten van de indicatoren.
Gedurende deze jaren is het instrumentarium verder doorontwikkeld, en is er meer inzicht verkregen in het meetsysteem. Tegelijkertijd bleek ook dat een grondige herbezinning nodig was. Beide sectoren zijn nu in deze fase. Zowel het meetinstrumentarium voor de GZ als de VV&T wordt herontwikkeld en vormgegeven. Daarbij wordt ook gekeken of en welke absolute normen (waaraan de zorg minimaal moet voldoen) kunnen worden opgenomen in het meetinstrumentarium. Omdat dit in ontwikkeling is kunnen er geen harde uitspraken over thema’s worden gedaan, maar gedacht kan worden aan thema’s als ondervoeding, decubitus en vrijheidsbeperkingen.
De zorgplanbespreking biedt bij uitstek gelegenheid voor cliënten en zorgmedewerkers om met elkaar in gesprek te gaan over de zorgverlening, bejegening etc. en evt. aanpassingen daarin. Zo zal in de GZ nieuwe stijl daarom de kwaliteitsmeting (zorginhoud) gekoppeld worden aan de jaarlijkse zorgplanbespreking. Daarnaast worden er binnen de zorginstellingen 1x in de 2 jaar (VV&T) of 1x in de 3 jaar (GZ) de cliëntervaringen in kaart gebracht.
383
Hoe vaak wordt het CCE jaarlijks geconsulteerd? Hoe vaak gaat het dan om advies over het opstellen van een zorgplan en hoe vaak om begeleiding bij uitvoering daarvan? Voor welk percentage van de mensen met een bijzondere zorgvraag wordt contact opgenomen met het CCE?
Het aantal consultaties bedraagt op jaarbasis circa 1200. In alle gevallen is daarbij sprake van advies t.b.v. het opstellen van een zorgplan. In de helft van de gevallen wordt personeel ingezet om te helpen bij de begeleiding; bij de andere helft van de gevallen wordt «de vinger aan de pols» gehouden via evaluatiegesprekken en tussenrapportages. Er is geen eenduidig cijfermateriaal over het aantal mensen met een bijzondere zorgvraag beschikbaar, mede vanwege de grote differentiatie in zorgbehoefte van deze mensen.
Het CCE vraagt voor het toetsen van een aanvraag ten behoeve van het toekennen van een Toeslag voor Extreme Zorgzwaarte een eigen bijdrage van € 950.
De gemiddelde toeslag bedraagt circa € 64 000 per persoon op jaarbasis. Op dit moment vindt één keer in de vijf jaar een hertoetsing plaats.
384
Hoeveel geld gaat er jaarlijks om in de «Toeslag extreme zorgzwaarte»? Voor hoeveel mensen wordt deze toeslag uitgekeerd? Wat is voor beiden de trend van de afgelopen 5 jaar? Waaruit is op te maken dat de toeslag extreme zorgzwaarte niet het gewenste effect sorteert? Wat is het gewenste effect?
In de onderstaande tabel kunt u de ontwikkelingen van de Toeslag extreme zorgzwaarte (TEZ) zien.
|
2006 |
2007 |
2008 |
2009 |
2010 |
|
|---|---|---|---|---|---|
|
Totale kosten TEZ x € mln. |
€ 38.2 |
€ 54.2 |
€ 71.5 |
€ 87.6 |
€ 148.4 |
|
Vastgestelde aanvragen |
617 |
867 |
1 174 |
1 492 |
2 368 |
|
Gemiddeld toeslagbedrag x € 1 000 |
€ 61.9 |
€ 62.5 |
€ 60.9 |
€ 58.7 |
€ 64.1 |
|
Aantal instellingen met TEZ |
74 |
87 |
89 |
91 |
113 |
Bron: NZa
De NZa, de zorgkantoren en het Centrum voor Consultatie en Expertise en instellingen met veel relevante ervaring merken op dat lang niet duidelijk is of de zorg die wordt geleverd daadwerkelijk aansluit bij de complexe zorgvraag van de cliënten met probleemgedrag. (NZa signalering 2011, CCE 16 maart 2011, Hoeve Boschoord, 28 juni 2011) Dat de geboden zorg aansluit bij de ontwikkelingsdoelen van de cliënt, is uiteindelijk het beoogd resultaat.
385
Wat is de voortgang met betrekking tot het terugdringen van «dwang en drang»? Wat zijn de scores op welke indicatoren?
Ten aanzien van het terugdringen van «dwang en drang» is de nodige vooruitgang te melden. Terugdringen van dwang en drang vindt in de zorg voor mensen met dementie of een verstandelijke beperking plaats via het kwaliteitsverbeterprogramma Zorg voor Beter. Zorg voor Beter werkt daarbij volgens twee sporen: ten eerste wordt kennis over goede voorbeelden verspreid, ten tweede wordt er hulp geboden bij implementeren van deze goede voorbeelden. Het zorg voor Beter programma loopt sinds 2005 en loopt vanwege de goede resultaten nog door tot eind 2011.
Zorg voor Beter bevat speciale trajecten rond het terugdringen van vrijheidsbeperkingen. Aan de eerste reeks verbetertrajecten getiteld «Maatregelen op Maat hebben in totaal 50 teams uit 35 instellingen meegedaan. Vervolgens is, samen met de Inspectie, in 2009 gestart met trajecten «Ban de Band». Ban de Band richtte zich aanvankelijk op het terugdringen van de toepassing van zogenaamde onrustbanden, maar heeft later een bredere focus gekregen. In totaal namen hieraan 30 instellingen deel.
Door participatie in verbetertrajecten worden de professionals zich allereerst (meer) bewust van de problematiek en passen hier de zorg en ondersteuning op aan. Dat is misschien wel het grootste winstpunt, omdat daarmee kwaliteitsverbetering begint.
Die bewustwording heeft ook geleid tot daadwerkelijke reductie van het aantal en intensiteit van de vrijheidsbeperkingen. De deelnemers aan de verbetertrajecten Maatregelen op Maat en Ban de Band slaagden er in vrijheidsbeperkingen met 30% terug te dringen. Verder is het gelukt om -bij het toepassen van vrijheidsbeperkende maatregelen- terug te grijpen naar «lichtere» vormen (veelal met inzet van domotica als belmat of bewegingssensoren) en zodoende «zwaardere» vormen (als de Zweedse band, bedhekken, verpleegdeken) te voorkomen.
Uiteraard was het daarbij niet de bedoeling om «vervangende» maatregelen als het toedienen van psychofarmaca toe te passen en dat is ook gelukt. Soms was zelfs het omgekeerde het geval en nam als gevolg van deze verbetertrajecten ook het gebruik van psychofarmaca af! De verklaring daarvoor is dat juist door cliënten meer vrijheid te geven het onrustig gedrag afneemt en het gebruik van medicatie kan worden afgebouwd.
Tevens hebben de deelnemers per instelling gewerkt aan scholing voor medewerkers, huisregels, een (afdelings)visie op vrijheidsbeperking, en opstellen van protocollen.
Uit het Zorg voor Beterprogramma blijkt duidelijk dat het terugdringen van dwang en drang veel te maken heeft met cultuur en met een duidelijke visie op zorg en vrijheid. Dat dat een cruciaal effect kan hebben op de manier waarop zorgteams erin slagen om met soms zeer complexe cliënten om te gaan, blijkt ook uit de casus van de jongen die eerder dit jaar in de media verscheen. Het overplaatsen naar een andere instelling, waarbij een zeer duidelijke visie is op zorg, gedrag en vrijheid, welke visie consequent wordt toegepast in de praktijk, leidde ertoe dat het tuigje waarmee hij eerder aan de muur vastzat, niet meer nodig was.
386
Welke maatregelen worden getroffen om de regeling «Toeslag Extreme Zorgzwaarte» anders in te richten, ter bevordering van de zorg voor mensen die gebruik maken van deze regeling?
In de Voortgangsrapportage Hervorming Langdurige Zorg van 31 oktober jl. is ingegaan op de extreme zorgzwaarte. Voor het antwoord op de vraag wordt u verwezen naar de genoemde Voortgangsrapportage.
387
Wat kosten de persoonsgebonden budgetten jaarlijks, per provincie?
Het CVZ registreert op basis van gegevens van zorgkantoren het beroep op de pgb-regeling uitgesplitst naar zorgkantoorregio. Omdat deze regio’s niet geheel zijn te herleiden naar provincies, is het niet mogelijk het gevraagde overzicht te geven. Onderstaand overzicht geeft het beroep op de pgb-regeling voor het jaar 2010 uitgesplitst naar zorgkantoorregio.
|
Zorgkantoor |
Kostenverdeling (in mln.) |
|---|---|
|
Drenthe |
106 502 666 |
|
Zwolle |
94 911 204 |
|
Flevoland |
40 511 099 |
|
Zaanstreek/Waterland |
32 704 301 |
|
Kennemerland |
41 781 572 |
|
Rotterdam |
78 464 939 |
|
Apeldoorn, Zutphen e.o. |
46 445 495 |
|
Utrecht |
147 280 635 |
|
t Gooi |
67 586 809 |
|
Amsterdam |
89 560 428 |
|
Haaglanden |
98 114 570 |
|
West-Brabant |
80 016 780 |
|
Zeeland |
56 945 235 |
|
Zuid-Hollandse eilanden |
48 920 209 |
|
Zuid Limburg |
121 332 600 |
|
Zuidoost Brabant |
110 189 428 |
|
Delft Westland Oostland |
30 405 814 |
|
Nieuwe Waterweg Noord |
21 138 609 |
|
Friesland |
122 183 061 |
|
Twente |
103 245 141 |
|
Arnhem |
137 531 979 |
|
Groningen |
152 727 494 |
|
Midden IJssel |
22 595 832 |
|
Nijmegen |
66 635 080 |
|
Midden Brabant |
69 622 833 |
|
Noordoost Brabant |
105 102 352 |
|
Noord en Midden Limburg |
79 571 528 |
|
Midden Holland |
29 523 626 |
|
Waardenland |
49 454 623 |
|
Noord-Holland-Noord |
71 496 606 |
|
Amstelland en deMeerlanden |
22 711 830 |
|
Zuid-Holland Noord |
51 957 859 |
|
Totaal |
2 397 172 237 |
Bron: College voor Zorgverzekeringen
388
Hoeveel persoonsgebonden budgetten worden jaarlijks afgegeven per zorgdoelgroep en sector?
Alle pgb-houders krijgen ieder jaar een nieuwe beschikking van het zorgkantoor. Ultimo april hadden ongeveer 130 duizend personen een pgb. In onderstaande tabel zijn de aantallen afzonderlijk weergegeven voor pgb-houders geïndiceerd door een Bureau Jeugdzorg (BJZ) en pgb-houders geïndiceerd door het CIZ in drie leeftijdsklassen. Bij de grondslagen dient bedacht te worden dat een clïent meerdere grondslagen voor AWBZ-zorg kan hebben. Aangezien het hier gaat om een extrapolatie van een steekproef van enkele zorgkantoren moeten de aantallen als indicatief worden beschouwd.
|
BJZ |
CIZ<18 |
8–64 j |
65-plus |
totaal |
|
|---|---|---|---|---|---|
|
Totaal |
33,7 |
23,5 |
51,8 |
21,1 |
130,1 |
|
Man |
27,1 |
14,5 |
27,6 |
8,1 |
77,3 |
|
Vrouw |
6,5 |
9 |
24,2 |
13 |
52,7 |
|
Somatisch |
0,0 |
4,2 |
14,4 |
17,7 |
36,3 |
|
Psychogeriatrisch |
0,0 |
0,0 |
0,5 |
3,5 |
4,0 |
|
Psychiatrisch |
33,6 |
6,6 |
24,4 |
1,3 |
65,9 |
|
Lichamelijke handicap |
0,0 |
5,2 |
8,9 |
2,8 |
16,9 |
|
Verstandelijke handicap |
0,0 |
18,0 |
14,6 |
0,3 |
32,9 |
|
Zintuiglijke handicap |
0,0 |
1,3 |
1,3 |
0,7 |
3,3 |
Bron: UVIT Zorgkantoren.
389
Hoeveel indicaties «Begeleiding» hebben een pgb financiering?
Er zijn op 1 januari 2011 ongeveer 240 000 personen met een extramurale AWBZ-indicatie met een vorm van begeleiding. Hiervan zijn er ruim 200 000 geïndiceerd door het CIZ (Bron: CIZ Basisrapportage, Tabel 7.3 op p. 19. Deze rapportage is te downloaden via http://ciz.databank.nl ). Daarnaast zijn er ca. 35 000 jeugdigen geïndiceerd door een van de Bureaus Jeugdzorg (Bron: raming VWS mede op basis van een extrapolatie op basis van pgb-gegevens van de UVIT-zorgkantoren).
Ongeveer 105 000 budgethouders hebben een pgb met een vorm van begeleiding (Bron: extrapolatie op basis van pgb-gegevens van de UVIT-zorgkantoren). In dit aantal is een aantal met pgb thuiswonende verblijfsgeïndiceerden begrepen.
Het aantal pgb-houders met begeleiding zal afnemen als gevolg van de pgb maatregelen en de decentralisering van de functie begeleiding. In een later stadium zullen wij de effecten hiervan nader in kaart brengen.
390
Hoeveel indicaties «Persoonlijke verzorging» hebben een pgb financiering?
Er zijn ongeveer 245 000 personen met een extramurale AWBZ-indicatie voor persoonlijke verzorging (Bron: CIZ Basisrapportage, versie 1 januari 2011, Tabel 9.4 op p 27. Deze rapportage is te downloaden via http://ciz.databank.nl ). Ongeveer 57 000 budgethouders hebben een pgb voor deze functie (Bron: extrapolatie op basis van gegevens van de UVIT-zorgkantoren). In dit aantal is ook een aantal met pgb thuiswonende verblijfsgeïndiceerden begrepen.
Het aantal pgb-houders met persoonlijke verzorging zal afnemen als gevolg van de pgb maatregelen. In een later stadium zullen wij de effecten hiervan nader in kaart brengen.
391
Hoeveel contracten beheert de SVB voor pgb-houders met personeelsleden?
Het SVB Servicecentrum PGB beheert op 30 juni jl. de contracten van 28 092 mensen met een pgb.
392
Hoe wordt het vulpercentage van zorg in natura berekend?
De indicatiestelling voor extramurale zorg bevat een klasse voor omvang van de prestaties per week en de looptijd van de indicatie.
Het vulpercentage is een begrip dat gebruikt wordt in het Actiz Rapport «Transitie naar toekomstige zorg» over de benchmark in de zorg 2010 (pagina 41) en is overgenomen door het CPB in de notitie «Effecten van het kabinetsvoorstel voor het pgb. Het vulpercentage is geleverde zorg ten opzichte van het maximum aantal uren in de geïndiceerde klasse gedurende looptijd van de indicatie met een maximum van een jaar.
In de benchmark wordt vervolgens geconstateerd dat de daadwerkelijk geleverde uren zorg 53% zijn van de volgens de indicatiestelling in klassen maximaal te leveren zorg. Het vulpercentage is een gemiddelde over alle instellingen en alle cliënten die bij de benchmark betrokken waren.
Om twee belangrijke redenen is de beleidsmatige relevantie van dit gegeven beperkt.
Ten eerste wordt van de maximale looptijd van de indicaties uitgegaan. In veel gevallen is de reden voor een lager vulpercentage dat deze looptijd niet wordt volgemaakt (bijvoorbeeld bij overlijden) of dat er tijdelijk minder of geen AWBZ-zorg is (bijvoorbeeld bij een ziekenhuisopname). Door de gehanteerde definitie van het vulpercentage in de benchmark is hier geen rekening mee gehouden.
De tweede reden is dat de AWBZ-indicatie gebruik maakt van een bandbreedte binnen een klasse. Dit gebeurt om de cliënten maatwerk te kunnen leveren zonder dat bij elke geringe verandering in de zorgvraag een herindicatie noodzakelijk is. In de definitie van het vulpercentage in de benchmark wordt uitgegaan van het maximum aantal uren in elke klasse en is met het maatwerk in de praktijk geen rekening mee gehouden.
De conclusie is dat om deze redenen het gemiddelde vulpercentage naar een individuele cliënt vertalen niet raadzaam is.
Er zit een complexe wereld achter een gemiddeld vulpercentage van 50 %. Om een en ander te verhelderen wordt onderstaand een voorbeeld gegeven.
Bijvoorbeeld:
Het ontvangen van zorg start met de indicatie. Stel dat dit een indicatie is in de klasse die loopt van 16–19,9 uur. Deze cliënt heeft dan recht op minimaal 16 en maximaal 19,9 uur zorg per week.
Om het vulpercentage te kunnen berekenen kijken we naar de zorg die deze cliënt echt heeft ontvangen.
In dit voorbeeld ontvangt de cliënt een half jaar zorg en komt dan te overlijden. Over het hele jaar heeft de cliënt dan maar gemiddeld 10 uur zorg ontvangen. Het vulpercentage is dan 50 %.
Zeker bij palliatieve zorg kan zo een laag vulpercentage resulteren. Bij alle palliatieve cliënten wordt immers een indicatie voor uren per jaar afgegeven (herindicaties te voorkomen), terwijl gemiddeld de palliatieve zorg maar een aantal weken wordt geleverd.
Daarnaast hebben bijna alle cliënten eerst zorg thuis voordat zij verhuizen naar een verzorgings- of verpleeghuis. Ook in die gevallen wordt niet het hele jaar zorg thuis geleverd en is het vulpercentage laag.
Het gemiddelde vulpercentage van 53 % wordt dus heel sterk beïnvloed doordat terecht minder dan de maximale duur zorg wordt geleverd.
393
Is het waar dat het vulpercentage voor alle zorg in natura zorg 53 % bedraagt? (cpb-rapport over pgb maatregel)?
Zie antwoord 392.
394
Krijgt iemand met een indicatie voor 19,9 uur persoonlijke verzorging maar 10 tot 11 uur zorg in Nederland (cpb-rapport over pgb maatregel)?
Zie antwoord 392.
395
Hoe komt het banenverlies in de pgb sector terug in banen bij de zorg in natura organisaties?
De pgb-plannen van het kabinet zijn er op gericht om de groei van het toekomstig beroep op het pgb af te remmen. Dit betekent dat in vergelijking met ongewijzigd beleid in de toekomst er minder beroep zal worden gedaan op het pgb. Dit wegvallen van een toekomstige vraag kan nooit op dit moment tot banenverlies leiden, omdat deze banen er nog niet zijn. De kabinetsplannen zullen verder leiden tot een verschuiving van cliënten richting de zorg in natura, de vergoedingsregeling en de begeleiding aangeboden door de gemeenten. De aard en de omvang van al deze verschuivingen van cliënten is bepalend voor hoeveel en waar extra personeelsinzet nodig zal zijn. In de notitie van het CPB «Effecten van het kabinetsvoorstel voor het pgb» van september jl. werd verondersteld dat de pgb-maatregelen er toe zullen leiden dat er meer banen bijkomen in de reguliere zorg en dat er «arbeidsplaatsen van betaalde mantelzorg» zullen verdwijnen. Naar de mening van het kabinet gaat het bij «betaalde mantelzorg» niet om arbeidsplaatsen. Daarnaast is deze constatering in lijn met de intentie van het kabinet.
396
Welke doelgroepen/hoeveel mensen hebben problemen dat hun pgb op hun privérekening wordt gestort?
Eén van de kenmerken van de pgb-regeling is dat het pgb op de privérekening van de budgethouder wordt gestort. De budgethouder kan met dit budget vervolgens de zorgverleners betalen. Bij verreweg de meeste budgethouders verloopt dit goed. Er kunnen problemen ontstaan wanneer de budgethouder niet goed in staat is het pgb te beheren. Het geld kan dan worden besteed aan andere zaken dan waarvoor het is bedoeld of in handen vallen van derden die niet te goeder trouw zijn. Dat dit voorkomt, blijkt uit gesprekken die met budgethouders zijn gevoerd en signalen die ons bereiken vanuit de bij de uitvoering van het pgb betrokken organisaties en de publiciteit. Om hoeveel personen het gaat is niet bekend.
397
Er wordt een bedrag van € 130 mln. beschikbaar gesteld voor transitiekosten bij de overheveling van extramurale begeleiding naar gemeenten. € 80 mln. daarvan is voor gemeenten. Waar wordt de overige € 50 mln. aan besteed? Wat is de verdeelsleutel om de 80 miljoen transitiekosten te verdelen onder gemeenten en waarom?
Het kabinet stelt aan gemeenten in 2012 een bedrag van € 48 miljoen en in 2013 een bedrag van € 32 miljoen beschikbaar via de algemene uitkering van het Gemeentefonds. Deze middelen zijn bedoeld om gemeenten te compenseren voor de (transitie)kosten die samenhangen met de decentralisatie van de functie begeleiding uit de AWBZ. De middelen worden verdeeld via een vast bedrag (25%) en via een bedrag per inwoner (75%).
Er is € 50 miljoen beschikbaar voor het ministerie van VWS, zorgaanbieders en patiëntenorganisaties. De exacte verdeling hiervan is nog niet bekend. De koepels van de aanbieders en de cliënt- en patiëntorganisaties is gevraagd een plan van aanpak te maken (inclusief een begroting) op welke wijze zij hun achterban willen gaan ondersteunen tijdens de transitie. Ook zorgkantoren kunnen uit dit budget gecompenseerd worden voor de kosten die gemaakt worden voor informatieoverdracht naar gemeenten.
398
Hoeveel mensen hebben in 2012 naar schatting AWBZ-begeleiding nodig? Hoeveel mensen zullen in 2013 als nieuwe instroom aanspraak maken op begeleiding? Hoeveel mensen zullen in 2014 in totaal aanspraak maken op begeleiding?
Op 1 januari 2011 hadden ruim 200 000 personen een extramurale indicatie met begeleiding (Bron: CIZ Basisrapportage, Tabel 7.3 op p. 19. Deze rapportage is te downloaden via http://ciz.databank.nl ) en ca. 35 000 jeugdigen een indicatie met begeleiding die is afgegeven door een van de Bureaus Jeugdzorg (Bron: raming VWS mede op basis van een extrapolatie op basis van pgb-gegevens van de UVIT-zorgkantoren). Er is sprake is van enige groei van het aantal cliënten.
Er zijn op dit moment nog geen gedetailleerde ramingen van de omvang van de totale in- en uitstroom in 2013 en 2014. Die zullen begin 2012 aan de hand van in- en uitstroomcijfers 2011 worden opgesteld. Wel is in de pgb-brief van 21 juni 2011 (Tweede Kamer, 2009–2010, 30 597, nr. 196) aangegeven dat wij verwachten dat in 2013 ca. 40 000 personen zich zullen melden bij de gemeenten. Daarvan zijn er 15 000 personen die voor het eerst een begeleidingsvraag hebben en 25 000 mensen met een pgb die vanwege hun herïndicatie in 2013 een beroep kunnen doen op de gemeente. Voor historische cijfers over in- en uitstroom in 2008 en 2009 verwijzen wij u naar Monitor Pakketmaatregelen van het CIZ als bijlage bij de Voortgangsrapportage Pakketmaatregelen is meegestuurd (Tweede Kamer, vergaderjaar 2009–2010, 30 597, nr. 152).
399
Welk budget is in 2012 met extramurale begeleiding gemoeid? Op welke manier wordt berekend welk budget in 2013 overgaat naar de gemeenten? En in 2014? Is dit bedrag geoormerkt?
In 2012 zal naar verwachting een bedrag van ca. 3 mld. noodzakelijk zijn om AWBZ -zorg te kunnen verlenen voor extramurale begeleiding zowel in zorg in natura als voor pgb.
In de brief Hervorming Langdurige Zorg is een toelichting gegeven op het over te hevelen budget in 2013 en 2014. Op basis van de thans beschikbare gegevens is in deze brief een bandbreedte opgenomen met een ondergrens van € 2,7 mld. en een bovengrens van € 3,1 mld. (budget 2014, inclusief de korting van 5%; exclusief de nominale index). Bij de berekening van deze bandbreedte is rekening gehouden met de doorwerking van de pgb-maatregelen in de Wmo.
Op dit moment wordt nog steeds een bandbreedte gehanteerd. Dit komt onder andere doordat de realisatiecijfers van het aantal verblijfsgeïndiceerden met de functie tijdelijk verblijf en begeleiding die deze zorg extramuraal ontvangen, de nadere invulling van de IQ-maatregel en de realisatiecijfers voor ondermeer begeleiding en kortdurend verblijf in 2011 nog niet definitief bekend zijn. Voor het bedrag dat in 2013 wordt overgeheveld wordt nog onderzoek gedaan naar de in- en uitstroomcijfers. Wij streven er naar om uiterlijk februari 2012 meer duidelijkheid te geven ten aanzien van het over te hevelen budget.
Over de wijze waarop het budget beschikbaar wordt gesteld («oormerken») is op 13 oktober j.l. door uw Kamer de motie Leijten (Kamerstuk 29 538, nr. 121) aanvaard. In de brede context van de behandeling van het wetsvoorstel Wmo in uw Kamer wordt daarop teruggekomen.
Het over te hevelen bedrag ontwikkelt zich tot het moment van decentralisatie in 2013/2014 met de daarvoor geraamde groeivoet die binnen het Budgettair Kader Zorg van toepassing is (deze bedraagt gemiddeld 2,5% per jaar) en een beschikbare nominale index volgens de thans gehanteerde systematiek binnen de AWBZ. Op het totale geïndexeerde budget dat wordt overgeheveld in 2013 en 2014 wordt een doelmatigheidskorting toegepast van 5%, waarmee beide partijen accepteren dat de korting lager of hoger kan uitvallen dan het vastgestelde bedrag van € 140 miljoen (vanaf 2014) uit het regeerakkoord.
De middelen worden toegevoegd aan een nieuwe decentralisatie-uitkering in het Gemeentefonds en worden niet geoormerkt. Wij willen geen schotten aanbrengen tussen geldstromen, maar gemeenten in staat stellen om tot lokaal maatwerk te komen en de middelen zo in te zetten dat op het lokale niveau de burger optimaal ondersteund wordt. Bovendien hebben gemeenten de beleidsruimte nodig om iedere keer opnieuw tot nieuwe en innovatieve arrangementen te komen. Oormerking van middelen beperkt de mogelijkheden tot innovatie.
400
Waarvoor worden op 1 januari 2012 integrale tarieven ingevoerd? Voor wie gelden die integrale tarieven?
De integrale tarieven worden ingevoerd voor de bekostiging van de kapitaallasten en de levering van zorg voor zorginstellingen die (intramurale) AWBZ zorg leveren.
401
Er zal op 1 januari 2014 voor de VenV 1 en 2 worden overgegaan op het scheiden van wonen en zorg. Op hoeveel mensen zal deze scheiding betrekking hebben?
In de programmabrief langdurige zorg is aangegeven dat wij per 1 januari 2014 willen starten met het scheiden van wonen en zorg voor de lichtere ZZP’s.
Daarin is aangegeven in ieder geval te denken aan ZZP VV 1 en VV 2. Waar mogelijk zal het scheiden van wonen en zorg ook voor bijvoorbeeld de ZZP’s VV 3 en 4 worden doorgevoerd.
Op dit moment verblijven ongeveer 28 000 cliënten in een instelling met een ZZP VV 1 of VV 2 en 40 000 cliënten met VV 3 of VV 4.
402
Hoeveel gaan gemeenten ontvangen voor de extramurale begeleiding? Hoeveel bedraagt de efficiencykorting van 5%?
Zie antwoord 399
403
Wat is het totale aantal fte bij het Transitiebureau?
Het Transitiebureau bestaat uit medewerkers van de VNG en VWS. In totaal is hiervoor 6 fte beschikbaar vanuit VNG en VWS. Het Transitiebureau heeft nauwe contacten met onder andere de aanbieders, de koepels van AWBZ-aanbieders, individuele gemeenten, de zorgkantoren en cliënt- en patiëntorganisaties en zet hun specifieke expertise en die van collega’s van VNG en VWS in voor de decentralisatie van begeleiding.
404
Hoeveel mensen leven nu reeds via het idee «scheiden van wonen en zorg» en op welke wijze?
Er zijn steeds meer mensen met een verblijfsindicatie waarvoor de bekostiging van wonen en zorg gescheiden zijn, bijvoorbeeld met een pgb (ongeveer 13 000 mensen), via het volledig pakket thuis (in 2010 ongeveer 1 100 mensen) of via levering van extramurale zorg in functies en klassen (schatting ongeveer 45 000 cliënten). Zij betalen zelf huur of hypotheek voor hun woning.
405
Hoeveel mensen met een IQ tussen 50 en 70 maken gebruik van AWBZ-zorg? Welk type zorg is dat? (Intra- of extramuraal? pgb?) Hoe is dat voor mensen met een IQ tussen 70 en 85?
Bij de beantwoording van deze vraag baseren wij ons op informatie van het SCP van augustus 2011. Er hebben naar schatting in totaal 68 300 mensen met een IQ tussen 50 en 70 een uitstaand recht op AWBZ-zorg in 2009. Het betreft 43 000 mensen voor extramurale zorg en 25 300 mensen voor intramurale zorg.
Er hebben naar schatting in totaal 32 600 mensen met een IQ tussen 70 en 85 een uitstaand recht op AWBZ-zorg in 2009. Het betreft 22 000 mensen voor extramurale zorg en 10 600 voor intramurale zorg.
Volgens het SCP hebben 30 000 cliënten een voorkeur voor pgb aangegeven en dit is niet verder bekend per IQ-groep.
406
Hoe is de ontwikkeling van zorgvraag de laatste 10 jaar geweest voor mensen met een IQ tussen 50 en 70 en voor mensen met een IQ tussen 70 en 85? Welke verschillen zijn daarbij op te merken tussen het beroep op intramurale zorg en op extramurale zorg? Welke instelling gaf daarbij de indicaties af?
Volgens SCP-gegevens van augustus 2011 zijn er de volgende ontwikkelingen in de zorgvraag. In 1998 hadden circa 83 000 mensen een uitstaande vraag naar VG-zorg. In 2009 is dit gestegen naar ruim 160 000 mensen. De groei in de vraag naar VG-zorg is overwegend door groepen met een lichtere mate van verstandelijke handicap ontstaan. Licht verstandelijk gehandicapten (IQ 50–70) groeiden het meest in aantallen vragers, op enige afstand gevolgd door personen met een IQ tussen de 70 en 85 die relatief het sterkst groeiden. Het aandeel ernstig verstandelijk gehandicapten daalde.
In de periode 2006–2009 zien we relatief de sterkste groei bij de kleine groep personen met een IQ tussen de 70 en 85 (+49% in drie jaar), veel minder bij de licht verstandelijk gehandicapten (+29%) en nauwelijks groei bij ernstig verstandelijk gehandicapten (+6%). In aantallen gemeten valt echter vooral de groep licht verstandelijk gehandicapten op (+ ongeveer 15 000 in drie jaar tijd), op afstand gevolgd door de groep personen met een IQ tussen de 70 en 85 (+ongeveer 11 000). De groep ernstig verstandelijk gehandicapten steeg met 2000 personen in drie jaar.
Voor de licht verstandelijk gehandicapten is de vraag naar langdurig verblijf in 10 jaar tijd relatief afgenomen (van 50% naar 37%). De overige 63% heeft een vraag naar extramurale zorg. De extramurale zorg betreft over het algemeen begeleiding (19% van de totale zorgvraag in 1998 en 31% in 2009). Voor de groep personen met een IQ tussen de 70 en 85 is deze ontwikkeling vergelijkbaar met die van de licht verstandelijk gehandicapten.
Het CIZ geeft de indicaties voor deze groep cliënten af. Bureau Jeugdzorg verzorgt alleen de indicatiestelling voor jeugdigen met een grondslag Psychiatrie.
407
Het kabinet heeft besloten om het verlagen van de IQ grens een jaar uit te stellen. Die tijd wordt gebruikt voor een nadere verkenning, kan deze verkenning (uitgebreid) worden toegelicht?
In de brief Hervorming Langdurige Zorg van 1 juni jl. hebben wij aangegeven een nadere verkenning uit te voeren op de maatregel beperking doelgroep AWBZ en daarbij onverkort uit te gaan van de besparing, zoals die is opgenomen in het Regeer- en Gedoogakkoord. Op dit moment vindt deze verkenning plaats. Daarbij wordt allereerst een goede beschrijving van de groep cliënten gemaakt. U zult hierover in de volgende Voortgangsrapportage Hervorming Langdurige Zorg in het voorjaar geïnformeerd worden.
408
Hoeveel werd er in 2010 en 2011 aan hoeveel personen uitgekeerd op basis van de Wet tegemoetkoming chronisch zieken en gehandicapten (Wtcg)? Hoeveel zal er in 2012, 2013, 2014 en 2015 worden uitgekeerd? Hoeveel, nominaal en procentueel, minder tegemoetkoming aan chronisch zieken en gehandicapten is dat?
Was er voorheen geen sprake van een onderschrijding in de Wtcg-uitgaven? Indien dit het geval is, wat is de verklaring voor het feit dat zich thans overschrijding voordoet?
De algemene tegemoetkoming Wtcg over een bepaald jaar, wordt in het navolgende jaar in december uitbetaald. De tegemoetkoming 2009 is grotendeels uitbetaald in december 2010, maar een deel van de betalingen is na het verstrijken van de jaargrens gedaan, dus in 2011(onder andere als gevolg van het wijzigen van rekeningnummers door rechthebbenden en naleveringen van gegevens door zorgverzekeraars). De € 565 mln die tot op heden is uitgegeven aan de tegemoetkoming voor 2009 zal als gevolg van na-ijlende rekeningnummers en aanleveringen van rechthebbenden nog toenemen. De tegemoetkoming over 2009 kent ruim 2 miljoen rechthebbenden.
Eind 2011 zal de tegemoetkoming over 2010 tot betaling komen en naar verwachting zullen verhoudingsgewijs minder betalingen de jaargrens passeren. Hierdoor ontstaat in 2011 incidenteel een piek in de uitgaven. Een deel van de tegemoetkomingen over 2009 en tegemoetkomingen over 2010 worden immers beiden in dit jaar uitgekeerd. De verbetervoorstellen van de Taskforce Linschoten komen tot uiting in de uitkering van 2011 (de tegemoetkoming over 2010). Hiervoor is destijds extra budget aan de Wtcg toegevoegd (jaarlijks € 45 miljoen) en er worden circa 0,2 miljoen (toename circa 8%) extra rechthebbenden verwacht.
Met het voorstel om de Wtcg inkomensafhankelijk te maken zal de doelgroep vanaf 2013 met circa 42% afnemen (qua budget een afname van € 250 miljoen). Als gevolg van het doorvoeren van de voorstellen van de Taskforce Linschoten (waaronder een andere selectie van geneesmiddelen en ziekenhuiszorg en het toevoegen van rolstoelen) met ingang van tegemoetkomingsjaar 2010 is de doelgroep beter afgebakend. Dit komt tot uitdrukking in de uitbetaling door het CAK van de tegemoetkoming aan de rechthebbenden vanaf december 2011.
409
Wat kost de totale Wtcg jaarlijks? Hoeveel werd er gemiddeld jaarlijks per ontvanger uitgekeerd aan de Wtcg-tegemoetkoming? Welke inkomensgroepen zullen geen Wtcg meer ontvangen? Wat is het verlies aan koopkracht per inkomensgroep?
De tegemoetkoming over 2009 is grotendeels uitbetaald in december 2010. In 2010 is er € 490 mln overgemaakt door het CAK. Het resterende deel van de tegemoetkomingen over 2009 is in 2011 uitbetaald (onder andere als gevolg van het wijzigen van rekeningnummers door rechthebbenden en naleveringen van gegevens door zorgverzekeraars). De totale som van € 565 mln aan tegemoetkomingen over 2009 zal als gevolg van de nabetalingen daarom nog toenemen. De gemiddelde uitkering voor de tegemoetkoming over 2009 bedraagt circa € 280.
De uitgaven voor de tegemoetkoming 2010 zullen toenemen naar aanleiding van de verbetervoorstellen van de Taskforce Linschoten. Het CAK verstuurt momenteel de beschikkingen en zal in december tot uitbetaling overgaan.
In de wetswijziging om de Wtcg inkomensafhankelijk te maken is een inkomensgrens opgenomen van € 24 570 voor een eenpersoonshuishouden en € 35 100 voor een meerpersoonshuishouden. Huishoudens met een verzamelinkomen dat meer bedraagt dan eerder genoemde grenzen ontvangen geen Wtcg-tegemoetkoming meer in 2013.
Het inkomenseffect is afhankelijk van de hoogte van de tegemoetkoming en het aantal leden binnen een huishouden dat een tegemoetkoming verliest. In de meeste gevallen betreft het één tegemoetkoming. Onderstaande tabel laat voor een eenpersoonshuishouden en meerpersoonshuishouden met één tegemoetkoming het inkomenseffect zien, indien het verzamelinkomen net boven de grens ligt en indien het inkomen tweemaal de grens bedraagt.
|
Lage tegemoetkoming |
hoge tegemoetkoming |
|
|---|---|---|
|
65- alleenstaande |
||
|
inkomensgrens + € 1 |
–2,0% |
–3,3% |
|
2x inkomengrens |
–1,1% |
–1,8% |
|
65- (echt)paar |
||
|
inkomensgrens + € 1 |
–1,4% |
–2,4% |
|
2x inkomengrens |
–0,8% |
–1,3% |
|
65+ alleenstaande |
||
|
inkomensgrens + € 1 |
–0,8% |
–1,8% |
|
2x inkomengrens |
–0,5% |
–1,1% |
|
65+ (echt)paar |
||
|
inkomensgrens + € 1 |
–0,5% |
–1,3% |
|
2x inkomengrens |
–0,3% |
–0,8% |
410
Wat is het bedrag van de tegemoetkoming voor verschillende inkomenscategorieën, zodra deze inkomensafhankelijk wordt gemaakt?
Alleenstaanden met een inkomen tot € 24 570 behouden de tegemoetkoming volledig, zoals zij deze in de situatie zonder inkomensafhankelijkheid ook zouden hebben gekregen. Alleenstaanden met een inkomen boven de grens hebben geen recht op een tegemoetkoming. Het gaat dus om een zogenaamde afkapgrens.
Paren met een huishoudinkomen tot € 35 100 behouden de tegemoetkoming eveneens volledig, zoals zij deze in de situatie zonder inkomensafhankelijkheid ook zouden hebben gekregen. Paren met een huishoudinkomen boven de grens hebben geen recht meer op een tegemoetkoming.
411
Kan de regering per leeftijdscategorie aangeven hoe hoog de tegemoetkoming uit de Wtcg is, als deze inkomensafhankelijk wordt gemaakt?
De Wtcg wordt inkomensafhankelijk gemaakt met een aparte grens voor paren en alleenstaanden. Paren met een inkomen boven de € 35 100 en alleenstaanden met een inkomen boven € 24 570 verliezen hun recht op de Wtcg. De tegemoetkomingscategorieën (hoog/laag en 65+/65-) zoals deze nu bestaan blijven bestaan en zullen niet vanwege de inkomensafhankelijkheid wijzigen.
412
Klopt het dat ZN heeft besloten dat wanneer de zorgkantoren worden afgeschaft er gewerkt gaat worden met een representatiemodel?
Hoe verdraagt dit model zich met de gewenste veranderingen in de uitvoering van de AWBZ en hoe komt de zorgcliënt ten goede?
Het is juist dat voor 2013 gebruik zal worden gemaakt van het representatiemodel voor de zorginkoop. Hiermee wordt een geleidelijke overgang beoogd van uitvoering door zorgkantoren naar een uitvoering door zorgverzekeraars voor eigen verzekerden. Vanaf 2013 wordt wel beoogd om bij de uitvoering van de AWBZ een directe relatie tot stand te brengen tussen de cliënt en de individuele verzekeraar.
413
Kan het kabinet garanderen dat de decentralisatie van de functie begeleiding voor personen met een extramurale indicatie niet ten koste gaat van de zorg voor dementiepatiënten? Wat doet het kabinet om de kwaliteit en beschikbaarheid van zorg voor dementiepatiënten na de overheveling naar de Wmo te waarborgen?
Gemeenten zullen, vanaf 2013, op grond van de compensatieplicht van de Wmo ondersteuning moeten bieden aan mensen met dementie die nog thuis wonen en behoefte hebben aan begeleiding.
Om helderheid te geven over en waarborgen te bieden voor welke resultaten de gemeente ten aanzien van de individuele burger verantwoordelijk wordt, zijn wij voornemens de compensatieplicht in de Wmo aan te passen. De begeleiding aan dementiepatienten die thuis wonen valt daar dan ook onder.
Op welke wijze de gemeente invulling geeft aan de ondersteuning voor dementiepatienten is aan de gemeente. Vanuit het Transitiebureau worden goede voorbeelden voor het bieden van begeleiding onder gemeente verspreid. Een van die voorbeelden is gericht op de ketenzorg dementie die in de AWBZ ontwikkeld is.
Gemeenten zullen, vanaf 2013, op grond van de compensatieplicht van de Wmo ondersteuning moeten bieden aan mensen met dementie die nog thuis wonen en behoefte hebben aan begeleiding.
Om helderheid te geven over en waarborgen te bieden voor welke resultaten de gemeente ten aanzien van de individuele burger verantwoordelijk wordt, zijn wij voornemens de compensatieplicht in de Wmo aan te passen. De begeleiding aan dementiepatienten die thuis wonen valt daar dan ook onder.
Op welke wijze de gemeente invulling geeft aan de ondersteuning voor dementiepatienten is aan de gemeente. Vanuit het Transitiebureau worden goede voorbeelden voor het bieden van begeleiding onder gemeente verspreid. Een van die voorbeelden is gericht op de ketenzorg dementie die in de AWBZ ontwikkeld is.
414
Er is een wetsvoorstel in voorbereiding waarmee de uitvoering van de AWBZ door zorgverzekeraars voor eigen verzekerden wordt geregeld. Wanneer wordt dit wetsvoorstel naar de Kamer gestuurd?
Het wetsvoorstel dat de uitvoering van de AWBZ koppelt aan de uitvoering van de Zvw door zorgverzekeraars, is aan de Raad van State voorgelegd voor advies. Na ommekomst van het advies van de Raad van State zal het wetsvoorstel zo spoedig mogelijk worden aangeboden aan de Tweede Kamer. Het streven is erop gericht dat dit begin 2012 kan plaatsvinden.
415
Wat is het gemiddelde uurtarief dat gemeenten thans hanteren voor A- en B-hulpen in de thuiszorg? Wat is het hoogste tarief en welke gemeente(n) hanteren dit? Wat is het laagste tarief en welke gemeente(n) hanteren dit?
Door het SCP is over het jaar 2010 een enquête onder alle gemeenten naar de tarieven huishoudelijke hulp gehouden. Hierbij is het onderscheid in de producten HH1 en HH2 gehanteerd. Dit is een ander onderscheid dan tussen thuishulp A en thuishulp B, waarmee het verschil in opleidingsniveau wordt aangegeven.
Het SCP geeft als tarief een gemeentelijk jaargemiddelde. Er kan een verschil in tarief tussen aanbieders in een gemeente voorkomen. Tevens kan gedurende het jaar een tariefwijziging hebben plaatsgevonden. Het jaargemiddelde is een gewogen gemiddelde van de tarieven in de gemeente over het jaar.
Uit deze enquête over 2010 komt het volgende beeld naar voren:
Voor het product HH1 is het laagste tarief € 14,89 en het hoogste tarief € 28,44.
Het landelijk (gewogen) gemiddelde tarief voor HH1 komt op € 20,83.
Voor het product HH2 is het laagste tarief € 15,66 en het hoogste tarief € 28,90.
Het landelijk (gewogen) gemiddelde tarief voor HH2 komt op € 23,08.
Deze tariefgegevens zijn in de enquête geanonimiseerd, welke gemeenten welk tarief hanteren is mij derhalve niet bekend. Wel is het aantal gemeenten per tarief te geven. Het laagste tarief voor HH1 wordt door één gemeente gehanteerd, het laagste tarief voor HH2 ook door één gemeente.
416
Hoeveel gemeenten besteden aan volgens het 2a regime en hoeveel gemeenten via het 2b regime van de Europese aanbestedingsrichtlijn?
Gegevens over het aanbestedingspatroon van gemeenten volgens het 2A of 2B-regime van de Europese aanbestedingsrichtlijn zijn mij niet bekend.
417
Waar in de tabel is de 5% efficiencykorting voor de overheveling van de begeleiding AWBZ naar de Wmo terug te vinden?
De korting is niet terug te vinden in de tabellen bij artikel 44 van de begroting. De korting is verwerkt bij de Startnota die bij de start van het kabinet is vastgesteld, zie toelichting bij mutatie 1, tabel 2 in het Financieel Beeld Zorg van de begroting 2012.
418
Kunt u een volledig overzicht geven van de «projecten Mantelzorgbeleid» waarop vanaf 2012 bezuinigd gaat worden? Kunt u een volledig overzicht geven van de «projecten Vrijwilligersbeleid» waarop vanaf 2012 bezuinigd gaat worden?
In algemene zin geldt dat projecten naar hun aard eindig zijn. Aan het eind van een project stopt de subsidie. In die zin wordt er niet bezuinigd op lopende projecten (ook niet op projecten die in 2012 doorlopen). Alle aangegane verplichtingen worden tot het eind van een project ongewijzigd nagekomen.
Anders is het voor nieuwe initiatieven. Door beperking van het budget in het kader van de subsidietaakstellingen VWS, is vanaf 2012 minder geld voor nieuwe projecten beschikbaar. Dit betekent dat er geen nieuwe regeling deskundigheidsbevordering vrijwilligers komt.
419
Waarom neemt het bedrag dat beschikbaar is voor de stimuleringsregeling mantelzorgers af? Wordt er bezuinigd? Zo ja, waarop? Zo nee, wat is dan de oorzaak van deze daling?
Het betreft hier de Regeling maatschappelijke ondersteuning op grond waarvan een mantelzorgcompliment kan worden toegekend aan mantelzorgers.
Het structureel beschikbare budget is € 65 miljoen. Als gevolg van het grotere aantal aanvragen voor het mantelzorgcompliment in 2011 was er voor de jaren 2011 en 2012 meer budget nodig. Een groot aantal mantelzorgcomplimenten over 2011 wordt namelijk in 2012 betaald. Als gevolg hiervan is het budget voor 2012 incidenteel opgehoogd, naar € 76 miljoen. Om het bovengenoemde structureel beschikbare budget in de jaren na 2012 niet te overschrijden is het mantelzorgcompliment vanaf 2012 terug gebracht van € 250 naar € 200. Het structurele budget blijft dus hetzelfde.
420
In 2015 en 2016 gaat € 181 miljoen naar MEE-instellingen. Hoe verhoudt zich dit tot het voornemen van het kabinet om cliëntondersteuning per 2015 onder te brengen in de Wmo?
Zodra de cliëntondersteuning wordt ondergebracht in de Wmo, zullen de middelen voor de cliëntondersteuning worden overgeheveld naar de gemeenten. Deze besluitvorming is nog niet in de begroting 2012 verwerkt. Conform het verzoek in de motie Venrooy-Van Ark (Kamerstukken 2011–2012, 29 538, nr. 127) zullen wij de datum van overheveling van deze middelen onderbouwd – en in samenhang gezien met de decentralisaties in het kader van de Wet Werken naar Vermogen, de wet op de jeugdzorg en de Wet maatschappelijke ondersteuning – aan de Tweede Kamer voorleggen. Zoals toegezegd in het Algemeen overleg van 28 september jl. kan de Kamer per 1 april een door VWS, MEE en VNG opgesteld transitieplan tegemoet zien.
421
Structureel gaat er € 10 miljoen naar ouderenmishandeling. Hoe wordt dit bedrag verdeeld? In welke projecten word dit geïnvesteerd? Hoeveel wordt er per project geïnvesteerd?
De Tweede Kamer heeft gevraagd om de stand van zaken van het actieplan «Ouderen in veilige handen». Deze informatie ontvangt uw Kamer voor de begrotingsbehandeling van VWS. Daarin wordt ook ingegaan op de verdeling van de € 10 miljoen en hoeveel in welke projecten wordt geïnvesteerd.
422
Waarom loopt de subsidie voor mannenopvang per 2015 af?
Het convenant met de G4 (Amsterdam, Rotterdam, Den Haag en Utrecht) wordt verlengd tot en met 2014. De structurele borging van de pilot wordt geregeld via de verbetering van het stelsel van hulp en opvang voor álle slachtoffers van geweld in afhankelijkheidsrelaties. Hierover ontvangt u dit najaar een brief.
423
Welk budget komt beschikbaar voor cliënten- en patiëntenorganisaties om zich voor te bereiden op de overheveling van begeleiding? Welk budget voor aanbieders? Hoeveel geld komt er hiervoor beschikbaar?
Voor de transitie is in totaal € 130 miljoen beschikbaar. In de Bestuurlijke afspraken 2011–2015 is afgesproken dat hiervan € 80 miljoen beschikbaar is voor gemeenten. In de Septembercirculaire 2011 van het gemeentefonds is aan gemeenten kenbaar gemaakt hoeveel van dit bedrag ze in 2012 en 2013 zullen ontvangen. € 50 miljoen is beschikbaar voor het ministerie van VWS, zorgaanbieders en patiëntenorganisaties. De exacte verdeling hiervan is nog niet bekend. Er zijn afspraken gemaakt met de zorgkantoren over de gegevenslevering aan gemeenten. Daarnaast zijn de koepels van de aanbieders en de cliënt- en patiëntenorganisaties gevraagd een concreet plan van aanpak te maken (inclusief een reële begroting) op welke wijze zij hun achterban willen gaan ondersteunen tijdens de transitie.
Wij letten er daarbij op dat er geen overlap zit tussen de activiteiten van het Transitiebureau, van de aanbieders en de cliënt- en patiëntenorganisaties en dat de activiteiten bijdragen aan de transitie.
424
Het percentage Wmo-cliënten dat aangeeft dat de Wmo-ondersteuning bijdraagt aan het langer zelfstandig blijven daalt in 2010 t.o.v. 2009. Wat is daarvan de reden? Kan dit worden toegelicht?
De onderzoekers hebben geen verklaring voor deze teruggang. Overigens hebben de percentages van 74 en 66 geen betrekking op meedoen aan de samenleving, maar gaat het om het percentage Wmo-cliënten dat aangeeft dat de Wmo-ondersteuning bijdraagt aan meedoen in de samenleving.
425
In de tabel van de kengetallen staat een verlaging aan meedoen in de samenleving, van 74% naar 66%. Vanwaar dit verschil?
Zie antwoord 424
426
Wordt het budget voor huishoudelijke hulp per 2012 ontschot aan gemeenten beschikbaar gesteld om te stimuleren meer aan collectieve en minder aan individuele voorzieningen te doen? Welke voorbeelden van collectieve huishoudelijke hulp zijn bekend?
In de Bestuurlijke Afspraken 2011–2015 is met de VNG afgesproken om het budget voor huishoudelijke hulp ontschot aan gemeenten beschikbaar te stellen. Aan deze afspraken liggen – naast het stimuleren van gemeenten om meer te investeren in collectieve voorzieningen – ook andere overwegingen ten grondslag.
De oude systematiek waarbij de onafhankelijke derde (het SCP) het macro-budget voor huishoudelijke hulp ten behoeve van het jaar t+1 bepaalde op basis van de realisatie in het jaar t-1, leidde ertoe dat het budget voor huishoudelijke hulp in alle gemeenten daalde als meerdere gemeenten huishoudelijke hulp op een doelmatigere wijze organiseerden. Een gemeente die investeerde in collectiviteit had daar maximaal 2 jaar financieel voordeel van, terwijl het druk zette op het macro Wmo-budget. Het financieel arrangement levert hiermee suboptimale resultaten op, zowel wat betreft de ondersteuning aan de burgers als wat betreft het gemeentelijke budget, waarmee dit mechanisme een averechtse werking had op het preventieve karakter van de Wmo ten opzichte van bijvoorbeeld de AWBZ.
De bestuurlijke afspraken over de wijze waarop het Wmo budget beschikbaar wordt gesteld brengen bovendien meer zekerheid over de gemeentelijke budgetten.
Gemeenten kunnen bijvoorbeeld voordeel behalen door (delen van) de huishoudelijke hulp te vervangen door collectieve voorzieningen zoals de boodschappenservice, burenhulp of klussendienst.
Zo heeft de gemeente Middelburg een dienstenloket waar zij de Huishoudelijke Hulp-basis inzet als collectieve voorziening. Dit betekent dat niet alleen schoonmaakwerkzaamheden worden verricht, maar ook klussen in en om de woning worden gedaan en vervoersdiensten of boodschappenservice worden geboden.
Een ander voorbeeld is de Buurtmarktplaats in Haarlem waar mensen, al dan niet aanvullend op de huishoudelijke hulp, een dienst vragen of kunnen aanbieden. Hier werken de gemeente, buurtbewoners, wijkraden en twintig maatschappelijke partners op het gebied van wonen, welzijn en zorg samen om vanuit het netwerk van mensen te zoeken naar oplossingen. Dit soort ontwikkelingen vindt steeds meer plaats.
427
Welke indicatoren en kengetallen kunnen worden gehanteerd voor het tegengaan van onnodig gebruik van zwaardere zorg? Is in dat kader bekend welke averechts werkende prikkels er zijn?
In de brief d.d. 23 september jl. inzake «Decentralisatie taken naar en groei in de Wmo» wordt nader ingegaan op het punt van perverse prikkels.
In die brief wordt aangegeven (in par. 4) aan, dat in de huidige financiering gemeenten thans onvoldoende belang hebben bij een goede, ruimhartige uitvoering van de Wmo. In verband hiermee gaan wij de ontwikkelingen in het beleid en de uitgaven ten aanzien van de Wmo onderzoeken. Daarnaast onderzoeken wij hoe wij zowel de ontwikkelingen in de uitvoering van de Wmo als op aanpalende terreinen, zoals de AWBZ en de Zvw, de komende jaren kan volgen en hierin verbanden kan ontdekken. Met de informatie uit deze trajecten willen wij bekijken in hoeverre er sprake van onnodig gebruik van zwaardere zorg lijkt te zijn en op welke wijze dit vervolgens tegengegaan kan worden.
428
Op welke manier zijn de Wmo-werkplaatsen betrokken bij de aanstaande overheveling van extra AWBZ-taken zoals begeleiding, naar de gemeenten?
De werkplaatsen zullen de komende tijd in hun werkplan aandacht besteden aan de decentralisatie van begeleiding. Ze zullen bij gemeenten, zorgaanbieders en welzijnsorganisaties inventariseren aan welke competenties er behoefte is en daarop een passend aanbod ontwikkelen.
429
Welke trend is de laatste 10 jaar zichtbaar in het aantal vrijwilligers in Nederland, en in het aantal mantelzorgers?
Het aantal vrijwilligers is min of meer constant over de laatste 10 jaar (ca 42 % van de mensen boven de 18 jaar).
Voor het aantal mantelzorgers geldt eveneens dat het aantal nagenoeg constant blijft. (3,7 miljoen in 2001 en 3,5 miljoen in 2008; waarbij de duur en intensiteit van de verleende hulp is toegenomen [bron: SCP])
430
Welke effecten heeft eenzaamheid op de fysieke gezondheid? Wat zijn hiervan de kosten? Hoeveel wordt er besteed aan het bestrijden van eenzaamheid?
Wat betreft de gevolgen van eenzaamheid op de fysieke gezondheid en de maatschappelijke kosten hiervan, hebben wij de Gezondheidsraad gevraagd advies uit te brengen.
Er is landelijk geen inzicht in de kosten van het bestrijden van eenzaamheid. De verantwoordelijkheid voor de bestrijding van eenzaamheid ligt primair bij gemeenten en maatschappelijke organisaties.
431
«Om diverse redenen staat er druk op de mantelzorgers(..)» Hoe verhoudt de druk, die toch al op mantelzorgers staat, zich tot de inzet van het kabinet om steeds een beroep op hen te doen?
Het kabinetsbeleid is gericht op een samenleving waarin mensen zich bekommeren om hun medeburgers. Een samenleving waarin mensen hun eigen problemen vanuit hun eigen kracht zoveel mogelijk zelf en daar waar nodig en mogelijk met anderen in hun omgeving oplossen. Het kabinet erkent dat er situaties ontstaan waarin er overbelasting van mantelzorgers is of dreigt te ontstaan. Vroegsignalering en preventie zijn in dit verband van groot belang. Met de samenleving, waarin mensen oog voor elkaar hebben, hebben gemeenten hier – op grond van de Wmo – een belangrijke verantwoordelijkheid in. Zie ook mijn antwoord op vraag 155.
432
Waarom ligt de streefwaarde in 2012 (42% of meer ) inzake het percentage mensen van 18 jaar en ouder dat zich vrijwillig inzet lager dan het behaalde resultaat in 2010 (44,7 %)? Is het de ambitie van dit kabinet om de inzet van vrijwilligers neerwaarts bij te stellen of liggen er andere oorzaken aan deze negatieve bijstelling ten grondslag?
De afgelopen jaren was het aantal vrijwilligers min of meer constant op 42%. In 2010 was het gestegen naar 44,7%. Het nieuwe cijfer is zo hoog omdat voor het eerst ook de categorie 15 t/m 17-jarigen is meegeteld; ten onrechte is dat niet in het bijschrift gemeld. De deelname van deze groep kwam uit op 52,5%. Nog onderzocht wordt hoe dit te verklaren valt, waarschijnlijk als gevolg van de invoering van de maatschappelijke stage in het voortgezet onderwijs. Zodra hierover meer duidelijk is, zal bekeken worden of de streefwaarde dient te worden aangepast. Aangezien de bandbreedte van de cijfers over de laatste jaren constant is, is voor de zekerheid vooralsnog de bestaande streefwaarde gehandhaafd.
433
Aan hoeveel mensen wordt jaarlijks het mantelzorgcompliment uitgekeerd? Hoeveel mensen hebben in 2011 een mantelzorgcompliment aangevraagd? Hoeveel mensen hebben een mantelzorgcompliment gekregen? Welke trend is daarin zichtbaar?
Op basis van de gegevens die de SVB ontvangt van het CIZ en de Bureaus Jeugdzorg beoordeelt de SVB welke zorgvragers aan de gestelde criteria voldoen om een mantelzorgcompliment te kunnen geven. Hij/zij krijgt vervolgens automatisch een aanvraagformulier toegestuurd. Het door zorgvrager en de betrokken mantelzorger ondertekende formulier dat door de SVB wordt terugontvangen, leidt in nagenoeg alle gevallen tot een positieve beschikking. Afwijzingen zijn incidenteel aan de orde. Het komt voor dat negatief wordt beschikt omdat de mantelzorger eerder in hetzelfde kalenderjaar al een mantelzorgcompliment heeft ontvangen van een andere zorgvrager, of dat de mantelzorger niet over een burgerservicenummer blijkt te beschikken.
In cijfers:
|
2007 uitgekeerde mantelzorgcomplimenten: |
46 983 |
|
2008 uitgekeerde mantelzorgcomplimenten: |
66 771 |
|
2009 uitgekeerde mantelzorgcomplimenten: |
229 100 |
|
2010 uitgekeerde mantelzorgcomplimenten: |
230 698 |
|
2011 raming uit te keren mantelzorgcomplimenten: |
288 000 |
De cijfers maken duidelijk dat het aantal aanvragen en uitkeringen, met de vanaf 2009 in verband met onderuitputting versoepelde criteria, zeer fors is toegenomen.
434
Aan welke criteria moet iemand voldoen om in aanmerking te komen voor een mantelzorgcompliment? Zijn daarvoor de indicaties van CIZ, Bureaus Jeugdzorg én de gemeentelijke Wmo-indicaties leidend?
Om een mantelzorgcompliment aan te kunnen vragen dient de zorgvrager te voldoen aan een aantal criteria, zoals bepaald in de Regeling waardering mantelzorgers. De zorgvrager dient te beschikken over een AWBZ-indicatie voor zorg aan huis (extramurale zorg). Die indicatie moet zijn afgegeven voor minimaal 53 weken (371 dagen). Meerdere indicaties die samen meer dan 371 dagen betreffen, tellen mee, mits tussen de verschillende indicaties niet meer dan 42 dagen zit. Voor de toekenning van een compliment in het jaar t geldt dat de indicatie na 1 augustus van het jaar t-2 moet zijn afgegeven. De Sociale Verzekeringsbank voert de regeling uit op basis van de informatie van het CIZ en de Bureaus Jeugdzorg.
435
Waarom wordt de streefwaarde van de vrijwillige inzet van mensen boven de 18 jaar en ouder in 2012 naar beneden bijgesteld (vergelijking met het behaalde resultaat in 2010)?
Zie antwoord 432
436
Er waren in het verleden onderschrijdingen bij het mantelzorgcompliment. Waarom is het budget nu overschreden?
Het aantal aanvragen was in 2007 tot en met 2009 relatief beperkt en dat leidde in die jaren tot onderuitputting. Dit was deels te wijten aan de onbekendheid van de regeling en waarschijnlijk vooral door de strengere criteria die werden gehanteerd. Er moest in die jaren sprake zijn van een extramurale indicatie in het kader van de AWBZ die ten minste 6 maanden geldig was. Bovendien moest kunnen worden aangetoond bij de indicatiestelling dat er AWBZ-zorg-vervangende mantelzorg werd geboden. Met ingang van 1 augustus 2009 zijn met het oog op de onderuitputting de criteria versoepeld in die zin, dat het kunnen aantonen dat er sprake is van AWBZ-zorg-vervangende mantelzorg, is komen te vervallen. In de jaren 2010 en 2011 is het aantal aanvragen sterk toegenomen en die stijgende lijn lijkt zich verder door te zetten.
437
Is het mantelzorgcompliment al beschikbaar voor intramurale zorg? Zo nee, waarom niet?
Nee. Voorwaarde voor het kunnen doen van een aanvraag is dat er sprake is van een AWBZ-indicatie voor zorg aan huis (extramurale zorg). Dit uitgangspunt is ten tijde van de start van de regeling bewust gekozen in overleg met de Kamer en meer in het bijzonder met de toenmalige indiener van het amendement, de heer Van der Vlies (SGP), bij de behandeling van het Belastingplan 2005. De hoogte van het door middel van het amendement beschikbaar gekomen bedrag (€ 65 mln.) maakte scherpe keuzes met betrekking tot de rechthebbenden noodzakelijk.
438
Wanneer wordt de impactanalyse over de ratificatie van het VN-verdrag inzake de rechten van personen met een handicap naar de Kamer gestuurd? Welke landen hebben deze wet al geratificeerd? Waarom is de goedkeurings- en invoeringswet niet eind 2010 naar de Kamer gestuurd? Welke nieuwe inzichten liggen ten grondslag aan deze koerswijziging?
In enkele brieven van de staatssecretaris bent u in de afgelopen maanden geïnformeerd over de stand van zaken van het proces dat zal leiden tot besluitvorming door het kabinet over de ratificatie en implementatie van het VN-Verdrag inzake de rechten van personen met een handicap.
Ter voorbereiding van het besluit is in opdracht van de staatssecretaris in september een begin gemaakt met het eerste deel van het onderzoek. Deze opdracht, uitgevoerd door het Studie- en Informatiecentrum Mensenrechten van de Universiteit Utrecht leidt tot een beschrijving van de reikwijdte van de verplichtingen van het VN-Verdrag inzake de rechten van personen met een handicap en de uitbreiding op het gebied van goederen en diensten van de Wet gelijke behandeling op grond van handicap of chronische ziekte.
Het resultaat van dit onderzoek zal de basis vormen voor de keuze van het model voor het meten van de financiële consequenties van het VN-Verdrag, het tweede deel van de impactanalyse. Zoals eerder aangegeven hecht het kabinet aan een zorgvuldige onderbouwing van de besluitvorming, waarmee het ook mogelijk wordt om u zorgvuldig over de financiële gevolgen van het VN-Verdrag inzake de rechten van personen met een handicap te kunnen informeren.
De actuele stand van ratificaties van landen die het VN-Verdrag inzake de rechten van personen met een handicap hebben ondertekend, is te zien op http://treaties.un.org/Pages/ViewDetails.aspx?src=TREATY&mtdsg_no=IV-15&chapter=4&lang=en
439
Is de klanttevredenheid over Valys de enige beschikbare indicator voor de kabinetsdoelstelling dat burgers met een beperking gebruik kunnen maken van (algemen) voorzieningen en professionele ondersteuning?
Ja. De klanttevredenheid over Valys heeft betrekking op de voortgang van het beleid ten aanzien van de participatiebevordering door het bieden van sociaalrecreatief, bovenregionaal vervoer voor mensen met een mobiliteitsbeperking. Bij de andere instrumenten ter bevordering van de participatie zijn geen indicatoren te bepalen, omdat van ieder instrument apart niet te bepalen is wat het effect is op de participatie. In feite is het kengetal in paragraaf 44.3.1 van de begroting, nl. de mening van de Wmo-cliënten over de effectiviteit van de Wmo-ondersteuning, ook van toepassing op de instrumenten die in paragraaf 44.3.3 van de begroting zijn genoemd.
440
Waarom worden de reiskilometers beperkt bij Valys? Waarop is gebaseerd dat per 2012 het standaard persoonlijk kilometerbudget wordt verlaagd van 750 naar 450 km? Welk bedrag wordt er in totaal bezuinigd door het verlagen van het persoonlijk kilometerbudget van 750 kilometer naar 450 kilometer?
Vooropgesteld wordt dat het geen bezuiniging betreft; wij hebben eerder aangegeven dat het beschikbare budget voor deze voorziening randvoorwaardelijk is. Vanwege het steeds toenemende gebruik van deze voorziening zou dit maximum in 2012 fors worden overschreden als we deze maatregel niet had genomen.
De verlaging van het standaard pkb is gebaseerd op een raming van de kostenstijging die is gebaseerd op het aantal verreden kilometers door de vervoerder, de daadwerkelijke uitputting van de pkb’s (niet iedere pashouder put zijn pkb geheel uit) en de totale hoeveelheid pashouders. Deze variabelen hebben geleid tot een verlaging van het standaard-pkb naar 450 kilometer in 2012.
441
Hoe groot is het percentage Valys-pashouders dat nadeel gaat ondervinden van het voornemen om het standaard persoonlijk kilometerbudget te verlagen van 750 kilometer naar 450 kilometer? Hoeveel Valys-pashouders hebben er het afgelopen jaar meer dan 450 kilometer gereisd?
We hebben geraamd dat een verlaging van het pkb van 750 kilometer naar 450 kilometer in 2012 betekent dat circa 65 000 pashouders hun reisgedrag moeten beperken tot 450 kilometer. Dit is ongeveer 16% van het totaal aantal pashouders eind 2012. Eind 2010 waren er ongeveer 50 000 pashouders die meer dan 450 kilometer hadden gereisd.
442
Er staat dat Valys een aanvulling is op het openbaar vervoer, omdat het nog onvoldoende toegankelijk is. Hoe en per wanneer gaat het kabinet het openbaar vervoer wel voldoende toegankelijk maken?
Er wordt hard gewerkt aan het verbeteren van de toegankelijkheid van het openbaar vervoer. De minister van Infrastructuur en Milieu heeft in haar brief van 28 juni 2011 aangekondigd hoe de stations versneld toegankelijk worden gemaakt. In 2015 zijn alle stations toegankelijk voor doven, slechthorenden, blinden en slechtzienden. In de periode 2011–2020 wordt op 45 extra stations de perronhoogte op normhoogte gebracht. Hiermee ontstaat een gelijkvloerse instap als er materieel met een lage vloer stopt. Materieel wordt op revisiemomenten conform de Europese regelgeving aangepast voor mensen met een functiebeperking. Zo worden schermen in de coupés geplaatst waarop actuele reisinformatie te zien is. Voor dove en slechthorende mensen is dit een grote vooruitgang.
Het vervoer per metro is vrijwel overal goed toegankelijk voor mensen met een motorische of visuele handicap.
Aan het busvervoer wordt samen met de decentrale overheden gewerkt aan aanpassing van bushaltes en inzet van modern busmaterieel. Het programma moet ervoor zorgen dat per 1 januari 2016 ongeveer 70% van alle busreizen toegankelijk is.
Voor het tramvervoer loopt in de drie steden waar stadstrams rijden een vernieuwingsprogramma waardoor geleidelijk meer trams en tramhaltes toegankelijk zijn voor mensen met een functiebeperking.
443
Het percentage van de Valys-pashouders dat daadwerkelijk reist met bovenregionaal vervoer gehandicapten is gedaald. Hoe kunt u dat verklaren? Waren de kilometers op?
De verklaring hiervoor is dat nieuwe pashouders niet altijd gebruik van maken van de voorziening. De stijging van het aantal pashouders is sterker dan de toename van het daadwerkelijke gebruik van de voorziening. Dit leidt ertoe dat het percentage actieve pashouders binnen het totaal aantal pashouders daalt.
444
Er wordt gesproken over een aanvullende korting van € 10 mln. voor MEE-organisaties met ingang van 2013. Waar is deze korting op gebaseerd? Op welke manier is de aanvullende korting van € 10 miljoen per 2013 op de MEE-organisaties opgenomen in de tabel op blz. 107?
Een sluitende begroting dwingt tot het maken van nadere keuzes. Daarbij is ook gekeken naar mogelijkheden van efficiëntie. Dit heeft zich vertaald in een extra efficiencykorting voor MEE-organisaties van € 10 miljoen.
De tabel op blz. 107 laat een totaalbeeld zien. In deze tabel zijn naast de kortingen ook de vergoedingen voor de loon- en prijsontwikkeling meegenomen en de groeiruimte die geldt voor onderdelen van het Budgettair Kader Zorg waaronder de subsidie voor de MEE instellingen valt.
445
Hoeveel besparing heeft het opgeleverd om (psycho)sociale problemen niet meer een grondslag voor de AWBZ te laten zijn?
De zorg op (psycho)sociale grondslag is per 1-1-2009 overgeheveld naar de gemeenten in het kader van de Wmo. Deze overheveling heeft kostenneutraal plaatsgevonden.
446
Hoeveel heeft de pakketmaatregel activerende en ondersteunende begeleiding uit 2008 opgeleverd aan besparing?
Als gevolg van de pakketmaatregelen hebben op 1 januari 2010 ongeveer 41 000 minder cliënten een aanspraak op AWBZ begeleiding dan een jaar daarvoor. In verband daarmee is de contracteerruimte met € 477 miljoen verlaagd. Voor de zorgkantoren heeft dit geen knelpunten opgeleverd. Voor meer informatie wordt u verwezen naar de voortgangsrapportage van 21 juli 2010 (Tweede Kamer, 2009–2010, 30 597, nr. 152) en de Monitor Pakketmaatregelen van het CIZ als bijlage bij deze brief is meegestuurd.
447
Hoeveel van de 12 436 daklozen hebben nu wel een dak boven het hoofd? Hoeveel daarvan zijn terug gevallen in een zwervend bestaan?
Eind 2010 zijn in de vier grote steden (Amsterdam, Rotterdam, Den Haag en Utrecht) in totaal cumulatief 12 436 daklozen in «traject» gebracht. Van die groep beschikken 7 476 personen over stabiele huisvesting. Van de overige 4 960 is dit niet duidelijk: zij hebben in ieder geval een trajectplan, wat betekent dat de hulpverlening beoogt op korte termijn een stabiel inkomen, stabiele huisvesting en stabiel contact met de hulpverlening te bereiken. Van deze 4 960 verblijft een deel in de nachtopvang, maar er zijn ook mensen met een trajectplan die niet gehuisvest zijn en outreachend – bijvoorbeeld via straatteams – geholpen worden. Daarnaast zijn ook mensen die steeds zullen terugvallen. Juist die moeten op ons kunnen rekenen.
448
Kunt u aangeven waarom onafhankelijk forensisch pediatrisch onderzoek niet is opgenomen in het Protocol Ketenaanpak Kindermishandeling?
Als gevolg van de pakketmaatregelen hebben op 1 januari 2010 ongeveer 41 000 minder cliënten een aanspraak op AWBZ begeleiding dan een jaar daarvoor. In verband daarmee is de contracteerruimte met € 477 miljoen verlaagd. Voor de zorgkantoren heeft dit geen knelpunten opgeleverd. Voor meer informatie wordt u verwezen u naar de voortgangsrapportage van 21 juli 2010 (Tweede Kamer, 2009 -2010, 30 597, nr. 152) en de Monitor Pakketmaatregelen van het CIZ bij als bijlage bij deze brief is meegestuurd.
449
Hoe wordt onafhankelijk forensisch pediatrisch onderzoek naar kindermishandeling in de civiele sfeer (aanvragers uit de zorg) gefinancierd?
In opdracht van VWS en VenJ wordt onderzoek verricht naar het aanbod en de vraag naar forensisch-medische expertise, zoals in de brief dd. 11 mei 201127 is aangekondigd en tijdens het plenaire debat op 18 mei 2011 met uw Kamer is besproken. In dit onderzoek wordt aan verschillende groepen professionals, waaronder vertrouwensartsen, gevraagd wie zij contacteren voor forensisch-medische expertise. Ook wordt gevraagd hoe de financiering hiervan plaatsvindt. Het onderzoek is eind dit jaar afgerond en zal u, voorzien van onze beleidsreactie, daarna worden aangeboden.
450
Kan een AMK kinderen doorverwijzen naar forensisch pediatrisch onderzoek? Wie bekostigt dit?
Zie antwoord 449
451
Op wat voor manier worden zorgverzekeraars betrokken bij de bekostiging van forensisch pediatrisch onderzoek?
Voorzover forensisch pediatrisch onderzoek zich richt op de fysieke gevolgen van kindermishandeling, is het de verantwoordelijkheid van medisch specialisten om in voorkomende gevallen een diagnose te stellen.
Zorgverzekeraars sluiten contracten af met zorgverleners voor het leveren van tweedelijns curatieve zorg, conform de Zorgverzekeringswet. Als sprake is van specialistische zorg dan wordt deze bekostigd op basis van DBC’s. Binnen de DBC-systematiek kent men de diagnose kindermishandeling uitsluiten/aantonen bij kindergeneeskunde. De diagnose en de bijbehorende behandelingen leiden af tot twee mogelijke DBC’s: klinisch kort of een dagbehandeling.
Forensisch pediatrisch onderzoek kan ook worden uitgevoerd in de eerstelijn. De eerstelijnszorg kent een eigenstandige bekostigingssystematiek. Ook deze zorg wordt door zorgverzekeraars ingekocht.
Zie verder ook het antwoord op vraag 448.
452
Heeft het forensisch pediatrisch onderzoek een eigen DBC?
Zie antwoord 451
453
Hoeveel opvangplekken hebben wij in Nederland voor meisjes die het slachtoffer zijn geworden van pooierboy’s?
Minderjarige slachtoffers van loverboys kunnen bij verschillende organisaties terecht met vragen, begeleiding, hulp en opvang. Zij bezien afhankelijk van de situatie en problematiek van het meisje welke zorg zij nodig heeft. Dit hoeft niet in alle gevallen residentiële zorg te zijn maar kan ook ambulante hulp zijn. Indien de problematiek hiertoe aanleiding geeft, worden de meisjes aangemeld bij bureau jeugdzorg. In de open jeugdzorg en vrouwenopvang zijn er twaalf organisaties die zich gespecialiseerd hebben in het bieden van zorg aan slachtoffers van loverboys. Zij bieden zowel ambulante als residentiële hulp. Daarnaast zijn er ongeveer 30 speciale opvangplekken voor deze groep in de open jeugdzorg. De vrouwenopvang in Friesland, stichting Asja van Fier Fryslân, biedt categorale opvang voor de slachtoffers. Omdat het gaat om een kwetsbare groep is het belangrijk om naast zorg ook veiligheid te bieden aan deze meisjes. Ze moeten worden beschermd tegen de loverboy die hen aan de zorg wil onttrekken maar in zekere zin ook tegen zichzelf om los te kunnen komen van de loverboy. In sommige gevallen kan het daarom nodig zijn dat deze meisje worden behandeld in jeugdzorgplus. jeugdzorgplus heeft geen speciale opvangplekken voor slachtoffers van loverboys. De instellingen bekijken individueel wat een meisje nodig heeft, dit geldt ook voor slachtoffers van loverboys.
454
Wanneer wordt de verplichte meldcode kindermishandeling naar de Kamer gezonden?
Het wetsvoorstel verplichte meldcode huiselijk geweld en kindermishandeling is inmiddels bij uw Kamer ingediend.
455
Hoeveel zwerfjongeren telt Nederland nu en hoeveel opvangplekken zijn er?
In het rapport «Telling zwerfjongeren» van mei 2011 is geconcludeerd dat er in het jaar 2010 circa 7980 zwerfjongeren waren. Wanneer op een willekeurig moment zou worden geteld hoeveel zwerfjongeren er in Nederland zijn, dan wordt dat aantal op 3620 geschat.
Het totaal aantal opvangplaatsen voor dakloze jongeren bedraagt 365 (circa 880 op jaarbasis). Het gaat daarbij om 24-uursvoorzieningen voor zwerfjongeren. Voorzieningen voor bijvoorbeeld dagopvang, nachtopvang of begeleid wonen zijn in het rapport niet geïnventariseerd.
Overigens is het doorgaans niet zo dat zwerfjongeren die geen plek hebben in de opvang op straat slapen; ze verblijven veelal bij vrienden of familie.
456
Hoe kan de Kamer het beleid van dit kabinet controleren zonder indicatoren en kengetallen ten aanzien van kindermishandeling, participatie van jongeren, het aantal jongeren in de jeugdzorg, het aantal jongeren op wachtlijsten en de gemiddelde caseload van gezinscoaches?
De indeling van het artikel Jeugd is anders dan de andere artikelen in de begroting van VWS. Dit artikel doet mee met een experiment van het ministerie van Financiën voor een andere artikelindeling, waardoor de indicatoren en kengetallen op een andere plaats staan. Bij de andere begrotingsartikelen staat bij elke operationele doelstelling een indicator of kengetal opgenomen, terwijl bij het artikel Jeugd alle beleidsrelevante indicatoren en kengetallen direct onder de algemene beleidsdoelstelling worden genoemd. Puntsgewijs wordt hieronder ingegaan op de in vraag 456 genoemde indicatoren in:
Het kengetal in de begroting voor de aanpak kindermishandeling is het percentage regio’s dat de aanpak van kindermishandeling heeft verankerd in het jeugdbeleid en in de aanpak huiselijk geweld en staat op pagina 119 van de begroting.
De kengetallen in de begroting voor participatie van jongeren zijn het percentage jongeren dat lid is van een vrijetijdsvereniging en het percentage jongeren dat vrijwilligerswerk doet of informele hulp aanbiedt en staat op pagina 120 van de begroting.
Het kengetal in de begroting voor het aantal jongeren in jeugdzorg is het aantal unieke jeugdigen in de provinciaal gefinancierde jeugdzorg en staat op pagina 120 van de begroting.
U bent recent per brief d.d. 24 oktober 2011 (Kenmerk: J/GJ-3087235) geïnformeerd over de wachtlijsten bij het zorgaanbod en de doorlooptijden tussen aanmelding en eerste indicatiebesluit in het vrijwillig kader.
Het is aan de gemeente om de taken en het werkpakket van de gezinscoach vast te stellen. Het past niet bij mijn verantwoordelijkheid om hierover informatie op te vragen of om hierop te sturen.
457
Kan de regering aangeven waarom de Stichting Adoptievoorzieningen is geconfronteerd met een aanvullende bezuiniging van 10%, die bovenop een al aangekondigde bezuiniging van 1,5 % komt?
De bezuinigingstaakstelling heeft mij genoodzaakt keuzes te maken. De bezuinigingsmaatregelen die genomen zijn voor de Stichting Adoptievoorzieningen vinden wij verantwoord. Er is namelijk sprake van een dalende trend in het aantal kinderen dat in een adoptiegezin wordt geplaatst.
Verder zijn er alternatieven om ook op andere manieren adoptieouders en geadopteerden te ondersteunen. Zo vormt het internet steeds meer een vraagbaak voor hen. Mijn ministerie heeft financiële steun gegeven aan een gezamenlijk initiatief van de Stichting Ambulante Fiom en de Stichting Adoptievoorzieningen voor het opzetten van de website www.adoptievragen.nl. Op deze site kunnen adoptieouders, geadopteerden en afstandsouders informatie vinden en uitwisselen.
Op deze website kunnen ook professionals van ondermeer Centra voor Jeugd en Gezin informatie vinden over adoptievragen. Adoptieouders en geadopteerden kunnen immers voor ondersteuning ook terecht bij reguliere jeugd(zorg)instellingen.
458
Bij tabel «Indicator aanpak kindermishandeling (output)». Waarom is de lijn in de tabel vanaf 2012 de lijn minder stijgend?
In 2011 hebben alle centrumgemeenten via het gemeentefonds een financiële bijdrage van € 50 000 gekregen om onder andere de aanpak kindermishandeling duurzaam in de regio te verankeren.
De verwachting is dat de meerderheid van de regio’s in 2011 en 2012 de verankering heeft gerealiseerd, aangejaagd door de eenmalige extra financiële bijdrage. Een aantal regio’s zal hiervoor echter wat meer tijd nodig hebben.
459
Wat wordt bedoeld met «unieke» jeugdigen in de provinciaal gefinancierde jeugdzorg?
Met het aantal unieke jeugdigen in de provinciaal gefinancierde jeugdzorg wordt bedoeld dat gecorrigeerd is voor het feit dat een jeugdige van meerdere zorgvormen tegelijk gebruik kan maken. Als een jeugdige bijvoorbeeld in een jaar eerst jeugdhulp krijgt en daarna residentiële zorg, dan telt hij één keer mee in het aantal unieke jeugdigen.
460
Wat zijn de laatste wachtlijstcijfers bij de Bureau Jeugdzorg, de ambulante zorg, de ggz, en de (semi-) residentiële jeugdzorg? Kunt u deze cijfers specificeren naar provincie en stadsregio? Zo nee, waarom niet?
U bent recent per brief d.d. 24 oktober 2011 (Kenmerk: J/GJ-3087235)geïnformeerd over de wachtlijsten bij het zorgaanbod en de doorlooptijden tussen aanmelding en eerste indicatiebesluit in het vrijwillig kader. Het aantal kinderen dat op 1 juli 2011 langer dan 9 weken wachtte was 2 974. Daarvan ontvingen er 1 391 geen vorm van provinciale zorg. Provincies hebben aangegeven dat naar het oordeel van de Bureau Jeugdzorg 6 kinderen onverantwoord langer dan 9 weken hebben gewacht.
De gemiddelde doorlooptijd bij bureau jeugdzorg tussen aanmelding en eerste indicatiebesluit is in het 2e kwartaal 2011 teruggebracht naar 9 weken. In de brief is een uitsplitsing naar provincies opgenomen van deze cijfers.
De wachtlijstcijfers per zorgvorm kunnen wij u niet melden, omdat deze niet per zorgvorm worden uitgevraagd. Over de wachtlijstcijfers bij de jeugd-ggz wordt u verwezen naar het antwoord op vraag 462.
461
Wat is momenteel de gemiddelde doorlooptijd van aanmelding bij Bureau Jeugdzorg en aanvang van geïndiceerde zorg?
Zie antwoord 460
462
Wat is momenteel de gemiddelde doorlooptijd van aanmelding binnen de Jeugd-GGZ en aanvang van de behandeling/ begeleiding binnen de Jeugd-GGZ?
De gemiddelde doorlooptijd van aanmelding binnen de jeugd-ggz en aanvang van de behandeling/begeleiding binnen de jeugd-ggz bedroeg in 2009 18 weken. Recentere cijfers zijn momenteel niet voorhanden. Het bovenstaande blijkt uit rapportages van het Trimbos Instituut («GGZ in Tabellen 2009» en «Trendrapportage GGZ 2010. Deel 2: Toegang & Zorggebruik»).
463
Onderaan staat in een kader «(…) doorvertaalt in concrete, voor de burger herkenbare diensten/ activiteiten.» Wat bedoelt u met «herkenbare»? En welke diensten of activiteiten worden bedoeld?
Deze tekst hoort bij de indicator over gemeenten met regionale samenwerkingsafspraken over de lokale jeugdzorg. Het gaat hierbij om diensten en activiteiten die de burger herkent als voorzieningen waarvan ouders en kinderen gebruik kunnen maken en waaraan ze behoefte hebben. Het gaat dus niet om afstemmings-overleggen, maar om concrete activiteiten als screenen en vaccineren; ondersteuning, voorlichting, advies en informatie over opvoeden, opgroeien en gezondheid; vroegtijdig inzetten of mobiliseren van effectieve steun of hulp bij (beginnende) problemen.
464
Op welke wijze stimuleert de overheid gemeenten om de stelselwijziging voor te bereiden?
Vanuit de ministeries van VWS en VenJ wordt op dit moment vooral informatie verstrekt aan gemeenten over de stelselwijziging jeugd en wordt deelgenomen aan bijeenkomsten over de transitie in gemeenten en regio’s. Voor een goede informatievoorziening worden cijfermatige gegevens verzameld. Daarnaast wordt in samenwerking met VNG en IPO gewerkt aan een ondersteuningsstructuur waarmee de gemeenten de komende tijd worden ondersteund bij de voorbereiding op hun nieuwe taken en ook kan worden zorggedragen voor een zorgvuldige overdracht van bestaande gevallen. De ondersteuning is een van de onderdelen van het transitieplan dat eind 2011 gereed zal zijn. Om de voortgang van de transitie te monitoren wordt een transitiecommissie ingesteld. Deze zal waar nodig gemeenten ook stimuleren om zich op stelselwijziging voor te bereiden.
465
Welke concrete maatregelen, anders dan procedurele maatregelen, neemt dit kabinet om preventie (lichte ondersteuning) te bevorderen zodat zware duurdere jeugdzorg niet meer nodig is? In het laatste meerjarenconvenant dat met het IPO werd, conform de motie Dijsselbloem, afgesproken dat vrijwillige ambulante zorg voortaan zonder indicatie kon worden geboden. In welke mate wordt van deze nieuwe mogelijkheid gebruik gemaakt? Welke budgetten zijn hier in de provincies voor vrijgemaakt?
In het kader van de CJG-ontwikkeling bieden Rijk en VNG gezamenlijk ondersteuning aan gemeenten bij onder andere de ontwikkeling van hun lokale ondersteuningsaanbod voor ouders en kinderen.
Zo is een tweetal CJG-ondersteuners actief in het veld. Zij zorgen voor intensief contact met gemeenten en regio’s, gaan na waar de belangrijkste problemen zitten (lokaal/regionaal) en zorgen actief voor oplossing van deze problemen. Afhankelijk van hun ervaringen wordt de ondersteuning op maat ingezet.
Via de website en nieuwsbrief Samenwerken voor de Jeugd worden gemeenten en andere betrokkenen geïnformeerd over de ontwikkelingen op het gebied van CJG en de andere projecten gericht op het lokaal jeugdbeleid en worden voorbeelden en ervaringen uit het land gepresenteerd. Aan Samenwerken voor de Jeugd is ook een telefonische en e-mail-helpdesk bij VWS verbonden.
Met het Afsprakenkader jeugdzorg 2010–2011 dat het Rijk is overeengekomen met de provincies en stadsregio’s is ambulante zorg zonder indicatie mogelijk geworden. In de brancherapportage van Jeugdzorg Nederland 2010 is voor het eerst gemeten hoeveel jeugdigen gebruik maken van ambulante zorg zonder indicatie. Het gaat hierbij om 4 770 jeugdigen van de in totaal 107 173 jeugdigen die in 2010 van provinciale jeugdzorg gebruik maakten. Welk deel van hun budget provincies en stadsregio’s hiervoor vrijmaken is niet bekend. Dit gegeven maakt geen deel uit van de verantwoordingsinformatie aan het Rijk.
466
Waar wordt de staatssecretaris van VWS, na de decentralisatie van de jeugdzorg, concreet verantwoordelijk voor?
In het Regeerakkoord is afgesproken dat de bestuurlijke en financiële verantwoordelijkheid voor de jeugdzorg gedecentraliseerd zal worden naar gemeenten. Het Rijk heeft nadat deze decentralisatie is afgerond een stelselverantwoordelijkheid. Dat betekent dat het Rijk verantwoordelijk is voor de inhoudelijke, bestuurlijke en financiële kaders van het nieuwe stelsel zorg voor jeugd, zoals de toegankelijkheid en de betaalbaarheid van de zorg voor jeugd. Op enkele onderdelen van het stelsel zoals voor de gesloten jeugdzorg, de jeugdigen die vallen onder de Wet bijzondere opnemingen in Psychiatrische ziekenhuizen (wet Bopz), de jeugdbescherming en jeugdreclassering en mogelijk nog op sommige vormen van gespecialiseerde zorgen zal het Rijk toezicht blijven houden. Bij het wetsvoorstel zorg voor jeugd zal dit nader worden uitgewerkt.
467
Waar komt het verschil in begrotingsuitgaven in 2011 € 1 858 920 en 2012 € 1 488 586 vandaan?
Het bedoelde verschil in begrotingsuitgaven tussen 2011 en 2012 is het gevolg van de overheveling van de middelen inzake de brede doeluitkering voor de Centra voor Jeugd en Gezin (CJG) naar het Gemeentefonds vanaf 2012.
468
Voor welk bedrag zijn nog geen verplichtingen aangegaan, en wat is de reden daarvan?
Nagenoeg 100% van de beschikbare programma-uitgaven is juridisch verplicht dan wel bestuurlijk gebonden. De tabel in de begroting suggereert anders. De reden hiervan is dat er in de tabel een ondergrens van € 1 miljoen wordt gehanteerd om apart opgenomen te worden.
Het zeer geringe nog niet verplichte of bestuurlijk gebonden deel van de gelden is beschikbaar voor zaken als onderzoek, kwaliteit en beleidsinformatie.
469
Wat zijn de indicatoren en kengetallen voor de operationele doelstellingen? Waar kan de Kamer ten aanzien van de jeugdzorg de staatssecretaris op afrekenen?
Zie antwoord 456
470
Welke activiteiten worden gesubsidieerd op grond van het Internationale Verdrag inzake de Rechten van het Kind?
Het Kinderrechtencollectief, een coalitie van organisaties op het gebied van kinderen en kinderrechten ( o.a. UNICEF, Defence for Children, Save the Children en Plan Nederland), krijgt op grond van artikel 42 van het Verdrag subsidie (200 000 euro) voor het geven van voorlichting en informatie over de aard en inhoud van het Kinderrechtenverdrag. Hiermee wordt ondermeer de website kinderrechten.nl gefinancierd, worden cursussen over kinderrechten ontwikkeld (e-learning module voor professionals die met kinderrechten te maken hebben) en wordt een Handboek Internationaal Jeugdrecht uitgebracht.
471
In 2012 gaat het kabinet door met de inhoudelijke ontwikkeling van de Centra voor Jeugd en Gezin (CJG's). Wordt de doelstelling, dat in 2011 elke gemeente een CJG heeft, gehaald? Zo nee, waarom niet, en wat gaat u hieraan doen? Kan aangegeven worden in hoeverre burgers gebruik maken van de geleverde diensten? Hoeveel CJG’s zijn er momenteel gerealiseerd? In hoeveel van deze gemeenten is ook een fysiek inlooppunt gerealiseerd?
Eind september 2011 waren er 345 gemeenten die een CJG (met inlooppunt) hebben geopend. Van de 76 resterende gemeenten zonder CJG heeft een derde al een concrete openingsdatum gepland.
Samen met de VNG ondersteunen wij de gemeenten actief bij het ontwikkelen van hun CJG, onder andere via de CJG-ondersteuners die actief zijn in het land. De ondersteuners houden intensief contact met gemeenten, gaan na waar de belangrijkste problemen zitten en helpen gemeenten om deze problemen op te lossen. De gemeenten die nog geen openingsdatum, locatie of samenwerkingsafspraken hebben worden in oktober benaderd en zo nodig ondersteund (beantwoorden vragen, aandragen voorbeelden/oplossingen uit gemeenten met CJG) door VWS en de VNG. Naar verwachting zullen nagenoeg alle gemeenten in 2011 een CJG hebben gerealiseerd.
Wij beschikken niet over gegevens over het bereik en over het gebruik van het ondersteuningsaanbod van de CJG’s. Het past ook niet bij mijn verantwoordelijkheid om dergelijke cijfers uit te vragen. Wel is bekend dat gemeenten bezig zijn en blijven met het vergroten van hun bereik onder ouders en kinderen. Dit blijkt onder andere uit het verplaatsen van inlooppunten naar locaties waarvan een groter bereik verwacht wordt.
472
Hoe worden de capaciteitsproblemen bij de provincie Zuid-Holland verholpen zonder extra capaciteit voor gesloten jeugdzorg?
Zuid-Holland maakt onderdeel uit van het zorggebied Zuidwest. Ten aanzien van de capaciteit is besloten dat de capaciteit van de instelling voor jeugdzorgplus Avenier (180 plekken), met ingang van 1 januari 2012, geheel wordt toebedeeld aan het zorggebied Zuidwest. In het kader van de herverdeling van de capaciteit van Oost naar Zuidwest is besloten dat 108 van de in totaal 180 plaatsen van Avenier in De Vaart in Sassenheim (nieuwbouw van Teylingereind) komen. Vanaf de oplevering gebruikt Avenier deze locatie gedurende een aantal jaren voor jeugdzorgplus. Het doel hiervan is dat substantieel meer capaciteit beschikbaar komt voor jeugdigen uit het zorggebied Zuidwest die ook daadwerkelijk in dit zorggebied gelegen is.
473
Wat is de gemiddelde verblijfsduur in een instelling voor gesloten jeugdzorg?
Op dit moment bedraagt de gemiddelde duur van een behandeling 11 maanden.
474
« (...) substantieel vermindert.» Wat wordt bedoelt met substantieel? En hoe stimuleert de overheid het verminderen van de verblijfsduur?
Het is mijn uitgangspunt dat jongeren geen dag langer verblijven in een instelling jeugdzorgplus dan nodig is. Op dit moment bedraagt de gemiddelde duur van een behandeling 11 maanden. Wij verwachten dat de invoering van de trajectbenadering in de jeugdzorg ertoe zal leiden dat jongeren eerder dan nu een volgende stap kunnen maken. Dat betekent dat de duur van de bevoegdheid om dwang toe te passen verkort kan worden. Maar het wil niet zeggen dat de volgende stap niet gepaard gaat met intensieve zorg. Mijn ambitie is dat de periode van geslotenheid tot gemiddeld zes maanden teruggebracht wordt. Voor alle duidelijkheid: het is een ambitie. De invoering van de trajectbenadering gebeurt in de vorm van pilots waaraan de instellingen mee kunnen doen. Daarin moet duidelijk worden of de ambitie van zes maanden haalbaar is en onder welke condities.
475
Wanneer komt het kabinet met die ruimtelijke ambitie in het kader van de Olympische Spelen?
In het kader van de ruimtelijke ambitie wordt op dit moment de laatste hand gelegd aan twee verkennende studies: de Olympische Hoofdstructuur (in opdracht van het ministerie van I&M) en de Verkenning naar de Maatschappelijke Kosten en Baten (in opdracht van het ministerie van VWS). Verwacht wordt dat de opbrengsten van de beide studies medio november 2011 aan de Tweede Kamer gezonden kunnen worden. Daarmee komen twee bouwstenen beschikbaar ten behoeve van een afgewogen besluit over de mogelijke organisatie van de Olympische Spelen in Nederland. Dit besluit wordt in 2016 genomen en zal dus niet door dit kabinet genomen worden.
476
In de sportbegroting wordt vanaf 2012 bijna € 13 miljoen geïnvesteerd in Talentontwikkeling. Hoe gaat deze investering er concreet uit zien?
Met NOC*NSF en de sportbonden zijn afspraken gemaakt over de investeringen tot en met 2012. De verdeling van het bedrag voor 2012 is als volgt:
• Uitvoering en kwaliteitsverbetering van talentprogramma’s door sportbonden, in samenwerking met NOC*NSF (€ 3,6 miljoen)
• Uitvoering en kwaliteitsverbetering programma talentcoaches door sportbonden, in samenwerking met NOC*NSF (€ 2,1 miljoen)
• Centra voor Topsport en Onderwijs, inclusief medische begeleiding en betere aansluiting onderwijs (€ 3,6 miljoen)
• Wedstrijd- en trainingsprogramma in aanloop naar de Olympische Spelen (€ 3,0 miljoen)
• Regionale begeleiding door Olympische netwerken ( € 0,6 miljoen)
In overleg met NOC*NSF en de sportbonden wordt het beleid voor 2013 en volgende jaren uitgewerkt, waarbij aansluiting gezocht zal worden bij de sportagenda 2013–2016 van de georganiseerde sport.
477
In de sportbegroting wordt geïnvesteerd in topsportevenementen. Vanaf 2015 echter wordt dat bedrag verlaagd met € 4 miljoen. Wat is de reden voor het verlagen van dit bedrag?
Het betreft hier geen verlaging vanaf 2015, maar een tijdelijke intensivering in de periode 2012–2014.
Vanuit loterij-afdrachten is, zoals vastgelegd in het Regeerakkoord, extra geld beschikbaar gekomen. Voor de periode 2012 tot en met 2014 is jaarlijks € 10 miljoen toegevoegd aan de sportbegroting, waarvan jaarlijks € 4 miljoen voor topsportevenementen en aanpassing van accommodaties.
478
In de sportbegroting staat de «Olympische ambitie» zowel onder subsidies als onder opdrachten. Wat is de reden voor deze dubbeling en wat is met name het onderscheid?
In de begrotingsvoorschriften van Financiën is vastgelegd dat een onderscheid aangebracht moet worden in de verschillende instrumenten die ingezet worden voor de uitvoering van beleid. Daaronder vallen ook subsidies en opdrachten. Indien sportorganisaties betrokken zijn bij de uitvoering van het beleid, dan zijn subsidies aan de orde. Indien adviesbureaus worden ingeschakeld voor onderzoeken of adviestrajecten, dan liggen opdrachten in de rede.
479
Welke koppeling zit er tussen het aannemen van combinatiefunctionarissen voor sport en het daarom ook verplicht aannemen van combinatiefunctionarissen voor cultuur?
Combinatiefunctionarissen zijn, vanuit de aard van hun functie, werkzaam op minimaal 2 van de 3 betrokken sectoren: sport, onderwijs en cultuur. Op landelijk niveau zijn afspraken gemaakt over de verdeling van combinatiefuncties over deze sectoren. Die verdeling is als volgt:
• Sport 50%
• Onderwijs 44%
• Cultuur 6%
Gemeenten zijn echter vrij om lokaal hun eigen keuze te maken voor inzet van de combinatiefuncties, waarbij de macroverdeling wel wordt meegegeven als leidraad.
De weergegeven verdeling heeft betrekking op de huidige regeling. Momenteel herzien we het systeem van combinatiefunctionarissen – ook wel buurtsportcoach genoemd – om ze breder inzetbaar te maken. Hierover vindt overleg met gemeenten en sportbonden plaats. De nieuwe regeling zal zo eenvoudig en flexibel mogelijk zijn.
480
Kan met cijfers onderbouwd worden hoeveel mensen met een handicap nu sporten en waar het kabinet de komende jaren naar streeft?
Het Aanvullend Voorzieningen Onderzoek (AVO) van het SCP is een belangrijke bron voor het schatten van het aantal mensen met een lichamelijke handicap. Nauwkeurige cijfers zijn niet voorhanden, omdat er geen registratie van mensen met een handicap plaats vindt. Daarnaast komt het regelmatig voor dat mensen meerdere handicaps hebben.
In 2008 heeft een 0-meting plaatsgevonden naar de sportdeelname van mensen met een handicap door het Mullier Instituut28.
Het combineren van die gegevens levert het volgende indicatieve beeld op:
• Er zijn naar schatting ca. 1,8 miljoen mensen met een lichte lichamelijke handicap29. Daarvan doet 69% minstens 1 keer per jaar aan sport en 54% minstens 12 keer per jaar aan sport.
• Er zijn naar schatting ca. 1,7 miljoen mensen met een matige of ernstige lichamelijke handicap. Daarvan doet 41% minstens 1 keer per jaar aan sport en 34% minstens 12 keer per jaar aan sport.
Het kabinet zet zich de komende jaren in voor de verdere ontwikkeling van de gehandicaptensport, met name in combinatie met het speciaal onderwijs en revalidatiecentra. Vooral het programma Special Heroes is uniek. Het lopende programma wordt verder uitgebreid, waardoor steeds meer gehandicapte kinderen gewoon op school kunnen sporten. Binnenkort kunnen gehandicapte kinderen op alle cluster 1 scholen (voor visueel gehandicapte kinderen) en 80% van de cluster 3 scholen (voor kinderen met een verstandelijke of lichamelijke handicap) sporten. De komende jaren wordt het sportaanbod voor gehandicapte kinderen verder uitgebreid naar alle cluster 2 scholen (voor auditief gehandicapte kinderen) en naar een kwart van de cluster 4 scholen (kinderen met gedragsproblematiek).
481
In de begroting staat het pgb nog ingeboekt met min € 919 miljoen in 2015. Hoe verhoudt zich dat bedrag tot de door het CPB berekende € 700 miljoen?
Ik heb u op 31 oktober jl. de voortgangsrapportage Hervorming Langdurige Zorg gezonden. Voor het antwoord op deze vraag verwijs ik naar deze brief, waarin het financieel beeld van het pgb is gepresenteerd.
Ik zal de Kamer voor de begrotingsbehandeling VWS schriftelijk informeren over de gevolgen van de ramingsbijstelling pgb op de bedragen die in de begroting VWS 2012 zijn opgenomen.
482
Hoeveel geld is er begroot voor mensen die onder eigen regie zorg in de AWBZ willen regelen? Wordt de begroting op dit punt aangepast? Zo nee, waarom niet?
Zie antwoord 26
483
In de operationele doelstelling 46.3 «Voorbereiden van een gefundeerd besluit over de kandidaatstelling voor de organisatie van de Olympische Spelen en Paralympische Spelen 2028 in Nederland» is er subsidie gereserveerd voor «kennis als fundament voor het sportbeleid in den brede». Wat is de motivatie om deze subsidie onder te brengen bij deze doelstelling en hoe gaat de verdeling van deze subsidie en de daarbij behorende onderzoeken eruit zien?
Onder operationele doelstelling 46.3 zijn alle activiteiten opgenomen die een artikelbreed karakter hebben en die dus een bredere insteek hebben dan alleen Sport en bewegen in de buurt of Uitblinken in sport. Dat geldt bijvoorbeeld ook voor de activiteiten met betrekking tot kennis en innovatie. Een deel van dit budget ligt vast in subsidies en opdrachten. Dit geldt bijvoorbeeld voor een meerjarige projectsubsidie aan InnoSportNL, voor de instellingssubsidie aan het Nederlands Instituut voor Sport en Bewegen en voor een meerjarige opdracht aan Synovate ten behoeve van het Onderzoek Bewegen in Nederland (OBiN). Aan de concrete verdeling van het resterend budget wordt de komende tijd invulling gegeven, waarbij de focus ligt op het verzamelen en verspreiden van direct toepasbare kennis.
484
Het programma Sport en Bewegen in de buurt wordt ingevuld via subsidies en bijdragen, kan een toelichting worden gegeven op wat voor soort concrete projecten dit oplevert?
Het programma Sport en Bewegen in de buurt wordt momenteel uitgewerkt en zal in november naar de Tweede Kamer gestuurd worden. Dan wordt u ook geïnformeerd over de verdeling tussen subsidies en bijdragen.
485
Het project over het aanstellen van combinatiefunctionarissen loopt al enkele jaren. Kan worden aangeven hoeveel combinatiefunctionarissen er nu zijn aangetrokken in gemeenten?
Jaarlijks wordt in januari gepeild hoeveel fte’s aan combinatiefuncties zijn gerealiseerd. Begin dit jaar waren dat er ruim 1000. De verwachting is dat dit aantal aan het eind van het jaar is opgelopen naar 1500 fte’s.
486
Welke topsportevenementen komen de komende jaren naar Nederland?
Sportbonden en organisatoren zijn verantwoordelijk voor het naar Nederland halen van topsportevenementen. Een overzicht daarvan is te vinden op de website www.nationaleevenementenkalender.nl
Een beperkt aantal topsportevenementen, waaronder Wereld en Europese Kampioenschappen, kan in aanmerking komen voor een subsidie. Enkele voorbeelden van evenementen waarvoor inmiddels subsidie is verleend:
− EK Handbal dames (2012)
− EK Waterpolo (2012)
− EK Badminton individueel (2012)
− Europees Jeugd Olympisch Festival (2013)
− WK Hockey (2014)
− WK Roeien (2014)
487
Kunt u een raming geven van het aantal cliënten dat zal afzien van behandeling omdat zij de eigen bijdrage niet kunnen betalen?
Zie antwoord 7
488
Kunt u aangeven hoeveel tweedelijns ggz-behandeling voortijdig worden afgebroken voor de diagnosegroepen schizofrenie, persoonlijkheidsstoornissen, angststoornissen, depressieve stoornissen en aan middelen gebonden stoornissen? Welke besparing levert dit op voor de tweedelijns ggz in de komende vier jaren?
Binnen het kader van het programma Zichtbare Zorg wordt jaarlijks voor de tweedelijns ggz en verslavingszorg een vaste set prestatie-indicatoren uitgevraagd. Een daarvan is de indicator drop out (1.7); die verwijst naar het percentage cliënten per diagnosegroep dat eenzijdig hun behandeling/ begeleiding heeft beëindigd gedurende het verslagjaar. Volgens de gegevens van 2010 (over verslagjaar 2009) was dit percentage voor cliënten met schizofrenie 7,21%, voor cliënten met een persoonlijkheidstoornis 14,14%, voor cliënten met een angststoornis 12,58%, voor depressieve cliënten 11,43 en voor cliënten met een aan middelen gebonden stoornis 22,02%.
Cliënten kunnen verschillende redenen hebben om voortijdig hun behandeling af te bouwen. Dit hangt vaak samen met de aard van hun psychische klachten. Het feit dat ze de behandeling stopzetten, wil niet zeggen dat deze niet op een later moment alsnog een vervolg krijgt, bijvoorbeeld bij een andere behandelaar. Vandaar dat er niet eenduidig gesproken kan worden van een besparing. Wij hebben geen cijfers beschikbaar die dit financieel onderbouwen.
489
Is het waar dat de «(f)act methode» bestaat uit een combinatie van 0e, 1e, en 2e lijns zorg? Blijft dit ook zo? Wordt er op deze methode bezuinigd, en zo ja hoeveel? Wat zijn de gevolgen hiervan?
(F)ACT staat voor (Functie) Assertive Community Treatment. De ACT methodiek heeft een zeer specifieke doelgroep, zij richt zich op de behandeling buiten een ggz-instelling van de allermoeilijkste mensen met langdurende of blijvende ernstige psychiatrische problematiek. De FACT methodiek heeft een bredere doelgroep, FACT richt zich op de behandeling buiten een ggz-instelling van alle mensen met langdurende of blijvende ernstige psychiatrische problematiek. Beide patiëntengroepen hebben over het algemeen naast problemen op psychiatrisch gebied ook problemen op meerdere (andere) levensdomeinen.
FACT en ACT zijn specialistische curatieve GGZ. Een (F)ACT wijkteam is multidisciplinair, in zo’n team werken psychiater, psycholoog, maatschappelijk werker en andere hulpverleners samen. Er wordt daarnaast samengewerkt met organisaties buiten de zorg, zoals woningbouw en politie. Een belangrijke kracht van (F)ACT is dan ook dat verder wordt gekeken dan de muren van de tweedelijns instelling. Deze teams organiseren dus inderdaad integrale zorg door de verschillende lijnen heen.
FACT en ACT worden in het algemeen net als andere specialistische curatieve GGZ bekostigd vanuit de Zvw. Voornaamste uitzondering daarop zijn een aantal ACT-teams in de grote steden, die deels vanuit de WMO bekostigd worden vanwege samenwerking tussen tweedelijns GGZ en OGGZ. Ook zijn er FACT-teams die mensen behandelen die in een AWBZ-voorziening verblijven. In dat geval is soms een lid van het begeleiding team van de AWBZ voorziening tevens lid van het FACT-team. In dat geval wordt de inzet van laatstgenoemde bekostigd op basis van de AWBZ.
Verschillende maatregelen die zijn aangekondigd voor de tweedelijns curatieve ggz, zoals de tariefmaatregel en de eigen bijdrage, hebben daarmee ook betrekking op de door (F)ACT teams geleverde zorg. Bij de bezuinigingsmaatregelen is geen onderscheid gemaakt tussen verschillende behandelingsmethodieken. Wij hebben dan ook geen specifieke informatie over de (financiële) gevolgen van de maatregelen voor de (F)ACT teams. Er is een monitor in voorbereiding, waarmee wij zicht willen houden op de effecten van de eigen bijdrage voor kwetsbare patiënten.
490
Moeten zwerfjongeren tussen de 18 en 21 jaar oud ook een eigen bijdrage voor zorg gaan betalen? Zo ja, hoe hoog zal deze eigen bijdrage zijn? Hoe verhoudt dit zich tot het inkomen van deze jongeren?
Ja. Deze groep is niet uitgezonderd van eigen bijdrageregelingen in de zorg. De exacte hoogte is afhankelijk van het zorggebruik van de jongere, dit verschilt van geval tot geval. Voor het vaststellen van de hoogte van de eigen bijdrage in de AWBZ is het inkomen relevant, voor eigen bijdragen in het kader van de Zorgverzekeringswet is dat niet het geval.
491
Moeten volwassen zwervers straks een eigen bijdrage betalen voor opvang en zorg? Zo ja, waar bestaat deze eigen bijdrage uit? Hoe verhoudt zich dit tot het inkomen?
Voor volwassen zwervers gelden voor wat betreft eigen bijdragen in beginsel dezelfde verplichtingen als voor andere burgers.
Voor mensen die minimaal 2 nachten in de maatschappelijke of vrouwenopvang verblijven is echter sinds 21 juni 2010 een anticumulatieregeling van kracht, zodat ze geen eigen bijdragen voor AWBZ-zorg (zonder verblijf) en overige Wmo-voorzieningen hoeven te betalen. Via het wetsvoorstel 32 439 (aanpassing Wmo om te regelen dat eigen bijdragen voor maatschappelijke opvang en vrouwenopvang door gemeenten bij verordening worden geregeld, en vervolgens door of namens hen worden vastgesteld en geïnd) en het Besluit maatschappelijke ondersteuning wordt bovendien geregeld dat áls gemeenten een eigen bijdrage voor opvang vragen, in ieder geval een bedrag ter hoogte van zak- en kleedgeld en standaardpremie zorgverzekering over moet blijven voor betrokkene.
492
Op welke wijze wordt de mogelijke toename van schuldenproblematiek bij de verschillende soorten cliënten en patiënten in de ggz en daklozenopvang gemonitord?
Er vindt geen landelijke monitoring van schuldenproblematiek plaats die specifiek is gericht op ggz-cliënten of daklozen.
De mogelijke toename van schuldenproblematiek bij de verschillende soorten cliënten in de daklozenopvang wordt in de G4 wel gemonitord in individuele trajectplannen.
493
Wat is de geraamde opbrengst van de verhoging van de eigen bijdrage voorde eerstelijnspsychologische zorg in de komende vier jaren en de geraamde minderkosten voor het omlaag brengen van het aantal zittingen?
Zie antwoord 34
494
Kunt u specificeren wat de gedragseffecten zijn van een eigen bijdrage voor eerste- en tweedelijns ggz-zorg? Wat zijn de geschatte opbrengsten in de komende jaren van eigen bijdragen voor tweedelijns ggz-zorg?
Zie antwoord 7
495
Hoe monitort u de opbrengsten van de eigen bijdragen voor eerste- en tweedelijns ggz-zorg in relatie tot mogelijke gezondheidsrisico's voor patiënten die als gevolg van die eigen bijdrage zorg gaan mijden?
In oktober is u een brief gestuurd waarin u bent geïnformeerd over de opzet van de monitor eigen bijdrage op zorgmijding. Hierin is aangegeven dat dit onderzoek zich richt op twee hoofdpunten, namelijk (1) inzicht geven in een hanteerbare afbakening van de meest kwetsbare groepen, als basis voor een eventuele uitzondering voor deze groepen indien wenselijk. (2) monitoren van de effecten van de eigen bijdrage op kwetsbare groepen. Daarbij dient met name aandacht te worden besteed aan zorgmijding of uitstel van zorgvraag. Aangezien deze opdracht wellicht de Europese aanbestedingsgrens zou overschrijden hebben wij de onderzoeksaanvraag eerst als Request For Information (RFI) op de aanbestedingskalender geplaatst. Potentiële marktpartijen hebben de tijd gehad om hierop te reageren. Wij zullen u op de hoogte houden van het verdere traject.
496
Hoeveel personen met een arbeidsbeperking werken er op het ministerie van VWS? Kunt u uw antwoord geven in fte’s en in een percentage van uw totale personeelsbezetting, uitgesplitst naar personen met een Wajong en een WSW-uitkering?
Hoeveel personen met een arbeidsbeperking zijn het afgelopen begrotingsjaar in dienst genomen op het ministerie van VWS en hoeveel personen bent u van plan het komende begrotingsjaar in dienst te nemen?
Bij mensen met een arbeidsbeperking kan onderscheid gemaakt worden naar WIA, WSW en Wajong. Voor WIA zijn de gegevens beschikbaar via de reguliere administraties. Voor VWS gaat het daarbij op peildatum eind 2010 om 8 WIA-medewerkers. Dit is ca. 0,2 % van de totale personeelsbezetting van VWS.
Zoals minister Donner (BZK) in zijn brief van 28 april jl. (nr. 2011–2000119436) reeds schreef, is er op dit moment geen eenduidige registratie van mensen met een Wajong- en WSW-indicatie. Rijksbreed wordt hier wel aan gewerkt. VWS sluit zich voor wat betreft haar toekomstige ambities aan bij de ambities zoals de minister van BZK heeft geformuleerd in zijn brief van 28 april. Het gaat dan om 1% van de totale personeelsbezetting voor mensen met een WIA-, WSW- of Wajong-indicatie. Verantwoording over het aantal plaatsingen uit de doelgroep WSW, WIA en WAJONG in 2011, zal worden afgelegd in de jaarrapportage bedrijfsvoering Rijk 2012.
497
Wat zijn de bevoegdheden van de Chief Information Officer op het ministerie van VWS en van onderliggende organisaties (ZBO’s, agentschappen)?
De CIO van VWS is benoemd met de door het kabinet vastgestelde taken en bevoegdheden. Scope is het gehele concernbrede I- en IT-domein van VWS, inclusief agentschappen (met de nadruk op informatiemanagement in het primaire proces en I en IT in het veld). De CIO begeleidt daarnaast de totstandkoming van rapportages over rapportageplichtige grote ICT-projecten bij ZBO’s.
De CIO is countervailing partner voor en rapporteert aan de portefeuillehouders in/en de Bestuursraad en bepaalt het I- en IT-beleid, bewaakt de overall I- en IT-governance van VWS en het in control zijn van het informatiemanagement.
498
Welke opbrengsten staan tegenover de kosten van de gezondheidszorg? Waar slaan die baten vooral neer?
Op acht terreinen zijn er baten van de zorg te benoemen.
In het domein van individuele baten zijn dat:
1. Langer leven. Hart- en vaatziekten, infectieziekten en sommige vormen van kanker, zijn nu beter te behandelen. We gaan er minder snel aan dood.
2. Langer gezond. Onze kwaliteit van leven is verbeterd door succesvolle preventie, betere medicijnen, betere verzorging en betere behandelingsmethoden.
3. Welbevinden. Verzorging en ondersteuning aan zieken, ouderen en gehandicapten leidt tot een toename in zelfstandigheid en autonomie. Daardoor kunnen mensen langer mee blijven doen in de maatschappij en sociale contacten blijven onderhouden.
In het domein van de maatschappelijke baten zijn dat:
4. Arbeidsparticipatie. Langer en gezond leven leidt ertoe dat meer mensen werken, betaald of onbetaald. Ook kunnen mensen meer uren werken, bijv. omdat er minder ziekteverzuim is.
5. Arbeidsproductiviteit. Gezonde en fitte mensen presteren beter en kunnen harder werken.
6. Innovatie. De zorgsector trekt innovatie aan, bijna twee keer zoveel als gemiddeld bij andere sectoren.
7. Zekerheid. Als het nodig is, is er zorg beschikbaar, 24 uur per dag. Dat geeft een zeker en onbezorgd gevoel.
8. Zorgzaamheid. Het zorgen voor anderen als «teken van beschaving». Thuiszorg, gehandicaptenzorg en zorg in verpleeg- of verzorgingstehuizen worden vooral verleend vanuit menselijke waardigheid, medemenselijkheid en compassie.
In het «Onderzoeksprogramma Toekomst Zorg» stelt het CPB dat de baten van zorg grotendeels privé zijn, terwijl de kosten van zorg voor een groot deel publiek zijn.
499
Op basis van welke onderbouwing wordt voor de Lindenhorst bepaald dat de gemiddelde verblijfsduur terug moet naar 7 maanden? Hoeveel klachten zijn bij de Lindenhorst ingediend of geregistreerd?
De gemiddelde verblijfsduur van 7 maanden is de invulling van De Lindenhorst voor betreffende doelmatigheidsindicator op basis van de gemiddelde verblijfsduur in 2010 (10 maanden), de beleidslijn van VWS (6 maanden) en de effectieve verblijfsduur van 9 maanden.
De volgende klachten zijn geregistreerd met betrekking tot De Lindenhorst:
|
2009 |
2010 |
2011 (t/m 31–8) |
|
|---|---|---|---|
|
1. Geregistreerde klachten |
30 |
20 |
37 |
|
2. Klachten gegrond verklaard |
0 |
1 |
0 |
500
Welk geldbedrag hebben de lidinstellingen van VGN in totaal jaarlijks aan contributie betaald sinds 2006? Wat is het percentage van de omzet?
Wij beschikken niet over deze gegevens.
501
Welk geldbedrag hebben de lidinstellingen van Actiz in totaal jaarlijks aan contributie betaald sinds 2006? Wat is het percentage van de omzet?
Wij beschikken beschikken niet over deze gegevens.
502
Welk geldbedrag hebben de lidinstellingen van GGZ Nederland in totaal jaarlijks aan contributie betaald sinds 2006? Wat is het percentage van de omzet?
GGZ Nederland is een private organisatie, wij hebben hier dan ook geen inzicht in. Het lidmaatschap van GGZ Nederland is vrijwillig. Voor specifieke vragen over de contributie van de lidinstellingen verwijzen wij u naar GGZ Nederland.
503
Welk geldbedrag hebben de lidinstellingen van de NVZ in totaal jaarlijks aan contributie betaald sinds 2006? Wat is het percentage van de omzet?
De NVZ is een private vereniging, wij hebben hier dan ook geen inzicht in. Het lidmaatschap van de NVZ is immers vrijwillig. Voor specifieke vragen over de contributie van de lidinstellingen verwijs wij u naar de NVZ.
504
Welk geldbedrag hebben de zorgverzekeraars in totaal jaarlijks aan ZN betaald sinds 2006? Wat is het percentage van de omzet?
De contributie van zorgverzekeraars aan Zorgverzekeraars Nederland is geen onderwerp van toezicht door de overheid. Wij beschikken dan ook niet over de informatie die nodig is om deze vraag te kunnen beantwoorden.
Aanvullend is opgemerkt dat het lidmaatschap van ZN vrijwillig is.
505
Wat wordt bedoeld met «diverse mutaties»?
Deze post is de optelsom van verschillende mutaties. Dit betreffen mutaties veelal van technische aard met uitzondering van de «ijklijn mutaties, financieringsmutaties en de technische mutatie van de ggz» (blz 178). Daarnaast zijn deze mutaties over het algemeen relatief gering van omvang. De post diverse mutaties kan voor 2012 als volgt worden onderbouwd:
|
Diverse mutaties 2012 |
–128 |
|
Wv Kasschuif Wtcg |
–45 |
|
Wv Overgangsregeling kapitaallasten |
–38 |
|
Wv Extra opbrengst maatregelen stringent pakketbeheer |
–14 |
|
Wv Ruimte prijsbijstelling opleidingsfonds |
–8 |
|
Wv Doelmatig voorschrijven TNF- alfaremmers |
–5 |
Bij de Wtcg wordt rekening gehouden met een vertraging in de uitbetaling van – een klein deel van – de Wtcg waardoor een kasschuif nodig is. Bij de gereserveerde middelen ten bate van de overgangsregeling kapitaallasten ziekenhuizen zal in verband met het transitiemodel prestatiebekostiging naar verwachting ruimte ontstaan. De regeerakkoord maatregel stringent pakketbeheer is voor de tranche 2012 (€ 30 miljoen) ingevuld met pakketmaatregelen. De genomen pakketmaatregel leidde tot een hogere besparing. Het verschil van € 14 miljoen is ingezet voor BKZ-brede problematiek. Verder is er ruimte gevonden bij het opleidingsfonds.
506
Hoeveel hulpmiddelen worden er jaarlijks verstrekt? Hoeveel worden er tweedehands verstrekt?
Medische hulpmiddelen worden zowel in de zorgdomeinen van cure als care als in de intra- als extramurale omgeving gebruikt. Vandaar dat er in de AWBZ, Zvw en Wmo medische hulpmiddelen worden verstrekt.
Bij de AWBZ, die door zorgkantoren wordt uitgevoerd, gaat het om het kortdurend gebruik van verpleegartikelen bij een somatische aandoening (bijvoorbeeld krukken). In 2010 zijn er voor de extramurale uitleen van hulpmiddelen circa 1 500 000 uitleningen afgesproken.
In de Wmo gaat het om het verlenen van voorzieningen aan mensen met een functiebeperking ten behoeve van het behouden en het bevorderen van hun zelfstandig functioneren of hun deelname aan het maatschappelijke verkeer. Dit gebeurt door het verstrekken van rolstoelen, vervoer- en woonvoorzieningen. Over de aantallen verstrekte Wmo hulpmiddelen en gebruikers zijn geen landelijke gegevens beschikbaar. De meest actuele informatie is te vinden in het rapport: Benchmark Wmo 2010; resultaten over het jaar 2009 van SGBO Benchmarking (170 gemeenten). In de gemeenten die aan de benchmark hebben deelgenomen, heeft ongeveer 5% van de inwoners een Wmo-hulpmiddel.
In de Zvw, die door de zorgverzekeraars wordt uitgevoerd, gaat het om aangewezen hulpmiddelzorg zoals omschreven in de Regeling zorgverzekering (bijvoorbeeld gehoorapparaat) voor verzekerden die daar redelijkerwijs op zijn aangewezen. Voor de Zvw weten wij het aantal gebruikers van hulpmiddelen die ten laste van de Zvw worden vergoed. In 2009 deden 2,3 miljoen mensen een beroep op deze hulpmiddelenzorg. Voor uitgebreide informatie verwijzen wij u graag naar het Genees- en hulpmiddelen Informatie Project (GIP) van het College voor zorgverzekeringen (CVZ). http://www.gipdatabank.nl/. In deze GIP databank zijn bijvoorbeeld het aantal gebruikers van incontinentiematerialen, de totale kosten, het aantal declaraties en de gemiddelde kosten per gebruiker terug te vinden.
Het totaal aantal verstrekte hulpmiddelen is niet exact te achterhalen omdat het hier om verbruikshulpmiddelen gaat. Bij verbruikshulpmiddelen weten we wat de kosten zijn, niet het aantal verstrekte hulpmiddelen (bijvoorbeeld verbandmateriaal). Voor het aantal verstrekte gebruikshulpmiddelen (bijvoorbeeld hoortoestellen) geeft de GIP databank wel een indicatie.
Wij hebben geen informatie over het totaal aantal intramurale hulpmiddelen (bijvoorbeeld knieprothesen etc.) die in zorginstellingen worden verstrekt. De vraag hoeveel hulpmiddelen er tweedehands worden verstrekt kunnen wij eveneens niet beantwoorden. Wel is bekend dat gebruikshulpmiddelen op grond van de AWBZ, Wmo of Zvw doorgaans in eigendom of in bruikleen worden verstrekt. Dit laatste zal met name het geval zijn wanneer herverstrekking van een hulpmiddel economisch rendabel is. Zo zal een rolstoel (Wmo) of infuuspomp (Zvw) eerder herverstrekt kunnen worden dan bijvoorbeeld een rollator waarvan de herverstrekkingskosten, zoals de kosten voor transport, opslag en onderhoud, hoger zijn dan de nieuwwaarde.
507
Hoeveel medicatie wordt er jaarlijks vernietigd na inlevering?
Omdat er geen lokale, regionale of landelijke registratie is van deze gegevens is het niet bekend hoeveel medicatie jaarlijks wordt vernietigd na inlevering. Apotheken dragen zorg voor de afvoer en vernietiging van ingeleverde medicatie. Niet gebruikte medicatie die door de patiënt wordt ingeleverd is niet herbruikbaar omdat de apotheker niet weet onder welke condities de medicatie is bewaard en hij/zij daarom geen verantwoordelijkheid kan nemen voor de kwaliteit van de medicatie.
508
Hoeveel mensen krijgen jaarlijks een orthopedisch hulpmiddel?
In 2010 is in Nederland aan 100 000 mensen orthopedisch schoeisel verstrekt en aan circa 40 000 mensen een been- of voetorthese.
509
Wordt het huisartsenkader alleen gekort voor de structurele overschrijdingen die toe te schrijven zijn aan de huisartsenzorg, of ook voor overschrijdingen in de ketenzorg?
Wat is de oorzaak van deze overschrijdingen?
Wordt het huisartsenkader alleen gekort voor de structurele overschrijdingen die toe te schrijven zijn aan de huisartsenzorg, of ook voor overschrijdingen in de ketenzorg? Wat is de oorzaak van deze overschrijdingen?
Bij de huisartsenzorg is sprake van een structurele overschrijding van € 45 miljoen in 2010. Daarnaast is in 2010 sprake van een overschrijding op het kader geïntegreerde eerstelijnszorg, innovatie en ketenzorg van € 70 mln, waarin ook huisartsen een aandeel hebben. In de totale korting is € 35 mln toe te schrijven aan deze overschrijding. Verder wordt de structurele overschrijding op het huisartsenkader 2009 van € 30 mln verrekend en worden de huisartsen met € 22 mln gekort voor het niet realiseren van de taakstelling op doelmatig voorschrijven.
De overschrijding van € 70 mln is met name toe te wijzen aan hoger uitgevallen uitgaven aan de beleidsregels innovatie en GEZ en aan de keten diabetes.
Overigens zullen wij u over de gevolgen van de oktobercijfers voor de korting huisartsen en verloskunde tijdig, in ieder geval voor de begrotingsbehandeling, informeren.
510
Hoe verhoudt de overschrijding in de huisartsenzorg in 2010 zich tot de verhoging van het uurtarief van ANW-zorg in 2009, door de NZa en op verzoek van de toenmalige minister van VWS?
Eind 2009 heeft de Minister van VWS de NZa verzocht het uurtarief te verhogen van € 50 naar € 65. Voor deze verhoging van het uurtarief voor ANW-zorg is het kader huisartsenzorg met € 24 mln opgehoogd. Om die reden draagt de verhoging dan ook niet bij aan de overschrijding.
511
Om welke reden is in 2009 door de minister van VWS voorgesteld het het ANW-uurtarief te verhogen?
Vanwege de toegenomen werkdruk door huisartsen in de avond, nacht en weekenden, mede in het perspectief van het terugdringen van het aantal zelfverwijzers, is per 1 januari 2010 het uurtarief verhoogd van € 50 naar € 65. Het macrokader is, op basis van berekeningen van de NZa, destijds met € 24 mln opgehoogd om deze verhoging mogelijk te maken.
512
Wat zijn de koopkrachteffecten van de uitbreiding van de eigen betalingen voor fysiotherapie bij chronische aandoeningen die vermeld zijn op de zogenoemde «lijst Borst, wetende dat chronisch zieken zijn oververtegenwoordigd in zwakke sociaal-economische groepen»?
Zie antwoord 285
513
Hoe groot is het aandeel zelfverwijzers dat gebruik maakt van fysiotherapie, en hoe verhoudt zich dit door het aantal patiënten dat wordt doorverwezen naar de fysiotherapeut, of waar fysiotherapie onderdeel uitmaakt van een breder behandelplan?
Hoe groot is de stijging van het aantal zelfverwijzers?
Sinds de invoering van de Directe Toegankelijke Fysiotherapie (DTF) in 2006 is het aantal patiënten dat via de huisarts de fysiotherapeut bezoekt gedaald van 67,0% in 2006 tot 44,4% in 2010. Het aandeel patiënten dat op verwijzing van de medisch specialist fysiotherapeutische hulp inschakelt vertoont een licht stijgende lijn. Dit betekent dat het aandeel patiënten dat op eigen initiatief naar de fysiotherapeut gaat een sterke stijging doormaakt sinds 2006. Op dit moment (cijfers van 2010) ligt het percentage patiënten dat verwezen is door de huisarts nog 1,8% hoger dan het percentage dat via DTF toegang vindt tot de praktijk. De stijging is in onderstaande figuur te zien.
514
Hoe definieert u een volwaardige spoedeisende eerste hulp (SEH)? Hoe wordt oneigenlijk gebruik spoedeisende hulp vastgesteld? Hoe en door wie worden deze kosten geïnd? Waar is de € 10 miljoen besparing op gebaseerd?
Er is veel in beweging op het terrein van de acute zorg. Eind 2009 heeft het veld de competenties vastgesteld die op een basis-SEH minimaal aanwezig moeten zijn. Op dit moment buigt de Gezondheidsraad zich over de noodzakelijke achtervangfuncties waarover een basis-SEH, naast de vereiste competenties, moet kunnen beschikken. Dit advies is van belang voor de definiëring van een volwaardige SEH. Wij zullenl daarom dit advies eerst afwachten voor wij met een definitie komen voor de spoedeisende hulp.
Sommige ziekenhuizen melden dat oneigenlijk gebruik van de SEH weinig voorkomt, andere ziekenhuizen zeggen dat meer dan driekwart van de patiënten die zich melden op de SEH met een bezoek aan de huisarts hadden afgekund. Onder de laatste categorie vallen de oneigenlijke gebruikers. Om de toestroom van deze groep naar de SEH terug te dringen, vinden wij het van belang dat de patiënt die zich als zelfverwijzer aandient bij het ziekenhuis eerst gezien wordt de huisartsenpost of een zogenaamde spoedpost. Het meest wenselijke is een intensieve samenwerking tussen huisarts en SEH bij de triage. Door de verantwoordelijkheid van de triage niet bij maar vóór de SEH te leggen, zal het aantal onterecht zelfverwijzers aan de poort van de SEH afnemen.
Daarnaast zijn wij voornemens per 1-1-2013 de kosten van oneigenlijk gebruik van zelfverwijzers op de SEH te verhalen bij de patiënt door middel van een eigen bijdrage. De uitvoering van deze maatregel wordt nog bezien. Verder overwegen wij op dit moment ook andere maatregelen, zoals de invoering van één prijs voor dezelfde prestatie, ongeacht de aanbieder die deze levert.
515
Hoeveel voorwaardige Spoedeisende Hulpposten waren er in 2000 en hoeveel zij het er thans?
Wij beschikken niet over cijfers van het jaar 2000, wel over de cijfers over het jaar 2003. Deze zijn dan ook gebruikt bij het beantwoorden van deze vraag.
De bereikbaarheidsanalyse van het Rijksinstituut voor Volksgezondheid en Milieu uit 2003 gaat uit van 107 ziekenhuizen met een SEH-afdeling. Het RIVM heeft hierbij de volgende definitie van een SEH gehanteerd: een openstelling van 24 uur per dag en 7 dagen per week van de klinische zorg voor de acht poortspecialismen: interne geneeskunde, chirurgie, gynaecologie/obstetrie, kindergeneeskunde, neurologie, KNO-heelkunde, oogheelkunde en dermatologie.
De meest recente bereikbaarheidsanalyse van juli 2011 laat zien dat tussen 2003 en 2011 het aantal SEH’s waarbij de bovenstaande definitie wordt gehanteerd, terug is gelopen naar 67. De resultaten uit de analyse tonen dat de spreiding van deze 67 SEH’s zodanig is dat 99,1% van de inwoners van Nederland binnen 45 minuten per ambulance naar een SEH kan worden vervoerd.
516
Kunt u aangeven welk percentage voor de overschrijding op verloskunde verantwoordelijke behandelingen medisch noodzakelijk was en welke niet?
Volgens de beginselen van de Zorgverzekeringswet is de aanspraak op verloskundige zorg gericht op medisch noodzakelijke zorg. De zorgverzekeraar toetst hierop bij de invulling van zijn zorgplicht. Wij gaan er derhalve van uit dat de overschrijding volledig medisch geïndiceerde zorg betreft.
517
Hoeveel medicijnen gaan er volgend jaar uit Octrooi (bv Lipitor)? Wat levert dat op en hoe is dat verdisconteert in de raming?
Welke opbrengst het uit octrooi lopen van geneesmiddelen volgend jaar gaat opleveren is niet exact te berekenen maar slechts bij benadering aan te geven.
Dat komt enerzijds omdat op een geneesmiddel vaak meerdere octrooien rusten en daarvoor een Aanvullend beschermingscertificaat kan zijn afgeven. Octrooien voor geneesmiddelen hebben niet alleen betrekking op de «werkzame stof» maar vaak ook op fabricagemethoden. Daarnaast moet ook de zogenaamde »gesloten dossier periode» na afloop van een octrooi in acht worden genomen voordat een handelsvergunning voor een generieke variant van een geneesmiddel kan worden afgegeven en het generieke geneesmiddel op de markt mag komen. Over het al of niet aflopen van octrooien voeren farmaceutische ondernemingen talloze juridische procedures waarvan de uitkomst vooraf niet duidelijk is.
Anderzijds is van belang of er daadwerkelijk generieke varianten op de Nederlandse markt komen en tegen welke prijzen deze geneesmiddelen worden aangeboden en met name tegen welke prijzen zij daadwerkelijk worden verkocht.
Daarom kan slechts bij benadering een inschatting worden gemaakt van een «opbrengst». In de raming wordt hiermee rekening gehouden op basis van trends uit het verleden.
518
Kan per post van tabel 42 «Gezondheidszorg» aangegeven worden op welke veronderstelling de meerjarenbegroting is gebaseerd?
Het BKZ is verdeeld in diverse onderliggende sectoren. In deze tabel betreft het de sectoren die betrekking hebben op artikel 42. De meerjarenraming wordt doorgaans bepaald op basis van realisaties uit het verleden. Periodiek worden de (verwachte) realisaties geactualiseerd op basis van cijfers van de NZa en het CVZ. Voor de vaststelling van het meerjarig deelkader wordt vervolgens rekening gehouden met de effecten van beleid, zoals kortingsmaatregelen, meerjarenafspraken, doelmatigheidsbesparingen en pakketmaatregelen. Het verschilt per sector met welke beleidswijzigingen rekening is gehouden. Daarnaast wordt rekening gehouden met autonome groei. De beschikbare middelen voor autonome groei (groeiruimte) wordt aan het begin van een kabinetsperiode vastgesteld (op basis van de raming van de zorguitgaven uit de Economische Verkenning van het CPB) en verdeeld over sectoren. Het verschilt per sector of in de meerjarenreeks die is opgenomen in de tabel reeds rekening is gehouden met de beschikbare groeiruimte. Zo zijn de reeksen voor medisch specialistische zorg, farmaceutische hulp en hulpmiddelen inclusief de groeiruimte. Bij de overige sectoren, bijvoorbeeld de sector verloskunde, is de groeiruimte nog onderdeel van de sector «onverdeeld». De meerjarenkaders hebben een normatief karakter en zijn in prijzen 2011.
519
Welke zogeheten pxq ramingen liggen ten grondslag aan de meerjarencijfers van tabel 42?
Zie antwoord op vraag 518
520
Voor welk bedrag kwam het Algemeen Fonds Bijzondere Ziektekosten (AFBZ) het afgelopen jaar tekort door verminderde premieopbrengst als gevolg van heffingskortingen? Voor welk bedrag is dit gecompenseerd vanuit de BIKK?
Door de systematiek van het Nederlands fiscaal stelsel, waarbij heffingskortingen in mindering worden gebracht op de belasting- en premieopbrengst van de 1e en 2e schijf van de loon- en inkomstenheffing, zijn de opbrengsten voor het Algemeen Fonds Bijzondere Ziektekosten lager dan in het geval dat er geen heffingskortingen bestaan. De gederfde opbrengsten staan vermeld in onderstaande tabel, evenals de opbrengst in het kader van de BIKK.
|
2006 |
2007 |
2008 |
2009 |
2010 |
|
|---|---|---|---|---|---|
|
Heffingskortingen tlv AWBZ-premieontvangsten |
13,8 |
13,8 |
14,4 |
14,8 |
14,8 |
|
BIKK |
4,7 |
4,5 |
4,8 |
4,9 |
4,9 |
521
Voor welk bedrag kwam het Algemeen Fonds Bijzondere Ziektekosten (AFBZ) de afgelopen vijf jaar in totaal tekort door verminderde premieopbrengst als gevolg van heffingskortingen? Voor welk bedrag is dit gecompenseerd vanuit de BIKK?
Zie antwoord 520
522
Op welke wijze kan de financieringssystematiek van het AFBZ zo worden veranderd dat geen heffingskortingen ten koste gaan van de premieopbrengst?
Een van de principes van het Nederlandse fiscale stelsel en meer specifiek de loon- en inkomensheffing is het draagkrachtprincipe. Deze invulling krijgt vorm door de combinatie van een progressieve belastingheffing (dat wil zeggen een schijvensysteem met oplopende tarieven ), een algemene heffingskorting en andere heffingskortingen en aftrekposten. Tabel 2.2.4 uit het rapport van de Studiecommissie belastingstelsel biedt een overzicht van alle heffingskortingen. Vòòr de belastingherziening 2001 kreeg de invulling vorm door de combinatie van een progressieve belastingheffing en een systeem van belastingvrije sommen. Bij de invoering van de Wet inkomstenbelasting 2001 is dit systeem van belastingvrije sommen vervangen door een systeem van heffingskortingen en het arbeidskostenforfait door een arbeidskorting.
Dat betekent dat ook vòòr de belastingherziening 2001 de belastingvrije sommen in mindering werden gebracht op het belastbaar inkomen waardoor de ontvangsten uit de loon- en inkomensheffing (loon- en inkomensbelasting en premies volksverzekeringen) verminderde. Na de belastingherziening zorgen de heffingskortingen ervoor dat de ontvangsten voor het ABFZ lager worden dan in het geval zonder heffingskortingen.
Het grootste deel van de loon- en inkomensheffing dat wordt geheven over de eerste twee schijven betreft premies volksverzekeringen: AOW, AWBZ- en ANW-premies. Personen met een laag inkomen kunnen de heffingskortingen dankzij deze premies grotendeels verzilveren. Indien zou worden besloten dat de heffingskortingen alleen in mindering worden gebracht op het belastingdeel van de loon- en inkomensheffing en niet langer op de premies volksverzekeringen waaronder de AWBZ-premie, dan is er een grote groep huishoudens die hun kortingen niet meer kunnen verzilveren.
Een goed voorbeeld hiervan zijn alleenstaande 65-plussers met alleen AOW. Zij hebben recht op ruim € 2000 kortingen, maar dienen slechts circa € 250 belasting te betalen (vóór verwerking van de kortingen). Daarnaast dienen zij vóór verwerking van kortingen ruim € 1 650 aan AWBZ premie te betalen en ruim € 150 aan ANW premie. Omdat de heffingskortingen ook in mindering worden gebracht op de AWBZ-premie betaalt een alleenstaande 65-plusser met alleen AOW in 2012 in het geheel geen AWBZ-premie (en ook geen belasting en ANW-premie). Als de heffingskortingen niet langer in mindering mogen worden gebracht op de AWBZ-premie, dan gaat deze persoon er ruim € 1 650 op achteruit. Zoals uit het antwoord op vraag 524 tot en met 530 blijkt hebben huishoudens met een relatief laag inkomen meer voordeel van de huidige methodiek dan hogere inkomens.
Benadrukt dient te worden dat heffingskortingen geen besteding betreffen van AWBZ-premies. De inkomsten van het AFBZ bestaan uit premieontvangsten, eigen bijdragen, en de BIKK. De BIKK is ingevoerd ter compensatie van de (boekhoudkundig) lagere premieopbrengsten als gevolg van de invoering van de Wet inkomstenbelasting 2001 waarbij het systeem van belastingvrije sommen werd vervangen door een systeem van heffingskortingen en het arbeidskostenforfait door een arbeidskorting. De hoogte van de BIKK wordt jaarlijks aangepast aan de geraamde kosten van de heffingskortingen en wijzigingen van de belasting- en premietarieven in de eerste schijf. Het is technisch mogelijk de BIKK om te vormen tot een rijksbijdrage waarmee niet alleen het effect van de belastingherziening 2011 wordt gecompenseerd, maar de gehele korting op de AWBZ-premie door heffingskortingen, dan wel het voorziene tekort in het fonds. Dit heeft echter geen gevolgen voor de betaalbaarheid van de AWBZ en ook geen gevolgen voor het EMU-saldo en de EMU-schuld, maar leidt alleen optisch tot een lager tekort in het AFBZ.
523
Op welke wijze kan de financieringssystematiek van het AFBZ zo worden veranderd dat het negatieve exploitatiesaldo niet verder toeneemt en uiteindelijk afneemt totdat het weer positief is?
Zie antwoord 522
524
Hoeveel betalen modale inkomens aan zorg? Wat is het percentage van het inkomen? Hoe is de lastenverdeling tussen belastingen, premies AWBZ, Nominale premie Zvw, eigen betalingen, inkomensafhankelijke bijdrage Zvw en zorgtoeslag? Hoeveel voordeel hebben zij van de heffingskortingen waarvoor het AFBZ gecompenseerd moet worden?
Tijdens het debat over de verhoging van het verplicht eigen risico is door het lid Leijten (SP) gevraagd om inzicht van de zorgkosten voor mensen bij verschillende inkomenshoogtes, waarbij ook werd gevraagd naar het onderscheid tussen mensen met en zonder ziektelast. Die vraag sluit aan op de vragen 524 tot en met 530. Met het onderstaande antwoord op de vragen 524 tot en met 530 wordt daarmee tevens de toezegging gestand gedaan om deze informatie te leveren.
Hieronder wordt allereerst in twee grafieken getoond hoe de zorgkosten zich bij diverse inkomenshoogtes ontwikkelen voor een tweeverdiener met kinderen en een alleenstaande 65-plusser. Gekozen is voor deze huishoudenstypes, omdat die relatief vaak voorkomen. Naast de grafieken zijn ook twee tabellen opgenomen, waarin voor de specifiek door mevrouw Leijten genoemde groepen de kosten staan. Hierin is ook opgenomen hoe het beeld verandert als iemand chronisch medicijnen gebruikt of gebruik maakt van extramurale of intramurale AWBZ-zorg.
De grafieken geven voor tweeverdieners en alleenstaande 65-plussers aan wat zij betalen voor de zorg. Daarbij is rekening gehouden met:
− de nominale premie Zvw
− de zorgtoeslag
− het gemiddeld eigen risico Zvw
− de inkomensafhankelijke bijdrage Zvw (IAB)30
− de procentuele premie AWBZ (bruto, minus het aandeel van de heffingskorting)
− de belasting ter dekking van de rijksbijdrage Zvw, de Bijdrage in de kosten van kortingen (BIKK), de zorgtoeslag, het opleidingsfonds, de Wtcg en de WMO31.
In de grafieken is rekening gehouden met de gemiddelde nominale premie en met het gemiddeld eigen risico van niet chronisch zieken. In de tabellen worden ook de resultaten gemeld voor huishoudens die hun eigen risico jaarlijks volmaken en met huishoudens die gebruik maken van extramurale of intramurale AWBZ-zorg.
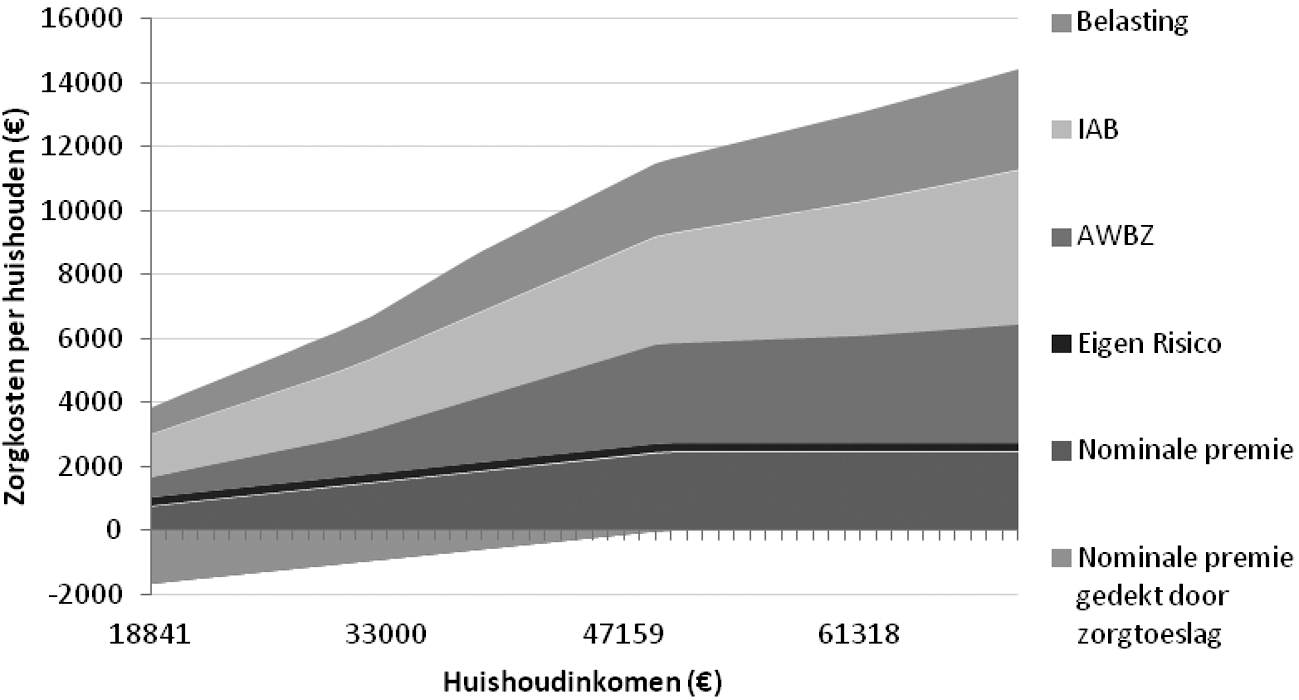
Figuur 1. Grafiek zorgkosten tweeverdieners 2012
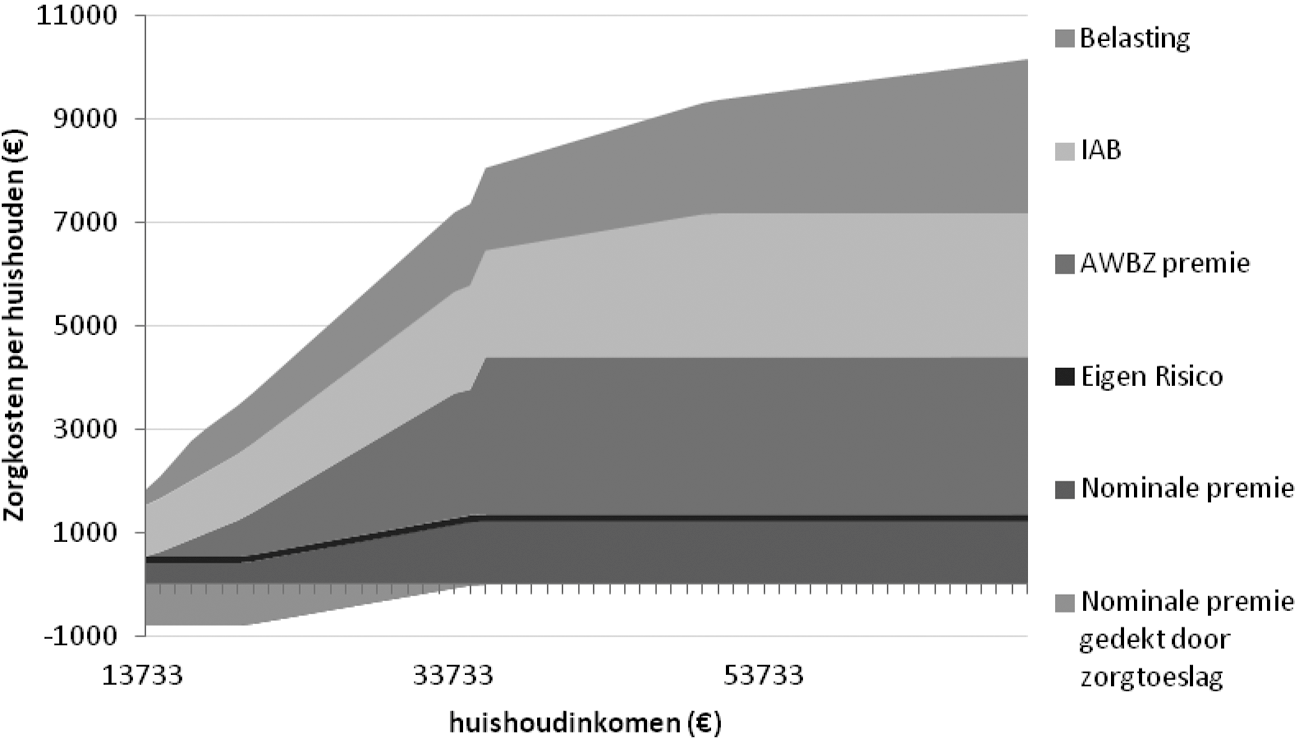
Figuur 2. Grafiek zorgkosten 65-plus (alleenstaand) 2012
In tabel 1 is voor tweeverdieners met een huishoudinkomen op minimum, modaal, bij € 70 000, bij € 100 000, € 225 000 en bij € 1 000 000 vermeld welke zorgkosten zij hebben. Voor alle inkomens worden de zorgkosten getoond voor een huishouden waarvan beide volwassenen gezond zijn en alleen het gemiddelde eigen risico (ER) betalen. Daarnaast worden de zorgkosten weergegeven van een huishouden met een minimuminkomen, waarvan één volwassene een gemiddeld eigen risico kent en de ander wegens een chronische ziekte het eigen risico volmaakt (bijvoorbeeld door hoog medicijngebruik). Deze persoon ontvangt compensatie eigen risico (CER). Omdat blijkt dat de totale zorgkosten gelijk zijn aan die van een gezonde persoon is dit slechts bij één inkomen weergegeven.
In de tabel is ook per huishouden weergegeven hoeveel heffingskortingen in mindering zijn gebracht op de bruto AWBZ premie (in euro’s en als percentage van het bruto inkomen).
|
Bruto huishoudinkomen |
Minimumloon |
Minimumloon |
Modaal |
Minister |
|||
|---|---|---|---|---|---|---|---|
|
18 841 |
18 841 |
33 000 |
70 000 |
100 000 |
225 0001 |
1 000 000 |
|
|
Ziektelast |
Gem. ER |
Chr.medic |
Gem.ER |
Gem.ER |
Gem.ER |
Gem. ER |
Gem.ER |
|
Zorgtoeslag |
–1690 |
–1690 |
–905 |
0 |
0 |
0 |
0 |
|
Nominale premie |
2 444 |
2 444 |
2 444 |
2 444 |
2 444 |
2 444 |
2 444 |
|
Eigen risico |
270 |
355 |
270 |
270 |
270 |
270 |
270 |
|
Compensatie Eigen Risico |
0 |
–85 |
0 |
0 |
0 |
0 |
0 |
|
Ink.afh.bijdrage |
1 336 |
1 336 |
2 293 |
4 774 |
5 816 |
7 109 |
7 109 |
|
AWBZ-premie |
640 |
640 |
1 484 |
3 711 |
4 800 |
4 829 |
4 829 |
|
Belasting |
827 |
827 |
1 393 |
3 110 |
4 266 |
8 883 |
37 070 |
|
Totaal |
3 827 |
3 827 |
6 979 |
14 308 |
17 596 |
23 535 |
51 722 |
|
Als % bruto inkomen |
20% |
20% |
21% |
20% |
18% |
10% |
5% |
|
Heffingskortingen AWBZ |
1 809 |
1 809 |
2 718 |
3 320 |
3 429 |
3 400 |
3 400 |
|
Als % bruto inkomen |
10% |
10% |
8% |
5% |
3% |
2% |
0% |
In de tabel staan tweeverdieners. Aangenomen is in alle gevallen dat één partner 2/3 van het inkomen verdient en de andere partner de rest. Daarom is bij de minister (met een inkomen van circa € 150 000) aangenomen dat de partner een inkomen heeft van € 75 000.
In tabel 2 staan de zorgkosten van een alleenstaande 65-plusser (op het minimum en met een aanvullend pensioen van 20 000). In beide gevallen wordt getoond hoeveel zorgkosten deze persoon heeft als hij gezond is (en het gemiddeld eigen risico betaalt), als hij (3 uur per week) extramurale AWBZ zorg gebruikt en bij gebruik van intramurale AWBZ. Bij gebruik van AWBZ-zorg wordt weergegeven hoeveel eigen bijdrage AWBZ er betaald moet worden. Van belang is dat deze zorgkosten bij intramuraal verblijf hoog zijn, maar dat veel overige kosten (zoals voeding en huisvesting) dan ook vervallen.
|
Bruto huishoudinkomen |
AOW |
AOW |
AOW |
AOW + 20 000 |
AOW +20 000 |
AOW + 20 000 |
|---|---|---|---|---|---|---|
|
13 733 |
13 733 |
13 733 |
33 733 |
33 733 |
33 733 |
|
|
Gem.ER |
Gem.ER |
Gem.ER |
Gem.ER |
Gem.ER |
Gem.ER |
|
|
Ziektelast |
Extram. AWBZ |
Intram. AWBZ |
Extram. AWBZ |
Intram. AWBZ |
||
|
Zorgtoeslag |
–814 |
–814 |
–814 |
–72 |
–72 |
–72 |
|
Nominale premie |
1 222 |
1 222 |
1 222 |
1 222 |
1 222 |
1 222 |
|
Eigen risico |
135 |
135 |
135 |
135 |
135 |
135 |
|
Compensatie Eigen Risico |
0 |
0 |
0 |
0 |
0 |
|
|
Ink.Afh.bijdrage |
975 |
975 |
975 |
1975 |
1975 |
1975 |
|
AWBZ-premie |
0 |
0 |
0 |
2 400 |
2 400 |
2 400 |
|
Eigen bijdrage AWBZ |
0 |
155 |
7 305 |
0 |
1 359 |
17 526 |
|
Belasting |
292 |
289 |
117 |
1 538 |
1 505 |
1 117 |
|
Totaal |
1 811 |
1962 |
8 940 |
7 198 |
8 524 |
24 303 |
|
Als % bruto inkomen |
13% |
14% |
65% |
21% |
25% |
72% |
|
Heffingskortingen AWBZ |
1 669 |
1 669 |
1 669 |
1 699 |
1 699 |
1 699 |
|
Als % bruto inkomen |
12% |
12% |
12% |
5% |
5% |
5% |
Personen die gebruik maken van intramurale of extramurale zorg en/of op grond van andere criteria in aanmerking komen voor de Wtcg ontvangen een tegemoetkoming. Deze tegemoetkoming is niet meegenomen in de tabellen. Vanaf tegemoetkomingsjaar 2012 uit te keren in 2013 bestaat er alleen recht op de tegemoetkoming voor alleenstaanden met een inkomen tot € 24 570 en meerpersoonshuishoudens met een inkomen tot € 35 100.
In de tabel is ook geen rekening gehouden met een eigen bijdrage GGZ. Bij personen met extramurale GGZ is de maximale eigen bijdrage € 300 (1e lijn plus 2e lijn). Hun zorgkosten stijgen met dit bedrag. De zorgkosten stijgen daardoor met maximaal 2% van het bruto inkomen.
Uit de grafieken en tabellen blijkt dat de financiering van de zorg in belangrijke mate inkomensafhankelijk is. Het aandeel van het inkomen dat aan zorg wordt besteed is voor inkomens tot 100 000 relatief vlak. Bij de hoogste inkomens (> 100 000 euro) zien we het aandeel van het bruto inkomen dat betaald wordt aan zorg dalen, met name omdat de AWBZ-premies en Zvw-premies een maximum premiegrens kennen. De hoogste inkomens dragen echter, vanwege de progressiviteit in de inkomstenbelasting, wel relatief sterk bij aan de verzorgingsstaat als geheel.
De inkomensafhankelijkheid van het stelsel wordt veroorzaakt door enkele zaken. Hoewel de nominale premie voor de Zvw en het verplicht eigen risico niet afhankelijk zijn van het inkomen, dragen lage inkomens minder bij dan hogere inkomens. Dit is een gevolg van de zorgtoeslag die waarborgt dat niemand een groter deel van zijn inkomen aan zorgpremie hoeft te betalen dan wat aanvaardbaar wordt geacht. Met de zorgtoeslag wordt een belangrijke relatie gelegd tussen draagkracht van de verzekerde en zijn premielast. Ook voor de premie AWBZ, de IAB en de belastingen geldt dat lage inkomens minder bijdragen aan de zorg omdat zij weinig en in sommige gevallen, zoals de alleenstaande 65-plusser met een laag inkomen, geen procentuele premie AWBZ en inkomstenbelasting betalen.
Verder blijkt dat huishoudens die vanwege een chronische ziekte meerjarig hun eigen risico vol maken niet meer betalen dan gemiddelde huishoudens. Personen die AWBZ-zorg gebruiken betalen wel meer dan gezonde Nederlanders, waarbij de eigen bijdrage stijgt met het inkomen.
525
Hoeveel betalen inkomens van € 70 000 bruto per jaar aan zorg? Wat is het percentage van het inkomen? Hoe is de lastenverdeling tussen belastingen, premies AWBZ, Nominale premie Zvw, eigen betalingen, inkomensafhankelijke bijdrage Zvw en zorgtoeslag? Hoeveel voordeel hebben zij van de heffingskortingen waarvoor het AFBZ gecompenseerd moet worden?
Zie antwoord 524
526
Hoeveel betalen inkomens van € 100 000 bruto per jaar aan zorg? Wat is het percentage van het inkomen? Hoe is de lastenverdeling tussen belastingen, premies AWBZ, Nominale premie Zvw, eigen betalingen, inkomensafhankelijke bijdrage Zvw en zorgtoeslag? Hoeveel voordeel hebben zij van de heffingskortingen waarvoor het AFBZ gecompenseerd moet worden?
Zie antwoord 524
527
Hoeveel betaalt iemand met een ministersalaris per jaar aan zorg? Wat is het percentage van het inkomen? Hoe is de lastenverdeling tussen belastingen, premies AWBZ, Nominale premie Zvw, eigen betalingen, inkomensafhankelijke bijdrage Zvw en zorgtoeslag? Hoeveel voordeel hebben zij van de heffingskortingen waarvoor het AFBZ gecompenseerd moet worden?
Zie antwoord 524
528
Hoeveel betalen inkomens van een € 1 miljoen bruto per jaar aan zorg? Wat is het percentage van het inkomen? Hoe is de lastenverdeling tussen belastingen, premies AWBZ, Nominale premie Zvw, eigen betalingen, inkomensafhankelijke bijdrage Zvw en zorgtoeslag? Hoeveel voordeel hebben zij van de heffingskortingen waarvoor het AFBZ gecompenseerd moet worden?
Zie antwoord 524
529
Hoeveel betaalt iemand met alleen een AOW-inkomen per jaar aan zorg? Wat is het percentage van het inkomen? Hoe is de lastenverdeling tussen belastingen, premies AWBZ, Nominale premie Zvw, eigen betalingen, inkomensafhankelijke bijdrage Zvw en zorgtoeslag? Hoeveel voordeel hebben zij van de heffingskortingen waarvoor het AFBZ gecompenseerd moet worden?
Zie antwoord 524
530
Hoeveel betalen inkomens van het minimumloon per jaar aan zorg? Wat is het percentage van het inkomen? Hoe is de lastenverdeling tussen belastingen, premies AWBZ, Nominale premie Zvw, eigen betalingen, inkomensafhankelijke bijdrage Zvw en zorgtoeslag? Hoeveel voordeel hebben zij van de heffingskortingen waarvoor het AFBZ gecompenseerd moet worden?
Zie antwoord 524.
Samenstelling:
Leden: Staaij, C.G. van der (SGP), Smilde, M.C.A. (CDA), Smeets, P.E. (PvdA), voorzitter, Koşer Kaya, F. (D66), Wolbert, A.G. (PvdA), Bouwmeester, L.T. (PvdA), Gerven, H.P.J. van (SP), Ouwehand, E. (PvdD), Leijten, R.M. (SP), Agema, M. (PVV), Veen, E. van der (PvdA), Wiegman-van Meppelen Scheppink, E.E. (CU), Uitslag, A.S. (CDA), Elias, T.M.Ch. (VVD), ondervoorzitter, Bruins Slot, H.G.J. (CDA), Klaver, J.F. (GL), Voortman, L.G.J. (GL), Venrooy-van Ark, T. (VVD), Mulder, A. (VVD), Straus, K.C.J. (VVD), Dijkstra, P.A. (D66), Gerbrands, K. (PVV) en Dille, W.R. (PVV).
Plv. leden: Dijkgraaf, E. (SGP), Omtzigt, P.H. (CDA), Kuiken, A.H. (PvdA), Berndsen, M.A. (D66), Vermeij, R.A. (PvdA), Arib, K. (PvdA), Ulenbelt, P. (SP), Thieme, M.L. (PvdD), Kooiman, C.J.E. (SP), Mos, R. de (PVV), Klijnsma, J. (PvdA), Ortega-Martijn, C.A. (CU), Toorenburg, M.M. van (CDA), Lodders, W.J.H. (VVD), Ormel, H.J. (CDA), Tongeren, L. van (GL), Sap, J.C.M. (GL), Miltenburg, A. van (VVD), Burg, B.I. van der (VVD), Liefde, B.C. de (VVD), Ham, B. van der (D66), Bosma, M. (PVV) en Beertema, H.J. (PVV).
Vanaf 2012 worden integrale tarieven ingevoerd door de kapitaallasten gefaseerd op te nemen in de zzp- tarieven.
Additioneel aan de € 636 miljoen wordt ook € 74 miljoen beschikbaar gesteld voor het stagefonds en wordt € 142 miljoen toegevoegd van de contracteerruimte AWBZ.
VWS. 25 mei 2011. Landelijke nota gezondheidsbeleid «Gezondheid dichtbij»; http://www.rijksoverheid.nl/documenten-en-publicaties/notas/2011/05/25/landelijke-nota-gezondheidsbeleid.html
NanoNextNL is een samenwerkingsverband tussen bedrijfsleven en kennisinstellingen dat zich richt op onderzoek en toepassing van nieuwe ontwikkelingen op het gebied van de micro- en nanotechnologie.
VWS. 25 mei 2011. Landelijke nota gezondheidsbeleid «Gezondheid dichtbij»; http://www.rijksoverheid.nl/documenten-en-blicaties/notas/2011/05/25/landelijke-nota-gezondheidsbeleid.html
Daarin komt aan de orde welke mogelijkheden gemeenten hebben om samen met partnerorganisaties seksueel gezond gedrag op peil te houden, waar nodig te bevorderen en te investeren in jongeren die seksueel actief worden. Naast concrete voorbeelden van beleidsdoelen en een integrale aanpak komen ook de randvoorwaarden en evaluatie van beleid en uitvoering aan bod. Tot slot bevat de handreiking tips, praktijkvoorbeelden, een digitaal interventieoverzicht en links naar relevante websites.
Kamerstukken: (i) Tweede Kamer, vergaderjaar 2009–2010, 22 894, nr. 276, en (ii) Tweede Kamer vergaderjaar 2010–2011, 22 894, nr. 281.
Website RIVM/CIb: http://www.rivm.nl/Bibliotheek/Algemeen_Actueel/Nieuwsberichten/2011/Informatie_over_hepatitis_B_inenting_voor_alle_baby’s
http://www.rivm.nl/cib/themas/HPV-vaccinatie/#index_6 en http://www.zorgatlas.nl/preventie/vaccinaties-en-screening/hpv-cohort-1997-per-gemeente-2010/
http://ecdc.europa.eu/en/publications/Publications/0910_SUR_Annual_Epidemiological_Report_on_Communicable_Diseases_in_Europe.pdf
Een werknemer moet de IAB zelf betalen, maar wordt daarvoor gecompenseerd door zijn werkgever. Omdat deze compensatie drukt op de beschikbare loonruimte, wordt de IAB voor de werknemer meegenomen.
Het toedelen van de belastingen naar huishoudens vergt een keuze. Er is voor gekozen om deels te rekenen met 2,7% over het belastbare inkomen (als proxy voor het deel dat via directe belastingen wordt geïnd) plus 2,4% over het netto besteedbaar inkomen (als proxy voor het deel dat via indirecte belastingen wordt geïnd). Indien zou zijn gekozen om met een vast deel van een schijf te rekenen (bijvoorbeeld 20% van de 1e schijf = 0,4%, 20% van de 2e schijf = 8% etc) dan vallen de zorgkosten van huishoudens met een hoger inkomen hoger uit dan in de grafieken en tabellen en van huishoudens met lagere inkomens lager.
Kopieer de link naar uw clipboard
https://zoek.officielebekendmakingen.nl/kst-33000-XVI-14.html
De hier aangeboden pdf-bestanden van het Staatsblad, Staatscourant, Tractatenblad, provinciaal blad, gemeenteblad, waterschapsblad en blad gemeenschappelijke regeling vormen de formele bekendmakingen in de zin van de Bekendmakingswet en de Rijkswet goedkeuring en bekendmaking verdragen voor zover ze na 1 juli 2009 zijn uitgegeven. Voor pdf-publicaties van vóór deze datum geldt dat alleen de in papieren vorm uitgegeven bladen formele status hebben; de hier aangeboden elektronische versies daarvan worden bij wijze van service aangeboden.
