Kamerstuk
| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Eerste Kamer der Staten-Generaal | 2018-2019 | 34775 nr. AM |
Zoals vergunningen, bouwplannen en lokale regelgeving.
Adressen en contactpersonen van overheidsorganisaties.
U bent hier:

| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Eerste Kamer der Staten-Generaal | 2018-2019 | 34775 nr. AM |
Aan de Voorzitter van de Eerste Kamer der Staten-Generaal
Den Haag, 20 september 2018
Tijdens de Algemene financiële beschouwingen in de Eerste Kamer op 12 december 2017, heeft de heer de Grave, oud-lid van de fractie van de VVD, vragen gesteld over de beheersbaarheid van de zorguitgaven. De heer de Grave vroeg specifiek om nader in te gaan op het houdbaarheidstekort in- en exclusief de ontwikkeling van de zorguitgaven, alsmede op de voor-en nadelen van een aparte budgettaire norm voor de zorg, gekoppeld aan de groei van het bruto binnenlands product (bbp). Ik heb tijdens het debat aangegeven dat ik hierover in gesprek zou gaan met het CPB en dit verzoek in samenhang met het verzoek aan de WRR wilde bezien. Met deze brief kom ik tegemoet aan deze toezegging.
De Minister van Volksgezondheid, Welzijn en Sport (VWS) heeft, mede namens de Minister van Medische Zorg en Sport (MZS) en de Staatssecretaris van VWS, in zijn brief van 6 juli jl. aan de Tweede Kamer over de betaalbaarheid van de zorg aangegeven dat er een breed gedragen beeld dient te komen over de mogelijkheden om de toenemende en veranderende vraag naar zorg en ondersteuning in de toekomst op te vangen en de kosten te beheersen. Daarbij moet ook worden nagedacht over mogelijke grenzen waarbinnen de zorg en zorguitgaven zich de komende decennia ontwikkelen.1
In het licht hiervan hebben de Minister van VWS, de Minister van MZS, de Staatssecretaris van VWS en ik de WRR gevraagd welke inzichten ons op weg kunnen helpen naar beheersing van de zorguitgaven op de lange termijn. Daarnaast heeft de Minister van VWS de sociaaleconomische Raad (SER) gevraagd om een verkenning te doen naar de gevolgen van de stijgende zorgkosten voor de economie en de arbeidsmarkt, alsook voor de solidariteit die ten grondslag ligt aan ons stelsel. Daarbij is de SER gevraagd zijn visie te geven op de grenzen waarbinnen de zorguitgaven zich kunnen ontwikkelen. Beide studies zullen dus adviezen opleveren die van belang zijn voor de beheersing van de zorguitgaven. Op de twee specifieke vragen van de heer de Grave wordt hieronder nader ingegaan.
Houdbaarheidstekort
De heer de Grave vroeg het houdbaarheidstekort in beeld te brengen in- en exclusief de ontwikkeling van de zorguitgaven en hierover overleg te voeren met het CPB. Het CPB heeft een notitie opgesteld, waarin zij ingaan op de houdbaarheidsnormen en het verschil hiervan t.o.v. de middellangetermijnraming van de zorguitgaven. Deze notitie2 is bijgevoegd bij deze brief.
Het CPB licht toe dat houdbaarheidssommen worden gemaakt met een specifiek doel, namelijk om in beeld te brengen of toekomstige generaties van hetzelfde voorzieningenniveau kunnen genieten als de huidige generaties, zonder dat daarvoor belastingen moeten worden verhoogd of collectieve uitgaven moeten worden verlaagd. Gegeven het doel van deze sommen gaat het CPB daarom uit van zogenaamde «constante arrangementen». Hierbij wordt verondersteld dat de hoeveelheid zorg die we per persoon ontvangen, meestijgt met het algemene welvaartsniveau. Daarbij wordt rekening gehouden met demografische ontwikkelingen, zoals vergrijzing. Dat we met zijn allen ouder worden en daardoor langer zorg consumeren, is dus in de houdbaarheidssommen verwerkt. De reële groei van de zorguitgaven tussen 2022 en 2060 bij constante arrangementen bedraagt volgens het CPB naar verwachting 2,4 procent per jaar.
In deze houdbaarheidssom wordt – per definitie – geen rekening gehouden met de stijging van de zorguitgaven als gevolg van hogere zorgconsumptie door veranderingen in de zorgvraag en het zorgaanbod door bijvoorbeeld nieuwe technologie en sociaal-culturele ontwikkelingen (zoals hogere kwaliteitseisen), zoals we die in de praktijk kennen. Nederland kent een open pakket met aanspraken en recht op zorg, waardoor de kwaliteit van zorg continu toeneemt, waarvan elke nieuwe generatie meer profiteert. Gegeven het uitgangspunt van constante arrangementen in de houdbaarheidssommen wordt met deze kwaliteitsstijgingen nadrukkelijk geen rekening gehouden. Dit zou immers impliceren dat huidige generaties zouden moeten bezuinigen voor betere zorgarrangementen van toekomstige generaties. In plaats daarvan zal – bij ongewijzigd beleid – een volgende generatie moeten beslissen op welke posten zij willen bezuinigen of welke lasten zij willen verhogen om de kwaliteit van zorg te kunnen laten stijgen in het huidige tempo. Verdringing van andere publieke of private uitgaven, of vermindering van de koopkracht is dan een feit. In de CPB-studie «Financiering van de zorg op de lange termijn» wordt ingegaan op de gevolgen voor de lange termijn als de groei van de zorg doorgroeit zoals in het verleden.
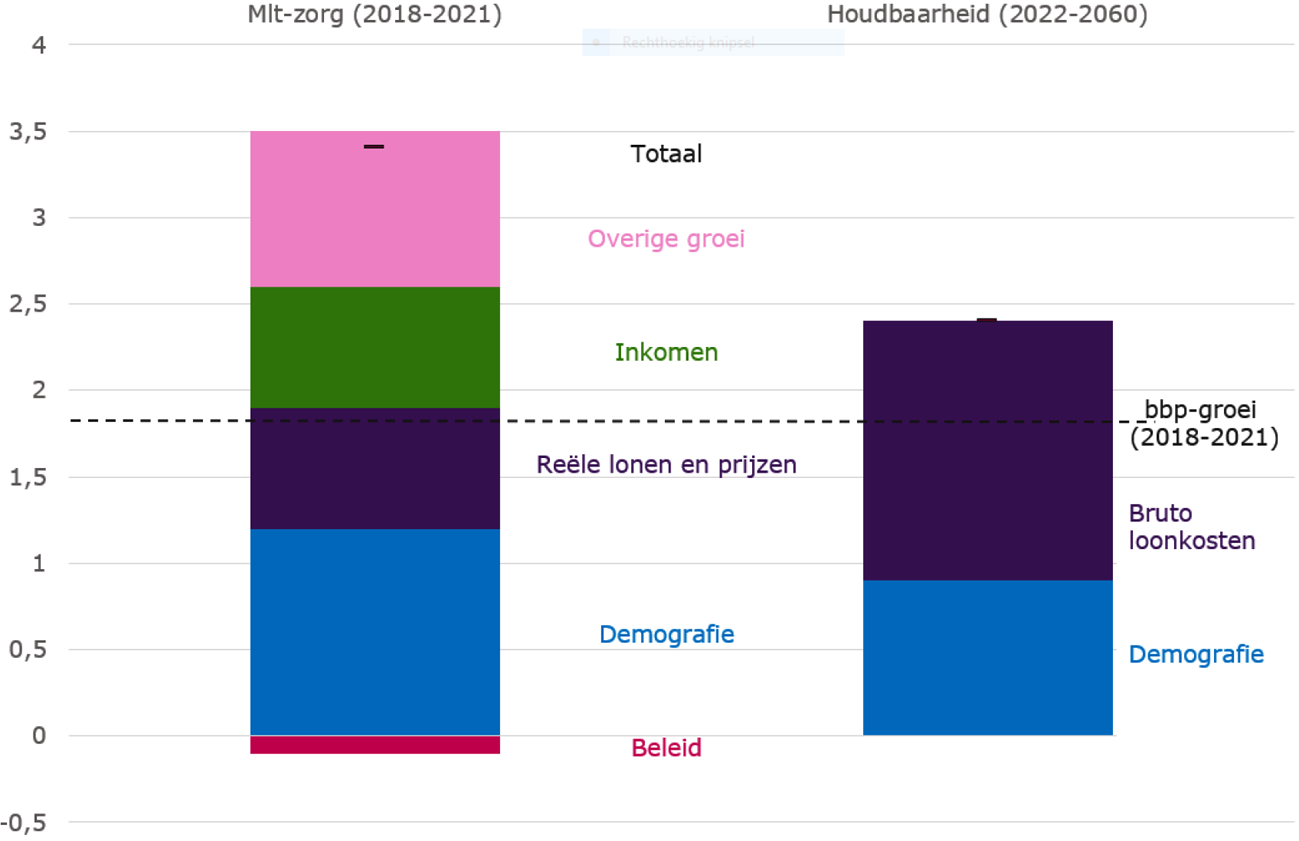
Gegeven de definitie van het begrijp «houdbaarheid» is het niet mogelijk om – zoals de heer de Grave verzocht – het houdbaarheidstekort in beeld te brengen in- en exclusief de ontwikkeling van de zorguitgaven. Wat wel kan is meer inzicht verschaffen in de onderliggende factoren van de groei van de zorguitgaven. Dat doet het CPB in haar middellangetermijnraming van de zorg (mlt-zorg), waarbij de realistische en beleidsarme ontwikkeling van de zorguitgaven wordt geraamd. Hierbij baseert het CPB zich op de historische groei van de zorguitgaven in een lange en zoveel mogelijk beleidsneutrale periode, waarin beleid dat heeft geleid tot hogere zorguitgaven en beleid dat heeft geleid tot lagere zorguitgaven grotendeels tegen elkaar wegvallen. Volgens deze mlt-raming (stand maart 2016) is de reële groei van de zorguitgaven gelijk aan 3,4 procent en opgebouwd uit vijf determinanten (zie ook figuur 1):
• Demografie (1,2 procent) → het effect van veranderingen in de omvang, samenstelling en gezondheidstoestand van de bevolking;
• Inkomen (0,7 procent) → het effect van inkomensgroei;
• Reële lonen en prijzen (0,7 procent) → het effect van de lagere arbeidsproductiviteitsgroei in de zorg;
• Overige groei (0,9 procent) → o.a. het effect van nieuwe technologie en sociaal-culturele ontwikkelingen;
• Beleid (– 0,1 procent) → het effect van reeds ingezet beleid.
Figuur 1 De reële mlt-zorgraming versus de groei bij «constante arrangementen»
Budgettaire afspraak, gekoppeld aan bbp
De heer de Grave vroeg of het mogelijk is om een aparte budgettaire afspraak te maken voor de zorguitgaven, bijvoorbeeld via koppeling aan het bbp. Het is in beginsel mogelijk om een budgettaire afspraak te maken. Met een dergelijke afspraak of norm kan worden vastgelegd wat we aan de zorg willen uitgeven in een bepaalde periode. In de huidige situatie bestaat er ook een dergelijke afspraak, zij het niet gekoppeld aan BBP-groei. Het uitgavenplafond voor de zorg, zoals dat bij de start van de kabinetsperiode is vastgesteld, is een afspraak over wat het kabinet maximaal aan zorg uit wil geven gelet op de beleidsprioriteiten t.a.v. de gehele collectieve sector, uitgaande van de actuele verwachtingen ten aanzien van de ontwikkeling van lonen en prijzen. Indien de verwachte uitgaven dit plafond dreigen te overschrijden, moeten er maatregelen worden genomen om de uitgaven weer onder het plafond te brengen, conform de budgettaire spelregels die bij de start van het kabinet zijn vastgesteld3. Het uitgavenplafond voor de zorg is het resultaat van het toepassen van de beleidsarme groeiraming van het CPB (de mlt-raming) op de begrotingsstanden en het saldo van beleidsmaatregelen waartoe tijdens de kabinetsformatie is besloten.
In de praktijk gaat er binnen het begrotingsproces van het Rijk een sterk disciplinerende werking uit van deze uitgavenplafonds4. Daarbij geldt overigens wel dat de afgelopen jaren de zorguitgaven fors lager uit kwamen dan wat als maximum was afgesproken, zodat ingrijpen in de zorg niet aan de orde was.
De voor- en nadelen van een budgettaire afspraak of een norm zijn geheel afhankelijk van de vormgeving en welke gevolgen men in de praktijk aan (het wel of niet overschrijden van) de norm verbindt. Essentieel hierbij zijn de reikwijdte van de norm (bijvoorbeeld de hele zorguitgaven of alleen de publieke uitgaven?), de periode waarvoor de norm geldt (één of meerdere kabinetsperioden?) en de criteria op basis waarvan de (hoogte van de) norm wordt vastgesteld. Ook is er variatie mogelijk in de gevolgen die men aan eventuele over- en onderschrijding van de norm verbindt.
Wanneer gekozen wordt voor een scherpe norm waarbij de zorgkosten niet meer mogen stijgen dan onder de aanname van constante arrangementen, is de impact groot. Zoals blijkt uit de toelichting op de eerste vraag is de reële groei van de zorguitgaven volgens de huidige mlt-raming gelijk aan 3,4 procent per jaar, terwijl onder de aanname van constante arrangementen de zorguitgaven in de periode 2022–2060 met 2,4 procent per jaar stijgen. Indien een norm van 2,4 procent wordt vastgesteld – dus een verlaging van het verwachte groeipercentage met 1 procentpunt per jaar – moet er per jaar 1 miljard euro minder aan de zorg worden uitgegeven. Dit is een flinke opgave, zeker vanwege de manier waarop de zorg in Nederland is georganiseerd. Binnen de Nederlandse context van open einde aanspraken zijn de zorguitgaven namelijk het resultaat van afspraken tussen verzekeraars, zorgaanbieders en patiënten. Besparingen moeten daarom voor een belangrijk deel in een akkoord, inclusief concrete maatregelen, met verzekeraars en/of zorgaanbieders tot stand worden gebracht en door patiënten worden geaccepteerd.
De heer de Grave vroeg naar de voor- en nadelen van een afspraak waarbij de zorguitgaven groeien in hetzelfde tempo als het bbp (1,8 procent). Dat is een (nog) grotere opgave. Gelet op het effect van demografie (vergrijzing), dat bij enkel een koppeling met bbp-groei buiten beschouwing wordt gelaten, krijgt een volgende generatie in dat geval minder zorg per persoon dan de huidige generatie. Of dit al dan niet wenselijk is kan worden meegewogen bij de keuzes over de precieze norm.
Een norm of budgettaire afspraak zelf is zoals gezegd geen maatregel. Dit wil overigens niet zeggen dat een norm geen effect kan hebben. Een norm kan zeker effect hebben. Cruciaal hierbij is dat de politiek zich committeert aan de norm en handelt wanneer nodig. Bij het vaststellen van een norm (bij de onderhandelingen over een nieuw regeerakkoord), weegt het kabinet de (extra) uitgaven aan zorg tegen mogelijke andere beleidsprioriteiten. Als de politiek zich eenmaal aan de norm of budgettaire afspraak (ver)bindt, dan zet de politiek zichzelf ook aan tot actie als de norm niet gehaald wordt (of deze dreiging er is). Ten behoeve van de geloofwaardigheid moet de politiek bereid zijn kostenbesparende maatregelen te nemen zodra de norm in het geding is.
Niet alleen betrokkenheid en gebondenheid van de politiek kan effect sorteren. Op het moment dat de politiek zich committeert aan de norm, dan kan de norm tevens effect hebben via de volgende kanalen:
1. Ankereffect: De norm kan voor «het veld» een (nieuw) referentiekader vormen. Het referentiekader heeft effect op hoe het veld ontwikkelingen ten opzichte van dat referentiekader percipieert. Als een norm wordt gesteld met een lager niveau dan de huidige uitgavenraming, dan kan dit op deze manier leiden tot daadwerkelijk lagere zorguitgaven.
2. Betrokkenheid van het veld: Als «het veld» zich aan de norm verbindt, dan kan de norm het veld ook aanzetten tot actie om de norm (het doel) te bereiken. Ook dat kan bijdragen aan kostenbeheersing. Niet de politiek of de overheid neemt in dat geval concrete maatregelen, maar het veld. Qua mechanisme werkt dit op een vergelijkbare manier als de huidige hoofdlijnakkoorden, waarbij het veld zich middels afspraken ook aan een bepaald groeicijfer committeert. Op het moment dat er sprake is van een overschrijding, bijvoorbeeld omdat het veld er niet in slaagt om voldoende maatregelen te nemen of dat deze maatregelen onvoldoende opleveren, zal de overheid voor zover mogelijk kostenbesparende maatregelen nemen.
3. Kostenbewustzijn: Als er een brede maatschappelijke discussie over stijgende kosten aan een bepaalde norm ten grondslag ligt, dan kan deze norm ook de zorgvrager beïnvloeden. Zorgvragers zouden – ook in overleg met een zorgaanbieder – vaker van behandeling af kunnen zien als zij meer inzicht hebben in de kosten van zorg in verhouding tot de (soms beperkte) baten. Bovendien kan dit ook bijdragen aan meer begrip voor de hiervoor genoemde pijnlijke maatregelen die de politiek kan nemen.
Hieruit blijkt dat effecten vooral optreden als sprake is van brede betrokkenheid (politiek, veld en maatschappij). Dit maakt dat de wijze waarop een norm of budgettaire afspraak tot stand komt vermoedelijk van grote invloed is op het effect dat ermee gesorteerd gaat. Bij breed draagvlak in de maatschappij, in het zorgveld en in de politiek, is de kans groter dat een norm of afspraak ook bijdraagt aan beheersing van de uitgaven. De genoemde onderzoeken van de WRR en SER over dit onderwerp kunnen een bijdrage leveren aan de discussie over dit onderwerp en uiteindelijk aan draagvlak. Indien u daar prijs op stelt ga ik graag samen met mijn collega’s van VWS met uw Kamer in gesprek over de ontwikkeling van de zorguitgaven.
De Minister van Financiën, W.B. Hoekstra
Kopieer de link naar uw clipboard
https://zoek.officielebekendmakingen.nl/kst-34775-AM.html
De hier aangeboden pdf-bestanden van het Staatsblad, Staatscourant, Tractatenblad, provinciaal blad, gemeenteblad, waterschapsblad en blad gemeenschappelijke regeling vormen de formele bekendmakingen in de zin van de Bekendmakingswet en de Rijkswet goedkeuring en bekendmaking verdragen voor zover ze na 1 juli 2009 zijn uitgegeven. Voor pdf-publicaties van vóór deze datum geldt dat alleen de in papieren vorm uitgegeven bladen formele status hebben; de hier aangeboden elektronische versies daarvan worden bij wijze van service aangeboden.
