Staatscourant van het Koninkrijk der Nederlanden
| Datum publicatie | Organisatie | Jaargang en nummer | Rubriek | Datum ondertekening |
|---|---|---|---|---|
| Nederlandse Zorgautoriteit | Staatscourant 2019, 44437 | Besluiten van algemene strekking |
Zoals vergunningen, bouwplannen en lokale regelgeving.
Adressen en contactpersonen van overheidsorganisaties.
U bent hier:

| Datum publicatie | Organisatie | Jaargang en nummer | Rubriek | Datum ondertekening |
|---|---|---|---|---|
| Nederlandse Zorgautoriteit | Staatscourant 2019, 44437 | Besluiten van algemene strekking |
|
Leeswijzer |
3 |
|
|
1. |
Begripsbepalingen |
3 |
|
2. |
Doel van de regeling |
5 |
|
3. |
Reikwijdte |
5 |
|
3.1 |
Opbouw nadere regel |
6 |
|
4. |
Algemene bepalingen |
6 |
|
4.1 |
Afbakening |
6 |
|
4.2 |
Bekostigingsonderscheid dbc versus zzp-ggz |
6 |
|
4.3 |
Samenloop dbc, zzp-ggz en ozp binnen Zvw |
7 |
|
4.4 |
Regiebehandelaarschap |
7 |
|
5. |
Diagnose-behandelcombinaties (dbc’s) |
8 |
|
5.1 |
Registratieproces |
8 |
|
5.1.1 |
Algemene registratiebepalingen |
8 |
|
5.1.2 |
Openen dbc’s |
8 |
|
5.1.3 |
Typeren van dbc’s |
9 |
|
5.1.4 |
Registreren |
10 |
|
5.1.5 |
Sluiten |
13 |
|
5.1.6 |
Crisis-dbc buiten budget |
13 |
|
5.2 |
Validatiebepalingen dbc’s |
14 |
|
5.3 |
Declaratiebepalingen dbc’s |
14 |
|
5.4 |
Informatiebepalingen dbc’s |
15 |
|
5.5 |
Uitzonderingen in geval van privacybezwaren |
17 |
|
6. |
Zzp’s ggz |
18 |
|
6.1 |
Algemene registratiebepalingen |
18 |
|
6.2 |
Declaratiebepalingen |
18 |
|
6.3 |
Informatiebepalingen |
19 |
|
7. |
Overige zorgproducten (ozp’s) |
19 |
|
8. |
Intrekking oude regeling |
20 |
|
9. |
Overgangsbepaling |
20 |
|
10. |
Inwerkingtreding en citeerregel |
20 |
|
Toelichting op de nadere regel |
21 |
|
|
4.4 |
Regiebehandelaarschap – experimenteerruimte |
22 |
|
5.1.2 |
Openen dbc’s |
23 |
|
5.1.2.1 |
Wie opent een dbc |
24 |
|
5.1.2.2 |
Openingsdatum dbc |
24 |
|
5.1.2.3 |
Initiële dbc |
24 |
|
5.1.2.4 |
Heropenen dbc |
25 |
|
5.1.2.5 |
Vervolg-dbc |
25 |
|
5.1.2.6 |
Verwijzing naar basis-ggz |
26 |
|
5.1.3 |
Typeren van dbc’s |
26 |
|
5.1.3.1 |
Wie typeert? |
26 |
|
5.1.3.2 |
Vastleggen identificatiegegevens |
26 |
|
5.1.3.3 |
Vastleggen zorgtype |
27 |
|
5.1.3.4 |
Vastleggen diagnose |
27 |
|
5.1.3.5 |
Registreren primaire diagnose |
30 |
|
5.1.3.6 |
Meerdere primaire diagnoses |
30 |
|
5.1.4 |
Registreren |
33 |
|
5.1.4.1 |
Wie mogen registreren? |
33 |
|
5.1.4.2 – 5.1.4.11 Directe tijd, indirecte tijd en reistijd |
33 |
|
|
5.1.4.12 – 5.1.4.31 Registratie van activiteiten en verrichtingen op een dbc |
34 |
|
|
5.1.4.4 |
Diagnostiek en behandeling registreren |
34 |
|
5.1.4.7 – 5.1.4.12 Bijzonderheden bij het registreren van diagnostiek en behandeling |
35 |
|
|
5.1.4.7 |
Behandeltijd aan het systeem van de patiënt |
35 |
|
5.1.4.8 |
Meerdere behandelvormen tegelijkertijd |
35 |
|
5.1.4.9 |
Groepstherapie |
35 |
|
5.1.4.10 |
Open inloopspreekuren |
35 |
|
5.1.4.12 |
Onderlinge dienstverlening |
35 |
|
5.1.4.14 |
Somatische beroepen |
36 |
|
5.1.4.15 |
Behandelaren die nog in een (vervolg)opleiding zijn |
36 |
|
5.1.4.16 |
Beroepen die 24-uurscontinuïteitszorg leveren |
36 |
|
5.1.4.17 – 5.1.4.21 Dagbesteding registreren |
36 |
|
|
5.1.4.17 |
Wie registreert |
36 |
|
5.1.4.18 |
Vormen van dagbesteding |
37 |
|
5.1.4.19 – 5.1.4.21 Wat te registreren bij dagbesteding |
37 |
|
|
5.1.4.22 – 5.1.4.28 Verblijf registreren |
37 |
|
|
5.1.4.22 |
Wie registreert? |
38 |
|
5.1.4.23 – 5.1.4.28 Onderscheid verblijf met/zonder overnachting |
38 |
|
|
5.1.4.23 – 5.1.4.27 Verblijf met overnachting (vmo) |
38 |
|
|
5.1.4.28 |
Verblijf zonder overnachting (vzo) |
39 |
|
5.1.4.29 – 5.1.4.33 Verrichtingen |
39 |
|
|
5.1.4.29 |
Wie registreert verrichtingen |
39 |
|
5.1.4.30 |
Electroconvulsietherapie |
39 |
|
5.1.4.31 |
Ambulante verstrekking van methadon |
40 |
|
5.1.5 |
Sluiten |
40 |
|
5.1.5.1 |
Taken regiebehandelaar bij sluiten dbc |
40 |
|
5.1.5.3 |
Afsluitredenen voor een dbc |
40 |
|
5.1.6 |
Crisis-dbc buiten budget |
41 |
|
5.4.12 |
Zorgvraagzwaarte-indicator |
42 |
|
5.5. |
Uitzondering in geval van privacybezwaren |
42 |
|
Bijlage 1: Zorgtypen |
44 |
|
|
Bijlage 2: Activiteiten en verrichtingen |
48 |
|
|
Bijlage 3: Dbc-beroepentabel |
59 |
|
|
Bijlage 4: Deelprestaties verblijf |
63 |
|
|
Bijlage 5: Privacyverklaring |
67 |
|
|
Bijlage 6: Profielen zorgzwaartepakketten ggz |
68 |
|
In Hoofdstuk 5 van deze regeling zijn de regels met betrekking tot de diagnose-behandelcombinaties (dbc’s) weergegeven.
Meer uitgebreide informatie over het hele dbc-registratieproces (registreren-valideren-afleiden) en voorbeelden, nadere toelichting en stroomschema’s staan vermeld in Toelichting op de nadere regel.
Sinds 2017 wordt voor nieuwe zorgtrajecten de diagnose geclassificeerd in DSM-5. De DSM-5 diagnose wordt geconverteerd naar een bijbehorende DSM-IV diagnose. De registratie en bekostiging vinden nog conform DSM-IV plaats.
De bijlagen maken integraal deel uit van deze regeling.
Gelet op artikel 27, 36, 37 en 38 van de Wet marktordening gezondheidszorg (Wmg), is de Nederlandse Zorgautoriteit (NZa) bevoegd tot het stellen van regels op het gebied van gespecialiseerde geestelijke gezondheidszorg (ggz).
In deze regeling wordt verstaan onder:
hulpverlening die deel uitmaakt van de gespecialiseerde ggz en welke gericht is op personen in een crisissituatie waarvan het vermoeden bestaat dat zij een acute psychiatrische stoornis hebben. De zorg wordt geleverd conform de generieke module acute psychiatrie.
dagen waarop een patiënt, die op basis van dbc of zzp-ggz verblijft bij een instelling, afwezig is;
unieke code die aan een zorgaanbieder is toegekend. Met deze code kan de zorgaanbieder en de praktijk of de instelling worden geïdentificeerd;
patiëntgebonden tijd, niet zijnde 24-uurscontinuïteitszorg, en niet zijnde direct patiëntgebonden tijd, indirect patiëntgebonden tijd of indirect patiëntgebonden reistijd. Algemeen indirecte tijd wordt geregistreerd bij een multidisciplinair overleg of bij de eindverslaglegging van een behandeltraject;
zodanige vastlegging van gegevens dat het spoor van basisgegeven naar eindgegeven en omgekeerd achteraf door een externe accountant of, afhankelijk van de aard van de gegevens, door de medisch adviseur kan worden gevolgd en gecontroleerd;
de zorg behorend tot het verplicht verzekerd pakket op grond van de Zvw;
behandelaar die op de dbc-beroepentabel voorkomt en activiteiten, verrichtingen en deelprestaties verblijf kan registreren. Een behandelaar kan tevens een regiebehandelaar zijn;
deze dbc mag in het geval van acute psychiatrische hulpverlening, conform de begripsbepaling, waarvoor geen budget is vastgesteld, worden geopend. Bij een crisis-dbc’s buiten budget moet 1 van de volgende 3 zorgtypes worden geregistreerd: 304 (Acute psychiatrische hulpverlening buiten budget – vervolg binnen budget), 305 (Acute psychiatrische hulpverlening buiten budget – zorgaanbieder geen onderdeel regioplan), 306 (Acute psychiatrische hulpverlening buiten budget – geen regioplan). Zie bijlage 1: Zorgtypen
Er kunnen vijf vormen van dagbesteding geregistreerd worden in de gespecialiseerde ggz. Doel is het bevorderen, behouden of compenseren van de zelfredzaamheid van de patiënt. Dagbesteding vindt altijd plaats in het kader van de (psychiatrische) behandeling en is terug te vinden in het behandelplan van de patiënt;
diagnose-behandelcombinatie: een dbc omvat het traject dat een patiënt doorloopt als hij zorg nodig heeft voor een specifieke diagnose, vanaf het eerste contact bij een gespecialiseerde ggz-aanbieder tot en met de behandeling die hier eventueel uit volgt. De dbc vormt de basis voor de declaratie van deze geleverde zorg;
de gegevens die verzameld en aangeleverd moeten worden conform de nadere regel ‘Verplichte aanlevering minimale dataset gespecialiseerde ggz’;
het bedrag dat per dbc in rekening wordt gebracht conform de algemene tariefbeschikking dbc ggz;
de gehele periode waarin alle activiteiten (openen/typeren/registreren/sluiten van één dbc) in het kader van de behandeling van een patiënt worden uitgevoerd;
de tijd waarin een behandelaar, in het kader van diagnostiek en/of activiteiten uit het behandelplan en niet zijnde 24-uurscontinuïteitszorg, contact heeft met de patiënt of met familieleden, gezinsleden, ouders, partner of andere naasten (het systeem) van de patiënt.
module waarvan de inhoud en organisatie van de hulpverlening wordt beschreven voor personen in een crisissituatie, waarvan het vermoeden bestaat dat zij een acute psychiatrische stoornis hebben bij wie snel (medisch) ingrijpen noodzakelijk is, waarvan de eerste versie in maart 2017 is vastgesteld door het Netwerk Kwaliteitsontwikkeling GGz;
DSM-IV diagnosetyperingen zijn ingedeeld in hoofdgroepen. Er zijn in totaal 14 hoofdgroepen;
de tijd die de behandelaar, in het kader van diagnostiek en/of activiteiten uit het behandelplan en niet zijnde 24-uurscontinuïteitszorg, besteedt aan het reizen van en naar de patiënt die buiten de instelling behandeling, begeleiding of verpleging ontvangt;
de tijd die de behandelaar, in het kader van diagnostiek en/of activiteiten uit het behandelplan en niet zijnde 24-uurscontinuïteitszorg, besteedt aan zaken rondom een contactmoment (de direct patiëntgebonden tijd in het kader van de diagnostiek of behandeling), maar waarbij de patiënt (of het systeem van de patiënt) zelf niet aanwezig is. Onder indirect patiëntgebonden tijd valt bijvoorbeeld: het voorbereiden van een activiteit, verslaglegging in het kader van een activiteit of hersteltijd na een intensieve behandelsessie. Puur administratieve taken (zoals het maken van een afspraak) vallen niet onder indirect patiëntgebonden tijd;
een dbc die wordt geopend voor een eerste of nieuwe primaire zorgvraag van een patiënt. De initiële dbc is altijd de eerste dbc in een zorgtraject;
voor patiënten in niet-medische terminologie verklarende omschrijving van het in rekening gebrachte dbc-tarief;
via de minimale dataset leveren zorgaanbieders gegevens uit de basisregistratie aan, die inzicht geven in de geleverde en gedeclareerde zorg. In de mds staan data die verplicht moeten worden aangeleverd. De mds wordt vastgesteld door de NZa;
als overige stoornissen zorgverzwarend werken, kunnen deze worden geregistreerd als nevendiagnosen;
activiteiten zoals scholing, algemene vergaderingen, intervisies over het functioneren van collega’s, productontwikkeling en het lezen van vakliteratuur;
een (deel)prestatie die een zorgaanbieder levert als onderdeel van door een andere zorgaanbieder te verlenen zorg als bedoeld in artikel 1, eerste lid, onder b van de Wmg op het gebied van gespecialiseerde ggz. De eerstgenoemde zorgaanbieder wordt in dit kader aangeduid als ‘uitvoerende zorgaanbieder’. De laatstgenoemde zorgaanbieder wordt in dit kader aangeduid als de ‘opdrachtgevende zorgaanbieder’;
er is sprake van verschillende diagnoses waarvan één diagnose het meest dringend is. Er is dan sprake van één primaire diagnose en meerdere nevendiagnoses in een opeenvolgend zorgtraject;
een deelprestatie binnen de dbc-systematiek, niet zijnde een deelprestatie verblijf. Een overige deelprestatie is niet hetzelfde als een overig product;
vormen van zorg die onder de reikwijdte van de Wmg vallen, maar die zich (nog) niet lenen voor onderbrenging in de reguliere dbc-productstructuur of de zzp’s ggz. Een overig zorgproduct is niet hetzelfde als een overige deelprestatie. Zie voor een overzicht van de ozp’s die door de ggz te declareren bijlage 4 van de nadere regel medisch specialistische zorg (msz): overige zorgproducten per segment;
hiervan is sprake als er verschillende diagnoses zijn met een gelijkwaardig belang, waarbij de regiebehandelaar(s) substantieel verschillende behandelingen in moet zetten. Als het geen parallel dbc-zorgtraject is, betreft het een regulier zorgtraject.
activiteiten die een behandelaar uitvoert in het kader van de diagnostiek en behandeling van een patiënt;
een gedetailleerde beschrijving van de prestatie die geleverd wordt. De prestatiebeschrijvingen van de dbc’s, zzp’s ggz en ozp’s zijn opgenomen in de bijlage van de beleidsregel ‘Prestaties en tarieven gespecialiseerde ggz’;
de regiebehandelaar geeft per zorgtraject aan welke van de geregistreerde stoornissen op as I en/of as II de reden voor behandeling is. Dit wordt de primaire diagnose genoemd;
de regiebehandelaars in de gespecialiseerde ggz zijn BIG-geregistreerd en hebben een ggz-specifieke opleiding gevolgd. Daarbij wordt onderscheid gemaakt tussen vrijgevestigden en instellingen.
Vrijgevestigden
De volgende beroepen kunnen als vrijgevestigde voorkomen als regiebehandelaar:
– psychiater
– klinisch psycholoog
– klinisch neuropsycholoog
– psychotherapeut
Instellingen
De volgende beroepen kunnen binnen een instelling voorkomen als regiebehandelaar:
– psychiater
– klinisch psycholoog
– klinisch neuropsycholoog
– psychotherapeut
– specialist ouderengeneeskunde
– verslavingsarts in profielregister KNMG
– gz-psycholoog
– klinisch geriater
– verpleegkundig specialist ggz
Deze beroepen zijn aangewezen als regiebehandelaar in het model-kwaliteitsstatuut ggz. Het model-kwaliteitsstatuut ggz is een veldnorm die ingeschreven is als professionele standaard in het register van het Zorginstituut Nederland (ZIN) en is in werking getreden per 1 januari 2017;
een toeslag die in combinatie met een zzp-ggz afgesproken kan worden, dan wel een toeslag voor de tolk gebarentaal/communicatiespecialist, dan wel een toeslag voor oorlogsgerelateerd psychotrauma;
hierbij gaat het om een ‘kale verblijfsdag’. In het tarief van de verblijfprestatie is wel de verpleging en verzorging meegenomen, maar niet de behandeling;
een dbc die volgt op een initiële dbc of een voorgaande vervolg-dbc. Een vervolg-dbc heeft altijd dezelfde primaire diagnose als de eerder afgesloten initiële dbc of vervolg-dbc;
zorgaanbieder die op basis van de Wet toelating zorginstellingen (Wtzi) een toelating heeft om zorg te leveren binnen de Zvw;
een zorgtraject omvat de totale zorg die wordt geleverd in het kader van de behandeling van één primaire diagnose. Een initiële dbc, met eventueel één of meerdere vervolg-dbc’s, vormen het zorgtraject;
het zorgtype beschrijft de reden van het (eerste) contact tussen de zorgaanbieder en de patiënt;
de patiëntkenmerken die bij aanmelding/intake voorspellend zijn voor wat betreft de zorgzwaarte in termen van behandelinzet (duur, setting, behandelminuten) en zorgkosten;
indicator van de zorgvraagzwaarte van een patiënt. Deze indicator bestaat uit zeven items van 001 tot en met 007. Daarbij is 000 de code als er geen zorgvraagzwaarte afgeleid kan worden, bijvoorbeeld wanneer de diagnose niet is ingevuld. De laagste zorgvraagzwaarte wordt aangegeven met code 001.
zorgzwaartepakket;
Een zzp-ggz is een volledig pakket van intramurale geestelijke gezondheidszorg met behandeling dat aansluit op de kenmerken van de patiënt en de soort zorg die de patiënt nodig heeft. Een zzp-ggz bestaat uit een beschrijving van het type patiënt (een patiëntprofiel), het aantal uren zorg dat bij dit patiëntprofiel beschikbaar wordt gesteld en een beschrijving van die zorg. Het betreft de volgende prestaties: zzp’s ggz b3 t/m b7 inclusief en exclusief dagbesteding, zzp-ggz b vmr inclusief dagbesteding, zzp-ggz b vmr exclusief dagbesteding en zzp-ggz klinische intensieve behandeling (kib).
direct patiëntgebonden tijd, indirect patiëntgebonden reistijd, indirect patiëntgebonden tijd of algemeen indirecte tijd, die geschreven wordt door beroepen die in de beroepentabel staan, waarvan conform de kolom ‘tijd leidt af’ de geschreven tijd niet afleidt naar een prestatie.
een plan waarin een beschrijving en het doel van de behandeling staan.
de 24-uurscontinuïteitszorg is de basiszorg die op klinische afdelingen van een instelling 24 uur per dag voor de patiënt beschikbaar is.
verzorgend, opvoedkundig en verplegend personeel.
Het doel van deze regeling is het stellen van voorschriften voor de gespecialiseerde ggz op het gebied van registratie, declaratie, informatie en validatie, die zorgaanbieders in acht moeten nemen bij én voorafgaand aan het declareren van dbc’s, zzp’s ggz en ozp’s.
Deze regeling is van toepassing op geneeskundige geestelijke gezondheidszorg (ggz) als omschreven bij of krachtens de Zorgverzekeringswet (Zvw), niet zijnde generalistische basis-ggz, hierna verder aangeduid als gespecialiseerde ggz.
Voorzover geen sprake is van zorg als omschreven in de vorige zin, is deze beleidsregel van toepassing op handelingen1 of werkzaamheden2 op het terrein van de gespecialiseerde ggz, uitgevoerd door of onder verantwoordelijkheid van personen, ingeschreven in een register als bedoeld in artikel 3 van de Wet op de beroepen in de individuele gezondheidszorg (Wet BIG) of door personen als bedoeld in artikel 34 van de Wet BIG.
Er bestaan vier typen zorgprestaties in de gespecialiseerde ggz:
diagnose-behandelcombinaties (dbc’s), zorgzwaartepakketten ggz (zzp’s ggz), overige zorgproducten (ozp’s) en onderlinge dienstverlening (odv).
Deze regeling beschrijft per type zorgprestatie welke voorschriften gelden. In hoofdstuk 4: Algemene bepalingen wordt beschreven hoe de samenloop en afbakening tussen de verschillende typen prestaties is. Verder staan hier alle voorschriften die voor alle zorgprestaties gelden. In de daarop volgende hoofdstukken staan per type zorgproduct specifieke voorschriften.
Gespecialiseerde ggz omvat geneeskundige ggz als omschreven bij of krachtens de Zvw, behalve de generalistische basis-ggz. Dit omvat behandeling al dan niet gepaard met verblijf.
De gespecialiseerde ggz die geleverd wordt en valt binnen de kaders van het basispakket wordt in beginsel bekostigd door een dbc of zzp-ggz. In enkele specifieke gevallen, en op het moment dat ggz wordt geleverd die niet binnen het basispakket valt, moet een ozp voor de geleverde zorg in rekening worden gebracht.
Verblijf gericht op behandeling valt onder de Zvw totdat sprake is van in totaal 1.095 dagen aaneengesloten verblijf met behandeling3. Voor de berekening of sprake is van 1.095 dagen gaat het zowel om verblijf gericht op ggz (onder de Zvw)4 als om verblijf in het kader van een somatische behandeling.
Na deze 1.095 dagen intramurale behandeling met verblijf wordt de zorg niet verder bekostigd onder het regime van de Zvw.
Bij de telling van aaneengesloten verblijf wordt een onderbreking van ten hoogste 30 dagen niet als onderbreking beschouwd, maar deze dagen tellen niet mee voor de berekening van de 1.095 dagen. In afwijking van het voorgaande geldt dat onderbrekingen wegens weekend- en vakantieverlof wel mee tellen voor de berekening van de 1.095 dagen. Voor enkele specifieke bepalingen over de telling, in het bijzonder ten aanzien van het registreren en in rekening brengen van deze dagen, wordt verwezen naar artikel 6.1 Algemene registratiebepalingen en artikel 6.2 Declaratiebepalingen zzp’s ggz van deze regeling.
Als een patiënt zorg ontvangt op basis een Wlz-indicatie en hiervoor in een Wlz-instelling verblijft, is het mogelijk dat daarnaast zorg geleverd en betaald wordt vanuit de Zvw. Als de psychische stoornis van de patiënt niet samenhangt met de beperking waarvoor de Wlz-indicatie is afgegeven en integrale behandeling niet nodig is, wordt de zorg voor de psychische stoornis geleverd en betaald uit de Zvw.
Het is mogelijk om een dbc voor de gespecialiseerde ggz te declareren naast een dbbc voor forensische zorg. Voorwaarde is dat aan de afzonderlijke regelgeving voor dbc- en dbbc-registratie wordt voldaan. Geestelijke gezondheidszorg die geen onderdeel uitmaakt van het door de rechter opgelegde vonnis, komt ten laste van de Zvw als de patiënt op de openingsdatum van de dbc een geldige zorgverzekering heeft.
Op het moment dat een patiënt wordt doorverwezen naar de gespecialiseerde ggz en hier in behandeling wordt genomen, wordt een dbc ggz geopend. Op het moment dat er sprake is van 365 aaneengesloten dagen verblijf gericht op behandeling, wordt vanaf de 366e dag tot en met de 1.095e dag de langdurige intramurale op behandeling gerichte ggz bekostigd met een zzp-ggz.
Voor een individuele patiënt mag niet over eenzelfde dag een zzp-ggz b en een dbc ggz worden geregistreerd.
Na 365 dagen aaneengesloten verblijf met behandeling wordt de intramurale dbc ggz afgesloten. Daarnaast moeten alle eventuele ambulante dbc’s ggz afgesloten worden. Het is wel mogelijk voor een zorgaanbieder om een ggz dbc of een zzp-ggz b geopend te hebben naast een dbc in het kader van medisch specialistische zorg.
Alle ozp’s die binnen de gespecialiseerde ggz te declareren zijn, mogen naast een extramurale dbc ggz worden gedeclareerd. Het overzicht van de ozp’s die door de ggz te declareren zijn kunt u vinden in het overzicht overige zorgproducten per segment. Het betreft hier bijlage 4 van de nadere regel voor de medisch-specialistische zorg (msz).
Vanaf 1 januari 2020 zijn de ozp’s eerstelijnsdiagnostiek opgenomen in de tarieven en niet meer apart declareerbaar voor de gespecialiseerde ggz.
Als een zorgaanbieder een deel van de zorg uitbesteedt voor een patiënt met een lopend zorgtraject, blijft de opdrachtgevende zorgaanbieder verantwoordelijk voor de verlening van deze zorg. Dit is ook van toepassing op zorg die valt onder overige zorgproducten (ozp). De uitvoerende zorgaanbieder kan de ozp in rekening brengen bij de ggz-instelling die hier opdracht voor heeft gegeven. Daarnaast is het voor een ozp toegestaan dat een uitvoerende zorgaanbieder een ozp zelfstandig in rekening brengt bij de patiënt/zorgverzekeraar.
Zoals vermeld in de begripsbepalingen wordt voor het regiebehandelaarschap (conform de wens van partijen zoals vastgelegd in het model-kwaliteitsstatuut ggz) onderscheid gemaakt tussen ‘instellingen’ en ‘vrijgevestigden’.
Instelling: De zorgaanbieder die declareert met één van onderstaande AGB-classificatiecodes. Andere zorgaanbieders worden gelijkgesteld met een vrijgevestigde.
|
Classificatiecode |
Omschrijving |
|---|---|
|
06 |
Groep 06 Ziekenhuizen |
|
06–29 |
Groep 06–29 Psychiatrisch Ziekenhuis |
|
19 |
Audiologische Centra |
|
22 |
Zelfstandige Behandelcentra Extramurale praktijken medisch specialisten |
|
25 |
Inrichting voor Psychiatrische Deeltijdbehandeling |
|
30 |
Instelling voor Verstandelijk Gehandicapten |
|
35 |
Instelling voor Visueel Gehandicapten |
|
45 |
Verpleeginrichtingen |
|
47 |
Verpleeginrichtingen |
|
53 |
Diverse samenwerkingsverbanden |
|
54 |
GGZ instellingen (puk/paaz) |
|
60 |
Instellingen voor Dagverpleging voor Ouderen |
|
70 |
Kinderdagverblijven |
|
72 |
RIBW |
|
73 |
Wlz Gecombineerd |
|
75 |
Thuiszorginstellingen |
|
79 |
RIAGG |
Er geldt een ontheffing op de lijst met beroepen voor het regiebehandelaarschap voor patiënten die gedurende de behandeling (gestart onder de Jeugdwet) de 18-jarige leeftijd bereiken (zorgtype 147). In dit geval mogen, in afwijking op wat hierboven is weergegeven, ook de onderstaande beroepen voorkomen als regiebehandelaar:
Deze ontheffing geldt uitsluitend voor de behandeling die afgerond moet worden zodra een patiënt de 18 jarige leeftijd heeft bereikt. Deze wordt als initiële dbc onder de Zvw geregistreerd (zorgtype 147). Bij vervolg-dbc’s geldt deze uitzondering niet.
Er geldt een ontheffing op de lijst met beroepen voor het regiebehandelaarschap als een zoals in het model-kwaliteitsstatuut benoemde derde (onafhankelijke) partij een tweezijdig verzoek ontvangt tot uitbreiding van het regiebehandelaarschap en goedkeurt.
Het betreffende initiatief kan gebruik maken van een keuzemogelijkheid op dbc-niveau, die mogelijk maakt andere beroepen te selecteren dan genoemd in 1. Begripsbepalingen onder dd.
Alleen BIG-geregistreerde beroepen kunnen in aanmerking komen voor deze ontheffingsmogelijkheid.
In dit hoofdstuk worden achtereenvolgens de algemene registratiebepalingen, het openen van een dbc, het typeren van een dbc, het registreren op een dbc en het sluiten van een dbc besproken. Meer uitgebreide informatie over het hele proces (registreren-valideren-afleiden) en voorbeelden, nadere toelichting en stroomschema’s staan vermeld in Toelichting op de nadere regel.
1. De registratie van de geleverde zorg in de administratie van de zorgaanbieder is volledig, juist en actueel.
2. De regiebehandelaar is verantwoordelijk voor het vastleggen van de daadwerkelijk verleende zorg in de door de NZa vastgestelde activiteiten en voor de juistheid van het gehele dbc-traject.
3. Voordat er een dbc geregistreerd kan worden moet er eerst een zorgtraject geopend worden. De registratie van het zorgtraject start op het moment dat een patiënt zich (met een nieuwe zorgvraag) aanmeldt. Het zorgtraject bestaat altijd uit één initiële dbc, en mogelijke vervolg-dbc’s. Zie ook artikel 5.1.2 Openen dbc’s.
4. Onder voorwaarden kunnen bij één zorgaanbieder (instelling of vrijgevestigde) maximaal drie reguliere zorgtrajecten per patiënt open staan. Dit kan als er sprake is van meerdere primaire diagnoses waarvoor gelijktijdig substantieel verschillende behandelingen moeten worden ingezet. Zie ook artikel 5.1.3 Typeren van dbc’s.
Daarnaast is het mogelijk om een vierde parallel zorgtraject te openen, wanneer ditacute psychiatrische hulpverlening betreft.
1. Het openen van een dbc is een administratieve handeling. Iedereen onder verantwoordelijkheid van de regiebehandelaar kan een dbc openen.
2. De openingsdatum van een initiële dbc is gelijk aan de datum waarop de eerste directe of indirecte patiëntgebonden activiteit, uitgevoerd door een beroep waarvan de tijd afleidt naar een prestatie, door de behandelaar plaatsvindt. De openingsdatum van een vervolg-dbc is gelijk aan de dag na sluiting van de voorgaande dbc. Uitzondering hierop is een vervolg-dbc met zorgtype exacerbatie/recidive (zorgtype 204). De openingsdatum van een vervolg-dbc met zorgtype 204 is gelijk aan de datum dat de eerste directe of indirecte patiëntgebonden activiteit, uitgevoerd door een beroep waarvan de tijd afleidt naar een prestatie, door de behandelaar plaatsvindt.
3. Openen initiële dbc
De regiebehandelaar moet een initiële dbc openen als:
– een nieuwe patiënt zich aanmeldt;
– een bekende patiënt voor een andere primaire diagnose in zorg komt;
– een bekende patiënt zich aanmeldt met dezelfde primaire diagnose, maar 365 dagen verstreken zijn sinds het sluiten van de vorige dbc;
– bekostiging van de zorg vanuit een andere bekostigingssystematiek overgaat naar de Zvw.
In artikel 5.1.2 Openen dbc’s in staat een verdere uitwerking van de situaties waarin een initiële dbc geopend moet worden.
4. Heropenen (initiële of vervolg) dbc
Als de patiënt binnen 35 dagen na het afsluiten van de dbc terugkomt in zorg voor dezelfde diagnose, moet de voorafgaande dbc heropend worden, tenzij de doorlooptijd van de dbc meer dan 365 dagen wordt.
5. Openen vervolg-dbc
De regiebehandelaar opent een vervolg-dbc als:
– een (initiële of vervolg-)dbc 365 dagen openstaat en de behandeling nog niet afgerond is;
– een patiënt weer terug in zorg komt voor dezelfde diagnose binnen 365 dagen na afsluiting van de voorgaande dbc. Echter, als een patiënt binnen 35 dagen terug komt met dezelfde diagnose móet, tenzij de doorlooptijd van de dbc meer dan 365 dagen wordt, de voorgaande dbc heropend worden.
– als een zorgaanbieder de behandeling van een patiënt overneemt van een andere zorgaanbieder, nadat deze behandelaar een second opinion heeft uitgevoerd.
In het artikel 5.1.2 Openen dbc’s in de toelichting staat een meer uitgebreid overzicht van de situaties waarin een vervolg-dbc geopend moet worden.
6. Er wordt géén vervolg-dbc geopend als de patiënt in aanmerking komt voor de generalistische basis-ggz, en voldoet aan één van de patiëntprofielen daarvan. In dat geval wordt de patiënt verwezen naar de generalistische basis-ggz.
Het gaat hier om vastleggen van de identificatiegegevens van de patiënt, het zorgtype en het vastleggen van de classificatie van de (primaire) diagnose van de patiënt.
1. Alleen de regiebehandelaar mag typeren. De dbc moet bij het sluiten volledig en juist getypeerd zijn.
Onderdeel I – Vastleggen identificatiegegevens van de patiënt
2. Welke gegevens de zorgaanbieder (bij een initiële dbc) in ieder geval moet invullen bij de identificatiegegevens van een patiënt, is gebaseerd op de mds. Dit zijn de volgende gegevens:
– naam patiënt
– geboortedatum
– geslacht
– postcode (wijkcode)
– burgerservicenummer (BSN)
– unieke identificatie zorgverzekeraar8 (conform het UZOVI-register)
Onderdeel II – Vastleggen van het zorgtype
3. De regiebehandelaar noteert het zorgtype van een initiële of een vervolg-dbc dat het beste de aanleiding tot zorg beschrijft. Zie het artikel 5.1.3.3 Vastleggen zorgtype in de toelichting voor meer informatie, en voor een overzicht van alle zorgtypen.
Onderdeel III – Classificeren en vastleggen van de diagnose van de patiënt
4. De regiebehandelaar voert de diagnoseclassificatie uit conform DSM-5. Voor de registratie en bekostiging moet de DSM-5 diagnose vertaald worden naar een DSM-IV-TR diagnose.
De regiebehandelaar registreert de geclassificeerde DSM-5 diagnose en de diagnose van de patiënt conform DSM-IV-TR. De diagnose moet geregistreerd worden op vijf assen. Zie voor uitgebreide toelichting het artikel 5.1.3.4 Vastleggen diagnose.
Registreren primaire diagnose
5. Nadat de diagnose op alle assen is geregistreerd kan de regiebehandelaar aangeven wat de primaire diagnose is die hoort bij het zorgtraject. De primaire diagnose is de belangrijkste reden voor behandeling, en kan alleen uit een diagnose op As 1 of As 2 worden geselecteerd. Niet alle diagnoses op die assen kunnen gekozen worden als primaire diagnose:
– De primaire diagnose kan niet een van de volgende codes zijn: ‘799.9 Diagnose/aandoening uitgesteld’ of ‘V71.09 Geen diagnose of aandoening op As 2 aanwezig’.
– Als er bij een diagnose op As 2 ‘Trekken van.’ wordt gescoord, kan deze wel dienen als primaire diagnose.
– De code op As 2 voor zwakzinnigheid of zwakbegaafdheid kan niet als primaire diagnose geregistreerd worden (hieronder vallen ook de codes voor stoornissen in de kindertijd op As 2).
Zie ook het artikel 5.1.3.5 Registreren primaire diagnose in de toelichting.
Meerdere (primaire) diagnoses
Er kan sprake zijn van meerdere primaire diagnoses. Dit kan leiden tot:
6.
a. Parallelle zorgtrajecten – een aanbieder mag parallelle zorgtrajecten open hebben staan als aan de volgende voorwaarden is voldaan:
1. De verschillende diagnoses moeten apart benoemd zijn in de tabel (in de toelichting op dit artikel) met mogelijke parallelle diagnoses (hierop zijn drie uitzonderingen die hieronder worden benoemd);
2. Er dient sprake te zijn van substantieel verschillende behandelingen. Dit moet de regiebehandelaar kunnen verantwoorden;
3. Een patiënt kan maximaal 3 openstaande zorgtrajecten hebben. Daarnaast is het mogelijk om een vierde parallel zorgtraject te openen, wanneer dit acute psychiatrische hulpverlening betreft. Er kunnen geen twee crisis-dbc’s buiten budget parallel lopen.
Voor parallelle zorgtrajecten gelden dezelfde verplichtingen als voor de reguliere zorgtrajecten.
Er zijn 3 uitzonderingen waarbij parallelliteit met dezelfde diagnosehoofdgroep (zoals opgenomen in tabel 7) tussen instellingen wel is toegestaan:
1. Behandeling bij ECT
2. Behandeling bij farmacotherapie
3. Behandeling bij tijdelijk verblijf.
Bij deze uitzonderingen registreert de aanbieder die het parallelle zorgtraject uitvoert het zorgtype ‘Uitzondering parallelliteit ECT’, respectievelijk het zorgtype ‘Uitzondering parallelliteit farmacotherapie’, respectievelijk het zorgtype ‘Uitzondering parallelliteit tijdelijk verblijf’
Specifiek is bij behandeling bij tijdelijk verblijf nog de voorwaarde van toepassing dat het niet is toegestaan een vervolg-dbc te openen
6.
b. Seriële zorgtrajecten:
De primaire diagnoses van de opeenvolgende zorgtrajecten moeten van elkaar verschillen.
Zodra een dbc geopend is kunnen activiteiten en verrichtingen op verschillende categorieën geregistreerd worden: diagnostiek en behandeling, dagbesteding, verblijf en verrichtingen. De codelijst die hiervoor gebruikt moet worden is te vinden in Bijlage 2: Activiteiten en verrichtingen. Daarin zijn ook de meer uitgebreide definities van de activiteiten en verrichtingen beschreven.
1. Alleen behandelaren van wie het beroep op de openingsdatum van de dbc is opgenomen in de dbc-beroepentabel (Bijlage 1: Dbc-beroepentabel) mogen tijd registreren. Alleen van beroepen die in deze tabel onder ‘Tijd leidt af’ een ‘ja’ hebben staan, leidt de tijd af naar een prestatie.
2. Tijd die niet direct samenhangt met activiteiten uit het behandelplan en/of niet voldoet aan artikel 1.c, 1.m, 1.o en 1.p van deze regeling, mag niet worden geschreven.
3. Een initiële dbc moet directe tijd van een regiebehandelaar bevatten. Daarop zijn enkele uitzonderingen, zie.
4. Behandelaren moeten bij het registreren gebruik maken van de codes die op de registratiedatum in de activiteiten- en verrichtingenlijst staan. Bij het registreren van patiëntgebonden activiteiten moet worden aangeven of het om directe of indirecte (reis)tijd gaat. In de codelijst in staat per activiteit aangegeven welke vormen van tijd geregistreerd mogen worden.
5. Een behandelaar mag alleen de patiëntgebonden tijd, in het kader van de diagnostiek of behandeling, registreren die hij daadwerkelijk heeft besteed aan die activiteit. Niet-patiëntgebonden activiteiten, zoals scholing, het lezen van vakliteratuur, algemene vergaderingen en intervisiebijeenkomsten, mag de (regie)behandelaar niet op een dbc registreren.
6. De behandelaar mag alleen reistijd registreren als de reistijd in het teken staat van direct patiëntgebonden activiteiten. Als de patiënt niet verschijnt (no-show), dan mag de behandelaar de reistijd alsnog registreren. De tijd van het ingepland contact mag in geval van een no-show niet worden geregistreerd. Er mag géén reistijd geregistreerd worden als er gereisd moet worden naar een andere locatie binnen de eigen organisatie (Wtzi instelling).
7. Wanneer de behandelaar in het kader van diagnostiek of behandeling van de patiënt tijd besteedt aan het ‘systeem van de patiënt’ (familieleden, gezinsleden, ouders, partner of andere naasten), moet hij deze tijd registreren op de dbc van de betreffende patiënt.
8. De behandelaar verdeelt, in geval van meerdere behandelvormen tijdens één sessie met een patiënt, de bestede tijd naar verhouding over deze behandelvormen.
9. Wanneer een patiënt groepstherapie krijgt waarbij meerdere mensen tegelijkertijd behandeld worden, deelt de behandelaar zijn bestede tijd door het aantal deelnemers. Het maakt daarbij niet uit op grond van welke bekostiging (forensische zorg (fz), Zvw, Wet langdurige zorg (Wlz), Jeugdwet etc.) de behandelingen van die patiënten gefinancierd worden.
10. In het geval van een open inloopspreekuur verdeelt de behandelaar de tijd die hij in totaal besteedt aan de patiënten evenredig over het aantal patiënten dat hij tijdens het spreekuur heeft gezien.
11. Zorgaanbieders mogen op hun eigen manier invulling geven aan het registreren van de werkelijk bestede tijd. Het is ook toegestaan om standaardtijden of normtijden9 per activiteit vast te stellen.
12. In het geval van onderlinge dienstverlening registreert de opdrachtgevende zorgaanbieder de activiteiten die de uitvoerende zorgaanbieder heeft uitgevoerd als onderdeel van de prestatie van de opdrachtgever, op de bestaande dbc. De registratievereisten uit deze regeling zijn voor de opdrachtgevende zorgaanbieder onverkort van toepassing op activiteiten in het kader van onderlinge dienst-verlening. Deze bepaling geldt niet voor crisis-dbc’s binnen budget, voor zover gedeclareerd wordt namens een gedbudgetteerde aanbieder als bedoeld in Regeling Informatieverstrekking budget en bepalingen acute psychiatrische hulpverlening.
Categorie I – Diagnostiek en behandeling
13. Alleen behandelaren van wie het beroep op de openingsdatum van de dbc is opgenomen in de dbc-beroepentabel, mogen op de dbc diagnostiek en behandeling registreren.
14. In het kader van een behandeling moeten beroepen die onder het beroepencluster ‘somatische beroepen’ vallen (Bijlage 3: Dbc-beroepentabel), hun tijd ook verantwoorden via activiteiten die het best passen bij de behandelingen die opgenomen zijn in.
15. Als behandelaren nog bezig zijn met een vervolgopleiding, registreren zij onder het beroep van de opleiding die zij op het moment van behandelen hebben afgerond (als dat beroep voorkomt in de dbc-beroepentabel). Er mag niet geregistreerd worden op het beroep waarvoor iemand nog in opleiding is.
16. Beroepen die 24-uurscontinuïteitszorg leveren, registreren hun bestede tijd tijdens het verblijf van een patiënt niet, omdat deze tijd is verwerkt in het tarief voor verblijf.
Categorie II – Dagbesteding
17. Iedereen, onder verantwoordelijkheid van de regiebehandelaar, kan binnen de dbc dagbesteding registreren.
18. Er zijn vijf vormen van dagbesteding te onderscheiden. Deze staan beschreven in artikel 5.1.4.18 Vormen van dagbesteding in de toelichting. Zie voor de te gebruiken codes.
19. Er geldt een aantal voorwaarden voor het registreren van dagbesteding:
– Dagbesteding is in het kader van de (psychiatrische) behandeling.
– Dagbesteding is terug te vinden in het behandelplan opgesteld door de behandelaar.
– De patiënt is daadwerkelijk aanwezig.
20. Tijdens dagbesteding kan de behandelaar géén direct patiëntgebonden behandelactiviteiten registreren.
21. Dagbesteding mag niet geregistreerd worden met verblijf zónder overnachting.
Categorie III – Verblijf
Bij de registratie van verblijf wordt onderscheid gemaakt tussen verblijf met overnachting (vmo) en verblijf zonder overnachting (vzo). Verblijf wordt altijd geregistreerd op basis van dagen aanwezigheid door middel van deelprestaties verblijf. Daarnaast bestaan er deelprestaties verblijf fz in beveiligde setting, waarbij sprake is van beveiligingsniveau 2 of 3. De codes die bij registratie gebruikt moeten worden staan in, een uitgebreide beschrijving van de verschillende verblijfscategorieën staat in onderdeel.
22. Iedereen onder verantwoordelijkheid van de regiebehandelaar mag verblijfsdagen registreren.
Verblijf met medische noodzaak
23. De aanbieder moet in het behandeldossier vastleggen welke keuzes er gemaakt zijn rondom het inschalen van de patiënt op één van de prestaties van verblijf, rondom het herbeoordelen van de patiënt bij een gewijzigde zorgvraag en rondom het al dan niet beëindigen van het verblijf van de patiënt. Het herbeoordelen van de patiënt gaat over het mogelijk op- en afschalen van de zorg voor de patiënt, wijzigen van afspraken over verlof en wijzigen van afspraken over beveiliging.
24. Voor de keuze van de deelprestatie verblijf is de zorgvraag van de patiënt leidend. Hiervoor geldt dat op basis van de initiële zorgvraag van de patiënt één van de acht prestaties van verblijf van toepassing is welke het meest overeenkomt met de beschreven verblijfszorg.
25. Voor verblijf in een beveiligde setting worden deelprestaties verblijf met beveiligingsniveau 2 of beveiligingsniveau 3 geregistreerd. Deze beveiligingsniveaus komen overeen met de beveiligingsniveaus ui de forensische zorg. De voorwaarde voor registratie van deze toeslag is dat de beveiligde zorg wordt geleverd door een zorgaanbieder die een gesloten gespecialiseerde voorziening voor geestelijke gezondheidszorg exploiteert en zorg levert aan het Ministerie van Justitie en Veiligheid.
Verblijf met rechtvaardigingsgrond (VMR)
26. Voor verblijf zonder medische noodzaak, waarvoor er wel een rechtvaardigingsgrond conform de duiding10 van Zorginstituut Nederland bestaat, is de prestatie VMR (Verblijf met rechtvaardigingsgrond) van toepassing.
Verblijfsdag met overnachting
27. Een verblijfsdag met overnachting mag alleen geregistreerd worden als de patiënt op zijn laatst om 20:00 uur is opgenomen en ’s nachts in de instelling verblijft. De dag van opname en de daarop volgende nacht gelden als één verblijfsdag. De dag waarop de patiënt ‘ontslagen’ wordt – en dus niet ’s nachts in de kliniek verblijft – geldt niet als verblijfsdag. De kapitaallasten bij verblijf (nhc) zijn integraal onderdeel van de deelprestaties verblijf.
Toeslag op nhc voor verblijf
Voor de PMU geldt een specifieke nhc. Declaratie van deze bijzondere nhc is alleen mogelijk op basis van een overeenkomst tussen zorgaanbieder en zorgverzekeraar.
Verblijfsdag zonder overnachting
28. Voorwaarden voor registratie van vzo
– Vzo wordt maximaal 1 keer per dag als deelprestatie binnen een dbc gedeclareerd;
– Er zijn niet meer dan vier uren aan direct patiëntgebonden activiteiten11 op deze dag uitgevoerd;
– Voor de betreffende patiënt is minimaal 1 uur vov personeel op de betreffende dag ingezet;
– Er is geen sprake van uitsluitend aaneengeschakelde behandeling van de patiënt;
– Voor de betreffende patiënt vinden op de betreffende dag minimaal twee direct patiëntgebonden activiteiten (diagnostiek en/of behandelingen/of een verrichting ect) plaats;
– Het is niet toegestaan vzo te registreren in onderstaande combinaties:
– Vzo in combinatie met een crisis-dbc (zorgtypen 301 en 302);
– Vzo in combinatie met dagbesteding;
– Vzo in combinatie met begeleiding;
– Vzo in combinatie met verpleging;
– Vzo in combinatie met verblijf met overnachting (vmo).
Categorie IV – Verrichtingen (overige deelprestaties)
Binnen de zorgcategorie verrichtingen wordt een onderscheid gemaakt tussen electroconvulsietherapie (ect), ambulante methadonverstrekking (amv), de toeslag tolk gebarentaal / communicatiespecialist en de toeslag oorlogsgerelateerd psychotrauma.
29. Verrichtingen mogen alleen geregistreerd worden door behandelaren van wie het beroep op de openingsdatum van de dbc is opgenomen in de dbc-beroepentabel.
30. Bij ect moet de behandelaar de tijd én het aantal behandelingen ect registreren. Zie artikel 5.1.4.30 Electroconvulsietherapie in de toelichting.
31. Bij de verstrekking van methadon aan ambulante patiënten moet de behandelaar de tijd én het aantal verstrekkingen van methadon per kalendermaand registreren. Zie artikel 5.1.4.31 Ambulante verstrekking van methadon in de toelichting.
32. Voor de registratie van de toeslag tolk gebarentaal / communicatiespecialist geldt als vereiste dat deze toeslag alleen mag worden gedeclareerd als er zorg geleverd wordt aan patiënten met een auditieve beperking en waarvoor de inzet van een tolk gebarentaal / communicatiespecialist noodzakelijk is. De verrichting mag maar één keer per dbc geregistreerd worden. Het gaat hierbij om vroegdoven, plots- en laatdoven, slechthorenden, doofblinden en patiënten met een gehoorstoornis tinnitus, hypoacousis, ménière of auditieve verwerkingsproblemen. Deze toeslag wordt altijd in combinatie met een dbc-zorgproduct voor behandeling in rekening gebracht.
33. Voor de registratie van de toeslag oorlogsgerelateerd psychotrauma geldt als vereiste dat deze toeslag alleen mag worden geregistreerd als er zorg geleverd wordt aan patiënten met een ernstige verstoring in het psychiatrisch ziektebeeld, veroorzaakt door oorlog of oorloggerelateerde vervolging of oorloggerelateerd geweld, waarvoor bovengemiddeld weekendverlof voor het succesvol afronden van de behandeling noodzakelijk is. Deze toeslag wordt altijd in combinatie met een verblijfsprestatie D gedeclareerd.
1. De regiebehandelaar is verantwoordelijk voor het sluiten van de dbc. De regiebehandelaar (of degene die onder zijn of haar verantwoordelijkheid valt) controleert daarbij de volgende punten:
– de dbc is ingevuld conform deze regeling;
– de dbc bevat de juiste informatie;
– de typering is juist en volledig ingevuld;
– de diagnose is juist ingevuld12;
– de GAF-score is ingevuld.
2. Als één van de onderdelen onder punt 1. niet, of niet juist is ingevoerd, mag de dbc niet afgesloten worden.
3. Bij het sluiten van een dbc moet één van de hieronder vermelde redenen voor afsluiten worden geregistreerd.
|
Sluitredenen |
|
|---|---|
|
Code |
Beschrijving |
|
1 |
Reden voor afsluiten bij patiënt / niet bij behandelaar |
|
2 |
Reden voor afsluiten bij behandelaar / om inhoudelijke redenen |
|
3 |
In onderling overleg beëindigd zorgtraject / patiënt uitbehandeld |
|
5 |
Afsluiting na alleen pre-intake / intake / diagnostiek / crisisopvang |
|
9 |
Afsluiten vanwege openen vervolg-dbc |
|
10 |
Afsluiten vanwege overgang naar andere bekostiging |
|
19 |
Afsluiten vanwege overgang naar zzp-systematiek (binnen de Zvw) |
Openen
1. In het geval van acute psychiatrische hulpverlening, conform de begripsbepaling, waarvoor geen budget is vastgesteld, mag een crisis-dbc buiten budget worden geopend.
2. Een patient kan per zorgaanbieder maximaal 3 openstaande zorgtrajecten hebben. Daarnaast is het mogelijk om een vierde parallel zorgtraject te openen, wanneer dit acute psychiatrische hulpverlening betreft.
3. Er mogen, naast de crisis-dbc buiten budget, geen crisis-dbc binnen budget13 of andere crisis-dbc buiten budget voor dezelfde patient binnen dezelfde zorgaanbieder parallel lopen.
Typeren
4. In het geval van acute psychiatrische hulpverlening, waarvoor geen budget is vastgesteld, dient de zorgaanbieder het zorgtype 304 ‘acute psychiatrische hulpverlening buiten budget – vervolg binnen budget’, 305 ‘acute psychiatrische hulpverlening buiten budget – zorgaanbieder geen onderdeel regioplan’, of 306 ‘acute psychiatrische hulpverlening buiten budget – geen regioplan’ te typeren. Zie bijlage 1: typeren.
Registreren
5. Alle behandelaren van wie het beroep op de openingsdatum van de dbc is opgenomen in de dbc-beroepentabel mogen op de dbc crisisactiviteiten registreren. Zie bijlage 3: Dbc-beroepentabel.
6. Het is niet verplicht om bij een crisis-dbc buiten budget een diagnose te registreren.
7. Er mogen alleen activiteiten geregistreerd worden op een ‘crisis-dbc buiten budget’ die in verband staan met acute psychiatrische hulpverlening. Dit zijn activiteiten met activiteitcodes act_6.1-act_6.7 en act_7.1-act_7.7. Zie bijlage 2: Activiteiten en verrichtingen.
8. De deelprestaties voor verblijf mogen geregistreerd worden bij de ‘crisis-dbc buiten budget met zorgtype 304 en 306’. De deelprestaties voor verblijf mogen niet geregistreerd worden bij de ‘crisis-dbc buiten budget met zorgtype 305’. Andere deelprestaties en overige zorgproducten mogen niet geregistreerd worden.
9. Er moet op een ‘crisis-dbc buiten budget’ altijd directe tijd worden geregistreerd.
10. Directe tijd van een regiebehandelaar is bij een crisis-dbc buiten budget zonder verblijf niet vereist. Directe tijd van een regiebehandelaar is bij een crisis-dbc buiten budget met verblijf wel vereist.
11. Als er sprake is van parallelle zorgtrajecten, moet de behandelaar de geboden zorg registreren op de dbc waarop deze betrekking heeft. Het is toegestaan dat de reguliere dbc en de ‘crisis-dbc buiten budget’ tegelijk open staan, en dat op dezelfde kalenderdag een activiteit wordt geregistreerd op zowel de ‘crisis-dbc buiten budget’ als de reguliere dbc.
Sluiten
12. Een ‘crisis-dbc buiten budget met zorgtype 304’ heeft een maximale duur van 25 kalenderdagen. Een ‘crisis-dbc buiten budget met zorgtype 305’ heeft een maximale duur van 1 kalenderdag. Een ‘crisis-dbc buiten budget met zorgtype 306’ heeft een maximale duur van 28 kalenderdagen.
13. Wanneer een ‘crisis-dbc buiten budget met zorgtype 304’ de maximale looptijd van 25 kalenderdagen heeft bereikt, moet deze worden gesloten. Eventueel kan een vervolg ‘crisis-dbc buiten budget’ of reguliere dbc worden geopend. Wanneer een ‘crisis-dbc buiten budget met zorgtype 305’ de maximale looptijd van 1 kalenderdag heeft bereikt, moet deze worden gesloten. Er kan geen vervolg ‘crisis-dbc buiten budget’ worden geopend, wel een reguliere dbc. Wanneer een ‘crisis-dbc buiten budget met zorgtype 306’ de maximale looptijd van 28 kalenderdagen heeft bereikt, moet deze worden gesloten. Eventueel kan een vervolg ‘crisis-dbc buiten budget’ of reguliere dbc worden geopend.
14. Als de zorg niet meer voldoet aan de definitie van acute psychiatrische hulpverlening of als de patiënt stabiel is, dan moet de ‘crisis-dbc buiten budget’ worden gesloten.
1. De administratieve organisatie is zodanig ingericht dat een audit-trail mogelijk is. De NZa en de zorgverzekeraar moeten altijd de mogelijkheid hebben om de dbc-registratie op juistheid te controleren.
2. De zorgaanbieder neemt voor de dbc-registratie en declaratie van dbc's in hun registratie- en declaratiesoftware een validatiemodule op. Het document ‘Toelichting validatieregels ggz’, dat integraal onderdeel uitmaakt van deze regeling, bevat de specificaties waaraan de validatiemodule moet voldoen. Dit document is te downloaden van de website van de NZa (www.nza.nl). De validatiemodule moet zodanig zijn ingericht dat uitsluitend dbc’s in rekening kunnen worden gebracht die niet strijdig zijn met de inhoud van deze regeling.
3. De zorgaanbieder hanteert de validatiemodule als hulpmiddel om de betrouwbaarheid van dbc's te toetsen en de juistheid van de registratie te verifiëren. Verificatie gebeurt op basis van gegevens in bronbestanden.
Deze regeling stelt voorschriften, voorwaarden of beperkingen met betrekking tot het declaratieproces in de gespecialiseerde ggz.
Te declareren dbc-tarief
1. Voor het leveren van zorg aan een patiënt kan de zorgaanbieder een bij deze zorg behorend dbc-tarief declareren als voldaan is aan de volgende voorwaarden:
– Het gehele dbc-traject is afgesloten overeenkomstig deze regeling.
– De stappen die het dbc-traject omvat, te weten: openen, typeren, registreren, sluiten en valideren, zijn volledig doorlopen.
– De hierboven genoemde stappen, met uitzondering van valideren, vinden plaats door of onder verantwoordelijkheid van de regiebehandelaar.
– De regiebehandelaar heeft direct patiëntgebonden tijd die afleidt naar een prestatie besteed aan de patiënt voor wie wordt gedeclareerd. Als er sprake is van een vervolg-dbc, of van een patiënt afkomstig uit de Jeugdwet (zorgtype 147) of wanneer er sprake is van VMR dan geldt de eis van verplichte directe tijd die afleidt naar een prestatie van de regiebehandelaar niet. Voor crisis-dbc’s buiten budget zonder verblijf geldt een uitzondering op deze bepaling: de directe tijd die afleidt naar een prestatie hoeft niet door de regiebehandelaar besteed te zijn. Er zijn geen verblijfsdagen in rekening gebracht voor dagen waarop de patiënt afwezig was.
– Het aantal geregistreerde minuten direct patiëntgebonden tijd dat heeft afgeleid naar een prestatie is zodanig geregistreerd dat effectieve controle door de zorgverzekeraar en de NZa mogelijk is.
2. De zorgaanbieder kan het dbc-tarief in rekening brengen voor alle afgesloten dbc's die zijn gevalideerd door middel van de validatiemodule. Het dbc-tarief dat wordt gedeclareerd is het tarief dat van toepassing was op de datum van openen van de dbc.
3. Het dbc-tarief wordt gedeclareerd aan de patiënt of aan de zorgverzekeraar. Als de patiënt gedurende het dbc-traject is veranderd van zorgverzekeraar, moet het dbc-tarief worden gedeclareerd bij de zorgverzekeraar bij wie de patiënt verzekerd was op de datum van het openen van de dbc.
Onderlinge dienstverlening
4. Als er sprake is van onderlinge dienstverlening, kan de uitvoerende zorgaanbieder de vergoeding daarvoor uitsluitend in rekening brengen aan de zorgaanbieder die de prestatie bij de uitvoerder heeft aangevraagd. Er mag door de uitvoerende zorgaanbieder geen dbc gedeclareerd worden.
Transparantie
5. Een zorgaanbieder heeft bepaalde verplichtingen als het gaat om transparantie richting de patiënt. Voor wat betreft deze verplichtingen verwijzen we naar de beleidsregel ‘Transparantie zorgaanbieders’.
Dbc-traject startdatum
1. Bij initiële dbc's is dit de datum waarop de eerste directe of indirecte patiëntgebonden activiteit, uitgevoerd door een beroep waarvan de tijd afleidt naar een prestatie, plaatsvindt.
Dbc-traject einddatum
2. De dbc wordt afgesloten zodra de laatste activiteit (direct of indirect patiëntgebonden) voor een patiënt is geleverd14.
Declaratiecode
3. Dit is de zescijferige code die op basis van de prestatiecode kan worden afgeleid. De declaratiecode is gekoppeld aan de prestatiecode. Meerdere prestatiecodes kunnen afleiden op dezelfde declaratiecode. Aan elke declaratiecode is ook een tarief gekoppeld.
Gedeclareerd tarief
4. Op de factuur wordt het te declareren dbc-tarief vermeld. Het te betalen bedrag wordt rekenkundig afgerond op twee decimalen.
AGB-code
5. Voor zelfstandig gevestigde zorgaanbieders: de AGB-zorgverlenerscode en – als dat van toepassing is – de AGB-praktijkcode.
Voor instellingen: de AGB-instellingscode en – als dat van toepassing is – de AGB-zorgverlenerscode.
De AGB-code en het beroep van de regiebehandelaar
6. Naast bovenstaande AGB-code moet ook de AGB-code en het beroep van de regiebehandelaar op de factuur vermeld worden. Als de regiebehandelaar in de fase van behandeling een andere regiebehandelaar is dan in de fase van de diagnose, dan moet ook de AGB-code van de tweede regiebehandelaar en diens beroep op de factuur vermeld worden.
Directe en indirecte tijd
7. Op de factuur moet ook de volgende informatie met betrekking tot de bestede tijd, uitgevoerd door een beroep waarvan de tijd afleidt naar een prestatie vermeld worden:
1. directe en indirecte tijd van de regiebehandelaar(s) voorzover deze tijd afleidt naar een prestatie;
2. directe en indirecte tijd van iedere medebehandelaar voorzover deze tijd afleidt naar een prestatie. Van deze medebehandelaar dient ook diens beroep vermeld te worden;
3. de totaal bestede directe en indirecte tijd van de gehele dbc (optelsom van 1 en 2).
Het type verwijzer
8. Op de declaratie moet het type verwijzer vermeld te worden naar onderstaande classificatie:
1. verwezen patiënt vanuit de eerste lijn (o.a. huisarts, bedrijfsarts);
2. verwezen patiënt vanuit een (andere) ggz-instelling, instelling voor medisch specialistische zorg of ggz-praktijk;
3. verwezen patiënt vanuit de crisiszorg of spoedeisende hulp;
4. eigen patiënt (bijvoorbeeld in geval van een vervolg-dbc);
5. verwezen patiënt, maar verwijzer heeft geen AGB-code (bijvoorbeeld in geval van een verwijzing naar de crisiszorg, buitenlandse zorgaanbieder);
6. zelfverwijzer;
7. bemoeizorg.
AGB-code van de verwijzer
9. Als er sprake is van type verwijzer genoemd onder 5.4.8.1 tot en met 5.4.8.4 (hierboven) moet op de factuur de AGB-code van de verwijzende zorgverlener (natuurlijk persoon) vermeld worden. Dit moet de AGB-code op persoonsniveau zijn.
Dagbesteding
10. Op de factuur moet de activiteitencode waarmee dagbesteding bij de aanbieder wordt geregistreerd en het aantal uren dagbesteding per dbc worden vermeld.
Dbc-prestatiecode
11. De specificatie van het geleverde zorgproduct. De dbc-prestatiecode wordt afgeleid van de gevalideerde dbc-dataset. Deze code bestaat uit 12 alfanumerieke posities, gevuld volgens vier 3-cijferige dbc-componenten en in onderstaande volgorde:
– zorgtype
– diagnoseclassificatie
– zorgvraagzwaarte
– productgroep voor behandeling van de dbc-dataset
De diagnose-informatie op de factuur moet zich beperken tot de 14 diagnosehoofdgroepen in uitsluitend de langdurende of intensieve behandelgroepen overeenkomstig de productstructuur. Voor de behandelgroepen ‘diagnostiek’, ‘crisis’ en ‘kortdurend’ is vermelding van diagnose-informatie en de zorgvraagzwaarte op de factuur niet toegestaan. Evenmin is het toegestaan dat uit de factuur blijkt of er ten aanzien van het zorgtype sprake is van een rechterlijke uitspraak.
Zorgvraagzwaarte-indicator
12. Hiervoor geldt het volgende:
– Indien kosten door tussenkomst van VECOZO B.V. in rekening worden gebracht bij een zorgverzekeraar, neemt de zorgaanbieder de zorgvraagzwaarte in de dbc-prestatiecode op. De zorgaanbieder, bedoeld in de vorige zin, verstrekt de gegevens die op grond van artikel 5.4 van deze regeling moeten worden vermeld op de declaratie, op digitale wijze aan de zorgverzekeraar door tussenkomst van VECOZO B.V. met inachtneming van het bepaalde in de artikelen 7.2a en 7.2b van de Regeling zorgverzekering. Verdere verwerking van de zorgvraagzwaarte geschiedt conform het bepaalde bij de Regeling zorgverzekering.15
– Indien de kosten op andere wijze dan door tussenkomst van VECOZO B.V. in rekening worden gebracht dan geldt dat de component ‘zorgvraagzwaarte’ op de factuur dient te worden aangeduid met ‘000’.
– Indien de patiënt en de zorgaanbieder een privacyverklaring als bedoeld in artikel 5.5.1 hebben ondertekend dan geldt dat de component ‘zorgvraagzwaarte’ dient te worden aangeduid met ‘999’. Dit geldt zowel voor als er door tussenkomst VECOZO B.V. kosten in rekening worden gebracht als indien er op andere wijze dan door tussenkomst van VECOZO B.V. kosten in rekening worden gebracht.
Deelprestaties
13. De volgende deelprestaties worden onderscheiden:
– verblijf met overnachting (vmo): in totaal worden acht deelprestaties verblijf onderscheiden (deelprestatie verblijf A t/m H en VMR). Deze deelprestaties worden per dag geregistreerd;
– verblijf zonder overnachting (vzo);
– electroconvulsietherapie (ect);
– ambulante methadon verstrekking (amv);
– toeslag tolk gebarentaal / communicatiespecialist (ttgc)
– toeslag oorlogsgerelateerd psychotrauma (togp).
Alle deelprestaties worden altijd in combinatie met een productgroep voor behandeling in rekening gebracht. Op de factuur wordt vermeld welke deelprestaties op welke datum geleverd zijn.
Lekenomschrijving
14. Als een zorgaanbieder aan de patiënt factureert, voegt hij op de factuur een lekenomschrijving met betrekking tot de geleverde zorg toe. Vermelding van de lekenomschrijving blijft achterwege, als de zorgaanbieder de factuur rechtstreeks aan de zorgverzekeraar zendt.
Privacyverklaring
1. De artikelen 5.4.3, 5.4.11, 5.4.12 en 5.4.14, voor zover betrekking hebbend op tot de diagnose herleidbare gegevens, blijven buiten toepassing indien de patiënt en de zorgaanbieder gezamenlijk een verklaring hebben ondertekend overeenkomstig Bijlage 5: Privacyverklaring.
Inzenden verklaring
2. De verklaring bedoeld in artikel 5.5.1 dient vóór, doch uiterlijk op het moment van indiening van de factuur bij de zorgverzekeraar in het bezit te worden gesteld van de zorgverzekeraar van de patiënt.
Bewaren afschrift
3. De zorgaanbieder houdt in zijn administratie een afschrift van de in artikel 5.5.1 bedoelde verklaring.
Aanpassen tarief
4. In aanvulling op de uitzonderingsbepaling van artikel 5.5.1 en zo nodig in afwijking van artikel 5.4.4 zijn patiënt en zorgaanbieder gerechtigd om een tarief, niet hoger dan het geldende maximumtarief, te declareren zodanig dat dit afwijkende tarief niet herleidbaar is naar de diagnose. De zorgaanbieder, al dan niet in gezamenlijkheid met de patiënt, dient in dit geval in overleg met de zorgverzekeraar tot een afwijkende, doch voor beide partijen aanvaardbare betalingsprocedure te komen. De zorgverzekeraar is gehouden om binnen redelijke grenzen medewerking te verlenen aan de totstandkoming van zo’n betalingsprocedure.
Controle door medisch adviseur
5. Controle door de zorgverzekeraar op de rechtmatigheid van facturen, die op grond van artikel 5.5.1 door een zorgaanbieder, dan wel een patiënt, ter betaling aan die zorgverzekeraar zijn aangeboden, vindt plaats door of onder verantwoordelijkheid van een medisch adviseur.
Uitzondering voor zelfbetalers
6. De artikelen 5.4.3, 5.4.11, 5.4.12 en 5.4.14, voor zover betrekking hebbend op tot de diagnose herleidbare gegevens, blijven buiten toepassing indien een patiënt aan de zorgaanbieder te kennen geeft de factuur, resp. facturen, met betrekking tot de door hem genoten behandeling(en) zelf te zullen betalen, althans niet ter betaling bij zijn zorgverzekeraar aan te bieden.
Factuur alsnog ter betaling indienen
7. Indien een patiënt bedoeld in artikel 5.5.6 zich bedenkt en de factuur op een later moment alsnog ter betaling wil indienen bij zijn zorgverzekeraar, dan dient alsnog een verklaring als bedoeld in artikel 5.5.1 te worden ingevuld en ondertekend. De artikelen 5.5.2 tot en met 5.5.5 zijn in dat geval van overeenkomstige toepassing.
In dit hoofdstuk worden de registratie-, declaratie- en informatiebepalingen van de prestaties en toeslagen in het kader van de langdurige ggz met behandeling beschreven.
Met prestaties wordt in dit hoofdstuk bedoeld:
– zzp-ggz b 3 t/m 7 inclusief dagbesteding
– zzp-ggz b 3 t/m 7 exclusief dagbesteding
– zzp-ggz b vmr inclusief dagbesteding
– zzp-ggz b vmr exclusief dagbesteding
– zzp-ggz Klinisch Intensieve Behandeling
Met toeslagen wordt in dit hoofdstuk bedoeld:
– toeslag niet-strafrechtelijke forensische psychiatrie
– toeslag Vervoer dagbesteding
– toeslag Woonzorg jong volwassenen ggz
1. De registratie van de prestaties en toeslagen in de administratie van de zorgaanbieder is volledig, juist en actueel.
2. De registratie van de prestaties en toeslagen start als de patiënt langer dan 365 aaneengesloten dagen behandeling inclusief verblijf heeft ontvangen. Voor patiënten met behandeling en verblijf wordt vanaf dag 366 een zzp-ggz geregistreerd in plaats van een dbc.
3. De registratie van de prestaties en toeslagen eindigt wanneer de patiënt niet langer verblijft in de instelling.
4. In uitzondering op artikel 6.1.3 geldt dat de zorgaanbieder, in verband met het beschikbaar houden van de verblijfsplaats, gedurende de tijdelijke afwezigheid van de patiënt de zzp-ggz mag blijven registreren die ook geregistreerd wordt bij aanwezigheid. Voor registratie bij tijdelijke afwezigheid geldt een maximum van veertien dagen afwezigheid per keer, tellend vanaf de eerste dag na vertrek van de instelling. Dit maximum geldt niet in het geval van ziekenhuisopname.
In aanvulling op het gestelde in de vorige alinea geldt het volgende:
Voor de registratie bij tijdelijke afwezigheid van patiënten die als leerling voor dagonderwijs staan ingeschreven en die dit onderwijs ook daadwerkelijk volgen, wordt per keer een maximum afwezigheid berekend. Deze loopt vanaf de eerste dag van afwezigheid van de patiënt tot de maximale wettelijke vakantieduur.
5. De uitzondering als bedoeld in artikel 6.1.4 is niet van toepassing op de toeslagen.
6. Er kunnen niet meerdere zzp’s ggz voor één patiënt voor dezelfde datum worden geregistreerd.
7. De administratieve organisatie is zodanig ingericht dat een audit-trail mogelijk is. De NZa en de zorgverzekeraar moeten altijd de mogelijkheid hebben om vastlegging van de uitgevoerde behandeltrajecten op juistheid te controleren.
1. De zorgaanbieder declareert de prestatie met het profiel dat overeenkomt met het profiel van de patiënt (zie Bijlage 6: profielen zorgzwaartepaketten ggz). De declaratie vindt plaats op patiëntniveau. De normatieve huisvestingscomponent (nhc) en normatieve inventariscomponent (nic) maken integraal onderdeel uit van de zzp.
2. Er kunnen niet meerdere zzp’s ggz voor één patiënt voor dezelfde datum worden gedeclareerd.
3. De toeslagen worden altijd in combinatie met een zzp-ggz in rekening gebracht.
4. De declaratieperiode voor de prestaties en toeslagen is een kalendermaand.
5. Als er een verandering in de zorgvraag van de patiënt optreedt, kan een andere (hoger of lager) zzp-ggz worden gedeclareerd. Wanneer er tijdens een zzp-ggz b vmr toch weer sprake wordt van medische noodzaak voor verblijf, registreert de zorgaanbieder de eerst volgende dag de zzp-ggz b die het best passend is bij de zorgvraag van de patiënt op dat moment. De zzp-ggz b vmr wordt dan niet langer geregistreerd.
6. De prestaties en toeslagen worden na afloop van de declaratieperiode in rekening gebracht.
7. De declaratie bestaat uit het aan de patiënt geleverde aantal zzp dagen en eventuele toeslagen binnen de declaratieperiode, met inbegrip van het gestelde in artikel 6.1.4.
8. Een zorgaanbieder heeft bepaalde verplichtingen als het gaat om transparantie richting de patiënt. Voor wat betreft deze verplichtingen verwijzen we naar de beleidsregel ‘Transparantie zorgaanbieders’.
Elke factuur bevat in ieder geval de volgende gegevens:
Begindatum declaratieperiode
1. Het gaat hier om de datum van de eerste dag in de betreffende declaratieperiode.
Einddatum declaratieperiode
2. Het gaat hier om de datum van de laatste dag die onderdeel uitmaakt van de betreffende declaratieperiode.
Gedeclareerde prestatie(s)
3. Het gaat hier om de in rekening te brengen zzp’s ggz. Het moet duidelijk zijn welke zzp’s ggz gedeclareerd (prestatiecode) worden en in welk aantal.
Toeslagen
4. De volgende toeslagen worden onderscheiden:
– niet-strafrechtelijke forensische psychiatrie
– vervoer dagbesteding
– woonzorg jong volwassenen ggz
Alle toeslagen worden altijd in combinatie met een zzp-ggz in rekening gebracht. Op de factuur wordt vermeld welke toeslagen op welke datum geleverd zijn en tegen welk tarief.
Gedeclareerde tarief
5. Het gaat hier om de tarieven die in rekening worden gebracht voor de zzp’s ggz en toeslagen en het in totaal gedeclareerde bedrag (p x q).
AGB-code
6. De AGB-instellingscode en – als dat van toepassing is – de AGB-zorgverlenerscode.
Lekenomschrijving
7. Als een zorgaanbieder aan de patiënt factureert, voegt hij op de factuur een lekenomschrijving met betrekking tot de geleverde zorg toe. Vermelding van de lekenomschrijving blijft achterwege als de zorgaanbieder de factuur rechtstreeks aan de zorgverzekeraar zendt.
De categorie ‘overige zorgproducten’ (ozp’s) heeft geen relatie met het dbc- of zzp-ggz-traject van een patiënt. De registratieprocessen voor de dbc’s en zzp’s ggz gelden dus ook niet voor de ozp’s. De integrale tarieven voor de overige zorgproducten kunnen daarom afzonderlijk gedeclareerd worden aan de patiënt, zorgverzekeraar of aan de opdrachtgever. Voor meer informatie over overige zorgproducten wordt verwezen naar de beleidsregel ‘Prestaties en tarieven gespecialiseerde ggz’.
Als er aan een patiënt zowel basispakketzorg als niet basispakketzorg wordt geleverd, dan declareert de zorgaanbieder zowel een dbc/zzp-ggz als een ozp.
Zorg die tot het basispakket behoort
Bij consultaties door een psychiater bij een euthanasieverzoek op grond van psychisch lijden kan het specifiek ozp in rekening worden gebracht. De werkzaamheden die met dit ozp in rekening kunnen worden gebracht betreffen het dossieronderzoek, gesprek met patiënt en naasten, verslaglegging en afsluiting. Hierbij geldt een maximum van 12 uur per patiënt.
Zorg die niet tot het basispakket behoort
1. Het is zorgaanbieders niet toegestaan om zorg die niet tot het basispakket behoort, in rekening te brengen als zorg die tot het basispakket behoort.
2. Voor het declareren van zorg die niet onder het basispakket valt, maar wel zorg is zoals omschreven in de Wmg, brengt de zorgaanbieder één van de voor deze zorg vastgestelde ozp’s in rekening. Als er geen aparte prestatie bestaat voor de niet-basispakketzorg, dan kunnen de volgende algemene prestaties gebruikt worden:
– ozp niet-basispakketzorg consult
– ozp niet-basispakketzorg verblijf
3. Activiteiten en verrichtingen die niet onder de reikwijdte van het begrip ‘zorg’ als omschreven in artikel 1, eerste lid, onder b, Wmg behoren, worden niet via prestaties of ozp’s gedeclareerd.
4. Bij keuringen, rapporten en informatieverstrekkingen kunnen aanbieders bij levering van specifieke prestaties een prestatie (‘toeslag’) in rekening brengen voor additionele directe of indirecte tijd. De zorgverlener moet de patiënt vooraf informeren wanneer hij verwacht gebruik te maken van deze toeslag bovenop de standaardprestatie.
Gelijktijdig met de inwerkingtreding van deze regeling wordt de Nadere regel ‘Gespecialiseerde geestelijke gezondheidszorg’, met kenmerk NR/REG-1927, ingetrokken.
De Nadere regel ‘Gespecialiseerde geestelijke gezondheidszorg’ met kenmerk NR/REG-1927 blijft van toepassing op gedragingen (handelen en nalaten) van zorgaanbieders die onder de werkingssfeer van die regeling vielen en die zijn aangevangen – en al dan niet beëindigd – in de periode dat die regeling gold. Dit betekent dat voor overlopende dbc’s (dbc’s gestart vóór 2020 en doorlopend in 2020) de op het moment van opening van de dbc geldende nadere regel van toepassing is.
Deze regeling wordt aangehaald als: Regeling gespecialiseerde geestelijke gezondheidszorg.
de Nederlandse Zorgautoriteit, M.J. Kaljouw voorzitter Raad van Bestuur
Op grond van artikel 37 van de Wet marktordening gezondheidszorg (Wmg) kan de Nederlandse Zorgautoriteit (NZa) regels stellen inhoudende aan wie, door wie of op welke wijze, onder welke voorwaarden of met inachtneming van welke voorschriften of beperkingen een tarief in rekening wordt gebracht. Het gaat daarbij, kortweg, om declaratie- en/of factureringsvoorschriften. Artikel 38 van de Wmg geeft de NZa onder meer de bevoegdheid regels te stellen met betrekking tot het door zorgaanbieders specificeren van rekeningen voor geleverde zorgprestaties.
Deze regeling beschrijft de eisen waaraan zorgaanbieders moeten voldoen om de geleverde zorg te kunnen declareren. Deze eisen zijn erop gericht dat tarieven die worden gedeclareerd voor het leveren van zorg aan een bepaalde patiënt in overeenstemming zijn met de geleverde zorg aan diezelfde patiënt.
De NZa is op grond van artikel 76, 82 en 85 van de Wmg ter handhaving van deze regeling bevoegd tot het geven van een aanwijzing, het toepassen van bestuursdwang en tot het opleggen van een bestuurlijke boete.
Per 2015 is voor patiënten vanaf 18 jaar de langdurige op behandeling gerichte intramurale geestelijke gezondheidszorg (iggz) voor de eerste 1.095 dagen overgeheveld van de AWBZ naar de Zvw. Deze termijn geldt niet voor de mensen die op 31 december 2014 al een zzp-ggz B hebben in de Algemene Wet Bijzondere Ziektekosten. Deze patiënten gaan rechtstreeks over naar de Wet langdurige zorg.
Voor het registreren en declareren van verblijfsdagen gelden de dbc’s ggz als prestatie tot en met 365 dagen. Na 365 dagen gelden de zzp’s ggz als prestatie voor langdurig verblijf en mogen er géén verblijfsdagen geregistreerd worden op een dbc. Voor ambulante behandeling gelden altijd de dbc’s als prestatie, ongeacht de behandelduur. Het aantal verblijfsdagen is gebaseerd en wordt berekend op basis van artikel 2.12 van het Besluit zorgverzekering (Bzv).
In het Besluit zorgverzekering (Bzv) artikel 2.12 staat het volgende opgenomen over de aanspraak op verblijf:
– Verblijf omvat verblijf gedurende een onafgebroken periode van ten hoogste 1.095 dagen, dat medisch noodzakelijk is in verband met de geneeskundige zorg, bedoeld in artikel 2.4, of in verband met chirurgische tandheelkundige hulp van specialistische aard als bedoeld in artikel 2.7, al dan niet gepaard gaande met verpleging, verzorging of paramedische zorg.
– Een onderbreking van ten hoogste dertig dagen wordt niet als onderbreking beschouwd, maar deze dagen tellen niet mee voor de berekening van de drie jaar.
– In afwijking van het tweede lid tellen onderbrekingen wegens weekend- en vakantieverlof mee voor de berekening van de drie jaar.
Voor de gespecialiseerde ggz betekent bovenstaand artikel dat verblijf in het kader van behandeling in een ggz-instelling tot en met 1.095 dagen vanuit de Zvw wordt gefinancierd. Vanaf 1.096 dagen aaneengesloten verblijf eindigt de financiering voor deze zorg vanuit de Zvw en gaat dit over naar de Wlz. Als behandeling niet meer in combinatie met verblijf nodig is, zal de zorg vanuit de Wet maatschappelijke ondersteuning (Wmo) bekostigd worden.
Met de telling van aaneengesloten verblijf tot en met 1.095 dagen worden alle vormen van verblijf noodzakelijk17 in verband met geneeskundige zorg meegeteld. Het gaat hierbij om verblijf in een ggz-instelling, maar ook om verblijf in een ziekenhuis of andere instelling in verband met somatische problematiek.
In onderstaande tabel wordt de samenloop van dbc’s, zzp’s ggz en ozp’s weergegeven.
|
Te declareren in combinatie met: |
||||
|---|---|---|---|---|
|
dbc ggz (Zvw) |
dbc med spec zorg (Zvw) |
Basis-ggz |
Ozp’s |
|
|
zzp-ggz (Zvw) |
Nee. Na 365 dagen aaneensluitend verblijf is er sprake van langdurige ggz. Dit wordt bekostigd met de zzp’s ggz. Vanuit het zzp-ggz wordt alle zorg in het kader van een ggz-diagnose geleverd, ongeacht het type ggz-diagnose die hieraan ten grondslag ligt. |
Ja, mits sprake is van diagnose niet behorend tot de ggz, kan voor deze zorg een somatische dbc in rekening worden gebracht. |
Nee, vanuit het zzp-ggz wordt alle zorg in het kader van een ggz-diagnose geleverd, ongeacht het type ggz-diagnose die hieraan ten grondslag ligt. |
Ja |
4.4 Regiebehandelaarschap – experimenteerruimte
Hierbij is de eis aan de derde onafhankelijke partij dat zij objectief, gemotiveerd en zorgvuldig tot een oordeel komt over de ingediende aanvragen. Dit stelt eisen aan de governance, zoals de aanwezigheid van een aanvraag- en bezwaarprocedure, en het volgen van het protocol dat onderdeel uitmaakt van het model kwaliteitsstatuut. Ten slotte moet de looptijd van het experiment begrenst zijn door de derde partij.
Toegekende aanvragen leiden tot de mogelijkheid om per direct gebruik te maken van een keuzemogelijkheid op dbc-niveau, die mogelijk maakt andere beroepen te selecteren dan genoemd in 1. Begripsbepalingen onder dd. Als een ander beroep wil acteren als regiebehandelaar, kan hij dit aangeven met bovengenoemde keuze. Deze keuze maakt mogelijk om een ander beroep als regiebehandelaar te laten fungeren. Dit betekent dat verzoeken in beginsel lopende het jaar aangevraagd kunnen worden en -bij toekenning- direct leiden tot declaratiemogelijkheden. De controle hierop ligt bij de zorgverzekeraar.
Wat is een dbc
Dbc staat voor diagnose-behandelcombinatie. Een dbc omvat het traject tot maximaal 365 kalenderdagen dat een patiënt doorloopt als hij zorg nodig heeft voor een specifieke diagnose, vanaf het eerste contact bij een gespecialiseerde ggz-zorgaanbieder tot en met de behandeling die hier eventueel uit volgt. De dbc vormt de basis voor de declaratie van de geleverde zorg in het kader van deze diagnose bij de zorgverzekeraar van de patiënt.
Waaruit bestaat een dbc
Een dbc in de ggz is opgebouwd uit patiëntgerichte activiteiten, verblijfsdagen, dagbesteding en verrichtingen en de daaraan bestede tijd of aantallen. Afhankelijk van de set van activiteiten, verblijfsdagen, uren dagbesteding en verrichtingen en de tijd of aantallen die hieraan besteed zijn, wordt een aparte behandelprestatie, verblijfsprestatie en/of overige prestatie afgeleid. Aan de behandel- en verblijfsprestaties zijn tarieven verbonden. Deze tarieven worden jaarlijks door de NZa vastgesteld.
Welke ggz wordt niét geregistreerd met behulp van de dbc-systematiek:
– generalistische basis-ggz
– lang verblijf
Een verblijf in een ggz-instelling van een aaneengeschakelde periode tot en met 365 dagen valt onder de Zvw (artikel 2.10 Bzv)18 en wordt bekostigd via de dbc-systematiek. Duurt de opname langer dan 365 dagen, dan valt dit als het op behandeling gerichte ggz is nog steeds onder de Zvw, maar vindt bekostiging plaats op basis van zzp’s en niet op basis van dbc’s.
– forensische zorg
Voor de bekostiging van forensische zorg onder het strafrechtelijk kader (fz) gelden aparte registratieregels (dbbc-systematiek).
(Zorg die wordt opgelegd in het kader van Jeugdstrafrecht valt vanaf 1 januari 2015 onder verantwoordelijkheid van de gemeenten).
– zorg na overlijden van de patiënt
Zorg die is geboden na de overlijdensdatum van de patiënt, bijvoorbeeld het afronden van een dossier, mag niet geregistreerd worden op een dbc. Deze activiteiten worden volgens de Zvw niet vergoed door de verzekeraar omdat ze niet bijdragen aan de genezing van de patiënt.
– openbare ggz
Zorg die is uitgevoerd in het kader van de openbare ggz, waarbij het gaat om preventie en zorg die niet voortkomt uit een individuele en vrijwillige zorgvraag, mag niet geregistreerd worden op een dbc.
– collectieve preventie en dienstverlening
Zorg die is geboden in het kader van collectieve preventie en dienstverlening, zoals het voorlichten van jongeren over psychiatrische klachten, mag niet geregistreerd worden op een dbc.
Proces van dbc-registratie
De dbc-systematiek in de ggz werkt volgens een proces van registratie, validatie en afleiding.
– Registratie:
Het registratieproces start op het moment dat een patiënt die is verwezen naar een gespecialiseerde ggz-zorgaanbieder, zich bij de zorgaanbieder meldt met een zorgvraag. Op dat moment wordt meteen een zorgtraject en bij het eerste behandelcontact een dbc geopend. Een zorgtraject volgt het zorgproces voor één primaire diagnose en kan bestaan uit een initiële dbc waarin de primaire diagnose is gesteld en een onbeperkt aantal vervolg-dbc's.
– Validatie:
Als de dbc is afgesloten volgt de validatie. Tijdens de validatie wordt gecontroleerd of de dbc goed en technisch volledig is geregistreerd.
– Afleiding:
Na de validatie wordt via de afleiding bepaald in welke behandelprestatie/productgroep de dbc terechtkomt. Vervolgens wordt de dbc als onderdeel van de factuur naar de zorgverzekeraar van de patiënt gestuurd en worden daarnaast de dbc-gegevens aan het dbc-informatiesysteem (DIS) geleverd.

Figuur 1: Proces van registratie, validatie en afleiding
Binnen de dbc-systematiek wordt onderscheid gemaakt tussen de termen ‘zorgtraject’, ‘initiële dbc’ en ‘vervolg-dbc’.
Zorgtraject
Voordat een dbc geopend kan worden moet eerst een zorgtraject zijn gestart. Dit zorgtraject omvat de totale zorg die wordt geleverd in het kader van de behandeling van één primaire diagnose. De aanmeldingsdatum van de patiënt bepaalt de startdatum van het zorgtraject. Een initiële dbc, met eventueel één of meerdere vervolg-dbc’s, vormt het zorgtraject. Het vastleggen van de aanmeldingsdatum is verplicht volgens de mds.
Wie opent een zorgtraject
Dit kan bijvoorbeeld gebeuren door het secretariaat, op het moment dat iemand een afspraak maakt.
Relatie tussen zorgtraject en dbc
De startdatum van het zorgtraject kan hetzelfde zijn als de openingsdatum van de initiële dbc, maar dit hoeft niet. De startdatum van de initiële dbc is gelijk aan de datum waarop de eerste directe of indirecte patiëntgebonden activiteit, uitgevoerd door een beroep waarvan de tijd afleidt naar een prestatie, door de behandelaar plaatsvindt. Als die later dan de aanmeldingsdag plaatsvindt, ligt de startdatum van het zorgtraject vóór de openingsdatum van de initiële dbc.
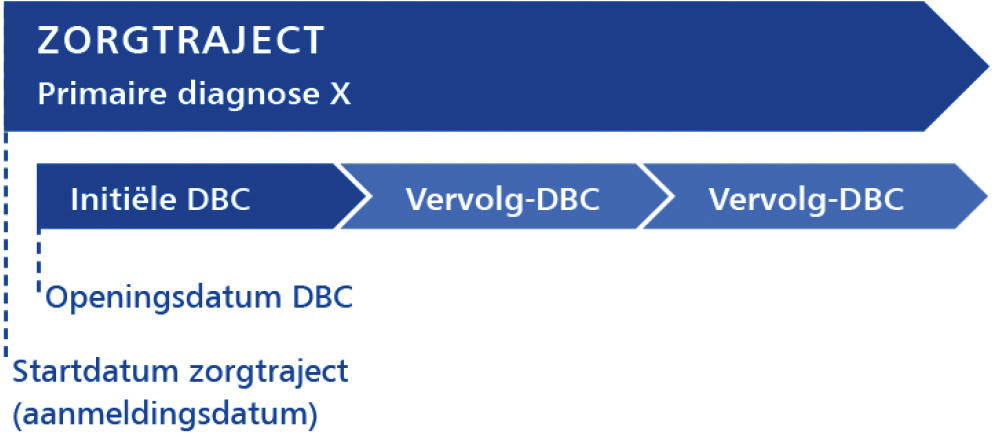
Figuur 2: Zorgtraject en dbc’s
Iedereen onder verantwoordelijkheid van de regiebehandelaar kan een dbc openen.
Bij het openen van een dbc moet een openingsdatum vermeld worden. Dit is verplicht volgens de mds. De openingsdatum van een initiële dbc is gelijk aan de datum waarop de eerste directe of indirecte patiëntgebonden activiteit, uitgevoerd door een beroep waarvan de tijd afleidt naar een prestatie, door de behandelaar plaatsvindt. De openingsdatum van een vervolg-dbc is gelijk aan de dag na sluiting van de voorgaande dbc. Uitzondering hierop is een vervolg-dbc met zorgtype exacerbatie/recidive (zorgtype 204). De openingsdatum van een vervolg-dbc met zorgtype 204 is gelijk aan de datum dat de eerste directe of indirecte patiëntgebonden activiteit, uitgevoerd door een beroep waarvan de tijd afleidt naar een prestatie, door de behandelaar plaatsvindt.
Een initiële dbc is de dbc die wordt geopend voor een eerste of nieuwe primaire zorgvraag van een patiënt. De initiële dbc is altijd de eerste dbc binnen een zorgtraject. De startdatum van de initiële dbc is gelijk aan de datum van de eerste (directe of indirecte) patiëntgebonden activiteit, uitgevoerd door een beroep waarvan de tijd afleidt naar een prestatie.
Wanneer een initiële dbc openen?
– Als een nieuwe patiënt zich aanmeldt.
Als een zorgaanbieder over meerdere locaties beschikt en een patiënt alleen van locatie verandert, maar niet van primaire diagnose, dan is er in dat geval géén sprake van een nieuwe patiënt. De regiebehandelaar op de andere locatie mag dan geen initiële dbc openen. Alle geboden zorg op de andere locatie voor dezelfde primaire diagnose moet op de al geopende dbc worden geregistreerd.
– Als een bekende patiënt voor een andere primaire diagnose in zorg komt dan de diagnose waarvoor de patiënt al in behandeling is.
Let op
Er kan sprake zijn van parallelle of opeenvolgende zorgtrajecten. De voorwaarden daarvoor staan vermeld in artikel 5.1.3 Typeren van dbc’s op pagina 12, en een nadere toelichting is te vinden in het artikel 5.1.3.6 Meerdere primaire diagnoses in de toelichting.
– Als een bekende patiënt voor dezelfde diagnose terug in zorg komt, waarbij er al meer dan 365 dagen zijn verstreken sinds het sluiten van de vorige dbc.
– Overgang naar andere bekostiging
Als een bekende patiënt in behandeling is waarbij deze behandeling wordt bekostigd vanuit een bekostigingsregime anders dan de Zvw, en de bekostiging overgaat naar de Zvw. De openingsdatum van een dbc is dan gelijk aan de datum waarop de eerst volgende directe of indirecte patiëntgebonden activiteit plaatsvindt.
Deze overgang is bijvoorbeeld aan de orde als een minderjarige patiënt tijdens de behandeling de 18 jarige leeftijd bereikt, en de bekostiging overgaat van de Jeugdwet naar de Zorgverzekeringswet. Voor die overgang is een apart zorgtype aangemaakt, zie Bijlage 1: Zorgtypen.
Een ander voorbeeld is als er sprake is van forensische zorg met strafrechtelijke titel waarbij de strafrechtelijke titel vervalt maar de behandeling wordt voorgezet onder de Zvw.
Heropenen (initiële of vervolg) dbc
Als de patiënt binnen 35 dagen na het afsluiten van de dbc terugkomt in zorg voor dezelfde diagnose moet, tenzij de doorlooptijd van de dbc meer dan 365 dagen wordt de voorafgaande dbc heropend worden. Als de patiënt ongepland terug in zorg komt voor dezelfde primaire diagnose, maar de tussenliggende periode is meer dan 34 dagen, dan zijn er twee mogelijkheden: openen van een nieuwe (vervolg-)dbc of heropenen van de dbc. Deze laatste mogelijkheid zal in de praktijk vooral worden toegepast als de dbc nog niet is gefactureerd.
Als de behandeling na afsluiting van een dbc nog moet worden voortgezet, wordt een vervolg-dbc geopend. Een vervolg-dbc is een dbc die volgt op een voorgaande initiële dbc of vervolg-dbc. Een vervolg-dbc heeft altijd precies dezelfde primaire diagnose als de eerder afgesloten initiële dbc of vervolg-dbc.
Openingsdatum vervolg-dbc
Een vervolg-dbc wordt geopend op de dag na sluiting van de voorgaande dbc. Hierbij geldt een uitzondering voor dbc’s met het zorgtype recidive/exacerbatie (204): een vervolg-dbc met dit zorgtype wordt geopend op de dag van de eerste directe of indirecte patiëntgebonden activiteit, uitgevoerd door een beroep waarvan de tijd afleidt naar een prestatie.
Wanneer een vervolg-dbc openen
Het gaat hier altijd om een bekende patiënt en precies dezelfde primaire diagnose. Een vervolg-dbc valt altijd onder hetzelfde zorgtraject waaronder de bijbehorende initiële dbc en eventuele eerdere vervolg-dbc’s vallen.
– Als een (initiële of vervolg-)dbc 365 dagen openstaat en de behandeling nog niet afgerond is, moet een vervolg-dbc met één van de volgende zorgtypen worden geopend:
– (langdurig periodieke) controle (201)
– voortgezette behandeling (202)
– uitloop (203)
– Als een patiënt weer terug in zorg komt voor dezelfde diagnose binnen 35 dagen na afsluiting van de dbc moet, tenzij de doorlooptijd van de dbc meer dan 365 dagen wordt, de dbc heropend worden.
Let op
– Als een patiënt terug in zorg komt, maar er zijn al 365 dagen verstreken sinds de sluiting van de voorgaande dbc, dan opent de regiebehandelaar weer een initiële dbc.
– Als in de voorgaande dbc geen diagnose is gesteld en de patiënt komt terug in zorg, moet de regiebehandelaar een initiële dbc openen.
– Als een zorgaanbieder na second opinion de behandeling van een patiënt overneemt van een andere zorgaanbieder. Deze behandelaar heeft een second opinion uitgevoerd en hiervoor een dbc met het zorgtype ‘second opinion’ (106) geopend en gesloten. In dat geval moet deze regiebehandelaar een vervolg-dbc openen volgend op deze second opinion dbc. Een voorwaarde hiervoor is wel dat de afgesloten second opinion dbc dezelfde primaire diagnose bevat. Een vervolg-dbc met één van de volgende zorgtypen moet worden geopend:
– (langdurig periodieke) controle (201)
– voortgezette behandeling (202)
– uitloop (203)
Let op
Een initiële dbc met zorgtype ‘second opinion’(106) hoeft niet 365 dagen open te hebben gestaan.
Samenvatting

Figuur 3: Overzicht openen/heropenen initiële of vervolg-dbc’s
Als een patiënt voor een vervolgbehandeling in aanmerking komt en voldoet aan één van de patiëntprofielen in de basis-ggz, dan wordt deze patiënt verwezen naar de basis-ggz. In deze situatie wordt geen vervolg-dbc geopend.
De dbc moet bij het sluiten volledig en juist getypeerd zijn. Bij voorkeur typeert de regiebehandelaar de dbc binnen een maand na opening.
De regiebehandelaar is eindverantwoordelijke voor het juist invullen van de volledige typering.
Wanneer typeren?
De dbc moet bij het sluiten volledig en juist getypeerd zijn. Bij voorkeur typeert de regiebehandelaar de dbc binnen een maand na opening.
Welke gegevens de zorgaanbieder (bij een initiële dbc) in ieder geval moet invullen bij de identificatiegegevens van een patiënt, is gebaseerd op de mds. Dit zijn de volgende gegevens:
– naam patiënt
– geboortedatum
– geslacht
– postcode (wijkcode)
– burgerservicenummer (BSN)
– unieke identificatie zorgverzekeraar (conform het UZOVI-register20)
Welk zorgtype gebruiken
Er zijn verschillende zorgtypen voor initiële en vervolg-dbc’s.
In Bijlage 2 is te zien uit welke zorgtypen de regiebehandelaar kan kiezen bij een initiële en een vervolg-dbc. Zijn er meerdere zorgtypen van toepassing? Selecteer dan het zorgtype dat het beste de aanleiding tot zorg beschrijft. Een meer uitgebreide beschrijving van de zorgtypen staat in Bijlage 1: Zorgtypen.
Gedurende de looptijd van de dbc mag het zorgtype gewijzigd worden. Het zorgtype moet echter bij het sluiten van de dbc volledig en juist geregistreerd zijn.
Let op
Is er sprake van Bemoeizorg, Crisismaatregel of een Zorgmachtiging op basis van de Wet verplichte ggz? Selecteer dan altijd dit zorgtype, ook al is er eerder een ander zorgtype geregistreerd.
Anonimisering van zorgtypen
In verband met de privacy van de patiënt worden sommige zorgtypen die verband houden met een rechterlijke uitspraak niet op de declaratie aan de verzekeraars opgenomen. Voor de zorgtypen Zorgmachtiging en Bemoeizorg geldt dat deze de pseudocode 199 bij een initiële dbc en 299 bij een vervolg-dbc krijgen. In het geval van het zorgtype Crisismaatregelkrijgt de dbc de pseudocode 199.
De diagnoseclassificatie in de dbc-systematiek sluit aan bij de regels die gelden rondom het gebruik van de DSM-5. De registratie van de diagnose gebeurt met behulp van de diagnosetabel van de NZa die is gebaseerd op de DSM-IV-TR. De bijbehorende codes van As 1 en As 2 sluiten aan bij de ICD-9-CM
Registreren diagnose per as
De regiebehandelaar registreert de diagnose conform DSM-IV-TR. Hierbij moet de diagnose geregistreerd worden op alle vijf zogeheten assen, die hieronder worden besproken.
As 1: Klinische stoornissen
Op As 1 kan één of meerdere stoornissen worden geselecteerd volgens de diagnosetabel. Tabel 2 laat zien hoe de hoofdgroepen van de diagnosetabel volgen uit de hoofdgroepen van de DSM-IV-TR.
Let op
– Op As 1 is de diagnose 799.9 ‘Diagnose/aandoening uitgesteld’ niet toegestaan.
– Registreer V71.09 ‘Geen diagnose of aandoening op As 1 aanwezig’ als er geen As 1-stoornis bij de betreffende patiënt aanwezig is.
|
As 1 Klinische stoornissen |
|
|---|---|
|
DSM IV-TR |
Diagnosetabel |
|
Stoornissen in de kindertijd |
Overige stoornissen in de kindertijd |
|
Pervasieve ontwikkelingsstoornissen |
|
|
Aandachtstekort stoornissen en gedragsstoornissen |
|
|
Delirium, dementie en amnestische en andere cognitieve stoornissen |
Delirium, dementie en amnestische en andere cognitieve stoornissen |
|
Psychische stoornissen door een somatische aandoening |
Restgroep diagnoses |
|
Aan een middel gebonden stoornissen |
Aan alcohol gebonden stoornissen |
|
Overige aan een middel gebonden stoornissen |
|
|
Schizofrenie en andere psychotische stoornissen |
Schizofrenie en andere psychotische stoornissen |
|
Stemmingsstoornissen |
Depressieve stoornissen |
|
Bipolaire en overige stemmingsstoornissen |
|
|
Angststoornissen |
Angststoornissen |
|
Somatoforme stoornis |
Somatoforme stoornissen |
|
Nagebootste stoornissen |
Restgroep diagnoses |
|
Dissociatieve stoornissen |
Restgroep diagnoses |
|
Seksuele stoornissen en genderidentiteitsstoornissen |
Restgroep diagnoses |
|
Eetstoornissen |
Eetstoornissen |
|
Slaapstoornissen |
Restgroep diagnoses |
|
Stoornissen in de impulsbeheersing |
Restgroep diagnoses |
|
Aanpassingsstoornissen |
Aanpassingsstoornissen |
|
Andere aandoeningen en problemen die een reden voor zorg kunnen zijn |
Andere aandoeningen en problemen die een reden voor zorg kunnen zijn |
As 2: Persoonlijkheidsstoornissen
Op As 2 kunnen één of meerdere stoornissen worden geselecteerd volgens de diagnosetabel. Per stoornis moet worden aangegeven of de stoornis aanwezig is of dat er trekken van deze stoornis aanwezig zijn. Naast de registratie van de persoonlijkheidsstoornissen kan maximaal één code voor zwakzinnigheid of zwakbegaafdheid worden geregistreerd. In Tabel 3 is te zien hoe de hoofdgroepen van de diagnosetabel volgen uit de hoofdgroepen van de DSM-IV-TR.
Let op
– Per persoonlijkheidsstoornis sluiten de antwoordmogelijkheden ‘aanwezig’ en ‘trekken van’ elkaar uit.
– Op As 2 kunt u wel kiezen voor de code 799.9 ‘Diagnose/aandoening uitgesteld’, maar deze kan nooit de primaire diagnose van de dbc zijn.
– Registreer V71.09 ‘Geen diagnose of aandoening op As 2 aanwezig’ als er geen As 2-stoornis bij de betreffende patiënt aanwezig is.
|
As 2 Persoonlijkheidsstoornissen |
|
|---|---|
|
DSM IV-TR |
Diagnosetabel |
|
Zwakzinnigheid (Stoornissen in de kindertijd) Lichte zwakzinnigheid Matige zwakzinnigheid Ernstige zwakzinnigheid Diepe zwakzinnigheid Zwakzinnigheid, ernst niet gespecificeerd |
Restgroep diagnoses |
|
Persoonlijkheidsstoornissen Paranoïde persoonlijkheidsstoornis Schizoïde persoonlijkheidsstoornis Schizotypische persoonlijkheidsstoornis Antisociale persoonlijkheidsstoornis Borderline persoonlijkheidsstoornis Theatrale persoonlijkheidsstoornis Narcistische persoonlijkheidsstoornis Ontwijkende persoonlijkheidsstoornis Afhankelijke persoonlijkheidsstoornis Obsessieve – compulsieve persoonlijkheidsstoornis Persoonlijkheidsstoornis NAO Uitgesteld / geen persoonlijkheidsstoornis |
Persoonlijkheids-stoornissen |
|
Zwakbegaafdheid (Bijkomende problemen die een reden voor zorg kunnen zijn) |
Restgroep diagnoses |
As 3: Somatische aandoeningen
Registreer op As 3 alleen de somatische aandoening die een directe relatie heeft met de As 1- of As 2-stoornis (bijvoorbeeld: delirium door een somatische aandoening) en die van invloed is op de behandeling.
De registratie van somatische aandoeningen is in de dbc-systematiek beperkt tot drie niveaus:
– Geen of geen relevante diagnose op As 3
Als er geen somatische aandoening aanwezig is of als de somatische aandoening geen consequenties heeft voor de behandeling van de patiënt.
– Diagnose op As 3 enkelvoudig
Als er sprake is van een somatische aandoening die beperkte consequenties heeft. Doe dit dus alleen als deze naar verwachting zorgverzwarend is voor de behandeling van de primaire diagnose.
– Diagnose op As 3 complex
Als er sprake is van een somatische aandoening die veel consequenties heeft dan wel zorgverzwarend werkt voor de behandeling van de As 1- of As 2-stoornis. Van complex is bijvoorbeeld sprake wanneer:
– een medisch specialistische behandeling door een andere medisch specialist dan de psychiater noodzakelijk is;
– aanvullende zorg gericht op de somatische aandoening of als gevolg van de somatische aandoening noodzakelijk is. Bijvoorbeeld in geval van doofheid;
– er een specifieke behandelafdeling (paaz, puk, pmu/gazp/gaaz) nodig is om zorg te kunnen bieden;
– er sprake is van bepaalde specifieke ziektebeelden, zoals ziekte van Alzheimer of Hypothyreoïdie.
|
As 3 Somatische aandoeningen |
|
|---|---|
|
Diagnosetabel |
Bijzonderheden |
|
Diagnose op As3, complex |
Registreer alleen de somatische diagnoses die een directe relatie hebben met de As 1- of As 2-stoornis |
|
Diagnose op As3 enkelvoudig |
|
|
Geen of geen relevante diagnose op As3 |
|
As 4: Psychosociale factoren en omgevingsfactoren
Op As 4 worden de psychosociale factoren en omgevingsfactoren vastgelegd die een duidelijk zorgverzwarende factor vormen bij de behandeling van de primaire diagnose. Registreer ‘diagnose of aandoening niet aanwezig’ als er geen As 4-factor aanwezig is.
|
As 4 Psychosociale factoren en omgevingsfactoren |
|
|---|---|
|
Factoren |
Bijzonderheden |
|
Problemen binnen de primaire steungroep Problemen verbonden aan de sociale omgeving Studie/scholingsproblemen Werkproblemen Woonproblemen Financiële problemen Problemen met de toegankelijkheid van gezondheidsdiensten Problemen met justitie/ politie of met de misdaad Andere psychosociale en omgevingsproblemen |
Deze psychosociale factoren en omgevingsfactoren mogen alleen vastgesteld worden als ze duidelijk zorgverzwarend werken. |
|
Geen diagnose/ factor op As 4 aanwezig |
Als er geen psychosociale factoren aanwezig zijn of wanneer deze geen consequenties hebben voor de behandeling van de primaire diagnose, moet deze code geregistreerd worden. |
As 5: GAF-score
Tenslotte registreert de regiebehandelaar op As 5 de Global Assessment of Functioning-score (GAF-score) driemaal:
– Bij openen (tweemaal):
– De hoogste GAF-score van de voorgaande 365 dagen. Is er geen eerdere GAF-score? Registreer dan de GAF-score bij het begin van de behandeling of maak een inschatting van de hoogste GAF-score van het afgelopen jaar.
– De GAF-score op het moment van openen van de dbc.
– Bij sluiten:
de GAF-score op de einddatum van de dbc.
De verdeling van de GAF-scores zoals deze wordt gebruikt in de dbc-systematiek is weergegeven in onderstaande tabel.
|
As 5 GAF score |
|---|
|
GAF score 1– 10 |
|
GAF score 11– 20 |
|
GAF score 21– 30 |
|
GAF score 31– 40 |
|
GAF score 41– 50 |
|
GAF score 51– 60 |
|
GAF score 61– 70 |
|
GAF score 71– 80 |
|
GAF score 81– 90 |
|
GAF score 91–100 |
Nadat de diagnose op alle assen is geregistreerd, kan worden aangegeven wat de primaire diagnose van het zorgtraject is. De primaire diagnose is de belangrijkste reden voor de behandeling. Alleen een diagnose op As 1 of As 2 kan worden geselecteerd als primaire diagnose van het zorgtraject.
Let op
– De primaire diagnose kan niet een van de volgende codes zijn: ‘799.9 Diagnose/aandoening uitgesteld’ of ‘V71.09 Geen diagnose of aandoening op As 2 aanwezig’.
– Als er bij een diagnose op As 2 ‘Trekken van..’ wordt gescoord, kan deze wel dienen als primaire diagnose.
– De code op As 2 voor zwakzinnigheid of zwakbegaafdheid kan niet als primaire diagnose geregistreerd worden (hieronder vallen ook de codes voor stoornissen in de kindertijd op As 2).
Wijzigen diagnose bij lopende dbc
– Een vervolg-dbc heeft altijd precies dezelfde primaire diagnose als de voorgaande (initiële) dbc. Deze diagnose kan niet worden aangepast. Dit houdt ook in dat als de primaire diagnose in dezelfde hoofdgroep valt als bij de voorgaande dbc maar niet precies hetzelfde is, een initiële dbc geopend moet worden voor het behandelen van de nieuwe diagnose.
– Als de primaire diagnose van een openstaande initiële dbc wijzigt wordt de diagnose van die initiële dbc aangepast. Er wordt dus géén nieuwe initiële dbc (en geen nieuw zorgtraject) geopend. Dit geldt zowel bij wijzigen naar een diagnose binnen dezelfde hoofdgroep als naar een diagnose in een andere hoofdgroep. Een uitzondering geldt op dit punt bij stepped care. Als eerst één diagnose wordt behandeld en vervolgens de behandeling van een tweede diagnose wordt ingezet, mag voor de behandeling van de tweede diagnose een nieuwe initiële dbc worden geregistreerd.
Het is mogelijk dat bij een patiënt meerdere (primaire) diagnoses worden vastgesteld. Afhankelijk van hoe de diagnoses zich tot elkaar verhouden kan worden gekozen voor parallelle of seriële (opeenvolgende) zorgtrajecten.
Parallelle zorgtrajecten
Er is sprake van parallelle zorgtrajecten als de regiebehandelaar meerdere initiële dbc’s en bijbehorende zorgtrajecten opent. Parallelle trajecten kunnen worden geregistreerd als er sprake is van meerdere primaire diagnoses waarvoor gelijktijdig substantieel verschillende behandelingen moeten worden ingezet. De regiebehandelaar moet het openen van parallelle zorgtrajecten op dat punt ook kunnen verantwoorden.
Parallelle zorgtrajecten mogen niet in eenzelfde diagnosehoofdgroep vallen. Onder diagnosehoofdgroep verstaan we een combinatie tussen de hoofdgroepen zoals deze in de DSM-IV-TR worden aangeduid en de diagnosegroepen zoals opgenomen in de prestatiecode. In de onderstaande tabel wordt aangegeven welke hoofdgroepen ontstaan wanneer deze combinatie tussen DSM-IV-TR en de prestatiecode wordt gemaakt. In totaal zijn er voor de ggz 28 hoofdgroepen.
|
Parallelliteitscode ggz: hoofdgroepen |
|
|---|---|
|
001 |
Overige stoornissen in de kindertijd |
|
002 |
Pervasieve ontwikkelingsstoornissen |
|
003 |
Aandachtstekortstoornissen en gedragsstoornissen |
|
004 |
Psychische stoornissen door een somatische aandoening |
|
005 |
Nagebootste stoornissen |
|
006 |
Dissociatieve stoornissen |
|
007 |
Seksuele stoornissen en genderidentiteitsstoornissen |
|
008 |
Slaapstoornissen |
|
009 |
Stoornissen in de impulsbeheersing |
|
010 |
Bijkomende codes/ geen diagnose |
|
012 |
Zwakzinnigheid (Stoornissen in de kindertijd) |
|
013 |
Zwakbegaafdheid (Bijkomende problemen die een reden voor zorg kunnen zijn) |
|
014 |
Bijkomende codes/ geen diagnose |
|
016 |
Aanpassingsstoornissen |
|
017 |
Andere aandoeningen en problemen die een reden voor zorg kunnen zijn |
|
018 |
Delirium, dementie en amnestische en andere cognitieve stoornissen |
|
019 |
Aan alcohol gebonden stoornis |
|
020 |
Overige aan een middel gebonden stoornissen |
|
021 |
Schizofrenie en andere psychotische stoornissen |
|
022 |
Depressieve stoornissen |
|
023 |
Bipolaire en overige stemmingsstoornissen |
|
024 |
Angststoornissen |
|
025 |
Persoonlijkheidsstoornissen |
|
026 |
Somatoforme stoornissen |
|
027 |
Eetstoornissen |
Toelichting van de uitzonderingen bij Parallelliteit
De hoofdregel is dat parallelle zorgtrajecten alleen kunnen worden geregistreerd als er sprake is van meerdere primaire diagnoses waarvoor gelijktijdig substantieel verschillende behandelingen moeten worden ingezet. Er gelden drie uitzonderingen op deze regel voorzover het parallelliteit tussen instellingen betreft. De uitzonderingen zijn gemaakt om praktische beperkingen in het declareren weg te nemen. Door deze uitzonderingen is het mogelijk dat twee aanbieders tegelijkertijd twee dbcs’s binnen twee zorgtrajecten met dezelfde primaire diagnose kunnen declareren. De dbc die in het parallelle zorgtraject wordt geopend moet als één van de zorgtypes ‘Uitzondering parallelliteit ECT’, ‘Uitzondering parallelliteit farmacotherapie’ of ‘Uitzondering parallelliteit tijdelijk verblijf’ worden geregistreerd. Op deze manier kunnen beiden aanbieders apart een dbc declareren. In plaats van parallelliteit kan ook gebruik gemaakt worden van onderlinge dienstverlening.
1. Behandeling bij ECT
Bij de behandeling van de patiënt is ECT nodig. De zorgaanbieder van het reguliere zorgtraject biedt geen ECT aan, daarom wordt deze behandeling uitgevoerd door een andere zorgaanbieder. In deze situatie kan de andere zorgaanbieder gelijktijdig een zorgtraject openen voor dezelfde primaire diagnose.
2. Behandeling bij Farmacotherapie
Bij de behandeling van een cliënt is farmacotherapie nodig. De behandeling van het reguliere zorgtraject wordt uitgevoerd door een beroep, anders dan een beroep dat bevoegd is medicatie voor te schrijven. In deze situatie kan de andere zorgaanbieder gelijktijdig een zorgtraject openen voor dezelfde primaire diagnose.
3. Behandeling bij Tijdelijk verblijf
Een cliënt moet in het kader van de behandeling óf door instabiliteit/ verergering van de problematiek tijdelijk verblijven binnen een (andere) instelling. De zorgaanbieder van het reguliere zorgtraject is niet in staat tijdelijk verblijf binnen de eigen instelling aan te bieden en moet hiervoor een andere aanbieder inschakelen. Het tijdelijk verblijf wordt dan door de aanbieder van het parallelle zorgtraject geleverd.
Om de tijdelijke aard van deze vorm van verblijf te borgen mag de andere aanbieder geen vervolg DBC openen. De parallel lopende initiële DBC zal dan na maximaal 365 dagen gesloten en gedeclareerd kunnen worden. Voor deze vorm kunnen dus nooit twee parallelle vervolg-dbc’s zijn.
Parallelle zorgtrajecten in het geval van crisis
– Voor zorgaanbieders is het mogelijk om een vierde zorgtraject te openen, alleen wanneer dit acute psychiatrische hulpverlening betreft.
– Er kunnen geen twee crisis-dbc’s buiten budget parallel lopen.
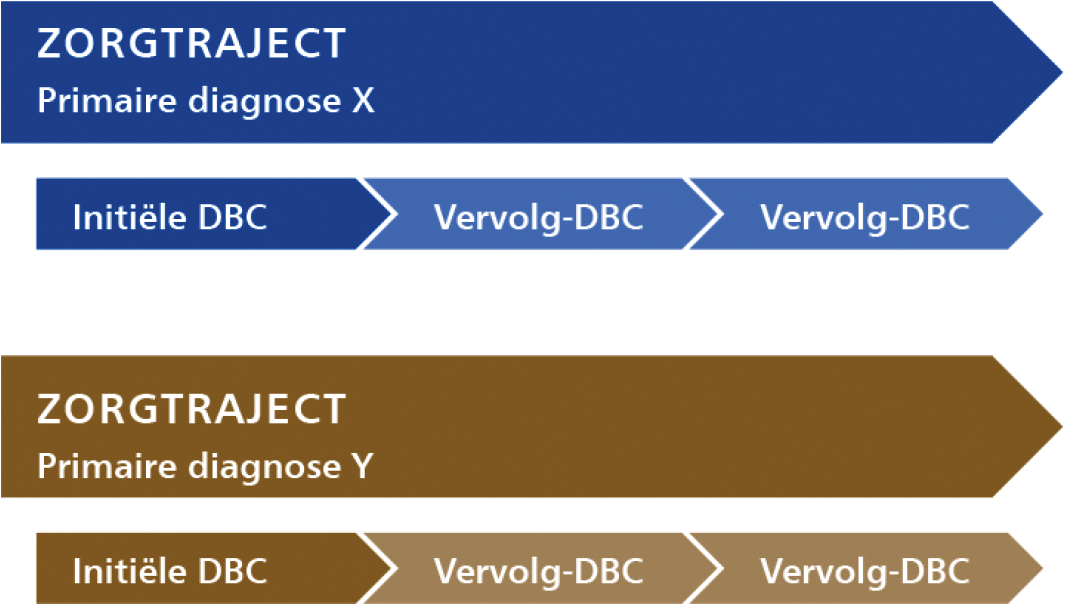
Figuur 4: Parallelle zorgtrajecten
Opeenvolgende (seriële) zorgtrajecten
Er kan sprake zijn van verschillende diagnoses waarvan één diagnose het meest dringend is (comorbiditeit). Er is dan sprake van één primaire diagnose en meerdere nevendiagnoses. In een dergelijke situatie opent de regiebehandelaar eerst een initiële dbc en een zorgtraject voor de primaire diagnose. Als de patiënt voor de primaire diagnose is uitbehandeld, sluit de regiebehandelaar het zorgtraject en opent een nieuwe initiële dbc en een nieuw zorgtraject, waarbij de eerdere nevendiagnose de nieuwe primaire diagnose wordt. We spreken dan van ‘opeenvolgende zorgtrajecten’. Deze vorm van opeenvolgend behandelen heet ook wel de ‘stepped care-systematiek’.
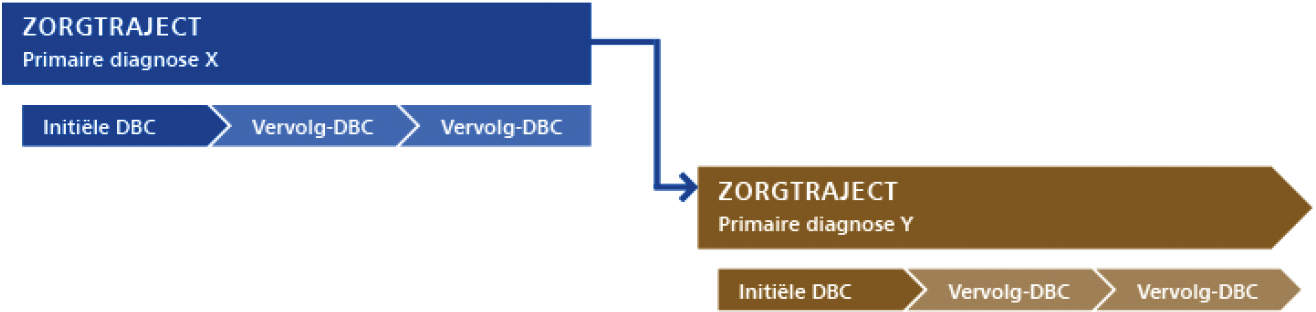
Figuur 5: Opeenvolgende zorgtrajecten
Let op
De voorwaarde voor opeenvolgende dbc’s en bijbehorende zorgtrajecten is dat de primaire diagnoses van elkaar verschillen.
Voorbeeld:
Een patiënt heeft een alcoholverslaving en een depressie. Is de alcoholverslaving de aandoening die het meest dringend moet worden behandeld, dan opent de regiebehandelaar daarvoor een initiële dbc en vinkt de alcoholverslaving als primaire diagnose aan. Als de patiënt voor de alcoholverslaving is uitbehandeld, opent hij een nieuw zorgtraject met een nieuwe initiële dbc met depressie als primaire diagnose.
Onverzekerde diagnoses
Van een onverzekerde diagnose is sprake als het Zorginstituut Nederland heeft bepaald dat een diagnose niet onder de aanspraak van het basispakket van de Zvw valt.
Deze diagnoses kunnen wel als primaire diagnose worden geregistreerd. Als echter andere activiteiten zijn geregistreerd dan pre-intake, diagnostiek en algemeen indirecte tijd valt de dbc uit bij validatie. In de ozp lijst21 zijn twee prestaties opgenomen voor onverzekerde zorg. Ten aanzien van de vraag wat onverzekerde zorg is, zijn de uitspraken van Zorginstituut Nederland altijd leidend.
Alle behandelaren van wie het beroep op de openingsdatum van de dbc is opgenomen in de dbc-beroepentabel (Bijlage 3: Dbc-beroepentabel) mogen op de dbc diagnostiek en behandeling registreren zoals beschreven in de Activiteitenlijst (Bijlage 2: Activiteiten en verrichtingen). Zie verder de toelichting vanaf 5.1.4.13.
De behandelaar moet bij het registreren van patiëntgebonden activiteiten aangeven of het om directe of indirecte (reis)tijd gaat. In de activiteiten- en verrichtingenlijst staat per activiteit aangegeven welke vormen van tijd geregistreerd mogen worden.
Let op
Niet-patiëntgebonden activiteiten kan de behandelaar niet op een dbc registreren. Dit zijn activiteiten zoals: scholing, algemene vergaderingen, intervisies over het functioneren van collega’s, productontwikkeling en het lezen van vakliteratuur.
Direct patiëntgebonden tijd
Dit is de tijd waarin een behandelaar, in het kader van de diagnostiek of behandeling22, contact heeft met de patiënt of met familieleden, gezinsleden, ouders, partner of andere naasten (het systeem) van de patiënt. Direct patiëntgebonden tijd kan bestaan uit:
– face-to-face contact
– telefonisch contact
– schriftelijk/e-mail contact
– chat, Skype etc.(direct contact via internet)
N.B. Een initiële dbc moet altijd direct patiëntgebonden tijd van een regiebehandelaar bevatten.
Indirect patiëntgebonden tijd
Dit is tijd die de behandelaar besteedt aan zaken rondom een contactmoment (de direct patiëntgebonden tijd), maar waarbij de patiënt (of het systeem van de patiënt) zelf niet aanwezig is. Voorbeelden van indirect patiëntgebonden tijd zijn:
– het voorbereiden van een activiteit (bijvoorbeeld van een sessie psychotherapie);
– verslaglegging in het kader van de activiteit (bijvoorbeeld psychiatrisch onderzoek);
– hersteltijd na een intensieve behandelsessie.
Indirect patiëntgebonden reistijd
Dit betreft tijd die de behandelaar besteedt aan het reizen van en naar de patiënt die buiten de instelling behandeling, begeleiding of verpleging ontvangt. De behandelaar mag alleen reistijd registreren als de reistijd in het teken staat van direct patiëntgebonden activiteiten. Verschijnt de patiënt niet (no show), dan mag de behandelaar de reistijd alsnog registreren.
Let op
Tijd om binnen de eigen organisatie (AGB-code) de patiënt te bereiken mag niet geregistreerd worden als reistijd. Ook niet als de zorginstelling over meerdere locaties beschikt.
Algemeen indirecte tijd
Deze tijd is wel patiëntgebonden, maar heeft geen betrekking op de uitvoering van een directe behandelactiviteit. Algemeen indirecte tijd wordt bijvoorbeeld geregistreerd bij een multidisciplinair overleg of bij de eindverslaglegging van een behandeltraject. Het betreft de activiteiten met code 7.x. Zie figuur 6 ter illustratie.
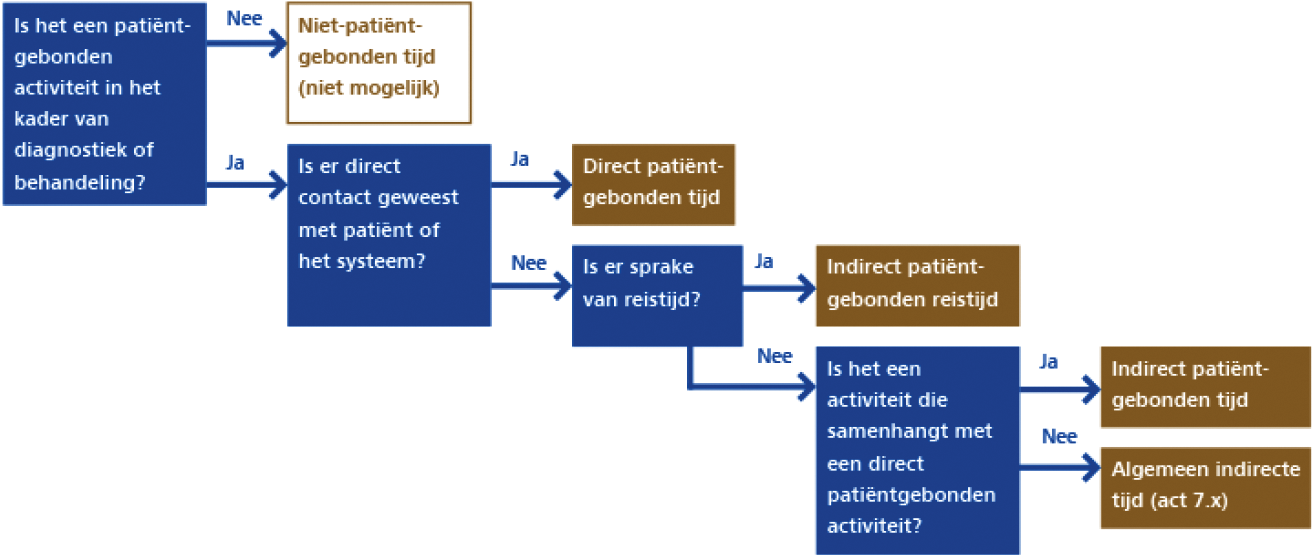
Figuur 6: Opeenvolgende zorgtrajecten
Let op: dbc’s met alleen indirecte tijd
Het is niet mogelijk om dbc’s met alleen indirecte tijd te declareren. Dit betekent dat er altijd directe tijd geleverd moet worden in een dbc. Dit geldt voor zowel de initiële dbc’s als de vervolg-dbc’s.
Daarnaast geldt dat er in een initiële dbc altijd directe tijd door een regiebehandelaar moet zijn geregistreerd. Daarop zijn enkele uitzonderingen, zie artikel 5.3 Declaratiebepalingen dbc’s.
Alle activiteiten die worden uitgevoerd in het kader van de zorg voor een patiënt moeten worden geregistreerd op een dbc. Er kan geregistreerd worden in de categorieën diagnostiek en behandeling, dagbesteding, verblijf, en verrichtingen. Per categorie wordt toegelicht wat kan worden geregistreerd, wie mag registreren en hoe dat moet gebeuren.
Tip: Het beste is om zo snel mogelijk na afloop van een activiteit of verrichting te registreren. Dit bevordert de betrouwbaarheid en juistheid van de geregistreerde dagbesteding.

Figuur 7: Zorgcategorieën
Diagnostische activiteiten en behandelactiviteiten in het kader van het behandelplan worden geregistreerd op basis van tijdschrijven. Een behandelaar mag alleen de patiëntgebonden tijd registreren die hij daadwerkelijk heeft besteed aan die activiteit.
Binnen de categorie diagnostiek en behandeling registreert de behandelaar verschillende soorten activiteiten. Het gaat dan om activiteiten in het kader van pre-intake, diagnostiek, behandeling, begeleiding, verpleging en algemeen indirecte tijd. Hierop kunnen verschillende vormen van tijd worden geregistreerd: direct patiëntgebonden tijd, indirect patiëntgebonden tijd en indirect patiëntgebonden reistijd.
Aan het registreren van diagnostiek en behandeling is een aantal bijzonderheden verbonden:
Tijdens een behandeling kan ook behandeltijd besteed worden aan het ‘systeem’ van de patiënt. Met het systeem worden de familieleden, gezinsleden, ouders, partner of andere naasten van de patiënt bedoeld. Registreer deze bestede (in)directe tijd, in het kader van de behandeling van de diagnose/aandoening van de patiënt, op de dbc van de betreffende patiënt. Tijdsbesteding aan het systeem kan zowel met als zonder aanwezigheid van de patiënt plaatsvinden. Ook kan het zowel individueel als in een groep plaatsvinden. Er zijn zes varianten mogelijk, in Tabel 8 zijn de verschillende varianten toegelicht.
|
Varianten in behandelactiviteiten |
|
|---|---|
|
Variant |
Omschrijving |
|
Patiënt individueel |
Alleen de patiënt wordt behandeld |
|
Patiënt in groep |
De patiënt wordt behandeld in een groep |
|
Systeem (gezin/paar/ouders) met patiënt individueel |
De patiënt wordt behandeld in bijzijn van het systeem |
|
Systeem (gezin/paar/ouders) met patiënt in groep |
De patiënt wordt behandeld in een groep in bijzijn van het systeem |
|
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Er wordt tijd besteed aan het systeem zonder dat de patiënt aanwezig is |
|
Systeem (gezin/paar/ouders) zonder patiënt in groep1 |
Er wordt tijd besteed aan een groep van meerdere systemen van meerdere patiënten zonder dat de patiënten aanwezig zijn |
Wanneer in een groep tijd aan het systeem wordt besteed gelden dezelfde registratieregels als bij groepstherapie.
Het kan voorkomen dat de behandelaar tijdens één sessie met een patiënt meerdere behandelvormen toepast, bijvoorbeeld het toepassen van farmacotherapie en psychotherapie. De behandelaar verdeelt dan de bestede tijd naar verhouding over deze behandelvormen.
Wanneer een patiënt groepstherapie krijgt waarbij twee of meer mensen tegelijkertijd behandeld worden, deelt de behandelaar zijn bestede tijd door het aantal deelnemers in de groepstherapie. Het maakt daarbij niet uit volgens welke wet (bijvoorbeeld Zvw, AWBZ of WMO) de behandeling van die patiënten in de groepstherapie gefinancierd wordt. Dus bij een behandeling van 160 minuten waaraan acht patiënten deelnemen, registreert de behandelaar 20 minuten op de dbc van een patiënt die, volgens de Zvw, zorg ontvangt.
De behandelaar houdt een inloopspreekuur waarbij patiënten kunnen binnenlopen wanneer ze dat willen. In dat geval verdeelt de behandelaar de tijd die hij in totaal heeft besteed aan de patiënten evenredig over het aantal patiënten, dat hij tijdens het spreekuur heeft gezien. Dit betekent dat de tijd die de behandelaar niet aan de patiënten van het inloopspreekuur besteedt, ook niet op hun dbc mag registreren.
De regiebehandelaar (opdrachtgever) kan een behandelaar uit een andere zorginstelling of (zelfstandig gevestigde) praktijk inschakelen (opdrachtnemer) om (een deel) van de prestatie uit te voeren, bijvoorbeeld voor het uitvoeren van een psychodiagnostisch onderzoek. In dat geval opent de opdrachtnemer geen eigen dbc voor de patiënt, maar de opdrachtgever (regiebehandelaar) registreert de activiteiten die de opdrachtnemer heeft uitgevoerd op de openstaande dbc van de patiënt. De bestede tijd moet wel op naam van de opdrachtnemer op de dbc geregistreerd worden. De opdrachtgever betaalt vervolgens de opdrachtnemer buiten de dbc-systematiek om. De dbc wordt na sluiting gedeclareerd. De reden voor deze werkwijze is dat zo alle bestede Zvw-zorg voor de behandeling van een diagnose binnen één dbc geregistreerd wordt.
Let op
Onderlinge dienstverlening is anders dan een second opinion.
Het tarief voor prestaties in het kader van onderlinge dienstverlening is vrij en moet overeengekomen worden door de opdrachtnemende en opdrachtgevende zorgaanbieder.
In het kader van een behandeling moeten beroepen die onder het beroepencluster ‘somatische beroepen’ vallen, hun tijd ook verantwoorden via activiteiten die opgenomen zijn in de activiteiten- en verrichtingenlijst. Er zijn namelijk geen aparte somatische activiteiten opgenomen. Registreer dus de activiteit die het beste past bij de behandeling. Een voorbeeld hiervan is een arts die bij een patiënt lichamelijk en screenend (laboratorium)onderzoek doet. Deze tijd kan geschreven worden in het kader van diagnostiek, onder de activiteiten ‘lichamelijk onderzoek’ en ‘aanvullend onderzoek’.
Deze groep registreert onder het beroep van de opleiding die ze op het moment van behandelen hebben afgerond.
Let op
Stagiairs en behandelaren die nog geen opleiding hebben afgerond die op de dbc-beroepentabel staat mogen niet registreren op het beroep waarvoor ze in opleiding zijn.
Het hangt van de situatie af of activiteiten in een klinische setting geregistreerd mogen worden. De kosten van de zorg van sommige beroepen zitten namelijk al in het tarief van verblijf versleuteld.
24-uurs continuïteitszorg is de basiszorg die op klinische afdelingen van een instelling 24 uur per dag voor de patiënt beschikbaar is. Beroepen die 24-uurscontinuïteitszorg leveren, registreren hun bestede tijd (in het kader van behandeling) tijdens het verblijf van een patiënt niet volgens de activiteiten- en verrichtingenlijst. De inzet van deze beroepen is voor 100% verwerkt in het tarief van verblijf. Een instelling bepaalt zelf welke behandelaren deze zorg leveren en dus hun tijdsbesteding niet hoeven te registreren volgens de registratielijst.
Let op
– Wanneer medische, psychotherapeutische, agogische, psychologische, vaktherapeutische en somatische beroepen worden ingezet als (mede)behandelaar, is deze inzet niet versleuteld in het tarief van een verblijfsdag. Deze beroepen moeten wel hun bestede tijd registreren aan de hand van de activiteiten- en verrichtingenlijst.
– De kosten van aanwezigheid- en beschikbaarheidsdiensten van medische of andere beroepen zijn niet meegenomen in het tarief van verblijf. Zij moeten tijdens de diensten uitgevoerde activiteiten en verrichtingen ook met behulp van de activiteiten- en verrichtingenlijst registreren (bijvoorbeeld uitgevoerde activiteiten tijdens een inloopspreekuur).
Het doel van dagbesteding is: ‘het bevorderen, behouden of compenseren van de zelfredzaamheid van de patiënt’. Binnen de (Zvw-gefinancierde) geneeskundige ggz is het van belang dat de dagbesteding:
– altijd in het kader is van de (psychiatrische) behandeling;
– terug te vinden is in het behandelplan van de patiënt, dat is opgesteld door de behandelaar.
Als dagbesteding kan dus binnen een dbc niet geregistreerd worden:
– een reguliere dagstructurering die in een 24-uurs verblijfssituatie wordt geboden;
– een welzijnsactiviteit zoals zang, bingo, uitstapjes en dergelijke.
Iedereen onder verantwoordelijkheid van de regiebehandelaar kan binnen de dbc dagbesteding registreren. Voorwaarden om dagbesteding te registreren:
– Dagbesteding is in het kader van de (psychiatrische) behandeling.
– Dagbesteding is terug te vinden in het behandelplan opgesteld door de behandelaar.
– De patiënt is daadwerkelijk aanwezig.
Dagbesteding sociaal (ontmoeting)
De meest basale functie van een dagactiviteitencentrum is de ontmoetingsfunctie. De inloopfunctie is de meest ‘laagdrempelige’ functie in het kader van dag- en arbeidsmatige activiteiten. Aan de deelnemers worden over het algemeen geen strenge eisen gesteld voor wat betreft de deelname aan de inloop.
Dagbesteding activering
Deze vorm gaat verder dan het ontmoeten van anderen en omvat ook recreatieve, creatieve of sportieve activiteiten. Deze activiteiten worden over het algemeen groepsgewijs aangeboden. De deelname is niet verplicht, maar over het algemeen wel minder vrijblijvend. Voorbeelden van dagbesteding in het kader van activering zijn: tekenen, voetballen en tuinieren.
Dagbesteding educatie
Educatieve dagbesteding heeft als doel om de patiënt iets te leren. Bij de educatieve activiteiten is er over het algemeen sprake van een vast weekprogramma en een groepsgewijs aanbod. Denk bijvoorbeeld aan een computercursus, cursus boekbinden en gitaarles.
Dagbesteding arbeidsmatig
Bij arbeidsmatige dagbesteding zijn activiteiten gericht op het begeleiden van patiënten die aan het werk willen in het reguliere arbeidsproces, zoals het opdoen van arbeidsvaardigheden en -ervaring. Het gaat hierbij om onbetaalde werkzaamheden, soms wordt een beperkte onkostenvergoeding verstrekt.
Dagbesteding overig
Alle dagbesteding die niet onder sociale, activerende, educatieve of arbeidsmatige dagbesteding valt maar wel wordt ingezet in het kader van de behandeling van een patiënt met een bepaalde primaire diagnose, kan onder overige dagbesteding worden geregistreerd.
Er moet bij het registreren van dagbesteding gebruik worden gemaakt van de codes die op de registratiedatum in de activiteiten- en verrichtingenlijst staan.
Let op
Dagbesteding wordt geregistreerd in uren en dus niet zoals bij diagnostiek- en behandelactiviteiten in minuten. Per uur dagbesteding worden 10 minuten opgeteld bij de bestede tijd in de dbc.
Let op
– Tijdens dagbesteding kan de behandelaar géén directe patiëntgebonden behandelactiviteiten registreren. Tijdens de uren dagbesteding worden patiënten namelijk niet behandeld of verpleegd.
– Dagbesteding mag tegelijkertijd geregistreerd worden met verblijfsdagen met overnachting.
– Dagbesteding mag niet geregistreerd worden met verblijf zónder overnachting.
Wat valt er onder een verblijfsdag
Bij de registratie van een verblijfsprestatie gaat het om een ‘kale verblijfsdag’. In het tarief van een verblijfsprestatie zijn eten en drinken, verpleging en verzorging inbegrepen, maar de behandeling van een patiënt niet. De behandelactiviteiten tijdens een verblijfsdag moeten dus apart geregistreerd worden.
Wanneer verblijf registreren
Behandelaren moeten bij het registreren gebruik maken van de activiteitencodes die op de openingsdatum van de dbc in de activiteiten -en verrichtingenlijst staan. Verblijfsdagen (met of zonder overnachting) kunnen direct na de opnameperiode van de patiënt of op een later moment geregistreerd worden. Elke verblijfsdag moet een unieke registratiedatum hebben. Het is dus niet toegestaan om aan het einde van de looptijd van de dbc het totale aantal verblijfsdagen van meerdere opnameperiodes onder één code te registreren.
Alle behandelaren van wie het beroep op de openingsdatum van de dbc is opgenomen in de dbc-beroepentabel, mogen binnen de dbc verblijfsdagen registreren.
Wie registreert de deelprestatie verblijf met beveiligingsniveau 2 of 3
De beveiligde zorg wordt geleverd door een zorgaanbieder die een gesloten gespecialiseerde voorziening voor geestelijke gezondheidszorg exploiteert en beveiligde verblijfszorg levert aan het Ministerie van Justitie en Veiligheid.
Als een zorgaanbieder niet over de benodigde voorziening beschikt, is het mogelijk om deze zorg via onderlinge dienstverlening te laten uitvoeren door een zorgaanbieder die wel een gesloten gespecialiseerde voorziening heeft. De opdrachtgevende zorgaanbieder declareert vervolgens de deelprestatie verblijf in beveiligde setting met beveiligingsniveau 2 of 3 op basis van onderlinge dienstverlening.
Bij de registratie van verblijf wordt verder onderscheid gemaakt tussen verblijf met een overnachting en verblijf zonder een overnachting. Verblijf wordt altijd geregistreerd op basis van dagen aanwezigheid23. Dagen dat de patiënt afwezig is mogen niet worden geregistreerd als verblijfsprestatie.
Een verblijfsdag met overnachting kan alleen geregistreerd worden als de patiënt op zijn laatst om 20:00 uur is opgenomen (zowel bij eerste opname als heropname) en ’s nachts in de instelling verblijft. De dag van opname en de daarop volgende nacht gelden als één verblijfsdag. De dag waarop de patiënt ontslagen wordt geldt niet als verblijfsdag.
Negen verschillende deelprestaties verblijf
Een verblijfsdag met overnachting wordt geregistreerd als deelprestatie. Naast de inzet van verzorgend opvoedkundig en verplegend (VOV-personeel) voorziet de productstructuur voor verblijf in beschrijving van de verblijfszorg. Voor de keuze van de deelprestatie van verblijf is de initiële zorgvraag van de patiënt leidend. Op basis van de zorgvraag van de patiënt wordt dié prestatie gekozen die het meest overeenkomt met de zorg die de patiënt nodig heeft.
Zie voor een uitgebreide beschrijving van de deelprestaties verblijf Bijlage 4: Deelprestaties verblijf.
Deelprestatie H (hic)
De hic is een acute opnameafdeling voor patiënten die een ernstige psychiatrische crisis doormaken en voor wie een gesloten opnamesetting nodig is. In een hic is de highcarefunctie (hc) en de intensivecarefunctie (ic) gecombineerd. Behandeling op een hic zal in veel gevallen een intermezzo zijn binnen een ambulant zorgtraject. Doel is het hervinden van stabiliteit en de eigen regie in een klimaat waarbij de mogelijke schadelijke invloeden van een opname tot het minimum worden beperkt en er weer stappen worden gezet naar herstel.
De patiënt verblijft in principe op een highcareafdeling. Wanneer de situatie daar om vraagt, kan er opgeschaald worden naar één-op-één begeleiding. Dit gebeurt in de ic-afdeling. Een-op-een begeleiding wordt ingezet met als doel (verergering van) crisissituaties, agressie en dwang en drang te voorkomen. Bij verdere escalatie kan nog worden opgeschaald naar een prikkelarme intensieve begeleidingsruimte. Dit kan bijvoorbeeld een extra beveiligde ruimte (ebr) of een extra beveiligde kamer (ebk) zijn. Kenmerkend voor de ic en de prikkelarme intensieve begeleidingsafdeling is dat zij in beginsel niet bezet zijn, maar beschikbaar zijn voor het geval dat opschaling noodzakelijk is.
Zie figuur hieronder voor toelichting op de gebruikte terminologie.
Figuur 8: Hic
Deelprestatie VMR (verblijf met rechtvaardigingsgrond)
De deelprestatie VMR staat voor verblijf met rechtvaardigingsgrond. Het Zorginstituut heeft geduid24 dat ‘er situaties denkbaar zijn waarin het medisch niet verantwoord is om een cliënt uit de instelling te ontslaan als de voor die cliënt noodzakelijke ambulante vervolgzorg, huisvesting of voorzieningen in het sociale domein niet beschikbaar zijn’. Dit zijn uitzonderlijke situaties waarbij het gerechtvaardigd is dat het verblijf voor een redelijke termijn wordt voortgezet ondanks dat dit verblijf niet meer ‘medisch noodzakelijk’ is in verband met geneeskundige ggz. Het moet hier gaan om situaties waarbij ontslag uit de instelling medisch niet verantwoord is vanwege het ontbreken van de noodzakelijke ambulante zorg of vervolgvoorzieningen. Zorgaanbieder en zorgverzekeraar hebben wel geprobeerd de patiënt elders onder te brengen, maar zonder dat dit direct tot resultaat heeft geleid. De prestatie VMR moet voor deze patiënten een uitkomst bieden.
Een vzo-deelprestatie is bedoeld om zorg te registreren voor patiënten bij wie ondersteuning van vov-personeel nodig is voor een goed verloop van de diverse behandel- en/of diagnostiekactiviteiten. De vzo- deelprestatie is gebaseerd op een dagtarief, dat is bepaald op basis van de inzet van vov- personeel. De patiënt verblijft ’s nachts niet in de instelling.
De op de dag uitgevoerde behandel- en/of diagnostiekactiviteiten maken geen onderdeel uit van vzo en moeten dus apart geregistreerd worden op de dbc.
Zie Bijlage 4: Deelprestaties verblijf voor een specifieke beschrijving van de deelprestatie vzo.
Binnen de zorgcategorie verrichtingen wordt een onderscheid gemaakt tussen electroconvulsietherapie (ect) en ambulante methadon verstrekking (amv).
Alle behandelaren van wie het beroep op de openingsdatum van de dbc is opgenomen in de dbc-beroepentabel, mogen binnen de dbc verrichtingen registreren.
Bij electroconvulsietherapie (ect) moet de behandelaar niet alleen de tijd registreren die hij hieraan besteedt, maar ook het aantal behandelingen ect. De behandeling kan namelijk niet helemaal bekostigd worden met de vergoeding voor de geschreven behandeltijd. Aan de verrichting ect zijn de volgende kosten toegerekend: materiële kosten (zoals afschrijving, onderhoud van ect-apparatuur en overige materialen), loonkosten van betrokken behandelaren die niet op de dbc-beroepentabel staan (zoals de anesthesist, anesthesieverpleegkundige en verkoeververpleegkundige) en de tijd die een patiënt na de behandeling door brengt op de verkoeverkamer.
Registratie ect
Als er sprake is van ect, dan bevat de dbc altijd twee zaken:
– Verrichting ect: het aantal behandelingen ect wordt geregistreerd volgens de activiteiten- en verrichtingenlijst.
– De activiteit electroconvulsietherapie: beroepen die voorkomen op de dbc-beroepentabel registreren de bestede tijd met behulp van de activiteitcode voor ect (Behandeling → Fysische therapie → electroconvulsietherapie).
Zijn niet beide zaken geregistreerd, dan valt de dbc uit in de validatie.
Bij de verstrekking van methadon aan ambulante patiënten, moet de behandelaar niet alleen de tijd registreren die hij hieraan besteedt, maar ook het aantal verstrekkingen van methadon per kalendermaand. De behandeling kan namelijk niet geheel bekostigd worden met de vergoeding voor de geschreven behandeltijd. Het tarief van de verrichting ‘ambulante methadon’ is vastgesteld op basis van de gemiddelde inkoopprijs voor het medicijngebruik en is een vergoeding voor de medicijnkosten van de stof methadon per maand.
Registratie bij de verstrekking van methadon
De dbc moet twee zaken bevatten:
– Verrichting ambulante methadon: de behandelaar moet het aantal verstrekkingen ambulante methadon registreren. Dit is één verrichting per maand ongeacht de hoeveelheid methadon en frequentie van de verstrekkingen.
– De activiteit Farmacotherapie: bij de ambulante verstrekking van methadon moet de behandelaar de bestede tijd registreren op de activiteit ‘farmacotherapie’.
Zijn niet beide zaken geregistreerd, dan valt de dbc uit in de validatie.
Let op
Klinische verstrekking van methadon kan niet worden gedeclareerd. De kosten van klinisch verstrekte methadon zijn versleuteld in het tarief van verblijfsdagen.
Iedereen onder verantwoordelijkheid van de regiebehandelaar mag een dbc sluiten.
Let op
Als de dbc wordt gesloten met sluitreden 5, kan de dbc zonder weergave van een diagnoseclassificatie afgesloten worden.
Wanneer moet een dbc afgesloten worden, en met welke sluitreden
– Sluitreden 1:
als de patiënt:
– is overleden. In dit geval moet de dbc gesloten worden op de dag van overlijden. Het is niet toegestaan om nog patiëntgebonden activiteiten te registreren na de overlijdensdatum;
– is verhuisd en niet meer bereid is om te reizen voor de behandeling;
– langdurig niet meer op is komen dagen;
– 365 dagen geen zorg heeft ontvangen.
– Sluitreden 2:
als de patiënt voor de behandeling van de primaire diagnose wordt terug- of doorverwezen naar een andere instelling/praktijk.
– Sluitreden 3:
als de behandelaar en patiënt in overleg besluiten dat het behandeltraject voor de desbetreffende primaire diagnose is beëindigd.
– Sluitreden 5:
als de patiënt na de pré-intake, intake of diagnostiek niet in zorg terug komt of als de patiënt in crisis raakt en daarna in reguliere behandeling of uit zorg gaat.
– Sluitreden 9:
als de maximale looptijd van 365 dagen is bereikt (ongeacht of de patiënt gedurende die looptijd wel of niet zorg heeft ontvangen). Er moet een vervolg-dbc worden geopend met één van de volgende zorgtypen:
– (langdurige periodieke) Controle (201)
– voortgezette behandeling (202)
– uitloop (203)
Let op
Een uitzondering geldt voor het initiële zorgtype ‘second opinion’ (106). Deze dbc hoeft namelijk niet 365 dagen open te hebben gestaan wanneer een behandeling wordt overgenomen door een behandelaar na het uitvoeren van een second opinion. De initiële dbc met zorgtype ‘second opinion’(106) wordt afgesloten, om te vervolgen met een dbc met één van bovenstaande zorgtypen.
– Sluitreden 10:
als de zorg voor een patiënt over gaat naar een andere vorm van bekostiging. Deze sluitreden wordt gebruikt wanneer de behandeling in de gespecialiseerde ggz stopt vanwege de overgang naar een andere bekostigingsgrondslag (bijvoorbeeld Wlz).
Daarbij is een aanvullende voorwaarde dat er wordt verwacht dat de behandeling niet (op een later tijdstip) wordt voortgezet in de gespecialiseerde ggz. Wordt voortzetting van de behandeling (op een later tijdstip) wel verwacht, dan blijft de dbc openstaan.
Voorbeeld: wanneer de patiënt overgaat vanuit de gespecialiseerde ggz naar een behandeling binnen de forensische zorg en er wordt verwacht dat de patiënt niet meer terugkomt bij de gespecialiseerde ggz-zorgaanbieder voor een behandeling, wordt de dbc met deze sluitreden gesloten.
Wanneer de patiënt overgaat vanuit de gespecialiseerde ggz naar een behandeling binnen de forensische zorg, maar het is duidelijk dat de patiënt na het aflopen van de strafrechtelijke titel weer terugkomt in de gespecialiseerde ggz-behandeling bij dezelfde zorgaanbieder, dan mag de dbc niet gesloten worden.
– Sluitreden 19:
Een dbc afsluiten vanwege overgang naar de zzp-systematiek (binnen de Zvw).
Dit is het geval na 365 dagen aaneengesloten verblijf. Wanneer de patiënt langer dan 365 dagen aaneengesloten verblijft, moet de dbc gesloten worden en gaat de zorg voor de patiënt over op bekostiging door middel van zzp’s.
Een zorgtraject sluiten
Het zorgtraject moet gesloten worden wanneer een patiënt 365 dagen niet in zorg is geweest. Het zorgtraject moet dus 365 dagen na sluitingsdatum van de laatste dbc gesloten worden
Door de invoering van de budgetsystematiek voor de acute psychiatrische hulpverlening conform de generieke module, is er een ‘crisis-dbc binnen budget’ en ‘crisis-dbc buiten budget’ ingevoerd. De crisis-dbc binnen budget kan enkel worden gedeclareerd door of namens de budgethouder op grond van een individuele tariefbeschikking. Voor de ‘crisis-dbc’s binnen budget’ is er één zorgtype, 303: Acute psychiatrische hulpverlening binnen budget. Zie voor meer informatie over de budgetsystematiek de beleidsregel Budgetbekostiging acute psychiatrische hulpverlening en de nadere regel Informatieverstrekking vaststelling budget en bepalingen acute psychiatrische hulpverlening.
Bij een crisis-dbc’s buiten budget moet 1 van de volgende 3 zorgtypes worden geregistreerd:
304: Acute psychiatrische hulpverlening buiten budget – vervolg binnen budget
Dit zorgtype wordt geregistreerd als sprake is van acute psychiatrische hulpverlening, geleverd volgens de generieke module Acute psychiatrie.
Dit zorgtype geldt wanneer in een regio een regioplan is vastgesteld en er afspraken over de levering van acute psychiatrische hulpverlening zijn gemaakt en vastgelegd in een ingediende budgetaanvraag.
Dit zorgtype wordt gebruikt als de crisis-dbc’s binnen budget moet worden gesloten maar er nog sprake is van een crisissituatie. De crisis-dbc’s buiten budget met zorgtype 304 mogen alleen gedeclareerd worden door aanbieders die ook door of namens de gebudgetteerde zorgaanbieder de crisis-dbc’s binnen budget mogen declareren.
305: Acute psychiatrische hulpverlening buiten budget – zorgaanbieder geen onderdeel regioplan
Dit zorgtype wordt geregistreerd als sprake is van acute psychiatrische hulpverlening, geleverd volgens de generieke module Acute psychiatrie.
Dit zorgtype geldt wanneer in een regio een regioplan is vastgesteld en er afspraken over de levering van acute psychiatrische hulpverlening zijn gemaakt en vastgelegd in een ingediende budgetaanvraag, maar de zorgaanbieder die acute psychiatrische hulpverlening levert is geen onderdeel van het regioplan en/of mag niet door of namens de gebudgetteerde zorgaanbieder declareren.
In principe dient alle acute psychiatrische hulpverlening te verlopen via de aanbieders die onderdeel zijn van het regioplan. Deze prestatie met zorgtype geeft zorgaanbieders die geen onderdeel zijn van het regioplan en/of niet door of namens de gebudgetteerde zorgaanbieder mogen declareren de mogelijkheid acute psychiatrische hulpverlening te leveren als dat noodzakelijk is. Dit betreft een uitzonderlijke situatie.
Dat de crisis-dbc buiten budget met zorgtype 305 maximaal 1 kalenderdag mag openstaan, geeft de aanbieder de tijd de patient acute psychiatrische hulpverlening te bieden en te zorgen voor overdracht aan een zorgaanbieder die onderdeel is van het regioplan.
Een vervolg crisis-dbc buiten budget met dit zorgtype is dan ook niet mogelijk.
306: Acute psychiatrische hulpverlening buiten budget – geen regioplan
Dit zorgtype wordt geregistreerd als sprake is van acute psychiatrische hulpverlening.
Dit zorgtype geldt wanneer in een regio geen regioplan is vastgesteld en er geen afspraken over de levering van acute psychiatrische hulpverlening zijn gemaakt en vastgelegd in een ingediende budgetaanvraag.
Zorgvraagzwaarte
De wijze van aanlevering bestaat uit een wijze waarbij de zorgaanbieder aan de zorgverzekeraar declareert door tussenkomst van VECOZO B.V., verder aangeduid als ‘digitale declaratie’, en een wijze van aanleveren die niet geschiedt door tussenkomst van VECOZO, verder aangeduid als ‘papieren declaratie’.
Door de digitale wijze van aanlevering via VECOZO – en de daarbij behorende maskering van de zvzi – beschikt de zorgverzekeraar niet over de tot de verzekerde patiënt herleidbare zvzi als de kosten van gespecialiseerde geestelijke gezondheidszorg bij de zorgverzekeraar in rekening worden gebracht. Ten behoeve van de materiële controle krijgt de verzekeraar van Vektis C.V, verder te noemen Vektis, wel de beschikking over analyses op geaggregeerd niveau waarin de zorgvraagzwaarte indicatoren zijn verwerkt. VECOZO en Vektis treden bij de verwerkingen van de zorgvraagzwaarte indicatoren op als Trusted Third Party (TTP).
Deze wijze van aanlevering is voor advies voorgelegd aan het CBP. Het CBP heeft over de vormgeving van de aanlevering op 15 september 2015 positief geadviseerd.
De mogelijkheid voor de patiënt en de zorgaanbieder om een privacy verklaring als bedoeld in artikel 5.5.1 te ondertekenen blijft bij de component ‘zorgvraagzwaarte’ onverkort mogelijk. De zorgvraagzwaarte moet worden aangeduid met ‘999’.
Ook bij persoonlijkheidsstoornissen moet de zvzi worden aangeleverd. Dit aangezien er in het tweede rapport over zorgvraagzwaarte geen uitzondering meer wordt gemaakt voor de aanlevering van de zvzi bij persoonlijkheidsstoornissen.
Privacy
Naar aanleiding van een uitspraak25 van het College van Beroep voor het bedrijfsleven d.d. 8 maart 2012 is besloten een ontheffingsmogelijkheid te creëren van de algemeen geldende verplichting om diagnose-informatie, dan wel tot de diagnose te herleiden informatie, op de dbc-factuur te vermelden. Hieraan is uitvoering gegeven middels een afzonderlijke uitzonderingsbepaling (artikel 5.5 van de nadere regel).
De ontheffingsmogelijkheid is vormgegeven door middel van een verklaring die door zowel zorgaanbieder als patiënt dient te worden ondertekend. De zorgaanbieder dient deze aan de zorgverzekeraar te sturen en een kopie van de verklaring in zijn administratie te bewaren.
Het is overigens ook mogelijk dat de zorgaanbieder de verklaring in het bezit stelt van zijn patiënt en de patiënt vervolgens zelf, uiterlijk op het moment van indiening van de betreffende nota, de verklaring bij zijn zorgverzekeraar indient.
De noodzaak tot ondertekening van de verklaring door de patiënt vloeit voort uit de kenbaarheid (o.a. voor de zorgverzekeraar) van zijn wens om geen diagnose-informatie, of tot de diagnose herleidbare informatie, op de factuur te willen hebben staan. Hij geeft op deze manier aan gebruik te willen maken van de uitzonderingsbepaling van deze regeling.
De reden dat ook de zorgaanbieder de verklaring moet ondertekenen, is gelegen in het feit dat verplichting tot vermelding van de prestatiecode (diagnose-informatie) op de factuur, alsmede alle overige verplichtingen die uit de deze regeling voortvloeien, gericht zijn aan de zorgaanbieder en niet aan de zorgvrager (patiënt). De reikwijdte (zie ook artikel 1.1) van de nadere regel, inclusief de uitzonderingsbepaling, beperkt zich kortom tot zorgaanbieders. Door het ondertekenen van de verklaring geeft de zorgaanbieder te kennen dat hij van de uitzonderingsbepaling van de nadere regel gebruik wenst te maken.
Met artikel 3.5.4 faciliteert de NZa dat de zorgaanbieder een (van het maximumtarief) afwijkend tarief in rekening kan brengen, zodanig dat dit niet herleidbaar is naar de diagnose. Zorgaanbieder en zorgverzekeraar kunnen in onderling overleg afspreken op welke wijze dit wordt vormgegeven. De NZa schrijft niet voor hoe zo’n alternatieve betalingsprocedure er precies uit moet zien, aangezien er diverse varianten en subvarianten denkbaar zijn, die in de praktijk voor de ene zorgverzekeraar en/of zorgaanbieder wel en voor de andere zorgverzekeraar en/of zorgaanbieder juist weer niet voldoet. Wel schrijft de NZa voor dat de zorgverzekeraar binnen redelijke grenzen is gehouden om medewerking te verlenen aan de wens van een zorgaanbieder om tot een alternatieve betalingsprocedure te komen. Ook de uitspraak van het College van Beroep voor het bedrijfsleven geeft een aantal niet volledig uitgewerkte oplossingsrichtingen weer, die aanknopingspunten kunnen bieden om tot een dergelijke declaratie- en betalingsprocedure te komen.
|
Initiële dbc |
|
|---|---|
|
Code |
Zorgtype |
|
101 |
Reguliere zorg |
|
106 |
Second opinion-dbc |
|
107 |
Zorg op basis van een tertiaire verwijzing |
|
108 |
Langdurig periodieke controle (bij overname) |
|
109 |
Bemoeizorg |
|
147 |
Overgang vanuit de Jeugdwet |
|
152 |
Uitzondering paralleliteit ECT |
|
153 |
Uitzondering parallelliteit farmacotherapie |
|
154 |
Uitzondering parallelliteit tijdelijk verblijf |
|
155 |
Zorgmachtiging |
|
156 |
Crisismaatregel |
Reguliere zorg – 101
Het zorgtype reguliere zorg wordt gebruikt voor patiënten met een nieuwe zorgvraag die vanuit de eerste lijn, door bijvoorbeeld de huisarts of een collega-specialist, zijn doorverwezen.
Second opinion – 106
Een ‘second opinion’ is de herbeoordeling van een zorgvraag en het bijbehorend advies van een andere zorgaanbieder. Er is doorgaans sprake van een beperkt aantal contacten en er is géén sprake van een overname van de behandeling. Als de dbc het zorgtype ‘Second opinion’ (106) heeft, moet de behandelaar minimaal één diagnostische activiteit registreren. Een dbc met dit zorgtype mag daarnaast niet meer dan 250 minuten directe tijd bevatten.
Zorg op basis van tertiaire verwijzing – 107
Het betreft een patiënt met een nieuwe zorgvraag, die wordt gezien op basis van een erkende doorverwijzing door een andere zorgaanbieder omdat daar de benodigde expertise, kennis, ervaring en/of behandelfaciliteiten voor die zorgvraag niet aanwezig zijn.
Langdurig periodieke controle (bij overname) – 108
Er is sprake van een meerjarig zorgtraject waarbij de patiënt tenminste eenmaal per jaar ter controle wordt gezien nadat de initiële behandelingsfase is afgerond. Dit zorgtype kan alleen bij een initiële dbc worden geregistreerd wanneer de patiënt wordt overgenomen vanuit een andere zorginstelling/organisatie en waarbij er sprake is van een langdurig periodieke controle.
Bemoeizorg – 109
Dit zorgtype wordt geregistreerd als bemoeizorg de aanleiding is voor het starten van de dbc in de gespecialiseerde ggz. Er is geen sprake van een juridische maatregel ten aanzien van de zorg. Activiteiten die gerekend kunnen worden tot bemoeizorg (voortraject; aanleiding van zorg; nog geen zorgvraag en zorgvrager) behoren niet tot de geneeskundige ggz en vallen daarmee niet onder de dbc-systematiek.
Overgang vanuit de jeugdwet – 147
Dit zorgtype moet gebruikt worden als een lopende behandeling, bekostigd onder de Jeugdwet, wordt voortgezet en wordt bekostigd vanuit de Zvw.
Uitzondering parallelliteit ECT[152]
Dit zorgtype wordt geregistreerd indien er gebruik gemaakt wordt van de uitzonderingssituatie waarbij parallelliteit is toegestaan bij behandeling bij ECT
Uitzondering parallelliteit farmacotherapie [153]
Dit zorgtype wordt geregistreerd indien er gebruik gemaakt wordt van de uitzonderingssituatie waarbij parallelliteit is toegestaan bij behandeling bij farmacotherapie.
Uitzondering parallelliteit tijdelijk verblijf [154]
Dit zorgtype wordt geregistreerd indien er gebruik gemaakt wordt van de uitzonderingssituatie waarbij parallelliteit is toegestaan bij behandeling bij tijdelijk verblijf.
Zorgmachtiging [155]
Dit zorgtype wordt geregistreerd als er sprake is van verplichte zorg in het kader van de Wet verplichte ggz op basis van een Zorgmachtiging.
Crisismaatregel [156]
Dit zorgtype wordt geregistreerd als er sprake is van verplichte zorg in het kader van de Wet verplichte ggz op basis van een crisismaatregel.
|
Vervolg-dbc |
|
|---|---|
|
Code |
Zorgtype |
|
201 |
(Langdurig periodieke) controle |
|
202 |
Voortgezette behandeling |
|
203 |
Uitloop |
|
204 |
Exacerbatie/recidive |
|
205 |
Bemoeizorg |
|
252 |
Uitzondering paralleliteit ECT |
|
253 |
Uitzondering parallelliteit farmacotherapie |
|
254 |
Geen behandeling vanwege VMR |
|
255 |
Zorgmachtiging |
|
256 |
Crisismaatregel |
(langdurig periodieke) Controle – 201
Registreer dit vervolg zorgtype als de patiënt ten minste eenmaal per jaar ter controle wordt gezien nadat de initiële behandelingsfase is afgerond.
Voortgezette behandeling – 202
Kies voor het vervolg zorgtype voortgezette behandeling als een behandeling voor een bepaalde diagnose langer dan 365 dagen duurt.
Uitloop – 203
Dit vervolg zorgtype wordt geregistreerd als een behandeling door omstandigheden (bijvoorbeeld wachtlijsten) langer duurt dan 365 dagen. In feite zou de behandeling binnen 365 dagen na openen van de dbc afgerond kunnen worden. Door omstandigheden die niet door de behandeling zelf worden veroorzaakt, wordt deze periode echter overschreden.
Exacerbatie/recidive – 204
Het vervolg zorgtype exacerbatie/recidive mag worden geregistreerd als de patiënt binnen 365 dagen na sluiten van de dbc voor dezelfde primaire diagnose weer in behandeling komt bij dezelfde zorgaanbieder. Bij het openen van een vervolg-dbc met dit zorgtype gaat het niet om het voorzetten van de vorige dbc, maar om een terugval.
Bemoeizorg – 205
Dit vervolg zorgtype wordt geregistreerd als bemoeizorg de aanleiding is voor het starten van de dbc in de gespecialiseerde ggz. Er is geen sprake van een juridische maatregel ten aanzien van de zorg. Activiteiten die gerekend kunnen worden tot bemoeizorg (voortraject; toeleiding naar zorg; nog geen zorgvraag en zorgvrager) behoren niet tot de geneeskundige ggz en vallen daarmee niet onder de dbc-systematiek.
Uitzondering parallelliteit ECT[252]
Dit zorgtype wordt geregistreerd indien er gebruik gemaakt wordt van de uitzonderingssituatie waarbij parallelliteit is toegestaan bij behandeling bij ECT.
Uitzondering parallelliteit farmacotherapie [253]
Dit zorgtype wordt geregistreerd indien er gebruik gemaakt wordt van de uitzonderingssituatie waarbij parallelliteit is toegestaan bij behandeling bij farmacotherapie.
Geen behandeling vanwege VMR – 254
Dit zorgtype wordt geregistreerd indien er binnen een vervolg-dbc met VMR geen sprake is van behandeling. Op het moment dat er wel sprake is van behandeling binnen de vervolg-dbc in combinatie met VMR is dit zorgtype niet van toepassing.
Zorgmachtiging 255
Dit vervolg zorgtype wordt geregistreerd als er sprake is van verplichte zorg in het kader van de Wet verplichte ggz op basis van een Zorgmachtiging.
Crisismaatregel 256
Dit vervolg zorgtype wordt geregistreerd als er sprake is van verplichte zorg in het kader van de Wet verplichte ggz op basis van een crisismaatregel.
|
Crisis-dbc |
|
|---|---|
|
Code |
Zorgtype |
|
303 |
Acute psychiatrische hulpverlening binnen budget |
|
304 |
Acute psychiatrische hulpverlening buiten budget- vervolg binnen budget |
|
305 |
Acute psychiatrische hulpverlening buiten budget- zorgaanbieder geen onderdeel regioplan |
|
306 |
Acute psychiatrische hulpverlening buiten budget- geen regioplan |
303: Acute psychiatrische hulpverlening binnen budget
Dit zorgtype wordt geregistreerd als sprake is van acute psychiatrische hulpverlening, geleverd volgens de generieke module Acute psychiatrie.
Dit zorgtype geldt alleen voor zorgaanbieders met een door de NZa vastgesteld budget van acute psychiatrische hulpverlening binnen budget. Voorwaarden zijn dat in een regio een regioplan is vastgesteld en er afspraken over de levering van acute psychiatrische hulpverlening zijn gemaakt en vastgelegd in een tweezijdig ingediende budgetaanvraag.
304: Acute psychiatrische hulpverlening buiten budget – vervolg binnen budget
Dit zorgtype wordt geregistreerd als sprake is van acute psychiatrische hulpverlening, geleverd volgens de generieke module Acute psychiatrie.
Dit zorgtype geldt wanneer in een regio een regioplan is vastgesteld en er afspraken over de levering van acute psychiatrische hulpverlening zijn gemaakt en vastgelegd in een ingediende budgetaanvraag.
Dit zorgtype wordt gebruikt als de crisis-dbc’s binnen budget moet worden gesloten maar er nog sprake is van een crisissituatie. De crisis-dbc’s buiten budget met zorgtype 304mogen alleen gedeclareerd worden door aanbieders die ook door of namens de gebudgetteerde zorgaanbieder de crisis-dbc’s binnen budget mogen declareren.
305: Acute psychiatrische hulpverlening buiten budget – zorgaanbieder geen onderdeel regioplan
Dit zorgtype wordt geregistreerd als sprake is van acute psychiatrische hulpverlening, geleverd volgens de generieke module Acute psychiatrie.
Dit zorgtype geldt wanneer in een regio een regioplan is vastgesteld en er afspraken over de levering van acute psychiatrische hulpverlening zijn gemaakt en vastgelegd in een ingediende budgetaanvraag, maar de zorgaanbieder die acute psychiatrische hulpverlening levert is geen onderdeel van het regioplan en/of mag niet door of namens de gebudgetteerde zorgaanbieder declareren.
306: Acute psychiatrische hulpverlening buiten budget – geen regioplan
Dit zorgtype wordt geregistreerd als sprake is van acute psychiatrische hulpverlening.
Dit zorgtype geldt wanneer in een regio geen regioplan is vastgesteld en er geen afspraken over de levering van acute psychiatrische hulpverlening zijn gemaakt en vastgelegd in een ingediende budgetaanvraag.
Codelijst en omschrijvingen
Deze bijlage bevat achtereenvolgens de codelijst met alle te registreren activiteiten en verrichtingen, en de meer uitgebreide definitie daarvan.
|
Activiteit |
Soort |
Selecteerbaar |
Mag direct |
Mag indirect |
Mag reistijd |
Mag groep? |
|
|---|---|---|---|---|---|---|---|
|
1. Pré-intake |
Tijdschrijven |
Ja |
Nee |
Ja |
Nee |
Ja |
|
|
2. Diagnostiek |
Tijdschrijven |
Nee |
|||||
|
2.1 |
Intake & screening |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.2 |
Verwerven informatie van eerdere behandelaars |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.3 |
Anamnese / vragenlijsten |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.4 |
Hetero-anamnese |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.5 |
Psychiatrisch onderzoek |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.6 |
Psychodiagnostisch onderzoek |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
2.6.1 |
Intelligentie |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.6.2 |
Neuropsychologisch |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.6.3 |
Persoonlijkheid |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.7 |
Orthodidactisch onderzoek |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.8 |
Vaktherapeutisch onderzoek |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.9 |
Contextueel onderzoek (gezin, school, etc.) |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.10 |
Lichamelijk onderzoek |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.11 |
Aanvullend onderzoek: lab, rad, klin.neur.) |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.12 |
Advisering |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
2.13 |
Overige diagnostische activiteiten |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3. Behandeling |
Tijdschrijven |
Nee |
|||||
|
3.1 |
Communicatief behandelcontact |
Tijdschrijven |
Nee |
||||
|
3.1.1 |
Follow up behandelcontact |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.1.1.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.1.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.1.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.1.4 |
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.1.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.1.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.1.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.2 |
Steunend en structurerend behandelcontact |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.1.2.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.2.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.2.4 |
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.2.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.2.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.2.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3 |
Psychotherapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.1.3.1 |
Psychoanalyse |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.1.3.1.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.1.4 |
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.1.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.2 |
Psychodynamische psychotherapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.1.3.2.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.2.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.2.4 |
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.2.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.2.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.2.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.3 |
Gedragstherapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.1.3.3.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.3.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.3.4 |
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.3.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.3.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.3.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.4 |
Cognitieve gedragstherapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.1.3.4.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.4.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.4.4 |
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.4.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.4.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.4.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.5 |
Interpersoonlijke therapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.1.3.5.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.5.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.5.4 |
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.5.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.5.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.5.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.6 |
Patiëntgerichte therapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.1.3.6.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.6.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.6.4 |
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.6.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.6.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.6.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.7 |
Systeemtherapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.1.3.7.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.7.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.7.4 |
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.7.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.7.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.7.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.8 |
Overig psychotherapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.1.3.8.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.8.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.8.4 |
Systeem (gezin/paar/ouders) zonder patiënt individu |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.8.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.3.8.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.3.8.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.4 |
Overige (communicatieve) behandeling |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.1.4.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.4.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.4.4 |
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.4.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.1.4.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.1.4.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.2 |
Farmacotherapie |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.3 |
Fysische therapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.3.1 |
Electroconvulsietherapie |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.3.2 |
Lichttherapie |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.3.3 |
Transcraniële magnetische stimulatie |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.3.4 |
Overig behandeling fysische technieken |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.3.5 |
Deep brain stimulation |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.3.6 |
Neurofeedback |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4 |
Vaktherapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.4.4 |
Beeldende therapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.4.4.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.4.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.4.4 |
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.4.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.4.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.4.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.5 |
Danstherapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.4.5.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.5.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.5.4 |
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.5.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.5.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.5.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.6 |
Dramatherapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.4.6.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.6.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.6.4 |
Systeem (gezin/paar/ouders) zonder patiënt individu |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.6.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.6.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.6.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.7. |
Muziektherapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.4.7.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.7.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.7.4. |
Systeem (gezin/paar/ouders) zonder patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.7.5. |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.7.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.7.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.8. |
Psychomotorische therapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.4.8.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.8.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.8.4 |
Systeem (gezin/paar/ouders) zonder patiënt individu |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.8.5 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.4.8.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.4.8.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
ja |
|
3.5 |
Fysiotherapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.5.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.5.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.5.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.5.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.6 |
Ergotherapie |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
3.6.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.6.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
3.6.6 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
3.6.7 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
4. Begeleiding |
Tijdschrijven |
Nee |
|||||
|
4.6 |
Geneeskundig begeleidingscontact |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
4.6.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
4.6.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
4.6.3 |
Systeem (gezin/paar/ouders) zonder patiënt individu |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
4.6.4 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
4.6.5 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
4.6.6 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
4.7 |
Ondersteunend begeleidingscontact tijdens verblijf met overnachting |
Tijdschrijven |
Nee |
Nee |
Nee |
Nee |
Nee |
|
4.7.1 |
Patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
4.7.2 |
Patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
4.7.3 |
Systeem (gezin/paar/ouders) zonder patiënt individu |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
4.7.4 |
Systeem (gezin/paar/ouders) zonder patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
4.7.5 |
Systeem (gezin/paar/ouders) met patiënt individueel |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Nee |
|
4.7.6 |
Systeem (gezin/paar/ouders) met patiënt in groep |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
5. Verpleging |
Tijdschrijven |
Nee |
|||||
|
5.1 |
Verpleging |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
6. Crisis |
Tijdschrijven |
Nee |
|||||
|
6.1 |
Crisiscontact binnen kantooruren |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
6.2 |
Crisiscontact buiten kantooruren |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
6.4 |
Intake en screening crisisinterventie |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
6.5 |
Psychiatrisch onderzoek crisisinterventie |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
6.6 |
Farmacotherapie crisisinterventie |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
6.7 |
Steunend en structurerend crisiscontact |
Tijdschrijven |
Ja |
Ja |
Ja |
Ja |
Ja |
|
7. Algemeen indirecte tijd |
Tijdschrijven |
Nee |
|||||
|
7.1 |
Zorgcoördinatie |
Tijdschrijven |
Ja |
Nee |
Ja |
Nee |
Nee |
|
7.2 |
No show |
Tijdschrijven |
Ja |
Nee |
Nee |
Ja |
Nee |
|
7.3 |
Interne patiëntbespreking (mdo) |
Tijdschrijven |
Ja |
Nee |
Ja |
Nee |
Ja |
|
7.4 |
Extern overleg met derden (buiten de instelling) |
Tijdschrijven |
Ja |
Nee |
Ja |
Nee |
Ja |
|
7.5 |
Verslaglegging algemeen (bijv. correspondentie, brief) |
Tijdschrijven |
Ja |
Nee |
Ja |
Nee |
Ja |
|
7.6 |
Activiteiten i.v.m. juridische procedures (Wvggz) |
Tijdschrijven |
Ja |
Nee |
Ja |
Nee |
Ja |
|
7.7 |
Regelen tolken |
Tijdschrijven |
Ja |
Nee |
Ja |
Nee |
Ja |
|
8. Verblijfsdag met overnachting (24-uurs verblijf) |
Verblijfsdag |
Nee |
|||||
|
8.8 |
Verblijf met overnachting (24-uurs verblijf) |
Verblijfsdag |
Nee |
Nee |
Nee |
Nee |
Nee |
|
8.8.01 |
Deelprestatie verblijf A (Lichte verzorgingsgraad) |
Verblijfsdag |
Ja |
Nee |
Nee |
Nee |
Nee |
|
8.8.02 |
Deelprestatie verblijf B (Beperkte verzorgingsgraad) |
Verblijfsdag |
Ja |
Nee |
Nee |
Nee |
Nee |
|
8.8.03 |
Deelprestatie verblijf C (Matige verzorgingsgraad) |
Verblijfsdag |
Ja |
Nee |
Nee |
Nee |
Nee |
|
8.8.04 |
Deelprestatie verblijf D (Gemiddelde verzorgingsgraad) |
Verblijfsdag |
Ja |
Nee |
Nee |
Nee |
Nee |
|
8.8.05 |
Deelprestatie verblijf E (Intensieve verzorgingsgraad) |
Verblijfsdag |
Ja |
Nee |
Nee |
Nee |
Nee |
|
8.8.06 |
Deelprestatie verblijf F (Extra intensieve verzorgingsgraad) |
Verblijfsdag |
Ja |
Nee |
Nee |
Nee |
Nee |
|
8.8.0.7 |
Deelprestatie verblijf G (zeer intensieve verzorgingsgraad) |
Verblijfsdag |
Ja |
Nee |
Nee |
Nee |
Nee |
|
8.8.0.8 |
Deelprestatie verblijf H (HIC) |
Verblijfsdag |
Ja |
Nee |
Nee |
Nee |
Nee |
|
8.9 |
Verblijf zonder overnachting |
Verblijfsdag |
Nee |
Nee |
Nee |
Nee |
Nee |
|
8.9.01 |
Deelprestatie verblijf zonder overnachting |
Verblijfsdag |
Ja |
Nee |
Nee |
Nee |
Nee |
|
1. Dagbesteding |
Dagbesteding |
Nee |
|||||
|
9.1 |
Dagbesteding sociaal (ontmoeting) |
Dagbesteding |
Ja |
Nee |
Nee |
Nee |
Nee |
|
9.2 |
Dagbesteding activering (dagactiviteiten) |
Dagbesteding |
Ja |
Nee |
Nee |
Nee |
Nee |
|
9.3 |
Dagbesteding educatie |
Dagbesteding |
Ja |
Nee |
Nee |
Nee |
Nee |
|
9.4 |
Dagbesteding arbeidsmatig |
Dagbesteding |
Ja |
Nee |
Nee |
Nee |
Nee |
|
9.5 |
Dagbesteding overig |
Dagbesteding |
Ja |
Nee |
Nee |
Nee |
Nee |
|
2. Verrichting |
Verrichting |
Nee |
|||||
|
10.1 |
Electroconvulsietherapie |
Verrichting |
Ja |
Nee |
Nee |
Nee |
Nee |
|
10.2 |
Ambulante methadon (medicijn, registratie per maand) |
Verrichting |
Ja |
Nee |
Nee |
Nee |
Nee |
|
10.6 |
Toeslag tolk gebarentaal / communicatiespecialist |
Verrichting |
Ja |
Nee |
Nee |
Nee |
Nee |
|
10.7 |
Toeslag oorlogsgerelateerd psychotrauma |
Verrichting |
Ja |
Nee |
Nee |
Nee |
Nee |
Definities van activiteiten en verrichtingen
Diagnostiek en behandeling en behandeling
– Pré-intake
Op deze activiteit wordt de indirect patiëntgebonden tijdsbesteding geschreven die wordt besteed aan patiënten voorafgaand aan de intake. Het is mogelijk dat een dbc met alleen pré-intake niet leidt tot een vervolgtraject en dus niet verder getypeerd zal worden. De dbc kan dan worden afgesloten met reden van sluiten pré-intake, intake of diagnostiek. Voorbeelden zijn: een patiënt proberen te bereiken voor een eerste afspraak, overleg met de verwijzer over de geschiktheid voor verwijzing van een potentiële patiënt. Onder pré-intake mogen geen activiteiten in het kader van openbare ggz of preventie worden geschreven. Op pré-intake kan alleen indirect patiëntgebonden tijd worden geregistreerd. Omdat er altijd directe tijd in een dbc geregistreerd moet zijn, is het niet mogelijk een dbc te declareren met alleen pre-intake.
– Diagnostiek
Dit onderdeel omvat alle activiteiten gericht op verduidelijking van de klachten en van de zorgvraag. Onder diagnostiek onderscheiden we de volgende activiteiten:
– Intake/screening: alle (gespreks)activiteiten gericht op verduidelijking van de klachten en van de zorgvraag.
– Verwerven informatie van eerdere behandelaars.
– Anamnese: het verzamelen van alle noodzakelijke diagnostische informatie bij de patiënt met behulp van gesprekken en vragenlijsten.
– Hetero-anamnese: het verzamelen van alle noodzakelijke diagnostische informatie bij de partner, familie of andere relaties van de patiënt met behulp van gesprekken en vragenlijsten.
– Psychiatrisch onderzoek.
– Psychodiagnostisch onderzoek (intelligentie, neuropsychologisch, persoonlijkheid).
– Orthodidactisch onderzoek.
– Vaktherapeutisch onderzoek.
– Contextueel onderzoek (gezin, school, et cetera): inschatten van de invloed/beperkingen/mogelijkheden van gezin, school of andere voor het kind/de jeugdige betekenisvolle milieus.
– Lichamelijk onderzoek.
– Aanvullend onderzoek (laboratorium, radiologie, klinische neurofysiologie, nucleaire geneeskunde). De behandelaar registreert de patiëntgebonden tijd die hij besteedt aan het aanvragen en (laten) uitvoeren van aanvullend onderzoek.
– Advisering: diagnostische bevindingen en beleidsadvies bespreken met betrokkenen en in gezamenlijkheid bepalen van het verdere beleid.
– Overige diagnostische activiteiten.
Op deze activiteiten wordt alle daarmee samenhangende direct en indirect patiëntgebonden tijd geschreven.
– Behandeling
– Communicatieve behandeling: hieronder wordt iedere vorm van behandeling verstaan waarbij communicatie op zichzelf het belangrijkste instrument is om tot vermindering van klachten of symptomen te komen. Het begrip omvat wat vroeger ook wel ‘gespreksbehandeling’ werd genoemd, maar biedt tevens ruimte voor elektronische of schriftelijke communicatie en voor non-verbale communicatietechnieken.
De categorie communicatieve behandeling is onderverdeeld in de volgende groepen:
– Follow-up behandelingscontact: hierbij wordt het beloop van de klachten en symptomen vastgelegd in het vervolg op een eerder ingestelde behandeling van welke soort dan ook. Zo nodig wordt de eerder ingestelde behandeling aangepast en worden adviezen gegeven met betrekking tot het dagelijks functioneren van de patiënt.
– Steunend en structurerend behandelingscontact: ter vermindering van klachten en symptomen en verandering van habituele gedragspatronen, wordt gericht gebruik gemaakt van empathie, confrontatie, cognitieve herordening en gedragsveranderende technieken.
– Psychotherapie: is opgesplitst in een aantal mogelijke soorten psychotherapie. Met name die vormen zijn genoemd die steunen op de uitkomsten van wetenschappelijk onderzoek of op de professionele traditie. Daarnaast is een categorie ‘overig’ opgenomen (denk bijvoorbeeld aan vormen van psychotherapie die niet in de registratielijst worden genoemd zoals kinderpsychotherapie, familieopstellingen, milieutherapie et cetera).
– Overige (communicatieve) behandelcontacten betreffen alle activiteiten die vallen onder communicatieve behandeling maar niet zijn te plaatsen onder de hierboven genoemde groepen. Onder deze categorie kunnen we onder andere de volgende activiteiten rekenen: psycho-educatie, training patiënten, ouder-groepstraining, videohometraining, instructies, et cetera. Ook de somatische activiteiten en logopedie kunnen onder deze activiteit worden weggeschreven.
Op deze activiteiten wordt alle daarmee samenhangende patiëntgebonden tijd geschreven. Preventieve activiteiten die in het kader van het behandeltraject van de patiënt plaatsvinden, kunnen worden weggeschreven als directe tijd onder overige (communicatieve) behandelcontacten bijvoorbeeld leefstijltraining, educatieve behandeling et cetera.
– Farmacotherapie: dit betreft de medicamenteuze behandeling van psychiatrische en somatische aandoeningen bij patiënten (zowel klinisch als ambulant). Op deze activiteit wordt de directe en indirect patiëntgebonden tijd geschreven met betrekking tot het voorschrijven en toepassen van farmacotherapie (het consult).
– Fysische therapie: dit betreft de behandeling met behulp van fysische technieken. Daarbij worden fysische stimuli (zoals elektriciteit, magnetische golven et cetera) op (delen van) de hersenen gericht. De toediening van de stimuli kan binnen de schedel plaatsvinden, door de schedel heen of via afferente zenuwbanen. Deze vormen van behandeling zijn sterk in ontwikkeling. De volgende vormen van fysische therapie zijn opgenomen:
– Electroconvulsietherapie
– Lichttherapie
– Transcraniële magnetische stimulatie
– Overig behandeling fysische technieken
– Deep brain stimulation.
De behandelaren registreren de door hen bestede patiëntgebonden tijd op deze activiteiten. Voor electroconvulsietherapie geldt dat de materiële kosten en de inzet van beroepen die niet voorkomen op de dbc-beroepentabel (bijvoorbeeld anesthesist, verkoeververpleegkundige) in kaart worden gebracht via registratie van een verrichting/behandeling ect.
– Vaktherapie: Dit is een behandelvorm voor mensen met psychiatrische stoornissen en psychosociale en fysieke problematiek, waarbij methodisch gebruik gemaakt wordt van een ervaringsgerichte werkwijze. De vakdisciplines zijn: beeldende therapie, danstherapie, dramatherapie, muziektherapie en psychomotorische therapie. Vaktherapie wordt uitgeoefend door beeldende, dans-, drama-, muziek- en psychomotorische therapeuten. Systematische inzet van werkvormen, materialen en technieken in de genoemde disciplines zijn het voertuig voor de beroepsuitvoering. De problematiek van de cliënt komt ‘al doende’ naar voren en leidt tot ervaringen die effect hebben op de problematiek.
– Fysiotherapie: Het betreft hier fysiotherapie ter behandeling van de stoornis zoals geregistreerd in de ggz-dbc. Het gaat om activiteiten zoals die ook terug te vinden zijn in de beleidsregel Prestatiebeschrijvingen voor fysiotherapie
– Ergotherapie: Het betreft hier ergotherapie ter behandeling van de stoornis zoals geregistreerd in de ggz-dbc. Het gaat om activiteiten zoals die ook terug te vinden zijn in de beleidsregel Prestatiebeschrijvingen voor ergotherapie.
– Begeleiding
Er worden twee vormen van begeleiding onderscheiden26: ‘Geneeskundig begeleidingscontact’ en ‘Ondersteunend begeleidingscontact tijdens verblijf met overnachting’.
– Geneeskundig begeleidingscontact: Deze vorm van begeleiding omvat activiteiten die gericht zijn op de beperkingen voortvloeiend uit de stoornis en die ingrijpen op deze beperkingen. Dit begeleidingscontact dient te worden opgenomen in het behandelplan.
– Ondersteunend begeleidingscontact tijdens verblijf met overnachting: Bij ondersteunende begeleiding gaat het om het handhaven van de zelfredzaamheid en integratie in de samenleving. De begeleiding is niet gericht op de stoornis of aandoening zelf, maar op de beperkingen van de verzekerde die veroorzaakt worden door de stoornis. Deze ondersteunende begeleiding dient onderdeel te zijn van het zorgprogramma als integraal onderdeel van verblijf.
– Verpleging
Verpleging in het kader van de Zvw kan als onderdeel van geneeskundige zorg (artikel 2.4 Bzv) voorkomen. Werkzaamheden die verpleegkundigen verrichten in het kader van geneeskundige zorg, behoren tot de prestatie geneeskundige zorg. In artikel 2.10 Bzv wordt er op gewezen dat verpleging een onderdeel kan zijn van verblijf. Tot slot is verpleging als afzonderlijke prestatie mogelijk in verband met medisch-specialistische zorg, maar zonder verblijf (artikel 2.11 Bzv).
6. Algemeen indirecte tijd
– Zorgcoördinatie: zorgcoördinatie heeft ten doel om alle zorg die een individuele patiënt van de eigen instelling met complexe problematiek op enig moment nodig zou kunnen hebben voor hem/haar beschikbaar te kunnen maken en op elkaar af te stemmen. De tijdsbesteding aan alle activiteiten die in dit kader voor deze individuele patiënt worden uitgevoerd, wordt op deze activiteit geregistreerd. Behandelaren kunnen hun tijd op de activiteit zorgcoördinatie verantwoorden als er sprake is van coördinerende activiteiten voor de patiënt ‘over de muren van de afdeling of instelling heen’. Dit kan betrekking hebben op:
– ofwel coördineren van de zorg van verschillende behandelaren of afdelingen binnen een instelling;
– ofwel coördineren van de zorg van de eigen zorginstelling en andere zorginstellingen en instanties.
Alle overige coördinerende activiteiten die direct samenhangen met het uitvoeren van de op deze lijst genoemde activiteiten en verrichtingen, vallen hier dus niet onder. Tevens vallen hier niet onder de coördinerende activiteiten die voor groepen patiënten of voor de gehele instelling worden uitgevoerd.
– No show: het komt voor dat patiënten niet verschijnen op gemaakte afspraken zodat er ‘loze ruimte’ ontstaat in de agenda van de behandelaar. Dit wordt ook wel aangeduid als ‘No show’. No show is een gepland patiëntcontact met een behandelaar, waarop de patiënt niet verschijnt, terwijl de patiënt niet binnen een (werkdag) termijn van 24 uur voorafgaand aan de afspraak heeft afgezegd. Voor het registreren van No show gelden volgende regels:
– Op de activiteit ‘No show’ mag geen (in)directe tijd geschreven worden.
– In geval van ‘No show’ mag alleen reistijd als indirecte tijd worden geschreven. In dit geval gaat de behandelaar op huisbezoek en blijkt de patiënt om welke reden dan ook niet thuis te zijn/open te doen. Deze ‘verloren’ reistijd kan geregistreerd worden.
– Interne patiëntbespreking (mdo): onder een interne patiëntbespreking verstaan we de tijdsbesteding van een behandelaar aan het voeren van overleg met collega-behandelaren (dus binnen de eigen instelling) over de hulpverlening aan patiënten ter voorbereiding of naar aanleiding van de uitvoering van een activiteit of verrichting. Ten aanzien van de interne patiëntenbespreking, (het multidisciplinair overleg) geldt dat veelal sprake is van een groepsgewijze bespreking. Meerdere behandelaren bespreken meerdere patiënten tijdens een overleg. Alle behandelaren registreren de totale bestede tijd (totale duur van het mdo) op deze activiteit. Deze tijd wordt verdeeld over de dbc’s van alle tijdens het mdo besproken patiënten.
Voorbeeld: er vindt een mdo plaats met drie behandelaren waar zes patiënten aan bod komen. Het mdo duurt 60 minuten. De drie behandelaren verdelen nu elk het door hen bestede uur mdo over alle zes besproken patiënten.
– Extern overleg: de tijdsbesteding van een behandelaar die is gemoeid met het voeren van overleg met derden (dus buiten de eigen instelling) over de hulpverlening of naar aanleiding daarvan (bijvoorbeeld: een consult dat plaatsvindt tussen een behandelaar en een leraar over een kind dat in behandeling is).
– Verslaglegging algemeen: verslaglegging algemeen zoals correspondentie over of namens de patiënt of een ontslagbrief.
– Activiteiten i.v.m. juridische procedures (Wet verplichte ggz): administratieve activiteiten, correspondentie, et cetera in verband met juridische of gerechtelijke procedures van een patiënt op grond van de Wvggz.
– Regelen tolken: de tijdsbesteding van een behandelaar die is gemoeid met het regelen van een tolk voor een activiteit of verrichting die face-to-face wordt uitgevoerd. Met betrekking tot het regelen van een tolk gebarentaal / communicatiespecialist kan er algemeen indirecte tijd worden geregistreerd.
Crisis
Crisis-activiteiten kunnen geregistreerd worden als er sprake is van een crisissituatie waarin een crisis-dbc buiten budget geopend wordt.
– Crisiscontact binnen kantooruren: een patiëntgebonden contact bij acute en/of niet-geplande problematiek, dat plaatsvindt op maandag tot en met vrijdag, niet zijnde een feestdag, waarbij de (indirect of direct) patiëntgebonden tijd 50% of meer valt binnen de periode van 08.00 – 18.00 uur.
– Crisiscontact buiten kantooruren: een patiëntgebonden contact bij acute en/of niet-geplande problematiek, dat plaatsvindt op zaterdagen, zondagen en feestdagen en ieder patiëntgebonden contact bij acute problematiek op werkdagen waarbij de (indirect of direct) patiëntgebonden tijd voor meer dan 50% valt buiten de periode van 08.00-18.00 uur.
– Intake en screening crisisinterventie: alle (gesprek)activiteiten gericht op verduidelijking van de klachten en van de crisisinterventie.
Psychiatrisch onderzoek crisisinterventie: alle activiteiten in het kader van een psychiatrisch onderzoek tijdens de intake van de crisisinterventie, ter ondersteuning van de gegevensverzameling.Hieronder valt ook onderzoek om een somatische oorzaak uit te sluiten.
– Farmacotherapie crisisinterventie: dit betreft de medicamenteuze behandeling van psychiatrische en somatische aandoeningen bij patiënten tijdens een crisisinterventie. Op deze activiteit wordt de directe en indirect patiëntgebonden tijd geschreven met betrekking tot het voorschrijven en toepassen van farmacotherapie.
– Steunend en structurerend crisiscontact: dit contact is vooral gericht op de stabilisatie van de patiënt tijdens de crisisinterventie en op het voorkomen van verergering van gedrag- of psychische problematiek.
Verblijf
– Verblijf met overnachting (24-uurs verblijf)
Verblijf in een instelling wordt geregistreerd in verblijfsdagen. Een verblijfsdag kan alleen geregistreerd worden wanneer een patiënt de dag en de daaropvolgende nacht aanwezig is geweest in de instelling. De dag van opname en de daarop volgende nacht gelden als één verblijfsdag. Alleen als de patiënt op zijn laatst om 20:00 uur is opgenomen en ’s nachts in de instelling verblijft, mag voor die dag nog een verblijfsdag worden geregistreerd. De dag waarop de patiënt ontslagen wordt en dus niet de daaropvolgende nacht in de instelling verblijft, geldt niet als verblijfsdag.
Artikel 2.10 Bzv
1. Verblijf omvat verblijf gedurende een ononderbroken periode van ten hoogste 365 dagen, dat medisch noodzakelijk is in verband met de geneeskundige zorg, bedoeld in artikel 2.4, al dan niet gepaard gaande met verpleging, verzorging of paramedische zorg.
2. Een onderbreking van ten hoogste dertig dagen wordt niet als onderbreking beschouwd, maar deze dagen tellen niet mee voor de berekening van de 365 dagen.
3. In afwijking van het tweede lid tellen onderbrekingen wegens weekend- en vakantieverlof wel mee voor de berekening van de 365 dagen.
– Verblijf zonder overnachting
Deze deelprestatie is bedoeld voor patiënten bij wie ondersteuning door vov-personeel nodig is voor een goed verloop van de diagnostiek en behandeling. De patiënt verblijft ’s nachts niet in de instelling.
Dagbesteding
Het doel van dagbesteding is het bevorderen, behouden of compenseren van de zelfredzaamheid van de patiënt. Binnen de gespecialiseerde ggz is het van belang dat de dagbesteding:
– altijd in het kader is van de (psychiatrische) behandeling en;
– terug te vinden is in het behandelplan van de patiënt dat is opgesteld door de regiebehandelaar.
Dagbesteding wordt geregistreerd op basis van uren aanwezigheid.
– Dagbesteding sociaal (ontmoeting)
De meest basale functie van een dagactiviteitencentrum is de ontmoetingsfunctie. De inloopfunctie is de meest ‘laagdrempelige’ functie in het kader van dag- en arbeidsmatige activiteiten. Het gaat dan ook vooral om de beschikbaarheidsfunctie. Dat betekent dat aan deelnemers over het algemeen geen stringente eisen worden gesteld voor wat betreft de deelname aan de inloop.
– Dagbesteding activering
Dit gaat verder dan alleen anderen ontmoeten en betreft deelname aan recreatieve, creatieve of sportieve activiteiten. Tekenen en schilderen bijvoorbeeld, maar ook gipsgieten, kleding maken, tuinieren, voetballen, zwemmen of sjoelen. (Re)creatieve activiteiten worden over het algemeen groepsgewijs aangeboden. De deelname is niet verplicht, maar is minder vrijblijvend dan bij dagbesteding sociaal. Het aantal patiënten varieert per type (re)creatieve activiteit van enkele patiënten tot wel twintig. Voor incidentele activiteiten, zoals jaarlijkse uitstapjes, kan het aantal patiënten nog groter zijn.
– Dagbesteding educatie
Te denken valt aan een computercursus, een cursus boekbinden, lijsten maken, gitaarspelen, tekenen, bloemschikken, drama en toneel enzovoorts. Ook bij de educatieve activiteiten is er over het algemeen sprake van een vast weekprogramma en een groepsgewijs aanbod. Deelname is niet verplicht, maar het is de bedoeling dat de patiënten er iets van opsteken en daarom is deelname minder vrijblijvend dan bij de recreatieve activiteiten.
– Dagbesteding arbeidsmatig
Arbeidsmatige activiteiten zijn gestructureerde activiteiten. Begeleiders en deelnemers maken afspraken over de werkzaamheden die verricht zullen worden. De activiteiten zijn gericht op het opdoen van arbeidsvaardigheden en -ervaring. De zorginstelling kan een functie vervullen in de begeleiding van patiënten die aan het werk willen in het reguliere arbeidsproces. Het gaat hierbij om onbetaalde werkzaamheden, soms wordt een (beperkte) onkostenvergoeding verstrekt. Er zijn duidelijke afspraken gemaakt over het aantal dagdelen dat de patiënt werkzaam is en het tijdstip waarop de werkzaamheden verricht worden. De volgende punten zijn hierbij van belang:
– arbeidsmatige activiteiten hebben betekenis in het kader van persoonlijke ontplooiing en verkenning van individuele mogelijkheden (bijvoorbeeld gericht op het opdoen van arbeidservaring of op het toeleiden naar een (on-)betaalde baan);
– arbeidsmatige activiteiten zijn gericht op het aanleren en/of onderhouden van arbeidsvaardigheden (het DAC als stimulerend oefenmilieu);
– arbeidsmatige activiteiten zijn gericht op persoonlijk en maatschappelijk herstel van mensen met psychiatrische en/of psychische problemen en dragen op die manier bij aan de bevordering van maatschappelijke (her)integratie;
– arbeidsmatige activiteiten hebben een stabiliserend effect op het dagelijks leven van de patiënten en dragen op die manier bij aan het voorkomen van isolement, terugval en decompensatie.
Essentieel voor arbeidsmatige activiteiten is:
– dat er een overeenkomst (mondeling dan wel schriftelijk) bestaat tussen de individuele patiënt en de organisatie waarin geregeld is wat er van elkaar wordt verwacht;
– dat er sprake is van activiteiten die gericht zijn op een toeleidingstraject naar (betaalde of onbetaalde) arbeid in een andere setting of dat er sprake is van arbeidsmatige activiteiten als dagbesteding die plaats blijven vinden in het activiteitencentrum.
– Dagbesteding overig
Alle dagbesteding die niet onder dagbesteding sociaal, activering, educatie of arbeidsmatig valt, maar wel wordt ingezet in het kader van de behandeling van een patiënt met een bepaalde primaire diagnose, kan onder dagbesteding overig worden geregistreerd.
Pré-intake, intake en diagnostiek zijn onderdeel van de Zorgverzekeringswet. Deze activiteiten kunnen geregistreerd worden op een dbc. Mocht de diagnosestelling leiden tot enkel dagbesteding (al dan niet met Ondersteunende begeleidingscontacten), dan kan er geen aanspraak gemaakt worden op de Zvw en moet de dbc worden afgesloten met afsluitreden 5. Een dbc met uitsluitend dagbesteding (al dan niet in combinatie met pré-intake, intake/diagnostiek, algemeen indirecte tijd, ondersteunende begeleidingscontacten en/of verblijf zonder overnachting) wordt afgekeurd in de validatie.
Verrichtingen
Verrichtingen worden geregistreerd in aantallen: ect per behandeling, methadon per maand waarin de stof methadon ambulant is verstrekt, de toeslag tolk gebarentaal/communicatiedeskundige per dbc en de toeslag oorlogsgerelateerd psychotrauma per verblijf D. Deze verrichtingen kunnen alleen in combinatie met de dbc worden gedeclareerd.
– Ect
De materiële kosten en de inzet van behandelaren die niet voorkomen op de dbc-beroepentabel (zoals de anesthesist) worden in kaart gebracht via de registratie van het aantal behandelingen ect.
– Methadon (ambulante verstrekking per maand)
Wanneer methadon aan een patiënt wordt verstrekt, wordt dit per maand geregistreerd op de dbc van de patiënt. Ambulante verstrekking in een maand wordt gezien als één verrichting. Dit is ongeacht de hoeveelheid en frequentie van de ambulante Methadonverstrekking in die maand. Een dbc met een verrichting methadon (ambulante verstrekking per maand) moet altijd de activiteit farmacotherapie bevatten. dbc’s met de verrichting methadon (ambulante verstrekking per maand) zonder de activiteit farmacotherapie vallen uit in de validatie.
– Toeslag tolk gebarentaal / communicatiespecialist
Deze verrichting is bedoeld om de kosten te dekken die betrekking hebben op de inzet van de tolk gebarentaal / communicatiespecialist. De verrichting mag maar één keer per dbc geregistreerd worden.
Deze prestatie mag worden gedeclareerd indien er zorg geleverd wordt aan patiënten met een auditieve beperking en waarvoor de inzet van een tolk gebarentaal / communicatiespecialist noodzakelijk is. Het gaat hierbij om vroegdoven, plots-en laatdoven, slechthorenden, doofblinden en patiënten met een gehoorstoornis als tinnitus, hyperacusis, ménière of auditieve verwerkingsproblemen;
– Toeslag oorlogsgerelateerd psychotrauma
Deze verrichting dekt de ontoereikende verdiscontering van afwezigheid bij verblijfsprestatie D voor patiënten met een ernstige verstoring in het psychiatrisch ziektebeeld, veroorzaakt door oorlog of oorloggerelateerde vervolging of oorloggerelateerd geweld, waarvoor bovengemiddeld weekendverlof voor het succesvol afronden van de behandeling noodzakelijk is. De verrichting mag voor elke geregistreerde deelprestatie verblijf D één keer geregistreerd worden.
De dbc-beroepentabel
In de dbc-beroepentabel zijn die beroepen opgenomen, die bevoegd en bekwaam zijn om een rol te vervullen in de (individuele diagnosegerichte) behandeling van patiënten in de ggz.
De dbc-beroepentabel onderscheidt zeven beroepenclusters: de clusters medische, psychotherapeutische, agogische, psychologische, vaktherapeutische, verpleegkundige beroepen en de ‘somatische beroepen werkzaam in de ggz’. Hierbinnen vallen die beroepen, die vanuit hun somatische beroep activiteiten in de ggz uitvoeren, maar niet primair (breder) opgeleid zijn voor een rol in de ggz. Denk hierbij aan de huisarts, neuroloog, klinisch geriater, fysiotherapeut en dergelijke. De complete dbc-beroepentabel is hieronder opgenomen.
In elk beroepencluster worden vier niveaus onderscheiden. In de Wet BIG wordt bepaald wanneer sprake is van een basisberoep en van een specialisme. Hieraan zijn met instemming van de minister van VWS en van de Tweede Kamer, ten tijde van invoering van de dbc-systematiek het initiële niveau en het niveau specialisatie/functiedifferentiatie toegevoegd.
Bij de indeling van de in de instelling of praktijk werkzame behandelaren volgens de dbc-beroepentabel moet onderscheid gemaakt worden tussen:
– Beroepen: die beroepen die worden onderscheiden in de beroepenstructuur en daarmee (individueel) bevoegd/bekwaam zijn om een zelfstandige rol in het behandelproces van de patiënt in de tweedelijns ggz te vervullen.
– Taken: taken zijn de activiteiten en verrichtingen die in het primaire proces door beroepen worden uitgevoerd. De uitgevoerde taken worden in het dbc-model geregistreerd via de activiteiten- en verrichtingenlijst.
– Functies: instellingen/praktijken maken via functies (en functieomschrijvingen) een vertaalslag van beroepen naar taken: welke beroepen voeren welke taken uit? Hierbij zijn de instellingen zelf verantwoordelijk dat dit plaatsvindt binnen de geldende wettelijke kaders (volgens de Wet BIG/tuchtrecht etc.).
In de dbc-beroepentabel is de scheiding tussen beroepen en functies strikt doorgevoerd. Vooruitlopend op de erkenning van bepaalde functies tot beroep is in categorie 3 (specialisatie/functiedifferentiatie (SF)) een aantal voorbeelden van functies genoemd, die een specifieke ggz-specialisatie vereisen én dus door partijen als beroep worden gezien. Een voorbeeld hiervan bij het verpleegkundige beroepencluster is bijvoorbeeld de SPV. De tabel is op dit punt niet uitputtend. De instelling of praktijk kan onder eigen verantwoordelijkheid vergelijkbare beroepen laten registreren onder de noemer ‘overig [naam betreffend beroepencluster] SF’.
Per 2018 is een grote wijziging doorgevoerd. De beroepen die tot en met 2017 geen tijd mochten schrijven, mogen dat vanaf 2018 wel. Hun tijd leidt echter niet af naar een prestatie en daarmee niet naar (de hoogte van) de dbc. Wij noemen dit beroepen waarvan de tijd niet afleidt naar een prestatie. Voor de beroepen die al tijd mochten schrijven verandert er niets. Deze beroepen noemen we beroepen waarvan de tijd wél afleidt naar een prestatie.
Twee beroepen konden per 2017 al tijdschrijven zonder dat de tijd afleidt naar een prestatie: de ervaringsdeskundige ggz en de hbo-pedagoog. Voor deze beroepen verandert er niets.
Om dit mogelijk te maken, zijn de definities van algemeen indirecte tijd, direct patiëntgebonden tijd, indirect patiëntgebonden tijd en indirect patiëntgebonden reistijd gewijzigd. Hier wordt expliciet aangegeven dat het gaat om activiteiten in het kader van diagnostiek en/of activiteiten uit het behandelplan, niet zijnde 24-uurscontinuïteitszorg. De wijziging beoogt niet dat het vov-personeel of ander niet direct bij de behandeling betrokken personeel tijd gaat schrijven.
Relatie beroepentabel en kostprijsberekening
De beroepen waarvan de tijd niet afleidt naar een prestatie in de ggz schrijven sinds 2018 tijd. Deze tijd leidt echter niet af naar een prestatie. In de kostprijsberekening, die vooraf gaat aan de bepaling van de maximumtarieven, is rekening gehouden met deze beroepen. De kosten hiervan zijn verdisconteerd in de kostprijs/uur van de beroepen waarvan de tijd wél afleidt naar een prestatie. Deze beroepen konden altijd al tijdschrijven. Zie voor een (fictief) voorbeeld de tabel hieronder.
|
Instelling A (fictief voorbeeld) |
||||
|---|---|---|---|---|
|
Beroepen waarvan de tijd niet afleidt naar een behandelprestatie |
Psychiater |
Psycholoog |
SPV |
|
|
Kosten |
450.000 |
250.000 |
213.000 |
205.000 |
|
Aantal tijd schrijvende behandelaren |
10 |
|||
|
Toegerekende bedragen per FTE |
450.000 |
|||
|
Aantal FTE per tijd schrijvend beroep |
3 |
6 |
3 |
|
|
Toegerekende kosten ondersteuners per beroep |
135.000 |
180.000 |
135.000 |
|
|
Indirecte kosten |
300.000 |
400.000 |
300.000 |
|
|
Totale kosten |
685.000 |
783.000 |
640.000 |
|
Na de dbc-beroepentabel vindt u de indeling van de ondersteunende beroepen conform het kostprijsmodel.
Dbc-Beroepentabel
|
Beroepcode |
Korte functiebeschrijving |
Uitgebreide functiebeschrijving |
Tijd leidt af |
|---|---|---|---|
|
MB |
Medische Beroepen |
Medische beroepen |
|
|
MB.BG |
Basisberoep Gezondheidszorg (BG) |
Basis beroep Gezondheidszorg (BG) |
|
|
MB.BG.basis |
MB – Arts |
Arts (waaronder Agio/ Agnio) |
Ja |
|
MB.SF |
Specialisatie/ functiedifferentiatie (SF) |
Specialisatie / functiedifferentiatie |
|
|
MB.SF.vslarts |
MB – Arts versl |
Arts verslavingszorg |
Ja |
|
MB.SF.sger |
MB – Soc. Geriater |
Sociaal geriater |
Ja |
|
MB.SF.overig |
MB – SF overig |
Overig medisch SF |
Ja |
|
MB.SP |
Specialisme (SP) |
Specialisme (SP) |
|
|
MB.Sp.Psych |
MB – Psychiater |
Psychiater |
Ja |
|
MB Sp. Oud |
MB – Specialist Ouderengeneeskunde |
Specialist Ouderengeneeskunde |
Ja |
|
MB.SP.kger |
MB – Klinisch Geriater |
Klinisch geriater |
Ja |
|
MB.OB |
Overige Beroepen (OB) |
Overige Beroepen (OB) |
|
|
MB.OB.overig |
MB – Overig |
Overig1 |
Nee |
|
PT |
Psychotherapeutische beroepen |
Psychotherapeutische beroepen |
|
|
PT.BG |
Basisberoep Gezondheidszorg (BG) |
Basis beroep Gezondheidszorg (BG) |
|
|
PT.BG.psth |
PT – psychoth |
Psychotherapeut |
Ja |
|
PT.OB |
Overige Beroepen (OB) |
Overige Beroepen (OB) |
|
|
PT.OB.overig |
PT – Overig |
Overig |
Nee |
|
AG |
Agogische beroepen |
Agogische beroepen |
|
|
AG.AO |
Algemeen ondersteunende beroepen (AO) |
Algemeen ondersteunende beroepen (AO) |
|
|
AG.AO.grb |
AG – groepsb. |
Groepsbegeleider |
Nee |
|
AG.AO.couns |
AG – couns. |
Counselor |
Nee |
|
AG.AO.spfz |
AG – spec.fz |
Ondersteuner spec. forensische zorg2 |
Nee |
|
AG.AO.amb |
AG – amb.w. |
Ambulant werkende |
Nee |
|
AG.AO.actb |
AG – act.beg. |
Activiteitenbegeleider |
Nee |
|
AG.AO.mreh |
AG – medew. Rehab. |
Medewerker rehabilitatie |
Nee |
|
AG.AO.trjb |
AG – traject beg. |
Trajectbegeleider |
Nee |
|
AG.AO.gezhlv |
AG – gez.hulpverl. |
Gezinshulpverlener |
Nee |
|
AG.AO.gezbeg |
AG – gez. beg. |
Gezinsbegeleider |
Nee |
|
AG.AO.gverz |
AG – geest. verz. |
Geestelijk verzorger |
Nee |
|
AG.AO.ev |
AG – ervaringsdeskundige |
Ervaringsdeskundige3 |
Nee |
|
AG.AO.cam |
AG – case man. |
Casemanager |
Nee |
|
AG.BI |
Basisberoep initieel (BI) |
Basis beroep gezondheidszorg (BG) |
|
|
AG.BI.mwd |
AG – MWD |
Maatschappelijk werkende (MWD) |
Ja |
|
AG.BI.sph |
AG – SPH |
Sociaal Pedagogisch Hulpverlener (SPH) |
Ja |
|
AG.BI.hped |
AG – HBO pedagoog |
HBO-pedagoog |
Nee |
|
AG.BI.ev.mbo |
AG- ervaringsdeskundige ggz MBO4 |
Ervaringsdeskundige ggz MBO4 |
Nee |
|
AG.BI.ev.hbo |
AG- ervaringsdeskundige ggz HBO5 |
Ervaringsdeskundige ggz HBO5 |
Nee |
|
AG.BG |
Basisberoep Gezondheidszorg (BG) |
Basis beroep Gezondheidszorg (BG) |
|
|
AG.BG.agoog |
AG – agoog |
Ggz-agoog |
Ja |
|
AG.SF |
Specialisatie/ functiedifferentiatie (SF) |
SF Specialisatie / functiedifferentiatie |
|
|
AG.SF.vrstgeh |
AG – verst.gehand. |
Ggz-agoog |
Ja |
|
AG.SF.kjpsych |
AG.kj. psychiatrie |
Agoog K&J psychiatrie |
Ja |
|
AG.SF.overig |
AG – SF overig |
Overig agogisch SF |
Ja |
|
AG.OB |
Overige Beroepen (OB) |
Overige Beroepen (OB) |
|
|
AG.OB.overig |
AG – Overig |
Overig4 |
Nee |
|
PB |
Psychologische beroepen |
Psychologische beroepen |
|
|
PB.AO |
Algemeen ondersteunende beroepen (AO) |
Algemeen ondersteunende beroepen (AO) |
|
|
PB.AO.psa |
PB – psych. ass. |
Psychologisch assistent |
Nee |
|
PB.AO.pdw |
PB – pdw |
Psychodiagnostisch werkende |
Nee |
|
PB.AO.testa |
PB – testass. |
Testassistent |
Nee |
|
PB.AO.geza |
PB – gezinsth. |
Gezinstherapeut |
Nee |
|
PB.AO.systh |
PB – systeemth. |
Systeemtherapeut |
Nee |
|
PB.AO.prevm |
PB – Prev.med. |
Preventiemedewerker |
Nee |
|
PB.BI |
Basisberoep initieel (BI) |
Basisberoep initieel (BI) |
|
|
PB.BI.ped |
PB – Pedagoog |
Pedagoog (waaronder orthopedagoog) |
Ja |
|
OV.OR.gen |
PB-Orthopedagoog-generalist |
Orthopedagoog-generalist (NVO) |
Ja |
|
PB.BI.gzkd |
PB – Gezondheidskundige |
Ggz gezondheidskundige |
Ja |
|
PB.BI.psy |
PB – Psycholoog |
Psycholoog (geen verdere specialisatie) |
Ja |
|
OV.KJ.psych |
PB- Kinder- en jeugdpsycholoog (NIP) |
Kinder- en jeugdpsycholoog (NIP) |
Ja |
|
PB.BG |
Basisgroep Gezondheidzorg (BG) |
Basisgroep Gezondheidzorg (BG) |
|
|
PB.BG.gzpsy |
PB – Gz-psycholoog |
Gz-psycholoog |
Ja |
|
PB.SF |
Specialisatie/ functiedifferentiatie (SF) |
Specialisatie / functiedifferentiatie |
|
|
PB.SF.gedrth |
PB – gedragsth |
Gedragstherapeut |
Ja |
|
PB.SF.kjth |
PB – kj.therap |
K&J therapeut |
Ja |
|
PB.SF.hbopsy |
PB – HBO psycholoog |
HBO-psycholoog |
Nee |
|
PB.SF.overig |
PB – SF overig |
Overige psychologische SF |
Ja |
|
PB.SP |
Specialisme (SP) |
Specialisme (SP) |
|
|
PB.SP.klinps |
PB – klinpsych |
Klinisch psycholoog |
Ja |
|
PB.SP.klinneuropsych |
PB – klin.neuropsych |
Klinisch neuropsycholoog |
Ja |
|
PB.OB |
Overige Beroepen (OB) |
Overige Beroepen (OB) |
|
|
PB.OB.overig |
PB – Overig |
Overig5 |
Nee |
|
VK |
Vaktherapeutische beroepen |
Vaktherapeutische beroepen |
|
|
VK.BI |
Basisberoep initieel (BI) |
Basisberoep initieel (BI) |
|
|
VK.BI.pmt |
VK – PMT |
Vaktherapeut psychomotorisch (PMT) |
Ja |
|
VK.BI.ct |
VK – CT |
Vaktherapeut creatief (CT) |
Ja |
|
VK.BG |
Basisberoep Gezondheidszorg (BG) |
Basis beroep Gezondheidszorg (BG) |
|
|
VK.BG.vakth |
VK – Gz-vakth |
Gz-vaktherapeut |
Ja |
|
VK.SF |
Specialisatie/ functiedifferentiatie (SF) |
Specialisatie / functiedifferentiatie |
|
|
VK.SF.vakth |
VK – Ggz vakth |
Ggz-vaktherapeut |
Ja |
|
VK.SF.overig |
VK – SF overig |
Overig vaktherapeutisch SF |
Ja |
|
VB |
Verpleegkundige beroepen |
Verpleegkundige beroepen |
|
|
VB.AO |
Algemeen ondersteunende beroepen (AO) |
Algemeen ondersteunende beroepen (AO) |
|
|
VB.AO.verpl |
VB – verpl. |
Verpleger (verplegende, helper) |
Nee |
|
VB.AO.verz |
VB – verzorg. |
Verzorger |
Nee |
|
VB.AO.zass |
VB – zorgass. |
Zorgassistent |
Nee |
|
VB.AO.nupr |
VB – nurse.pr. |
Nurse Practitioner |
Nee |
|
VB.BG |
Basisberoep Gezondheidszorg (BG) |
Basisberoep Gezondheidszorg (BG) |
|
|
VB.BG-vrplk |
VB – verplk |
Verpleegkundige (art.3) |
Ja |
|
VB.F |
Specialisatie/ functiedifferentiatie (SF) |
Specialisatie / functiedifferentiatie |
|
|
VB.SF.spv |
VB – SPV |
Sociaal Psych. Verpleegkundige (SPV) |
Ja |
|
VB.SF.cpv |
VB – CPV |
Consultatief Psych. Verpleegkundige (CPV) |
Ja |
|
VB.SF.fvp |
VB – FVP |
Forensisch Psychiatrisch Verpleegkundige (FVP) |
Ja |
|
VB.SF.pa |
VB – PA |
Physician assistant (PA) |
Nee |
|
VB.SF.overig |
VB – SF overig |
Overig |
Ja |
|
VB.SP |
Specialisme (SP) |
Specialisatie / functiedifferentiatie |
|
|
VB.SP.vrplsp |
VB – verplk.spec |
Ggz verpleegkundig specialist |
Ja |
|
VB.OB |
Overige Beroepen (OB) |
Overige Beroepen (OB) |
|
|
VB.OB.overig |
VB – Overig |
Overig6 |
Nee |
|
OV |
Somatische beroepen |
Somatische beroepen |
|
|
OV.AO |
Algemeen ondersteunende beroepen (AO) |
Algemeen ondersteunende beroepen (AO) |
|
|
OV.AO.spl |
OV – Sp.leider |
Sport(bege)leider |
Nee |
|
OV.AO.spt |
OV – Sp.therap |
Sport en speltherapeut |
Nee |
|
OV.BG |
Basisberoep Gezondheidszorg (BG) |
Basisberoep Gezondheidszorg (BG) |
|
|
OV.BG.fysio |
OV – Fysioth |
Fysiotherapeut |
Ja |
|
OV.BG.ergo |
OV – Ergoth |
Ergotherapeut |
Ja |
|
OV.BG.diet |
OV – Diëtist |
Diëtist |
Ja |
|
OV.BG.logo |
OV – Logopedist |
Logopedist |
Ja |
|
OV.SP |
Specialisme (SP) |
Specialisatie / functiedifferentiatie |
|
|
OV.SP.neur |
OV – neuroloog |
Neuroloog |
Ja |
|
OV.SP.harts |
OV – huisarts |
Huisarts |
Ja |
|
OV.SP.karts |
OV – kinderarts |
Kinderarts |
Ja |
|
OV.SP.artsmg |
OV – Arts maatsch.gzh |
Arts maatschappij en gezondheid |
Ja |
|
OV.OB |
Overige Beroepen (OB) |
Overige Beroepen (OB) |
|
|
OV.OB.overig |
OV – Overig |
Overig |
Nee |
Dit betreft overige medische beroepen die niet via de categorie ‘MB.SF.overig’ tijd schrijven.
Tot deze categorie behoren ondersteuners die ingezet worden bij niet-strafrechtelijke zorg en niet bij een andere groep te plaatsen zijn.
Dit betreft overige agogische beroepen die niet via de categorie ‘AG.SF.overig’ tijd schrijven.
Dit betreft overige psychologische beroepen die niet via de categorie ‘PB.SF.overig’ tijd schrijven.
Dit betreft overige agogische beroepen die niet via de categorie ‘VB.SF.overig’ tijd schrijven.
|
DEELPRESTATIE VERBLIJF A (LICHTE VERZORGINGSGRAAD) |
|
|---|---|
|
Verblijfszorg |
Deze deelprestatie verblijf is bedoeld voor ggz-patiënten met een lichte verstoring in het psychiatrisch ziektebeeld (psychisch, sociaal en somatisch functioneren), waardoor er een noodzaak tot opname is om de geneeskundige zorg te leveren. De behoefte aan begeleiding1 door het VOV-personeel is beperkt. De nadruk ligt op het zelfoplossend vermogen en zelfregie van de patiënten. VOV-personeel is op afstand oproepbaar. Voor zover patiënten mobiliteitsproblemen hebben vergen deze geen extra verzorging of toezicht. Wat betreft de zelfstandigheid in de ADL2/BDL3 is er geen begeleiding noodzakelijk. De zelfredzaamheid van de patiënten is groot. |
|
Inzet VOV personeel |
Op deze setting wordt doorgaans niet meer dan 0,3 netto4 fte5 per bed/plaats ingezet. |
|
Bedbezetting |
Het merendeel van de patiënten gaat in het kader van het behandelplan regelmatig enkele dagen (weekend of doordeweeks) naar het eigen huis en maakt dan geen gebruik van de verblijfsfaciliteiten. |
|
Toezicht/beveiliging |
Patiënten kunnen zonder toestemming de setting verlaten, tenzij er vrijheidsbeperkende maatregelen zijn opgelegd. |
|
Fysieke setting / Kenmerken huisvesting |
Open setting voor basis verblijf zonder aanpassingen. Voor mobiliteit geldt een algemene toeslag voor rolstoel gebruik. |
ADL staat voor Algemene Dagelijkse Levensverrichtingen (bv. wassen, aankleden, eten, toiletgang).
BDL staat voor Bijzondere Dagelijkse Levensverrichtingen (bv. huishoudelijk werk, koken, administratie doen, gebruikmaken van het openbaar vervoer).
|
DEELPRESTATIE VERBLIJF B (BEPERKTE VERZORGINGSGRAAD) |
|
|---|---|
|
Verblijfszorg |
Deze deelprestatie verblijf is bedoeld voor ggz-patiënten met een beperkte verstoring in het psychiatrisch ziektebeeld (psychisch, sociaal en somatisch functioneren), waardoor er een noodzaak tot opname is om de geneeskundige zorg te leveren. De behoefte aan begeleiding door het VOV-personeel is beperkt. De nadruk ligt op het zelfoplossend vermogen en zelfregie van de patiënten. VOV personeel is op afstand oproepbaar. Wat betreft de zelfstandigheid in de ADL/BDL is er beperkte begeleiding noodzakelijk. De zelfredzaamheid van de patiënten is groot. Wel zijn stimulatie en toezicht door het VOV-personeel noodzakelijk. |
|
Inzet VOV personeel |
Op deze setting wordt doorgaans meer dan 0,3 netto fte tot en met 0,5 netto fte per bed/plaats ingezet. |
|
Bedbezetting |
Het merendeel van de patiënten gaat in het kader van het behandelplan regelmatig enkele dagen (weekend of doordeweeks) naar het eigen huis en maakt dan geen gebruik van de verblijfsfaciliteiten. |
|
Toezicht/beveiliging |
Het betreft een overwegend open setting die licht beschermend is, waar het grootste deel van de patiënten met toestemming de setting mag verlaten. Voor een deel van de patiënten geldt dat vrijheidsbeperkende maatregelen zijn opgelegd. |
|
Fysieke setting / Kenmerken huisvesting |
Open setting voor basis verblijf zonder aanpassingen. Voor mobiliteit geldt een algemene toeslag voor rolstoel gebruik. |
|
DEELPRESTATIE VERBLIJF C (MATIGE VERZORGINGSGRAAD) |
|
|---|---|
|
Verblijfszorg |
Deze deelprestatie verblijf is bedoeld voor ggz-patiënten met een matige verstoring in het psychiatrisch ziektebeeld (psychisch, sociaal en somatisch functioneren), waardoor er een noodzaak tot opname is om de geneeskundige zorg te leveren. De behoefte aan begeleiding door het VOV-personeel is matig. De nadruk ligt op het zelfoplossend vermogen. De begeleiding wordt in de nabijheid van/in het gebouw verstrekt. Wat betreft de zelfstandigheid in de ADL/BDL is er begeleiding op aanvraag/behoefte nodig. Wel zijn beperkte begeleiding/zorg en toezicht door het VOV-personeel noodzakelijk. |
|
Inzet VOV personeel |
Op deze setting wordt doorgaans meer dan 0,5 netto fte tot en met 0,7 netto fte per bed/plaats ingezet. |
|
Bedbezetting |
Het merendeel van de patiënten blijft doordeweeks dan wel in het weekend in de kliniek. |
|
Toezicht/beveiliging |
Het betreft hoofdzakelijk een open setting die matig beschermend is, waar het grootste deel van de patiënten met toestemming de setting mag verlaten. Voor een deel van de patiënten geldt dat vrijheid beperkende maatregelen zijn opgelegd. |
|
Fysieke setting / Kenmerken huisvesting |
Hoofdzakelijk open setting met geringe aanpassingen. Voor mobiliteit geldt een algemene toeslag voor rolstoel gebruik. |
|
DEELPRESTATIE VERBLIJF D (GEMIDDELDE VERZORGINGSGRAAD) |
|
|---|---|
|
Verblijfszorg |
Deze deelprestatie verblijf is bedoeld voor ggz-patiënten met een gemiddelde verstoring in het psychiatrisch ziektebeeld (psychisch, sociaal en somatisch functioneren), waardoor er een noodzaak tot opname is om de geneeskundige zorg te leveren. VOV-personeel is direct beschikbaar. De nadruk ligt op het aanbieden van oplossingen. Wat betreft de zelfstandigheid is er wisselende begeleiding op aanvraag/behoefte noodzakelijk. De zelfredzaamheid van de patiënten is wisselend. Wat betreft de ADL/BDL zijn begeleidende zorg en structureel toezicht noodzakelijk. |
|
Inzet VOV personeel |
Op deze setting wordt doorgaans meer dan 0,7 netto fte tot en met 1,0 netto fte per bed/plaats ingezet. |
|
Bedbezetting |
Het merendeel van de patiënten blijft doorgaans doordeweeks dan wel in het weekend in de kliniek. |
|
Toezicht/beveiliging |
Vrijheid beperkende maatregelen zijn op een groot gedeelte van de patiënten van toepassing. Patiënten verblijven voornamelijk in een besloten setting die gemiddeld tot intensieve bescherming biedt. |
|
Fysieke setting / Kenmerken huisvesting |
In belangrijke mate gesloten setting met geringe aanpassingen. Voor mobiliteit geldt een algemene toeslag voor rolstoel gebruik. |
|
DEELPRESTATIE VERBLIJF E (INTENSIEVE VERZORGINGSGRAAD) |
|
|---|---|
|
Verblijfszorg |
Deze deelprestatie verblijf is bedoeld voor ggz-patiënten met een intensieve verstoring in het psychiatrisch ziektebeeld (psychisch, sociaal en somatisch functioneren), waardoor er een noodzaak tot opname is om de geneeskundige zorg te leveren. VOV-personeel is direct beschikbaar. Opschaling is mogelijk. De nadruk ligt op het aanbieden van oplossingen. Wat betreft de zelfstandigheid in het ADL/BDL is er structureel begeleiding op aanvraag/behoefte nodig. De zelfredzaamheid van de patiënten is wisselend. Wel is er volledige begeleidende zorg en permanent (opvoedkundig) toezicht door het VOV-personeel noodzakelijk. |
|
Inzet VOV personeel |
Op deze setting wordt doorgaans meer dan 1,0 netto fte tot en met 1,3 netto fte per bed/plaats ingezet. |
|
Bedbezetting |
De patiënten blijven doorgaans tijdens de duur van de behandeling in de kliniek. |
|
Toezicht/beveiliging |
Vrijheid beperkende maatregelen zijn op een groot gedeelte van de patiënten van toepassing. Patiënten verblijven veelal in een gesloten setting met matig intensieve bescherming, waarbij het grootste deel van de patiënten de setting niet zonder toestemming mag verlaten. |
|
Fysieke setting / Kenmerken huisvesting |
Overwegend gesloten setting met geringe aanpassingen. Voor mobiliteit geldt een algemene toeslag voor rolstoel gebruik. |
|
DEELPRESTATIE VERBLIJF F (EXTRA INTENSIEVE VERZORGINGSGRAAD) |
|
|---|---|
|
Verblijfszorg |
Deze deelprestatie verblijf is bedoeld voor ggz-patiënten met een intensieve verstoring in het psychiatrisch ziektebeeld (psychisch, sociaal en somatisch functioneren), waardoor er een noodzaak tot opname is om de geneeskundige zorg te leveren. VOV-personeel is permanent beschikbaar. In voorkomende gevallen wordt hulp door personeel andere afdelingen geboden. De nadruk ligt op het opleggen van oplossingen. Wat betreft de zelfstandigheid in het ADL/BDL is er permanente begeleiding nodig. De zelfredzaamheid van de patiënten is laag. Een gedeeltelijk overname van zorg en permanent (opvoedkundig) toezicht door VOV-personeel is noodzakelijk. Patiënten vertonen over het algemeen gedragsproblemen/agressie, dan wel verstoringen in het functioneren. In het algemeen is sprake van intensieve dagelijkse begeleiding en dagstructurering. |
|
Inzet VOV personeel |
Op deze setting wordt doorgaans meer dan 1,3 netto fte tot en met 1,7 netto fte per bed/plaats ingezet. |
|
Bedbezetting |
De patiënten blijven doorgaans tijdens de gehele duur van de behandeling in de kliniek. |
|
Toezicht/beveiliging |
Vrijheid beperkende maatregelen zijn op een groot gedeelte van de patiënten van toepassing. Patiënten verblijven voor een belangrijk deel ineen gesloten setting, beschermend en beveiligd, waarbij het grootste deel van de patiënten zich niet aan het toezicht kan onttrekken. |
|
Fysieke setting / Kenmerken huisvesting |
Overwegend gesloten setting met aanpassingen voor onder andere gedragsproblematiek. Er zijn separeer- dan wel afzonderingsruimtes aanwezig. Voor mobiliteit geldt een algemene toeslag voor rolstoel gebruik. |
|
Fysieke setting / Kenmerken huisvesting |
Gesloten setting met aanpassingen voor onder andere gedragsproblematiek. Er zijn separeer dan wel afzonderingsruimtes aanwezig. Voor mobiliteit geldt een algemene toeslag voor rolstoel gebruik. |
|
DEELPRESTATIE VERBLIJF G (ZEER INTENSIEVE VERZORGINGSGRAAD) |
|
|---|---|
|
Verblijfszorg |
Deze deelprestatie verblijf is bedoeld voor ggz-patiënten met een zeer intensieve verstoring in het psychiatrisch ziektebeeld (psychisch, sociaal en somatisch functioneren), waardoor er een noodzaak tot opname is om de geneeskundige zorg te leveren. VOV-personeel is permanent beschikbaar met een dubbele bezetting. De nadruk ligt op het opleggen van oplossingen. Wat betreft de zelfstandigheid in ADL/BDL is er permanente en dubbele begeleiding nodig. De zelfredzaamheid van de patiënten is zeer laag. Er is volledige overname van zorg en permanent toezicht door het VOV-personeel noodzakelijk. Patiënten vertonen over het algemeen ernstige gedragsproblemen/agressie, dan wel ernstige verstoringen in het psycho-sociale functioneren. In het algemeen is sprake van intensieve dagelijkse begeleiding en dagstructurering, met continu individueel (opvoedkundig) toezicht. |
|
Inzet VOV personeel |
Op deze setting wordt doorgaans meer dan 1,7 netto fte per bed/plaats ingezet. |
|
Bedbezetting |
De patiënten blijven doorgaans tijdens de gehele duur van de behandeling in de kliniek. |
|
Toezicht/beveiliging |
Het betreft een gesloten setting, zwaar beveiligd, waarbij het grootste deel van de patiënten de setting niet mag verlaten en waar het grootste deel van de patiënten zich niet aan het toezicht kan onttrekken. |
|
Fysieke setting / Kenmerken huisvesting |
Gesloten setting met aanpassingen voor onder andere gedragsproblematiek. Er zijn separeer dan wel afzonderingsruimtes aanwezig. Voor mobiliteit geldt een algemene toeslag voor rolstoel gebruik. |
|
DEELPRESTATIE VERBLIJF H (HIC) |
|
|---|---|
|
Verblijfszorg |
Dit verblijfsproduct is bedoeld voor GGZ patiënten met een zeer intensieve verstoring in het psychiatrisch ziektebeeld (psychisch, sociaal en somatisch functioneren), waardoor er een noodzaak tot opname is om de geneeskundige zorg te leveren. De behoefte aan begeleiding is afhankelijk van het beloop van het ziektebeeld van de patiënt en kan, indien nodig, tot 1-op-1 begeleiding worden opgeschaald. De nadruk ligt hierbij op het aanbieden van oplossingen en voorkomen van dwang maatregelen. Wat betreft de zelfstandigheid in het ADL/BDL is er permanente begeleiding nodig. De zelfredzaamheid van de patiënten is wisselend. Wel is er gedeeltelijk overname van zorg en permanent (opvoedkundig) toezicht door VOV-personeel nodig. Intensiteit van de begeleiding kan sterk wisselen en, indien nodig, opgeschaald worden tot 1-op-1 begeleiding. Patiënten vertonen over het algemeen ernstige gedragsproblemen/agressie, dan wel ernstige verstoringen in het functioneren. In het algemeen is sprake van intensieve dagelijkse begeleiding en dagstructurering, met continu individueel (opvoedkundig) toezicht. |
|
Inzet VOV personeel |
Op deze setting wordt tussen de 1,3 en 2,0 fte per bed/plaats ingezet. |
|
Bedbezetting |
De patiënten blijven doorgaans tijdens de gehele duur van de behandeling in de kliniek. |
|
Toezicht/beveiliging |
Het betreft een gesloten setting, die beschermd is waarbij het grootste deel van de patiënten de setting niet zal verlaten en waar het grootste deel van de patiënten zich niet aan het toezicht kan onttrekken. Familie van de patiënt kan op de afdeling onderdeel uitmaken van de behandeling. |
|
Fysieke setting / Kenmerken huisvesting |
De setting kent over het algemeen specifieke bouwkundige en installatietechnische aanpassingen op het gebied voorkomen van terugval en stimuleren van herstel. Zo is er de mogelijkheid op te schalen naar een prikkelarme intensieve begeleidingsafdeling. |
|
Deelprestaties verblijf ggz in beveiligde setting |
|---|
|
Het leveren van verpleging, verzorging en ondersteuning met verblijf in een psychiatrisch ziekenhuis met specifieke bouw uit oogpunt van beveiliging |
|
Dit verblijfsproduct is bedoeld voor GGZ cliënten waarbij aanwijzingen zijn voor kans op gewelddadig gedrag. Dit gedrag kan zich richten op de samenleving, de mensen en middelen binnen de instelling en/of tegen zichzelf. Voor cliënten is een strenge beveiliging en een hoge tot zeer hoge behandelintensiteit noodzakelijk. Dit is te operationaliseren aan de hand van fysieke, sociale en beleidsmatige beveiligingseisen. |
|
Criteria van de aanbieder: Het betreft een aanbieder die een gesloten gespecialiseerde voorziening voor geestelijke gezondheidszorg exploiteert én beveiligde verblijfszorg levert aan het Ministerie van J. |
|
Criteria gebouw beveiligingsniveau niveau 2: – Perimeterbeveiliging hekwerk/ gevel 3,5 meter – veiligheidssluizen entree – volledig aanbod behandeling en therapiefaciliteiten buiten de beveiligde ring – verdere eisen volgens DJI eisen FPA |
|
Criteria gebouw beveiligingsniveau niveau 3: – Perimeterbeveiliging hekwerk/ gevel 5,5 meter – veiligheidssluizen entree – volledig aanbod behandeling en therapiefaciliteiten binnen de beveiligde ring – verdere eisen volgens DJI eisen FPK |
|
DEELPRESTATIE VMR (Verblijf met rechtvaardigingsgrond) |
|
|---|---|
|
Verblijfszorg |
Dit verblijfproduct is bedoeld voor patiënten die in een verblijfsetting verblijven zonder medische noodzaak. Dit zijn uitzonderlijke situaties waarbij het gerechtvaardigd is dat het verblijf voor een redelijke termijn wordt voortgezet ondanks dat dit verblijf niet meer ‘medisch noodzakelijk’ is in verband met geneeskundige ggz. Het moet hier gaan om situaties waarbij ontslag uit de instelling medisch niet verantwoord is vanwege het ontbreken van de noodzakelijke ambulante zorg of vervolgvoorzieningen, en zorgverzekeraar en zorgaanbieder nog niet tot een andere oplossing zijn gekomen. Er gelden geen nadere eisen voor wat betreft inzet VOV personeel, bedbezetting,toezicht/beveiliging en Fysieke setting/ Kenmerken huisvesting, maar er moet minimaal voldaan zijn aan de eisen van deelprestatie verblijf A. |
|
DEELPRESTATIE VERBLIJF ZONDER OVERNACHTING (VZO) |
|
|---|---|
|
Verblijfszorg: Bij deze patiëntengroep is een klinisch verblijf met overnachting niet, maar voortgezette intensieve psychiatrische behandeling met verblijf in de instelling wel noodzakelijk. Tijdelijk worden meerdere behandelingen gedurende de dag aangeboden waarbij spreiding over de dag noodzakelijk is. Vanwege de intensiteit van deze medisch noodzakelijke behandelmomenten is aanvullende begeleiding nodig om het verhoogde risico op ontregeling te beperken, dan wel adequate maatregelen te nemen zodat de psychiatrische behandeling en de stabilisatie van psychische functies succesvol kunnen verlopen. De psychiatrische stoornis heeft de sociale redzaamheid en dagritme ontregeld en begeleide dagstructuur is voorwaarde voor een succesvolle psychiatrische behandeling en stabilisatie van psychische functies. Het risico van terugval naar volledig verblijf met overnachting is aanwezig. Als onderdeel van het behandelplan is naast behandeling ook begeleiding nodig ten aanzien van cognitieve/psychische functies. Dit speelt met name bij herstel van de zelfzorg, concentratie, geheugen en denken, motivatie en het psychosociaal welbevinden. |
Inzet VOV-personeel: Het proces om te komen tot herstel van een zelfstandig geregisseerde dagstructuur wordt verzorgd door disciplines die meestal geen tijd als behandelaar schrijven in de dbc’s (de VOV-functies). Bij volwassenen is primair herstel van een zelfstandig geregisseerde dagstructuur noodzakelijk voor een succesvolle behandeling. |
Ondergetekenden:
[patiënt: Naam] .....
[patiënt: Geboortedatum verzekerde] .....
[patiënt: Verzekerdenummer] .....
[patiënt: BSN] .....
[dbc-traject: Openingsdatum] .....
en
[zorgaanbieder: Naam praktijk/instelling] .....
[zorgaanbieder: Naam uitvoerder] .....
[zorgaanbieder: Adres].....
[zorgaanbieder: AGB-code praktijk/instelling] .....
[zorgaanbieder: AGB-code uitvoerder] .....
verklaren:
1. Dat tussen partijen een behandelrelatie is aangegaan, waarvoor de zorgaanbieder een tarief in rekening wenst te brengen overeenkomstig de Wet marktordening gezondheidszorg.
Vermelding diagnose-informatie op factuur
2. Dat de patiënt er uit oogpunt van bescherming van zijn persoonlijke levenssfeer bezwaar tegen heeft, dat gegevens die te herleiden zijn tot een door de zorgaanbieder met betrekking tot de patiënt gestelde diagnose, op de declaratie worden vermeld.
3. Dat de zorgaanbieder, in overeenstemming met artikel 3.5 van de Nadere regel gespecialiseerde ggz, vermelding van de onder 2 vermelde gegevens achterwege zal laten.
Aanlevering gegevens aan DIS
4. Dat de patiënt er uit oogpunt van bescherming van zijn persoonlijke levenssfeer bezwaar tegen heeft, dat mds-gegevens als bedoeld in artikel 5 van de Nadere regel ‘Verplichte aanlevering minimale dataset gespecialiseerde ggz’, aan DIS worden aangeleverd.
5. Dat de zorgaanbieder, in overeenstemming met artikel 6 van de Nadere regel ‘Verplichte aanlevering minimale dataset gespecialiseerde ggz’, de aanlevering van de onder 4 bedoelde mds-gegevens aan DIS achterwege zal laten.
PLAATS: ...................................................
DATUM: ...................................................
|
Handtekening patiënt |
Handtekening zorgaanbieder |
|
zzp 3B ggz |
Voortgezet verblijf met intensieve begeleiding |
|||||||
|---|---|---|---|---|---|---|---|---|
|
Patiëntprofiel |
||||||||
|
Deze patiëntgroep heeft vanwege een psychiatrische aandoening een vorm van behandeling (geneeskundige zorg) nodig die het verblijf in een instelling noodzakelijk maakt. Daarnaast is intensieve begeleiding nodig, die continu nabij is. De patiënten hebben een veilige, weinig eisende en prikkelarme verblijfsomgeving nodig die bescherming, stabiliteit en structuur biedt. De behandelaar is integraal verantwoordelijk voor het behandelplan en verblijf. De patiënten hebben ten aanzien van hun sociale redzaamheid dagelijks intensieve begeleiding nodig. Er is sprake van verlies van zelfregie en van een verstoord dag- en nachtritme. Patiënten hebben grote problemen met het onderhouden van sociale relaties en het invullen van de dag. Tot deelname aan het maatschappelijk leven is men nagenoeg niet in staat en vaak ook niet in geïnteresseerd. Daarnaast zijn er forse beperkingen in de besluitnemings- en oplossingsvaardigheden en bij het initiëren en uitvoeren van eenvoudige en complexere taken. De patiënten hebben in het algemeen begeleiding nodig bij het beheren van geld en het verrichten van administratieve handelingen. Ze reizen doorgaans met begeleiding. De patiënten hebben in het algemeen intensieve ondersteuning nodig ten aanzien van alle cognitieve/psychische functies. De aard van het behandel-/begeleidingsdoel kan ontwikkelingsgericht zijn, zodanig dat terugkeer naar huis dan wel plaatsing in een beschermende woonomgeving mogelijk wordt. De behandeling is daarbij met name gericht op het herstel van het persoonlijk functioneren. Er is echter ook een groep patiënten die als chronisch is te beschouwen. Voor deze groep is stabilisatie en continuering van de situatie het uitgangspunt. Ook kan sprake zijn van begeleiding bij achteruitgang. Deze groep zal permanent behandeling nodig blijven hebben om verdere/nieuwe terugval te voorkomen. Ten aanzien van ADL hebben de patiënten in het algemeen behoefte aan toezicht of stimulatie met betrekking tot de persoonlijke verzorging. Ten aanzien van mobiliteit hebben de patiënten in het algemeen geen hulp nodig. Bij deze patiënten kan terugkerend sprake zijn van enige gedragsproblematiek, maar die is hanteerbaar in de context van voortdurende begeleiding. Dit speelt met name bij reactief gedrag met betrekking tot interactie. De psychiatrische problematiek bij deze patiënten variëren van passief tot actief. De psychiatrische symptomen zijn bij tijd en wijle lastig onder controle te krijgen; dan is intensivering van zorg gewenst (of bijstelling van medicatie). De zorgverlening is voortdurend in de nabijheid te leveren. De dominante grondslag voor dit patiëntprofiel is meestal een psychiatrische aandoening, psychische stoornis (waartoe ook verslaving behoort). |
• Gemiddelde scores beperkingen |
|||||||
|
|
||||||||
|
• Aard van de psychiatrische problematiek |
||||||||
|
|
||||||||
|
• Behandel-/begeleidingsdoel |
||||||||
|
|
||||||||
|
Functies en tijd per patiënt per week |
||||||||
|
• Verblijfszorg |
• Dagbesteding |
• Behandelaars (BH) |
• Totaaltijd |
|||||
|
Functie |
BG |
PV |
VP |
Indien dagbesteding: Gem. aantal dagdelen: 4 Gem. groepsgrootte: 5 |
Bij de zorgverlening zijn behandelaars betrokken. |
Exclusief dagbesteding: 10,5 tot 13,0 uur Inclusief dagbesteding: 13,5 tot 16,5 uur |
||
|
ja |
ja |
ja |
||||||
|
Verblijfskenmerken |
||||||||
|
Setting: behandelafdeling Nachtdienst: wakende wacht/in nabijheid. Leveringsvoorwaarde: voortdurend in de nabijheid. |
||||||||
|
zzp 4B ggz |
Voortgezet verblijf met intensieve begeleiding en verzorging |
|||||||
|---|---|---|---|---|---|---|---|---|
|
Patiëntprofiel |
||||||||
|
Deze patiëntgroep heeft vanwege een ernstige psychiatrische aandoening een vorm van behandeling (geneeskundige zorg) nodig die het verblijf in een instelling noodzakelijk maakt. Daarnaast is intensieve begeleiding plus verzorging vanwege (somatische) gezondheidsproblemen nodig. De patiënten hebben een structuur en toezicht biedende beschermende verblijfsomgeving nodig. De behandelaar is integraal verantwoordelijk voor het behandelplan en verblijf. De patiënten hebben ten aanzien van hun sociale redzaamheid dagelijks intensieve begeleiding nodig. Er is sprake van verlies, van zelfregie en van een verstoord dag- en nachtritme. Patiënten hebben grote problemen met het onderhouden van sociale relaties en het invullen van de dag. Tot deelname aan het maatschappelijk leven is men niet in staat. Daarnaast zijn er forse beperkingen in de besluitnemings- en oplossingsvaardigheden en bij het initiëren en uitvoeren van eenvoudige en complexere taken. De patiënten hebben in het algemeen begeleiding nodig bij het beheren van geld en het verrichten van administratieve handelingen. Ze reizen doorgaans met begeleiding. De patiënten hebben in het algemeen intensieve ondersteuning nodig ten aanzien van alle cognitieve/psychische functies. De aard van het behandel-/begeleidingsdoel kan ontwikkelingsgericht zijn, zodanig dat terugkeer naar huis dan wel plaatsing in een beschermende woonomgeving mogelijk wordt. Er is echter ook een groep patiënten die als chronisch is te beschouwen. Voor deze groep is stabilisatie en continuering van de situatie het uitgangspunt. Deze groep zal permanent behandeling nodig blijven hebben om verdere/nieuwe terugval te voorkomen. Ten aanzien van ADL hebben de patiënten vanwege gezondheidsproblemen vaak dagelijks behoefte aan hulp bij de persoonlijke verzorging (bijvoorbeeld als gevolg van problemen passend bij het ouder worden of door verwaarlozing van de gezondheid door het zwerven op straat). Ten aanzien van mobiliteit hebben de patiënten in het algemeen geen hulp nodig. Bij deze patiënten is sprake van gedragsproblematiek. De behandeling is mede gericht op het beheersbaar houden van deze gedragsproblematiek en het omgaan met defecten. De psychiatrische problematiek is bij deze patiënten over het algemeen actief van aard (de psychopathologie is floride en/of er is sprake van een actieve middelen verslaving). De zorgverlening is voortdurend in de nabijheid te leveren. De dominante grondslag voor dit patiëntprofiel is meestal psychiatrische aandoening, psychische stoornis (waartoe ook verslaving behoort). |
• Gemiddelde scores beperkingen |
|||||||
|
|
||||||||
|
• Aard van de psychiatrische problematiek |
||||||||
|
|
||||||||
|
• Behandel-/begeleidingsdoel |
||||||||
|
|
||||||||
|
Functies en tijd per patiënt per week |
||||||||
|
• Verblijfszorg |
• Dagbesteding |
• Behandelaars (BH) |
• Totaaltijd |
|||||
|
Functie |
BG |
PV |
VP |
Indien dagbesteding: Gem. aantal dagdelen: 4 Gem. groepsgrootte: 5 |
Bij de zorgverlening zijn behandelaars betrokken. |
Exclusief dagbesteding: 13,0 tot 15,5 uur Inclusief dagbesteding: 16,0 tot 19,5 uur |
||
|
ja |
ja |
1. ja |
||||||
|
zzp 5B ggz |
Voortgezet verblijf met intensieve begeleiding en gedragsregulering |
|||||||
|---|---|---|---|---|---|---|---|---|
|
Patiëntprofiel |
||||||||
|
Deze patiëntgroep heeft vanwege een ernstige psychiatrische aandoening intensieve behandeling (geneeskundige zorg) nodig die het verblijf in een instelling noodzakelijk maakt. Daarnaast is intensieve begeleiding en structurering nodig. De verblijfsomgeving moet structuur, veiligheid en bescherming bieden. De behandelaar is integraal verantwoordelijk voor het behandelplan en verblijf. De patiënten hebben ten aanzien van hun sociale redzaamheid dagelijks intensieve begeleiding nodig die voortdurend nabij is, met daarnaast een sterk gestructureerde dagindeling. Patiënten zijn nauwelijks in staat sociale relaties te onderhouden en de dag in te vullen. Tot deelname aan het maatschappelijk leven is men niet in staat, noch geïnteresseerd. Daarnaast ontbreken de besluitnemings- en oplossingsvaardigheden en moet het initiëren en uitvoeren van eenvoudige en complexere taken vaak worden overgenomen. De patiënten hebben begeleiding nodig bij het beheren van geld en het verrichten van administratieve handelingen. Ze reizen met begeleiding. De patiënten hebben intensieve ondersteuning nodig ten aanzien van alle cognitieve/ psychische functies. De aard van het behandel-/begeleidingsdoel kan ontwikkelingsgericht zijn, zodanig dat terugkeer naar huis dan wel plaatsing in een beschermende woonomgeving mogelijk wordt. Er is echter ook een groep patiënten die als chronisch is te beschouwen. Voor deze groep is stabilisatie en continuering van de situatie het uitgangspunt. Deze groep zal permanent behandeling nodig blijven hebben om verdere/nieuwe terugval te voorkomen. Ten aanzien van ADL hebben de patiënten betreffende de verschillende aspecten behoefte aan toezicht en stimulatie en/of hulp. Er kunnen somatische problemen zijn die extra aandacht vragen; als gevolg van zelfverwaarlozing. Ten aanzien van mobiliteit hebben de patiënten in het algemeen geen hulp nodig. Bij deze patiënten is sprake van ernstige gedragsproblematiek die, mede vanuit de behandeling, voortdurend moet worden gereguleerd. Deze patiënten doen een groot beroep op hun sociale omgeving en zetten deze voortdurend onder druk met manipulatief gedrag. Ze zijn beperkt gevoelig voor correctie, hebben weinig inzicht in hun eigen aandeel bij interactieproblemen en een relatief beperkt leervermogen. Er is sprake van verbaal agressief gedrag, manipulatief, dwangmatig, destructief en reactief gedrag met betrekking tot interactie. Er kan sprake zijn van zelfverwondend of zelfbeschadigend gedrag. De psychiatrische problematiek is bij deze patiënten over het algemeen actief van aard (de psychopathologie is floride en/of er is sprake van actieve middelenverslaving). De psychiatrische symptomen zijn moeilijk onder controle te krijgen. Er is regelmatig sprake van intensivering van de behandeling en begeleiding en er is regelmatige bijstelling van de medicatie nodig. De zorgverlening is voortdurend in de nabijheid te leveren. De dominante grondslag voor dit patiëntprofiel is meestal een psychiatrische aandoening, psychische stoornis (waartoe ook verslaving behoort). |
• Gemiddelde scores beperkingen |
|||||||
|
|
||||||||
|
• Aard van de psychiatrische problematiek |
||||||||
|
|
||||||||
|
• Behandel-/begeleidingsdoel |
||||||||
|
|
||||||||
|
Functies en tijd per patiënt per week |
||||||||
|
• Verblijfszorg |
• Dagbesteding |
• Behandelaars (BH) |
• Totaaltijd |
|||||
|
Functie |
BG |
PV |
VP |
Indien dagbesteding: Gem. aantal dagdelen: 5 Gem. groepsgrootte: 5 |
Bij de zorgverlening zijn behandelaars betrokken. |
Exclusief dagbesteding: 14,0 tot 17,5 uur Inclusief dagbesteding: 17,0 tot 21,0 uur |
||
|
ja |
ja |
ja |
||||||
|
Verblijfskenmerken |
||||||||
|
Setting: langdurige behandelafdeling met veel structuur. Nachtdienst: wakende wacht/in nabijheid. Leveringsvoorwaarde: voortdurend in de nabijheid. |
||||||||
|
zzp 6B ggz |
Voortgezet verblijf met intensieve begeleiding en intensieve verpleging en verzorging |
|||||||
|---|---|---|---|---|---|---|---|---|
|
Patiëntprofiel |
||||||||
|
Deze patiëntgroep heeft vanwege een ernstige psychiatrische aandoening intensieve behandeling (geneeskundige zorg) nodig die het verblijf in een instelling noodzakelijk maakt. Daarnaast is er, in combinatie met een somatische aandoening, een lichamelijke handicap of verstandelijke beperking, intensieve begeleiding en zorg nodig. De verblijfsomgeving moet structuur, veiligheid en bescherming bieden en zijn aangepast aan de beperkingen van de patiënten (b.v. rolstoelgebruik). De behandelaar is integraal verantwoordelijk voor het behandelplan en verblijf. De patiënten hebben ten aanzien van hun sociale redzaamheid dagelijks intensieve begeleiding nodig die voortdurend nabij is, met daarnaast een sterk gestructureerde dagindeling. Patiënten zijn nauwelijks in staat sociale relaties te onderhouden en de dag in te vullen. Tot deelname aan het maatschappelijk leven is men niet in staat, noch geïnteresseerd. Daarnaast ontbreken de besluitnemings- en oplossingsvaardigheden en moet het initiëren en uitvoeren van eenvoudige en complexere taken vaak worden overgenomen. De patiënten hebben begeleiding nodig bij het beheren van geld en het verrichten van administratieve handelingen. Ze reizen met begeleiding. De patiënten hebben intensieve ondersteuning nodig ten aanzien van alle cognitieve/ psychische functies. De aard van het behandel-/begeleidingsdoel kan ontwikkelingsgericht zijn, zodanig dat terugkeer naar huis dan wel plaatsing in een beschermende woonomgeving mogelijk wordt. Er is echter ook een groep patiënten die als chronisch is te beschouwen. Voor deze groep is stabilisatie en continuering van de situatie of begeleiding bij achteruitgang het uitgangspunt. Deze groep zal permanent behandeling nodig blijven hebben om verdere/nieuwe terugval te voorkomen of te beperken. Met betrekking tot ADL is er uitgebreide behoefte aan hulp, onder andere bij het eten en drinken, bij het zich wassen en kleden, de toiletgang, eten en drinken. De patiënt is op dit gebied nagenoeg volledig zorgafhankelijk. Bij deze patiënten is tevens vaak sprake van verpleegkundig handelen als gevolg van fysieke gezondheidsproblemen. Ten aanzien van mobiliteit is met betrekking tot het maken van transfers (in en uit bed; in en uit rolstoel) hulp nodig. Bij deze patiënten is sprake van gedragsproblematiek. De behandeling is mede gericht op het beheersbaar houden van deze gedragsproblematiek. De psychiatrische problematiek is bij deze patiënten over het algemeen actief van aard (de psychopathologie is floride). De psychiatrische symptomen zijn moeilijk onder controle te krijgen. Er is regelmatig sprake van intensivering van de behandeling en begeleiding en er is regelmatige bijstelling van de medicatie nodig. De behandeling is zowel gericht op de psychiatrische problematiek als op de bijkomende problematiek. De zorgverlening is voortdurend in de nabijheid of 24 uur per dag direct te leveren. De dominante grondslag voor dit patiëntprofiel is meestal een psychiatrische aandoening, psychische stoornis (waartoe ook verslaving behoort), in combinatie met een somatische aandoening, een lichamelijke en/of verstandelijke handicap. |
• Gemiddelde scores beperkingen |
|||||||
|
|
||||||||
|
• Aard van de psychiatrische problematiek |
||||||||
|
|
||||||||
|
• Behandel-/begeleidingsdoel |
||||||||
|
|
||||||||
|
Functies en tijd per patiënt per week |
||||||||
|
• Verblijfszorg |
• Dagbesteding |
• Behandelaars (BH) |
• Totaaltijd |
|||||
|
Functie |
BG |
PV |
VP |
Indien dagbesteding: Gem. aantal dagdelen: 4 Gem. groepsgrootte: 4 |
Bij de zorgverlening zijn behandelaars betrokken. |
Exclusief dagbesteding: 19,5 tot 24,0 uur Inclusief dagbesteding: 22,5 tot 27,5 uur |
||
|
ja |
ja |
ja |
||||||
|
Verblijfskenmerken |
||||||||
|
Setting: Langdurige behandelafdeling met veel structuur. Nachtdienst: wakende wacht/in nabijheid. Leveringsvoorwaarde: voortdurend in de nabijheid of 24 uur per dag direct aanwezig. |
||||||||
|
zzp 7B ggz |
Beveiligd voortgezet verblijf vanwege extreme gedragsproblematiek met zeer intensieve begeleiding |
|||||||
|---|---|---|---|---|---|---|---|---|
|
Patiëntprofiel |
||||||||
|
Deze patiëntgroep heeft vanwege een zeer ernstige psychiatrische aandoening zeer intensieve behandeling (geneeskundige zorg) nodig die het verblijf in een instelling noodzakelijk maakt. Daarnaast is zeer intensieve begeleiding nodig met daarnaast intensieve verzorging, een buitengewoon gestructureerd klimaat en grote mate van beveiliging en bescherming. De verblijfsomgeving moet hier op zijn afgestemd. Er is een specifieke bouwkundige setting en specifieke beveiligingsklimaat nodig. De behandelaar is integraal verantwoordelijk voor het behandelplan en verblijf. De patiënten hebben ten aanzien van hun sociale redzaamheid dagelijks zeer intensieve begeleiding nodig die voortdurend nabij is, met daarnaast een buitengewoon sterk gestructureerde dagindeling. Patiënten zijn niet in staat sociale relaties te onderhouden en de dag in te vullen. Deelname aan het maatschappelijk leven is vanwege de extreme gedragsproblematiek niet aan de orde. Verder ontbreken alle besluitnemings- en oplossingsvaardigheden en moet het initiëren en uitvoeren van eenvoudige en complexere taken volledig worden overgenomen. De patiënten hebben intensieve ondersteuning nodig ten aanzien van alle cognitieve/ psychische functies. De aard van het behandel-/begeleidingsdoel kan ontwikkelingsgericht zijn, zodanig dat terugkeer naar huis dan wel plaatsing in een beschermende woonomgeving mogelijk wordt. Er is echter ook een groep patiënten die als chronisch is te beschouwen. Voor deze groep is stabilisatie en continuering van de situatie het uitgangspunt. Deze groep zal permanent een behandeling nodig blijven hebben om verdere/nieuwe terugval te voorkomen. Ten aanzien van ADL hebben de patiënten betreffende de verschillende aspecten behoefte aan enige hulp. Bij deze patiënten is regelmatig tot vaak verpleegkundig handelen nodig (medicatie en gezondheidsbescherming). Ten aanzien van mobiliteit hebben de patiënten in beperkte mate hulp nodig. Uit veiligheidsoverwegingen kan geen sprake zijn van het zelfstandig verplaatsen buitenshuis. Deze patiënten kennen verschillende vormen van extreme gedragsproblematiek. Dit betreft verbaal agressief, lichamelijk agressief, destructief, manipulatief, dwangmatig, ongecontroleerd en reactief gedrag. Hierbij is continu behoefte aan hulp, toezicht of sturing. Daarbij is zelfverwondend of zelfbeschadigend gedrag eveneens te verwachten. De patiënten doen een groot beroep op hun sociale omgeving en zetten deze continu onder druk. Ze zijn ongevoelig voor correctie, hebben geen inzicht in hun eigen aandeel bij interactieproblemen en hebben een zeer beperkt leervermogen. Ze kunnen frequent en onvoorspelbaar fors gewelddadig reageren. De psychiatrische problematiek is bij deze patiënten over het algemeen actief van aard (de psychopathologie is floride). De psychiatrische symptomen zijn moeilijk onder controle te krijgen. Er is regelmatig sprake van intensivering van de behandeling en begeleiding en er is regelmatige bijstelling van de medicatie nodig. De zorgverlening is voortdurend in de nabijheid te leveren. De dominante grondslag voor dit patiëntprofiel is meestal een psychiatrische aandoening, psychische stoornis (waartoe ook verslaving behoort). |
• Gemiddelde scores beperkingen |
|||||||
|
|
||||||||
|
• Aard van de psychiatrische problematiek |
||||||||
|
|
||||||||
|
• Behandel-/begeleidingsdoel |
||||||||
|
|
||||||||
|
Functies en tijd per patiënt per week |
||||||||
|
• Verblijfszorg |
• Dagbesteding |
• Behandelaars (BH) |
• Totaaltijd |
|||||
|
Functie |
BG |
PV |
VP |
Indien dagbesteding: Gem. aantal dagdelen: 5 Gem. groepsgrootte: 3 |
Bij de zorgverlening zijn behandelaars betrokken. |
Exclusief dagbesteding: 27,5 tot 33,5 uur Inclusief dagbesteding: 32,5 tot 39,5 uur |
||
|
ja |
ja |
ja |
||||||
|
Verblijfskenmerken |
||||||||
|
Setting: gesloten behandelafdeling Nachtdienst: wakende wacht/in nabijheid. Leveringsvoorwaarde: voortdurend in de nabijheid. |
||||||||
|
Zzp-ggz b vmr (verblijf met rechtvaardigingsgrond) |
|---|
|
Patiëntprofiel |
|
De zzp-ggz b vmr staat voor verblijf met rechtvaardigingsgrond. Het Zorginstituut heeft geduid1 dat ‘er situaties denkbaar zijn waarin het medisch niet verantwoord is om een cliënt uit de instelling te ontslaan als de voor die cliënt noodzakelijke ambulante vervolgzorg, huisvesting of voorzieningen in het sociale domein niet beschikbaar zijn’. Dit zijn uitzonderlijke situaties waarbij het gerechtvaardigd is dat het verblijf voor een redelijke termijn wordt voortgezet ondanks dat dit verblijf niet meer ‘medisch noodzakelijk’ is in verband met geneeskundige ggz. Het moet hier gaan om situaties waarbij ontslag uit de instelling medisch niet verantwoord is vanwege het ontbreken van de noodzakelijke ambulante zorg of vervolgvoorzieningen. Zorgaanbieder en zorgverzekeraar hebben wel geprobeerd de patiënt elders onder te brengen, maar zonder dat dit direct tot resultaat heeft geleid. De zzp-ggz b vmr moet voor deze patiënten een uitkomst bieden. |
|
Functies en tijd per patiënt per week |
|
Het profiel is gebaseerd op een ongewogen gemiddelde van de zzp-ggz b 3 t/m 7. |
Zorginstituut Nederland, ‘Medisch noodzakelijk verblijf in de geneeskundige GGZ’, d.d. 28 februari 2017.
Het betreft hier de handelingen bedoeld in artikel 1, eerste lid, sub b, nr. 2°, van de Wmg.
Het betreft hier de werkzaamheden bedoeld in artikel 2, aanhef, en sub d, van het Besluit uitbreiding en beperking werkingssfeer Wmg.
Voor de telling van de 1.095 dagen telt het aantal dagen verblijf gericht op behandeling die onder andere bekostigingsregimes zijn ontvangen, niet mee.
Onder de kinder- en jeugdpsycholoog worden zowel de kinder- en jeugdpsycholoog NIP als de kinder- en jeugdpsycholoog SKJ gerekend.
Onder de orthopedagoog generalist worden zowel de NVO orthopedagoog generalist als de postmaster orthopedagoog SKJ gerekend.
Deze uitzondering betreft de situatie van een gz-psycholoog werkend in het jeugddomein als vrijgevestigde.
Unieke ZorgVerzekeraars Identificatie is een identificatie van de zorgverzekeraars in Nederland.
Het gaat hier om daadwerkelijke behandeluren van een patiënt; het gaat dus niet om de geregistreerde patiëntgebonden tijd. Voorbeeld: wanneer een patiënt vier uur groepsbehandeling ontvangt (groepsgrootte van 6 personen), worden er voor die patiënt 40 minuten tijd geregistreerd (4 x 10 minuten). Voor het registreren van vzo gaat het echter niet om de tijd die geregistreerd wordt, maar om de daadwerkelijke behandeltijd; namelijk in dit voorbeeld 4 uur.
Als er op een dbc alleen pré-intake/intake/diagnostiek en/of crisisopvang is geregistreerd, kan de dbc gesloten worden zonder weergave van een diagnoseclassificatie.
Een crisis-dbc binnen budget kan enkel op basis van een individuele tariefbeschikking gedeclareerd worden, indien er een budget is vastgesteld. Zie de Beleidsregel budgetbekostiging acute psychiatrische hulpverlening en Nadere regel informatieverstrekking vastelling budget en bepalingen acute psychiatrische hulpverlening.
In enkele gevallen hoeft de laatste activiteit niet de einddatum van de DBC te zijn. Dit is bijvoorbeeld wanneer de patiënt overlijdt. In dat geval moet de overlijdensdatum de einddatum van het DBC-traject zijn.
Zie voor een overzicht van de ozp’s die door de ggz te declareren zijn bijlage 4 van de nadere regel msz: overige zorgproducten per segment
Inclusief situaties waarbij ontslag uit de instelling medisch niet verantwoord is vanwege het ontbreken van de noodzakelijke ambulante zorg of vervolgvoorzieningen, conform de duiding van het Zorginstituut: https://www.rijksoverheid.nl/documenten/rapporten/2017/03/07/rapport-medisch-noodzakelijk-verblijf-in-de-geneeskundige-ggz
Wanneer er tijdens de opnameperiode een onderbreking plaatsvindt van hoogstens 30 dagen, worden deze niet als onderbreking beschouwd, maar tellen deze dagen niet mee voor de berekening van de 365 dagen. Voor nadere regelgeving, zie www.zorginstituutnederland.nl.
Unieke ZorgVerzekeraarsIdentificatie is een identificatie van de zorgverzekeraars in Nederland.
Zie voor een overzicht van de ozp’s die door de ggz te declareren zijn bijlage 4 van de nadere regel msz: overige zorgproducten per segment.
Dit betekent dat er alleen directe tijd geregistreerd kan worden als het een behandel- of een diagnostiekcontact is in het kader van het behandelplan van de patiënt. Bijpraten, koffiedrinken of het maken van een afspraak met het systeem van de patiënt valt hier bijvoorbeeld niet onder.
Zorginstituut Nederland, 28 februari 2017: https://www.rijksoverheid.nl/documenten/rapporten/2017/03/07/rapport-medisch-noodzakelijk-verblijf-in-de-geneeskundige-ggz
Zie voor de aanspraken het rapport van het ZINL: ‘Vaktherapie en dagbesteding in de geneeskundige GGZ’, d.d. 29-10-2015.
Kopieer de link naar uw clipboard
https://zoek.officielebekendmakingen.nl/stcrt-2019-44437.html
De hier aangeboden pdf-bestanden van het Staatsblad, Staatscourant, Tractatenblad, provinciaal blad, gemeenteblad, waterschapsblad en blad gemeenschappelijke regeling vormen de formele bekendmakingen in de zin van de Bekendmakingswet en de Rijkswet goedkeuring en bekendmaking verdragen voor zover ze na 1 juli 2009 zijn uitgegeven. Voor pdf-publicaties van vóór deze datum geldt dat alleen de in papieren vorm uitgegeven bladen formele status hebben; de hier aangeboden elektronische versies daarvan worden bij wijze van service aangeboden.
