Staatscourant van het Koninkrijk der Nederlanden
| Datum publicatie | Organisatie | Jaargang en nummer | Rubriek |
|---|---|---|---|
| Ministerie van Volksgezondheid, Welzijn en Sport | Staatscourant 2005, 171 pagina 15 | Besluiten van algemene strekking |
Zoals vergunningen, bouwplannen en lokale regelgeving.
Adressen en contactpersonen van overheidsorganisaties.
U bent hier:

| Datum publicatie | Organisatie | Jaargang en nummer | Rubriek |
|---|---|---|---|
| Ministerie van Volksgezondheid, Welzijn en Sport | Staatscourant 2005, 171 pagina 15 | Besluiten van algemene strekking |
Regeling van de Minister van Volksgezondheid, Welzijn en Sport van 1 september 2005, nr. Z/VV-2611957, houdende regels ter zake van de uitvoering van de Zorgverzekeringswet (Regeling zorgverzekering)
De Minister van Volksgezondheid, Welzijn en Sport,
Handelende in overeenstemming met de Minister van Financiën en de Minister van Sociale Zaken en Werkgelegenheid,
Gelet op de artikelen 32, vierde lid, 35, vierde lid, 38, tweede lid, 39, vierde lid, 40, vijfde, tiende en elfde lid, 43, tweede lid, 45, tweede en vierde lid, 46, eerste lid, 47, 50, vierde lid, 52, 53, 59, negende lid, 68, eerste tot en met vierde lid, 69, tweede en vijfde lid, 70, elfde lid, 75, derde en vierde lid, 87, derde en zesde lid, 88, vierde lid, 89, zesde lid, 106, derde lid, 118, eerste lid, van de Zorgverzekeringswet en de artikelen 2.4, tweede en derde lid, 2.7, zesde lid, 2.8, eerste, tweede, vijfde en zesde lid, 2.9, 2.12, tweede lid, 2.14, tweede lid, 2.16, 3.1, tweede lid, 3.3, derde lid, 3.4, tweede lid, 3.5, derde lid, 3.6, derde lid, 3.8, vierde lid, 3.9, eerste, derde, vierde en vijfde lid, 3.10, eerste en tweede lid, 3.11, eerste tot en met derde lid, 3.12, eerste tot en met derde lid, 3.15 derde lid en 3.17 van het Besluit zorgverzekering;
Besluit:
Definities en algemene bepalingen
Deze regeling verstaat onder:
a. de Minister: de Minister van Volksgezondheid, Welzijn en Sport;
b. specialité: een geneesmiddel als bedoeld in artikel 1, eerste lid, onderdeel h, van de Wet op de Geneesmiddelenvoorziening;
c. preparaat: een geneesmiddel als bedoeld in artikel 1, eerste lid, onderdeel i, van de Wet op de Geneesmiddelenvoorziening;
d. branded generic: een specialité dat in de handel wordt gebracht onder een benaming waarin de stofnaam is vermeld en waaraan een merkaanduiding is toegevoegd;
e. combinatiepreparaat: een geneesmiddel dat meer dan één werkzaam bestanddeel bevat;
f. deel IB van het registerdossier: het registerblad, inhoudende de gegevens, bedoeld in artikel 2, eerste lid, onderdeel h, van het Besluit registratie geneesmiddelen, of het registerblad, bedoeld in deel I, onderdeel B, van de bijlage van de richtlijn nr. 75/318/EEG van de Raad van de Europese Gemeenschappen van 20 mei 1975 betreffende de onderlinge aanpassing van de wetgevingen van de Lid-Staten inzake de analytische, toxicologisch-farmacologische en klinische normen en voorschriften betreffende proeven op farmaceutische specialiteiten (PbEG L 147/1);
g. registratiehouder: degene op wiens naam een geneesmiddel in het register, bedoeld in artikel 3, eerste lid, van de Wet op de Geneesmiddelenvoorziening staat ingeschreven dan wel degene die voor een geneesmiddel een vergunning heeft ingevolge de Verordening (EEG) nr. 2309/93 van de Raad van de Europese Gemeenschappen van 22 juli 1993 tot vaststelling van communautaire procedures voor het verlenen van vergunningen voor en het toezicht op geneesmiddelen voor menselijk en diergeneeskundig gebruik en tot oprichting van een Europees bureau voor de geneesmiddelenbeoordeling (PbEG L 214);
h. Taxe: de Taxe, uitgegeven door de Z-index B.V.;
i. Defined Daily Dose: de dagdosis van een geneesmiddel, als vastgesteld onder verantwoordelijkheid van het WHO Collaborating Centre for Drug Statistics Methodology;
j. Anatomical Therapeutic Chemical Classification: de classificatie van geneesmiddelen, samengesteld onder verantwoordelijkheid van het WHO Collaborating Centre for Drug Statistics Methodology;
k. standaardkuur: de totale hoeveelheid van het werkzame bestanddeel van een geneesmiddel die, blijkens de dosering, vermeld in deel IB van het registerdossier, wordt gegeven;
l. referentiehoeveelheid: de hoeveelheid van een werkzaam bestanddeel, in een farmaceutische vorm gebracht, waarmee, gegeven de standaarddosis en het gebruikelijke aantal keren per dag dat het geneesmiddel wordt gegeven om die standaarddosis te bereiken, de gebruikelijke dagelijkse dosering kan worden bereikt, met dien verstande dat bij keuze tussen een retardvorm en een niet-retardvorm wordt uitgegaan van de niet-retardvorm;
m. dbc: diagnose behandeling combinatie;
n. onderhandelbaar dbc-tarief: een lokaal overeengekomen tarief dat instellingen in rekening brengen bij het afsluiten van een door het College tarieven gezondheidszorg gedefinieerde onderhandelbare dbc;
o. niet-onderhandelbaar dbc-tarief: een door het College tarieven gezondheidszorg vastgesteld niet-onderhandelbaar tarief dat instellingen in rekening brengen bij het afsluiten van een door het College tarieven gezondheidszorg gedefinieerde niet-onderhandelbare dbc, zijnde een landelijke tarief met instellingsspecifieke opslagen (waaronder een opslag voor kapitaal) ter sluiting van het instellingsbedrag;
p. tarief voor overige trajecten en verrichtingen: een door het College tarieven gezondheidszorg vastgesteld tarief voor een verrichting die instellingen naast dbc’s mogen declareren, waaronder: verkeerde bed, gezonde zuigeling, gezonde moeder, klasseverpleging, beademing IC voor volwassenen, neonatale IC, pediatrische IC, post IC high care en brandwondenzorg;
q. tarief voor ondersteunende en overige producten: een door het College tarieven gezondheidszorg vastgesteld tarief voor verrichtingen geleverd aan een ander specialisme als onderdeel van een dbc, dan wel geleverd op verzoek van de eerstelijn, dan wel geleverd aan een ander specialisme werkzaam binnen dezelfde instelling waarvoor de dbc-systematiek niet geldt, dan wel in het kader van onderlinge dienstverlening;
r. renteheffingstarief: een tarief dat instellingen in rekening mogen brengen bij zorgverzekeraars in het geval deze niet overgaan tot het bevoorschotten van zorg gefinancierd op basis van dbc’s.
Bepalingen omtrent de prestaties
De prestaties en eigen bijdragen
De zorg bedoeld in artikel 2.4 van het Besluit zorgverzekering omvat niet:
a. behandeling van bovenoogleden die verlamd of verslapt zijn, anders dan als gevolg van een aangeboren afwijking of van een bij de geboorte aanwezige chronische aandoening;
b. abdominoplastiek en liposuctie van de buik;
c. het operatief plaatsen, het operatief verwijderen en het operatief vervangen van een borstprothese, anders dan na een gehele of gedeeltelijke borstamputatie;
d. behandelingen tegen snurken met uvuloplastiek;
e. behandelingen gericht op sterilisatie dan wel op het ongedaan maken daarvan;
f. behandelingen gericht op circumcisie.
1. Voor individuele, groeps- of gezinspsychotherapie betaalt de verzekerde een bijdrage van € 15,20 per zitting tot een maximum van € 684 per kalenderjaar, waarbij voor gezinstherapie de bijdrage en het maximum gelden per gezin.
2. Voor partnerrelatiepsychotherapie is een bijdrage verschuldigd van € 7,60 per verzekerde per zitting, tot een maximum van € 342 per verzekerde per kalenderjaar.
3. De bijdrage is niet verschuldigd, indien de verzekerde een bijdrage ingevolge artikel 4 van het Bijdragebesluit zorg is verschuldigd.
Voor eerstelijnspsychologie betaalt de verzekerde een eigen bijdrage van € 10 per zitting.
1. Voor zorg als bedoeld in artikel 2.7, eerste lid, onderdeel a, van het Besluit zorgverzekering onderscheidenlijk voor zorg als bedoeld in artikel 2.7, eerste lid, onderdeel b, van dat besluit indien die wordt verleend vanwege extreme angst voor mondzorg, betaalt de verzekerde van achttien jaar of ouder, voor zover die zorg bestaat uit preventief onderzoek, incidenteel consult, extractie, parodontale hulp, endodontische hulp, restauratie van gebitselementen met plastische materialen of uitneembare niet-volledige prothetische voorzieningen, een bijdrage ter grootte van het bedrag dat ten hoogste in rekening mag worden gebracht voor zodanige prestaties indien er geen sprake is van toepassing van artikel 2.7, eerste lid, onderdeel a of b, van het Besluit zorgverzekering.
2. Indien de zorg, bedoeld in het eerste lid, een uitneembare volledige prothetische voorziening dan wel een uitneembare volledige prothetische voorziening te plaatsen op tandheelkundige implantaten betreft, betaalt de verzekerde een eigen bijdrage ter hoogte van € 90.
3. Voor een uitneembare volledige prothetische voorziening, bedoeld in artikel 2.7, vijfde lid, onderdeel b, van het Besluit zorgverzekering, betaalt de verzekerde een eigen bijdrage ter hoogte van vijfentwintig procent van de kosten van die voorziening.
1. De aangewezen geregistreerde geneesmiddelen zijn de geneesmiddelen, genoemd in bijlage 1 bij deze regeling.
2. Indien een geneesmiddel, genoemd in bijlage 1 bij deze regeling, behoort tot een van de in bijlage 2 bij deze regeling genoemde categorieën van geneesmiddelen, omvat de farmaceutische zorg slechts aflevering van dat geneesmiddel indien voldaan is aan de bij die categorieën vermelde criteria.
3. Polymere, oligomere, monomere en modulaire dieetpreparaten behoren slechts tot de farmaceutische zorg indien voldaan is aan onderdeel 1 van bijlage 2 van deze regeling.
1. De aangewezen hulpmiddelen zijn:
a. prothesen voor schouder, arm, hand, been of voet, als omschreven in artikel 2.8;
b. mammaprothesen als omschreven in artikel 2.9;
c. gelaatsprothesen als omschreven in artikel 2.10;
d. oogprothesen als omschreven in artikel 2.11;
e. orthesen voor romp, arm, been, voet, hoofd of hals als omschreven in artikel 2.12;
f. gezichtshulpmiddelen als omschreven in artikel 2.13;
g. gehoorhulpmiddelen als omschreven in artikel 2.14;
h. verzorgingsmiddelen als omschreven in artikel 2.15;
i. hulpmiddelen voor anticonceptionele doeleinden als omschreven in artikel 2.16;
j. hulpmiddelen voor de mobiliteit van personen als omschreven in artikel 2.17;
k. pruiken als omschreven in artikel 2.18;
l. injectiespuiten als omschreven in artikel 2.19;
m. uitwendige hulpmiddelen te gebruiken bij het langdurig compenseren van het functieverlies van aderen bij het transport van bloed en het functieverlies van lymfevaten bij het transport van lymfe;
n. hulpmiddelen bij diabetes als omschreven in artikel 2.20;
o. apparatuur voor positieve uitademingsdruk als omschreven in artikel 2.21;
p. draagbare, uitwendige infuuspompen als omschreven in artikel 2.22;
q. schoenvoorzieningen, niet zijnde orthesen als omschreven in artikel 2.23;
r. hulpmiddelen voor het toedienen van voeding als omschreven in artikel 2.24;
s. allergeenvrije en stofdichte hoezen als omschreven in artikel 2.25;
t. hulpmiddelen voor communicatie, informatievoorziening en signalering als omschreven in artikel 2.26;
u. zuurstofapparatuur als omschreven in artikel 2.27;
v. longvibrators;
w. vernevelaars met toebehoren;
x. beeldschermloepen;
y. uitwendige elektrostimulators tegen chronische pijn met toebehoren;
z. CPAP-apparatuur als omschreven in artikel 2.28;
aa. solo-apparatuur als omschreven in artikel 2.29;
bb. tactielleesapparatuur als omschreven in artikel 2.30;
cc. vervanging van BAHA-hoortoestellen als omschreven in artikel 2.31;
dd. zelfmeetapparatuur voor bloedstollingstijden als omschreven in artikel 2.32;
ee. inrichtingselementen van woningen als omschreven in artikel 2.33;
ff. geleidehonden als omschreven in artikel 2.34;
gg. hulpmiddelen ter compensatie van onvoldoende arm-, hand-, en vingerfunctie als omschreven in artikel 2.35;
hh. thuisdialyse-apparatuur als omschreven in artikel 2.36.
2. De aangewezen verbandmiddelen zijn: verbandmiddelen toe te passen bij een ernstige aandoening waarbij een langdurige medische behandeling met deze middelen is aangewezen.
1. Indien in de artikelen 2.8 tot en met 2.36 een leeftijd is vermeld, wordt bedoeld de leeftijd van de verzekerde op het moment waarop hij zich wendt tot de aanbieder van het hulpmiddel.
2. Indien een hulpmiddel in bruikleen wordt gegeven, omvat het hulpmiddel tevens vergoeding van de kosten van vervoer van het hulpmiddel naar en van de woning van de verzekerde, van het regelmatig onderhoud ervan alsmede van de voor gebruik, ontsmetting en reiniging van de apparatuur benodigde chemicaliën.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel a, omvatten:
a. prothesen voor schouder, arm of hand;
b. algemeen gangbare hulp- en aanzetstukken voor armprothesen;
c. prothesen voor been of voet;
d. een oplaadinrichting en batterijen, indien de prothese voor schouder, arm of hand in bekrachtigde uitvoering is.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel b, omvatten:
a. de gebruiksklaar verkrijgbare mammaprothesen voor uitwendige toepassing ter vervanging van een geheel of nagenoeg geheel ontbrekende borstklier;
b. ten behoeve van een verzekerde afzonderlijk vervaardigde mammaprothese indien het gebruik van gebruiksklaar verkrijgbare mammaprothesen niet mogelijk of redelijkerwijs niet verantwoord is.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel c, omvatten ten behoeve van de verzekerde afzonderlijk vervaardigde prothesen ter bedekking van het gelaat of een gedeelte ervan, neus en oorschelpen daarbij inbegrepen.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel d, omvatten:
a. volledige oogprothesen bij het ontbreken van de oogbol;
b. scleraschalen;
c. scleralenzen, al dan niet voorzien van een ingekleurde iris en pupil en al dan niet met visuscorrectie, bij een ernstig misvormd oog of na traumatische veranderingen van een oog.
1. Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel e, omvatten:
a. korsetten voor afwijkingen aan de wervelkolom;
b. orthopedische beugelapparatuur;
c. verstevigde spalk-, redressie- of correctieapparatuur voor langdurig gebruik, waarbij de versteviging een functioneel onderdeel vormt van de orthese en een therapeutische meerwaarde heeft ten opzichte van een niet verstevigde orthese, met dien verstande dat daaronder slechts een kniebrace valt indien sprake is van:
1°. een al dan niet gecombineerd letsel van de knie waarbij de kruisbanden of de collateraalbanden zijn gescheurd;
2°. eenzijdige gonartrose, voor zover sprake is van een standafwijking van minimaal 10 graden varus/valgusstand;
d. kappen ter bescherming van de schedel indien er sprake is van een schedeldefect of indien door frequente evenwichts- of bewustzijnsstoornissen grote kans op vallen bestaat;
e. tracheacanules;
f. stemprothesen of spraakversterkers, al dan niet gecombineerd;
g. breukbanden;
h. orthopedisch schoeisel en orthopedische voorzieningen aan confectieschoenen, indien voldaan is aan een van de zorginhoudelijke criteria, vermeld in bijlage 3, onderdeel 1, van deze regeling, en de verzekerde redelijkerwijs niet kan volstaan met confectieschoenen, te weten:
1°. volledig individueel vervaardigd orthopedisch maatschoeisel, indien tevens niet kan worden volstaan met semi-orthopedische schoenen of met een voorziening aan confectieschoenen;
2°. volledig individueel vervaardigde orthopedische binnenschoenen;
3°. semi-orthopedisch schoeisel met individuele aanpassing;
4°. orthopedische voorzieningen aan confectieschoenen, tenzij het uitsluitend een verhoging betreft van de gehele buitenzool van minder dan 3 cm.
2. Onder langdurig gebruik, bedoeld in het eerste lid, onderdeel c, valt niet preventief gebruik in verband met het beoefenen van sport.
3. De verzekerde betaalt voor hulpmiddelen als bedoeld in het eerste lid, onderdeel h, subonderdelen 1 en 3:
a. indien hij zestien jaar of ouder is, een eigen bijdrage van € 112,50 per paar;
b. indien hij jonger is dan zestien jaren, een eigen bijdrage van € 56 per paar.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel f, omvatten:
a. brillenglazen, waaronder filterglazen met of zonder visuscorrigerende werking, indien voldaan is aan een van de zorginhoudelijke criteria, vermeld in bijlage 3, onderdeel 2, van deze regeling en de aanschaf plaatsvindt binnen twaalf maanden na een eerdere aanschaf van dit hulpmiddel;
b. contactlenzen, indien voldaan is aan een van de zorginhoudelijke criteria, vermeld in bijlage 3, onderdeel 2, van deze regeling en de aanschaf plaatsvindt binnen twaalf maanden na een eerdere aanschaf van dit hulpmiddel;
c. bandagelenzen zonder visuscorrigerende werking voor zover van andere therapieën geen resultaat is verkregen of te verwachten is en voldaan is aan een van de zorginhoudelijke criteria als bedoeld in bijlage 3, onderdeel 3, van deze regeling;
d. bijzondere optische hulpmiddelen, bestemd voor rechtstreekse waarneming, met inbegrip van montuur, statief of verlichting, indien deze met het hulpmiddel één geheel vormen en de verzekerde een dusdanig verlies van gezichtsvermogen heeft dat redelijkerwijs niet kan worden volstaan met een middel als bedoeld in onderdeel a of b.
1. Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel g, omvatten:
a. electro-akoestische hoortoestellen voor persoonlijk gebruik, in gewone dan wel bijzondere uitvoering, bestemd om op of aan het menselijk lichaam te worden gebezigd ter verbetering van een gestoord gehoor, alsmede gehoorlepels of gehoorslangen die het geluid via mechanische weg versterken en de verschaffing en vervanging van oorstukjes, indien voldaan is aan een van de zorginhoudelijke criteria, vermeld in bijlage 3, onderdeel 4, van deze regeling;
b. ringleidingen, bestaande uit een snoer en versterker met zonodig een tafelmicrofoon dan wel infraroodapparatuur of FM-apparatuur voor geluidsoverdracht, bestaande uit een ontvanger en een zender, al dan niet met inductiespoel of hoofdtelefoon, of in kinbeugel-uitvoering, met zonodig een tafelmicrofoon, indien voldaan is aan een van de zorginhoudelijke criteria, vermeld in bijlage 3, onderdeel 5, van deze regeling;
c. een maskeerder ter behandeling van ernstig oorsuizen alsmede verschaffing en vervanging van oorstukjes.
2. Als een bijzondere uitvoering van een elektro-akoestisch hoortoestel als bedoeld in het eerste lid, onderdeel a, wordt beschouwd:
a. een cros-uitvoering;
b. een bicros-uitvoering;
c. een beengeleider-uitvoering;
d. een uitvoering met één ingebouwde microfoon en twee aansluitingen;
e. een uitvoering met één uitwendige microfoon en één aansluiting;
f. een uitvoering met één ingebouwde microfoon, één uitwendige microfoon en één aansluiting.
3. Indien de aanschaffingskosten van een hoortoestel als bedoeld in het eerste lid, onderdeel a, hoger zijn dan € 476 en een toestel voor de eerste keer wordt verstrekt, dan wel korter dan zes jaar geleden aan de verzekerde is verstrekt, betaalt de verzekerde van zestien jaren of ouder een bijdrage ter grootte van het verschil tussen de aanschaffingskosten en dit bedrag.
4. Indien de aanschaffingskosten van een hoortoestel als bedoeld in het eerste lid, onderdeel a, hoger zijn dan € 566,50 en een toestel langer dan zes, maar korter dan zeven jaren geleden aan de verzekerde is verstrekt, betaalt de verzekerde van zestien jaren of ouder een bijdrage ter grootte van het verschil tussen de aanschaffingskosten en dit bedrag.
5. Indien de aanschaffingskosten van een hoortoestel als bedoeld in het eerste lid, onderdeel a, hoger zijn dan € 657,50 en een toestel zeven jaren of langer geleden aan de verzekerde is verstrekt, betaalt de verzekerde een bijdrage ter grootte van het verschil tussen de aanschaffingskosten en dit bedrag. Voor een verzekerde van jonger dan zestien jaren geldt de gebruiksduur van zeven jaren of langer geleden niet.
6. Indien sprake is van een hoortoestel in cros-, bicros- of beengeleideruitvoering, opgenomen in een brilmontuur, wordt het bedrag, genoemd in het derde, vierde en vijfde lid, vermeerderd met € 61,50.
1. Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel h, omvatten:
a. urine-opvangzakken met de noodzakelijke hulpstukken ter bevestiging aan het been of bed;
b. voorzieningen voor stomapatiënten, te weten:
1°. systemen ter bevestiging op een stoma voor de opvang van faeces of urine, bestaande uit opvangzakjes en kleefplaten, daarbij benodigde hulp- en verbindingsstukken, opvulmaterialen, reinigingsgaasjes, wegwerpzakjes, spoelapparatuur met toebehoren, stomapluggen, stomapleisters en indikmiddelen;
2°. noodzakelijke huidbeschermende middelen, voor zover daarop niet reeds aanspraak bestaat op grond van artikel 2.8 van het Besluit zorgverzekering;
3°. afdekpleisters en katheters bestemd voor een continentstoma;
4°. stomabeschermers, niet zijnde verbandmiddelen, voor een gelaryngectomeerde;
c. stompkousen;
d. katheters met blaasspoelvloeistoffen, al dan niet met toebehoren;
e. incontinentie-absorptiematerialen als omschreven in het tweede lid;
f. spoelapparatuur voor anaalspoelen, zonodig met toebehoren, indien sprake is van ernstige problemen met de ontlasting ten gevolge van anatomische of functionele afwijkingen van de darm of anus dan wel de zenuwvoorziening daarvan;
g. slijmuitzuigapparatuur voor het wegzuigen van slijm uit het mond- of keelgebied, zonodig met toebehoren.
2. Incontinentie-absorptiematerialen als bedoeld in het eerste lid, onderdeel e, omvatten:
a. inlegluiers en luierbroeken voor incontinentie voor verzekerden van vijf jaar en ouder, indien sprake is van:
1°. incontinentie voor faeces die langer bestaat dan twee weken;
2°. incontinentie voor urine, niet zijnde enuresis nocturna, die langer bestaat dan twee maanden;
3°. ondersteuning van bekkenbodemspieroefeningen of blaastraining ten laste van de zorgverzekering voor de behandeling van urine-incontinentie, niet zijnde enuresis nocturna, voor de duur van deze behandeling;
4°. ziektebeelden waarvan mag worden aangenomen dat de incontinentie niet vanzelf geneest, of waarbij bekkenbodemspieroefeningen of blaastraining niet helpen;
b. inlegluiers en luierbroeken voor incontinentie voor verzekerden van drie of vier jaar, indien sprake is van een niet-fysiologische vorm van incontinentie;
c. anaaltampons;
d. beschermende onderleggers, indien het verlies van bloed, exsudaat, vocht, urine of faeces dusdanige hygiënische problemen oplevert dat deze slechts door het gebruik van een bedbeschermende onderlegger kunnen worden ondervangen.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel i, omvatten, uitsluitend voor verzekerden jonger dan eenentwintig jaar:
a. pessaria;
b. koperhoudende spiraaltjes.
Hulpmiddelen als bedoeld in artikel 2.6, onderdeel j, omvatten:
a. krukken, loophulpen met drie of vier poten, looprekken, rollators en loopwagens, indien de verzekerde hier langdurig op is aangewezen om te kunnen lopen, niet kan worden volstaan met een eenvoudiger hulpmiddel en sprake is van:
1°. evenwichtsstoornissen,
2°. functiestoornissen van de onderste extremiteiten, al dan niet gepaard gaande met defecten, of
3°. stoornissen in het uithoudingsvermogen dan wel vormen van lichamelijke zwakte, waarbij de verschaffing van een loophulpmiddel strekt tot behoud van de zelfredzaamheid of ter voorkoming van opname in een instelling;
b. serveerwagens indien de verzekerde hier langdurig op is aangewezen, niet volstaan kan worden met een eenvoudiger hulpmiddel en sprake is van een hand- of armfunctiestoornis;
c. blindentaststokken;
d. stoelen voorzien van een trippelfunctie, indien de verzekerde langdurig op dit middel is aangewezen en
1°. de verzekerde zich binnenshuis alleen zittend kan verplaatsen en niet beschikt over een in huis bruikbare rolstoel,
2°. de verzekerde voldoet aan de voorwaarde voor een hulpmiddel als bedoeld in onderdeel a, maar dit niet kan gebruiken vanwege een gestoorde hand- of armfunctie, of
3°. zich niet zonder gebruik van de handen staande kan houden;
e. loopfietsen indien de verzekerde langdurig op dit middel is aangewezen, sprake is van functiestoornissen van de onderste extremiteiten, al dan niet gepaard gaande met defecten en de verzekerde niet kan volstaan met een eenvoudiger loophulpmiddel.
1. Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel k, omvatten haarwerken ter gehele of gedeeltelijke vervanging van het hoofdhaar, indien de verzekerde van een blijvende of langdurige, gehele of gedeeltelijke kaalhoofdigheid zodanige psychische bezwaren ondervindt, dat het gebruik van een haarwerk redelijkerwijs is aangewezen.
2. Indien de aanschaffingskosten van hulpmiddelen als bedoeld in het eerste lid hoger zijn dan € 264,50, betaalt de verzekerde een bijdrage ter grootte van het verschil tussen de aanschaffingskosten en dat bedrag.
1. Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel l, omvatten injectiespuiten met toebehoren dan wel injectiepennen met toebehoren, indien sprake is van een aandoening die een langdurig gebruik van dit middel noodzakelijk maken.
2. Een hulpmiddel als bedoeld in het eerste lid omvat tevens een aan een handicap aangepaste uitvoering, indien de verzekerde ten gevolge van een ernstige motorische handicap dan wel een verminderd gezichtsvermogen redelijkerwijs niet kan volstaan met een injectiespuit of injectiepen in een niet aangepaste uitvoering.
1. Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel n, omvatten, indien sprake is van diabetes die met insuline wordt behandeld dan wel indien de diabetes nagenoeg is uitbehandeld met orale bloedsuikerverlagende middelen en behandeling met insuline wordt overwogen:
a. apparatuur voor het zelf afnemen van bloed en de daarbij behorende lancetten;
b. bloedglucosetestmeters, indien de verzekerde aangewezen is op teststrips, alsmede de daarbij behorende teststrips;
c. draagbare, uitwendige infuuspompen met toebehoren, indien tevens voldaan is aan een van de zorginhoudelijk criteria, vermeld in bijlage 3, onderdeel 6, van deze regeling.
2. Een hulpmiddel als bedoeld in het eerste lid, onderdelen a en b, omvat tevens een aan een handicap aangepaste uitvoering indien de verzekerde redelijkerwijs niet kan volstaan met een middel in een niet aangepaste uitvoering.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel o, omvatten aangezichtsmaskers, dan wel mondstukken, met aanzetstukken bestaande uit een weerstandsbuis en een, in- en uitademingsweg scheidend, ademventiel, waarbij deze hulpmiddelen dienen om bij het uitademen een positieve druk te bewerkstelligen ter bevordering van de sputumproductie.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel p, omvatten draagbare, uitwendige infuuspompen met toebehoren, indien sprake is van continue parenterale toediening in de thuissituatie van een geneesmiddel dat valt onder de farmaceutische zorg, bedoeld in artikel 2.8 van het Besluit zorgverzekering, met uitzondering van insuline.
1. Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel q, omvatten:
a. verbandschoenen, indien voldaan is aan een van de zorginhoudelijke criteria, vermeld in bijlage 3, onderdeel 7, van deze regeling;
b. allergeenvrije schoenen, indien er sprake is van een allergie.
2. Indien de aanschaffingskosten van het hulpmiddel, bedoeld in het eerste lid, onderdeel a, hoger zijn dan € 136,50 betaalt de verzekerde een bijdrage ter grootte van het verschil tussen de aanschaffingskosten en dat bedrag.
3. De verzekerde betaalt voor een hulpmiddel als bedoeld in het eerste lid, onderdeel b, een bijdrage van:
a. indien hij zestien jaar of ouder is, € 112,50 per paar, vermeerderd met het verschil tussen de aanschaffingskosten en € 290;
b. indien hij jonger is dan zestien jaren, € 56 per paar, vermeerderd met het verschil tussen de aanschaffingskosten en € 233,50.
1. Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel r, omvatten, indien het gebruik om medische redenen aangewezen is:
a. niet-klinisch ingebrachte sondes met toebehoren;
b. uitwendige voedingspompen met toebehoren;
c. uitwendige toebehoren, benodigd bij de toediening van parenterale voeding;
d. eetapparaten.
2. Hulpmiddelen als bedoeld in het eerste lid omvatten geen voedings-, genees- en verbandmiddelen.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel s, omvatten een allergeenvrije en stofdichte matrashoes, een dekbedhoes en een kussenhoes, indien uit de resultaten van laboratoriumonderzoek of een huidtest blijkt dat sprake is van een allergie voor uitwerpselen van huisstofmijt.
1. Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel t, omvatten:
a. computers met bijbehorende apparatuur voor lichamelijk gehandicapten, indien de lichamelijk gehandicapte voor informatie en communicatie of bediening van huishoudelijke hulpmiddelen geheel of nagenoeg geheel op deze middelen is aangewezen;
b. schrijfmachines voor lichamelijk gehandicapten, indien de lichamelijk gehandicapte voor het onderhouden van maatschappelijke contacten geheel of nagenoeg geheel op deze middelen is aangewezen;
c. rekenmachines in een uitvoering, aangepast aan een lichamelijke handicap;
d. invoer- en uitvoerapparatuur en de daartoe benodigde programmatuur, noodzakelijke upgrades daarvan, alsmede accessoires voor een computer, een schrijfmachine en een rekenmachine, aangepast aan een lichamelijke handicap;
e. computerprogrammatuur voor grootlettersystemen voor visueel gehandicapten;
f. bladomslagapparatuur;
g. opname- en voorleesapparatuur voor gehandicapten, zijnde:
1°. memorecorders voor visueel gehandicapten;
2°. daisy-spelers of daisy-programmatuur voor visueel gehandicapten, dyslectici en motorisch gehandicapten;
3°. voorleesapparatuur voor zwartdrukinformatie voor visueel gehandicapten;
h. telefoons en een telefoneerhulpmiddel, zijnde:
1°. hulpmiddelen voor het kiezen van telefoonnummers;
2°. telefoonhoornhouders;
3°. met omgevingsbesturingsapparatuur te bedienen telefoons;
4°. teksttelefoons, faxapparatuur dan wel beeldtelefoons voor auditief gehandicapten, indien voldaan is aan een van de zorginhoudelijke criteria, vermeld in bijlage 3, onderdelen 8 en 9, van deze regeling;
i. spraakvervangende hulpmiddelen bij een ernstige spraakhandicap;
j. signaleringsapparatuur en een alarmeringssysteem, zijnde:
1°. wek- en waarschuwingsinstallaties ten behoeve van auditief gehandicapten indien voldaan is aan een van de zorginhoudelijke criteria, vermeld in bijlage 3, onderdeel 10, van deze regeling;
2°. persoonlijke alarmeringsapparatuur voor lichamelijk gehandicapten, indien de lichamelijk gehandicapte in een verhoogde risicosituatie verkeert.
2. Indien de aanschaffingskosten van faxapparatuur als bedoeld in het eerste lid, onderdeel h, subonderdeel 4, hoger zijn dan € 95, betaalt de verzekerde een eigen bijdrage ter grootte van het verschil tussen de aanschaffingskosten en dat bedrag.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel u, omvatten:
a. zuurstofapparaten met de daarbij behorende zuurstof;
b. zuurstofconcentratoren met toebehoren en vergoeding van stroomkosten.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel z, omvatten hulpmiddelen met toebehoren voor continue positieve luchtdruk tijdens het ademen, indien voldaan is aan een van de zorginhoudelijke criteria, vermeld in bijlage 3, onderdeel 11, van deze regeling.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel aa, omvatten solo-apparatuur met toebehoren, indien er sprake is van een indicatie, vermeld in bijlage 3, onderdeel 12, van deze regeling alsmede indien de verzekerde:
a. de apparatuur gebruikt voor het volgen van her- of bijscholing, dan wel niet tot het reguliere onderwijs behorende beroepsopleidingen in klassikaal-, of groepsverband,
b. de apparatuur gebruikt voor het volgen van regulier onderwijs of,
c. de apparatuur gebruikt voor het volgen van speciaal onderwijs in klassikaal-, onderscheidenlijk groepsverband dat niet specifiek gericht is op dove en slechthorende leerlingen of,
d. de apparatuur gebruikt tijdens het op medische gronden noodzakelijk ondergaan van een groepsgewijze therapeutische behandeling of,
e. de apparatuur gebruikt bij het in een gestructureerd en georganiseerd verband verrichten van betaalde of niet betaalde werkzaamheden.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel bb, omvatten tactielleesapparaten met toebehoren en vergoeding van de kosten, voor zover andere hulpmiddelen voor het lezen van zwartschrift voor de visueel gehandicapte niet doelmatig zijn en de verzekerde in staat is met het apparaat om te gaan.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel cc, omvatten vervanging van BAHA-hoortoestellen die kunnen worden aangesloten op een te implanteren beengeleider, indien voldaan is aan een van de zorginhoudelijke criteria, vermeld in bijlage 3, onderdeel 4, van deze regeling en een luchtgeleidingstoestel redelijkerwijs niet kan worden aangepast.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel dd, omvatten apparatuur en toebehoren waarmee de verzekerde zelf de stollingstijd van zijn bloed kan meten, nadat hij voor het gebruik van die apparatuur is opgeleid;
1. Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel ee, omvatten, indien de verzekerde langdurig daarop is aangewezen:
a. aan functiebeperkingen aangepaste tafels;
b. aan functiebeperkingen aangepaste stoelen, indien sprake is van problemen bij het zitten, gaan zitten of het opstaan, niet kan worden volstaan met een stoel die voldoet aan de normale ergonomische eisen en niet uitsluitend sprake is van vetzucht, reuzen- of dwerggroei, waarbij de stoelen zijn voorzien van een of meer van de volgende functies of aanpassingen:
1°. sta-opsysteem, indien de verzekerde niet zelfstandig kan opstaan uit een stoel met een optimale zithoogte;
2°. specifieke polstering;
3°. abductiebalk;
4°. arthrodese-zitting;
5°. pelottes voor zijwaartse steun;
c. anti-decubituszitkussens;
d. bedden in speciale uitvoering met inbegrip van daarvoor bestemde matrassen;
e. anti-decubitusbedden, -matrassen en -overtrekkken ter behandeling en preventie van decubitus;
f. dekenbogen, onrusthekken, bedgalgen, papegaaien en portalen;
g. bedverkorters en -verlengers.
2. Onder de in het eerste lid, onderdeel b, bedoelde hulpmiddelen zijn hulpmiddelen in een uitvoering met zwenkwielen, beremming of hoog/laag-mechanisme begrepen, indien het hulpmiddel op diverse plaatsen of met een verschillende werkhoogte moet worden gebruikt.
3. Hulpmiddelen als bedoeld in het eerste lid, onderdelen d tot en met g, zijn slechts als hulpmiddelen aangewezen, indien het gebruik daarvan strekt tot behoud van de zelfredzaamheid en met de verschaffing opneming in een instelling wordt voorkomen, dan wel indien de verzekerde is aangewezen op verpleging.
1. Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel ff, omvatten:
a. blindengeleidehonden die een substantiële bijdrage leveren aan de mobiliteit of oriëntatie in het maatschappelijke verkeer van een verzekerde die blind is of dusdanig slechtziend dat hij hierop is aangewezen;
b. hulphonden die een substantiële bijdrage leveren aan de mobiliteit en de algemene of huishoudelijke dagelijkse levensverrichtingen van een verzekerde die volledig doof is of die als gevolg van blijvende, ernstige lichamelijke functiebeperkingen aangewezen is op hulp bij die mobiliteit of bij algemene of huishoudelijke dagelijkse levensverrichtingen, waardoor zijn zelfstandigheid wordt vergroot en het beroep op zorgondersteuning vermindert.
2. De hulpmiddelen, bedoeld in het eerste lid omvatten, tevens een tegemoetkoming in de redelijk te achten gebruikskosten.
Hulpmiddelen als bedoeld in artikel 2.6, eerste lid, onderdeel gg, omvatten hulpmiddelen ter compensatie van onvoldoende arm-, hand- en vingerfunctie, indien de verzekerde als gevolg van blijvende, ernstige lichamelijke functiebeperkingen in arm-, hand-, en vingerfunctie aangewezen is op professionele hulp bij algemene of huishoudelijke dagelijkse levensverrichtingen.
Hulpmiddelen als bedoeld in artikel 2.6, onderdeel hh, omvatten thuisdialyse-apparatuur met toebehoren alsmede:
a. de regelmatige controle en het onderhoud ervan de chemicaliën en vloeistoffen die nodig zijn voor het verrichten van dialyse;
b. vergoeding van de kosten voor de redelijkerwijs te verrichten aanpassingen in en aan de woning en voor het herstel in de oorspronkelijke staat, voor zover andere wettelijke regelingen daarin niet voorzien;
c. vergoeding van overige redelijk te achten kosten die rechtstreeks met de thuisdialyse samenhangen, voor zover andere wettelijke regelingen daarin niet voorzien.
1. Voor verzorging als bedoeld in artikel 2.12 van het Besluit zorgverzekering ten huize van de verzekerde betaalt de verzekerde een eigen bijdrage van € 3,50 per uur.
2. Voor verzorging als bedoeld in artikel 2.12 van het Besluit zorgverzekering, verleend in een instelling zonder dat verblijf in de instelling medisch noodzakelijk is, betaalt zowel de moeder als het kind een eigen bijdrage van € 14 per dag, die wordt vermeerderd met het bedrag waarmee het tarief van de instelling € 100,50 per dag te boven gaat.
1. Het bedrag, bedoeld in artikel 2.14, tweede lid, van het Besluit zorgverzekering, bedraagt € 0,24 per kilometer.
2. De verzekerde is voor ziekenvervoer anders dan ambulancevervoer als bedoeld in artikel 1, eerste lid, van de Wet ambulancevervoer, een bijdrage verschuldigd van ten hoogste € 83 per twaalf maanden.
3. Indien in de loop van een tijdvak van twaalf maanden, bedoeld in het eerste lid, een herziening plaatsvindt van het in dat lid vermelde bedrag, geldt het laagste bedrag.
4. Een bijdrage is niet verschuldigd:
a. voor vervoer van een instelling waarin de verzekerde ten laste van de zorgverzekering of de bijzondere ziektekostenverzekering is opgenomen, naar een andere instelling waarin de verzekerde ten laste van de zorgverzekering of de bijzondere ziektekostenverzekering wordt opgenomen voor het ondergaan van een specialistisch onderzoek of een specialistische behandeling waarvoor in de eerstbedoelde instelling niet de mogelijkheid bestaat;
b. voor vervoer van een instelling als bedoeld in onderdeel a naar een persoon of instelling voor het ondergaan van een specialistisch onderzoek of een specialistische behandeling ten laste van de zorgverzekering waarvoor in de eerstbedoelde instelling niet de mogelijkheid bestaat, alsmede het vervoer terug naar die instelling;
c. voor vervoer van een instelling waarin de verzekerde ten laste van de bijzondere ziektekostenverzekering is opgenomen, naar een persoon of instelling voor een tandheelkundige behandeling ten laste van de bijzondere ziektekostenverzekering, waarvoor in de eerstbedoelde instelling niet de mogelijkheid bestaat, alsmede het vervoer terug naar die instelling.
De regels voor indeling van geneesmiddelen in groepen van onderling vervangbare geneesmiddelen en voor de berekening van de vergoedingslimieten en eigen bijdrage voor geneesmiddelen
Bij de aanwijzing op grond van artikel 2.8 van het Besluit zorgverzekering en bij de toepassing van deze paragraaf wordt uitsluitend acht geslagen op:
a. deel IB van het registerdossier,
b. de publicaties onder auspiciën van de World Health Organization over de Defined Daily Dose en de Anatomical Therapeutical Chemical Classification,
c. de in medisch-farmaceutische kringen gebruikelijke farmacologische en farmacotherapeutische handboeken,
d. publicaties in tijdschriften die in medisch-farmaceutische kringen als betrouwbare bronnen voor geneesmiddeleninformatie gelden,
e. gegevens afkomstig van farmaco-economisch onderzoek, en
f. andere gegevens en bescheiden die voldoen aan de regels ingevolge artikel 2, zesde lid, van het Besluit registratie geneesmiddelen.
1. Geneesmiddelen worden als onderling vervangbaar aangemerkt, indien zij:
a. bij een gelijksoortig indicatiegebied kunnen worden toegepast,
b. via een gelijke toedieningsweg worden toegediend, en
c. in het algemeen voor dezelfde leeftijdscategorie zijn bestemd.
2. Bij de toedieningswegen wordt een onderscheid gemaakt in toediening door middel van injectie waarbij systemisch het gewenste effect wordt beoogd, toediening niet door middel van een injectie waarbij systemisch het gewenste effect wordt beoogd, toediening door middel van injectie waarbij lokaal het gewenste effect wordt beoogd en toediening niet door middel van een injectie waarbij lokaal het gewenste effect wordt beoogd.
3. In afwijking van het eerste en tweede lid worden geneesmiddelen niet als onderling vervangbaar aangemerkt, indien:
a. tussen die geneesmiddelen verschillen in eigenschappen bestaan,
b. deze verschillen in eigenschappen zich voordoen of kunnen voordoen bij de gehele patiëntenpopulatie, bij welke de geneesmiddelen kunnen worden toegepast, en
c. uit de gegevens en bescheiden, bedoeld in artikel 2.39, blijkt dat deze verschillen in eigenschappen, tezamen genomen, bepalend zijn voor de keuze van het geneesmiddel door de arts.
4. In afwijking van het eerste en tweede lid worden geneesmiddelen die behoren tot een subgroep die alleen uit preparaten bestaat of alleen uit specialités onder dezelfde merknaam, niet als onderling vervangbaar beschouwd.
5. In afwijking van het eerste, tweede en derde lid wordt een combinatiepreparaat als onderling vervangbaar aangemerkt met een in een groep van onderling vervangbare geneesmiddelen opgenomen geneesmiddel, niet zijnde een combinatiepreparaat, dat een werkzaam bestanddeel bevat dat voorkomt in het combinatiepreparaat, indien:
a. alle werkzame bestanddelen van het combinatiepreparaat voorkomen in geneesmiddelen, niet zijnde combinatiepreparaten, die zijn opgenomen in een groep van onderling vervangbare geneesmiddelen, en
b. de in onderdeel a bedoelde geneesmiddelen langs dezelfde toedieningsweg worden toegediend en in het algemeen voor dezelfde leeftijdscategorie zijn bestemd als het combinatiepreparaat.
6. Het vijfde lid is niet van toepassing op combinatiepreparaten van oestrogenen en progestagenen en combinatiepreparaten van thiazide- en kaliumsparende diuretica.
1. Voor de berekening van een vergoedingslimiet wordt uitgegaan van een standaarddosis van het werkzame bestanddeel van het geneesmiddel.
2. De standaarddosis wordt bepaald op basis van de Defined Daily Dose, tenzij de Defined Daily Dose lager is dan de in Nederland geadviseerde minimale dosering of hoger is dan de in Nederland geadviseerde maximale dosering.
3. Indien een werkzaam bestanddeel onder verschillende zout- of estervormen in de handel is en bij de Defined Daily Dose geen onderscheid is gemaakt naar de zout- of estervorm, wordt de standaarddosis voor de verschillende zout- of estervormen, voor zover mogelijk, herleid tot de zout- of estervorm die het meest voorkomt in de in artikel 2.39 genoemde bronnen.
4. Voor uitwendig toegepaste dermatologica geldt als standaarddosis 1 gram, 1 ml of 100 cm2, afhankelijk van de gehanteerde hoeveelheidsmaat.
5. De standaarddosis wordt zoveel mogelijk vastgesteld met overeenkomstige toepassing van de methodiek, gehanteerd bij de vaststelling van de Defined Daily Dose, indien:
a. voor een geneesmiddel geen Defined Daily Dose is vastgesteld, of
b. de Defined Daily Dose lager is dan de in Nederland geadviseerde minimale dosering of hoger is dan de in Nederland geadviseerde maximale dosering.
6. In afwijking van het eerste tot en met vijfde lid wordt bij geneesmiddelen waarvoor geldt dat de duur van de medicatie wordt bekort door de hoeveelheid per dag gegeven werkzame bestanddelen te verhogen, uitgegaan van de standaardkuur.
7. De vergoedingslimiet van een geneesmiddel wordt opnieuw vastgesteld, indien:
a. de Defined Daily Dose van dat geneesmiddel bij een herziening van de Defined Daily Doses van een categorie van geneesmiddelen in de Anatomical Therapeutic Chemical Classification op niveau 4 wordt gewijzigd ten opzichte van de Defined Daily Dose waarvan eerder bij de bepaling van de standaarddosis was uitgegaan,
b. voor dat geneesmiddel de standaarddosis was bepaald overeenkomstig het vijfde lid, aanhef en onderdeel a, en voor dat geneesmiddel een Defined Daily Dose wordt vastgesteld, of
c. wijziging optreedt in de in Nederland geadviseerde minimale of maximale dosering van een geneesmiddel, bedoeld in het vijfde lid, aanhef en onderdeel b, en die wijziging zou leiden tot een andere standaarddosis dan die waarvan bij de indeling van dat geneesmiddel in de desbetreffende groep van onderling vervangbare geneesmiddelen is uitgegaan.
8. Indien de Defined Daily Dose van een geneesmiddel of van geneesmiddelen, van de prijs waarvan is uitgegaan voor de berekening van een vergoedingslimiet, bij een herziening van de Defined Daily Dose van een categorie van geneesmiddelen in de Anatomical Therapeutic Chemical Classification op niveau 4 wordt gewijzigd, wordt de vergoedingslimiet voor de groep onderling vervangbare geneesmiddelen waartoe dat geneesmiddel behoort, opnieuw vastgesteld. Bij de berekening van de nieuwe vergoedingslimiet worden slechts betrokken de geneesmiddelen die betrokken zijn bij de eerdere berekening van de vergoedingslimiet.
1. Voor zover een groep van onderling vervangbare geneesmiddelen bestaat uit geneesmiddelen die voor 1 oktober 1998 geregistreerd waren en de prijs daarvan voorkwam in de op dat tijdstip geldende Taxe, wordt voor de berekening van de vergoedingslimiet voor de tot die groep behorende geneesmiddelen uitgegaan van de prijzen, vermeld in de bedoelde Taxe.
2. Indien een groep van onderling vervangbare geneesmiddelen bestaat uit geneesmiddelen die na het in het eerste lid bedoelde tijdstip geregistreerd zijn of waarvan de prijs voor het eerst voorkwam in een na dat tijdstip verschenen Taxe, wordt voor de berekening van de vergoedingslimiet voor de tot die groep behorende geneesmiddelen uitgegaan van de prijs van het geneesmiddel, waarvan de prijs het eerst in de Taxe is vermeld.
3. Bij de berekening van de vergoedingslimiet worden de prijzen van parallel geïmporteerde geneesmiddelen en van combinatiepreparaten als bedoeld in artikel 2.40, vijfde lid, buiten beschouwing gelaten.
1. Per groep van onderling vervangbare geneesmiddelen wordt een gemiddelde prijs berekend.
2. Voor de berekening van de gemiddelde prijs wordt de groep verdeeld in subgroepen van geneesmiddelen die hetzelfde werkzame bestanddeel of dezelfde combinatie van werkzame bestanddelen hebben.
3. Binnen een subgroep wordt voor de specialités met eenzelfde merknaam, met uitzondering van de branded generics, een gemiddelde prijs per standaarddosis berekend.
4. Binnen een subgroep wordt voor andere geneesmiddelen dan die, bedoeld in het derde lid, een gemiddelde prijs per standaarddosis berekend. Die prijs is het gemiddelde van de laagste prijzen van de geneesmiddelen in dezelfde farmaceutische vorm.
5. Per subgroep worden de ingevolge het derde en vierde lid berekende gemiddelde prijzen per standaarddosis opgeteld en wordt die uitkomst gemiddeld, zodat een prijs per subgroep wordt verkregen.
6. Indien in de Taxe voor een specialité meer dan één prijs wordt vermeld, wordt uitgegaan van de laagste prijs.
1. Indien de groep van onderling vervangbare geneesmiddelen bestaat uit slechts één subgroep, is de in artikel 2.43, vijfde lid, bedoelde prijs per subgroep de basis voor de berekening van de vergoedingslimiet van de tot die groep behorende geneesmiddelen.
2. Indien de groep van onderling vervangbare geneesmiddelen bestaat uit meer dan één subgroep, worden, indien:
a. de geneesmiddelen behoren tot één categorie in de Anatomical Therapeutic Chemical Classification op niveau 4, alle prijzen per subgroep bij elkaar opgeteld en wordt vervolgens het gemiddelde ervan berekend;
b. de geneesmiddelen behoren tot verschillende categorieën op niveau 4 van de Anatomical Therapeutic Chemical Classification, de prijzen voor de verschillende subgroepen, voor zover behorend tot dezelfde categorie, gemiddeld, worden de aldus berekende prijzen voor de afzonderlijke categorieën opnieuw gemiddeld en vormt het aldus verkregen gemiddelde de berekeningsbasis voor de bepaling van de vergoedingslimiet.
1. Indien er binnen een groep van onderling vervangbare geneesmiddelen een geneesmiddel is, waarvan de prijs per standaarddosis gelijk is aan de in artikel 2.44 bedoelde berekeningsbasis, is de vergoedingslimiet voor de geneesmiddelen uit die groep gelijk aan de prijs per standaarddosis van dat geneesmiddel.
2. Indien er binnen een groep van onderling vervangbare geneesmiddelen geen geneesmiddel is waarvan de prijs per standaarddosis gelijk is aan de in artikel 2.44 bedoelde berekeningsbasis, is de vergoedingslimiet voor de geneesmiddelen uit die groep gelijk aan de prijs per standaarddosis van het geneesmiddel die zo dicht mogelijk onder de berekeningsbasis ligt.
1. Indien van een geneesmiddel verschillende toedieningssterkten bestaan, wordt de vergoedingslimiet, berekend overeenkomstig de artikelen 2.41 tot en met 2.45, voor het geneesmiddel met de kleinste toedieningssterkte gecorrigeerd door de ongecorrigeerde vergoedingslimiet te vermenigvuldigen met 2/10 maal het quotiënt van de referentiehoeveelheid en de kleinste toedieningssterkte van dat geneesmiddel, vermeerderd met 8/10.
2. Voor geneesmiddelen die voor andere leeftijdscategorieën dan volwassenen zijn bestemd, is de referentiehoeveelheid de hoeveelheid die voorkomt in het preparaat van de hoogste hoeveelheid van die andere leeftijdscategorieën.
3. De dimensie van de referentiehoeveelheid moet gelijk zijn aan de dimensie van de kleinste toedieningsvorm.
4. Bij geneesmiddelen als bedoeld in de artikelen 2.40, vijfde lid, en 2.41, zesde lid, blijven het eerste tot en met het derde lid buiten toepassing.
1. De vergoedingslimiet van een combinatiepreparaat als bedoeld in artikel 2.40, vijfde lid, is gelijk aan de som van de vergoedingslimieten voor de geneesmiddelen, niet zijnde combinatiepreparaten, die de werkzame bestanddelen bevatten die in het combinatiepreparaat voorkomen en die langs dezelfde toedieningsweg worden toegediend en in het algemeen voor dezelfde leeftijdscategorie zijn bestemd als het combinatiepreparaat.
2. Indien de in het eerste lid bedoelde geneesmiddelen die geen combinatiepreparaten zijn, een in het combinatiepreparaat voorkomend werkzaam bestanddeel bevatten in een andere hoeveelheid of in een andere toedieningsvorm dan die welke in het combinatiepreparaat voorkomt, wordt uitgegaan van de vergoedingslimieten, die voor die geneesmiddelen zouden hebben gegolden indien die geneesmiddelen dat werkzame bestanddeel zouden hebben bevat in de hoeveelheid en de toedieningsvorm die in het combinatiepreparaat voorkomt.
Voor zover de toepassing van de artikelen 2.40 tot en met 2.47 naar het oordeel van de Minister tot een uitkomst leidt die niet in overeenstemming is met de strekking daarvan, kan de Minister een besluit nemen in afwijking daarvan.
De eigen bijdrage bedraagt de kosten van een geneesmiddel, dat is ingedeeld in een groep van onderling vervangbare geneesmiddelen, voor zover de toepasselijke vergoedingslimiet, omgerekend naar de desbetreffende hoeveelheid, lager is dan de inkoopprijs die vermeld staat in de Taxe, verhoogd met de over het verschil verschuldigde omzetbelasting.
De aanvraagprocedure voor aanwijzing geregistreerde geneesmiddelen
1. De registratiehouder kan bij de Minister een aanvraag indienen om een geneesmiddel aan te wijzen ingevolge artikel 2.8, eerste lid, onderdeel a, van het Besluit zorgverzekering.
2. De aanvraag geschiedt met gebruikmaking van een door de Minister vast te stellen formulier. Daarbij worden de gegevens en de bescheiden verschaft die voor de beslissing op de aanvraag nodig zijn. De datum van ontvangst wordt aan de aanvrager meegedeeld.
3. Indien de overgelegde gegevens en bescheiden onvoldoende zijn, stelt de Minister de aanvrager in de gelegenheid binnen een door hem te bepalen termijn de aanvraag aan te vullen.
4. De Minister hoort over de aanvraag het College zorgverzekeringen.
5. De Minister beslist binnen 90 dagen na ontvangst van de aanvraag. Deze termijn wordt opgeschort met ingang van de dag waarop de Minister de aanvrager uitnodigt de aanvraag aan te vullen, tot de dag waarop de aanvraag is aangevuld of de daarvoor gestelde termijn ongebruikt is verstreken.
6. De inhoud van het voorgenomen besluit, voor zover betrekking hebbend op de aanvraag, wordt aan de aanvrager meegedeeld. Daarbij wordt tevens het oordeel van het College zorgverzekeringen toegezonden en wordt de motivering vermeld, tenzij redelijkerwijs kan worden aangenomen dat daaraan geen behoefte bestaat. Aan de aanvrager wordt meegedeeld welke rechtsmiddelen hem ter beschikking staan.
7. Het tweede tot en met het zesde lid zijn van overeenkomstige toepassing indien de registratiehouder verzoekt om herziening van een besluit ingevolge het eerste lid en hij daartoe nieuw gebleken feiten of veranderde omstandigheden aanvoert.
8. Indien de Minister voornemens is een geneesmiddel ambtshalve aan te wijzen ingevolge artikel 2.8, eerste lid, onderdeel a, van het Besluit zorgverzekering dan wel zodanige aanwijzing te wijzigen, deelt hij de registratiehouder uiterlijk een maand voor de beoogde datum van inwerkingtreding de zakelijke inhoud van het voorgenomen besluit mede. Het vierde en zesde lid zijn van overeenkomstige toepassing.
9. Indien het een geneesmiddel betreft met dezelfde werkzame bestanddelen, van dezelfde sterkte en in dezelfde farmaceutische vorm als een geneesmiddel dat reeds ingevolge artikel 2.8, eerste lid, onderdeel a, van het Besluit zorgverzekering is aangewezen, zijn het tweede tot en met vierde lid, het zesde lid, tweede volzin, en het zevende en achtste lid niet van toepassing.
Bepalingen omtrent de vereveningsbijdrage
De beschikbare middelen voor het verstrekken van bijdragen aan zorgverzekeraars als bedoeld in artikel 32, vierde lid, onderdeel a, van de Zorgverzekeringswet voor het jaar 2006 omvatten, naast de middelen bedoeld in § 1.5 van hoofdstuk 3 van het Besluit zorgverzekering, een bedrag van € 12 464 900 000.
De vaststelling van de beschikbare middelen, het macro-prestatiebedrag en de onderverdeling daarvan in macro-deelbedragen
1. Het macro-prestatiebedrag voor het jaar 2006 bedraagt € 24 658 000 000.
2. Het macro-prestatiebedrag is onderverdeeld in de volgende macro-deelbedragen:
a. het macro-deelbedrag variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp ad € 10 029 900 000;
b. het macro-deelbedrag vaste kosten van ziekenhuisverpleging ad € 4 787 000 000;
c. het macro-deelbedrag kosten van overige prestaties ad € 9 841 100 000.
De verdeling van de macro-deelbedragen en de berekening van het normatieve bedrag ten behoeve van, en de bijdrage aan, een zorgverzekeraar
1. De gewichten en de klassen bedoeld in de artikelen 3.3 en 3.6 van het Besluit zorgverzekering, met uitzondering van de gewichten voor de verzekerden zonder FKG, de verzekerden zonder DKG en de leeftijdscategorieën behorend bij de referentiegroep van het criterium aard van het inkomen, staan vermeld in bijlage 4 bij deze regeling.
2. Het College zorgverzekeringen berekent het gewicht voor de verzekerden zonder FKG en het gewicht voor de verzekerden zonder DKG dusdanig dat per saldo de toe- en afslagen samenhangend met FKG’s respectievelijk DKG’s over alle verzekerden nul bedragen.
3. Het College zorgverzekeringen berekent de gewichten behorende bij alle leeftijdscategorieën van de referentiegroep bij het criterium aard van het inkomen dusdanig dat per saldo de toe- en afslagen samenhangend met het criterium aard van het inkomen per leeftijdscategorie over alle verzekerden nul bedragen.
1. Het in artikel 3.4, tweede lid, van het Besluit zorgverzekering genoemde bedrag per verzekerde bedraagt in 2006 € 36,36.
2. Het College zorgverzekeringen berekent de verwachte overige vaste kosten ziekenhuisverpleging op basis van historische gegevens, waarbij zonodig gecorrigeerd wordt voor de uitgaven die in 2006 gefinancierd worden op basis van een gelijk bedrag per verzekerde.
Verzekerden die bij meer dan één zorgverzekeraar zijn ingeschreven, tellen voor het vaststellen van de bijdrage per zorgverzekeraar slechts gedeeltelijk mee. Hierbij is het gewicht van deze verzekerden omgekeerd evenredig met het aantal zorgverzekeraars waarbij zij zijn ingeschreven.
De herberekening van het normatieve bedrag ten behoeve van een zorgverzekeraar en de vaststelling van de bijdrage aan een zorgverzekeraar
1. De basis voor de op grond van artikel 3.8, eerste lid, van het Besluit zorgverzekering herberekende gewichten, waarbij in de herberekening rekening is gehouden met de verwachte financiële gevolgen van de toepassing van een specifieke verevening van de hoge kosten, die gehanteerd wordt bij de herberekening van de bijdrage aan een zorgverzekeraar, staat vermeld in bijlage 5 bij deze regeling. Hierbij wordt de in de bijlage 5 aangegeven klasse-indeling van de criteria aangehouden.
2. Het College zorgverzekeringen herberekent de gewichten voor verzekerden zonder FKG, verzekerden zonder DKG alsmede alle leeftijdscategorieën van de referentiegroep van het criterium aard van het inkomen, overeenkomstig het tweede en derde lid van artikel 3.3, uitgaande van gerealiseerde verzekerdenaantallen per klasse van de criteria.
3. Het College zorgverzekeringen herberekent het normatieve bedrag per zorgverzekeraar, en de onderliggende deelbedragen, op basis van de gewichten, bedoeld in het eerste en tweede lid, en de gerealiseerde verzekerdenaantallen per klasse van de criteria.
4. Het College zorgverzekeringen herberekent de in het eerste en tweede lid genoemde gewichten nader door deze per deelbedrag te vermenigvuldigen met de verhouding tussen de gerealiseerde kosten per deelprestatie over alle zorgverzekeraars en het bijbehorende herberekende deelbedrag over alle zorgverzekeraars op basis van het derde lid. Op grond van de herberekende gewichten worden de normatieve bedragen per zorgverzekeraar nader herberekend.
5. Bij de herberekening van het normatieve bedrag gaat het College zorgverzekeringen voor alle criteria, inclusief FKG’s en DKG’s, uit van realisatiecijfers uit het jaar 2006.
De kosten van verzekerde prestaties die verzekerden buiten Nederland vanaf 1 januari 2006 hebben gemaakt en die het College zorgverzekeringen op declaraties op kasbasis naar het werkelijke bedrag in 2006 vergoedt, dan wel de kosten die rechtstreeks door de zorgverzekeraar aan de buitenlandse zorgaanbieder worden vergoed, dan wel de kosten die de verzekerde zelf bij zijn zorgverzekeraar declareert, worden:
a. indien de kosten zijn gemaakt met toepassing van een bepaling van de Verordening (EEG) nr. 1408/71 inzake sociale zekerheid dan wel het Verdrag betreffende de sociale zekerheid van Rijnvarenden, welke recht geeft op zorg na toestemming van de zorgverzekeraar, door het College zorgverzekeringen voor 60% als variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp en voor 40% als vaste kosten van ziekenhuisverpleging aangemerkt;
b. indien de kosten niet overeenkomstig onderdeel a zijn gemaakt en
1°. uit de specificatie blijkt dat zij ofwel gelden als kosten van geneeskundige zorg zoals medisch-specialisten die plegen te bieden, met uitzondering van zorg zoals klinisch-psychologen en psychiaters die plegen te bieden, dan wel als kosten van verblijf, als bedoeld in artikel 2.10 van het Besluit zorgverzekering, door het College zorgverzekeringen voor 60% als variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp en voor 40% als vaste kosten van ziekenhuisverpleging aangemerkt;
2°. uit de specificatie blijkt dat zij niet gelden als kosten van geneeskundige zorg zoals medisch-specialisten die plegen te bieden, met uitzondering van zorg zoals klinisch-psychologen en psychiaters die plegen te bieden, dan wel als kosten van verblijf, als bedoeld in artikel 2.10 van het Besluit zorgverzekering, door het College zorgverzekeringen voor 100% als overige prestaties aangemerkt;
3°. uit de specificatie niet blijkt om welk soort prestatie het gaat, door het College zorgverzekeringen voor 25% als kosten van overige prestaties, voor 45% als variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp en voor 30% als vaste kosten van ziekenhuisverpleging aangemerkt.
1. Ter bepaling van de variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp merkt het College zorgverzekeringen 87,5% van de kostencomponent van onderhandelbare dbc-tarieven, onafhankelijk van het type instelling of zorgverlener dat deze dbc levert, aan als variabele kosten van ziekenhuisverpleging.
2. Van de kostencomponent van niet-onderhandelbare dbc-tarieven in algemene en academische ziekenhuizen, alsmede van het Oogziekenhuis, merkt het College zorgverzekeringen een door hem per ziekenhuis vast te stellen percentage aan als variabele kosten van ziekenhuisverpleging.
3. Van de kostencomponent van de kosten van dbc’s, geleverd door instellingen die meedoen aan door de Minister goedgekeurde experimenten, die niet vallen onder de reguliere onderhandelbare dbc’s, merkt het College zorgverzekeringen een door hem per ziekenhuis vast te stellen percentage aan als variabele kosten van ziekenhuisverpleging.
4. Het College zorgverzekeringen bepaalt per ziekenhuis het percentage, genoemd in het tweede en derde lid, op basis van door het College tarieven gezondheidszorg te verschaffen gegevens.
5. Het College zorgverzekeringen merkt 75% van de kostencomponent van niet-onderhandelbare dbc-tarieven van instellingen dan wel zorgverleners die niet genoemd zijn in het tweede lid aan als variabele kosten van ziekenhuisverpleging.
6. De kostencomponent van overige trajecten en verrichtingen en van ondersteunende en overige producten van instellingen en zorgverleners die in hoofdzaak worden gefinancierd op basis van dbc’s alsmede alle kosten van overige instellingen op het gebied van ziekenhuisverpleging voor zover zij niet worden gefinancierd op basis van dbc’s, merkt het College zorgverzekeringen voor 75% aan als variabele kosten van ziekenhuisverpleging, met uitzondering van de verpleegkosten van instellingen die niet gefinancierd worden op basis van dbc’s, waarvoor een percentage van 60% wordt aangehouden.
7. Het College zorgverzekeringen betrekt de renteheffingstarieven niet bij de variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp.
8. Het College zorgverzekeringen merkt de honorariumcomponent van onderhandelbare dan wel niet-onderhandelbare dbc’s en de honorariumcomponent van overige trajecten en verrichtingen en van ondersteunende en overige producten, alsmede eventuele overige declaraties van vrijgevestigde specialisten, volledig aan als variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp.
9. Het College zorgverzekeringen past hogekostencompensatie toe, overeenkomstig artikel 3.11.
10. Na toepassing van het negende lid past het College zorgverzekeringen op door hem te bepalen wijze generieke verevening toe ter grootte van 30%.
11. Het College zorgverzekeringen calculeert 35% na op het verschil tussen de variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp, vastgesteld ingevolge het eerste tot en met achtste lid, en het resultaat na toepassing van het tiende lid.
1. Het College zorgverzekeringen baseert de herberekening per zorgverzekeraar van het deelbedrag vaste kosten van ziekenhuisverpleging samenhangend met overige vaste kosten, bedoeld in artikel 3.4, tweede lid, op de overige vaste kosten in het jaar 2006.
2. Ter bepaling van de vaste kosten van ziekenhuisverpleging merkt het College zorgverzekeringen 12,5% van de kostencomponent van onderhandelbare dbc-tarieven, onafhankelijk van het type instelling of zorgverlener dat deze dbc levert, aan als vaste kosten van ziekenhuisverpleging.
3. Van de kostencomponent van niet-onderhandelbare dbc-tarieven in algemene en academische ziekenhuizen, alsmede van het Oogziekenhuis, merkt het College zorgverzekeringen een door hem per ziekenhuis vast te stellen percentage aan als vaste kosten van ziekenhuisverpleging.
4. Het percentage per ziekenhuis, bedoeld in het derde lid, is gelijk aan 100 minus het percentage, bedoeld in artikel 3.8, tweede lid.
5. Van de kostencomponent van de kosten van dbc’s, geleverd door instellingen die meedoen aan door de Minister goedgekeurde experimenten, die niet vallen onder de reguliere onderhandelbare dbc’s, merkt het College zorgverzekeringen een door hem per ziekenhuis vast te stellen percentage aan als vaste kosten van ziekenhuisverpleging.
6. Het percentage per instelling, bedoeld in het vijfde lid, is gelijk aan 100 minus het percentage bedoeld in artikel 3.8, derde lid.
7. Het College zorgverzekeringen merkt 25% van de kostencomponent van niet-onderhandelbare dbc-tarieven van instellingen dan wel zorgverleners die niet genoemd zijn in het derde lid aan als vaste kosten van ziekenhuisverpleging.
8. De kostencomponent van overige trajecten en verrichtingen en van ondersteunende en overige producten van instellingen en zorgverleners die in hoofdzaak worden gefinancierd op basis van dbc’s alsmede alle kosten van overige instellingen op het gebied van de ziekenhuisverpleging voor zover zij niet worden gefinancierd op basis van dbc’s, merkt het College zorgverzekeringen voor 25% aan als vaste kosten van ziekenhuisverpleging, met uitzondering van de verpleegkosten bij instellingen die niet worden gefinancierd op basis van dbc’s, waarvoor een percentage van 40% wordt aangehouden.
9. Het College zorgverzekeringen betrekt de renteheffingstarieven niet bij de vaste kosten van ziekenhuisverpleging.
10. Het College zorgverzekeringen calculeert tenslotte 95% na op het verschil tussen de vaste kosten van ziekenhuisverpleging, vastgesteld ingevolge het tweede tot en met negende lid, en het deelbedrag vaste kosten van ziekenhuisverpleging na toepassing van het eerste lid.
1. Het College zorgverzekeringen past op het deelbedrag kosten van overige prestaties hogekostencompensatie toe, overeenkomstig artikel 3.11.
2. Behoudens toepassing van artikel 3.12 past het College zorgverzekeringen geen nacalculatie toe op het deelbedrag kosten van overige prestaties, noch is sprake van generieke verevening.
Het College zorgverzekeringen past de uitwerking van hogekostencompensatie voor de macro-deelbedragen variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp en kosten van overige prestaties als volgt toe:
a. 90% van de som van de variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp van individuele verzekerden en van de kosten van overige prestaties van individuele verzekerden, voor zover deze kosten tezamen het bedrag van € 12.500 per verzekerde op jaarbasis overschrijden, wordt ten laste van een pool gebracht;
b. de ten laste van de pool te brengen kosten worden per verzekerde gesplitst in enerzijds variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp en anderzijds kosten van overige prestaties naar rato van de totalen van die beide kostensoorten van die verzekerde;
c. vervolgens worden de uitkomsten per kostensoort per zorgverzekeraar gesommeerd;
d. aan de ingevolge onderdeel c gesommeerde variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp wordt per verzekeraar 30% toegevoegd van de kosten van verzekerde prestaties die verzekerden buiten Nederland vanaf 1 januari 2006 hebben gemaakt en die het College zorgverzekeringen op declaraties op kasbasis naar het werkelijke bedrag in 2006 vergoedt, voor zover zij ingevolge artikel 3.7 als variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp zijn aangemerkt;
e. aan de ingevolge onderdeel c gesommeerde kosten van overige prestaties wordt per verzekeraar 5% toegevoegd van de kosten van verzekerde prestaties die verzekerden buiten Nederland vanaf 1 januari 2006 hebben gemaakt en die het College zorgverzekeringen op declaraties op kasbasis naar het werkelijke bedrag in 2006 vergoedt, voor zover zij ingevolge artikel 3.7 als kosten van overige prestaties zijn aangemerkt;
f. voor elk van beide kostensoorten wordt het percentage berekend dat voortvloeit uit de verhouding tussen de som van de ten laste van de pool gebrachte kosten van alle zorgverzekeraars tezamen en de som van de herberekende deelbedragen van alle zorgverzekeraars tezamen, en toegepast per deelbedrag van een zorgverzekeraar;
g. de uitkomsten van onderdeel f worden ten gunste van de pool gebracht;
h. op basis van de uitkomsten van onderdeel c, na toepassing van onderdeel d, van onderdeel e en van onderdeel g, worden de genoemde deelbedragen herberekend.
Indien bij de herberekening van de deelbedragen variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp en kosten van overige prestaties en van de uitkering in verband met de no-claimteruggave van een zorgverzekeraar het gemiddelde absolute resultaat met betrekking tot de som van genoemde deelbedragen en van de no-claimteruggave meer dan € 35 per premieplichtige verzekerde afwijkt van 0, worden de buiten bedoelde bandbreedte liggende meer- of minderkosten voor 90% nagecalculeerd.
In aanvulling op het vijfde lid van artikel 3.13 van het Besluit zorgverzekering kan het College zorgverzekeringen, indien de benodigde gegevens op het moment van de voorlopige herberekening ontbreken, bij de voorlopige herberekening van het normatieve bedrag ten behoeve van een zorgverzekeraar in het jaar volgend op het jaar waarop het normatieve bedrag betrekking heeft, toepassing van artikel 3.11 en van de in het eerste lid van artikel 3.6 genoemde herberekende gewichten achterwege laten.
Aanvullingen op de bijdrage aan een zorgverzekeraar
Het in artikel 3.15, derde lid, van het Besluit zorgverzekering genoemde bedrag per verzekerde bedraagt € 50.
1. Op grond van artikel 3.17 van het Besluit zorgverzekering wordt de bijdrage, bedoeld in de artikelen 3.7 en 3.13 van het Besluit zorgverzekering, verhoogd met de specifiek voor de zorgverzekeraar geraamde no-claimteruggave, waarbij het College zorgverzekeringen bij het in mindering brengen van de geraamde opbrengst van de nominale rekenpremie op het berekende normatieve bedrag niet corrigeert voor de geraamde gemiddelde no-claimteruggave.
2. Bij de specifiek voor de zorgverzekeraar geraamde no-claimteruggave die gehanteerd wordt bij de berekening van de bijdrage, bedoeld in artikel 3.7 van het Besluit zorgverzekering, gaat het College zorgverzekeringen uit van verzekerdenaantallen onderverdeeld in klassen naar leeftijd en geslacht, aard van het inkomen en regio en de in bijlage 6 genoemde gewichten. Hierbij wordt de in de bijlage 6 aangegeven klasse-indeling van de criteria aangehouden.
3. Bij de specifiek voor de zorgverzekeraar geraamde no-claimteruggave die gehanteerd wordt bij de herberekening van de bijdrage, bedoeld in artikel 3.13 van het Besluit zorgverzekering, gaat het College zorgverzekeringen uit van de gegevens, bedoeld in het tweede lid, waarbij de gewichten vermenigvuldigd worden met de verhouding tussen de uiteindelijk gerealiseerde no-claimteruggave over alle zorgverzekeraars en de oorspronkelijk geraamde no-claimteruggave over alle zorgverzekeraars.
De betaling van de bijdragen door het College zorgverzekeringen
De betaling van de bijdrage geschiedt overeenkomstig door het College zorgverzekeringen te stellen beleidsregels, waarin tenminste een betalingsschema is opgenomen dat rekening houdt met het betaalpatroon van de zorgverzekeraars.
1. Een zorgverzekeraar verstrekt verzekerdengegevens, waaronder persoonsgegevens, met betrekking tot de criteria FKG’s en DKG’s aan het College zorgverzekeringen voor de berekening van aan de zorgverzekeraar toekomende bijdragen als bedoeld in artikel 32 van de Zorgverzekeringswet.
2. Het Uitkeringsinstituut werknemersverzekeringen en de Belastingdienst verstrekken persoonsgegevens met betrekking tot het criterium aard van het inkomen aan het College zorgverzekeringen voor de berekening van aan de zorgverzekeraar toekomende bijdragen als bedoeld in artikel 32 van de Zorgverzekeringswet.
3. Een zorgverzekeraar verstrekt aan het College zorgverzekeringen persoonsgegevens met betrekking tot de samenstelling van de verzekerdenpopulatie naar geboortedatum, geslacht en adres om de gegevens, bedoeld in het tweede lid, te kunnen toerekenen aan de juiste zorgverzekeraar. Genoemde gegevens worden zowel gebruikt bij de operationalisering van het criterium aard van het inkomen, het criterium regio, als voor de raming van verzekerdenaantallen.
4. De persoonsgegevens bedoeld in het eerste, tweede en derde lid worden slechts gebruikt voor de toekenning van de bijdragen betrekking hebbend op het jaar 2006, en zullen na gebruik voor dit doeleinde dusdanig worden bewerkt dat zij niet meer tot individuele verzekerden herleidbaar zijn. Deze bewerking zal uiterlijk per 1 juli 2006 plaatsvinden.
Bepalingen omtrent het Zorgverzekeringsfonds
Bepalingen omtrent de inkomensafhankelijke bijdrage
Het College Zorgverzekeringen en het College toezicht
Indien de verzekerde op het tijdstip van inwerkingtreding van deze regeling in het bezit is van een hoortoestel als bedoeld in artikel 2.14, eerste lid, onderdeel a, wordt dit toestel voor de toepassing van artikel 2.14, derde tot en met het zesde lid, beschouwd als te zijn verstrekt op grond van deze regeling.
Deze regeling treedt in werking met ingang van 1 januari 2006, met uitzondering van de artikelen 2.2 en 2.3 die in werking treden met ingang van 1 januari 2007.
Deze regeling wordt aangehaald als: Regeling zorgverzekering.
Deze regeling zal met de toelichting in de Staatscourant worden geplaatst.
1. Polymere, oligomere, monomere en modulaire dieetpreparaten
Voorwaarde:
uitsluitend voor een verzekerde:
a. die lijdt aan een ernstige slikstoornis, een ernstige passagestoornis, een ernstige resorptiestoornis, een ernstige voedselallergie of een ernstige stofwisselingsstoornis, of
b. met een dreigende ernstige ondervoeding en die lijdt aan chronisch obstructief longlijden, cystische fibrose of een ernstige congenitaal hartfalen en bij dat hartfalen een dreigende groeiachterstand heeft.
Voorwaarde:
uitsluitend voor een verzekerde vrouw in de reproductieve leeftijd.
3. Difterievaccin, poliomyelitisvaccin, kinkhoestvaccin dan wel combinaties van twee of meer van deze vaccins of met het tetanusvaccin
Voorwaarde:
uitsluitend voor een verzekerde jonger dan achttien jaar.
Voorwaarde:
uitsluitend voor een verzekerde:
a. die is aangewezen of op afzienbare termijn aangewezen kan zijn op het regelmatig gebruiken van bloed- of bloedproducten of op dialyse,
b. met het syndroom van Down of met een daarmee vergelijkbare ernstige chromosomale afwijking en voor zover dit gepaard gaat met een verstoorde afweerfunctie,
c. die partner, gezinslid of huisgenoot is van iemand die HbsAg positief is, of
d. die anders dan in beroepsuitoefening in een dagverblijf, in een tehuis, op een school voor verstandelijk gehandicapten dan wel een sociale werkplaats, blijkens een risico-analyse van de gemeentelijk gezondheidsdienst, een verhoogde kans op besmetting heeft.
Voorwaarde:
uitsluitend voor een verzekerde:
a. in de leeftijd van 2 jaar of ouder met een onvolwaardige miltfunctie ofwel na miltverwijdering,
b. met lekkage van hersenvocht,
c. met sikkelcelziekte,
d. lijdend aan de ziekte van Hodgkin, non-Hodgkin lymfoom, myeloom of chronische lymfatische leukemie,
e. lijdend aan levercirrhose, chronische nierfunctiestoornis, chronisch hartfalen met stuwing, een ischemische hartziekte of alcoholisme met pneumokokkeninfectie in de anamnese,
f. met een marginale longfunctie (dyspnoe na 100 meter wandelen en een FVC<50% van voorspeld, FEV1, FEV1/FVC ratio en Dlco < 40% van voorspeld, of een VO2max tussen 10–15 ml/(kg-min)),
g. die immuungecompromitteerd is ten gevolge van een auto-immuunziekte, een immunosuppressieve behandeling, een orgaantransplantatie of een beenmergtransplantatie, of
h. die HIV-geïnfecteerd is (CDC-classificatie HIV-infectie groepen II, III en IV) met een goede immuunrespons.
6. Haemophilus influenzae type b vaccin
Voorwaarde:
uitsluitend voor een verzekerde jonger dan achttien jaar met:
a. een onvolwaardige miltfunctie,
b. een gestoorde T-lymfocyten functie, of
c. een miltverwijdering.
Voorwaarde:
uitsluitend voor een verzekerde:
a. met een somatropinedeficiëntie, waarbij de groeischijven zijn gesloten,
b. met een lengtegroeistoornis ten gevolge van een somatropinedeficiëntie, een chronische nierinsufficiëntie of het syndroom van Turner, waarbij de groeischijven nog niet zijn gesloten,
c. met een Prader-Willi syndroom, waarbij de groeischijven nog niet zijn gesloten, of
d. met een groeistoornis bij kinderen met een kleine gestalte die bij geboorte ‘small for gestational age’ waren en die op een leeftijd van 4 jaar of ouder geen inhaalgroei meer vertonen bij een lengte < – 2,5 SDS, waarbij de groeischijven nog niet zijn gesloten.
8. Anti-retroviraal geneesmiddel
Voorwaarde:
uitsluitend voor een verzekerde die voor behandeling met zo’n geneesmiddel een medische indicatie heeft waarvoor het geneesmiddel krachtens de Wet op de Geneesmiddelenvoorziening is geregistreerd.
9. Een cholesterolverlagend geneesmiddel
Voorwaarde:
uitsluitend voor een verzekerde:
a. die lijdt aan een vorm van erfelijke hypercholesterolemie, of
b. bij wie dieetmaatregelen gedurende een periode van zes maanden onvoldoende effectief zijn gebleken en die een sterk verhoogde kans heeft op het ontwikkelen van kransslagaderlijden als gevolg van een cholesterolgehalte van 8,0 mmol/l of hoger met ten minste één dan wel als gevolg van een cholesterolgehalte van 6,5 mmol/l of hoger met ten minste twee van de volgende additionele risicofactoren:
1°. coronaire atherosclerotische hartziekten (CAHZ) in de anamnese;
2°. een familie-anamnese van CAHZ voor het zestigste levensjaar;
3°. diabetes mellitus;
4°. hypertensie.
10. Recombinant-interleukine-2
Voorwaarde:
uitsluitend voor een verzekerde lijdende aan gemetastaseerde niercelcarcinoom.
11. Recombinant granulocyt-macrofaag koloniestimulerende faktor en recombinant-granulocyt koloniestimulerende faktor
Voorwaarde:
uitsluitend voor een verzekerde die:
a. wordt behandeld met cytostatica voor een kwaadaardige aandoening,
b. wordt behandeld met ganciclovir voor een cytomegalovirus retinitis als gevolg van AIDS, of
c. wordt behandeld voor een ernstige congenitale, cyclische of idiopatische neutropenie.
Voorwaarde:
uitsluitend voor een verzekerde met chronisch obstructief longlijden en die wordt behandeld overeenkomstig de richtlijnen die voor Nederland door de desbetreffende beroepsbeoefenaren zijn aanvaard.
13. Alglucerase en Imiglucerase
Voorwaarde:
uitsluitend voor een verzekerde die lijdt aan de ziekte van Gaucher en die wordt behandeld overeenkomstig de richtlijnen die voor Nederland door de desbetreffende beroepsbeoefenaren zijn aanvaard.
Voorwaarde:
uitsluitend voor een verzekerde die is blootgesteld geweest aan het rabies-virus.
15. Gabapentine, lamotrigine, levetiracetam en topiramaat
Voorwaarde:
uitsluitend voor een verzekerde die voor epilepsie wordt behandeld overeenkomstig de richtlijnen die in Nederland door de desbetreffende beroepsgroep zijn aanvaard.
16. Galantamine en rivastigmine
Voorwaarde:
uitsluitend voor een verzekerde die wordt behandeld overeenkomstig het behandelprotocol Alzheimer.
17. Apraclonidine, brinzolamide, dorzolamide en latanoprost
Voorwaarde:
uitsluitend voor een verzekerde die wordt behandeld overeenkomstig de richtlijnen die in Nederland door de desbetreffende beroepsgroep zijn aanvaard.
Voorwaarde:
uitsluitend voor een verzekerde die chronisch besmet is met hepatitis C en die daarbij een verhoogd risico heeft op een hepatitis A infectie.
Voorwaarde:
uitsluitend voor een verzekerde
a. die de leeftijd van eenentwintig jaar nog niet heeft bereikt, of
b. indien het een intra-uterine device met levonorgestrel betreft, die het middel krijgt als progestageen adjuvans ter voorkoming van dometriumhyperplasie tijdens oestrogeentherapie in de peri- en postmenopauze of ter behandeling van menorragie waarbij sprake is van bloedarmoede, inhoudende een hemoglobinewaarde die lager is dan de referentiewaarden zoals gehanteerd in de richtlijnen van desbetreffende beroepsgroepen.
Voorwaarde:
uitsluitend voor een verzekerde die:
a. die geboren is bij een zwangerschapsduur van 32 weken of minder en bij het begin van het respiratoir syncytieel virus seizoen jonger was dan 6 maanden,
b. jonger is dan twee jaar en die in de voorafgaande zes maanden een behandeling voor bronchopulmonale dysplasie nodig had, of
c. jonger is dan twee jaar en die een congenitale hartaandoening heeft die hemodynamisch significant is.
Voorwaarde:
uitsluitend voor een verzekerde die:
a. lijdt aan matig persisterende astma en bij wie onvoldoende klinische controle wordt bereikt met inhalatiecorticosteroïden en kortwerkende ß2-sympathicomimetica, of
b. lijdt aan inspanningsastma, bij wie behandeling met kortwerkende 2-sympathicomimetica geen uitkomst biedt en die de leeftijd van vijftien jaar nog niet heeft bereikt.
Voorwaarde:
uitsluitend voor een verzekerde die:
a. na een doorgemaakt myocardinfarct of ischemisch cerebrovasculair accident of bij een vastgestelde perifere arteriële aandoening, niet behandeld kan worden met acetylsalicylzuur vanwege overgevoeligheid voor acetylsalicylzuur of een andere absolute contra-indicatie voor acetylsalicylzuur heeft, of
b. voor de behandeling van een acuut coronair syndroom zonder ST-segmentstijging gedurende zes maanden is aangewezen op het middel in combinatie met acetylsalicylzuur.
Voorwaarde:
uitsluitend voor een verzekerde:
a. met actieve reumatoïde artritis en met onvoldoende respons op of intolerantie voor behandeling met verschillende disease modifying antirheumatic drugs, waaronder ten minste methotrexaat tenzij er sprake is van een contra-indicatie voor methotrexaat,
b. in de leeftijd van vier tot zeventien jaar met actieve polyarticulaire juveniele idiopatische artritis die onvoldoende reageert op methotrexaat,
c. die de leeftijd van achttien jaar heeft bereikt, met actieve en progressieve artritis psoriatica bij wie de respons op eerdere disease modifying antirheumatic drugtherapie onvoldoende is gebleken,
d. met ernstige actieve spondylitis ankylopoëtica waarbij er sprake is van onvoldoende respons op ten minste twee prostaglandinesynthetaseremmers in maximale doseringen en andere conventionele behandeling, of
e. met matig tot ernstige chronische plaque psoriasis waarbij er sprake is van onvoldoende respons op, intolerantie voor of een contra-indicatie voor PUVA, methotrexaat en ciclosporine;
en die wordt behandeld overeenkomstig de richtlijnen die in Nederland door de desbetreffende beroepsgroepen zijn aanvaard.
Voorwaarde:
uitsluitend voor een verzekerde die lijdt aan narcolepsie en die onvoldoende reageert op methylfenidaat of dat middel vanwege bijwerkingen niet verdraagt.
Voorwaarde:
uitsluitend voor een verzekerde die voor de behandeling met het middel een medische indicatie heeft waarvoor het middel krachtens de Wet op de Geneesmiddelenvoorziening is geregistreerd.
26. Rosiglitazon- en pioglitazonbevattende geneesmiddelen
Voorwaarde:
uitsluitend in combinatie met een sulfonylureumderivaat of metformine voor een verzekerde die lijdt aan diabetes mellitus type 2 en die niet behandeld kan worden met een combinatie van een sulfonylureumderivaat en metformine.
27. Draagbare, uitwendige infuuspomp, voorgevuld met fysiologisch zout
Voorwaarde:
uitsluitend voor een verzekerde die de pomp nodig heeft voor de toediening van:
a. opiaten ter behandeling van pijn die niet op andere wijze adequaat kan worden bestreden,
b. gammaglobuline ter behandeling van agammaglobulinaemie,
c. desferoxamine bij iatrogene haemosiderose en haemochromatose als gevolg van thalassemie, andere vormen van anemie en in enkele gevallen van ernstige nefropathie waarbij chronische transfusies nodig zijn, of
d. gonadoreline ter behandeling van hypothalame amenorrhoe en anovulatie.
Voorwaarde:
uitsluitend voor een verzekerde met reumatoïde artritis en met onvoldoende respons op behandeling met alleen methotrexaat en die wordt behandeld overeenkomstig de richtlijnen die in Nederland door deze beroepsgroep zijn aanvaard.
Voorwaarde:
uitsluitend voor een verzekerde die lijdt aan pulmonale arteriële hypertensie New York Heart Association klasse III of IV.
Voorwaarde:
uitsluitend voor een verzekerde die lijdt aan pulmonale arteriële hypertensie New York Heart Association klasse III.
Voorwaarde:
uitsluitend voor een verzekerde van zestien jaar of ouder met ernstig eczeem dat onvoldoende reageert op gebruik van corticosteroïden.
Voorwaarde:
uitsluitend voor een verzekerde die lijdt aan de ziekte van Gaucher type 1 en niet kan worden behandeld met imiglucerase.
33. Clomifeen, gonadotrope hormonen, gonadoreline, gonadoreline-analoga en gonadoreline-antagonisten
voorwaarde:
uitsluitend voor een verzekerde die:
a. deze geneesmiddelen krijgt ten behoeve van een tweede of derde in-vitrofertilisatiebehandeling:
b. deze geneesmiddelen krijgt voor een andere aandoening dan een vruchtbaarheidsstoornis.
Voorwaarde:
uitsluitend voor een verzekerde met actieve reumatoïde artritis en met onvoldoende respons op of intolerantie voor behandeling met verschillende disease modifying antirheumatic drugs, waaronder ten minste methotrexaat, tenzij er sprake is van een contra-indicatie voor methotrexaat, en die wordt behandeld overeenkomstig de richtlijnen die in Nederland door de desbetreffende beroepsgroepen zijn aanvaard.
Voorwaarde:
Uitsluitend voor een verzekerde van zestien jaar of ouder met mild tot matig-ernstig eczeem dat onvoldoende reageert op gebruik van corticosteroïden.
36. Laxantia, kalktabletten, middelen bij allergie, middelen tegen diarree en maagledigingsmiddelen die op grond van de Wet op de Geneesmiddelenvoorziening zonder recept mogen worden afgeleverd en andere geneesmiddelen met eenzelfde werkzaam bestanddeel en in eenzelfde toedieningsvorm
Voorwaarde:
uitsluitend voor een verzekerde die langer dan zes maanden op het geneesmiddel is aangewezen en voor wie het geneesmiddel strekt ter behandeling van chronische aandoening, tenzij het betreft een voor de verzekerde nieuwe medicatie.
Voorwaarde:
uitsluitend voor een periode van maximaal achttien maanden voor een postmenopauzale verzekerde vrouw met ernstige osteoporose die:
a. ondanks behandeling met bisfosfonaten of raloxifene na twee wervelfracturen, opnieuw een of meer fracturen heeft gekregen,
b. zowel bisfosfonaten als raloxifene niet kan verdragen, of
c. een contra-indicatie heeft voor gebruik van zowel bisfosfonaten als raloxifene.
Voorwaarde:
uitsluitend voor een verzekerde van achttien jaar of ouder:
a. als adjuvante behandeling bij partiële epilepsie, of
b. voor de behandeling van perifere neuropathische pijn.
Voorwaarde:
uitsluitend voor een verzekerde van achttien jaar of ouder met matige tot ernstige plaque psoriasis die onvoldoende respons heeft gegeven op, een absolute contra-indicatie heeft voor of intolerant is voor andere systemische therapieën, inclusief ciclosporine, methotrexaat en PUVA en die wordt behandeld overeenkomstig de richtlijnen die in Nederland door de beroepsgroep zijn aanvaard.
Voorwaarde:
Uitsluitend voor een verzekerde:
met een ernstige vorm van de ziekte van Alzheimer (AD) en de therapie wordt geëvalueerd conform de door de beroepsgroepen geaccepteerde behandelrichtlijn voor medicamenteuze therapie bij AD.
41. R-DNA-interferon, erytropoëtine en analoga, mycofenolaat-mofetil en mycofenolzuur, galantamine en rivastigmine, glatirameer, anagrelide en levodopa/carbidopa, intestinale gel
Voorwaarde:
Uitsluitend voor een verzekerde die:
a. voor het geneesmiddel een medische indicatie heeft waarvoor het geneesmiddel krachtens de Wet op de Geneesmiddelenvoorziening is geregistreerd, of
b. voor dat geneesmiddel een niet-geregistreerde medische indicatie heeft en lijdt aan een ziekte die in Nederland niet vaker voorkomt dan bij 1 op de 150 000 inwoners, de werkzaamheid van dat geneesmiddel bij die indicatie wetenschappelijk is onderbouwd en in Nederland voor die aandoening geen behandeling mogelijk is met enig ander voor die aandoening geregistreerd geneesmiddel of rationele apotheekbereiding.
42. Recombinant granulocyt-macrofaag koloniestimulerende faktor en recombinant-granulocyt koloniestimulerende faktor
Voorwaarde:
uitsluitend voor een verzekerde die:
a. wordt behandeld met cytostatica voor een kwaadaardige aandoening en:
1°. voor het geneesmiddel een medische indicatie heeft waarvoor het geneesmiddel krachtens de Wet op de Geneesmiddelenvoorziening is geregistreerd, of
2°. voor dat geneesmiddel een niet-geregistreerde medische indicatie heeft en lijdt aan een ziekte die in Nederland niet vaker voorkomt dan bij 1 op de 150 000 inwoners, de werkzaamheid van dat geneesmiddel bij die indicatie wetenschappelijk is onderbouwd en in Nederland voor die aandoening geen behandeling mogelijk is met enig ander voor die aandoening geregistreerd geneesmiddel of rationele apotheekbereiding,
b. wordt behandeld met ganciclovir voor een cytomegalovirus retinitis als gevolg van AIDS en:
1°. voor het geneesmiddel een medische indicatie heeft waarvoor het geneesmiddel krachtens de Wet op de Geneesmiddelenvoorziening is geregistreerd, of
2°. voor dat geneesmiddel een niet-geregistreerde medische indicatie heeft en lijdt aan een ziekte die in Nederland niet vaker voorkomt dan bij 1 op de 150 000 inwoners, de werkzaamheid van dat geneesmiddel bij die indicatie wetenschappelijk is onderbouwd en in Nederland voor die aandoening geen behandeling mogelijk is met enig ander voor die aandoening geregistreerd geneesmiddel of rationele apotheekbereiding, of
c. wordt behandeld voor een ernstige congenitale, cyclische of idiopatische neutropenie.
Zorginhoudelijke criteria voor orthopedisch schoeisel zijn:
a. ontbreken van delen van de voet, waarop bij gaan en staan gesteund wordt;
b. ernstige objectiveerbare anatomische afwijkingen en functiestoornissen van de voet bestaande uit:
1°. afwijkingen van de asstand in bovenste of onderste spronggewricht of andere steunende voetgewrichten;
2°. afwijkingen van de lengte-breedte-verhouding, onder meer ten gevolge van arthrosis of arthritis;
c. afwijkingen ten gevolge van sensibiliteits- of circulatiestoornissen;
d. functioneel of anatomisch beenlengteverschil van vier cm of meer;
e. het dragen van bijzondere typen beugels of binnenschoenen, waardoor een afwijkende voetvorm of functie ontstaat als aangegeven onder b of c;
f. bijzondere individuele zorgvragen.
2. Brillenglazen, waaronder filterglazen met of zonder visuscorrigerende werking, en contactlenzen
Zorginhoudelijke criteria voor vervanging van brillenglazen, waaronder filterglazen met of zonder visuscorrigerende werking, en contactlenzen zijn:
a. hoornvliesonregelmatigheden ten gevolge van keratoconus dan wel ten gevolge van littekens na hoornvliestransplantatie, na ontstekingen van de cornea zoals bijvoorbeeld herpes of na cornea perforatie;
b. sterke graden van brekingsafwijkingen als regel van meer dan 10 dioptrieën;
c. bijzondere individuele zorgvragen.
3. Bandagelenzen zonder visuscorrigerende werking
Zorginhoudelijke criteria voor bandagelenzen zonder visuscorrigerende werking zijn:
a. keratitis sicca en pemphigoid;
b. keratitis bullosa;
c. indolente cornea-ulceraties;
d. cornea-etsingen;
e. keratitis-neuroparalytica;
f. cornea-dystrophieën;
g. status na cornea-operaties en cornea-traumata;
h. bijzondere individuele zorgvragen.
Zorginhoudelijke criteria voor hoortoestellen zijn:
a. voor één hoortoestel, dat het drempelverlies van het audiogram van het beste oor ten minste 35 dB (verkregen door het gehoorverlies bij frequenties van 1000, 2000 en 4000 Hz te middelen) bedraagt en dat het verstaan van spraak, in stilte aangeboden, met normale sterkte (55 dB) door toepassing van het hoortoestel ten minste 20% toeneemt.
b. voor twee hoortoestellen, dat de winst van spraakverstaanvaardigheid ten minste 10% bedraagt ten opzichte van de aanpassing met één hoortoestel, dan wel het richtinghoren hersteld wordt tot een hoek van 45 graden;
c. bijzondere individuele zorgvragen.
5. Ringleiding, infrarood-apparatuur en FM-apparatuur voor geluidsoverdracht
Zorginhoudelijke criteria voor ringleidingen, infrarood-apparatuur en FM-apparatuur voor geluidsoverdracht zijn:
a. indien sprake is van een toondrempelverlies op het beste oor van 40 dB gemiddeld over 500, 1000 en 2000 Hz (zogenoemd Fletcherindex), of 50 dB gemiddeld over 1000, 2000 en 4000 Hz op het beste oor, of
b. indien er volgens de meetmethode van Plomp sprake is van een hinderlijk verlies voor spraakverstaan in ruis van minimaal 3 dB, waarbij er rekening mee dient te worden gehouden dat dit met name bij jonge kinderen moeilijk of niet te meten is.
6. Draagbare insuline-infuuspomp
Zorginhoudelijke criteria voor een draagbare insuline-infuuspomp voor continue subcutane insuline injectie zijn:
a. dat bij optimale zelfregulatie de bloedsuikerwaarden bij herhaling onaanvaardbare schommelingen vertonen, zijnde schommelingen groter dan 10 mmol/l, of dat geen HbAl-gehalte van minder dan 10% of een HbAlc-gehalte van minder dan 8% bereikt kan worden;
b. dat ondanks goede gemiddelde instelling en zelfregulatie geregeld hypoglycaemieën optreden of dat goede gemiddelde instelling slechts kan worden bereikt door drie of meer injecties per dag;
c. lijden aan diabetes en zwanger willen worden of in verwachting zijn en bij wie met maximaal twee injecties per dag geen optimale gemiddelde instelling kan worden bereikt ondanks goede instructie, motivatie en begeleiding;
d. het lijden aan diabetes met pijnlijke en progressieve neuropathie, indien optimale zelfregulatie niet tot voldoende verbetering leidt;
e. het leiden aan diabetes met groeistoornissen dan wel verlate puberteit, indien optimale zelfregulatie niet tot voldoende verbetering leidt;
f. bijzondere individuele zorgvragen.
Zorginhoudelijke criteria voor verbandschoenen zijn:
Huiddefecten, huidulcera, sensibiliteits- en circulatiestoornissen aan de voet, alsmede in de herstelperiode na partiële amputaties, traumatische beschadigingen of operatieve ingrepen aan de voet.
8. Teksttelefoon of faxapparatuur
Zorginhoudelijke criteria voor teksttelefoons of faxapparatuur zijn:
a. Er is een toon-drempelverlies op het beste oor van 70dB gemiddeld over 500, 1000, 2000 en 4000 Hz; of
b. het verstaan van spraak, in stilte aangeboden met normale sterkte (55dB), zelfs door toepassing van een hoortoestel, bedraagt met het beste oor niet meer dan 50%;
c. bijzondere individuele zorgvragen.
Een indicatie voor een beeldtelefoon is aanwezig:
a. indien een indicatie voor een teksttelefoon of faxapparatuur aanwezig is, maar deze telefoon of apparatuur voor de verzekerde niet bruikbaar is, en de verzekerde de Nederlandse Gebarentaal voldoende beheerst;
b. bijzondere individuele zorgvragen.
10. Wek- en waarschuwingsinstallatie
Een indicatie voor wek- en waarschuwingsinstallatie is aanwezig:
a. indien er sprake is van een toondrempelverlies op het beste oor van 60 dB gemiddeld over 500, 1000, 2000 en 4000 Hz;
b. bijzondere individuele zorgvragen.
Een indicatie voor continuous positive airway pressure (CPAP)-apparatuur is aanwezig, indien is voldaan aan de volgende voorwaarden:
a. er is sprake van een klinisch relevant obstructief slaap-apneu syndroom. Dit is het geval als sprake is van hinderlijke klachten overdag die potentieel toe te schrijven zijn aan het obstructief slaap-apneu syndroom (OSAS). Voorbeelden hiervan zijn vergrote slaperigheid en moeheid overdag, concentratiestoornissen, stemmingsstoornissen en verhoogde prikkelbaarheid. Bovendien moet de diagnose OSAS bij polysomnografisch onderzoek zijn bevestigd. Dit is het geval als er sprake is van een apneu-hypopneu index groter of gelijk aan 15, of een apneu-index groter dan 10, of een respiratoire arousal index groter dan 10. Bij hoge pretest waarschijnlijkheid op OSAS is polygrafie voldoende. De polygrafie dient dan minimaal te bestaan uit meting van het ademhalingspatroon, zuurstofsaturatie, snurkgeluid en slaaphouding;
b. er is een indicatie voor CPAP-apparatuur met verlaagde expiratiedruk indien er sprake is van OSAS en voor de behandeling van de verzekerde CPAP met een druk van meer dan 15 cm H20 noodzakelijk is, maar door de verzekerde niet goed wordt verdragen;
c. conservatieve maatregelen zijn of worden nagestreefd. Het gaat hierbij met name om gewichtsreductie, neusdoorgankelijkheid-verbeterende maatregelen en verbetering van de slaaphygiëne (onder meer het vermijden van het gebruik van tabak of alcohol voor de nachtslaap en het vermijden van slapen in rugligging);
d. er moet sprake zijn van een succesvolle proefaanpassing. Dat wil zeggen dat een afdoende verbetering van de polysomnografische en klinische afwijkingen tijdens CPAP-behandelingen is geconstateerd en dat sprake is van acceptatie van de CPAP-behandeling door de patiënt.
Zorginhoudelijke criteria voor solo-apparatuur zijn:
a. er is sprake van een toondrempelverlies op het beste oor van 40 dB gemiddeld over 500, 1000 en 2000 Hz (zogenoemde Fletcherindex), of 50 dB gemiddeld over 1000, 2000 en 4000 Hz op het beste oor.
b. er is volgens de meetmethode van Plomp sprake van een hinderlijk verlies voor spraakverstaan in ruis van minimaal 3 dB, waarbij er rekening mee dient te worden gehouden dat dit met name bij jonge kinderen moeilijk of niet te meten is.
Bijlage horende bij artikel 3.3, eerste lid, van de Regeling zorgverzekering
De in deze bijlage genoemde gewichten zijn bedoeld voor de ex ante berekening van het normatieve bedrag ten behoeve van een zorgverzekeraar. De gewichten bevatten geen correctie voor HKV.
Variabele kosten ziekenhuisverpleging en kosten van specialistische hulp | Overige prestaties | |||
|---|---|---|---|---|
Mannen | Vrouwen | Mannen | Vrouwen | |
0–4 jaar | 737,67 | 630,71 | 436,36 | 400,39 |
5–9 jaar | 386,33 | 330,66 | 499,82 | 452,53 |
10–14 jaar | 329,02 | 307,58 | 507,38 | 509,68 |
15–19 jaar | 388,13 | 409,81 | 457,92 | 512,41 |
20–24 jaar | 364,73 | 445,98 | 350,39 | 492,33 |
25–29 jaar | 365,39 | 540,04 | 360,85 | 672,82 |
30–34 jaar | 389,02 | 626,33 | 378,68 | 781,25 |
35–39 jaar | 431,98 | 565,68 | 423,41 | 620,73 |
40–44 jaar | 467,35 | 529,66 | 451,70 | 516,81 |
45–49 jaar | 569,27 | 574,85 | 509,24 | 592,68 |
50–54 jaar | 615,51 | 646,56 | 555,51 | 654,25 |
55–59 jaar | 799,35 | 744,10 | 637,61 | 725,63 |
60–64 jaar | 882,04 | 817,12 | 680,25 | 778,99 |
65–69 jaar | 1105,70 | 902,40 | 825,46 | 852,80 |
70–74 jaar | 1384,49 | 1047,25 | 929,28 | 957,76 |
75–79 jaar | 1416,61 | 1139,11 | 1056,73 | 1068,77 |
80–84 jaar | 1300,59 | 1098,79 | 1153,18 | 1193,32 |
85–89 jaar | 1099,37 | 933,94 | 1277,25 | 1338,15 |
90+ jaar | 836,97 | 666,41 | 1473,29 | 1544,83 |
FKG’s | Variabele kosten ziekenhuisverpleging en kosten van specialistische hulp | Overige prestaties |
|---|---|---|
Geen FKG | Zie artikel 3.3, lid 2 | Zie artikel 3.3, lid 2 |
Glaucoom | 74,78 | 256,91 |
Schildklieraandoeningen | 183,83 | 212,42 |
Hoog cholestorol | 123,50 | 554,50 |
Diabetes IIb (laag intensief) | 293,97 | 570,00 |
Cara | 403,22 | 829,01 |
Diabetes IIa (hoog intensief) | 405,25 | 1259,12 |
Epilepsie | 582,87 | 1155,54 |
Ziekte van Crohn / colitus ulcerosa | 816,19 | 1150,48 |
Hartaandoeningen | 1084,21 | 1177,91 |
Reuma | 1372,24 | 1810,14 |
Parkinson | 958,35 | 2579,01 |
Diabetes I | 1173,62 | 2493,30 |
Transplantaties | 1872,74 | 3807,48 |
Cystic fibrosis / pancreas aandoeningen | 2529,15 | 5865,10 |
Neuromusculaire aandoeningen | 1526,67 | 8743,21 |
HIV / AIDS | 2067,15 | 11167,24 |
Nieraandoeningen | 9032,63 | 6123,44 |
DKG’s | Variabele kosten ziekenhuisverpleging en kosten van specialistische hulp | Overige prestaties |
|---|---|---|
0 | Zie artikel 3.3, lid 2 | Zie artikel 3.3, lid 2 |
1 | 983,38 | 309,86 |
2 | 1643,09 | 644,78 |
3 | 1979,11 | 852,72 |
4 | 2265,15 | 1084,44 |
5 | 3105,63 | 968,93 |
6 | 3865,95 | 1069,51 |
7 | 4201,20 | 1936,38 |
8 | 5232,39 | 2684,88 |
9 | 5913,73 | 2934,23 |
10 | 6902,63 | 3660,10 |
11 | 9272,31 | 4342,26 |
12 | 10929,18 | 4548,29 |
13 | 42767,87 | 4398,79 |
Variabele kosten ziekenhuisverpleging en kosten van specialistische hulp | Overige prestaties | |
|---|---|---|
Arbeidsongeschikten | ||
15–34 jaar | 567,52 | 468,30 |
35–44 jaar | 543,05 | 467,89 |
45–54 jaar | 554,56 | 486,44 |
55–64 jaar | 455,25 | 341,53 |
Bijstandsgerechtigden | ||
15–34 jaar | 161,24 | 47,08 |
35–44 jaar | 145,24 | 124,34 |
45–54 jaar | 227,29 | 202,61 |
55–64 jaar | 138,68 | 66,68 |
WW, ANW (AWW) en overige uitkeringsgerechtigden | ||
15–34 jaar | 20,04 | 31,85 |
35–44 jaar | –44,95 | 8,98 |
45–54 jaar | –55,97 | –12,27 |
55–64 jaar | –90,53 | –55,41 |
Zelfstandigen | ||
15–34 jaar | –56,46 | –42,05 |
35–44 jaar | –104,08 | –78,36 |
45–54 jaar | –164,16 | –116,44 |
55–64 jaar | –266,05 | –168,81 |
Referentiegroep | ||
0–15 jaar | Zie artikel 3.3, lid 3 | Zie artikel 3.3, lid 3 |
15–34 jaar | ||
35–44 jaar | ||
45–54 jaar | ||
55–64 jaar | ||
65+ | ||
Variabele kosten ziekenhuisverpleging en kosten van specialistische hulp | Overige prestaties | |||
|---|---|---|---|---|
Regio | Voormalig ziekenfonds | Voormalig particulier | Voormalig ziekenfonds | Voormalig particulier |
1 | 72,97 | –4,47 | 13,31 | –15,95 |
2 | 49,08 | –17,39 | 17,45 | –13,30 |
3 | 32,26 | –15,45 | 14,89 | –13,79 |
4 | 25,50 | –29,21 | 16,23 | –10,93 |
5 | 15,85 | –33,06 | 10,10 | –9,23 |
6 | 2,50 | –32,00 | 8,92 | –8,86 |
7 | 1,52 | –44,25 | 6,45 | –8,90 |
8 | –8,03 | –32,12 | 1,52 | –12,00 |
9 | –19,65 | –34,76 | –11,86 | –10,84 |
10 | –23,97 | –48,10 | –25,10 | –25,64 |
Bijlage horende bij artikel 3.6, eerste lid, van de Regeling zorgverzekering
De in deze bijlage genoemde gewichten zijn bedoeld voor de ex post berekening van het normatieve bedrag ten behoeve van een zorgverzekeraar. De gewichten bevatten een correctie voor HKV.
Variabele kosten ziekenhuisverpleging en kosten van specialistische hulp | Overige prestaties | |||
|---|---|---|---|---|
Mannen | Vrouwen | Mannen | Vrouwen | |
0–4 jaar | 720,56 | 612,04 | 426,41 | 392,69 |
5–9 jaar | 365,81 | 312,69 | 494,24 | 446,56 |
10–14 jaar | 303,41 | 283,67 | 499,61 | 498,75 |
15–19 jaar | 351,89 | 388,23 | 442,44 | 504,87 |
20–24 jaar | 335,91 | 458,77 | 340,83 | 492,96 |
25–29 jaar | 335,24 | 579,36 | 353,69 | 685,86 |
30–34 jaar | 363,12 | 688,50 | 373,89 | 801,26 |
35–39 jaar | 405,41 | 603,82 | 416,70 | 626,77 |
40–44 jaar | 445,20 | 543,40 | 444,12 | 516,14 |
45–49 jaar | 527,77 | 579,51 | 501,42 | 590,10 |
50–54 jaar | 581,47 | 654,68 | 546,97 | 652,18 |
55–59 jaar | 745,85 | 744,64 | 624,95 | 722,14 |
60–64 jaar | 834,59 | 815,40 | 672,33 | 777,84 |
65–69 jaar | 1079,06 | 925,12 | 817,15 | 858,00 |
70–74 jaar | 1357,92 | 1094,55 | 926,62 | 974,42 |
75–79 jaar | 1485,80 | 1234,90 | 1078,63 | 1105,09 |
80–84 jaar | 1490,03 | 1252,31 | 1207,50 | 1249,02 |
85–89 jaar | 1384,47 | 1145,19 | 1369,37 | 1419,54 |
90+ jaar | 1143,66 | 885,03 | 1594,47 | 1653,90 |
FKG’s | Variabele kosten ziekenhuisverpleging en kosten van specialistische hulp | Overige prestaties |
|---|---|---|
Geen FKG | Zie artikel 3.6, lid 2 | Zie artikel 3.6, lid 2 |
Glaucoom | 92,72 | 262,67 |
Schildklieraandoeningen | 232,00 | 198,53 |
Hoog cholestorol | 151,17 | 593,90 |
Diabetes IIb (laag intensief) | 287,10 | 584,18 |
Cara | 417,76 | 854,89 |
Diabetes IIa (hoog intensief) | 402,31 | 1316,00 |
Epilepsie | 492,76 | 1131,80 |
Ziekte van Crohn / colitus ulcerosa | 794,88 | 1160,60 |
Hartaandoeningen | 953,50 | 1143,19 |
Reuma | 1286,58 | 1595,19 |
Parkinson | 842,11 | 2563,80 |
Diabetes I | 963,03 | 2487,17 |
Transplantaties | 1684,40 | 3445,05 |
Cystic fibrosis / pancreas aandoeningen | 1352,94 | 3933,16 |
Neuromusculaire aandoeningen | 821,17 | 7170,77 |
HIV / AIDS | 1358,03 | 9645,16 |
Nieraandoeningen | 3958,93 | 3732,09 |
DKG’s | Variabele kosten ziekenhuisverpleging en kosten van specialistische hulp | Overige prestaties |
|---|---|---|
0 | Zie artikel 3.6, lid 2 | Zie artikel 3.6, lid 2 |
1 | 1050,94 | 306,43 |
2 | 1475,89 | 582,46 |
3 | 1754,12 | 740,51 |
4 | 1857,02 | 926,91 |
5 | 2374,36 | 745,97 |
6 | 2999,31 | 791,90 |
7 | 3583,00 | 1409,86 |
8 | 3787,78 | 2021,58 |
9 | 4197,67 | 2081,80 |
10 | 5414,32 | 2193,90 |
11 | 7220,32 | 2927,02 |
12 | 7226,71 | 2465,31 |
13 | 14256,10 | –10,90 |
Variabele kosten ziekenhuisverpleging en kosten van specialistische hulp | Overige prestaties | |
|---|---|---|
Arbeidsongeschikten | ||
15–34 jaar | 454,71 | 426,27 |
35–44 jaar | 456,69 | 440,31 |
45–54 jaar | 463,81 | 448,11 |
55–64 jaar | 376,94 | 316,40 |
Bijstandsgerechtigden | ||
15–34 jaar | 147,46 | 47,65 |
35–44 jaar | 135,07 | 129,18 |
45–54 jaar | 169,65 | 201,78 |
55–64 jaar | 84,96 | 69,59 |
WW, ANW (AWW) en overige uitkeringsgerechtigden | ||
15–34 jaar | 50,52 | 38,44 |
35–44 jaar | –14,48 | 16,65 |
45–54 jaar | –38,50 | 0,56 |
55–64 jaar | –83,23 | –49,14 |
Zelfstandigen | ||
15–34 jaar | –59,08 | –45,26 |
35–44 jaar | –99,54 | –76,11 |
45–54 jaar | –151,67 | –113,02 |
55–64 jaar | –226,09 | –156,82 |
Referentiegroep | ||
0–15 jaar | Zie artikel 3.6, lid 2 | Zie artikel 3.6, lid 2 |
15–34 jaar | ||
35–44 jaar | ||
45–54 jaar | ||
55–64 jaar | ||
65+ | ||
Variabele kosten ziekenhuisverpleging en kosten van specialistische hulp | Overige prestaties | |||
|---|---|---|---|---|
Regio | Voormalig ziekenfonds | Voormalig particulier | Voormalig ziekenfonds | Voormalig particulier |
1 | 71,65 | –4,14 | 16,35 | –21,89 |
2 | 51,52 | –17,21 | 19,68 | –16,13 |
3 | 33,77 | –24,74 | 16,85 | –18,24 |
4 | 24,15 | –30,61 | 18,41 | –15,01 |
5 | 15,82 | –34,49 | 13,13 | –15,62 |
6 | 4,79 | –33,06 | 10,71 | –12,93 |
7 | –0,77 | –41,24 | 9,02 | –12,13 |
8 | –7,05 | –32,70 | 2,85 | –16,08 |
9 | –16,03 | –40,26 | –9,72 | –13,11 |
10 | –22,59 | –47,82 | –23,74 | –26,65 |
Bijlage horende bij artikel 3.15, tweede lid, van de Regeling zorgverzekering
De in deze bijlage genoemde gewichten zijn bedoeld voor de berekening van de specifiek voor de verzekeraar geraamde no-claimteruggave.
Mannen | Vrouwen | |
|---|---|---|
18–19 jaar | 162,27 | 114,52 |
20–24 jaar | 164,83 | 108,76 |
25–29 jaar | 160,78 | 97,35 |
30–34 jaar | 150,36 | 91,19 |
35–39 jaar | 137,59 | 95,78 |
40–44 jaar | 128,02 | 97,20 |
45–49 jaar | 114,34 | 83,91 |
50–54 jaar | 100,69 | 72,70 |
55–59 jaar | 81,25 | 62,58 |
60–64 jaar | 67,94 | 53,97 |
65–69 jaar | 49,75 | 43,14 |
70–74 jaar | 34,10 | 32,03 |
75–79 jaar | 24,24 | 24,59 |
80–84 jaar | 21,57 | 22,77 |
85–89 jaar | 21,47 | 25,20 |
90+ jaar | 23,92 | 30,38 |
Arbeidsongeschikten | |
|---|---|
15–34 jaar | –56,78 |
35–44 jaar | –55,07 |
45–54 jaar | –44,55 |
55–64 jaar | –28,48 |
Bijstandsgerechtigden | |
15–34 jaar | –16,22 |
35–44 jaar | –24,96 |
45–54 jaar | –22,44 |
55–64 jaar | –5,02 |
WW, ANW (AWW) en overige uitkeringsgerechtigden | |
15–34 jaar | –13,13 |
35–44 jaar | –6,55 |
45–54 jaar | –0,57 |
55–64 jaar | 5,16 |
Zelfstandigen | |
15–34 jaar | 12,04 |
35–44 jaar | 16,66 |
45–54 jaar | 19,92 |
55–64 jaar | 21,59 |
Referentiegroep | |
0–15 jaar | 0,0 |
15–34 jaar | 2,57 |
35–44 jaar | 4,00 |
45–54 jaar | 5,17 |
55–64 jaar | 5,36 |
65+ | 0,0 |
Regio | Voormalig ziekenfonds | Voormalig particulier |
|---|---|---|
1 | –10,08 | 5,38 |
2 | –8,77 | 5,76 |
3 | –7,08 | 7,14 |
4 | –5,86 | 7,65 |
5 | –3,91 | 8,68 |
6 | –3,79 | 8,54 |
7 | –2,82 | 9,68 |
8 | –1,94 | 11,04 |
9 | –1,44 | 12,87 |
10 | 1,07 | 17,09 |
In deze regeling zijn nadere regels gesteld ter uitvoering van de Zorgverzekeringswet (Zvw) en het Besluit zorgverzekering. Zoals ook in de toelichting op het Besluit zorgverzekering is aangegeven is ervoor gekozen alle nadere regelgeving voor de Zvw in één besluit en één regeling neer te leggen. De opbouw van deze regeling is overeenkomstig de opbouw van de Zvw en die van het Besluit zorgverzekering.
In hoofdstuk 1 zijn de definitiebepalingen opgenomen. In hoofdstuk 2 zijn de nadere regels met betrekking tot de prestaties geregeld en in hoofdstuk 3 de nadere regels met betrekking tot de verevening. In de hoofdstuk 4 zullen nadere bepalingen opgenomen worden omtrent het Zorgverzekeringsfonds. De regels in hoofdstuk 5 betreffen de inkomensafhankelijke bijdrage, terwijl hoofdstuk 6 handelt over het College zorgverzekeringen en het College toezicht. De regels aangaande gegevensverstrekking worden opgenomen in hoofdstuk 7. Hoofdstuk 8 bevat de overgangs- en slotbepalingen.
De Regeling zorgverzekering zoals die met ingang van 1 januari 2006 van kracht wordt, is met de onderhavige regeling niet compleet. Daartoe zal de regeling nog vóór 1 januari 2006 een of meer keren met nog openstaande bepalingen worden aangevuld. Ook bijlage 1 zal nog worden toegevoegd. Wel is er al voor gekozen om in de aanhef van de onderhavige regeling de volledige delegatiebasis te vermelden.
Evenals dat in het kader van het Besluit zorgverzekering het geval was, zal een aantal van de in de Zvw neergelegde mogelijkheden tot nadere regelgeving eerst worden ingevuld indien mocht blijken dat daaraan behoefte bestaat.
Zoals blijkt uit de aanhef, geschiedt vaststelling van de regeling, in overeenstemming met de Minister van Financiën en de Minister van Sociale Zaken en Werkgelegenheid. Het betreft een aantal artikelen in hoofdstuk 4 en 5.
Voorts zijn in deze regeling de voor het jaar 2006 voor alle zorgverzekeraars tezamen ten laste van het Zorgverzekeringsfonds beschikbare middelen voor de kosten van prestaties ingevolge de Zvw vastgesteld. De vaststelling van de beschikbare middelen is gebaseerd op artikel 32, vierde lid, onderdeel a, van de Zvw. Vergoedingen uit het Zorgverzekeringsfonds die niet samenhangen met prestaties, zoals subsidies, en betalingen uit het Zorgverzekeringsfonds buiten zorgverzekeraars om, zoals voor gemoedsbezwaarden en bepaalde groepen verzekerden die in het buitenland verkeren, vallen buiten deze regeling.
De omvang van de beschikbare middelen is afgeleid uit het macro-prestatiebedrag. Derhalve wordt in de onderhavige regeling zowel het bedrag van de beschikbare middelen als het macro-prestatiebedrag vastgesteld. Het macro-prestatiebedrag wordt in 2006 verdeeld in drie macro-deelbedragen:
– het macro-deelbedrag variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp;
– het macro-deelbedrag vaste kosten van ziekenhuisverpleging;
– het macro-deelbedrag kosten van overige prestaties.
Op grond van artikel 4.3 van het Besluit zorgverzekering is pas in 2007 sprake van een macro-deelbedrag kosten van geneeskundige geestelijke gezondheidszorg.
De verdeling van de drie macro-deelbedragen vindt plaats op basis van de criteria, genoemd in het Besluit zorgverzekering, waarbij in deze regeling nader wordt ingegaan op de invulling van de criteria in klassen en de bijbehorende gewichten, alsmede op ex post compensatiemechanismen die bij de herberekeningen van de bijdragen aan zorgverzekeraars in 2006 worden toegepast. Verder wordt ingegaan op de aanvullingen op de bijdrage aan zorgverzekeraars, genoemd in paragraaf 1.5 van hoofdstuk 3 in het Besluit zorgverzekering.
Met betrekking tot de bepalingen over de prestaties en de eigen bijdrage in paragraaf 1 van hoofdstuk 2 zijn de gevolgen voor de administratieve lasten afdoende beschreven in de nota van toelichting bij het Besluit zorgverzekering. Hieraan is dus niets toe te voegen.
De bepalingen in de paragrafen 2 en 3 van hoofdstuk 2, die betrekking hebben op het geneesmiddelenvergoedingssysteem (gvs), komen overeen met de bepalingen in het Verstrekkingenbesluit ziekenfondsverzekering over dit onderwerp. Deze leiden dus niet tot nieuwe administratieve lasten.
Het risicovereveningssysteem in de Zorgverzekeringswet is vergelijkbaar met het verdeelmodel voor de verstrekkingenbudgettering in de Ziekenfondswet (Zfw). De ervaringen die zijn opgedaan in meer dan tien jaar budgettering in de ziekenfondsverzekering hebben aangetoond dat het ontwikkelde verdeelmodel in staat is om min of meer gelijke verzekeringsrisico’s te bewerkstelligen. In hoofdstuk 3, artikelen 3.1 tot en met 3.14, van deze regeling is de precieze vormgeving van het risicovereveningssysteem 2006 beschreven.
Gegevensstromen Ziekenfondswet
In de Zfw is voorgeschreven dat ziekenfondsen informatie verstrekken over hun verzekerden aan het College zorgverzekeringen. College zorgverzekeringen kende op basis van deze gegevens een vereveningsbijdrage toe aan ziekenfondsen. Dit gebeurde voorafgaande aan het uitkeringsjaar. Vervolgens leverden zorgverzekeraars opnieuw gegevens na afloop van het uitkeringsjaar voor de herberekening en de definitieve vaststelling van de vereveningsbijdrage. De informatieverplichting was vastgelegd in de regeling waarin de verstrekkingenbudgettering Zfw werd geregeld en in beleidsregels van het College zorgverzekeringen.
De informatiebehoefte van het College zorgverzekeringen voorafgaande aan het uitkeringsjaar betrof gegevens over het aantal verzekerden, uitgesplitst naar leeftijd, geslacht, regio en verzekeringsgrond en gegevens over het farmaciegebruik en ziekenhuisverpleging op verzekerdenniveau.
De informatiebehoefte van het College zorgverzekeringen na het uitkeringsjaar betrof gegevens over het werkelijke aantal verzekerden, uitgesplitst naar leeftijd, geslacht, regio en verzekeringsgrond, over de werkelijke uitgaven van ziekenfondsen, uitgesplitst naar vaste en variabele kosten van ziekenhuisverpleging en kosten overige verstrekkingen en gegevens over het farmaciegebruik en ziekenhuisverpleging op verzekerdenniveau.
Onder de Zfw verzochten ziekenfondsen aan de Uitvoeringsorganisatie Werknemersverzekeringen (UWV) om informatie over de arbeidsverhouding van de verzekerden op grond waarvan zij ziekenfondsverzekerd zijn. Deze verplichting was opgenomen in artikel 4a, derde lid, van het Inschrijvingsbesluit ziekenfondsverzekering.
Gegevensstromen Zorgverzekeringswet
Onder de Zorgverzekeringswet (Zvw) blijft de informatieverplichting nagenoeg gelijk (er van uitgaande dat verzekeraars diagnose behandeling combinaties (dbc’s) op het laagste aggregatieniveau ontvangen van zorgaanbieders). De gegevensstromen op grond van artikel 35 van de Zvw zijn weergegeven in hoofdstuk 3 (artikel 3.15) van deze regeling. Alleen worden de aantallen verzekerden naar verzekeringsgrond in de Zvw niet meer opgevraagd bij de zorgverzekeraars, maar rechtstreeks door College zorgverzekeringen bij de UWV. Onder Zvw is de arbeidsverhouding voor de verzekering niet meer van belang. Iedereen is verzekerd volgens de Zvw. Dit betekent dat de informatiestroom op basis van bovengenoemd artikel van het Inschrijvingsbesluit ziekenfondsverzekering tussen zorgverzekeraar en de UWV komt te vervallen. Dit leidt tot een vermindering van de administratieve lasten van € 4,1 miljoen.
Verbreding verzekerdenpopulatie
Vanaf 2006 heeft de risicoverevening betrekking op de gehele Nederlandse bevolking. Dit betekent dat de informatiebepalingen in deze regeling niet alleen betrekking hebben op de voormalige ziekenfondsen en ziekenfondsverzekerden, maar ook op voormalig publiekrechtelijke en particuliere verzekeraars en verzekerden. Met deze uitbreiding van het aantal verzekerden en verzekeraars is bij de bepaling van de administratieve lasten van de Zvw reeds rekening gehouden. De bepalingen in de ministeriële regeling zijn verder slechts een nadere uitwerking van de Zvw en het Besluit zorgverzekering en brengen geen verandering aan in de administratieve lasten voor het bedrijfsleven, behoudens bovenstaande vermindering van de administratieve lasten van € 4,1 miljoen voor bedrijven.
Hoofdstuk 2. Bepalingen omtrent de prestaties
In dit hoofdstuk staan de bepalingen omtrent de prestaties en eigen bijdragen. Ook bevat dit hoofdstuk bepalingen die betrekkingen hebben op het gvs. In dit hoofdstuk is de volgorde van het Besluit zorgverzekering gevolgd. Voor de overzichtelijkheid is er voor gekozen om de bepalingen die betrekking hebben op de indeling van geneesmiddelen in groepen van onderling vervangbare geneesmiddelen, de berekening van de vergoedingslimiet en de berekening van de eigen bijdrage, in een aparte paragraaf te zetten (paragraaf 2). Dit geldt ook voor de aanvraagprocedure voor registratiehouders. Die staat in paragraaf 3.
Artikel 2.1 is gebaseerd op artikel 2.4, tweede lid, van het Besluit zorgverzekering.
De artikelen 2.2 en 2.3 zijn gebaseerd op artikel 2.4, derde lid, van het Besluit zorgverzekering.
Artikel 2.4 is gebaseerd op artikel 2.7, zesde lid, van het Besluit zorgverzekering.
Artikel 2.5 is gebaseerd op 2.8, eerste en tweede lid van het Besluit zorgverzekering.
De artikelen 2.6 tot en met 2.36 zijn gebaseerd op artikel 2.9 van het Besluit zorgverzekering.
Artikel 2.37 is gebaseerd op artikel 2.12, tweede lid, van het Besluit zorgverzekering.
Artikel 2.38 is gebaseerd op de artikelen 2.14, tweede lid, en 2.16 van het Besluit zorgverzekering
De artikelen 2.39 tot en met 2.48 en 2.50 zijn gebaseerd op artikel 2.8, vijfde lid, van het Besluit zorgverzekering.
Artikel 2.49 is gebaseerd op artikel 2.8, zesde lid, van het Besluit zorgverzekering.
Omwille van de leesbaarheid is in de toelichting op de artikelen uitgegaan van de keuze voor zorg in natura. Daar waar staat verstrekking van die zorg, of recht of aanspraak op zorg en dergelijke, wordt ook bedoeld de situatie dat er sprake restitutie.
§ 1. De prestaties en eigen bijdragen
Dit artikel regelt de uitsluiting op grond van artikel 2.4, tweede lid, van het Besluit zorgverzekering van zorg zoals medisch-specialisten die plegen te bieden. Het gaat om de uitsluitingen zoals die met ingang van 1 januari 2005 geregeld waren in artikel 2, tweede lid, en artikel 5 van de Regeling medisch-specialistische zorg Ziekenfondswet.
Dit artikel treedt pas per 1 januari 2007 in werking. In dit artikel is de eigen bijdrage voor psychotherapie geregeld zoals die tot die datum op grond van de Algemene Wet Bijzondere Ziektekosten (AWBZ) geregeld is. De bedragen die in deze bepaling staan, zijn de bedragen zoals die in 2006 voor de AWBZ (in artikel 7 van de Bijdrageregeling zorg) zullen worden vastgesteld. Met ingang van 1 januari 2007 wordt deze zorg naar de prestaties van de Zvw overgeheveld. De bedragen zullen nog per die datum worden geïndexeerd.
In het tweede lid is, net als bij de AWBZ, geregeld dat de verzekerde de bijdrage niet verschuldigd is, indien hij reeds de hoge intramurale AWBZ-bijdrage verschuldigd is.
Met ingang van 1 januari 2007 worden de prestaties van de Zvw uitgebreid met acht zittingen eerstelijnsspychologie. Voor deze zorg geldt op grond van deze bepaling, die ook pas per 1 januari 2007 van kracht wordt, een eigen bijdrage van € 10 per zitting. Dit is het bedrag zoals dat per 1 januari 2007 geldt.
In deze bepaling zijn de eigen bijdragen voor mondzorg geregeld. Het gaat om dezelfde eigen bijdragen als bij de ziekenfondsverzekering.
Het eerste lid regelt de eigen bijdragen voor de bijzondere tandheelkunde. Voor de verzekerde van achttien jaar en ouder die zijn aanspraak ingevolge artikel 2.7, eerste lid, onderdeel a, van dat Besluit zorgverzekering, onderscheidenlijk de extreem angstige verzekerde van achttien jaar of ouder die zijn aanspraak ingevolge artikel 2.7, eerste lid, onderdeel b, van dat besluit tot gelding brengt, is geregeld dat voor preventief onderzoek, incidenteel consult, extractie, parodontale hulp, endodontische hulp, restauratie van gebitselementen met plastische materialen en uitneembare prothetische voorzieningen een bijdrage verschuldigd is ter grootte van het bedrag dat ten hoogste in rekening mag worden gebracht indien zodanige prestaties niet in het kader van bijzondere tandheelkunde (derhalve slechts tegen het reguliere tandheelkundige tarief) zouden worden geleverd.
Het tweede lid regelt de eigen bijdrage voor de volledige gebitsprothese die in het kader van de bijzondere tandheelkunde wordt geleverd, waaronder de volledige gebitsprothese die geplaatst wordt op tandheelkundige implantaten.
Het derde lid regelt de eigen bijdrage voor de ‘gewone’ volledige gebitsprothese. Net als in de ziekenfondsverzekering gold, is een eigen bijdrage geregeld van 25% van de kosten van de voorziening.
Het eerste lid regelt dat de aangewezen geregistreerde middelen staan vermeld op bijlage 1 van deze regeling. Net als bij de ziekenfondsverzekering bestaat deze bijlage uit een onderdeel A waarop de geneesmiddelen met een vergoedingslimiet staan en uit een onderdeel B met middelen zonder vergoedingslimiet.
Met ingang van 19 december 2003 was voor de ziekenfondsverzekering geregeld dat de zorgverzekeraar het pakket kan beperken tot de door hem aangewezen middelen onder de voorwaarde dat hij van elke werkzame stof ten minste een middel aanwijst. In het Besluit zorgverzekering is geregeld dat de zorgverzekeraar middelen aanwijst uit de bij ministeriële regeling aangewezen middelen. Ook daarbij geldt dat hij van elke werkzame stof ten minste een middel aanwijst. Verder geldt ook de uitzondering dat de verzekerde recht heeft op een ander bij ministeriële regeling aangewezen middel, indien het door de zorgverzekeraar aangewezen middel voor de verzekerde medisch niet verantwoord is. Het gaat daarbij dus wel om een hoge uitzondering.
Net als bij de ziekenfondsverzekering, worden niet alle geregistreerde geneesmiddelen bij ministeriële regeling aangewezen. De volgende geneesmiddelen worden niet aangewezen.
1. Homeopathische farmaceutische producten.
2. De zogenoemde zelfzorggeneesmiddelen en de niet-zelfzorggeneesmiddelen met eenzelfde werkzaam bestanddeel en in eenzelfde toedieningsvorm. Zelfzorggeneesmiddelen zijn middelen die zonder recept mogen worden afgeleverd. Een uitzondering op deze uitsluiting vormen laxantia, kalktabletten, middelen bij allergie, middelen tegen diarree en maagledigingsmiddelen. Recht op deze middelen bestaat alleen indien de verzekerde langer dan zes maanden op deze middelen is aangewezen, het middel voor hem strekt tot behandeling van een chronische aandoening en er geen sprake is van een nieuwe medicatie voor die persoon. Deze voorwaarden staan in bijlage 2 van deze regeling.
3. De geneesmiddelen die niet tot de essentiële zorg behoren en per 1 april 1996 uit het ziekenfondspakket zijn verwijderd (ministeriële regeling van 23 februari 1996, VMP/VA-96550, tot wijziging van de Regeling farmaceutische hulp1996 in verband met beperking van de aanspraak op geneesmiddelen, Stcrt. 46). Dit is geschied op basis van de criteria die door de voorganger van het College zorgverzekeringen, de Ziekenfondsraad, zijn ontwikkeld (rapport van 28 september 1995, uitgave Ziekenfondsraad 1995, nr. 680). Hierna wordt steeds gesproken van College zorgverzekeringen, ook al gaat het tot 1 juli 1999 nog om de Ziekenfondsraad.
De ontwikkelde criteria kunnen zowel toegepast worden op het bestaande pakket als dienen voor een oordeel over de toelating van nieuwe geneesmiddelen. De criteria van het College zorgverzekeringen zijn een hanteerbare en toepasbare uitwerking van de voorstellen die de Commissie criteria geneesmiddelenkeuze op 29 april 1994 in haar rapport ‘Verdeling door verdunning’ (ISBN 90-74262-02-3) heeft gedaan. De criteria zijn: noodzaak van medische interventie, werkzaamheid, effectiviteit, therapeutische waarde, doelmatigheid en eigen rekening en verantwoording In zijn rapport van 23 november 1995 (uitgave Ziekenfondsraad 1995, nr. 691b) heeft het College zorgverzekeringen de criteria therapeutische waarde en doelmatigheid verder uitgewerkt, wat relevant is voor de onder punt 4 bedoelde middelen.
4. Geneesmiddelen waarvoor geen vergoedingslimiet op grond van paragraaf 2 van dit hoofdstuk is vast te stellen, tenzij de Minister van Volksgezondheid, Welzijn en Sport in verband met de therapeutische waarde en de doelmatigheid van het geneesmiddel van oordeel is dat het belang van de volksgezondheid vergt dat verzekerden toegang hebben tot dat middel.
Dit criterium is met ingang van 1 juli 1999 in de ziekenfondsverzekering ingevoerd. In de nota van toelichting bij het koninklijk besluit van 15 februari 1999 tot wijziging van het Verstrekkingenbesluit ziekenfondsverzekering in verband met wijziging van bepalingen die de aanspraak op farmaceutische zorg regelen (Stb. 109) is op de achtergronden hiervan ingegaan. Ook zijn uitvoerig de criteria die onder punt 3 zijn aangegeven in die toelichting toegelicht.
Het criterium behelst dat nieuwe geneesmiddelen die onderling vervangbaar zijn met geneesmiddelen die al in het pakket zitten, zonder meer opgenomen kunnen worden in het pakket. Immers deze middelen zijn vergelijkbaar met geneesmiddelen waarvan de noodzaak van medische interventie, werkzaamheid, effectiviteit en therapeutische waarde vast staan. Voorts is kostenbeheersing gegarandeerd omdat voor die nieuwe geneesmiddelen vergoedingslimieten worden vastgesteld.
Met betrekking tot nieuwe geneesmiddelen die niet zijn in te delen in een groep van onderling vervangbare geneesmiddelen, zal eerst de noodzaak van medische interventie, werkzaamheid, effectiviteit en therapeutische waarde worden vastgesteld. Vervolgens zal bezien moeten worden of er sprake is van therapeutische gelijk- of meerwaarde en of de toepassing van het nieuwe geneesmiddel doelmatig is. Doelmatigheid wordt beoordeeld op basis van gegevens uit farmaco-economisch onderzoek. Het College zorgverzekeringen heeft desgevraagd richtlijnen voor het farmaco-economisch onderzoek opgesteld (rapport richtlijnen voor farmacotherapeutisch onderzoek van 25 maart 1999, CURE/99 15001).
In de periode van 1 juli 1999 tot 1 januari 2005 was het indienen van een farmaco-economisch dossier door de registratiehouder nog niet verplicht. Tot een niet-verplichte periode was besloten omdat registratiehouders in staat moesten worden gesteld het farmaco-economisch onderzoek te gaan uitvoeren zoals in de richtlijnen is aangegeven. Sinds 1 januari 2005 moet de registratiehouder bij zijn aanvraag om een geneesmiddel op bijlage 1, onderdeel B, te plaatsen een farmaco-economisch dossier voegen, wil zijn aanvraag in behandeling genomen worden. Vanaf die datum staat dan ook op het formulier, bedoeld in artikel 2.50, tweede lid, van deze regeling dat het resultaat van het farmaco-economisch onderzoek moeten worden overgelegd bij een dergelijke aanvraag. Bij de beoordeling van de doelmatigheid zullen tevens de gevolgen voor de Rijksbegroting relevant zijn.
Het tweede lid is de basis voor bijlage 2, waarin, net als bij de ziekenfondsverzekering, indicatievoorwaarden voor bepaalde categorieën van geneesmiddelen staan waaraan de verzekerde moet voldoen, wil recht bestaan op dat middel voor rekening van de zorgverzekering.
In bijlage 2 van Regeling farmaceutische hulp 1996 was bij verschillende groepen geneesmiddelen op voorstel van het College zorgverzekeringen de voorwaarde gesteld dat de verzekerde een algemeen aanvaarde medische indicatie moet hebben. Deze voorwaarde heeft eigenlijk geen toegevoegde waarde, want deze geldt in het algemeen voor de zorg die voorheen in het ziekenfondspakket zat en thans in het Zvw-pakket. Bedoeld werd echter de specifieke invulling die het College zorgverzekeringen geeft in zijn Farmacotherapeutisch Kompas aan de indicatie bij deze groepen van geneesmiddelen. Er is voor gekozen om deze invulling (zie de onderdelen 41 en 42) thans op bijlage 2 zelf te zetten.
Het derde lid geeft de basis voor het stellen van indicatievoorwaarden in bijlage 2 voor polymere, oligomere, monomere en modulaire dieetpreparaten. Deze voorwaarden staan in onderdeel 1 van deze bijlage en zijn iets anders geformuleerd dan voorheen zodat ze beter aansluiten aan hetgeen het College zorgverzekeringen voorstelde in zijn rapport van 23 mei 1996 (uitgave Ziekenfondsraad, nr. 712).
In het eerste lid van deze bepaling zijn, op grond van artikel 2.9 van het Besluit zorgverzekering, de soorten hulpmiddelen aangewezen die onder de te verzekeren Zvw-prestaties vallen.
Omdat bij de Zvw uitgangspunt is dat de doelmatigheid een aangelegenheid van de zorgverzekeraar is, wordt bij de hulpmiddelenzorg aan de zorgverzekeraars ruimte geboden om decentraal in een klantgerichte benadering te komen tot een transparante en controleerbare invulling van adequate zorg. Om te komen tot een transparante invulling is het aan de zorgverzekeraars om de uiteindelijk te verstrekken hulpmiddelenzorg het eindresultaat te laten zijn van een geprotocolleerde vertaling van een diagnose en indicatie in concrete voorzieningen. Inadequate uitkomsten van een dergelijke vertaling kunnen worden aangepakt door kritische beschouwing en verbetering van de doelmatigheid van het verstrekkingenproces.
Het uitgangspunt bij de verstrekking van hulpmiddelen is dat zorgverzekeraars een hulpmiddel gebruiksklaar afleveren. Immers, artikel 2.9 van het Besluit zorgverzekering bepaalt dat het gaat om functionerende hulpmiddelen. Een hulpmiddel is gebruiksklaar als het werkt en de verzekerde weet hoe hij met het hulpmiddel moet omgaan. Dit betekent dat de gebruikersinstructie onderdeel is van het hulpmiddel.
Artikel 2, eerste lid, aanhef, van de Regeling hulpmiddelen 1996 regelde nog expliciet dat ‘te allen tijde aanspraak moet bestaan op een adequaat hulpmiddel’. Dat het recht op een hulpmiddel een goed functionerend en bij de beperking van de verzekerde passend (dus adequaat) hulpmiddel moet betreffen, spreekt echter voor zich. Dit houdt ook in dat, net als bij de Regeling hulpmiddelen 1996, een hulpmiddel vervangen of gewijzigd kan worden. Mocht een hulpmiddel niet meer goed of onvoldoende functioneren, dan is er immers geen sprake meer van een adequaat functionerend hulpmiddel en dient dit hulpmiddel in voorkomende gevallen hersteld of vervangen te worden. Ook kan een reservehulpmiddel aangewezen zijn. De keuze tot vervanging dan wel reparatie van een hulpmiddel is afhankelijk van de doelmatigheidsafweging van de zorgverzekeraar. In sommige gevallen zal het voordeliger zijn een hulpmiddel te laten repareren, in andere gevallen juist weer niet.
Ook onderdeel van de doelmatigheidsafweging van een zorgverzekeraar is de keuze recht te geven op een hulpmiddel in eigendom dan wel in bruikleen. Een aantal hulpmiddelen leent zich zowel voor eigendom als voor bruikleen. In artikel 2, derde lid, van de Regeling hulpmiddelen 1996 was deze keuzemogelijkheid expliciet neergelegd. In deze regeling keert die bepaling niet terug. Dat betekent niet dat een zorgverzekeraar deze keuzemogelijkheid niet meer heeft. Op grond van doelmatigheidsafwegingen kan een zorgverzekeraar er voor kiezen recht te geven op een hulpmiddel in eigendom dan wel juist in bruikleen. Bruikleen heeft het voordeel dat de zorgverzekeraar een hulpmiddel kan terugvorderen indien een verzekerde er geen gebruik (meer) van maakt.
De hulpmiddelenzorg omvat in principe niet de vergoeding van energiekosten zoals gebruik van elektriciteit, batterijen en oplaadapparatuur. Het middel wordt echter wel gebruiksklaar afgeleverd met inbegrip van eventuele batterijen of oplaadapparatuur. Indien energiekosten bij bepaalde hulpmiddelen wel voor vergoeding in aanmerking komen, is dit uitdrukkelijk vermeld.
Aan de lijst van soorten van hulpmiddelen zoals die in artikel 2 van de Regeling hulpmiddelen 1996 vermeld stonden, zijn nog de volgende hulpmiddelen toegevoegd:
– de hulp- en blindengeleidehonden die tot 1 januari 2006 ten laste van het Algemeen Fonds Bijzondere Ziektekosten werden gesubsidieerd;
– hulpmiddelen ter compensatie van onvoldoende arm-, hand-, en vingerfunctie, waarmee de ‘robotmanipulator’ die tot 1 januari 2006 uit de Algemene Kas werd gesubsidieerd, in het Zvw-pakket is opgenomen;
– zelfmeetapparatuur voor bloedstollingtijden;
– thuisdialyse-apparatuur.
De zelfmeetapparatuur voor bloedstollingtijden was onder de ziekenfondsverzekering geregeld als onderdeel van de verstrekking ‘hulpverlening door trombosediensten’. De thuisdialyse-apparatuur was geregeld als onderdeel van de verstrekking niet-klinische hemodialyse ziekenfondsverzekering. Daaronder viel ook buikspoeling thuis. Besloten is de apparatuur die bij deze zorg nodig is, apart onder de hulpmiddelenzorg te regelen. De zorg die nodig is voor het zelf meten van bloedstollingstijden en voor thuisdialyse, maakt onderdeel uit van de geneeskundige zorg, bedoeld in artikel 2.4 van het Besluit zorgverzekering. De zorgverzekeraar kan er voor kiezen om als voorheen te regelen dat de zorg, inclusief de apparatuur, geleverd wordt door dialysecentra onderscheidenlijk de trombosediensten. Hij kan dat ook anders gaan doen als dat hij dat bijvoorbeeld doelmatiger vindt.
Voor een dergelijke regeling is niet gekozen indien er sprake is van mechanische beademing van een verzekerde thuis. Het gaat hier om zorg en apparatuur zoals die voorheen geregeld waren in de verstrekking chronische intermitterende beademing. De reden hiervoor is dat mechanische beademing dusdanig specialistisch is dat de daarvoor benodigde apparatuur niet kan worden losgekoppeld van de daarbij behorende zorg, die in Nederland slechts wordt geleverd door twee beademingscentra.
De voorwaarden voor de elastische kousen zijn in termen van verloren gegane lichaamsfuncties omschreven. Door deze omschrijving kunnen aantrekhulpmiddelen, uittrekhulpmiddelen en hulpmiddelen die zowel voor het aan- als voor het uittrekken kunnen worden gebruikt, worden verstrekt of vergoed.
Onderdeel m spreekt van langdurig compenseren van functieverlies. Dit om onderscheid te maken tussen hulpmiddelen die tijdelijk worden ingezet als onderdeel van de medische behandeling en zodoende behoren tot de aanspraak op die behandeling (bijvoorbeeld de therapeutische elastische kousen in verband met de nabehandeling van het verwijderen van spataderen). Aangezien er bovendien sprake moet zijn van een functieverlies van de aderen, bestaat geen aanspraak op steunkousen (klasse 1).
De longvibrator wordt toegepast bij chronische longpatiënten, bij wie het bronchiale slijm regelmatig moet worden verwijderd. Deze voorziening vervangt in de daarvoor in aanmerking komende gevallen de anders noodzakelijke tapotage.
De vernevelaar is voornamelijk aangewezen bij kinderen, lijdende aan mucoviscidosis met longbeschadiging.
De beeldschermloep is een hulpmiddel voor die slechtzienden die slechts door gebruik van dit toestel in staat zijn te lezen. Het apparaat kan pas worden verstrekt indien de verzekerde niet in staat is met een eenvoudiger hulpmiddel te lezen en met de bediening van het apparaat vertrouwd is.
De uitwendige elektrostimulator tegen chronische pijn geeft in een aantal gevallen een aanzienlijke verlichting van overigens onbehandelbare pijn. Daar niet te voorspellen is of de toepassing van dit apparaat in een individueel geval effect heeft, dient het apparaat pas te worden verstrekt indien het apparaat gedurende een proefperiode resultaat oplevert.
De aanspraak omvat ook het toebehoren, zoals elektroden en elektrodepasta, maar niet de vervangende batterijen. Kabels, fixatiemiddelen en draagtas zijn eveneens onder het toebehoren begrepen.
In het tweede lid zijn de verbandmiddelen aangewezen. In de ziekenfondsverzekering waren deze nog geregeld als onderdeel van de farmaceutische hulp.
Bij sommige hulpmiddelen is een leeftijd relevant. Het eerste lid regelt dat dan de leeftijd van de verzekerde op het moment waarop hij zich wendt tot een aanbieder, relevant is.
Het tweede lid regelt dat het in bruikleen geven tevens vergoeding van kosten van vervoer van het hulpmiddel naar en van de woning van de verzekerde, het regelmatige technische onderhoud ervan evenals de voor het gebruik, ontsmetting en reiniging van de apparatuur benodigde chemicaliën omvat.
Onderdeel a betreft zowel conventionele, niet bekrachtigde prothesen als prothesen in een bekrachtigde uitvoering.
Bij bekrachtigde prothesen bestond de krachtbron tot voor kort uit koolzuurgas, afkomstig uit al of niet draagbare cilinders. Op dit gebied is echter sprake van een nieuwe ontwikkeling. De meest voorkomende bekrachtigde prothese is nu de myo-elektrische handprothese. De krachtbron bestaat hierbij uit elektriciteit, afkomstig uit oplaadbare accu’s. Voor het in- en uitschakelen worden actiepotentialen van één of meer spieren gebruikt. Het grote voordeel van deze prothese is dat deze gedeeltelijk de grijpfunctie van de normale hand kan nabootsen. Hierdoor worden allerlei handelingen weer mogelijk, die ook in sociaal opzicht van groot belang zijn. De gehandicapte met een myo-elektrische handprothese kan op vrijwel normale wijze eet- en drinkgerei hanteren.
Het gaat om de volgende typen prothesen:
a. de noodprothese;
b. de definitieve of functionele prothese;
c. de sierprothese.
Daarnaast bestaat de mogelijkheid een reserve-exemplaar te verstrekken of te vergoeden. In verband met de arbeidssituatie kan het nodig zijn naast een myo-elektrische handprothese ook een conventionele arm-/handprothese te verstrekken.
De in onderdeel b vermelde hulp- en aanzetstukken zijn bedoeld voor handelingen in het dagelijkse leven. Als regel zijn hiervoor zes tot acht aanzetstukken voldoende. Hulp- en aanzetstukken die niet eenvoudig van aard zijn en zeer specifiek voor de arbeidssituatie dan wel voor het beoefenen van een liefhebberij nodig zijn, vallen niet onder de omschrijving in deze bepaling.
De in de handel verkrijgbare prothesen kunnen van uiteenlopende materialen zijn vervaardigd. De materialen waarvan de gebruiksklaar verkrijgbare mammaprothesen zijn vervaardigd, dienen waterbestendig te zijn.
Mammaprothesen, vervaardigd van schuimrubber, voldoen niet aan deze eis. Volledigheidshalve wordt hierbij aangetekend dat de verschaffing van een mammaprothese niet de voorlopige prothese omvat, die kort na een operatie wordt verstrekt gedurende het genezingsproces. Deze laatstbedoelde prothese is als verbandmateriaal aan te merken en maakt deel uit van de geneeskundige zorg zoals medisch-specialistische die plegen te bieden. De bustehouder valt niet onder de aanspraak.
Een mammaprothese is geïndiceerd bij de operatieve verwijdering van de borstklier en bij het geheel of nagenoeg geheel achterwege blijven van de natuurlijke ontwikkeling van de borstklier(en).
De in onderdeel a omschreven gebruiksklaar verkrijgbare mammaprothese voor uitwendige toepassing is niet in alle situaties te gebruiken. Zo kan de druk van de uitwendige prothese door letsel of afwijkingen aan de borstwand niet altijd worden verdragen. Bij een sterke postoperatieve vervorming van de okselplooi geven deze prothesen cosmetisch niet altijd een bevredigend resultaat.
Op grond van onderdeel b kan ook een individueel vervaardigde mammaprothese aangeschaft worden, zodat met vorenstaande bezwaren rekening kan worden gehouden.
Nu de ontwikkeling zodanig is dat meer verschillende modellen en maten van confectieprothesen in de handel worden gebracht, zal het steeds minder vaak voorkomen dat een individueel vervaardigde mammaprothese nodig is. Aangezien individueel vervaardigde mammaprothesen aanzienlijk duurder zijn dan de fabrieksmatig vervaardigde prothesen, zijn deze slechts aangewezen indien de toepassing van een confectieprothese om medische redenen niet mogelijk is, dan wel uit cosmetisch oogpunt een duidelijk onbevredigend resultaat oplevert. Hierbij dient bedacht te worden dat een misvorming van de voorste okselplooi ook door de kleding heen zichtbaar is. Ook aan een individueel vervaardigde mammaprothese kan de eis worden gesteld dat deze waterbestendig is.
Het ontwerpen van een individuele gelaatsprothese vereist expertise. Hierbij zijn van belang de aard van de verminking en het te verwachten resultaat van de gelaatsprothese. De vervaardiging van de vervanging van een eerder afgeleverde gelaatsprothese is in de regel minder arbeidsintensief, omdat de leverancier mallen pleegt te bewaren. Daarom zal de kostprijs van vervangende exemplaren als regel aanmerkelijk lager zijn dan die van het eerste exemplaar.
De hier vermelde scleraschaal is niet bedoeld als optisch hulpmiddel, maar ter afdekking van een ernstige misvorming van het voorste deel van de oogbol uit cosmetische overwegingen.
Voor de orthesen voor romp, arm, been, voet, hoofd of hals, geldt dat alle middelen die tot het gestelde doel kunnen leiden, te weten ondersteuning bij deficiëntie van lichaamsdelen, daaronder vallen. De hulpmiddelen kunnen zowel op conventionele wijze zijn uitgevoerd als van moderne materialen zijn vervaardigd.
Deze korsetten omvatten zowel orthopedische maatkorsetten en halffabrikaten als orthopedische confectiekorsetten. In de praktijk worden orthopedische confectiekorsetten steeds vaker voorgeschreven, ter vervanging van orthopedische maatkorsetten. Op grond van praktijkervaringen is gebleken dat een grote groep patiënten adequaat kan worden geholpen met een orthopedisch confectiekorset waarvan de kosten aanzienlijk lager zijn.
Onder orthopedische beugelapparatuur wordt een veelheid van orthopedische voorzieningen verstaan, die tot doel hebben een verloren gegane functie zo goed mogelijk te vervangen.
Onder het begrip beugelapparatuur vallen zowel beugels in engere zin als ook de bijbehorende kappen of kokers. Stabeugels (staplank, statafel of sta-unit), voor zover individueel gericht op de geneeskundige behandeling van één verzekerde, vallen hieronder ook.
De verstevigde spalk-, redressie- of correctieapparatuur is niet scherp van de in onderdeel b bedoelde middelen af te grenzen. Hieronder vallen zowel voorzieningen voor de romp zoals zitschalen, reclinatiekorsetten en rechthouders als voorzieningen voor de ledematen. De omschrijving sluit de verschaffing van zit of ligschalen niet uit, omdat deze kunnen worden beschouwd als uitsluitend te bestaan uit verstevigd materiaal. Tot de aanspraak behoren ook (dynamische) ligorthesen. De vaste ligorthese bestaat uit een uit één stuk gegoten vorm. De dynamische ligorthese bestaat uit afzonderlijke elementen, waarvan een aantal moet voldoen aan de vereiste versteviging om de ligorthese effectief te maken. De keuze voor een vaste of een dynamische ligorthese is afhankelijk van de aandoening. Er zijn in de wetenschappelijke literatuur geen onderzoeksgegevens bekend waaruit blijkt dat (dynamische) ligorthesen voor een hele (sub)groep doelmatig zijn. Ook is nog niet gebleken dat (dynamische) ligorthesen voor een gehele (sub) groep niet effectief zijn.
De dynamische ligorthese is in de uitvoeringspraktijk een veel gebruikt hulpmiddel. Uit het oogpunt van doelmatigheid geven behandelaars in het algemeen de voorkeur aan een dynamische ligorthese wanneer een vaste ligorthese niet voldoende slaapcomfort biedt. De zorgverzekeraar moet zich daarom telkens bij het beoordelen van individuele gevallen baseren op de aanvraag van de behandelaar, eventueel aangevuld met het advies van de leverancier.
Zitorthesen die onderdeel uitmaken van een rolstoel of kinderduwwandelwagen, worden geacht met dat hulpmiddel één geheel te vormen. Deze orthesen kunnen niet op grond van deze regeling worden verstrekt of vergoed.
De rolstoel en kinderduwwandelwagen dienen compleet en gebruiksklaar – derhalve inclusief de zit- of staorthese – op grond van de Wet voorzieningen gehandicapten door de gemeenten te worden verstrekt.
Een verstevigde spalk-, redressie- of correctieapparatuur kan alleen voor rekening van de zorgverzekering worden geleverd, indien de verzekerde langdurig op het gebruik van deze middelen is aangewezen.
Zorgverzekeraars werden in het verleden geconfronteerd met aanvragen voor deze orthesen (veelal ten behoeve van verzekerden die nog in het ziekenhuis verbleven dan wel uit het ziekenhuis worden ontslagen) bij indicaties die voorheen werden behandeld met conservatieve materialen zoals gips, waarvan de kosten ten laste van het ziekenhuisbudget kwamen. De onderhavige beperkende omschrijving biedt een handvat om de verschuiving van kosten van postoperatieve behandelingen naar deze regeling tegen te gaan.
In het verleden werden in toenemende mate bandages ten laste van de ziekenfondsverzekering verstrekt die uitsluitend bestemd waren voor het gebruik tijdens sportactiviteiten, ter preventie van sportblessures. Om dit oneigenlijke gebruik van de zorgverzekering te voorkomen, is, net als bij de ziekenfondsverzekering geregeld was, geregeld dat de orthese verstevigd moet zijn, waarbij het moet gaan om een versteviging die een functioneel onderdeel vormt van de orthese en een therapeutische meerwaarde vertegenwoordigt ten opzichte van eenzelfde niet-verstevigde orthese. Daarnaast is geregeld dat er in geval van een kniebrace sprake moet zijn van een (gecombineerd) letsel van de knie waarbij de kruisbanden of collateraalbanden zijn gescheurd en bij de indicatie ‘eenzijdige gonartrose’. Het gaat dan om een standafwijking van minimaal 10 graden varus/valgusstand. Een knieoperatie is in deze gevallen in principe de beste oplossing, maar in sommige gevallen is er een contra-indicatie voor een operatie of kan deze niet op korte termijn worden uitgevoerd. Een verstevigde orthese kan zinvol zijn bij contra-indicaties, mits de orthese voldoende zijwaartse horizontale correctie geeft.
Omdat de ervaring leert dat behandeling van deze gevallen met een verstevigde kniebrace niet altijd effectief is, verdient het aanbeveling een brace alleen te verstrekken als blijkt dat een proefbrace (gips) gedurende drie weken een positief effect heeft.
Een kap ter bescherming van de schedel is niet beperkt tot situaties waarin sprake is van een schedeldefect. Ook wanneer een schedeldefect dreigt in verband met frequente evenwichts- of bewustzijnsstoornissen, kan de kap worden verstrekt. Deze kan in dit geval dus ook preventief worden verstrekt.
In dit onderdeel is een stemprothese of spraakversterker, al dan niet gecombineerd, geregeld. In de praktijk beter bekend als de laryngofoon (een merknaam). De stemprothese kan de mogelijkheid hebben tot verandering van intonatie.
Onderdeel h regelt de orthesen die bestaan uit het orthopedisch schoeisel en orthopedische voorzieningen aan confectieschoeisel. Om voor orthopedisch schoeisel of orthopedische voorzieningen in aanmerking te komen, is bepaald dat er sprake moet zijn van een indicatie als bedoeld in bijlage 3, onderdeel 1 van de regeling. Plat-, spreid- en knikvoeten, eeltlagen en likdoorns vormen als regel geen indicatie voor de verschaffing van orthopedisch schoeisel. Dit betekent dat slechts aanspraak bestaat op duurder schoeisel als niet met een goedkopere schoen of voorziening aan een schoen kan worden volstaan.
Individueel vervaardigde orthopedische schoenen zijn schoenen die volgens gedetailleerde specificaties worden vervaardigd op basis van een voor betrokkene specifieke leest.
Individueel vervaardigde binnenschoenen zonder zool en hak, te dragen in confectieschoenen, worden toegepast bij partiële voetdefecten of beenverkorting. De binnenschoen vult het defect aan, waardoor een ongeveer normale voetvorm dan wel beenlengte wordt verkregen.
Onder semi-orthopedisch schoeisel is te verstaan, fabrieksmatig in serie vervaardigde schoenen, waaraan volgens gedetailleerd voorschrift speciale voorzieningen worden aangebracht. De mogelijkheden tot het aanbrengen van correcties zijn bij dit soort schoeisel geringer dan bij volledig individueel vervaardigd orthopedisch schoeisel. De besparing ten aanzien van de kosten en vooral ten aanzien van de levertijd is groot.
De orthopedische voorzieningen aan confectieschoenen dienen ter vervanging van orthopedische schoenen of semi-orthopedische schoenen. Hierbij wordt opgemerkt, dat de verzekerde slechts aanspraak heeft op de voorzieningen en niet op de confectieschoenen, waaraan de voorzieningen worden aangebracht.
Het tweede lid regelt dat preventief gebruik in verband met het beoefenen van sport geen grond is voor het leveren voor rekening van de zorgverzekering van verstevigde spalk-, redressie- of correctieapparatuur.
Het vierde lid regelt de eigen bijdrage die voor orthopedische schoenen betaald moeten worden. Aan de eigen bijdrage voor orthopedische schoenen ligt het besparingsmotief ten grondslag. Immers, iedereen zal regelmatig schoenen moeten aanschaffen. Het is billijk dat ook verzekerden die aangewezen zijn op orthopedische schoenen, een vergelijkbaar bedrag in de aanschaffingskosten van deze schoenen betalen.
De gezichtshulpmiddelen worden in vier hoofdgroepen onderscheiden, te weten: brillenglazen, waaronder filterglazen met of zonder visuscorrigerende werking, contactlenzen, bandagelenzen zonder visuscorrigerende werking en bijzondere optische hulpmiddelen. Onder de laatste groep vallen voorzieningen als telescoopbrillen, verrekijkerbrillen, loepen enz. De zorgverzekeraar dient te bevorderen dat zoveel mogelijk een goed bruikbare, doch eenvoudige uitvoering wordt gekozen. Tevens dient de zorgverzekeraar te beoordelen of het gezichtshulpmiddel geschikt is voor een bepaalde verzekerde. Zo heeft een handloep met een sterke vergroting geen zin als de verzekerde niet in staat is de kritische leesafstand door bijkomende hulpmiddelen (zoals statief) te handhaven. De bijkomende hulpmiddelen zoals het eventuele montuur, statief of verlichting vallen eveneens onder de aanspraak.
Niet tot de bijzondere optische hulpmiddelen in de zin van dit artikel worden gerekend technische hulpmiddelen die een vergroot beeld van het voorwerp projecteren, zoals de epidiascoop.
In het algemeen hebben verzekerden geen aanspraak op brillenglazen, waaronder filterglazen met of zonder visuscorrigerende werking en contactlenzen. Slechts bij bepaalde indicaties volgens bijlage 3, onderdeel 2, van de regeling kunnen deze middelen worden verstrekt, indien althans sprake is van een medische noodzaak tot vervanging van deze hulpmiddelen binnen een periode van 12 maanden.
Van de verschaffing van contactlenzen worden de bandagelenzen zonder visuscorrigerende werking (sterkte nul) onderscheiden. De verschaffing van deze bandagelenzen blijft gebonden aan een aantal, in bijlage 3, onderdeel 3, met name genoemde indicaties.
Eerste lid, onderdeel a, en tweede lid
Bij de omschrijving van de onder de gehoorhulpmiddelen vallende hoortoestellen is aansluiting gezocht bij de door de Gezondheidsraad opgestelde definities van een hoortoestel.
In het tweede lid wordt aangegeven wat onder een bijzondere uitvoering begrepen wordt. De modellen kunnen ingedeeld worden in: kastmodel, achter het oortoestel, toestel in brilmontuur en in de uitwendige gehoorgang gedragen toestel. Tot de hoortoestellen worden niet gerekend babyfoons, telefoonversterkers, koptelefoons, luisterkragen en systemen voor optische of gevoelszintuiglijke waarneming zoals bijvoorbeeld communicatie-units bestaande uit vibrators, flitslampen of knipperlichten en licht- of trilwekkers.
De kosten van vervanging van batterijen of accu’s moeten worden gerekend tot kosten van het normale gebruik en onderhoud van een hoortoestel of oorsuismaskeerder (onderdeel c), welke kosten op grond van artikel 2.9, tweede lid, van het Besluit zorgverzekering voor rekening van de verzekerde komen. Periodieke onderhoudsbeurten worden eveneens niet geacht tot de aanspraak te behoren. De vervanging van oorstukjes valt echter wel onder de aanspraak.
Naast ringleiding en infraroodapparatuur is er overeenkomstige apparatuur op de markt die werkt op FM-basis. De keuze voor een bepaald systeem – ringleiding, infrarood of FM-apparatuur – is afhankelijk van de woonsituatie van de verzekerde of het hoortoestel dat hij gebruikt.
De geluidsoverdrachtssystemen hebben een verschillende werking. Bij ringleidingen wordt een magnetisch veld opgewekt waar de T-stand van een hoortoestel gevoelig voor is. Op ringleidingsystemen kunnen onder meer televisie, radio of stereo-installatie worden aangesloten om ongestoord te kunnen luisteren.
Infraroodsystemen werken met onzichtbare lichtsignalen die door een speciale ontvanger worden opgevangen. Een FM-installatie werkt met hoogfrequente radiosignalen die door een soort antenne worden opgevangen. Bij infrarood- en FM-installaties hoort de slechthorende het geluid door een hoofdtelefoon of een zogenaamde kinbeugel. Ook op deze apparatuur is het mogelijk televisie, radio of stereo-installatie aan te sluiten.
Het verschil tussen infrarood- en FM-apparatuur is dat bij infraroodapparatuur de ontvanger op de zender moet zijn gericht om het infraroodsignaal op te vangen. Hierdoor kan een persoon dus niet vrij in de kamer rondlopen zonder het signaal te storen. Dit in tegenstelling tot FM-apparatuur. Doordat deze techniek gebruik maakt van hoogfrequente FM-golven hoeft de ontvanger niet recht voor de zender te zitten. De gebruiker kan zich vrij bewegen en eventuele obstakels vormen geen probleem. In de praktijk blijkt dat FM-apparatuur veel voordelen biedt en naar verwachting op termijn de infraroodapparatuur zal vervangen.
Verondersteld mag worden dat in de woon-werksituatie een eenvoudige ringleiding-, infrarood- of FM-apparatuur veelal voldoende is.
Indien genoemde geluidsbronnen worden uitgebreid met bijvoorbeeld deurbel, telefoon of babyfoon, kan niet worden volstaan met eenvoudige apparatuur. In dat geval dient gebruik te worden gemaakt van speciale randapparatuur. De meerkosten van de benodigde uitbreiding van de apparatuur komen in dat geval voor rekening van de verzekerde.
Toepassing van de ringleiding, infrarood- of FM-apparatuur voor algemeen gebruik zoals in vergaderzalen, theaters of kerken valt niet onder de hulpmiddelenzorg in de zin van deze regeling.
Oorsuizen is een klacht die regelmatig voorkomt. Een deel van de mensen die dergelijke klachten hebben, ondervindt hiervan veel hinder. In deze gevallen kan een maskeerder ter behandeling van oorsuizen, ofwel een tinnitusmaskeerder, soms enige verlichting geven.
Dit apparaat lijkt op een hoortoestel, maar in plaats van geluiden te versterken produceert het zelf een maskerend geluid, dat zo dicht mogelijk aansluit bij de tinnitus en dit zodoende onderdrukt.
Voor de kosten van vervanging van batterijen, accu’s of hoortoestellen, zie de toelichting op onderdeel a.
Geregeld is dat de hoogte van de geldende vergoedingslimiet bij verstrekking van een nieuw gehoortoestel als bedoeld in het eerste lid, onderdeel a, afhankelijk is van de duur van het gebruik van het te vervangen toestel. Doelstelling hiervan is verruiming van de keuzevrijheid van de verzekerde waar het gaat om de vervanging van een hoortoestel.
Voor verzekerden jonger dan zestien jaar is de hoogte van de vergoedingslimiet niet afhankelijk van de gebruiksduur. Voor deze groep verzekerden geldt – zowel bij de eerste aanschaf van hoortoestellen als bij vervanging van hoortoestellen – de hoogste vergoedingslimiet. Hieraan ligt de overweging ten grondslag dat bij kinderen in de groei frequente aanpassing van hoortoestellen op medische grond noodzakelijk is. Bovendien slijten de toestellen bij jonge gebruikers sneller dan bij volwassenen. Gevolg was dat deze groep verzekerden geconfronteerd werd met onevenredig hoge en frequente bijbetaling.
De voorzieningen voor stomapatiënten en incontinentie-absorptiemateriaal zijn in deze bepaling uitgewerkt. Bij deze middelen gaat het om uiteenlopende voorzieningen die in het algemeen per stuk weinig kostbaar zijn, maar door de betrokkenen bij herhaling en langdurig moeten worden gebruikt.
Met ‘noodzakelijke hulpstukken ter bevestiging’ worden hulpstukken ter bevestiging van een urinezak aan het been en rekjes voor bevestiging van de urinezak aan het bed bedoeld.
De voor rekening van de zorgverzekering komende voorzieningen voor stomapatiënten zijn limitatief omschreven.
In de praktijk is gebleken dat voor de gazen en wegwerpzakjes geen goed alternatief kan worden geboden en dat de kosten voor deze producten voor de verzekerde bovendien substantieel zijn.
Met de reinigingsgaasjes worden niet-steriele non-woven gazen bedoeld, die gebruikt worden voor het reinigen van de stoma. Het is niet noodzakelijk steriele gazen en als medisch aangeprezen schoonmaakmiddelen te gebruiken. De beschikbare stomareinigingsdoekjes zijn vergelijkbaar met niet steriele non-woven gazen. De patiënt dient zelf te voorzien in de middelen voor het schoonmaken van de huid rond het stoma. Er is een ruim assortiment anti-allergische en al dan niet desinfecterende schoonmaakmiddelen bij drogist of supermarkt verkrijgbaar. Deze middelen zijn niet kostbaar en kunnen gerekend worden tot het gebied van de persoonlijke hygiëne.
Indikmiddelen worden toegepast bij zeer dunne ontlasting, hetgeen voorkomt bij een kleine groep ileostomapatiënten. Door het gebruik van deze indikmiddelen hebben deze mensen een betere kwaliteit van leven.
Tot de benodigde hulp- en verbindingsstukken behoren ook de gordels ter bevestiging van stomazakjes op het lichaam.
Onder huidbeschermende middelen valt een uitgebreid scala huidbeschermende zalven en crèmes met een zeer grote prijsdifferentiatie. Daaronder vallen ook sprays of tissues met een huidbeschermende werking. Deze middelen zijn bijvoorbeeld geïndiceerd bij mensen met een gevoelige huid of een hoge stoma, waarbij de huid als gevolg van dunne, agressieve uitscheiding een grotere kans heeft op ontsteking. De toepassing van huidbeschermende middelen in de vorm van een spray of tissue kan beter worden gedoseerd dan een crème of zalf, waardoor problemen als bijvoorbeeld lekkage kunnen worden voorkomen.
De reeks beschikbare producten varieert van goedkope smeersels tot dure specialités, aangeboden in het assortiment van de fabrikanten van stomamateriaal. Het is nooit aangetoond dat genoemde specialités effectiever zijn dan de goedkope smeersels. De zorgverzekeraar kan de aanvraag voor een onnodig kostbaar middel afwijzen, met het argument dat het geen doelmatige zorgverlening betreft.
Onder stomabeschermers voor gelaryngectomeerden worden verstaan camouflagebeffen en douchebeschermers voor gelaryngectomeerden met een kunstmatige luchtwegingang, voor zover deze niet als kledingstuk zijn te beschouwen en geen verbandmiddelen zijn.
Onder stompkousen worden ook elastische stompkousen verstaan.
Onder toebehoren bij katheters worden onder andere schoonmaak-desinfectiemiddelen, receptaculum en glijvloeistof verstaan. Tevens staan in dit onderdeel blaasspoelvloeistoffen genoemd. Deze vielen onder de ziekenfondsverzekering onder de farmaceutische hulp, maar zijn onderdeel geworden van hulpmiddelenzorg.
Dit onderdeel betreft het incontinentie-absorptiemateriaal dat verder is beschreven in het tweede lid.
Slijmuitzuigapparatuur wordt toegepast bij de volgende indicaties en omstandigheden:
– tracheostoma, al of niet met canule;
– terminale longziekten, al of niet postoperatief;
– progressieve neurologische aandoeningen, zoals multiple sclerose (MS), antilymfocytenserum (ALS) en andere spierziekten;
– veel slijmproductie na grote KNO-operaties;
– terminale patiënten die veel slijm opgeven;
– prematuren (te kleine, te vroeg geboren kinderen);
– kinderen met ernstige aangeboren afwijkingen of stofwisselingsziekten.
Slijmuitzuigapparatuur wordt ook in het ziekenhuis gebruikt, maar dan gaat het om grote, verrijdbare apparaten die hier buiten beschouwing worden gelaten. De aanspraak op slijmuitzuigapparatuur betreft niet alleen het gebruik van het apparaat maar ook de toebehoren. Onder toebehoren worden verstaan de bijbehorende artikelen die tijdens het gebruik regelmatig moeten worden vervangen. Dit zijn bijvoorbeeld de uitzuigcanule, patiëntenslang, vacuümslang met filter, slangenset, uitzuigpot en reinigingsmiddel. Bij kinderen worden ook vingertipjes gebruikt. De vervangingsfrequentie van de toebehoren is onder meer afhankelijk van het apparaat en het gebruik.
In het tweede lid is het incontinentie-absorptiemateriaal limitatief omschreven.
Duurzame textiele fixatiebroeken en wegwerp-fixatiebroeken (netbroeken) zijn uitgesloten van de verstrekking. Deze textiele fixatiebroeken voor inlegluiers zijn niet duurder dan normaal ondergoed. Aangezien elke verzekerde kosten maakt voor ondergoed, kunnen textiele fixatiebroeken voor eigen rekening en verantwoording van verzekerden blijven. Het gebruik van wegwerpfixatiebroeken heeft geen toegevoegde waarde in vergelijking met textiele broeken. Om verschuiving naar het gebruik van wegwerpfixatiebroeken te voorkomen, zijn ook deze broeken uitgesloten van de prestatie.
De hulpmiddelen die in deze regeling zijn opgenomen, zijn in alle gevallen bestemd voor langdurig gebruik. Om die reden is geregeld dat inlegluiers of luierbroeken op grond van de zorgverzekeringen kunnen worden vergoed indien sprake is van urine-incontinentie die langer dan twee maanden bestaat en bij faecesincontinentie die langer dan twee weken bestaat. Kortdurende incontinentieklachten, zoals ten gevolge van zwangerschap of na een operatie, vormen geen indicatie. Inlegluiers en luierbroeken ter ondersteuning van oefentherapie bij urine-incontinentie voor de duur van deze therapie vallen ook onder de Zvw-prestatie. Oefentherapie, blaastraining of bekkenbodemspieroefeningen onder begeleiding van een fysiotherapeut of oefentherapeut, vormen een belangrijke bijdrage aan het verminderen of wegnemen van klachten van urine-incontinentie. Als gevolg hiervan zal de patiënt na deze behandeling in de toekomst minder of geen absorptiemateriaal gebruiken. Om te voorkomen dat mensen met neurologische aandoeningen, zoals mensen met MS en terminale patiënten, de eerste maanden van hun incontinentie het absorptiemateriaal zelf moeten betalen, is geregeld dat incontinentie-absorptiemateriaal bij ziektebeelden waarvan mag worden aangenomen dat incontinentie niet vanzelf geneest of bekkenbodemspieroefeningen of blaastraining niet zullen helpen, eveneens onder de Zvw-prestaties vallen.
Inlegluiers en luierbroeken bij incontinentie voor urine of faeces kunnen voor rekening van de zorgverzekering worden verstrekt aan verzekerden die de leeftijd van vijf jaar hebben bereikt. Indien er sprake is van een niet-fysiologische vorm van incontinentie bij kinderen van drie of vier jaar, kunnen inlegluiers en luierbroeken eveneens voor rekening van de zorgverzekering komen. Het onderscheid niet-fysiologische/fysiologisch wordt vanaf de leeftijd van vijf jaar niet gemaakt.
Er is geregeld dat er geen sprake mag zijn van enuresis nocturna (nachtelijk bedplassen). Oneigenlijk gebruik wordt hierdoor voorkomen, terwijl wel tegemoet gekomen kan worden aan de behoeften van de groep zwaar gehandicapte incontinente kinderen.
In dit onderdeel zijn onderleggers ter bescherming van het bed geregeld voor verzekerden, bij wie ten gevolge van de aandoening het verlies van bloed, exsudaat, vocht, urine of faeces dusdanige hygiënische problemen oplevert dat deze niet met een luiersysteem en slechts door het gebruik van bedbeschermende onderleggers kunnen worden ondervangen.
Deze bepaling regelt de hulpmiddelen voor anticonceptionele doeleinden voor verzekerden jonger dan eenentwintig jaar. Dit sluit aan bij de anticonceptiemiddelen die onderdeel uitmaken van de farmaceutische zorg.
In deze bepaling zijn de hulpmiddelen voor de mobiliteit van personen limitatief opgesomd. Kruipsteunen vallen daar niet onder, omdat deze worden vergoed op grond van de Wet voorzieningen gehandicapten.
Recht op loophulpmiddelen bestaat indien niet volstaan kan worden met een eenvoudiger loophulpmiddel zoals een wandelstok of een kruk en indien sprake is van één van de in de subonderdelen 1 tot en met 3 genoemde stoornissen. Bij evenwichtsstoornissen kan door de verstrekking van een loophulpmiddel, het vallen, en daarmee het optreden van (heup)fracturen, worden voorkomen.
Ten tweede kan een loophulpmiddel, zoals een rollator of looprekje, dienen als ondersteuning bij het voortbewegen bij verzekerden met functiestoornissen aan de onderste extremiteiten, zoals patiënten met reumatoïde artritis. Tot slot kan een loophulpmiddel gebruikt worden door verzekerden die zich niet binnenshuis en in een kleine straal daaromheen zelfstandig zonder hulpmiddel kunnen verplaatsen als gevolg van een ernstig beperkt uithoudingsvermogen of lichamelijke zwakte. Dit kan het geval zijn bij aandoeningen als chronic obstructive pulmonary diseases (COPD) of hartinsufficiëntie.
Ingevolge onderdeel b heeft de verzekerde recht op een serveertafel indien hij ten gevolge van een hand- of armstoornis op een serveertafel is aangewezen. Indien verzekerde reeds beschikt over een rollator, een trippelstoel of een rolstoel voorzien van een serveerfunctie, is verstrekking van een serveertafel niet doelmatig.
Behalve de blindentaststok behoren ook de reservetaststok en specifieke stokken voor kinderen (taststok die in lengte instelbaar is) al tot het recht op loophulpmiddelen. Blindentaststokken zijn een wezenlijk hulpmiddel voor blinden en slechtzienden, omdat zij voor de mobiliteit zijn aangewezen op deze voorziening.
Steun- en wandelstokken, al dan niet wit of voorzien van rode bandjes (herkenningsstok) vallen niet onder deze hulpmiddelen.
Voorts worden de kosten van aanschaf van dopjes voor taststokken beschouwd als kosten voor normaal gebruik in de zin van artikel 2.9, tweede lid, van het Besluit zorgverzekering.
Onder stoelen voorzien van een trippelfunctie (trippelstoel) worden verstaan stoelen waarmee het mogelijk is zich binnenshuis zittend te verplaatsen. Uit de uitvoeringspraktijk zijn situaties bekend waar de afbakening tussen de zogenaamde werkstoel en de stoel voorzien van een trippelfunctie problemen oplevert. Omdat het onderscheid tussen werk- en trippelstoel moeilijk gemaakt kan worden, is het van belang bij het bepalen van de aanspraak uit te gaan van het doel waarvoor de stoel zal worden gebruikt. Er is sprake van een werkstoel, ongeacht van welke functies deze stoel is voorzien, indien de stoel gebruikt wordt voor verplaatsing op de werkplek en strekt tot behoud van arbeidsgeschiktheid. In dat geval kan aanspraak op vergoeding worden gemaakt krachtens de Wet op de (re)integratie van arbeidsgehandicapten, ook wanneer deze werkstoelen in de thuissituatie worden toegepast.
Uitgangspunt is dat de verzekerde op een trippelstoel is aangewezen als het voor hem van belang is om tijdens verplaatsingen de handen vrij te hebben voor bijvoorbeeld het verrichten van huishoudelijke activiteiten in de keuken. De verzekerde heeft recht op zo’n stoel als hij zich binnenshuis alleen zittend kan verplaatsen en niet beschikt over een binnenshuis bruikbare rolstoel, indien hij voldoet aan de voorwaarde voor een looprek of rollator maar deze ten gevolge van een gebrekkige hand- of armfunctie niet adequaat kan gebruiken of niet in staat is zich met losse handen staande te houden. Dit laatste aspect is belangrijk voor het verrichten van eenvoudige dagelijkse bezigheden in de keuken. De verzekerde moet verder langdurig op een trippelstoel zijn aangewezen.
Bij uitsluitend sta-problemen bestaat geen indicatie voor een trippelstoel. In die situatie kan een eenvoudige voorziening als bijvoorbeeld een hoge kruk al uitkomst bieden. Een dergelijke voorziening komt voor eigen rekening van de gebruiker.
Onder de in deze bepaling bedoelde haarwerken vallen zowel pruiken van echt haar als van synthetisch materiaal. Bezwaren van maatschappelijke aard zijn geen grond voor het verstrekken of vergoeden van haarwerken ten laste van de zorgverzekering.
In het tweede lid is geregeld dat de verzekerde een eigen bijdrage betaalt indien de haarwerken duurder zijn dan het in dat lid genoemde bedrag.
Injectiespuiten of -pennen, al dan niet als wegwerpartikel steriel verpakt met toebehoren, dienen slechts te worden verstrekt of vergoed aan verzekerden, die in verband met een chronische ziekte regelmatig inspuiting van geneesmiddelen behoeven. Naast lijders aan diabetes mellitus, astma bronchiale en hemofilie kunnen genoemd worden verzekerden die thuis hemodialyse toepassen.
Naar keuze van de verzekerde en de behandelend arts kunnen injectiespuiten en -naalden worden verstrekt of vergoed, al dan niet voor éénmalig gebruik.
Op het gebied van injectiespuiten zijn vele ontwikkelingen gaande. De zogenoemde hogedrukspuiten – die overigens niet vallen onder het tweede lid – dienen alleen in zeer bijzondere gevallen verstrekt te worden, aangezien de effecten op langere termijn van het gebruik van een dergelijke spuit niet bekend zijn.
Bij zijn oordeelsvorming over de verschaffing van een hogedrukspuit dient de zorgverzekeraar met toepassing van artikel 2.1, derde lid, van het Besluit zorgverzekering mede te bezien of toebehoren, zoals een apparaatje dat speciaal ontwikkeld is voor het geven van pijnloze injecties met behulp van een normale injectiespuit, als een alternatief zijn aan te merken.
Bijkomende middelen welke beogen het injecteren te vergemakkelijken of comfortabeler te maken, behoren in het algemeen niet tot de onderhavige hulpmiddelen.
In het tweede lid is een aan een handicap van de verzekerde aangepaste injectiespuit geregeld, indien sprake is van ernstige afwijkingen van het gezichtsvermogen of ernstige motorische afwijkingen.
Deze bepaling regelt de hulpmiddelen bij diabetes. Daaronder valt niet urinetestmateriaal. Deze wijze van testen op glucose heeft geen therapeutische meerwaarde en wordt in de praktijk niet meer toegepast.
Bij de teststrips gaat het om teststrips die horen bij de bloedglucosemeter die op grond van de zorgverzekering door de zorgverzekeraar is verstrekt of vergoed.
Verschaffing van bijzondere prikapparatuur of een aan een handicap aangepaste bloedglucosetestmeter, is slechts mogelijk als er sprake is van bijkomende handicaps, waardoor verzekerde redelijkerwijs niet kan volstaan met een niet aangepaste uitvoering.
Het ademen met positieve eindexpiratoire monddruk (positive expiratory pressure, PEP) vergemakkelijkt bij patiënten met chronische ademhalingsaandoeningen het ophoesten van stagnerend slijm. Hiervoor wordt gebruik gemaakt van een instrument, bestaande uit een masker of mondstuk, met als aanzetstukken een weerstandsbuis en een ademventiel dat de in- en uitademingsweg scheidt.
Het middel wordt enkele malen per dag gedurende vijftien tot twintig minuten gebruikt.
Bij het in gebruik nemen is controle met behulp van een manometer noodzakelijk. Deze manometer vormt een extra accessoire dat niet door de patiënt behoeft te worden aangeschaft, maar dat tijdens de instructie kan worden gebruikt.
De geneesmiddelen die met deze draagbare uitwendige infuuspompen worden toegediend, zijn opgenomen op bijlage 1 van deze regeling. Voor het verkrijgen van de pomp moet dus een beroep gedaan worden op de hulpmiddelenzorg en voor het bijbehorende geneesmiddel op de farmaceutische zorg. Tot het toebehoren van de infuuspompen worden onder meer gerekend fixatiemateriaal, desinfectantia, verbindingsslangetjes en naalden. Bij de eerste aanschaf behoren ook de batterijen, maar deze kunnen niet voor rekening van de zorgverzekering worden vervangen.
Implanteerbare infuuspompen vallen niet onder de hulpmiddelenzorg, maar onder de geneeskundige zorg, bedoeld in artikel 2.4 van het Besluit zorgverzekering.
De aanspraak op schoenvoorzieningen omvat zowel de verschaffing van verbandschoenen als van allergeenvrije schoenen.
De verschaffing van verbandschoenen gaat uit van fabrieksmatig vervaardigde verbandschoenen.
Allergeenvrij schoeisel wordt voorgeschreven aan patiënten die als gevolg van een bepaalde allergie geen gewoon confectieschoeisel kunnen verdragen. Het gaat in principe om in serie vervaardigd allergeenvrij schoeisel.
Voor verbandschoenen geldt een maximumvergoedingsbedrag. De prijs van fabrieksmatig vervaardigde verbandschoenen blijft in het algemeen onder dit maximaal voor rekening van de verzekering komende bedrag.
Aan de eigen bijdrage voor allergeenvrije schoenen ligt het besparingsmotief ten grondslag. Immers, iedereen zal regelmatig schoenen moeten aanschaffen. Het is daarom billijk dat ook verzekerden die aangewezen zijn op allergeenvrije schoenen, een vergelijkbaar bedrag in de aanschaffingskosten van deze schoenen verschuldigd zijn.
In verband met de ontwikkelingen op het gebied van de thuisverpleging is behoefte ontstaan aan de verschaffing van toedieningssystemen voor voeding in de thuissituatie. Patiënten bij wie normale voeding om enigerlei reden ongewenst of onmogelijk is geworden, zijn aangewezen op een alternatieve wijze van voeden.
De hulpmiddelen in deze bepaling omvatten zowel enterale (via maagdarmkanaal) als parenterale (via de bloedbaan) toedieningssystemen voor voeding.
Met de omschrijving is beoogd uitsluitend die middelen voor rekening van de zorgverzekering te laten komen die nodig zijn bij toepassing van de toedieningssystemen in de thuissituatie.
Middelen die tijdens ziekenhuisopname worden ingebracht c.q. toegepast, vallen niet onder de hulpmiddelenzorg op grond van artikel 2.9 van het Besluit zorgverzekering.
Wat betreft het toebehoren bij de diverse toedieningssystemen, wordt onder meer gedacht aan aansluitstukken, -slangen, flessen, aanpriknaalden, infuusstandaard en dergelijke, alsmede desinfectantia, voor zover het middelen betreft die niet vallen onder de op grond van artikel 2.8 van het Besluit zorgverzekering geregelde farmaceutische zorg. Daarnaast is het bij parenterale voeding gebruikelijk dat middelen worden gebruikt als steriele handschoenen, nierbekkenschaaltjes, spatels en monddoekjes. Deze middelen behoren eveneens tot in de onderhavige bepaling geregelde hulpmiddelen.
Onder een eetapparaat wordt verstaan een specifiek voor het eten bedoelde mechanische hulp ten behoeve van personen met beperkingen in het gebruik van armen of handen. De eethulp stelt deze personen in staat zelfstandig de maaltijd te gebruiken, in een zelf te bepalen tempo. Het te verstrekken apparaat bestaat uit een onderstel (frame/aandrijfgedeelte en lepelarm) waarop een bord kan worden verplaatst. Het bord kan links- of rechtsom draaien. De in de lepelarm geplaatste lepel wordt automatisch naar het bord bewogen en vervolgens naar boven in afhapstand.
Klachten die verband houden met een allergie voor huisstofmijt, kunnen verminderen door het contact met huisstofmijt zo gering mogelijk te maken.
De plaats waar het contact met de huisstofmijt het grootst is, is de slaapkamer en met name het bed, waarin de huisstofmijt zich, gezien de temperatuur en het vochtgehalte, goed kan ontwikkelen. Naast de maatregelen die de verzekerde zelf kan treffen om de slaapkamer schoon en stofvrij te houden, kunnen matras, dekbed en kussen worden voorzien van een afschermende hoes, die ervoor zorgdraagt dat het contact met de huisstofmijt zoveel mogelijk wordt vermeden.
De zorgverzekeraar heeft de keuze één passende tweepersoonsset of twee eenpersoonssets te vergoeden. Hij heeft dus de mogelijkheid zorg op maat te leveren en de individuele omstandigheden van verzekerde te laten meewegen.
Het gaat hier om zowel de computerhardware als de software.
Een computer in de thuissituatie is in het algemeen slechts geïndiceerd bij motorisch gehandicapten, voor wie de computer met aanpassing als enig of nagenoeg enig middel adequate communicatie mogelijk maakt. Naast de computer als communicatiemiddel kunnen motorisch zeer ernstig gehandicapten deze voorziening ook gebruiken voor omgevingsbediening. Met de computer is het mogelijk ramen, deuren en gordijnen te openen of te sluiten. Tevens kunnen allerlei apparaten hiermee aan- of uitgezet worden. Ook voor het telefoneren wordt de omgevingsbesturing gebruikt. Voor deze categorie zwaar gehandicapten bestaat geen goedkoper alternatief. Dit is in het algemeen wel het geval bij blinden en slechtzienden en licht motorisch gehandicapten. Voor deze gehandicapten zijn goedkopere communicatiemiddelen voorhanden welke als adequaat kunnen worden aangemerkt, maar in vergelijking tot de computer minder snel en efficiënt zijn. Voorbeelden hiervan zijn de brailletypemachine, zwartschrift typemachine, beeldschermloep, reglette met prikpen, memorecorder, rekenmachine en dergelijke.
Sjablonen maken het mogelijk cheques in te vullen.
Een snellere en efficiëntere manier van werken is voor deze categorie gehandicapten een eigen keuze. In dat geval wordt de computer hardware niet vergoed, maar de benodigde aanpassing en de speciale softwareprogrammatuur, zoals grootlettersoftware, wel (zie onderdelen d en e van dit lid).
Voorts is een computer in de thuissituatie geïndiceerd bij doofblinden.
Voor deze groep kan een computer dienen als hulpmiddel voor de communicatie met anderen, als hulpmiddel voor communicatie en als teksttelefoon.
Voor rekening van de zorgverzekering komt tevens een intensieve opleiding.
De schrijfmachines zijn al dan niet elektrische schrijfmachines met of zonder geheugen en brailleschrijfmachines. Deze apparatuur kan noodzakelijk zijn om de visueel of motorisch gehandicapte in staat te stellen tot het onderhouden van zijn maatschappelijke (schriftelijke) contacten en dient als zodanig te worden beschouwd als een hulpmiddel voor communicatie. Deze voorziening komt slechts aan de orde wanneer de verzekerde geregeld schriftelijke contacten onderhoudt.
Elektronische brailleschrijfmachines zijn in het algemeen slechts aangewezen wanneer sprake is van zowel een visuele als een motorische handicap.
Hieronder valt bijvoorbeeld de sprekende rekenmachine voor de visueel gehandicapte.
Het gaat hier om een breed scala aan in- en uitvoerapparatuur en de daarbij behorende programmatuur, noodzakelijke upgrades daarvan en het installeren, de gebruiksinstructie en accessoires voor computers, schrijfmachines en rekenmachines. Hierbij moet worden gedacht aan:
– invoerapparatuur;
– één-funktie bestuurde toetsenborden; deze bestaan uit een matrix met letters en tekens; het kiezen van de symbolen gebeurt met behulp van een schakelaar en scanner;
– toetsenborden voor éénhandige bediening;
– stifttoetsenborden, waarbij de toetsen met een stift worden ingedrukt;
– vergrote toetsenborden;
– verkleinde toetsenborden, waarbij toetsen met één hand bereikbaar zijn;
– afdekplaten, om te voorkomen dat als gevolg van een storing in de fijne motoriek meer dan één toets tegelijk wordt ingedrukt;
– lichtvlekbediende toetsenborden; dergelijke toetsenborden zijn bedoeld als hulpmiddel voor zeer ernstig motorisch gehandicapten, die door uitval van de ledematen voor contacten met de omgeving zijn aangewezen op speciale communicatie-apparatuur; de verzekerde dient over een redelijke bewegingsfunctie van het hoofd te beschikken; bij de gebruiker wordt namelijk een lichtbron aan het brilmontuur of de hoofdband bevestigd; door een lichtstraal te richten op een bedieningsplateau met lichtgevoelige cellen welke corresponderen met het toetsenbord, wordt de gewenste letter aangewezen;
– muizen;
– aangepaste printers en plotters; deze apparatuur in de thuissituatie is in het algemeen slechts geïndiceerd als onderdeel van een computerconfiguratie bij motorisch gehandicapten zonder adequaat alternatief;
– brailleleesregel; het betreft een brailleleesregel met ca. 20 braillecellen, die aangesloten kan worden op een computer;
– apparatuur voor synthetische spraak; voor mensen met een visuele stoornis kan de onderhavige apparatuur bijvoorbeeld tekst uit een tekstverwerker voorlezen; deze apparatuur is in het algemeen slechts geïndiceerd, indien de verzekerde niet reeds de beschikking heeft over een brailleleesregel;
– hulpstukken voor papierinvoer;
– onderarmsteunen voor schrijfmachines of computers.
De memorecorder heeft de functie van een (zak-)agenda of aantekenboekje en wordt gebruikt voor het maken van aantekeningen of voor het vastleggen van gegevens.
Voor de visueel gehandicapte is de memorecorder een alternatief voor het vastleggen van het gesproken woord, het maken van een notitie en dergelijke.
Voor het afspelen van het digitaal gesproken boek is een speciale CD-romlezer nodig of een computer met een uitleesprogramma (programmatuur) gebaseerd op een internationaal geaccepteerde standaard voor verwerking en afspelen van digitaal opgenomen gesproken lectuur, het zogenoemde digital audiobased information system (daisy). De daisy-speler is een draagbare CD-romspeler die niet vervangen kan worden door een reguliere CD-romspeler. Er is daisy-apparatuur in verschillende prijsklassen, voorzien van verschillende functionaliteiten. Voor het lezen van ontspannende lectuur hoeft men in het algemeen geen gebruik te maken van indexmogelijkheden, waardoor men kan volstaan met eenvoudige apparatuur. Voor het raadplegen van naslagwerken is meestal een uitgebreider apparaat nodig.
Met de daisy-software kan op een normale PC, voorzien van speciale in- en uitvoerapparatuur voor blinden, het gesproken boek worden weergegeven.
De daisy-speler en daisy-software zijn geïndiceerd voor visueel gehandicapten, voor motorisch gehandicapten en voor dyslectici.
Als een daisy-speler overwegend nodig is voor het volgen van onderwijs of voor het werk moet deze op grond van de Wet op de (re)integratie arbeidsgehandicapten bij het UWV worden aangevraagd.
Het voorleesapparaat is voor het voorlezen van gedrukte informatie en geschikt voor blinden en zeer slechtzienden die geen geschreven tekst meer kunnen lezen en niet te helpen zijn met enig ander hulpmiddel dat informatie voor hen toegankelijk maakt, zoals een beeldschermloep, contrastverhogende apparatuur of optische hulpmiddelen. Het gaat om de groep veelal oudere, blinde en slechtziende mensen, waarvoor een computer met scanner, tekstherkenning en spraaksoftware evenmin soelaas biedt, omdat zij niet met deze apparatuur overweg kunnen. Vaak zal het voorleesapparaat worden ingezet ter vervanging van een beeldschermloep op het moment dat deze vanwege het achteruitgaan van het gezichtsvermogen niet meer bruikbaar is.
Hulpmiddelen voor het kiezen van telefoonnummers (subonderdeel 1) en telefoonhoornhouders (subonderdeel 2) kunnen geïndiceerd zijn voor motorisch gehandicapten.
De aangepaste telefoons, bedoeld in subonderdeel 2, kunnen geïndiceerd zijn voor motorisch zeer zwaar gehandicapten en kunnen worden bediend met omgevingsbesturingsapparatuur (zie de toelichting op onderdeel a van het eerste lid).
De teksttelefoon (subonderdeel 4) oftewel de doventelefoon is een apparaat dat auditief gehandicapten, die niet met behulp van enig ander hulpmiddel kunnen telefoneren, in staat stelt toch van het hulpmiddel gebruik te maken. Gesprekskosten en kosten in verband met het gebruik van de Teleplusdienst worden niet vergoed.
De beeldtelefoon (subonderdeel 4) is opgenomen als keuzemogelijkheid voor auditief gehandicapten die niet met behulp van enig ander hulpmiddel kunnen telefoneren én gebruik maken van de NGT.
In bijlage 3, onderdeel 9 zijn de indicaties voor beeldtelefoons opgenomen. De beeldtelefoon levert een bijdrage aan de maatschappelijke participatie van deze groep doven en het tolken op afstand krijgt hiermee een positieve impuls.
In plaats van een teksttelefoon of een beeldtelefoon kan de verzekerde kiezen voor de verstrekking van een faxapparaat. Aan faxapparatuur is een maximumvergoeding verbonden. De meerkosten komen derhalve voor eigen rekening. Voor motorisch gehandicapten zijn aangepaste telefoons of aanpassingen aan telefoons geïndiceerd.
Onder spraakvervangende hulpmiddelen vallen onder meer letter- of symbolensets en -borden, draagbare communicators (zowel schrift als spraak), stemgenerators, stemversterkers voor individueel gebruik, luisterhoorns en luisterslangen.
De doelgroep voor apparatuur met spraakuitvoer bestaat uit personen die niet met behulp van spraak kunnen communiceren. Zij hebben de behoefte en de mogelijkheden om door middel van spraakuitvoer op een meer directe manier aan gesprekken deel te nemen. Hun handicap en hun communicatiegedrag maken dat de conventionele communicatiehulpmiddelen, zoals het symbolenaanwijssysteem, niet (meer) adequaat zijn. De meest urgente groep van spraakgehandicapten die voor deze voorziening in aanmerking komen, zijn spraakgehandicapten die buiten de spraakuitvoerapparatuur eigenlijk geen alternatieve mogelijkheid hebben om op een adequate manier te communiceren.
Globaal gezien wordt gebruik gemaakt van twee verschillende technieken voor opslag en uitvoer van spraak, namelijk de techniek van de gedigitaliseerde spraak en de synthetische spraaktechniek. Bij de gedigitaliseerde spraaktechniek wordt de spraak niet analoog, zoals bij een bandrecorder, maar digitaal opgeslagen. De te genereren woorden of zinnen worden vooraf via een microfoon, die is aangesloten op een computer, ingesproken. Bij de synthetische spraaktechniek behoeven vooraf geen woorden of zinnen te worden ingesproken.
De spraak wordt samengesteld aan de hand van een tevoren ingesproken klankpatroon.
Een wek- en waarschuwingsinstallatie heeft ten doel via substitutie een auditief gehandicapte te attenderen op auditieve waarschuwingssignalen. De apparatuur zet deze signalen (deurbel, telefoon, wekker, babyalarm) om naar zichtbare of voelbare signalen (flitsen of trillingen). Een dergelijk systeem kan bestaan uit een centrale, een elektrische wekker, een trilelement of een aantal flitslampen.
De centrale is het deel van de trilinstallatie waarop alle benodigde onderdelen worden aangesloten. De elektrische wekker is verbonden met het trilelement, dat onder het hoofdkussen van de gebruiker wordt gelegd. De wekker kan deel uitmaken van de totale installatie inclusief de centrale, maar kan er ook los van staan. In het laatste geval is er een aparte wekinstallatie en een aparte waarschuwingsinstallatie; bij de wekinstallatie activeert de wekker het trilelement. Bij de waarschuwingsinstallatie activeert de centrale, wanneer de telefoon gaat of wanneer wordt aangebeld, de flitslampen – de lampen flitsen dan een aantal keren achter elkaar – of een (op het lichaam draagbaar, draadloos) trilelement. Meestal is een set flitslampen voldoende en adequaat om de gewenste alarmfunctie te vervullen, maar er zijn gevallen denkbaar (bijvoorbeeld bij doofblindheid) waarbij een (draadloos) trilelelement noodzakelijk is. Voor doof-blinden zijn er aparte, door henzelf instelbare wekkers met een extra krachtig trilelelement dat op de wekker wordt aangesloten en onder het hoofdkussen wordt gelegd
De hier bedoelde apparatuur bestaat uit een draagbare, draadloze noodschakelaar waarmee in noodsituaties een telefoonkiesautomaat in werking kan worden gesteld. Deze automaat legt contact met patiënten of een 24-uurs bemande centrale, die op hun beurt een hulpverlener inschakelen voor daadwerkelijke assistentie. Het doel van de alarmeringsapparatuur is zelfstandig wonen mogelijk te maken voor personen die sociaal redzaam zijn en redzaam zijn in de algemeen dagelijkse levensverrichtingen, maar als gevolg van ziekte of gebrek een verhoogd risico lopen in een noodsituatie terecht te komen. De apparatuur kan worden verstrekt aan gehandicapten:
– voor wie een duidelijke noodzaak bestaat om in geval van nood onmiddellijk medische of technische hulp van buitenaf in te roepen;
– die bovendien gedurende langere tijd op zichzelf zijn aangewezen;
– en van wie men niet kan verwachten dat ze in een noodsituatie de telefoon zelfstandig kunnen bedienen.
Bewakingsapparatuur ter voorkoming van wiegendood valt niet onder de onderhavige apparatuur.
Zuurstofapparaten dan wel zuurstofconcentratoren met toebehoren zijn voorzieningen verstaan, waarmee rechtstreekse zuurstoftoediening mogelijk is. De apparatuur kan al dan niet draagbaar zijn. Eén van de redenen dat de aanspraak niet alleen zuurstofapparaten en zuurstof, maar ook zuurstofconcentratoren omvat, is dat in gevallen dat bij het gebruik van een zuurstofapparaat een groot aantal zuurstofflessen noodzakelijk is, de verschaffing van een zuurstofconcentrator voor de verzekering op enig moment een kostenverlagend effect heeft. De zorgverzekeraar bepaalt of een zuurstofapparaat dan wel een zuurstofconcentrator aangewezen is. Dit maakt onderdeel uit van de doelmatigheidsafweging van de zorgverzekeraar.
De elektriciteitskosten in verband met het gebruik van een zuurstofconcentrator komen voor rekening van de zorgverzekering, omdat het niet redelijk wordt geacht de verzekerde met extra kosten te belasten wanneer de verschaffing van een concentrator in vergelijking met een zuurstofapparaat voor de verzekering voordeliger is.
Continuous positive airway pressure (CPAP)-apparatuur is bestemd voor verzekerden met het obstructief slaapapneu syndroom (OSAS).
De indicatievoorwaarden voor CPAP-apparatuur, zoals aangegeven in bijlage 3, onderdeel 11, voldoen aan de huidige stand van de medische wetenschap ten aanzien van het stellen van de diagnose OSAS. Patiënten met een hoge pre-test-waarschijnlijkheid op OSAS kunnen in aanmerking komen voor verstrekking van CPAP-apparatuur.
Het vereiste dat conservatieve maatregelen moeten worden nagestreefd, mag er niet toe leiden dat aan patiënten die er niet in slagen om bijvoorbeeld gewicht te verminderen, de noodzakelijke en effectieve CPAP-behandeling wordt onthouden. De CPAP-instelling dient bij voorkeur te geschieden door middel van polysomnografie. Deze moet minimaal bestaan uit een analyse van het slaappatroon (met behulp van EEG, EOG en EMG), meting van het ademhalingspatroon (ademhalingspogingen en adequaatheid van de ademhaling), zuurstofsaturatie, ECG, snurkgeluid en slaaphouding. Bij hoge pre-test-waarschijnlijkheid op OSAS is ook polygrafie (minimaal bestaande uit meting van het ademhalingspatroon, zuurstofsaturatie, snurkgeluid en slaaphouding) voldoende.
Een verwarmde luchtbevochtiger komt als toebehoren bij CPAP-apparatuur voor verstrekking in aanmerking als, ondanks optimalisering van de neusfunctie, de CPAP-behandeling niet wordt verdragen ten gevolge van irritatie van de bovenste luchtwegen en een geslaagde proefbehandeling heeft plaatsgevonden met de verwarmde luchtbevochtiger. De CPAP-apparatuur met verlaagde expiratiedruk kan worden gebruikt in de 5% van de gevallen dat het gebruik van normale CPAP-apparatuur niet volstaat, omdat de drukken die nodig zijn om de luchtweg open te houden, te hoog zijn om comfortabel te kunnen uitademen.
Een solo-apparaat is een hulpmiddel ten behoeve van auditief gehandicapten. Tot de solo-apparatuur en toebehoren worden gerekend: de ontvanger en zender met bijbehorende microfoons, de oplaadapparatuur, alsmede de snoertjes en koppelingsaccessoires bij gebruik van een hoortoestel.
In bijlage 3, onderdeel 12, zijn de indicaties voor en de voorwaarden waaronder tot verschaffing van de soloapparatuur kan worden overgegaan, vastgelegd.
De verschaffing van solo-apparatuur is ook mogelijk ten behoeve van verzekerden die in een gestructureerd en georganiseerd verband onbetaalde werkzaamheden verrichten.
Tactiel-leesapparaten zijn aangewezen voor visueel gehandicapten. Tot het toebehoren van het tactiel-leesapparaat wordt onder meer gerekend: de oplaadapparatuur, een kleine letter-camera, alsmede snoertjes en accessoires die het mogelijk maken de apparatuur te koppelen aan een schrijfmachine of beeldscherm. Of een bepaald toebehoren wordt verstrekt, hangt af van de werkzaamheden waarvoor het apparaat zal worden gebruikt.
De kosten voor de test die de verzekerde dient te ondergaan om te bezien of de verzekerde in staat is met het apparaat om te gaan, komen voor rekening van de zorgverzekering.
Een indicatie kan aanwezig zijn als de apparatuur voor de verzekerde nodig is in de onderwijs- of beroepssituatie en in de privé-situatie ter verbetering van de levensomstandigheden.
Ter beoordeling van dit laatste kunnen in volgorde van belangrijkheid de volgende criteria worden gehanteerd:
– de verzekerde vormt een eenoudergezin met jonge, nog van de ouder afhankelijke kinderen;
– de verzekerde woont alleen en verkeert in een isolement;
– er is sprake van een huishouden en de verzekerde en zijn of haar partner zijn visueel gehandicapt;
– er is sprake van een situatie waarin de visueel gehandicapte verzekerde onbetaalde werkzaamheden verricht die aantoonbaar veel leeswerk met zich meebrengen.
De Bone Anchored Hearing Aid (BAHA) is een extern gedragen hoortoestel dat kan worden aangesloten op een te implanteren beengeleider. Het implantaat, het inwendig deel, maakt geen onderdeel uit van het BAHA-hoortoestel. Het implantaat is operatiemateriaal en valt onder de geneeskundige zorg als omschreven in artikel 2.4 van het Besluit zorgverzekering. Operatiemateriaal komt ten laste van het ziekenhuisbudget. Dit geldt ook voor het BAHA-hoortoestel dat de eerste keer na de operatie wordt geleverd en derhalve onderdeel is van zorg zoals medisch-specialisten die plegen te bieden. Dit geldt niet voor de vervanging van het hoortoestel. In de onderhavige bepaling is dan ook de vervanging van het BAHA-hoortoestel geregeld. Dit betekent dat de eerste verstrekking van het uitwendige deel van het BAHA-hoortoestel daarmee onderdeel is van de aanspraak op medisch-specialistische zorg.
Anders dan bij de conventionele hoortoestellen het geval is, geldt voor de BAHA-hoortoestellen geen maximumvergoeding.
De BAHA is geïndiceerd indien sprake is van slechthorendheid door geleidingsverlies.
Er gelden geen andere indicatievereisten dan voor conventionele hoortoestellen. Er bestaat pas recht op een BAHA-hoortoestel, indien behandeling met een conventioneel hoortoestel geen uitkomst biedt.
In deze bepaling is de zelfmeetapparatuur voor stollingstijden van het bloed geregeld. Onder de ziekenfondsverzekering was dat geregeld in artikel 2 van het Besluit hulpverlening door trombosediensten ziekenfondsverzekering. Bij deze meetapparatuur kan het gaan om lange-termijn patiënten en om mensen die door hun werkzaamheden niet in staat zijn om zich bij trombosediensten te laten controleren.
De toebehoren bij deze apparatuur zijn de bij de apparatuur behorende teststrips, een vingerpriksysteem met lancetten en vloeistof voor kwaliteitscontrole.
Het opleiden van de verzekerde in het gebruik van de apparatuur, het begeleiden van de verzekerde bij zijn metingen en het geven van adviezen aan de verzekerde over de toepassing van geneesmiddelen ter beïnvloeding van de bloedstolling horen ook bij het zelf meten van bloedstollingstijden. Deze zorg valt onder de geneeskundige zorg, bedoeld in artikel 2.4 van het Besluit zorgverzekering. De verzekerde die op de zelfmeetapparatuur voor stollingstijden van het bloed is aangewezen, heeft eveneens recht op de daarbij behorende zorg.
Voor alle hulpmiddelen die op grond van dit artikel kunnen worden verstrekt, geldt dat de aanspraak is beperkt tot situaties waarin de verzekerde langdurig op het gebruik van deze middelen is aangewezen. In geval van kortdurend gebruik van deze middelen wordt ervan uitgegaan dat deze middelen in bruikleen verschaft door instellingen die daartoe op grond van de AWBZ zijn toegelaten.
Bij de verschaffing van aan functiebeperkingen aangepaste tafels gaat het voornamelijk om in hoogte verstelbare tafels voor rolstoelgebruikers. Ook bedleestafels voor bedlegerigen vallen onder de aanspraak.
Het onderdeel inrichtingelementen voor woningen heeft voornamelijk betrekking op aan een functiebeperking aangepaste stoelen (vroeger: aan een handicap aangepaste stoel). Onder een aan een functiebeperking aangepaste stoel wordt verstaan een stoel die voorzien is van persoonsgebonden aanpassingen dan wel door verstellen aanpasbaar is, zodanig dat deze stoel hiermee compensatie biedt voor een functiebeperking, die niet op eenvoudige wijze kan worden gecompenseerd door aanschaf van een in de reguliere meubelhandel verkrijgbare stoel.
De verzekerde heeft aanspraak op een aan een functiebeperking aangepaste stoel indien hij problemen heeft met het zitten, het gaan zitten of het opstaan en hij niet kan volstaan met een stoel die voldoet aan de normale ergonomische eisen. Er is een zitprobleem als bijvoorbeeld sprake is van een balansprobleem, ernstige scoliose, spasticiteit of van een bewegingsbeperking in heup of knie. Een aangepaste stoel voor een opstaprobleem is geïndiceerd als zelfstandig opstaan uit een stoel met een optimale zithoogte voor betrokkene redelijkerwijs niet mogelijk is. In de praktijk zal het meestal gaan om gecombineerde problematiek waarbij, naast functiestoornissen van de benen, ook sprake is van functiestoornissen van de bovenste extremiteiten. Problemen op het gebied van staan of lopen vormen geen indicatie voor de verstrekking van een aangepaste stoel. Bij loopproblemen kan bekeken worden of de verzekerde in aanmerking komt voor verstrekking van een loophulpmiddel als bedoeld in artikel 2.17. Uitsluitend rugklachten, niet anders dan pijnklachten in de lage rug, die aanleiding geven tot zitproblemen, vormen ook geen indicatie voor verschaffing van een aangepaste stoel. Tot slot bestaat geen recht bij vetzucht, reuzen- of dwerggroei.
Onder aanpassingen die voldoen aan de normale ergonomische eisen, worden de volgende aanpassingen begrepen: neksteun, hoofdsteun, beensteun, lendensteun, verstelbare rugleuning, voetsteun, verstelbare zitting, verstelbare armleuning, aanpassingen met betrekking tot zithoogte, zitdiepte of zitbreedte. Indien de verzekerde een dergelijke aanpassing wenst, kan worden volstaan met de aanschaf van een passende stoel voor eigen rekening. Zogenoemde seniorenstoelen en andere stoelen voor bepaalde leeftijdsgroepen vallen niet onder de hulpmiddelenzorg. Op een aanpassing van een stoel met een trippelfunctie bestaat recht op grond van artikel 2.17.
Er bestaan diverse anti-decubitushulpmiddelen, zoals anti-decubituszitkussens, -bedden en -matrassen. Gezien de hoge kosten die met deze voorziening gemoeid kunnen zijn, is het belangrijk dat steeds de goedkoopste adequate voorziening wordt verstrekt.
Bedden in een speciale uitvoering, met inbegrip van de daarvoor bestemde matrassen, zijn geïndiceerd indien sprake is van een indicatie voor verpleging. Daarnaast kan een aangepast bed noodzakelijk zijn ter bewaring van de zelfstandigheid. Bij deze laatste categorie moet gedacht worden aan verzekerden die onvoldoende kracht hebben in armen of rug om uit bed op te staan. In die gevallen waarin niet kan worden volstaan met andere hulpmiddelen om uit bed te komen, zoals bijvoorbeeld een papegaai, bestaat de mogelijkheid een zogenoemd transferbed te verstrekken.
Vage klachten of rugpijnklachten van al dan niet bekende aard vormen geen indicatie voor een aangepast bed. Naast transferbedden kunnen, indien sprake is van een indicatie voor verpleging, behandelbedden worden verstrekt. Het gaat hier om de zogenoemde hoog/laagbedden, al dan niet voorzien van een transfersysteem.
Ten slotte is in bepaalde situaties een zogenaamd verblijfbed aangewezen. Deze bedden beschikken over een transfersysteem, een hoog/laag verstelling en de mogelijkheid de patiënt van de rug op zijn zijde of op zijn buik te draaien.
De aanspraak omvat tevens bijkomende hulpmiddelen, zoals dekenbogen, onrusthekken, bedgalgen en -portalen, bedverkorters en -verlengers die nodig kunnen zijn bij de verpleging van een verzekerde.
Zwenkwielen, beremming en hoog/laagverstelling zijn geen aangepaste voorzieningen voor het zitten, gaan zitten of opstaan. De zorgverzekeraar kan een aangepaste stoel met deze aanpassingen ter verhoging van de functionaliteit toestaan als de stoel op diverse plaatsen met een verschillende werkplekhoogte moet worden gebruikt. De zorgverzekeraar is slechts gehouden de goedkoopste beschikbare adequate voorziening voor rekening van de zorgverzekering te laten komen.
Onder de geleidehonden vallen de hulp- en blindengeleidehonden die tot 1 januari 2006 werden gesubsidieerd ten laste van het Algemeen Fonds Bijzondere Ziektekosten (paragraaf 2.2.12 en 2.2.3 van de Regeling subsidies AWBZ en Ziekenfondswet). Onder de geleidehonden vallen niet de zogenoemde epilepsiehonden.
Voor deze voor de zorgverzekeraars nieuwe voorziening kan gebruik gemaakt worden van de bij het College zorgverzekeringen door jarenlange ervaring opgedane kennis voor een doelmatige verstrekking van deze honden.
Net als bij de subsidieregeling is er recht op een tegemoetkoming in de gebruikskosten van de hond. Gebruikskosten zijn de kosten van de verzekerde voor het levensonderhoud en de medische en dagelijkse verzorging van de hulp- of blindengeleidehond. Er is echter niet voor gekozen om een maximum bedrag te regelen. Bij de subsidie ging het in 2005 om een bedrag van € 984. Een dergelijk bedrag is in de praktijk voldoende.
Met ‘hulpmiddelen ter compensatie van onvoldoende arm-, hand-, en vingerfunctie’ is de zogenoemde robotmanipulator onderdeel geworden van de hulpmiddelenzorg. Tot 1 januari 2006 werden deze gesubsidieerd uit het Algemeen Fonds Bijzondere Ziektekosten (paragraaf 3.2.5. Regeling subsidies AWBZ en Ziekenfondswet).
Deze bepaling beperkt de verstrekking van hulpmiddelen ter compensatie van onvoldoende arm-, hand-, en vingerfunctie tot de verzekerden die zo ernstige beperkingen in arm-, had- en vingerfunctie hebben dat zij niet zelfstandig kunnen eten of drinken of voorwerpen kunnen verplaatsen en voor de uitvoering van deze basale activiteiten volledig afhankelijk zijn van professionals. De beperkingen van de gebruikers worden doorgaans bepaald door progressieve spierziekten (bijvoorbeeld Duchenne spierdystrofie), ernstige spasticiteit en
andere ziektebeelden, zoals hoge dwarslaesie, Multiple Sclerose en Reumatoïde Arthritis.
De doelmatigheid van de inzet van deze hulpmiddelen wordt mede bepaald door:
– het bevorderen van de mogelijkheid om (langer) zelfstandig te wonen;
– het doen afnemen van een beroep op de mantelzorg;
– het doen afnemen van een beroep op de professionele zorg.
Een in opdracht van het College zorgverzekeringen ontwikkeld indicatieprotocol mag hierbij vooralsnog worden gezien als kennisbron voor een doelmatige uitvoering van dit onderdeel van de hulpmiddelenzorg.
Deze bepaling regelt de thuisdialyse-apparatuur en dat wat noodzakelijk is om de dialyse thuis uit te kunnen voeren. Voor de ziekenfondsverzekering was dit geregeld in het Besluit niet-klinische haemodialyse ziekenfondsverzekering en het daarop gebaseerde regeling van het College zorgverzekeringen: de Regeling nader regelen niet-klinische hemodialyse ziekenfondsverzekering. Er is gekozen voor een minder gedetailleerde regeling, met name met betrekking tot de vergoeding van de kosten waar onderdeel d betrekking op heeft en die benoemd waren in de regeling van het College zorgverzekeringen. Er is nu bepaald dat het moet gaan om redelijk te achten kosten die rechtstreeks met de thuisdialyse samenhangen. Niet meer is uitputtend geregeld welke kosten mogen worden vergoed. Het gaat om kosten die in dit verband redelijk zijn.
Bij de dialyse thuis gaat het niet alleen om hemodialyse maar ook om buikspoeling (peritoneaal dialyse). Onderdeel c (aanpassingen van de woning) is alleen bij de peritoneaal dialyse eventueel aan de orde. De kosten, bedoeld in onderdeel d, hebben onder meer betrekking op kosten van water, elektriciteit en dergelijke.
Bij de thuisdialyse hoort ook het opleiden van degenen die de dialyse uitvoeren dan wel daar behulpzaam bij zijn, alsmede de medische zorg, thans de ondersteuning en begeleiding vanuit een dialysecentrum. Deze zorg valt onder artikel 2.4 van het Besluit zorgverzekering.
In deze bepaling zijn de eigen bijdragen geregeld voor verzorging zoals kraamverzorgenden die plegen te bieden, zoals die voor de ziekenfondsverzekering geregeld waren. De verzekerde betaalt voor de verzorging thuis een bedrag per uur.
Indien er sprake is van verblijf in een instelling zonder dat verblijf medisch noodzakelijk is. betaalt zowel de moeder als het kind een bedrag per dag, dat vermeerderd wordt met het bedrag waarmee het tarief het tweede bedrag dat in het tweede lid genoemd wordt te boven gaat.
De eigenbijdrageregeling voor het ziekenvervoer komt overeen met die welke voor de ziekenfondsverzekering gold. Anders dan bij de ziekenfondsverzekering geldt de maximale bijdrage niet meer voor de verzekerde en zijn medeverzekerden tezamen, maar voor elke individuele verzekerde. Daarbij is uitgegaan van hetzelfde maximale bedrag. De situatie dat meer mensen in een gezin in dezelfde periode gebruik maken zodanig dat het gezin door het individualiseren van het maximum in een moeilijke financiële positie komt, zal nauwelijks voorkomen. Om de beoogde financiële opbrengst te halen, is afgezien van verlaging van het maximum.
Anders dan bij de ziekenfondsverzekering is niet meer bepaald dat gereden moet worden volgens de kortst gebruikelijke route. Een dergelijke doelmatigheidsvoorwaarde is bij de Zvw aan de zorgverzekeraar en wordt niet meer bij wettelijk voorschrift bepaald.
§ 2. De regels voor indeling van de geneesmiddelen in groepen van onderling vervangbare geneesmiddelen en voor de berekening van de vergoedingslimieten en eigen bijdrage voor geneesmiddelen
In dit artikel zijn in de onderdelen a tot en met d en f de bronnen aangegeven voor de beslissing over de onderlinge vervangbaarheid van geneesmiddelen en de vaststelling van de standaarddosis of kuurdosis. De bron, genoemd in onderdeel f, is relevant voor het oordeel of een geneesmiddel dat volgens gvs-criteria niet onderling vervangbaar is met een in het pakket opgenomen geneesmiddel, in het pakket kan worden opgenomen.
Het gaat om bronnen waarvan de objectiviteit en betrouwbaarheid buiten twijfel staan.
Deze bepaling bevat de criteria aan de hand waarvan wordt beoordeeld of geneesmiddelen in het kader van het gvs als onderling vervangbaar worden beschouwd.
In het eerste lid zijn de criteria aangegeven op grond waarvan geneesmiddelen als onderling vervangbaar worden aangemerkt.
Het tweede lid geeft een nadere regeling met betrekking tot de toedieningsweg. De indeling is gebaseerd op het gegeven of een toediening wel of niet door middel van injectie plaatsvindt en vervolgens of het beoogde therapeutische effect via de systemische route of ter plekke (lokaal) plaatsvindt. Voor de toepassing van het gvs worden vier verschillende toedieningswegen worden onderscheiden.
In het derde lid is geregeld wanneer geneesmiddelen niet als onderling vervangbaar worden aangemerkt. Daarbij is in de eerste plaats van belang dat duidelijk komt vast te staan of er tussen geneesmiddelen verschillen in eigenschappen bestaan, en zo ja, welke (onderdeel a). Alleen verschillen die volgens de in artikel 2.39 bedoelde bronnen met voldoende zekerheid vaststaan, worden in de beschouwing betrokken. In de tweede plaats is het niet nodig en niet gewenst van indeling in een groep af te zien indien het gaat om verschillen die zich slechts manifesteren bij individuele patiënten of bij subgroepen van patiënten, voor wie het geneesmiddel is geïndiceerd. Het moet gaan om verschillen die voor de gehele betrokken patiëntenpopulatie van belang zijn (onderdeel b). Deze verschillen moeten blijken uit de in artikel 2.39 genoemde bronnen. In de derde plaats moeten de in onderdeel b bedoelde verschillen van dusdanig gewicht zijn dat zij bepalend kunnen worden geacht voor de keuze van het geneesmiddel (onderdeel c). Hierbij dient niet ieder verschil op zichzelf te worden beschouwd, maar dient een vergelijking plaats te vinden tussen het geheel van eigenschappen van het ene geneesmiddel en het geheel van eigenschappen van het andere geneesmiddel (‘tezamen genomen’). Bij de vraag of die verschillen bepalend zijn voor de keuze, is het feitelijk voorschrijfgedrag niet zonder meer beslissend. Deze vraag dient te worden beantwoord aan de hand van de objectieve gegevens uit de bronnen genoemd in artikel 2.39.
Het vierde lid regelt dat geneesmiddelen die behoren tot een subgroep die alleen uit preparaten bestaat of alleen uit specialités onder dezelfde merknaam, niet als onderling vervangbaar worden beschouwd.
Het vijfde lid bevat een bijzondere regel voor de indeling van combinatiepreparaten. Als alle werkzame bestanddelen van een combinatiepreparaat voorkomen in geneesmiddelen die in een groep van onderling vervangbare geneesmiddelen zijn opgenomen, wordt het combinatiepreparaat opgenomen in een groep van geneesmiddelen die een van de werkzame bestanddelen van het combinatiepreparaat bevatten. In artikel 2.47 is voorzien in de berekening van de vergoedingslimiet voor deze combinatiepreparaten. Deze regeling geldt ingevolge het zesde lid van artikel 2.40 niet voor combinatiepreparaten van oestrogenen en progestagenen en van thiazide- en kaliumsparende diuretica.
Deze bepaling geeft een regeling voor de bepaling van de standaarddosis. Uitgangspunt voor de vaststelling van de standaarddosis is de Defined Daily Dose (DDD), een internationaal geldende en objectief vastgestelde standaardhoeveelheidsmaat, die weergeeft ‘the assumed average dose per day for a drug used on its main indication in adults’. Bij geneesmiddelen die op de peildatum (1 oktober 1998) op de markt waren, wordt uitgegaan van de op die datum geldende DDD; bij geneesmiddelen die later op de markt kwamen of komen, van de DDD zoals deze geldt op het moment van opneming in het pakket.
Het vijfde lid, aanhef en onder b, voorziet in een afwijkende bepaling van de standaarddosis indien de DDD valt ’buiten de in Nederland gebruikelijke doseringsrange’. Deze uitzondering is in het bijzonder bedoeld voor gevallen waarin een geneesmiddel in Nederland doorgaans wordt gebruikt voor een andere indicatie, en daarmee soms met geheel andere doseringen, dan de hoofdindicatie, waarvan bij de vaststelling van de DDD is uitgegaan. Wat de in Nederland gebruikelijke doseringsrange is, wordt in overeenstemming met artikel 2.39 beoordeeld aan de hand van de registertekst en de in medisch-farmaceutische kringen gangbare literatuur, waaronder het Farmacotherapeutisch Kompas. Deze bronnen geven een variatie in de effectieve dosering aan, die veelal afhankelijk is van de aard en de ernst van de aandoening. Het gaat daarbij om geadviseerde doseringen.
In het zevende lid is de herberekening van de vergoedingslimiet vastgelegd, die plaatsvindt indien in de relevante gegevens voor de bepaling van de standaarddosis wijziging optreedt. Indien slechts de DDD wijzigt van geneesmiddelen die niet meetelden bij de berekening van de vergoedingslimiet toen de groep van onderling vervangbare geneesmiddelen voor de eerste keer werd samengesteld, wijzigt slechts de vergoedingslimiet van de geneesmiddelen waarvan de DDD wijzigt. Indien de DDD wijzigt van geneesmiddelen die wel meetelden bij de berekening van de vergoedingslimiet toen de groep voor de eerste keer werd samengesteld, verandert de vergoedingslimiet van alle geneesmiddelen binnen de groep. In het achtste lid is laatstbedoelde herberekening van de vergoedingslimiet van alle geneesmiddelen binnen een groep geregeld.
Benadrukt zij dat een herberekening zoals bedoeld in het zevende lid, onder a, en achtste lid, alleen plaatsvindt indien er sprake is van een herziening van de DDD van een categorie van geneesmiddelen in de Anatomical Therapeutic Chemical Classification op niveau 4.
Voor de berekening van de vergoedingslimiet geldt een peildatum, te weten 1 oktober 1998. De berekening van de vergoedingslimieten gaat op basis van die peildatum als volgt.
Bestaat een groep alleen uit ‘oude’ geneesmiddelen (geneesmiddelen die op 1 oktober 1998 op de markt waren), dan wordt uitgegaan van de prijzen per 1 oktober 1998 (eerste lid). Bestaat een groep alleen uit ‘nieuwe’ geneesmiddelen, dan wordt uitgegaan van de introductieprijs van het geneesmiddel dat het eerst op de markt is gekomen (tweede lid). Bestaat een groep uit zowel oude als nieuwe geneesmiddelen, dan zijn de per 1 oktober 1998 geldende prijzen van de oude geneesmiddelen bepalend. Dit geldt ook als de groep bestaat uit een oud en een of meer nieuwe geneesmiddelen. Voor zover na 1 oktober 1998 voor de op dat moment bestaande geneesmiddelen nieuwe, duurdere alternatieven op de markt zijn gekomen, behoren de extra kosten daarvan niet ten laste van de zorgverzekering te komen. In dat geval wordt van de verzekerde, aan wie een nieuw, duurder geneesmiddel wordt voorgeschreven, een eigen bijdrage verlangd. Bij een nieuwe peildatum wordt dezelfde systematiek gevolgd.
Het derde lid bepaalt dat de prijzen van parallel geïmporteerde geneesmiddelen buiten beschouwing worden gelaten. De reden daarvan is dat parallel geïmporteerde geneesmiddelen tegen veelal variërende prijzen worden verkocht. Er is dus geen eenduidige prijs te hanteren. Ter vermijding van misverstand wordt opgemerkt dat parallel geïmporteerde geneesmiddelen wel worden betrokken bij de indeling in groepen van onderling vervangbare geneesmiddelen. Verder wordt in deze bepaling geregeld dat de prijzen van combinatiepreparaten die op grond van artikel 2.40, vijfde lid, worden ondergebracht in een groep geneesmiddelen, niet zijnde combinatiepreparaten, eveneens buiten beschouwing blijven. De reden daarvan is dat de vergoedingslimiet van dergelijke combinatiepreparaten afzonderlijk wordt berekend op de wijze zoals in artikel 2.47 voorzien. In een afwijkende berekeningswijze van de vergoedingslimiet voor een combinatiepreparaat dat op grond van artikel 2.40, vijfde lid, wordt opgenomen in een groep geneesmiddelen die geen combinatiepreparaat zijn, is voorzien omdat het in die situatie onjuist zou zijn indien voor het combinatiepreparaat dezelfde vergoedingslimiet zou gelden als voor de overige geneesmiddelen uit de groep, omdat het combinatiepreparaat slechts één werkzaam bestanddeel met een of meer geneesmiddelen uit die groep geneesmiddelen gemeen heeft; een combinatiepreparaat kenmerkt zich immers hierdoor dat het meer dan één werkzaam bestanddeel bevat. Daarom is volgens artikel 2.47, eerste lid, in dit geval de vergoedingslimiet gelijk aan de som van de vergoedingslimieten die voor de afzonderlijke werkzame bestanddelen geldt.
Indien de geneesmiddelen van de groep geneesmiddelen die geen combinatiepreparaat zijn en waarmee het combinatiepreparaat als onderling vervangbaar wordt aangemerkt, een werkzaam bestanddeel bevatten in een andere hoeveelheid of in een andere toedieningsvorm dan in het combinatiepreparaat voorkomt, wordt volgens het tweede lid van artikel 2.47 uitgegaan van de vergoedingslimiet die voor dat werkzaam bestanddeel zou hebben gegolden indien het in dezelfde hoeveelheid en in dezelfde toedieningsvorm als in het combinatiepreparaat zou zijn voorgekomen.
Deze bepalingen regelen hoe voor een groep van onderling vervangbare geneesmiddelen een gemiddelde prijs wordt berekend die de basis is voor de berekening van de vergoedingslimiet.
Hoewel de artikelen 2.40 tot en met 2.47 in beginsel een sluitend en consistent geheel van regels en criteria bevatten, aan de hand waarvan kan worden beslist of een geneesmiddel onderling vervangbaar is met een of meer andere geneesmiddelen en, indien dat het geval is, welke vergoedingslimiet voor een dergelijk geneesmiddel geldt, heeft de praktijk geleerd dat zich niettemin uitzonderlijke gevallen kunnen voordoen waarbij strikte toepassing van deze bepalingen leidt tot resultaten die niet met de strekking ervan overeenkomen. In dergelijke gevallen kan het gewenst zijn van strikte toepassing van de bepalingen af te zien. Dan zal zo veel mogelijk worden beslist met overeenkomstige toepassing van de bepalingen en in overeenstemming met de strekking daarvan. Dit brengt onder meer mee dat voor een afwijking in elk geval geen plaats is in situaties die in deze regeling uitdrukkelijk zijn voorzien of verdisconteerd. Uiteraard is het ook niet de bedoeling met de onderhavige bepaling de mogelijkheid te openen om op andere dan strikt zakelijke en objectieve gronden van de artikelen 2.40 tot en met 2.47 vervatte criteria en regels af te wijken.
Dit artikel betreft de precieze berekening van de bijdrage die verzekerde verschuldigd is voor een geneesmiddel waarvan de inkoopprijs hoger is dan de vergoedingslimiet in het kader van het gvs. Dat de verzekerde in dat geval een bijdrage verschuldigd is, is al geregeld in artikel 2.8, zesde lid, van het Besluit zorgverzekering.
§ 3. De aanvraagprocedure voor aanwijzing geregistreerde geneesmiddelen
Deze bepaling regelt de aanvraagprocedure voor registratiehouders om te vragen om een geneesmiddel bij ministeriële regeling aan te wijzen.
Het regelen van de aanvraagprocedure houdt verband met Richtlijn 89/105/EEG van de Raad van de Europese Gemeenschappen van 21 december 1988 betreffende de doorzichtigheid van maatregelen ter regeling van de prijsstelling van geneesmiddelen voor menselijk gebruik en de opneming daarvan in de nationale stelsels van gezondheidszorg (PbEG 1989 L 40/8).
De beslissing op de aanvraag is geen beschikking in de zin van die de Algemene wet bestuursrecht, maar (wijzigingen van) een algemeen verbindend voorschrift. Zo heeft ook de Raad van State, afdeling bestuursrechtspraak, in zijn vonnis van 18 augustus 2002 geoordeeld (RZA, 2000, 887).
In het zesde lid is, in overeenstemming met vorenbedoelde richtlijn, geregeld dat aan de aanvrager wordt meegedeeld welke rechtsmiddelen hem ter beschikking staan. Zoals al gesteld, gaat het hier om vaststelling van een algemeen verbindend voorschrift. Het rechtsmiddel dat de aanvrager ter beschikking staat, is dus niet een administratiefrechtelijke, maar een civielrechtelijke beroepsgang. In de brief die de aanvrager ingevolge het zesde lid ontvangt, wordt medegedeeld dat een rechtsvordering bij de burgerlijke rechter kan worden ingesteld.
Het negende lid regelt dat, indien het gaat om een geneesmiddel met dezelfde werkzame bestanddelen, van dezelfde sterkte en in dezelfde farmaceutische vorm als een geregistreerd geneesmiddel dat al in het aansprakenpakket zit, het tweede tot en met vierde lid, het zesde lid, tweede volzin, en het zevende en achtste lid niet van toepassing zijn. Het gaat hier om parallel geïmporteerde en generieke geneesmiddelen. Voor deze middelen wordt ambtshalve dezelfde vergoedingslimiet vastgesteld als voor het identieke middel waarvoor al een vergoedingslimiet is vastgesteld. Parallel geïmporteerde en generieke geneesmiddelen worden dan ook niet apart beoordeeld aan de hand van de artikelen 2.40 tot en met 2.47. Gelet daarop zijn diverse onderdelen van de procedure in artikel 2.50 niet van toepassing.
In dit artikel wordt geregeld welke middelen voor bijdragen aan zorgverzekeraars ter dekking van de kosten van prestaties in het kader van de Zvw in het jaar 2006 ten laste van het Zorgverzekeringsfonds beschikbaar zijn. Het College zorgverzekeringen verdeelt deze middelen over zorgverzekeraars op basis van de in het Besluit zorgverzekering uiteengezette systematiek, met in achtneming van voorliggende regeling.
Daarnaast zijn middelen ten laste van het Zorgverzekeringsfonds beschikbaar voor aanvullende bijdragen aan zorgverzekeraars. De basis hiervoor is opgenomen in paragraaf 1.5 van hoofdstuk 3 in het Besluit zorgverzekering.
De hoogte van het macro-prestatiebedrag volgt uit de kostenramingen die zijn opgenomen in de Rijksbegroting Volksgezondheid, Welzijn en Sport (hoofdstuk XVI) 2006. Het verschil tussen de beschikbare middelen uit het Zorgverzekeringsfonds en het macro-prestatiebedrag hangt samen met het gegeven dat zorgverzekeraars de kosten van prestaties niet uitsluitend uit de hen ingevolge deze regeling toe te kennen middelen dekken, maar tevens uit de opbrengsten van nominale premie.
Uit technische overwegingen is ervoor gekozen bij de bepaling van de wijze waarop de middelen behoren te worden verdeeld over zorgverzekeraars uit te gaan van het macro-prestatiebedrag. De gewichten die gekoppeld zijn aan de verdeelcriteria, kunnen daardoor uitsluitend aan de hand van het macro-prestatiebedrag worden vastgesteld en zijn dus volledig onafhankelijk van de nominale rekenpremie, die voor 2006 is bepaald op € 970 (dit is inclusief opslag ad € 255 in verband met de no-claimteruggave).
In het eerste lid van dit artikel wordt de hoogte van het macro-prestatiebedrag vastgesteld. De basis hiervoor is het totaal van de betrokken kosten van Zvw-prestaties. De beschikbare middelen, genoemd in het eerste lid, onder a, kunnen uit het macro-prestatiebedrag worden afgeleid door daarop de geraamde opbrengsten van de nominale rekenpremie in mindering te brengen. Omdat, op grond van artikel 3.17 in het Besluit zorgverzekering, in artikel 3.15 is bepaald dat de bijdrage voor zorgverzekeraars wordt verhoogd met de specifieke geraamde no-claimteruggave, is het niet nodig hierbij te corrigeren voor de gemiddelde no-claimteruggave voor alle verzekerden.
Het prestatiebedrag in de Rijksbegroting Volksgezondheid, Welzijn en Sport voor de Zvw-gefinancierde uitgaven 2006 vormt de basis van de in dit artikel vermelde bedragen. Aan de in de begroting vermelde bedragen zijn toegevoegd de extra middelen die als onverdeelde post zijn opgenomen in de Rijksbegroting Volksgezondheid, Welzijn en Sport 2006.
Het macro-prestatiebedrag wordt in 2006 onderverdeeld in drie onderscheiden macro-deelbedragen. Bij de onderverdeling van het macro-prestatiebedrag in deelbedragen is in principe aangesloten bij de sectorindeling in de Rijksbegroting 2006, zij het met enkele uitzonderingen en bijzonderheden.
In de eerste plaats is bij de vaststelling van het macro-prestatiebedrag de raming van de kosten maatgevend voor de omvang ervan en niet de raming van de financiering. Het verschil tussen beide vormt de raming van de mutatie van de financieringsachterstand bij ziekenhuizen.
In de tweede plaats wordt binnen de kosten voor ziekenhuisverpleging een onderscheid gemaakt tussen voor zorgverzekeraars variabele en vaste kosten van ziekenhuisverpleging. Belangrijkste aangrijpingspunt hiervoor is een classificatie van componenten in de budgetsystematiek van algemene, academische en categorale ziekenhuizen. Alle budgetcomponenten die het College tarieven gezondheidszorg (Ctg) hanteert bij de bepaling van de hoogte van de instellingsbudgetten zijn aangemerkt als hetzij vaste, hetzij variabele componenten. Deze classificatie wordt aan het College zorgverzekeringen ter hand gesteld. Op verzoek van het College zorgverzekeringen splitst het Ctg aan de hand van deze classificatie de budgetten van algemene, academische en categorale ziekenhuizen in een vast en een variabel deel. Op grond daarvan wordt ter dekking van deze vaste en variabele instellingsbudgetten eveneens een splitsing aangebracht in de in rekening gebrachte tarieven. In de toelichting bij artikel 3.8 en bij artikel 3.9 wordt nader op deze splitsing ingegaan.
De splitsing in vast en variabel van het onderdeel van het macro-prestatiebedrag dat betrekking heeft op ziekenhuisverpleging is uitgevoerd aan de hand van cijfers die door het Ctg beschikbaar zijn gesteld over vaste en variabele kosten bij verschillende soorten ziekenhuizen en overige instellingen die ziekenhuisverpleging verzorgen. Hierbij is de schoning van de instellingsbudgetten voor de onderhandelbare dbc’s (het zogenaamde B-segment) als variabel aangemerkt.
Tenslotte zijn aan de onderscheiden macro-deelbedragen componenten toegevoegd voor kosten in verband met de financiering van geneeskundige hulp in het buitenland. Het gaat hierbij om een bedrag van in totaal € 299,9 mln. Deze kosten hangen zowel samen met Nederlandse ingezetenen die in het buitenland zorg afnemen (bijvoorbeeld bij ziekte tijdens tijdelijk verblijf, of zorg in het buitenland met toestemming van de zorgverzekeraar) als met ingezetenen van andere landen die onder de Zvw vallen omdat zij in Nederlandse loondienst zijn.
De gewichten van de verdeelcriteria die het College zorgverzekeringen hanteert bij de berekening van het normatieve bedrag ten behoeve van een zorgverzekeraar zijn als bijlage bij deze regeling opgenomen. Deze gewichten zijn gebaseerd op statistische analyse van het verband tussen de kosten per verzekerde en relevante verzekerdenkenmerken. Uit bijlage 4 blijkt voorts welke klassen van verzekerden worden gehanteerd bij de toepassing van de onderscheiden verdeelcriteria.
Het College zorgverzekeringen bepaalt het normatieve bedrag per zorgverzekeraar aan de hand van een raming van de verzekerdenaantallen naar klassen van verzekerden, de normbedragen naar leeftijd en geslacht en de optelling van de toe- en afslagen op grond van Farmaceutische kostengroepen (FKG’s), Diagnose kostengroepen (DKG’s), aard van het inkomen en regio.
De ex ante normbedragen worden momenteel dusdanig vastgesteld dat alle beschikbare middelen via de kenmerken leeftijd en geslacht worden verdeeld, waarna vervolgens herschikkingen plaatsvinden op basis van de andere verdeelkenmerken (FKG’s, DKG’s, aard van het inkomen en regio).
In de toelichting bij het Besluit zorgverzekering is al in algemene zin ingegaan op de vijf gehanteerde criteria: leeftijd en geslacht, FKG’s, DKG’s, aard van het inkomen en regio. In deze toelichting wordt daarom alleen ingegaan op enkele specifieke aandachtspunten bij de nadere invulling van de criteria in 2006. Tot deze invulling van de criteria is besloten na bestuurlijk overleg met Zorgverzekeraars Nederland (ZN) op 4 juli 2005. Hierbij is notie genomen van de uitkomsten van in 2004 en 2005 uitgevoerde statistisch onderzoeken, en het eenstemmige advies dat de technische Werkgroep Onderzoek Risicoverevening (WOR) – met hierin vertegenwoordigers van VWS, College zorgverzekeringen, ZN, KPZ, zorgverzekeraars en diverse onderzoeksbureaus – op grond van deze onderzoeken heeft gegeven aan de Minister.
– Leeftijd en geslacht worden in samenhang bezien, omdat het kostenpatroon naar leeftijd tussen mannen en vrouwen verschilt. Dit verschil hangt ondermeer samen met de kosten van zwangerschap en geboorten bij vrouwen tussen (vooral) 20 en 40 jaar. Bij dit criterium wordt gewerkt met vijfjaars-klassen.
– In 2006 wordt gewerkt met in totaal 17 FKG’s, waarbij individuele verzekerden in ten hoogste één FKG worden ingedeeld, te weten de duurste waarvoor zij in aanmerking komen. Hiernaast is sprake van een referentiegroep van verzekerden die in geen enkele FKG zijn ingedeeld.
In vergelijking met de Zfw-verstrekkingenbudgettering 2005, is in de Zvw-risicoverevening 2006 sprake van vijf nieuwe FKG’s: diabetes type II (in twee varianten), cholesterol, schildklieraandoeningen en glaucoom. Door het onderscheid in twee varianten binnen diabetes type ll – naast de al reeds bestaande FKG voor diabetes type I – wordt rekening gehouden met het verschil in meerkosten ten gevolge van de intensiteit van de behandeling.
De vijf nieuwe FKG’s kennen lagere vervolgkosten dan de meeste van de twaalf reeds in de Zfw-verstrekkingenbudgettering gehanteerde FKG’s. Echter, juist binnen de context van de nieuwe Zvw is het wenselijk nog verder te corrigeren voor chronische ziekte, om zo een goede toegankelijkheid van de verzekering voor alle verzekerden te waarborgen. Er zal in 2005 en 2006 nog verder gekeken worden of uitbreiding van de set van FKG’s wenselijk is, bijvoorbeeld met FKG’s voor zeldzame chronische aandoeningen of met FKG’s samenhangend met psychiatrische aandoeningen. Het laatste ook in het licht van de beoogde overheveling van de geneeskundige geestelijke gezondheidszorg naar de Zvw per 1 januari 2007.
– Wat betreft DKG’s is er in 2006 sprake van 13 clusters van aandoeningengroepen. De aandoeningengroepen zelf zijn klinisch homogeen, waarna vervolgens samenvoeging heeft plaatsgevonden op basis van kostenhomogeniteit. Alleen díe diagnosegroepen zijn bij het DKG-criterium betrokken waarvan door een groep van medische deskundigen is vastgesteld dat sprake is van eenduidig bepaalde ernstige, chronische aandoeningen.
Aandachtspunt bij de vaststelling van DKG’s is de invoering van dbc-financiering per 1 januari 2005. In de uiteindelijke vaststelling van de bijdragen aan zorgverzekeraars zal de prevalentie van DKG’s worden vastgesteld op basis van dbc’s. Echter, voor het bepalen van de gewichten en de (ex ante) toekenning van bedragen is deze dbc-informatie nog niet beschikbaar. In plaats hiervan wordt uitgegaan van diagnose-informatie zoals geregistreerd in de Landelijke Medische Registratie (LMR), in combinatie met informatie over enkele specifieke nevenverrichtingen (chemotherapie, radiotherapie, dialyse, thuisbeademing) uit de zorgverzekeraaradministraties. Hierbij worden alleen diagnosecodes en nevenverrichtingen beschouwd die zich laten doorvertalen in dbc’s die de DKG’s bepalen, uitgaande van een vertalingstabel die onder begeleiding van een commissie van medisch-inhoudelijke deskundigen is vastgesteld. Omdat dbc’s naar specialisme zijn geordend, zijn de onder de DKG’s liggende aandoeningengroepen ‘in oude termen’ niet alleen gebaseerd op diagnose-informatie, maar ook op behandelend specialisme.
– Bij het criterium aard van het inkomen worden vijf categorieën onderscheiden, waarvoor uit statistisch onderzoek is gebleken dat er sprake is van een verschillend kostenniveau, en waarvoor de WOR het noodzakelijk achtte deze mee te nemen om voorspelbaar verlies op grote groepen verzekerden te voorkomen. Het gaat om:
– arbeidsongeschikte verzekerden
– bijstandsgerechtigde verzekerden
– overige uitkeringsgerechtigden
– zelfstandigen
– verzekerden in loondienst, in de VUT of met pensioen, dan wel zonder eigen inkomstenbron (de referentiegroep)
Binnen elk van deze categorieën wordt een nader onderscheid gemaakt op basis van leeftijd van de verzekerde. In de beleidsregels van het College zorgverzekeringen zal worden aangegeven hoe om te gaan met samenloop van verschillende categorieën aard van het inkomen (bijvoorbeeld een verzekerde met zowel een WW als een WAO-uitkering heeft, of een verzekerde die zowel in loondienst is, als een zelfstandig inkomen geniet).
De Zfw-verstrekkingenbudgettering kende in plaats van het criterium aard van het inkomen het criterium verzekeringsgrond. Bij de invoering van de Zvw voor de gehele bevolking hoeven zorgverzekeraars echter niet langer de verzekeringsgrond van de verzekerden in hun administratie vast te leggen. Daarmee verdwijnt de informatie over de verzekeringsgrond uit beeld. Door het wegvallen van de informatie over de verzekeringsgrond zal informatie aan andere gegevensbronnen moeten worden ontleend, zoals via het Uitkeringsinstituut Werknemersverzekeringen (UWV) en de Belastingdienst. In de toelichting bij artikel 3.17 wordt hier nader op ingegaan. Consequentie hiervan is wel dat de medeverzekerden van bijstandsgerechtigden en overige uitkeringsgerechtigden die in de Zfw-verstrekkingenbudgettering meeliepen met de verzekeringsgrond van de hoofdverzekerde, bij het criterium aard van het inkomen niet langer apart worden onderscheiden en gewoon meelopen in de referentiegroep.
– Het criterium regio beoogt verschillen met betrekking tot zorgaanbod, sociaal-economische omstandigheden en resterende gezondheidsverschillen te meten door viercijferige postcodes te clusteren op basis van een model dat de verschillen verklaart tussen het gemiddelde normatieve bedrag per verzekerde en de werkelijke gemiddelde kosten per verzekerde.
Uit onderzoeksresultaten komt naar voren dat het regiocriterium zoals gehanteerd in de Zfw-verstrekkingenbudgettering, ook na aanpassing voor de verbreding van de verzekerdenpopulatie onder de Zvw, onvoldoende in staat is compensatie te bieden voor de bestaande (sociaal-economische) verschillen tussen de (voormalige) ziekenfondsverzekerden en particuliere verzekerden (waaronder ook publiekrechtelijk verzekerden). Op viercijferig postcode-niveau zijn de regiogebieden klaarblijkelijk dusdanig gemengd, dat niet goed gediscrimineerd wordt tussen de ex-particulier verzekerden – met veelal een bovengemiddelde sociaal-economische status, en hieraan gerelateerde dito gezondheidstoestand – en ex-ziekenfondsverzekerden – met veelal een wat lagere sociaal-economische status en dito gezondheidstoestand. Op termijn kan wellicht verdere differentiatie van de viercijferige postcodes naar buurtniveau dit verschil in beeld brengen.
Voor 2006 is een meer pragmatische oplossing gekozen. De regio-indeling bestaat in principe uit 10 clusters van postcodes die geschat zijn op de totale (voormalig ziekenfonds- en particuliere) populatie. Echter, hierbij gelden aparte gewichten voor voormalig ziekenfondsverzekerden en voormalig particulier verzekerden. Opvallend patroon hierbij is dat de spreiding van de gewichten veel groter is voor voormalig ziekenfondsverzekerden dan voor voormalig particulier verzekerden. Ofwel: de invloed van regio-kenmerken op het kostenpatroon van (voormalig) ziekenfondsverzekerden is veel groter dan het effect op (voormalig) particulier verzekerden.
In de uitvoering moeten zorgverzekeraars niet – vanwege de toegepaste differentiatie – alleen aangeven hoeveel verzekerden in de verschillende regio’s wonen, maar ook hoe deze aantallen uiteenvallen in (voormalig) ziekenfondsverzekerden en (voormalig) particulier verzekerden.
De gewichten van de criteria zijn geschat op basis van individuele kostencijfers van voormalig ziekenfondsverzekerden en van privaatrechtelijke en publiekrechtelijke particulier verzekerden uit 2003. Bij deze schatting wordt de samenhang tussen de verschillende criteria meegenomen. Bijvoorbeeld in het gewicht van FKG’s en DKG’s is verdisconteerd dat chronisch zieken in het algemeen ouder zijn dan verzekerden zonder chronische ziekte.
Aandachtspunt hierbij is dat in de kostencijfers 2003 niet de schadelastverschuivingen als gevolg van de overstap op dbc-financiering per 1 januari 2005 bevatten. Hiervoor is gepoogd te corrigeren aan de hand van de verwachte schadelastverschuiving tussen verschillende leeftijd/geslachtgroepen als gevolg van dbc-invoering. Hiernaast zijn diverse andere correcties op het datamateriaal toegepast, zoals het simuleren van de kosten huisartsenzorg voor het voor 2006 afgesproken gemengde abonnement/consult-systeem, het harmoniseren van verzekerdenpakketten, het bijschatten van eigen risico’s en het corrigeren voor in 2004 doorgevoerde pakketmaatregelen. Dat zoveel datacorrecties moesten worden toegepast, illustreert ook dat de overgang naar de Zvw – in combinatie met gelijktijdige veranderingen bij de bekostiging en financiering van het zorgaanbod – onzekerheden met zich meebrengt. Om deze onzekerheid tot een acceptabel niveau te reduceren, worden in 2006 diverse ex post correctiemechanismen toegepast, waaronder nacalculatie op basis van een bandbreedte-regeling (zie ook artikel 3.12).
Bij de kenmerken FKG’s en DKG’s is sprake van een referentiegroep waarin verzekerden zijn ingedeeld die niet in aanmerking komen voor een vergoeding voor chronische ziekte door toewijzing van FKG’s respectievelijk DKG’s. Het College zorgverzekeringen stelt het gewicht van deze referentiegroep dusdanig vast dat het totaal van de toe- en afslagen voor respectievelijk FKG’s en DKG’s – rekening houdend met verzekerdenaantallen per klasse – op nul uitkomt. Deze berekening wordt in 2006 niet alleen ex ante maar ook ex post uitgevoerd, waarbij rekening wordt gehouden met werkelijke verzekerdenaantallen.
Achtergrond hiervan is dat bij de overgang naar risicoverevening in de Zvw het ramen van de verdeling van verzekerdenkenmerken lastiger is. Belangrijkste complicatie is dat niet voor alle particuliere zorgverzekeraars de huidige aantallen verzekerden met een FKG of DKG bekend zijn, wat het lastig maakt exact te ramen hoeveel FKG-ers of DKG-ers er in 2006 zullen zijn onder voormalig particulier verzekerden. Op het moment dat de verdeling van verzekerden over de verschillende kenmerken anders uitpakt dan verwacht, zou zonder ex post herrekening van het gewicht van verzekerden zonder FKG en van het gewicht van verzekerden zonder DKG ex post de bijdrage van FKG’s en DKG’s sterk van nul af kunnen wijken. Om dit ongewenste effect te voorkomen, worden de gewichten van de betreffende referentiegroepen pas achteraf vastgesteld, rekening houdend met werkelijke verzekerdenaantallen.
Iets vergelijkbaars speelt voor het kenmerk aard van het inkomen. De data van voormalige particuliere verzekerden zijn op dit punt niet optimaal. Bovendien hinderen de lopende en voorziene grote veranderingen in de sociale zekerheid het nauwkeurig ramen van verzekerdenaantallen naar de verschillende categorieën binnen het criterium aard van het inkomen. Om dit te ondervangen wordt zowel ex ante als ex post het gewicht voor de verschillende leeftijdscategorieën binnen de referentiegroep vastgesteld.
Aandachtspunt is nog dat in de gewichten die in eerste instantie (ex ante) worden gebruikt voor de berekening van het normatieve bedrag ten behoeve van een zorgverzekeraar, geen rekening wordt gehouden met de samenhang met de hogekostencompensatie. Pas bij de (ex post) vaststelling van de bijdrage wordt wel met deze samenhang rekening gehouden.
Binnen de normering van de vaste kosten van ziekenhuisverpleging wordt een splitsing aangebracht in de normering van de kosten die gefinancierd worden op basis van gelijke bedragen per verzekerde en de normering van de overige vaste kosten. In 2006 gaat het wat betreft de eerste categorie om de kosten van de academische component. Deze kosten worden gefinancierd via een fonds dat gevuld wordt door zorgverzekeraars, naar rato van het aantal verzekerden. Hierbij bedraagt het vaste bedrag per verzekerde € 36,36. De hoogte van dit bedrag is afgeleid uit de hoogte van de academische component 2006 (inclusief overlopende kosten uit 2005) ad € 590,9 mln. en het geraamde aantal verzekerden in 2006 van 16.252.000.
De overige vaste kosten van ziekenhuisverpleging worden genormeerd op basis van historische vaste kosten van ziekenhuisverpleging. Het College zorgverzekeringen werkt deze berekening nader uit in zijn beleidsregels. Voor zorgverzekeraars die in 2005 onder de Zfw vielen, is bekend wat hun historische vaste kosten zijn. Wél moet hierbij nog worden gecorrigeerd voor de kosten van de academische component die vóór 2005 niet apart werden onderscheiden. Voor overige zorgverzekeraars zijn de historische vaste kosten niet bekend. Het College zorgverzekeringen zal voor de ex ante berekeningen benaderingen moeten maken op basis van historische cijfers over kosten ziekenhuisverpleging per zorgverzekeraar (voorzover beschikbaar) en landelijke informatie over het aandeel van de kosten ziekenhuisverpleging (exclusief de academische component) dat als vast wordt aangemerkt.
Vanwege het ontbreken van historische informatie zal bij de ex post vaststelling van het macro deelbedrag vaste kosten van ziekenhuisverpleging worden uitgegaan van de daadwerkelijke vaste kosten (met uitzondering van de kosten samenhangend met de academische component) in 2006. Hierbij wordt niet alleen de onderlinge verdeling tussen zorgverzekeraars gebaseerd op realisatiecijfers maar ook het macro beschikbare bedrag.
Artikel 3.5 handelt over de gevolgen voor de bijdrage uit het Zorgverzekeringsfonds indien verzekerden tegelijkertijd bij meerdere zorgverzekeraars staan ingeschreven. Onder de Zvw is het mogelijk dat verzekerden bij meerdere zorgverzekeraars zijn ingeschreven. Gelet op de verwachte hoogte van de nominale premie, is het niet aannemelijk dat veel volwassen verzekerden dubbel verzekerd zullen zijn. Verzekerden onder de 18 jaar betalen echter geen nominale premie, waardoor – zonder nadere maatregelen – dubbel verzekerd zijn hier niet uit te sluiten is. Om te voorkomen dat zorgverzekeraars onbedoeld voordeel ontlenen aan dubbele inschrijvingen, wordt de vereveningsbijdrage aangepast aan het aantal zorgverzekeraars waarbij een verzekerde is ingeschreven. Bijvoorbeeld voor een verzekerde die tegelijkertijd bij twee zorgverzekeraars staat ingeschreven, geldt de helft van de reguliere vereveningsbijdrage; voor een verzekerde die bij drie zorgverzekeraars staat ingeschreven, geldt een derde van de reguliere vereveningsbijdrage. Dit past goed bij de in artikel 7.17.2.24a BW opgenomen regel, dat ingeval een verzekerde voor een zelfde schade bij meerdere zorgverzekeraars is ingeschreven, de schadeverzekeraars (uiteindelijk) ieder een evenredig deel van de schade dienen te dragen.
Overigens weet het College zorgverzekeringen op basis van het tweede lid van artikel 35 van de Zvw bij welke zorgverzekeraar(s) een verzekerde in welke periode is ingeschreven. Hierbij is het College zorgverzekeringen op basis van het derde lid van artikel 35 van de Zvw gehouden betrokken zorgverzekeraars terstond te informeren op het moment dat geconstateerd wordt dat een verzekerde bij twee of meer zorgverzekeraars verzekerd is. Deze informatie biedt de zorgverzekeraar een handvat om de situatie van dubbele verzekering op te heffen.
In het eerste lid is aangegeven dat het College zorgverzekeringen bij de herberekening van de bijdrage (ex post) bij de gewichten van de verdeelcriteria van het macro-deelbedrag variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp en van het macro-deelbedrag overige prestaties rekening houdt met de samenhang met de hogekostencompensatie in de vorm van hogekostenverevening (HKV; geregeld in artikel 3.11 van deze regeling). Door bij de vaststelling van de herberekende gewichten mede te betrekken dat 90 procent van de kosten van verzekerden, voor zover deze de in artikel 3.11 genoemde grens te boven gaan, in een ‘pool’ verevend zullen worden, worden over- en ondercompensaties op bepaalde risicoklassen, die juist relatief vaak dan wel weinig worden ingebracht in de HKV-poolen, tegengegaan.
Het tweede lid geeft aan dat de gewichten voor verzekerden zonder FKG, verzekerden zonder DKG alsmede alle leeftijdscategorieën van de referentiegroep van het criterium aard van het inkomen, dusdanig worden herberekend dat ook ex post – rekening houdend met de werkelijke verzekerdenaantallen – de bijdrage van de criteria FKG’s, DKG’s en aard van het inkomen op nul uitkomt. In de toelichting op artikel 3.3 is reeds op de achtergrond hiervan ingegaan.
Het derde lid gaat in op de verzekerdennacalculatie: het College zorgverzekeringen herberekent het normatieve bedrag per zorgverzekeraar, en de onderliggende deelbedragen, op basis van de gewichten, bedoeld in het eerste en tweede lid, en de gerealiseerde verzekerdenaantallen per klasse van de criteria.
Vervolgens geeft het vierde lid aan dat in de herberekening van de gewichten voor genoemde deelbedragen ook rekening wordt gehouden met de over alle zorgverzekeraars gerealiseerde kosten in 2006. Op het moment dat deze afwijken van de gestelde macro-prestatiebedragen worden alle gewichten van de criteria opnieuw ingeschaald. Hierbij is de inschalingsfactor per deelbedrag gelijk aan de verhouding tussen de gerealiseerde kosten over alle zorgverzekeraars per deelbedrag en het totaal van de herberekende deelbedragen over alle zorgverzekeraars. Aan de hand van de dusdanig herberekende gewichten worden de normatieve bedragen nader herberekend.
Het vijfde lid geeft aan dat bij de herberekening van het normatieve bedrag het College zorgverzekeringen voor alle criteria uitgaat van realisatiecijfers uit het jaar 2006. Bij de (ex ante) toekenning van het normatieve bedrag zijn deze realisaties nog niet bekend, en gaat het College zorgverzekeringen uit van ramingen met betrekking tot aantallen verzekerden per zorgverzekeraar, onderverdeeld naar de verschillende criteria (leeftijd, geslacht, aard van het inkomen, regio, FKG’s, DKG’s). In de toelichting van het Besluit zorgverzekering is aangegeven dat voor FKG’s en DKG’s uitgegaan wordt van gegevens uit het voorafgaande jaar. Dit sluit aan bij het concept achter FKG’s en DKG’s dat voorspelbare vervolgkosten dienen te worden gecompenseerd. Voor 2006 is echter van de normale systematiek afgeweken, omdat het gebruik van historische gegevens zowel principiële als praktische bezwaren kent, daar deze in 2006 betrekking zouden hebben op een periode waarin de Zvw nog niet van kracht was.
In dit artikel is aangegeven op welke wijze de kosten van zorg genoten in het buitenland, wat betreft de risicoverevening, uiteenvallen in: 1) variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp; 2) vaste kosten van ziekenhuisverpleging; 3) overige prestaties. Hierbij is een onderscheid gemaakt tussen kosten die zijn gemaakt met toepassing van een bepaling van de Verordening (EEG) nr. 1408/71 inzake sociale zekerheid dan wel het Verdrag betreffende de sociale zekerheid van Rijnvarenden, welke recht geeft op zorg na toestemming van de zorgverzekeraar (kortweg: toestemmingsgevallen) en overige buitenlandse kosten.
– De eerste categorie wordt per definitie als kosten van ziekenhuisverpleging en specialistische hulp aangemerkt, waarbij deze in vast en variabel zijn gesplitst op basis van de macro-verhouding vast/variabel, gecorrigeerd voor het feit dat opnamen in een buitenlands ziekenhuis niet kunnen leiden tot een DKG-vergoeding.
– Bij de tweede categorie wordt een onderscheid gemaakt tussen gevallen waarin bekend is of het al dan niet om kosten van ziekenhuisverpleging en specialistische hulp gaat en gevallen waarin deze informatie niet bekend is.
Als de aard van de prestatie bekend is, wordt binnen de kosten van ziekenhuisverpleging en specialistische hulp dezelfde sleutel gehanteerd als bij toestemmingsgevallen voor de splitsing in vaste en variabele kosten, en worden overige kosten als overige prestaties aangemerkt.
Indien de aard van de prestatie niet bekend is, worden de kosten via een sleutel gesplitst in de drie onderscheiden deelprestaties. Voor de gehanteerde sleutel is gekeken naar de twee bronnen van deze kosten buitenland: kosten van grensarbeiders en kosten van Nederlandse ingezetenen bij tijdelijk verblijf. Hierbij is afgeleid dat 25% van de kosten als overige prestaties kan worden aangemerkt. De overige 75% wordt in dezelfde verhouding in vast en variabel gesplitst als wanneer wel met zekerheid bekend is dat het kosten van ziekenhuisverpleging en specialistische hulp betreft.
Alle verrekende kosten buitenland zijn op reguliere wijze relevant voor de toepassing van HKV, verevening en nacalculatie. Enige uitzondering hierbij zijn de kosten van verzekerde prestaties die verzekerden buiten Nederland vanaf 1 januari 2006 hebben gemaakt en die het College zorgverzekeringen op declaraties op kasbasis naar het werkelijke bedrag in 2006 vergoedt. Op grond van onderdeel d en e van artikel 3.11 wordt 30% van deze kosten voor zover zij als variabele kosten ziekenhuisverpleging en kosten van specialistische hulp zijn aangemerkt, en 5% van deze kosten voor zover zij als kosten van overige prestaties zijn aangemerkt ingebracht in de HKV-pool.
De basis voor de verdeling van de verschillende tarieven binnen de kosten ziekenhuisverpleging in variabele en vaste kosten van ziekenhuisverpleging, zoals die wordt weergegeven in het eerste tot en met achtste lid van artikel 3.8 en het tweede tot en met negende lid van artikel 3.9, is gelegen in de artikelen 3.9 en 3.10 van het Besluit zorgverzekering.
Per 1 januari 2005 is gestart met dbc-financiering binnen de ziekenhuiszorg. De indeling van kosten in enerzijds vaste kosten ziekenhuisverpleging en anderzijds variabele kosten ziekenhuisverpleging is in hoofdlijnen gebaseerd op een onderverdeling van de verschillende dbc-tarieven in vaste en variabele elementen. Omdat niet alle instellingen en alle specialismen volledig overgaan op dbc-financiering, moet ook nog aangegeven worden hoe de andere (‘oude’) tarieven worden gesplitst in vast en variabel. Hiernaast is ook bij de instellingen die in hoofdzaak worden gefinancierd op basis van dbc’s nog sprake van aanvullende financiering in de vorm van overige trajecten en verrichtingen en van ondersteunende en overige producten.
Wat betreft de dbc-tarieven, wordt een onderscheid gemaakt tussen enerzijds onderhandelbare dbc-tarieven (behorend bij het zogenoemde B-segment) en niet-onderhandelbare dbc-tarieven (het zogenoemde A-segment). De onderhandelbare dbc-tarieven zijn in principe variabel, met uitzondering de 12,5% van het tarief dat als dekking van de kapitaallasten wordt aangemerkt (eerste lid van artikel 3.8). Dit deel zal, gegeven dat zorgverzekeraars zeer beperkte invloed hebben op de hoogte van de kapitaallasten, vooralsnog als vast worden aangemerkt. Dit geldt onafhankelijk van het type instelling of zorgverlener dat de onderhandelbare dbc levert.
Voor de niet-onderhandelbare dbc’s geldt dat het percentage variabel in de kostencomponent verschilt tussen instellingen. Voor algemene en academische ziekenhuizen, alsmede voor het Oogziekenhuis (tweede lid), geldt dat zij nog steeds een budget kennen, dat gevuld wordt met landelijk geldende prijzen, waar bovenop instellingsspecifieke toeslagen komen ter sluiting van het instellingsbudget. Binnen het instellingsbudget is het mogelijk een onderscheid te maken in een vast en variabel deel. Deze onderverdeling dient als basis voor de splitsing van de kostencomponent van niet-onderhandelbare dbc-tarieven in vast en variabel, tezamen met informatie over de vast/variabel-verdeling van de verschillende (overige) tarieven waarmee het instellingsbudget gevuld wordt.
Als gevolg van de WTG Expres, een wijziging van de Wet tarieven gezondheidszorg (Wtg), biedt de Wtg mogelijkheden voor experimenten waarbij ook voor dbc’s die niet vallen onder de reguliere onderhandelbare dbc’s toch sprake kan zijn van vrije prijsvorming. Een voorbeeld hiervan is het in 2005 gestarte experiment in de Sint Maartenskliniek. Het derde lid geeft aan dat de vast/variabel-verhouding die voor deze experimenten geldt, door het College zorgverzekeringen wordt vastgesteld. Hierbij is het de bedoeling te kijken naar de budgetopbouw van de instelling in de jaren direct voorafgaand aan het experiment.
Zowel voor de niet-onderhandelbare dbc’s als voor de dbc’s die vallen onder een door de Minister goedgekeurd experiment op grond van de WTG Expres, levert het College tarieven gezondheidszorg per instelling informatie aan over de splitsing van de kostencomponent van niet-onderhandelbare dbc-tarieven in vaste en variabele elementen aan het College zorgverzekeringen (vierde lid).
Zelfstandige behandelcentra en extramuraal werkende specialisten kennen geen budgetten. De hierboven geschetste systematiek van het afleiden van vast/variabel-sleutels voor niet-onderhandelbare dbc’s is dan ook voor hen niet van toepassing. In plaats hiervan geldt voor alle zelfstandige behandelcentra en extramuraal werkende specialisten dezelfde sleutel, waarbij 75% van de kostencomponent van de tarieven van niet-onderhandelbare dbc’s als variabele kosten wordt aangemerkt. Dezelfde sleutel geldt ook voor andere dan de in het tweede lid genoemde instellingen dan wel zorgverleners die dbc-tarieven in rekening kunnen brengen, zoals bijvoorbeeld de zelfstandige centra voor erfelijkheidsonderzoek (vijfde lid).
Naast dbc’s kunnen instellingen en zorgverleners die in hoofdzaak gefinancierd worden door dbc’s nog een aantal overige trajecten en verrichtingen declareren (waaronder de huidige zogenoemde vaste verpleegtarieven als ‘verkeerde bedden’, ‘gezonde moeders’ en ‘gezonde zuigelingen’; klassenverpleging en intensive care) en ondersteunende en overige producten (bijvoorbeeld voor eerstelijns zorg). In 2006 wordt de kostencomponent van deze overige trajecten en verrichtingen en van ondersteunende en overige producten voor 75% als variabele kosten aangemerkt. Dezelfde verhouding geldt voor alle tarieven van instellingen op het gebied van ziekenhuiszorg die nog niet per 1 januari 2006 dbc-gefinancierd zijn. Enige uitzondering hierop zijn gedeclareerde verpleegtarieven van instellingen die niet gefinancierd worden door dbc’s (zoals bijvoorbeeld klinische revalidatiecentra) die voor 60% als variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp worden aangemerkt en voor 40% als vaste kosten van ziekenhuisverpleging (zesde lid). Wat betreft de splitsing van de kosten van buitenlandse instellingen, geldt hetgeen is toegelicht bij artikel 3.7.
De renteheffingstarieven, de tarieven die instellingen in rekening mogen brengen bij zorgverzekeraars bovenop de reguliere tarieven in het geval de zorgverzekeraar niet over gaat tot de bevoorschotting van zorg gefinancierd op basis van dbc’s, worden om de prikkel tot bevoorschotting te maximeren buiten de risicoverevening gehouden. Het zevende lid benoemt expliciet dat deze renteheffingstarieven niet meelopen bij de variabele kosten.
Tenslotte merkt het College zorgverzekeringen de honorariumcomponent van onderhandelbare dan wel niet-onderhandelbare dbc’s en de honorariumcomponent van overige trajecten en verrichtingen en van ondersteunende en overige producten, alsmede eventuele overige declaraties van vrijgevestigde specialisten, volledig aan als variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp. Bij de overige declaraties van vrijgevestigde specialisten kan bijvoorbeeld gedacht worden aan declaraties van kaakchirurgen die nog geen dbc’s declareren (lid 8).
Ter bepaling van het herberekende deelbedrag variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp (ex post) wordt eerst de hogekostencompensatie, vervolgens een generieke verevening ter grootte van 30% en tenslotte nacalculatie ter grootte van 35% toegepast.
De genoemde verevenings- en nacalculatiepercentages sluiten aan bij het in 2005 geldende risicoregime met betrekking tot variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp in de Zfw-verstrekkingenbudgettering. Hiernaast is nog sprake van aanvullende nacalculatie op grond van een bandbreedte-regeling. Op de achtergrond en de werking hiervan wordt nader ingegaan bij de toelichting op artikel 3.12.
Het eerste lid van artikel 3.9 regelt dat het deelbedrag vaste kosten van ziekenhuisverpleging, wat betreft de overige vaste kosten per zorgverzekeraar, wordt herberekend op basis van de overige vaste kosten in 2006.
Het tweede tot en met achtste lid gaat in op de vaststelling van de vaste kosten, waarbij voor alle verschillende tariefsoorten het percentage van de kosten dat als vaste kosten wordt aangemerkt, gelijk is aan 100% minus het percentage van de kosten dat als variabele kosten wordt aangemerkt in de respectievelijke bijbehorende leden in artikel 3.8.
Het negende lid geeft aan dat de renteheffingstarieven niet meetellen bij de vaste kosten van ziekenhuisverpleging, net als zij niet meetellen bij de variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp.
Het College zorgverzekeringen past op dit deelbedrag 95% nacalculatie toe (lid 10). Merk op dat doordat er in 2006 sprake is van exacte normering van zowel de kosten van de academische component, als van de overige vaste kosten, zorgverzekeraars effectief geen risico lopen op het macro-deelbedrag vaste kosten van ziekenhuisverpleging. Het gaat hierbij om een oplossing in de overgangssituatie, doordat historische vaste kosten ontbreken voor zorgverzekeraars die niet in 2005 onder de Zfw vielen.
Ter bepaling van het herberekende deelbedrag kosten van overige prestaties wordt de hogekostencompensatie in 2006 toegepast in de vorm van HKV. Het College zorgverzekeringen past in 2006 geen generieke verevening toe, noch is sprake van nacalculatie op de resultaten, behoudens nacalculatie op grond van de bandbreedteregeling als bedoeld in artikel 3.12.
Met betrekking tot het deelbedrag variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp en het deelbedrag overige prestaties vindt een specifieke verevening plaats van hoge kosten. Voor de toepassing is relevant de som van de kosten behorend bij de twee bovengenoemde deelbedragen.
De HKV houdt in dat zorgverzekeraars 90% van de kosten van individuele verzekerden, voorzover deze kosten het bedrag van € 12.500 op jaarbasis te boven gaan, ten laste van een pool kunnen brengen. Zorgverzekeraars dienen daartoe na afloop van het jaar 2006 de kostengegevens van alle verzekerden met kosten die boven het genoemde bedrag uitstijgen, aan te melden bij het College zorgverzekeringen. Het College zorgverzekeringen kan vervolgens de totale omvang van de pool vaststellen.
Zorgverzekeraars splitsen de poolinbreng voor iedere individuele verzekerde op basis van de verhouding van de kosten behorend bij de twee deelbedragen zoals die zich bij de desbetreffende verzekerde voordoet. Vervolgens wordt per zorgverzekeraar een door het College zorgverzekeringen vast te stellen percentage van de twee deelbedragen variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp en kosten van overige prestaties ten gunste van de pool gebracht. Bij deze berekeningswijze zijn in totaal de ten laste en de ten gunste van de pool te brengen bedragen per deelbedrag aan elkaar gelijk. De aldus opgebouwde HKV vindt plaats door een bijstelling per zorgverzekeraar van de deelbedragen variabele kosten van ziekenhuisverpleging en kosten van specialistische hulp en kosten van overige prestaties, op basis van het saldo van de per zorgverzekeraar per deelbedrag ten laste en ten gunste van de pool gebrachte bedragen.
Door een samenloop van maatregelen is 2006 een jaar met een relatief grote mate van onzekerheid voor de zorgverzekeraars. Deze onzekerheden komen samen in het risicovereveningssysteem. De kwaliteit van de data die gebruikt worden voor de risicoverevening is door de toevoeging van privaatrechtelijke en publiekrechtelijke particuliere verzekerden namelijk minder goed dan de afgelopen jaren gebruikelijk was. Bovendien compliceert de overstap op dbc-financiering de normering, omdat op het moment van de vaststelling van de gewichten van de criteria nog geen volledig beeld bestaat van de gevolgen hiervan voor de kostenneerslag over verzekerden.
Om deze onzekerheid binnen acceptabele grenzen te houden is – ook met het oog op de prikkels tot doelmatige zorginkoop bij zorgverzekeraars – ervoor gekozen om naast de algemeen geldende verevening- en nacalculatiepercentages – extra nacalculatie toe te passen wanneer het uiteindelijke resultaat (na toepassing van ex post compensatiemechanismen HKV, generieke verevening en nacalculatie) buiten een bandbreedte van plus of minus € 35 per premieplichtige verzekerde valt. De insteek van premieplichtige verzekerden – i.e. verzekerden van 18 jaar en ouder – is gekozen omdat eventuele winsten en verliezen moeten worden gedragen door de premieplichtigen. De omvang van de bandbreedte is ontleend aan de bandbreedte waarbinnen in de Zfw-verstrekkingenbudgettering resultaten van de grotere zorgverzekeraars met meer dan 100.000 verzekerden (waarbij toevalsuitschieters niet of nauwelijks een rol spelen) plachten te vallen. Buiten de genoemde bandbreedte geldt geen volledige compensatie, maar wordt 90% nagecalculeerd, om nog in enige mate een prikkel tot kostenbeheersing te handhaven.
Bij de definitieve vaststelling van het normatieve bedrag van een zorgverzekeraar wordt gebruik gemaakt van informatie over onder andere de inbreng per zorgverzekeraar in de pool voor HKV. Deze informatie over de HKV 2006 is pas in het voorjaar 2008 beschikbaar. Achtergrond van de late beschikbaarheid van deze informatie is dat dbc’s boekhoudkundig verantwoord moeten worden op het moment van dbc-opening, terwijl deze pas bij dbc-sluiting worden gedeclareerd. Dit impliceert dat – nog los van eventuele declaratievertragingen – pas begin 2008 het kostenbeeld met betrekking tot dbc’s bekend is. Door het later beschikbaar komen van kosteninformatie, treedt een jaar vertraging op in de uiteindelijke vaststelling van het normatieve bedrag.
Om zorgverzekeraars voor deze tijd al inzicht te bieden in hun te verwachten bijdrage – en hieraan gekoppeld: financiële resultaat – over 2006, is het College zorgverzekeringen bevoegd in het jaar volgend op het jaar waarop het normatieve bedrag betrekking heeft het normatieve bedrag van een zorgverzekeraar voorlopig te herberekenen en voorlopig vast te stellen, zonder rekening te houden met HKV en eventuele andere nog ontbrekende gegevens. Bij deze voorlopige afrekening kan uitgegaan worden van de jaarstaat 2006, die per 1 juli 2007 beschikbaar is. Verschil met (eventuele) bijstellingen van de eerdere toekenning, is dat in deze voorlopige afrekening wel rekening wordt gehouden met de effecten van andere ex post compensatiemechanismen als generieke verevening en nacalculatie.
Verzekerden onder de 18 jaar zijn geen nominale premie verschuldigd. Zorgverzekeraars hebben voor verzekerden onder de 18 jaar naast zorgkosten ook beheerskosten (administratie, zorginkoop), waarvoor ze uit het Zorgverzekeringsfonds compensatie ontvangen. De vergoeding uit het Zorgverzekeringsfonds is voor 2006 op € 50 per verzekerde onder de 18 jaar vastgesteld. Dit bedrag is bepaald op basis van historische gegevens over beheerskosten in het kader van de Zfw, waarbij is verdisconteerd dat niet nominaal-premieplichtige verzekerden gemiddeld lagere beheerskosten kennen dan wél nominaal-premieplichtige verzekerden, omdat voor hen gemiddeld minder declaraties verwerkt hoeven worden. Jonge verzekerden zijn immers gemiddeld gezonder dan oudere verzekerden.
Op basis van artikel 22 van de Zvw hebben verzekerden met zorgkosten lager dan een zeker bedrag (voor 2006: € 255) recht op no-claimteruggave. De te verwachten gemiddelde no-claimteruggave die zorgverzekeraars moeten betalen is afhankelijk van hun verzekerdenpopulatie. Zo zullen naar verwachting zorgverzekeraars met een jonge, gezonde populatie gemiddeld vaker en meer no-claimteruggave moeten betalen dan zorgverzekeraars met een oude, ongezondere populatie. Op het moment dat hiermee in de risicoverevening geen rekening zou worden gehouden, treedt verstoring van het gelijke speelveld op. Immers: in dat geval zouden zorgverzekeraars met een jonge, gezonde populatie een gemiddeld hogere nominale premie moeten vragen dan zorgverzekeraars met een oude, ongezondere populatie.
Deze overweging heeft geleid tot differentiëring in de normering van de vergoedingen die zorgverzekeraars aan hun verzekerden betalen in het kader van de no-claimregeling. Differentiatie vindt plaats op grond van de criteria leeftijd en geslacht, aard van het inkomen en regio. Deze uitkering komt in plaats van de geraamde gemiddelde no-claimteruggave waarmee anders – in geval geen invulling was gegeven aan artikel 3.17 van het Besluit zorgverzekering – bij de vaststelling van de bijdrage aan de zorgverzekeraar op basis van het normatieve bedrag en de nominale premies was rekening gehouden. FKG’s en DKG’s zijn bij deze normering buiten beschouwing gelaten, omdat deze – gegeven ook de beperkte bandbreedte waarbinnen de no-claimteruggave valt – slechts zeer beperkte meerwaarde bleken te hebben in aanvulling op de andere criteria.
Bij de herberekening van de bijdrage wordt rekening gehouden met de gerealiseerde totale no-claimteruggave over alle zorgverzekeraars. Dit gebeurt door de oorspronkelijk gehanteerde gewichten voor de normering van de no-claimteruggave aan te passen met een factor die de verhouding weergeeft tussen de gerealiseerde (macro) no-claimteruggave en de oorspronkelijk geraamde (macro) no-claimteruggave.
In artikel 32, vierde lid, onderdeel d, van de Zvw is aangegeven dat bij ministeriële regeling nader wordt geregeld hoe de bijdragen door het College zorgverzekeringen worden betaald. In dit artikel is het uitgangspunt vastgelegd dat het College zorgverzekeringen bij de betaling van de bijdragen aan zorgverzekeraars aansluit bij het gemiddelde betaalpatroon van de zorgverzekeraars. Het College zorgverzekeringen zal het betalingsschema nader uitwerken in beleidsregels.
Algemeen: basisgegevens voor de uitvoering van de risicoverevening
Voor het bepalen van de bijdragen uit het Zorgverzekeringsfonds, bedoeld in de artikelen 32 tot en met 34 van de Zvw, heeft het College zorgverzekeringen specifieke informatie nodig over de kenmerken van verzekerden. Het College zorgverzekeringen kan deze gegevens vragen op grond van het eerste lid van artikel 88 van de Zvw. Voor het functioneren van het vereveningssysteem in de Zvw worden door het College zorgverzekeringen aan zorgverzekeraars vergelijkbare gegevens gevraagd als voorheen werden gevraagd aan ziekenfondsen voor de uitvoering van de Zfw-verstrekkingenbudgettering. De zorgverzekeraars leveren voornamelijk gegevens op geaggregeerd niveau aan bij het College zorgverzekeringen. Uitzonderingen hierop zijn de gegevens die gehanteerd worden voor de compensatie van chronische patiënten (genoemd in het eerste lid), compensatie op basis van het criterium aard van het inkomen (tweede lid) en de gegevens met betrekking tot geboortedatum, geslacht, adres en aard van het inkomen (derde lid). Voor de uitvoering van de risicoverevening is het noodzakelijk dat het College zorgverzekeringen over deze verzekerdengegevens beschikt. Op het moment worden deze gegevens voor de ex ante vaststelling van de normatieve bedragen 2006 op een zodanige wijze opgevraagd en opgeslagen dat ze door het College Bescherming Persoonsgegevens (CBP) beschouwd worden als persoonsgegevens.
Zoals ook bij brief van 3 juni 2005 aan de voorzitter van de Tweede Kamer der Staten-Generaal is aangegeven, is met het CBP afgesproken om na te gaan waar en in hoeverre ‘privacy enhancing technologies’ in het proces van de risicoverevening het door het CBP gesignaleerde privacyrisico kan voorkomen. In het verlengde hiervan is in de zomer van 2005 met het CBP een eerste inventarisatie gemaakt van de mogelijkheden van ‘versleutelingstechnieken’ om te voorkomen dat het College zorgverzekeringen voor de uitvoering van de risicoverevening persoonsgegevens aanhoudt. Na adequate versleuteling zou voor de risicoverevening geen sprake meer zijn van gebruik van persoonsgegevens in de zin van de Wet bescherming persoonsgegevens. Daarbij geldt wel als randvoorwaarde dat het College zorgverzekeringen zijn werkzaamheden op een adequate manier moet kunnen blijven uitvoeren.
Om de mogelijkheid van koppeling van de verschillende informatiestromen ook in de toekomst te waarborgen, is het nodig om bij de verschillende leveranciers van gegevens aan het College zorgverzekeringen op een zelfde wijze te versleutelen. Momenteel voert de Stichting Informatievoorziening Zorg (IVZ) een inventarisatie uit naar de mogelijkheden om de gegevensstromen ten behoeve van de risicoverevening op technische wijze te versleutelen. De verwachting is dat deze inventarisatie uiterlijk eind oktober 2005 is afgerond, waarna nader overleg met CBP, College zorgverzekeringen en ZN plaats zal vinden over de uitwerking van de versleuteling.
Insteek hierbij is om reeds in 2006 over te gaan tot versleuteling van de verzekerdengegevens die het College zorgverzekeringen gebruikt voor de uitvoering van de risicoverevening voor het jaar 2006 (wat betreft de ex post vaststelling van de normatieve bedragen) en verdere jaren, waarbij de basis voor de versleuteling het burgerservicenummer zal zijn. In bijlage 1 wordt een schematische schets gegeven van de huidige situatie wat betreft de ex ante toekenning van de normatieve bedragen en de beoogde eindsituatie, met dan wel zonder versleuteling. Het CBP heeft bij brief van 16 augustus 2005 aangegeven in te kunnen stemmen met de in schema 3 van deze bijlage geschetste beoogde structurele situatie, onder voorwaarde dat het gebruik van persoonsgegevens in een tijdelijke overgangssituatie niet het schema voor de structurele situatie doorkruist.
De tijdelijke overgangssituatie betreft de ex ante toekenning van de bijdragen ten behoeve van het jaar 2006 waarvoor nog persoonsgegevens worden gebruikt. Het CBP heeft bij brief van 16 augustus 2005 aangegeven voor de tijdelijke overgangsfase als randvoorwaarden te hanteren dat slechts tijdelijk gebruik gemaakt wordt van persoonsgegevens en dat koppeling met geanonimiseerde gegevens in de structurele situatie voorkomen wordt. In het vierde lid bij artikel 3.17 is opgenomen dat de persoonsgegevens alleen voor de ex ante berekeningen 2006 worden gebruikt, waarbij tevens is aangegeven dat na gebruik voor dit doeleinde de persoonsgegevens dusdanig worden bewerkt dat zij niet meer tot individuele verzekerden herleidbaar zijn. Hiermee is aan de eisen van het CBP tegemoet gekomen.
Hierbij kan nog aanvullend worden opgemerkt, dat – conform ook de wens van het CBP – wanneer de geneeskundige geestelijke gezondheidszorg in 2007 onder de risicoverevening komt te vallen er voor de normering van de kosten in elk geval geen gebruik gemaakt zal worden van tot de persoon herleidbare gegevens. Dit ook gegeven het gevoelige karakter van deze vorm van zorgverlening.
Als in 2006 het traject van versleuteling verder is uitgekristalliseerd, zal dit zijn beslag vinden in een wijziging van de ministeriële regeling, waarbij tevens nader invulling wordt gegeven aan de regels voor de inrichting van de administratie van het College zorgverzekeringen ten behoeve van de uitvoering van de risicoverevening.
De verzekerdengegevens die gehanteerd worden voor de compensatie van chronische patiënten (genoemd in het eerste lid), compensatie op basis van het criterium aard van het inkomen (tweede lid) en de gegevens met betrekking tot geboortedatum, geslacht, adres en aard van het inkomen die op het moment nog op persoonsniveau worden opgevraagd (derde lid) worden onderstaand nader toegelicht. Daarbij wordt ingegaan op de vraag waarom het gegeven wordt opgevraagd (de noodzaak). Voorts wordt aangegeven wat de informatievraag behelst.
Voor de ziekenfondsen geldt dat zij al meerdere jaren vergelijkbare gegevens aan het College zorgverzekeringen aanleveren, waarbij de informatievraag geen buitensporige inspanningen van gegevensleveranciers vraagt. Hierdoor kan worden verondersteld dat de benodigde inspanningen onder de Zvw redelijkerwijs van zorgverzekeraars kunnen worden gevraagd (proportionaliteit).
Aandachtspunt is dat 2006 voor de risicoverevening geldt als een bijzonder invoeringsjaar. Drie elementen zijn in 2006 van belang, die leiden tot een afwijking van de structurele situatie voor gegevensstromen.
– Ten eerste het eenmalig niet gebruiken van historische gegevens voor de ex post vaststelling van de normatieve bedragen in de risicoverevening 2006. Zorgverzekeraars die in 2005 niet werkzaam zijn onder de Zfw zouden anders in mindere mate in staat zijn adequate gegevens te leveren dan voormalige ziekenfondsen. In de toelichting op het eerste lid wordt hierop ingegaan.
– Ten tweede geldt dat de risicoverevening, wat betreft het criterium DKG’s, in principe uitgaat van dbc-declaraties. Echter, omdat ziekenhuizen pas per 1 januari 2005 zijn overgestapt op dbc’s, zal bij de ex ante toekenning van de vereveningsbijdrage 2006, wat betreft het criterium DKG’s, uitgegaan worden van diagnose-informatie uit de Landelijke Medische Registratie, in combinatie met informatie over nevenverrichtingen op basis van de administratie van verzekeraars.
– Ten derde zal voor de operationalisering van het criterium aard van het inkomen voor de risicoverevening 2006 nog geen gebruik gemaakt kunnen worden van koppelingen via het burgerservicenummer. In de toelichting op het derde lid wordt hierop ingegaan.
In de loop van 2006 wordt bezien in welke mate deze afwijkingen van de structurele situatie zich hebben opgelost voor het toepassingsjaar 2007, en wat de consequenties hiervan zijn voor artikel 3.17.
Zowel FKG’s als DKG’s beogen zorgverzekeraars te compenseren voor de hogere kosten van verzekerden die lijden aan aandoeningen met een chronisch karakter. Door deze compensatie verbetert de gewenste prikkelstructuur in het risicovereveningsmodel: zorgverzekeraars hebben er niet langer financieel nadeel van als ze zich door goed zorg te verlenen aan chronisch zieken aantrekkelijk maken voor deze groepen. Samen met de acceptatieplicht die geldt voor de standaardverzekering, wordt zo een goede toegankelijkheid van de zorgverzekering in het kader van de Zvw gewaarborgd.
De FKG’s zijn gebaseerd op medicijngebruik in het verleden. Het (langdurig) gebruik van specifieke geneesmiddelen vormt een indicator voor ernstige en/of chronische aandoeningen met voorspelbare hoge vervolgkosten. Deze aandoeningen zijn ondergebracht in een aantal (in 2006 zeventien) FKG’s, bijvoorbeeld voor diabetespatiënten, carapatiënten, HIV-geïnfecteerden. Verzekerden die in een FKG worden ondergebracht hebben gemiddeld significant hogere ziektekosten dan andere verzekerden.
Voor de recepten uit jaar t-1 stelt het College zorgverzekeringen in jaar t twee referentiebestanden beschikbaar aan zorgverzekeraars.
a. Het ex post FKG-referentiebestand t-1, waarmee de zorgverzekeraars een selectie uit hun medicijnvoorschriften op basis van de artikelcodes dienen te maken voor de ex post vaststelling van het normatieve bedrag voor verzekerde prestaties jaar t.
b. Het ex ante FKG-referentiebestand t-1, waarmee de zorgverzekeraars een selectie uit hun medicijnvoorschriften op basis van de artikelcodes dienen te maken voor de ex ante toekenning van het normatieve bedrag voor verzekerde prestaties jaar t+1.
In de FKG-referentiebestanden zijn tevens factoren opgenomen ter berekening van het aantal standaarddagdoseringen. De referentiebestanden op zich bevatten geen persoonsgegevens en hoeven daarom niet in de ministeriële regeling te worden vastgelegd. De beide bestanden worden op hetzelfde moment opgeleverd. Het verschil is dat in het ex ante referentiebestand al weer ontwikkelingen relevant voor de risicoverevening in t+1 kunnen zijn verwerkt.
Verzekerden worden in een FKG ingedeeld op basis van hun geneesmiddelengebruik in het jaar voorafgaande aan het budgetjaar. Om dit te bepalen is het noodzakelijk dat zorgverzekeraars bestanden met relevante medicijnvoorschriften aan het College zorgverzekeringen aanleveren. Het gaat per zorgverzekeraar om twee bestanden:
1. Het FKG-bestand t-1 voor ex post vaststelling jaar t: het bestand met relevante medicijnvoorschriften t-1 dat afgeleid is van het ex post FKG-referentiebestand t-1 voor de ex post vaststelling van het normatieve bedrag voor jaar t. Dit bestand dient uiterlijk 1 augustus van jaar t te worden aangeleverd.
2. Het FKG-bestand t-1 voor ex ante toekenning jaar t+1: het bestand met relevante medicijnvoorschriften t-1 dat afgeleid is van het ex ante FKG-referentiebestand t-1 voor de ex ante toekenning van het normatieve bedrag voor jaar t+1. Dit bestand dient uiterlijke 1 augustus van jaar t te worden aangeleverd.
Bijzonderheden in 2006 bij de bepaling van FKG’s
Aandachtspunt is dat het voor 2006 – vanwege de invoering van de Zvw – niet billijk wordt geacht de ex post vaststelling van het normatieve bedrag plaats te laten vinden op basis van FKG-gegevens 2005 (zie ook het vijfde lid van artikel 3.6). Zorgverzekeraars die in 2005 niet werkzaam zijn onder de Zfw zijn namelijk in mindere mate in staat adequate gegevens over FKG’s aan te leveren dan zorgverzekeraars die in 2005 wél werkzaam zijn onder de Zfw. Hiermee zouden de zorgverzekeraars die in 2005 niet werkzaam zijn onder de Zfw (financieel) in het nadeel kunnen zijn bij de FKG-vaststelling in 2006. Er is daarom besloten in 2006 de ex post vaststelling van het normatieve bedrag te baseren op FKG-gegevens uit 2006. Vanaf 2007 zal wel aangesloten worden bij de reguliere systematiek die al gold onder de Zfw, waarbij voor de ex post vaststelling van normatieve bedragen voor het jaar t uitgegaan wordt van FKG-gegevens uit jaar t-1.
DKG’s zijn gebaseerd op zorggebruik in ziekenhuizen. Verzekerden die in jaar t-1 met bepaalde diagnosen zijn opgenomen in een ziekenhuis, hebben in jaar t gemiddeld hogere (vervolg)kosten. In tegenstelling tot FKG’s, die elk naar een zelfstandige medisch homogene aandoeningengroep verwijzen, zijn DKG’s clusters van aandoeningengroepen. De aandoeningengroepen worden geïdentificeerd op grond van informatie over uitgevoerde dbc’s, in principe in het jaar voorafgaand aan het jaar waarvoor de bijdragen aan de zorgverzekeraars worden berekend. Zoals ook reeds bij de toelichting op artikel 3.3 is aangegeven, zijn deze dbc’s op basis van klinische homogeniteit samengevoegd in een aantal diagnosegroepen, die vervolgens op basis van kostenhomogeniteit worden samengevoegd in DKG’s.
Bij de ex ante toekenning van het normatieve bedrag voor jaar t wordt uitgegaan van DKG-informatie uit jaar t-3, en voor de ex post vaststelling van het normatieve bedrag voor jaar t van DKG-informatie uit jaar t-1. Deze DKG-informatie bestaat uit informatie over dbc’s die in het desbetreffende jaar zijn geopend, waarbij op basis van een DKG-referentiebestand – de lijst van dbc’s die leiden tot een DKG – wordt vastgesteld of, en zo ja welke, DKG voor een verzekerde van toepassing is.
De reden dat voor de ex ante toekenning bij DKG’s uitgegaan wordt van gegevens uit jaar t-3 – in tegenstelling tot FKG’s waarbij uitgegaan wordt van jaar t-2 – is dat dbc’s tot maximaal een jaar open kunnen staan. Hierdoor is namelijk pas met een jaar vertraging inzicht in alle geopende dbc’s in een zeker jaar.
Bijzonderheden in 2006 bij de bepaling van DKG’s in de ex ante situatie
Aandachtspunt is dat ziekenhuizen pas per 1 januari 2005 zijn overgestapt op dbc-declaraties. Daarom zijn bij de toekenning van het ex ante normatieve bedrag per zorgverzekeraar voor 2006 (en ook voor 2007) nog niet de benodigde dbc-gegevens voor vaststelling van DKG’s beschikbaar. In plaats hiervan zal in deze jaren bij de ex ante toekenning uitgegaan worden van diagnose-informatie als geregistreerd in de Landelijke Medische Registratie (LMR), in combinatie met informatie over enkele specifieke nevenverrichtingen (chemotherapie, radiotherapie, dialyse, thuisbeademing) uit de zorgverzekeraaradministraties. Hierbij worden alleen diagnosecodes en nevenverrichtingen beschouwd die zich door laten vertalen in dbc’s die de DKG’s bepalen, uitgaande van een vertalingstabel die onder begeleiding van een commissie van medisch-inhoudelijke deskundigen is vastgesteld.
Voor de toekenning van het ex ante normatieve bedrag 2006 – en de hieraan gekoppelde bijdrage uit het Zorgverzekeringsfonds – heeft het College zorgverzekeringen een bestand met gegevens over ziekenhuisverpleging op verzekerdenniveau over het jaar 2003 opgevraagd bij zorgverzekeraars. Deze gegevens bevatten geen diagnose-informatie. Deze informatie wordt toegevoegd aan de gegevens op verzekerdenniveau door een waarschijnlijkheidskoppeling met LMR-gegevens. Bij deze koppeling wordt gekeken naar aansluiting tussen zorgverzekeraarsgegevens over ziekenhuisverpleging en LMR-gegevens met betrekking tot geboortedatum, geslacht, postcode (vier cijfers), opnamedatum, ontslagdatum en opnemend ziekenhuis. Deze waarschijnlijkheidskoppeling vindt plaats op basis van een door de privacy-commissie van Prismant goedgekeurd privacy-protocol. In dit protocol is onder andere geregeld dat de uitvoering van de koppeling, alsmede het maken van de output, zal plaatsvinden bij Prismant in een extra beveiligde omgeving, waarbij alleen geaggregeerde informatie beschikbaar komt voor het College zorgverzekeringen. Door deze koppeling beschikt het College zorgverzekeringen voor de ex ante toekenning per zorgverzekeraar over een verzekerdenbestand met (geconstrueerde) DKG’s.
Voor de ex post vaststelling van het normatieve bedrag 2006 zal gebruik worden gemaakt van de dbc-gegevens 2006. De verwachting is dat het mogelijk is deze dbc-gegevens te versleutelen, zodat niet langer sprake is van persoonsgegevens. Op dit moment is nog niet zeker of deze dbc-gegevens rechtstreeks via zorgverzekeraars kunnen worden verkregen. Hiervoor is nodig dat de zogenoemde optie 7 van de structurele privacyoplossing in 2006 werkzaam is, waarmee zorgverzekeraars – onder strikte condities zullen worden opgenomen in artikel 7.2 van deze regeling (op grond van artikel 87 van de Zvw) – op een laag detailniveau dbc-informatie ontvangen. Een alternatief is uit te gaan van dbc-informatie die beschikbaar is in het Dbc Informatie Systeem (DIS).
Bijzonderheden in 2006 bij de bepaling van DKG’s in de ex post situatie
Wat betreft de ex post vaststelling van het normatieve bedrag in 2006, speelt dezelfde overgangsproblematiek die ook al bij FKG’s genoemd is. Omdat niet alle zorgverzekeraars historische informatie kunnen aanleveren, wordt eenmalig voor de ex post vaststelling van het normatieve bedrag uitgegaan van informatie uit het jaar 2006 zelf (in plaats van 2005), zie ook het vijfde lid van artikel 3.6.
Adequate compensatie chronisch zieken bij overstap naar nieuwe zorgverzekeraar
Onder de Zvw houdt het College zorgverzekeringen niet alleen per zorgverzekeraar bij hoeveel verzekerden in aanmerking komen voor compensatie op grond van DKG’s en FKG’s, maar ook welke verzekerden dit zijn. Achtergrond is dat – mede vanwege de mogelijkheid van collectieve contracten – wordt verwacht dat de mobiliteit van verzekerden onder de Zvw duidelijk hoger komt te liggen dan onder de Zfw. Omdat FKG’s en DKG’s worden vastgesteld op basis van historische informatie (met het invoeringsjaar 2006 als enige uitzondering), is het in een meer volatiele verzekerdenmarkt van belang te kunnen traceren bij welke zorgverzekeraar chronisch zieke patiënten na een overstap naar een andere zorgverzekeraar terecht komen.
Hoewel het om privacyredenen de voorkeur verdient om zo min mogelijk met gegevens op individueel niveau te werken is in dit geval bij het bepalen van de FKG’s en DKG’s er toch voor gekozen om deze gegevens op verzekerdenniveau bij het College zorgverzekeringen te registreren. De reden hiervoor is om een adequate compensatie voor kosten van chronische ziekten mogelijk te maken, zodat ook voor hen het goed mogelijk is van zorgverzekeraar te wisselen. De bevoegdheid hiervoor is geregeld in het eerste lid van artikel 35 van de Zvw, onderdeel c.
Dit maakt het mogelijk om te controleren of de desbetreffende persoon nog steeds bij dezelfde zorgverzekeraar is verzekerd of dat de verzekerde inmiddels naar een andere zorgverzekeraar is overgestapt. In dit laatste geval gaat de extra compensatie behorende bij de verdeelcriteria FKG’s en DKG’s direct over naar de nieuwe zorgverzekeraar. Streven is hierbij gebruik te maken van versleutelde gegevens, zodat er geen sprake meer is van persoonsgegevens.
Bij de toepassing van het criterium aard van het inkomen wordt per zorgverzekeraar rekening gehouden met het aantal verzekerden dat afhankelijk is van verschillende soorten uitkeringen, alsmede met het aandeel zelfstandigen in de verzekerdenpopulatie. Uit jarenlang onderzoek blijkt dat verzekerden met bijvoorbeeld een arbeidsongeschiktheidsuitkering of een bijstandsuitkering aanmerkelijk hogere kosten hebben dan verzekerden die niet van een uitkering afhankelijk zijn. Dit terwijl zelfstandigen juist een consistent lager kostenbeeld laten zien. Een en ander geldt zelfs als rekening wordt gehouden met de aanwezigheid van chronische ziekten, als geïdentificeerd door FKG’s en DKG’s. Door met kostenverschillen naar aard van het inkomen rekening te houden in de risicoverevening, wordt risicoselectie op groepen uitkeringsgerechtigden – dan wel zelfstandigen – voorkomen.
De administraties van de zorgverzekeraars bevatten onder de Zvw geen gegevens die bruikbaar zijn voor het criterium aard van het inkomen. Voor de operationalisering van dit criterium worden daarom externe bronnen gehanteerd. De benodigde gegevens worden door het College zorgverzekeringen verkregen uit de uitkeringsadministratie (polisadministratie) van het UWV, wat betreft bijstandsgerechtigdheid en andere uitkeringen, en de Belastingdienst, wat betreft het al dan niet werkzaam zijn als zelfstandige.
Door het UWV en de Belastingdienst zullen in de toekomst de benodigde gegevens inclusief sofi-nummer dan wel burgerservicenummer aan het Sectoraal Aanspreekpunt voor de zorgverzekeraars (SAPZ) worden geleverd. Het SAPZ omvat een verwijsindex met voor alle Zvw-verzekerden het sofi-nummer en een identificatie van de zorgverzekeraar. Omdat het SAPZ aan ieder sofi-nummer dan wel burgerservicenummer een zorgverzekeraar kan koppelen, kan het College zorgverzekeringen per zorgverzekeraar het criterium aard van het inkomen vast stellen. Ook hier geldt weer dat het streven is om zo spoedig mogelijk gebruik te maken van versleuteling, zodat geen sprake meer is van tot een persoon herleidbare gegevens.
Schema 3 (zie bijlage 1) beschrijft de situatie die het CBP voor ogen heeft in het kader van de risicoverevening, waarbij het SAPZ – zoals het CBP als voorwaarde stelt – een andere verantwoordelijke (in de zin van de WBP) is dan het College zorgverzekeringen. Dit laatste is niet noodzakelijk wanneer ook de gegevens die aan het SAPZ worden verstrekt, versleuteld zouden worden. Deze verantwoordelijkheidsverdeling brengt echter wellicht spanning mee met de taak van het College zorgverzekeringen om aan zorgverzekeraars informatie te verschaffen over dubbele inschrijvingen van verzekerden. Op dit punt zal nog nader overleg met het CBP volgen.
Bijzonderheden in 2006 bij de bepaling van het aard van het inkomen
Voor voormalig particuliere zorgverzekeraars ontbreken in 2005 bij de ex ante toekenning van normatieve bedragen 2006 gegevens over sofi-nummer. De koppeling tussen gegevens van het UWV en Belastingdienst en zorgverzekeraar vindt dan ook voor particuliere verzekerden plaats op basis van het verzekerdenbestand met gegevens over geboortedatum, geslacht, adres en aard van het inkomen, genoemd in het derde lid. De toelichting hieronder gaat hier verder op in.
Voor de uitvoering van de risicoverevening 2006 is in tegenstelling tot voorgaande jaren éénmalig sprake van een uitvraag van volledige adres-gegevens over het jaar 2005, in combinatie met geboortedatum, geslacht en aard van het inkomen op basis van de verzekeringsgrond onder de Zfw (de zogenoemde GAR-gegevens). Hierbij kan de verzekeringsgrond alleen ingevuld worden door (voormalige) ziekenfondsen en niet door (voormalige) privaatrechtelijke en publiekrechtelijke zorgverzekeraars. Voor deze groep zorgverzekeraars worden de onder het tweede lid genoemde UWV- en Belastingdienst-gegevens gebruikt voor de operationalisering van het criterium aard van het inkomen, waarbij koppeling plaatsvindt met de GAR-gegevens om vast te stellen bij welke zorgverzekeraar de desbetreffende verzekerde verzekerd is. Deze GAR-gegevens worden tevens voor de ex ante normering 2006 gebruikt om vast te stellen hoeveel verzekerden per verzekeraar voorkomen in een postcodegebied, waarbij nog gedifferentieerd wordt tussen voormalig ziekenfondsverzekerden en voormalig particulier verzekerden. Voor dit doeleinde zouden echter ook meer geaggregeerde gegevens volstaan.
Informatie uit ditzelfde bestand wordt ook door het College zorgverzekeringen gebruikt voor het maken van verzekerdenramingen. Deze ramingen zijn allereerst van belang bij de vaststelling van de gewichten van de criteria in de risicoverevening: deze moeten immers dusdanig gekozen worden dat het totale macro-prestatiebedrag verdeeld wordt, waarbij het (geraamd) aantal verzekerden onderverdeeld naar de verschillende klassen van de criteria medebepalend is. Hiernaast wordt het bestand gebruikt om inzicht te krijgen in de (verwachte) verzekerdenportefeuilles per zorgverzekeraar, om zo een goede (ex ante) toekenning van het normatieve bedrag mogelijk te maken.
Voor het maken van deze ramingen zou het College zorgverzekeringen in principe kunnen volstaan met een minder gedetailleerd bestand (bijvoorbeeld in plaats van geboortedatum volstaat voor de raming alleen geboortejaar; in plaats van volledige adresgegevens volstaat postcodegegevens).
Als bij de koppeling gebruik kan worden gemaakt van het sofi-nummer dan wel burgerservicenummer, is het niet langer noodzakelijk om volledige adresgegevens op te vragen voor koppeling met de UWV- en Belastingdienst-gegevens, wat betreft het criterium aard van het inkomen. Voor het gebruik ten behoeve van de verzekerdenramingen kan het bestand dusdanig worden ingeperkt (bijvoorbeeld door geboortedatum te vervangen door geboortejaar, en adresgegevens door postcodegegevens) dat het niet langer persoonsgegevens bevat.
Het vierde lid geeft aan dat het gebruik van persoonsgegevens, genoemd in de voorgaande leden, is gelimiteerd tot 2006. In de eerdere leden is alleen verwezen naar Artikel 32 van de Zvw, de ex ante toekenning van de bijdragen, en niet naar Artikel 34, de ex post vaststelling van de bijdragen, waarmee feitelijk de gegevens alleen voor de ex ante toekenning 2006 kunnen worden gebruikt. Tevens is in het vierde lid aangegeven dat na gebruik voor de ex ante berekening van het normatieve bedrag 2006, de gegevens dusdanig worden bewerkt dat zij niet langer tot individuele verzekerden zijn te herleiden. Hiermee wordt voorkomen dat persoonsgegevens die in de tijdelijke overgangsfase worden verwerkt gerelateerd kunnen worden aan de geanonimiseerde gegevens die in de structurele situatie zullen worden verwerkt. Bij deze bewerkingen valt bijvoorbeeld te denken aan het verwijderen van volledige adresgegevens uit de GAR-bestanden na koppeling met bestanden van UWV en Belastingdienst.
Er is voor gekozen om aan te geven dat het verwijderen van identificerende kenmerken uiterlijk 1 juli 2006 plaats zal vinden. De motivatie voor deze datum is gelegen in het feit dat verzekerden tot 1 mei 2006 nog met terugwerkende kracht van zorgverzekeraar kunnen wisselen. Pas na deze datum ligt dus vast bij welke verzekeraar een verzekerde is ingeschreven. Voorzien is dat rond deze datum een herrekening plaatsvindt van de normatieve bedragen, om mogelijke liquiditeitsproblemen bij verzekeraars te voorkomen. Op het moment dat na 1 mei 2006 vastligt bij welke verzekeraar een persoon is ingeschreven, kan in plaats van tot persoon herleidbare gegevens eenvoudigweg volstaan worden met een indicator van bij welke verzekeraar een verzekerde is ingeschreven. Koppeling met versleutelde informatie is na het verwijderen van identificerende kenmerken niet aan de orde.
Aandachtspunt is nog dat de voortgang op het punt van de versleuteling van persoonsgegevens – waarmee in het vervolg voor de risicoverevening geen gebruik zou hoeven te worden gemaakt van persoonsgegevens – mede afhankelijk is van de voortgang met betrekking tot het burgerservicenummer. Beoogd is dat het burgerservicenummer per 1 januari 2006 wordt ingevoerd. Op het moment dat hier vertraging optreedt, zal – ook in overleg met het CBP – bezien worden of er alternatieve manieren zijn om gebruik van persoonsgegevens te vermijden, of dat verlenging van de duur van de periode waarvoor persoonsgegevens worden gehanteerd noodzakelijk is.
Hoofdstuk 4. Bepalingen omtrent het Zorgverzekeringsfonds
Hoofdstuk 5. Bepalingen omtrent de inkomensafhankelijke bijdrage
Hoofdstuk 6. Het College zorgverzekeringen en het College toezicht
Hoofdstuk 7. Gegevensverstrekking
Met deze overgangsbepaling wordt bereikt dat indien de verzekerde reeds voor de inwerkingtreding van de Zvw in het bezit is van een hoortoestel daarmee bij de toepassing van artikel 2.14, derde tot en met zesde lid, van de Regeling zorgverzekering, rekening wordt gehouden. Dat geldt zowel met betrekking tot de vraag of er sprake is van een eerste verstrekking dan wel welke termijn van toepassing is. Termijnen vóór 1 januari 2006 tellen mee bij de vaststelling welke bijdrage verschuldigd is.
Onder deze regeling zijn ook gebracht de zorg die voorheen op grond van de paragrafen 2.2.3 (blindengeleidehonden), 2.2.12 (hulphonden) of 3.2.5 (robotarm) van de Regeling subsidies AWBZ en Ziekenfondswet werd gesubsidieerd. Voor zover voor verzekerden het recht op deze gesubsidieerde zorg was vastgesteld, maar nog niet gegeven, is artikel 2.5.3 van de Invoerings- en aanpassingswet Zorgverzekeringswet van toepassing. Ontving de verzekerde de gesubsidieerde zorg op het tijdstip van inwerkingtreding van de Zvw, dan is artikel 2.5.4 van de Invoerings- en aanpassingswet Zorgverzekeringswet van toepassing. Voor de hulphonden betekent dit bijvoorbeeld dat het indicatie-advies dat door Argonaut voor een periode van twee jaar wordt afgegeven, gedurende die periode ook van toepassing is op het recht op een hulphond op grond van deze regeling.
De Minister van Volksgezondheid, Welzijn en Sport,
J.F. Hoogervorst
Deze bijlage schetst aan de hand van drie schema’s een beeld van de informatie-uitwisselingen tussen partijen en het CVZ in het kader van de uitvoering risicoverevening Zvw.
Bij schema 1 gaat het om de ex ante vaststelling risicoverevening 2006. Het betreft het vaststellen van de ex ante bijdragen uit het Zorgverzekeringsfonds op basis van gegevens 2005 (en eerdere jaren). Bij de aard van het inkomen zijn de gegevens voor ziekenfonds-verzekerden bij de verzekeraars bekend. Bij particulier-verzekerden is dat niet geval en zijn die afkomstig van UWV en BD.
Bij DKG’s wordt bij de ex ante vaststelling uitgegaan van ICD-gegevens afkomstig uit de LMR bij Prismant.
In de schema’s 2 en 3 wordt uitgegaan van een situatie waarbij verzekeraars, ziekenhuizen, BD en UWV beschikken over een (gecheckt) burgerservice-nummer (bsn).
Schema 2 geeft weer de situatie zonder versleuteling.
Schema 3 geeft weer de situatie met versleuteling op basis van het bsn.
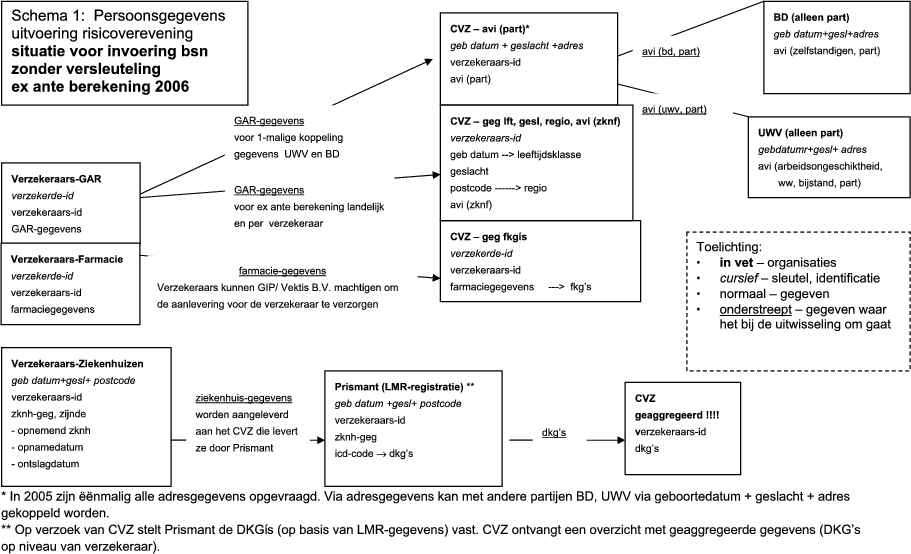
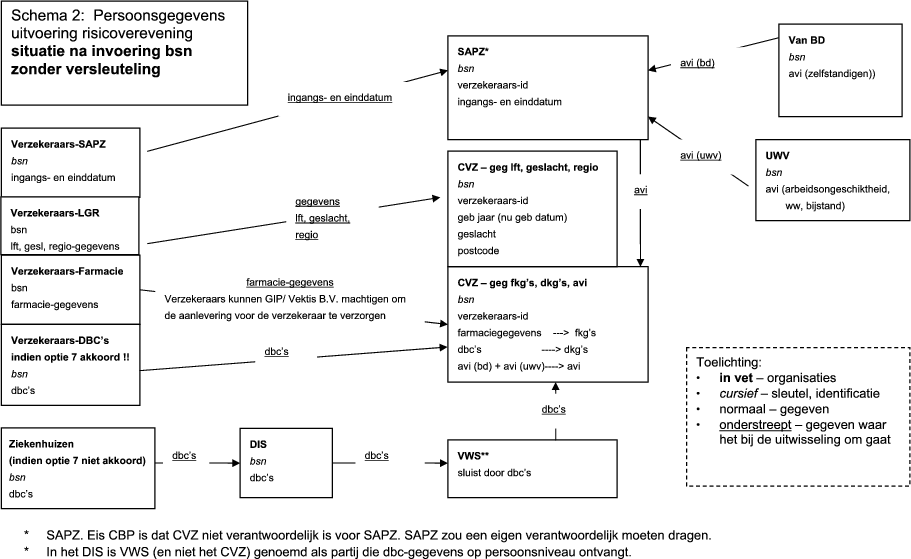
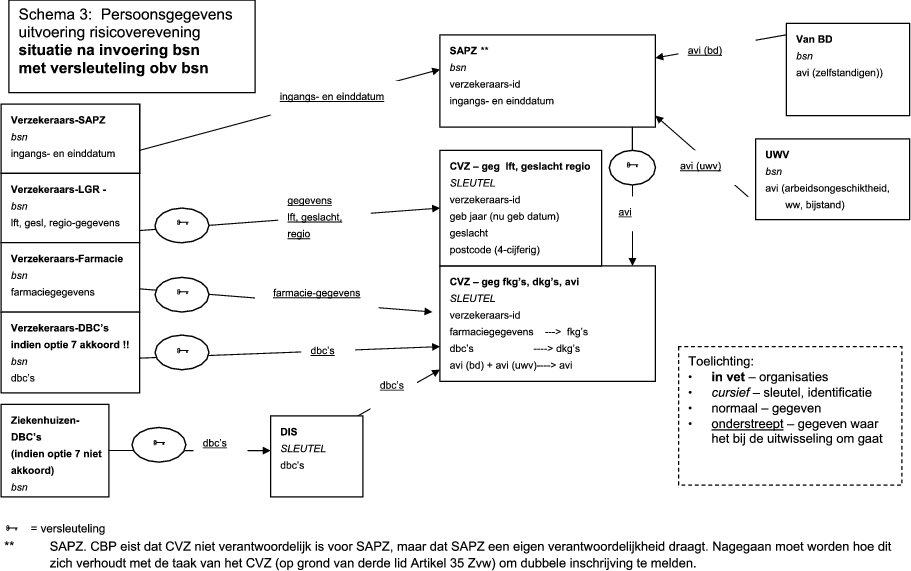
Kopieer de link naar uw clipboard
https://zoek.officielebekendmakingen.nl/stcrt-2005-171-p15-SC71392.html
De hier aangeboden pdf-bestanden van het Staatsblad, Staatscourant, Tractatenblad, provinciaal blad, gemeenteblad, waterschapsblad en blad gemeenschappelijke regeling vormen de formele bekendmakingen in de zin van de Bekendmakingswet en de Rijkswet goedkeuring en bekendmaking verdragen voor zover ze na 1 juli 2009 zijn uitgegeven. Voor pdf-publicaties van vóór deze datum geldt dat alleen de in papieren vorm uitgegeven bladen formele status hebben; de hier aangeboden elektronische versies daarvan worden bij wijze van service aangeboden.
