Kamerstuk
| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer | Datum vergadering |
|---|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2002-2003 | 28828 nr. 3 |
Zoals vergunningen, bouwplannen en lokale regelgeving.
Adressen en contactpersonen van overheidsorganisaties.
U bent hier:

| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer | Datum vergadering |
|---|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2002-2003 | 28828 nr. 3 |
Vastgesteld 23 april 2003
In de vaste commissie voor Volksgezondheid, Welzijn en Sport1 bleek er bij diverse fracties behoefte te bestaan vragen ter beantwoording voor te leggen aan de minister van Volksgezondheid, Welzijn en Sport over zijn brieven van 7 en 25 februari en van 28 maart 2003 inzake declaratiefraude in de zorg (respectievelijk VWS-03-148, 28 600 XVI, nr. 109 en 28 828, nr. 1) alsmede aan de minister van Justitie over zijn brief van 17 maart 2003 inzake fraudebestrijding in de zorg (28 600 XVI, nr. 112).
De op 28 maart en 4 april 2003 toegezonden vragen zijn met de brief van 18 april 2003 door de minister van Volksgezondheid, Welzijn en Sport en met de brief van 22 april 2003 door de minister van Justitie beantwoord.
De vragen en de daarop gegeven antwoorden, voorzien van een inleiding, zijn hieronder afgedrukt.
Bij uw brieven van 28 maart en 4 april 2003 hebt u in totaal 219 schriftelijke vragen inzake zorgfraude gesteld aan respectievelijk de Minister van Justitie en mijzelf. Hierbij bied ik u de antwoorden aan op 128 van de aan mij gestelde vragen. Van de Minister van Justitie ontvangt u separaat antwoord op 36 aan hem gestelde vragen. Onder verwijzing naar mijn brief van 11 april 2003 (VWS03-450) treft u hieronder een overzicht aan van de vragen die separaat door de minister van Justitie worden beantwoord alsmede van de vragen die niet op dit moment worden beantwoord.
I. Separate beantwoording door de Minister van Justitie:
Brief Minister van Justitie van 17 maart 2003 (28 600 XVI, nr. 112)
1. CDA; 2. VVD; 3. VVD; 4. VVD; 5. VVD; 6. VVD; 9. SP; 10. SP; 11. SGP; 12. SGP; 13. SGP; 14. SGP; 15. SGP; 16. SGP; 17. SGP; 18. SGP
Brief Minister van Volksgezondheid, Welzijn en Sport van 25 februari 2003 (28 600 XVI, nr. 109)
2. PvdA; 4. PvdA; 5. PvdA; 7. PvdA; 8. PvdA; 9. PvdA; 10. PvdA; 29. VVD; 31. VVD; 42. CU; 43. CU; 44. CU; 48. SGP; 49. SGP
Rapport Frauderisico-analyse Universiteit Twente
37. VVD; 38. VVD; 89. SGP
Brief Zorgverzekeraars Nederland d.d. 20 maart 2003
11. SP; 12. SP
Brief Minister van Justitie van 17 maart 2003 (28 600 XVI, nr. 112)
7. VVD; 8. SP
II. De volgende vragen worden uiterlijk 16 mei 2003 beantwoord
Rapport Frauderisico-analyse Universiteit Twente
2. CDA; 3. CDA; 23. VVD; 34. VVD; 39. VVD; 40. VVD; 45. VVD; 48. VVD; 50. VVD; 52. VVD; 56. VVD; 60. VVD; 61. VVD; 64. VVD; 67. VVD; 68. SP; 69. SP; 74. GL; 78. GL
Rapportage van de Belastingdienst/FIOD-ECD en het CTG
2. SGP
Rapport Auditdienst frauderisico's particuliere verzekeraars
6. VVD; 7. VVD; 10. VVD
Brief Zorgverzekeraars Nederland d.d. 20 maart 2003
1. VVD; 2. VVD; 3. VVD; 4. VVD; 5. VVD; 6. VVD; 8. VVD; 9. SP; 10. SP
Brief Minister van Volksgezondheid, Welzijn en Sport van 25 februari 2003 (28 600 XVI, nr. 109)
26. VVD; 32. VVD; 36. SP
Brief Minister van Volksgezondheid, Welzijn en Sport van 7 februari 2003 (VWS-03-148)
4. CDA
CTZ-rapport Risico's op misbruik in Ziekenfondswet en AWBZ
3. VVD; 4. VVD; 5. VVD; 6. VVD; 7. VVD; 8. VVD; 9. VVD; 10. VVD; 11. VVD; 13. VVD; 14. VVD; 15. VVD; 16. VVD; 17. VVD; 18. SP; 19. SP; 20. SP; 21. SP; 25. SP
Vragen en antwoorden minister van Volksgezondheid, Welzijn en Sport
Brief minister van Volksgezondheid, Welzijn en Sport van 7 februari 2003 (VWS-03-148)
Op 10 februari 2000 kreeg het CTG een verzoek van de minister van VWS een onderzoek in te stellen naar de juistheid en rechtmatigheid van ingediende declaraties. Wat was de directe aanleiding tot dit verzoek van de minister?
Er was geen concrete aanleiding. Wel was nodig om in beeld te brengen in hoeverre controle door ziektekostenverzekeraars wordt verricht op de juistheid van de declaraties.
Het FIOD-ECD rapport «De intentie tot preventie» werd op 2 juli 2002 door het CTG ontvangen. Welke maatregelen heeft het CTG genomen op basis van de conclusies uit dit rapport? Heeft er overleg tussen het CTG en VWS plaatsgevonden over de uitkomst van dit onderzoek? Zo ja, wat was hiervan het resultaat?
Nadat ik het rapport van het CTG had ontvangen, heeft daarover ambtelijk overleg met CTG en FIOD-ECD plaatsgevonden. Het FIOD-ECD rapport «De intentie tot preventie» gaat vooral in op de wijze waarop verzekeraars binnen hun eigen organisatie aandacht geven aan fraudesignalering en -preventie. De conclusie was dat er van een systematische en gestructureerde aanpak van fraude bij verzekeraars lang niet altijd sprake bleek te zijn. Dit ondanks het feit dat Zorgverzekeraars Nederland (ZN) al vanaf 1999 bezig is met het ontwikkelen van het fraudebeleid bij verzekeraars (zie pag. 40 van de frauderisico-analyse van de Universiteit van Twente). Gezien die conclusie lag het niet op de weg van het CTG, maar op de weg van de brancheorganisatie ZN om zorgverzekeraars verder aan te zetten tot een actief fraudebeleid. Het rapport is door het CTG op 2 augustus 2002 aan ZN gezonden. In de aanbiedingsbrief is een weergave van de conclusies opgenomen.
Zorgverzekeraars controleren in eerste instantie of aanbieders van zorg zich houden aan de vastgestelde maximumtarieven. Vindt er ook controle plaats of er daadwerkelijk ook een prestatie is geleverd door de aanbieders van zorg? Zo ja, op welke wijze en hoe vaak vindt zo'n controle plaats? Is dit steekproefsgewijs of alleen bij een verdenking?
Ziekenfondsen controleren op verschillende voorwaarden opdat alleen daadwerkelijk geleverde, verzekerde zorg ten laste van de ziekenfondsverzekering wordt betaald ten behoeve van een terecht ingeschreven verzekerde die echt aangewezen was op de zorg. De controle of een prestatie daadwerkelijk is geleverd, wordt de materiële controle genoemd. In het rapport van het CTZ staan deze controles meer uitgewerkt beschreven. In het antwoord op vraag 65 van de VVD naar aanleiding van de frauderisico-analyse ga ik op de mate van uitvoering van dit soort controles nader in.
Kan inzicht worden gegeven welke activiteiten de FIOD respectievelijk de ECD op eigen initiatief hebben ondernomen om fraude in de zorg aan te pakken. Kan een overzicht alsmede resultaten bijv. over de afgelopen 8 jaar worden gegeven?
De beleid- en toezichtonderzoeken door de ECD en zijn opvolger FIOD-ECD zijn of worden in de afgelopen acht jaren verricht in overleg of na opdracht van de minister van VWS en vanaf 2000 het CTG. De minister van VWS en het CTG kunnen geen opdracht verstrekken aan de FIOD-ECD tot het doen van opsporing. Daarover beslist de FIOD-ECD zelf in overleg met het Openbaar ministerie.
Over de resultaten van beleid-, toezicht- en opsporingsonderzoek in het kader van de WTG door de ECD is de Tweede Kamer der Staten-Generaal als volgt bericht.
Desgevraagd zond de minister van Volksgezondheid, Welzijn en Sport, de Tweede Kamer mede namens de minister van Economische Zaken, op 26 juli 1997 een brief over declaratiegedrag in de zorgsector. Bij die brief was gevoegd het rapport van de ECD 1½ jaar controle Wet tarieven gezondheidszorg. De brief bevat een aantal onderzoeksonderwerpen (Kamerstukken II, 96–97, 25 432, nr. 1). De door de Vaste Commissie gestelde vragen over de brief en het rapport zijn beantwoord op 16 januari 1998 (Kamerstukken II, 96–97, 25 432, nr. 2).
Op 12 maart 1998 heeft de minister van VWS bij brief, kenmerk VPZ/P-98843, het rapport inzake de onderzoeken die de ECD in 1997 heeft verricht in het kader van de handhaving van de WTG toegezonden aan de Voorzitter van de Eerste Kamer der Staten-Generaal en de Voorzitter van de Tweede Kamer der Staten-Generaal. (Geen kamerstuk). Getuige de besluitenlijst van procedurevergadering van woensdag 25 maart 1998 van de Commissie zijn de brief en rapport voor kennisgeving aangenomen.
Over de door de ECD verrichte werkzaamheden in het kader van de WTG is gerapporteerd in een bijlage bij het Jaaroverzicht Zorg 1999 (Kamerstukken II, 98–99, 26 204, nr. 3, bijlage A7.5). De FIOD-ECD hield zich voornamelijk bezig met onderzoek bij thuiszorginstellingen, dat in 1999 werd afgerond (Pantheon-affaire).
Over de door de ECD verrichte werkzaamheden in het kader van de WTG is gerapporteerd in een bijlage bij het Jaaroverzicht Zorg 2000 (Kamerstukken II, 1999–2000, 26 801, nr. 3, bijlage A6.6).
Het thuiszorgonderzoek van de FIOD-ECD werd door de Staatssecretaris van VWS bij brief van 26 augustus 1999, kenmerk Z/P-992198, aan de Tweede Kamer aangeboden (vws99-1217) en door de Kamer betrokken bij de behandeling van de Zorgnota en de begroting.
Over de door de ECD verrichte onderzoeken in het kader van de WTG is gerapporteerd door middel van het Jaarverslag CTG over 2000, bladzijde 80 e.v.en Bijlage VI. Het betreft rugadviescentrum, logopedisten,verwijzingsconsult naar fysiotherapeuten door huisartsen, declaratiegedrag van orthodontisten, de rol van factormaatschappijen en clearinghouses, zelfstandige behandelcentra en vergoedingsgedrag van verzekeraars. Het jaarverslag is naar de Tweede Kamer gezonden op 8 oktober 2001, kenmerk Z/T&S-2217 123.
Over de door de FIOD-ECD verrichte werkzaamheden in het kader van de WTG is gerapporteerd door middel van het Jaarverslag CTG over 2001, bladzijde 87 e.v..Het betrof de afronding van het onderzoek zelfstandige behandelcentra en het starten van nieuwe onderzoeken als opbrengstverantwoording persoonsgebonden budget en vergoedingsgedrag verzekeraars.
Het jaarverslag is naar de Tweede Kamer gezonden op 7 november 2002, kenmerk Z/T&S/2322289 (vws 0201250).
Het onderzoek vergoedingsgedrag verzekeraars «De intentie tot preventie» is door de FIOD-ECD afgerond en aan het CTG aangeboden. Het CTG heeft het rapport in augustus doorgezonden naar de minister van VWS. Het rapport is bij brief van 7 februari 2003, kenmerk DBO-2356842, aan de Tweede Kamer toegezonden. Het jaarverslag van het CTG is nog niet vastgesteld.
De lopende onderzoeken zijn opbrengstverantwoording persoonsgebonden budget, thuiszorg-, kraamzorg-, dagverzorging ouderen en administratievoorschriften farmaceutische hulp.
Uit de verzenddatum blijkt dat het rapport van het CTG «De intentie tot preventie» in augustus 2002 aan de minister is verstuurd. Wat is de reden geweest om de vaste commissie voor VWS hiervan niet op de hoogte te brengen?
Aan de Tweede Kamer is herhaaldelijk bericht dat de Kamer over de inzet van de FIOD-ECD bij beleid- en toezichtonderzoeken in opdracht van het CTG wordt geïnformeerd door middel van het jaarverslag van het CTG, zodat die onderzoeken in de juiste context worden geplaatst. Zie § 2.1 van de bijlage bij mijn brief van 25 februari 2003. Van de zijde van de Kamer is tegen deze wijze van informatievoorziening geen bezwaar vernomen. Ook over de resultaten van dit onderzoek zou en zal de Kamer op deze wijze zijn geïnformeerd. Er is geen enkele reden om de Vaste Commissie niet op de hoogte te brengen van dat onderzoek.
Door het ontbreken van fraudecoördinatoren en fraudeprotocollen bij enkele zorgverzekeraars bestaat het risico dat een groot aantal gevallen van onregelmatigheden en fraude niet opgemerkt worden door zorgverzekeraars. Bent u van mening dat het risico op fraude zo klein mogelijk moet zijn, en daarom iedere zorgverzekeraar een onafhankelijke fraudecoördinator in dienst zou moeten hebben? Zo nee, waarom niet? Zo ja, wat wordt er momenteel ondernomen om dit zo spoedig mogelijk te bewerkstelligen?
Ik ben van mening dat het risico op fraude zo klein mogelijk moet zijn. Dat is ook de reden waarom ik heb gekozen voor een frauderisico-analyse. ZN geeft in zijn brief van 20 maart 2003 aan dat het aantal fraudecoördinatoren na het uitbrengen van «Reden tot zorg» is gestegen van 19 naar 33 personen die nu 95% van de zorgverzekeringsmarkt vertegenwoordigen. ZN geeft in zijn brief het belang hiervan aan. Ik verwacht dan ook dat een 100%-dekking binnen afzienbare tijd kan worden bereikt.
Brief minister van Volksgezondheid, Welzijn en Sport van 25 februari 2003 (28 600 XVI, nr. 109)
Welke verklaring kan worden gegeven over het feit dat de SG in de brief van 8 januari 2002 de conclusie trekt dat er weinig mogelijkheden voor fraude in de zorg zijn terwijl de minister op 10 februari 2000 het CTG heeft verzocht een onderzoek in te stellen naar fraude in de zorg (later uitgevoerd door FIOD-ECD)?
Het gaat hier om twee verschillende zaken. De brief van 10 februari 2000 verzoekt aan het CTG in zijn werkprogramma een aantal toezichtonderzoeken op de nemen. Uit dat verzoek kan geen conclusie worden getrokken over de mogelijkheden noch over de omvang van fraude in de zorg. De brief van 8 januari 2002 richt zich specifiek op de vraag of mijn departement vertegenwoordigd moet worden in de stuurgroep die zich richt op bestrijding fraude/financieel-economische criminaliteit. Deze brief signaleert fraudemogelijkheden voor burgers, verzekeraars en zorgaanbieders die in de op 28 maart aan u toegezonden rapportages ook worden gesignaleerd. De brief constateert dat er geen harde cijfers zijn. Tot die conclusie komen de onderzoekers ook. De mogelijke suggestie dat er een verband kan worden gelegd tussen de bedoelde brieven deel ik niet.
Is er inmiddels meer duidelijkheid over de exacte omvang van fraude in de zorg? Zo ja, kunt u aangeven wat de verhouding is tussen fraude door zorgverleners en door zorgverzekeraars? Zo nee, wanneer verwacht u hier inzage in te kunnen geven?
Ik verwijs voor het antwoord op deze vraag naar het standpunt op het eindrapport en de deelrapportages inzake de frauderisico-analyse.
Wanneer is het rapport aan het ministerie van Volksgezondheid, Welzijn en Sport gestuurd? Heeft er vervolgens overleg plaatsgevonden tussen beide betrokken ministeries over de inhoud van het rapport? Zo ja, wie waren hierbij betrokken en wat was de status van het overleg?
Het rapport «Zorg om zorgfraude» is «onderhands» per mail aan een medewerker van mijn departement gezonden op 21 maart 2001. Een officiële aanbieding van dat rapport heeft nimmer plaats gevonden. Tussen medewerkers van de beide ministeries is geen overleg over dat rapport geweest. Wel is overleg geweest tussen de opsteller van het rapport en medewerkers van mijn departement met het oog op de verbetering van de handhaving van de Wet tarieven gezondheidszorg. Ik berichtte u daarover.
Waarom is er in de periode 2000–2002 tijdens de vergaderingen van het CVZ niet gesproken over fraude, misbruik en oneigenlijk gebruik?
Zoals in de beantwoording van de vragen van de heer Wilders van 18 februari 2003 is aangegeven, heeft het College voor zorgverzekeringen (CVZ) taken op het terrein van sturing, financiering en uitvoering van de Ziekenfondswet en de AWBZ. In het kader van deze taken heeft de toenmalige rechtsvoorganger van het CVZ – de Ziekenfondsraad – in 1998 en in 1999 circulaires vastgesteld, waarin de ziekenfondsen worden opgeroepen samenhangend beleid te ontwikkelen gericht op het voorkomen van fraude/misbruik en oneigenlijk gebruik. Het CVZ heeft in de periode daarna steeds gevolgd hoe ziekenfondsen hieraan invulling geven. Het CVZ heeft daarbij gebruik gemaakt van de informatie die in het kader van het toezicht op de ziekenfondsen beschikbaar komt. «Misbruik en oneigenlijk gebruik» is een vast onderdeel bij de toezichtsonderzoeken van het College van toezicht op de zorgverzekeringen (CTZ). In de jaren 2000–2002 heeft dit voor het CVZ geen aanleiding gegeven de circulaires aan te passen. Dit onderwerp is in deze periode ook niet als zodanig aan de orde geweest in de bestuursvergaderingen van het CVZ.
Waarom heeft u door het voorbehoud van gebrek aan een duidelijke definitie de tweede vraag niet volledig beantwoord? Weet u echt niet wat zorgfraude is? Welke definitie heeft u zelf dan gehanteerd om vraag 2 te beantwoorden? (blz. 1)
Zie het antwoord op vraag 13. VVD.
Wilt u zich dus niet gemakshalve politiek indekken en verschuilen achter het zogenaamd «ontbreken van volstrekte duidelijkheid over de reikwijdte van het gehanteerde begrip zorgfraude», maar vraag 2 opnieuw – en nu ook volledig – beantwoorden, waarbij u de breedst mogelijke definitie inzake zorgfraude kan hanteren, nl. alles dat direct of indirect met zorgfraude te maken heeft of daartoe kan leiden? Realiseert u zich dat indien u dit bij de beantwoording van vraag 2 niet volledig en in de meest ruime zin doet u de Kamer door haar gevraagde informatie onthoudt? (blz.1)
Ik heb, zoals ik al aangaf, vraag 2 zo volledig als mogelijk was beantwoord. Ik heb hierbij een opbouw gekozen die overeenkomt met de opbouw die is gehanteerd bij de opzet van de meergenoemde frauderisico-analyse. In het kabinetsstandpunt over de frauderisico-analyse ben ik verder ingegaan op de definitie van het begrip zorgfraude. Het gaat in mijn ogen tegen deze achtergrond vrij ver om mij – zoals in de vragen 12 en 13 gebeurt – het verwijt te maken dat ik geen duidelijke definitie hanteer, terwijl toch eerder sprake was van een onduidelijke definitie in de oorspronkelijk op 18 februari 2003 aan mij gestelde vraag. De in vraag 13 vermelde «breedst mogelijke definitie» acht ik onwerkbaar. Iedere suggestie dat ik de Kamer de door haar gevraagde informatie zou onthouden werp ik verre van mij. Ik ben van opvatting dat ik de Kamer adequaat heb geïnformeerd.
Acht u de middelen waarmee uw ministerie is opgetreden tegen de fraude voldoende? Welke doelstellingen stelt u zichzelf als het gaat om de bestrijding van fraude in de zorgsector? Kunt u dit zowel kwalitatief als kwantitatief onderbouwen?
Ik ben van opvatting dat het stelsel van toezicht op de uitvoering van publieke zorgverzekeringen voldoende mogelijkheden biedt voor een adequaat beleid ten aanzien van fraude en M&O-beleid. Het zijn overigens vooral de uitvoeringsorganen zelf die dienen op te treden tegen fraude. Dat ze deze taak serieus nemen, blijkt ook uit het rapport «Reden tot Zorg» van ZN. Ik ga er van uit dat de resultaten van de frauderisico-analyse eveneens aanleiding zijn tot verdere impulsen voor een adequaat fraudebeleid.
Voor het overige verwijs ik gaarne naar het standpunt op het eindrapport en de deelrapportages over de frauderisico-analyse.
Wilt u zo snel als mogelijk een uitputtend en volledig overzicht geven van alle stukken, adviezen of nota's over zorgfraude in de meest brede zin, die de afgelopen tien jaar gevraagd of ongevraagd door alle organen in de zorg zoals CVZ, CTZ, CTG, CBZ, CSZ en SUO, maar ook andere relevante organen en instanties (zoals bijvoorbeeld het OM, FIOD etc.) geproduceerd zijn? Wilt u daarbij ook aangeven of, en zo ja wanneer, en op welke wijze het ministerie van VWS kennis heeft genomen van deze stukken, en daarbij ook separaat aangeven wat er concreet mee is gebeurd, en welke stukken wanneer door de regering naar de Kamer zijn gezonden?
In mijn antwoord nr. 2 van 25 februari 2003 heb ik reeds een zo volledig mogelijk overzicht verstrekt van relevante informatie op dit vlak over de afgelopen drie jaar. In het antwoord op vraag 5 naar aanleiding van mijn brief van 7 februari 2003 ben ik reeds ingegaan op de activiteiten van FIOD en ECD over de afgelopen acht jaar, inclusief de wijze waarop de Kamer daarover is geïnformeerd. Ik ben vooralsnog niet bereid de informatie uit te breiden tot meer organen en om verder terug te gaan in de tijd. Ik denk namelijk niet dat dit veel zal toevoegen aan wat de Kamer reeds weet. Met verwijzing naar mijn antwoord op de vragen 12 en 13 wijs ik er bovendien op dat de gevraagde definitie «in de meest brede zin» onwerkbaar is. Gezien de inspanning die er al met al voor nodig zal zijn, wegen de kosten en de te verwachten baten van het verzamelen van de gevraagde informatie niet tegen elkaar op.
Kunt u een opsomming geven van alle concrete maatregelen die u gaat nemen met het oog op fraudebestrijding? Wanneer worden deze maatregelen van kracht?
Ik verwijs naar het standpunt op de frauderisico-analyse.
Wie is de verantwoordelijke bewindspersoon op het terrein van fraudeonderzoek, respectievelijk fraudepreventie, respectievelijk fraudebestrijding in de zorg; de minister van Justitie of de minister van VWS?
De minister van VWS. De minister van Justitie heeft een coördinerende taak.
Hoe gaat u in het kader van de fraudebestrijding een grotere alertheid, de verbetering van werkwijze en de verbetering van informatievoorziening ten behoeve van uzelf concreet uitvoeren?
Ik heb opdracht gegeven de ambtelijke communicatiestructuur over fraude te verbeteren. Dit waarborgt een betere coördinatie van de informatie over fraude, waar die in het departement ook binnen komt.
Zorgfraude is voorts in mijn overleg met de ambtelijke leiding van het departement een vast agendapunt.
Beide maatregelen dragen bij aan door mij beoogde verbeteringen met betrekking tot dit dossier.
Functioneert uw SG naast de door uzelf genoemde beoordelingsfouten en missers, op een voor u uitstekende wijze? Welke criteria hanteert u daarbij? Heeft u een externe deskundige gevraagd de leiding van de frauderisico-analyse op zich te nemen vanwege de publieke commotie of vanwege de beoordelingsfouten en missers van uw SG? Hoeveel niet adequate beoordelingen, majeure missers en tekortkomingen en onvoldoende grote alertheid moet een SG naar uw mening maken respectievelijk hebben om te kunnen spreken van disfunctioneren?
Deze vraag acht ik niet gepast in het normale verkeer tussen parlement en regering. Aan hetgeen ik op vraag 5 in mijn brief van 25 februari 2003 heb geantwoord, heb ik niets toe te voegen.
Waarom werd pas eind januari 2003 concrete actie, in de vorm van een verzoek om een uitvoeringstoets, ondernomen om fraude met verzekeringspassen tegen te gaan, terwijl er al sinds 2000 signalen waren over het vóórkomen van deze vorm van fraude. Wanneer kan de Kamer nu eindelijk welke informatie tegemoet zien?
De signalen over fraude die, onder andere uit het OM-rapport naar voren kwamen, zijn door mij wel degelijk opgepakt. Zoals in mijn brief aan uw Kamer van 3 februari 2003 (Kamerstuk 28 600 XVI, nr. 103) is aangegeven zijn daarbij twee sporen gevolgd. Het eerste spoor betreft de voorbereiding van wettelijke maatregelen ter bestrijding van fraude in de zorg in de Ziekenfondswet en de Algemene Wet Bijzondere Ziektekosten. Het tweede spoor betreft aanpassing van de Wet tarieven gezondheidszorg (Wtg). In 2002 is een wetsvoorstel tot aanpassing van de Wtg in voorbereiding genomen, dat aansluit bij de aanbevelingen in het rapport van het OM.
Het verzoek om de uitvoeringstoets in verband met de zorgpasfraude is het directe gevolg geweest van een aantal zeer concrete signalen die door ZN ambtelijk in september 2002 zijn afgegeven. Die signalen hebben geleid tot ambtelijk overleg met ZN en het College voor zorgverzekeringen over de voorbereiding van een wetsvoorstel over de invoering van een legitimatieplicht bij het inroepen van zorg door ziekenfondsverzekerden. Voor het overige verwijs ik naar het standpunt op de frauderisico-analyse.
Hoe gaat u de aanbevelingen tot aanpassing van de regels uit het rapport Verzekerdenadministratie, externe integratie van het declaratieverkeer en Zittend Ziekenvervoer uitvoeren?
De aanbevelingen uit het rapport over de «Verzekerdenadministratie van ziekenfondsen» hebben ertoe geleid dat een gewijzigde regeling voor de controle op de verzekeringsgerechtigheid is vastgesteld. Andere aanbevelingen hadden betrekking op de ziekenfondsen en het college zelf. De aanbevelingen uit het rapport «Zittend ziekenvervoer» hebben geleid tot voornemen tot wijziging van de regeling. Dit is voor een uitvoeringstoets aan het CVZ voorgelegd. Op dit moment vinden voorbereidingen plaats voor een besluit hierover. De aanbevelingen uit het rapport «Externe integratie declaratieverkeer» zijn in belangrijke mate gericht op de veldpartijen om het declaratieproces doelmatiger te organiseren. Voor een deel is dit in lijn met de aanbevelingen van de Commissie Terugdringing administratieve lasten. Een daarin opgenomen voorstel om via elektronisch berichtenverkeer het declaratieproces inzichtelijk te maken en fouten hierin te reduceren wordt in dat kader opgepakt. De rapporten die in 2001 zijn uitgebracht, zijn bij mijn brief van 7 november 2002 over het functioneren van zelfstandige bestuursorganen aan de hand van de verslagen van werkzaamheden op het onderdeel CTZ aan uw Kamer toegezonden.
Kunt u verklaren waarom uw ministerie het rapport «De intentie tot preventie», waarin wordt gesteld dat van systematische en gestructureerde aanpak op het gebied van fraudepreventie nog lang niet altijd sprake is, pas een half jaar nadat het door het CTG aan uw ministerie is aangeboden naar de Kamer is doorgestuurd? Waarom is het rapport niet veel eerder, en voorzien van een plan van aanpak, naar de Kamer gestuurd?
Gebruikelijk is de Kamer over onderzoeken van de FIOD-ECD te informeren door middel van het jaarverslag van het CTG, dat ten opzichte van de FIOD-ECD bij beleid- en toezichtonderzoek als opdrachtgever fungeert. Zie daarover § 2.1 van bijlage A van de brief van 25 februari 2003. Ik wens mij aan die procedure te houden en zie ook met betrekking tot onderhavig rapport geen reden tot verandering. De bevindingen uit het rapport moeten immers geplaatst worden in het kader van lopende activiteiten bij verzekeraars en ziektekostenverzekeraars met betrekking tot tegengaan van fraude. Het rapport bevat een momentopname die processen schetst die leiden tot verbetering. Ik verwijs u kortheidshalve nog eens naar § 4 Conclusies van dat rapport. Gezien de opgaande lijn inzake de aandacht en inspanningen van verzekeraars met betrekking tot het tegengaan van fraude en het feit dat deze ontwikkeling door verzekeraars zelf wordt gedragen, was er geen reden tot het treffen van een separaat plan van aanpak mijnerzijds.
Wat is uw oordeel over de conclusie in het rapport «De intentie tot preventie» dat van systematische en gestructureerde aanpak op het gebied van fraudepreventie nog lang niet altijd sprake is, terwijl het CVZ al in 1998 en wederom in 1999 heeft aangedrongen op een samenhangend misbruikbeleid door de uitvoeringsorganen? Deelt u de mening dat een samenhangend misbruikbeleid van het grootste belang is bij het voorkomen van fraude? Waarom heeft uw ministerie als eindverantwoordelijke voor de integriteit van de zorgsector zich hier niet veel intensiever voor ingezet?
Een samenhangend misbruikbeleid is van het grootste belang voor het voorkomen van fraude. Dat belang onderkennen ook de uitvoeringsorganen. In de uitvoering van de verzekering nemen zij dan ook bij voortduring maatregelen ter voorkoming van fraude. In de bestuurlijke verhoudingen die het huidige systeem van de sociale verzekering kenmerken neemt het CVZ een belangrijke plaats in als het gaat om het aansturen van de zorgverzekeraars. Het feit dat het CVZ zowel in 1998 als in 1999 maar ook daarna nadrukkelijk bij de uitvoeringsorganen heeft aangedrongen op een samenhangend misbruikbeleid is juist een uiting van voortdurende aandacht van het onder mijn bestuurlijke verantwoordelijkheid opererende CVZ. Overigens ben ik het eens met de conclusie dat het altijd nog beter kan, wat ook de strekking is van de conclusie in het rapport «De intentie tot preventie». Met de recente onderzoeken is daarvoor een nieuwe aanzet gegeven.
Hoe beoordeelt u deze conclusie in relatie tot het feit dat ZN al in 1999 een fraudeplatform heeft opgericht om verzekeraars handvatten te reiken voor fraudebestrijding door geautomatiseerde frauderegistratie op landelijk niveau en het feit dat er een stuurgroep bestrijding fraude en financieel-economische criminaliteit is. Als vier jaar na de instelling van een fraudeplatform en de stuurgroep een dergelijke conclusie wordt getrokken, wat zegt dit dan naar uw mening over de inzet van de zorgverzekeraars als het gaat om fraudebestrijding en om de effectiviteit van het werk van de stuurgroep fraude?
Deze conclusie leidt tot het oordeel dat een samenhangende aanpak moet groeien en dus ook tijd vergt. ZN werkt daar, blijkens de brief van 20 maart 2003 die ik ook aan de Kamer heb gezonden, aan. Ook de verzekeraars worden zich er in toenemende mate van bewust dat een gerichte aanpak noodzakelijk is. De ontwikkelingen die ZN schetst, te weten de toename van het aantal fraudecoördinatoren bij zorgverzekeraars, de opname van het Protocol Fraudebestrijding in de Gedragscode voor de Zorgverzekeraar, duiden op het toegenomen fraudebewustzijn bij verzekeraars. En dus ook op de toegenomen inzet op dit terrein. De conclusie in het rapport «De intentie tot preventie» onderschrijft dat.
Wat is de stand van zaken met betrekking tot de bevindingen van het kostenonderzoek naar de zelfstandige behandelcentra (ZBC's), zoals vermeld in het verslag van werkzaamheden van het CTG over 2001, die het CTG in haar begeleidende brief aan u kwalificeerde als «ernstig»? Hebben zich nieuwe gevallen van overtredingen van de WTG door ZBC's voorgedaan? Zo ja, om hoeveel gevallen gaat het? Wat is de financiële omvang van deze fraudegevallen?
In mijn brief van 18 maart 2003 (vws0300350) heb ik u bericht geen aanleiding te zien voor het houden van een kostenonderzoek bij zelfstandige behandelcentra. Bij brief van 31 maart heb ik u mijn beleidsstandpunt inzake zbc's gezonden (Kamerstukken II, 2002–2003, 28 600 XVI, nr. 118). De Werkgroep Declaraties van ZN heeft een steekproef naar de kwaliteit van de facturering door zbc's gehouden. ZN heeft in februari 2003 op basis van de steekproef de ECD gevraagd nader onderzoek in te stellen naar het declaratiegedrag van een zestal zbc's. De FIOD-ECD beschouwt het verzoek als een aangifte. Over de omvang van de onregelmatigheden bestaat eerst zekerheid als het bewijs daarvan is geleverd en onherroepelijk is vastgesteld door de rechter. Derhalve onthoud ik mij van uitspraken over de omvang van onregelmatigheden.
Waarom is het OM-rapport, dat op 26 april 2001 verspreid werd onder de betrokken directies van uw ministerie, niet aan uw ambtsvoorgangers in 2001 en 2002, noch aan u zelf en de SG ter kennis gebracht? Wat is uw mening hierover?
Het rapport «Zorg om zorgfraude» is binnen mijn departement verspreid onder medewerkers die zich bezig houden met informatievoorziening, transparantie, administratie, toezicht en fraudebestrijding. Het rapport bevat suggesties voor te treffen maatregelen. Die maatregelen sloten aan bij de activiteiten waarmee die medewerkers bezig waren of waar zij bij betrokken waren. Met mijn ambtgenoot van Justitie, zie zijn brief van 17 februari 2003, ben ik – kortheidshalve – van mening dat het rapport voornamelijk is bedoeld om in overleg met de sector te komen tot een analyse van mogelijke zwakke plekken en samen te werken aan verbeteringen in het fraudebeheersingsproces.
Destijds is er kennelijk voor gekozen de bewindspersonen niet separaat over het rapport van het OM te infomeren. Gelet op de inhoud van het rapport en het gegeven dat dit geen nieuwe feiten bevatte, zie ik deze afweging niet als een belangrijke omissie in de informatievoorziening.
Kunt u toelichten wat de wijziging van de Wtg inhoudt met betrekking tot declaratievoorschriften, de wijze waarop zorgaanbieders de patiënt moeten voorlichten en stroomlijning van het declaratieverkeer? Wilt u daarbij aangeven in hoeverre dit concreet bijdraagt aan fraudebestrijding?
De voorstellen beogen de transparantie inzake de geleverde prestatie en de daarvoor te betalen prijs te vergroten. Dat heeft een preventieve werking inzake het correct declareren en vergroot de mogelijkheden van controle achteraf. Verder verwijs ik u naar het te gelegener tijd door u te ontvangen wetsvoorstel.
Waarom heeft het ministerie van VWS pas in december 2002 gevraagd de beschikking te krijgen over het ZN-onderzoeksrapport «Reden tot Zorg»? Waarom heeft het ministerie niet eerder en harder aangedrongen op inzage in het rapport? Waarom heeft VWS hier niet direct na het lezen van het OM-rapport «Zorg om Zorgfraude» (dat al meer dan een half jaar daarvoor verspreid was onder de betrokken VWS-directies) om gevraagd, aangezien daarin verwezen werd naar het ZN-rapport «Zorg om Zorgfraude»?
Ik verwijs naar het antwoord op vraag 20 van de VVD.
Aangegeven wordt dat er volstrekte onduidelijkheid ontbreekt over de reikwijdte van het door de heer Wilders gehanteerde begrip zorgfraude. Wat is de reikwijdte die volgens VWS aan het begrip zorgfraude gegeven moet worden?
Ik verwijs naar het standpunt op de frauderisico-analyse.
Is de minister nu wel van mening dat het thema zorgfraude – zowel voor hem als voor zijn ambtsvoorganger Bomhoff – onderdeel had moeten uit maken van het overdrachtsdossier? Zal dit thema in de toekomst wel tot het overdrachtsdossier behoren?
Op dat moment was er geen aanleiding om aan het thema zorgfraude in het overdrachtsdossier bijzondere aandacht te besteden. Gezien de huidige stand van discussie zal zorgfraude wel onderdeel uitmaken van het overdrachtsdossier.
Het voornemen is om in de toekomst meer alert te zijn en werkwijzen en informatievoorziening aan u zelf te verbeteren. Hoe ziet dit er concreet uit, en betekent dit ook dat de informatievoorziening aan de vaste Kamercommissie Volksgezondheid verbeterd zal worden?
Ik verwijs naar de beantwoording van vraag 18 van de VVD-fractie en naar het standpunt op de frauderisico-analyse.
Hoe is het te verklaren dat het zorgfraudedossier geen onderdeel uitmaakte van het overdrachtsdossier dat uw ambtsvoorganger heeft ontvangen? Wie is daarvoor politiek verantwoordelijk? Wat is uw oordeel over het ontbreken van dit dossier?
Zie het antwoord op vraag 34 van de SP.
Op welke wijze is gegarandeerd dat informatieverstrekking aan u zal verbeteren? Op welke wijze zullen de werkwijzen worden verbeterd?
Zie het antwoord op vraag 18 van de VVD-fractie.
Kan een overzicht worden gegeven van de bijeenkomsten waarin daadwerkelijk overleg is geweest tussen het ministerie van VWS en anderen over het rapport van het OM en dat van ZN over fraude in de zorg? Wat was de concrete uitkomst van deze overleggen, en welke stappen zijn daar als gevolg van (niet) gezet? Waarom is de Kamer hierover niet expliciet geïnformeerd?
Er is geen ander gesprek over het rapport «Zorg om zorgfraude» respectievelijk het rapport «Reden tot zorg» geweest dan het gesprek waarover ik u in paragraaf 3 van Bijlage A respectievelijk paragraaf 4.1.2 van mijn brief van 25 februari 2003 heb bericht.
Wat is uw oordeel over de vaststelling van uw SG in de brief van 8 januari 2001 (de facto 2002) dat het niet nodig was een vertegenwoordiger van het ministerie van VWS in de stuurgroep te plaatsen? Hoe is dat te rijmen met het feit dat al langer op ambtelijk niveau kennisgenomen was van het rapport van het OM «Zorg om zorgfraude»?
Zoals ik in Bijlage A bij de brief van 25 februari 2003 heb aangegeven, werd het bestaan van het rapport van het OM pas op 21 maart 2002 bij mijn ministerie bekend. De stelling dat al langer, dus vóór de door de SG ondertekende brief van 8 januari 2002, kennis was genomen van het rapport van het OM is dus onjuist.
Hoe is het te verklaren dat ZN het rapport «Reden tot zorg» niet openbaar heeft willen maken; ook niet aan uw ministerie? Wat is uw oordeel hierover? Hoe beoordeelt u dit in het licht van uw eindverantwoordelijkheid?
ZN heeft in haar brief van 20 maart 2003 (Bijlage bij Kamerstuk 28 828, nr. 1, p. 2.) aangegeven dat het rapport tracht een aantal kwetsbaarheden in beeld te brengen in de declaratiesystemen van de zorgverzekeraars binnen het huidige zorgstelsel en dat het suggesties aanlevert ter reductie van die kwetsbaarheden. ZN geeft vervolgens aan: «Het spreekt vanzelf dat zorgverzekeraars geen behoefte hadden dergelijke kwetsbaarheden aan de grote klok te hangen. Wij zijn dan ook zeer prudent met het rapport omgegaan. Gevreesd werd bovendien dat door de media de focus gericht zou worden op de kwantitatieve aspecten van de vermeende fraude, terwijl het desbetreffende rapport daarover geen uitspraken doet.»
Het al dan niet openbaar maken van een eigen onderzoek behoort naar mijn mening tot de eigen verantwoordelijkheid van ZN. Ik heb hierover in het kamerdebat van 5 februari 2003 al eerder gezegd dat ik de aarzeling van ZN om het rapport openbaar te maken wel begrijp.
Acht u de informatievoorziening aan de Kamer via jaarverslagen van het CTG een adequate vorm? Zo nee, hoe bent u voornemens deze in het vervolg vorm te geven?
De gekozen wijze zorgt ervoor dat de informatievoorziening in de juiste context wordt geplaatst.
Over deze wijze van informatievoorziening is de Tweede Kamer herhaaldelijk geïnformeerd. Zie § 2.1 van bijlage A bij de brief van 25 februari 2003. De Kamer heeft daartegen geen bezwaren geuit. Ook ik zie derhalve geen reden die te wijzigen.
Was het werkoverleg met het CVZ op 29 januari 2003 de eerste keer dat het thema fraudebestrijding met verzekeringspassen en de uitvoeringstoets over wettelijke maatregelen daartoe is geagendeerd? Zo ja, was hiervoor niet al eerder aanleiding, gelet op de algemeen bekende fraude met verzekeringspassen?
Het overleg die dag van VWS-ambtenaren met het secretariaat van CVZ was de datum waarop de voorbereiding van een uitvoeringstoets over wettelijke maatregelen ter bestrijding van fraude met verzekeringspassen werd meegedeeld en besproken. Dit onderwerp heeft VWS opgepakt nadat ambtelijk vernomen was over fraude met verzekeringspassen. Het betrof de concrete aankondiging van een wetsvoorstel dat in voorbereiding was en de vraag om een uitvoeringstoets over deze materie. In de loop der jaren is het begrip fraude met verzekeringspassen als zodanig meermalen aan de orde geweest.
Zo is eind 1992 naar aanleiding van een signaal van de toenmalige wethouder voor de Maatschappelijke en Gezondheidszorg van de gemeente Amsterdam in ambtelijk werkoverleg met de toenmalige Ziekenfondsraad (ZFR) misbruik van de ziekenfondskaart aan de orde geweest. Uit de brief van de ZFR van 4 mei 1993 (kenmerk VERZ/13105/93) bleek na onderzoek dat slechts in incidentele gevallen misbruik van ziekenfondskaarten aan het licht was gekomen. Naar aanleiding van de toen beschikbare resultaten zag de ZFR op dat moment geen aanleiding tot het treffen van maatregelen. De ZFR heeft aangegeven wel aan de hand van definitieve resultaten van nader onderzoek van ZAO Zorgverzekeringen te bezien of die resultaten aanleiding zouden geven tot een breder door de raad gecoördineerd onderzoek bij meer ziekenfondsen. De uitkomst van dat nader onderzoek en het rapport van ZAO over onverzekerdenproblematiek in Amsterdam is de toenmalig minister van VWS meegedeeld bij brief van 6 september 1994 (Verz/28668/94). De ZFR gaf daarbij aan dat uit het aanvullend onderzoek geen indicaties naar voren waren gekomen die aanleiding gaven tot het treffen van directe maatregelen op het terrein van fraudebestrijding. Reden hiervoor was dat op grond van de resultaten van de onderzoekingen in het rapport de ZFR onder meer concludeerde dat meer dan incidenteel misbruik van ziekenfondsenkaarten niet was aangetoond.
In de bijlage bij de brief geeft de minister een uitgebreid overzicht van alle overleggen die er zijn gevoerd met de verschillende instanties. Deze fractie krijgt de indruk dat er wel allerlei initiatieven zijn ontplooid, maar dat er geen goede coördinatie van de aanpak van zorgfraude is geweest. Het lijkt erop dat er bij de aanpak van fraude langs elkaar heen is gewerkt. Is deze indruk juist? Waarom is er niet voor gekozen om regelmatig overleg te hebben met de betrokken ministeries, de toezichtorganen en de verzekeraars?
Uit het overzicht mag niet de conclusie worden getrokken dat er geen regelmatig overleg was en dat langs elkaar heen werd gewerkt. Regelmatig vond en vindt bijvoorbeeld overleg plaats tussen verzekeraars en het Openbaar ministerie, tussen FIOD-ECD en verzekeraars, tussen VWS, FIOD-ECD en het CTG. Periodiek vindt ook overleg plaats tussen het CTG en het ministerie van VWS en tussen het CTZ en het ministerie van VWS. Een geregeld overleg tussen alle betrokken organisaties en instellingen bestaat echter inderdaad niet. Ik zal met de betrokken organisaties bespreken of een dergelijk overleg toegevoegde waarde kan hebben.
Uit de briefwisseling tussen de beide ministeries blijkt dat er door Justitie sterk op is aangedrongen dat VWS ook in 2002 deel zou nemen aan het interdepartementaal overleg. Waarom heeft VWS er toch uitdrukkelijk voor gekozen om niet deel te nemen aan het overleg, terwijl VWS wel zicht wilde houden op het onderzoek dat Justitie uit zou gaan voeren? Waarom is er niet inhoudelijk ingegaan op de door Justitie aangedragen argumenten om toch deel te nemen?
Zoals ik eerder gesteld heb was de beslissing om niet meer deel te nemen aan de Stuurgroep Bestrijding Fraude en Financieel Economische Criminaliteit een beoordelingsfout die ik, met de wetenschap van nu, als niet adequaat taxeer.
Op dat moment echter was de taxatie dat deelname aan de Stuurgroep geen directe meerwaarde had. Ook het OM had immers geen nadere informatie over fraude in de zorg verstrekt. Dat betekende overigens niet dat er reden was om niet deel te nemen aan het onderzoek van Justitie. Een onderzoek kan immers tot nieuwe informatie en nieuwe inzichten leiden. Om die reden is daarom ook aan Justitie verzocht contact op te nemen met de toenmalig DG Gezondheidszorg, en is aangegeven dat deelname aan de Stuurgroep heroverwogen zou worden indien de uitkomsten van het onderzoek daartoe aanleiding zouden geven. Inhoudelijk ingaan op de argumenten van Justitie was tot dat moment overigens niet mogelijk omdat, zoals gezegd, het OM geen informatie verstrekte behalve de mededeling dat het over signalen van fraude in de zorg beschikte.
Welk tijdpad wordt gehanteerd om te komen tot een adequate bestrijding van de fraude?
Voor het antwoord op deze vraag verwijs ik naar het standpunt op de frauderisico-analyse.
Rapport Frauderisico-analyse Universiteit Twente
«Er ontstaat voor verzekeraars de mogelijkheid om bepaalde kosten (beheerskosten bijv. van het domein van de private verzekeringen over te hevelen naar de publieke verzekeringen». Volgens dit rapport lijkt dit risico beperkt, waarbij verwezen wordt naar het CTZ-rapport 3.6. Maar blijkens dit rapport vindt er voornamelijk controle plaats door de externe accountant, zonder specifieke richtlijnen op dit punt. CVZ ontwikkelt op dit moment voorschriften voor de toerekening van beheerskosten. Is misschien eerder uit onderzoek duidelijk geworden dat de scheiding tussen publiek en privaat onvoldoende wordt nageleefd? (blz. 27 en 29)
Het risico dat een verzekeraar kosten toerekent aan de publieke verzekering die gemaakt zijn voor een private activiteit, is aanwezig, maar dit risico wordt voldoende beheerst. Het ziekenfonds, ook als dat onderdeel uitmaakt van een concern of samenwerkingsverband, moet zich volledig verantwoorden. Daarbij maakt het ziekenfonds gebruik van verklaringen van een extern accountant. Deze controleert aan de hand van richtlijnen. Het CTZ reviewt bij zijn beoordeling van de verantwoordingsdocumenten van een ziekenfonds de werkzaamheden van de extern accountant. Voor de toerekening van beheerskosten bestaan voorschriften. Op basis van een thematisch onderzoek naar de doorberekening van beheerskosten heeft het CTZ aanbevolen de voorschriften voor deze doorberekening te actualiseren. Het gaat daarbij ondermeer om de voorwaarden waaraan een doorberekeningsmethodiek van een ziekenfonds moet voldoen. De juiste toerekening van beheerskosten van een ziekenfonds wordt jaarlijks beoordeeld. Bij dergelijke onderzoeken kan een foutieve toerekening blijken en in dat geval corrigeert het CTZ deze. Er is echter op basis van dit soort onderzoeken en het eerder genoemde thematisch onderzoek niet de conclusie te trekken dat ziekenfondsen private activiteiten stelselmatig bekostigen ten laste van publieke middelen door het onvoldoende naleven van de voorschriften voor de scheiding tussen publiek en privaat.
Het tarievensysteem laat de vrije beroepsbeoefenaren in beginsel meer ruimte tot fraude. Gesteld wordt, dat dit bij sommige groepen groter is dan bij instellingen. Nagelaten wordt om bij de diverse groepen ook een risicoanalyse te geven in welke mate fraude kan voorkomen zolang materiële controles onvoldoende worden uitgevoerd. Kan een nadere toelichting, alsmede een inschatting worden gegeven van de potentieel aanwezige omvang van fraude? (blz. 45 e.v.)
Volgens het deelrapport van het CTZ, dat ik meezond met de frauderisico-analyse gezondheidszorg van de Universiteit Twente, kan de totale omvang van de kosten van vrije beroepsbeoefenaren die niet onder een specifieke bekostigingssystematiek vallen, gesteld worden op een bedrag van euro 4475 miljoen. Daarvan betreft euro 4014 miljoen volgens het CTZ het bedrag dat bijzondere aandacht behoeft (deelrapport Risico op misbruik in Ziekenfondswet en AWBZ, pag. 28). Dit bedrag betreft natuurlijk niet de potentiële omvang van fraude onder vrije beroepsbeoefenaren, maar het totale bedrag waarbinnen zich de fraude zou kunnen voordoen.
Er worden veel onregelmatigheden geconstateerd in de declaraties van ZBC's. Het CTG is gevraagd een kostenonderzoek te starten. In welke mate en omvang vonden deze onregelmatigheden plaats? (blz. 47)
In mijn brief van 18 maart 2003 (vws0300350) heb ik u bericht geen aanleiding te zien voor het houden van een kostenonderzoek bij zelfstandige behandelcentra. Bij brief van 31 maart heb ik u mijn beleidsstandpunt inzake zbc's gezonden (Kamerstukken II, 2002–2003, 28 600 XVI, nr. 118). De Werkgroep Declaraties van Zorgverzekeraars Nederland heeft een steekproef naar de kwaliteit van de facturering door zbc's gehouden. ZN heeft in februari 2003 op basis van de steekproef de ECD gevraagd nader onderzoek in te stellen naar het declaratiegedrag van een zestal zbc's. De FIOD-ECD beschouwt het verzoek als een aangifte. Over de omvang van de onregelmatigheden bestaat eerst zekerheid totdat het bewijs is geleverd en onherroepelijk is vastgesteld door de rechter. Derhalve onthoud ik mij van uitspraken over de omvang.
De invoering van een nieuw tarievensysteem d.m.v. DBC's lijkt de mogelijkheden van reductie van fraude te verzwakken. Welke maatregelen dienen te worden genomen om dit te voorkomen? (blz. 56)
In het DBC-project zijn risico's onderkend en maatregelen in ontwikkeling om een betrouwbare vastlegging te garanderen. De maatregelen hebben betrekking op een duidelijke DBC-productstructuur, een juiste primaire registratie aan de bron door of onder verantwoordelijkheid van de medisch specialist, interne en externe controle op de DBC-registratie, een juiste facturering naar de verzekeraar en controle door de verzekeraar.
Waarom kan geen inzicht worden gegeven in de omvang van de fraude in de zorg?
In het eindrapport geeft prof. Van der Veen inzicht in de frauderisico's. Voor het overige verwijs ik naar het standpunt op de frauderisico-analyse.
Hoe kan het dat wel kan worden aangegeven dat de fraude meevalt terwijl er geen gegevens beschikbaar zijn over de precieze omvang? Is deze conclusie niet te voorbarig? Zo nee, waarom niet?
Op zich kan deze conclusie worden getrokken op grond van de rapporten van frauderisico-analyse. In die rapporten zijn de mogelijkheden beschreven wanneer fraude kan plaatsvinden. Door aan te geven op welke plaatsen de uitvoering van het systeem niet of minder kwetsbaar is voor fraude, ontstaat ook een inperking welk deel van de totale zorguitgaven gevoelig is voor fraude. In die zin is er niet een hard bewijs over de omvang van de fraude maar wel een duidelijke indicatie over het gebied waarin fraude kàn vóórkomen. Zonder uitputtend te willen zijn noem ik bij wijze van voorbeeld het naturakarakter van de publieke zorgverzekeringen: als de patiënt geen declaratie indient, kan hij daar ook geen fraude mee plegen. In het rapport zijn verschillende van deze systemen de revue gepasseerd. Voor een meer gedetailleerd overzicht per verstrekking verwijs ik naar het rapport van het CTZ (paragraaf 3.4.2). Uit een daar gepresenteerde tabel komt duidelijk het verschil naar voren tussen het totaal van kosten van een verstrekking en de kosten die onder een bepaalde vorm van beheersing vallen waardoor de mogelijkheid van fraude kleiner wordt. Het is langs deze lijnen dat de onderzoekers tot de genoemde conclusie komen.
Welk materiaal ontbreekt er om de omvang van de fraude te kunnen vaststellen?
Naar de omvang van fraude is geen onderzoek verricht. Op dit moment is er geen materiaal om de omvang van fraude vast te stellen.
Waarop baseert het CTZ de conclusie dat fraude met buitenlandse declaraties aanmerkelijk lager is dan in eerdere rapportages?
Het CTZ kijkt naar het totale bedrag dat met zorg in het buitenland gemoeid is. Dat is in de orde van grootte van € 110 miljoen. Een misbruik van € 200 miljoen, zoals aangegeven in het CMC-rapport, is meer dan het totale bedrag en dus onmogelijk.
Waarop baseert het CTZ zijn conclusie dat een deel van de fraude in de zorg niet onder de noemer zelfverrijking valt? Wat is volgens u het verschil tussen zelfverrijking en fraude?
In de voor de risico-analyse gehanteerde definitie van misbruik is een element van «zelfverrijking» opgenomen. Zelfverrijking valt dus in de door het CTZ gehanteerde definitie binnen fraude. Er is dus geen verschil.
Kunt u een toelichting geven op de volgende zin «Sommige vormen van fraude leiden ertoe dat men (zorgaanbieders, zorgverzekeraars) elkaar benadeelt, zonder dat sprake hoeft te zijn van een collectief nadeel»? (blz. 3)
Tot aan de introductie van het Actieplan Zorg Verzekerd (TK 2000–2001, 27 488, nr. 1) in november 2000 werd voor iedere sector in de zorg een plafond voor de uitgaven vastgesteld. Indien dat plafond in een jaar overschreden werd, werd door middel van tariefkortingen – van de tarieven waarmee instellingsbudgetten werden vastgesteld – de (sector)overschrijding ongedaan gemaakt. Mochten instellingen er in die periode in geslaagd zijn om het eigen budget hoger te laten vaststellen dan op grond van de WTG gerechtvaardigd was, dan zou dit zijn doorwerking gehad hebben in een stijging van het sectorbudget. Zoals gezegd, werden dit soort overschrijdingen ongedaan gemaakt door (generieke) tariefsverlagingen. Hierdoor zou dan dus een verschuiving van middelen tussen de instellingen plaatsgevonden hebben, zonder dat de collectieve uitgaven stegen.
Van groot belang hierbij is het feit dat de instellingsbudgetten vastgesteld werden op basis van vaste parameterbedragen, in overleg met de verzekeraars, en na toetsing door het CTG. Door dit gesloten systeem waren er, afgezien van de zogenoemde «grijze productieafspraken» (zie Van der Veen blz. 35), geen mogelijkheden voor instellingen om de budgetten ten onrechte te hoog te laten vaststellen. Dit wordt overigens door het rapport van Van der Veen bevestigd.
Wanneer is er sprake van elkaar benadelen en collectief nadeel? Hoe beoordeelt u deze uitspraak aangezien het hier om premiemiddelen gaat?
De instellingbudgettering die op een aantal zorgvormen van toepassing is, zorgt ervoor dat de risico's op misbruik erg klein zijn. Het budget van een instelling is niet gekoppeld aan het budget van een andere instelling. Dus als een instelling een hoger budget krijgt, dan heeft dat geen directe gevolgen, positief of negatief, voor een andere instelling.
Door aanlevering van onjuiste gegevens zou een instelling zichzelf wel een hoger budget kunnen verwerven. Als we met elkaar spelregels hebben afgesproken, moet een ieder zich daaraan houden om tot een goede verdeling van de financiële middelen te komen. De handelwijze kan ertoe leiden dat in de ene regio meer zorg beschikbaar is dan in een andere of dat de ene zorgvorm ruimer beschikbaar is dan een andere. Dit kan ook worden uitgedrukt door te stellen dat de ene instelling de ander benadeelt en zelf mooi weer speelt. Met het grotere budget wordt echter wel zorg geleverd. Het gaat dus niet om het onttrekken van premiemiddelen aan de zorg. Overigens is in het rapport aangegeven dat de mogelijkheid bestaat dat een instelling dergelijke onjuiste informatie verstrekt, niet dat het gebeurt.
Als de verhoging van een budget door een instelling vervolgens zou leiden tot overschrijdingen van beschikbare kaders, dan zou dit tot maatregelen kunnen leiden om binnen zo'n kader te blijven. Verzekeraars zouden afspraken kunnen maken die leiden tot een lager budget van één of meer instellingen. Ook de overheid zou maatregelen kunnen nemen, waardoor dan (een groep van) instellingen minder budgettaire ruimte krijgen.
In het rapport wordt gewaarschuwd voor de fraudegevoeligheid van de voorgenomen modernisering van de AWBZ en de invoering van een nieuw tarievensysteem van DBC's. Kunt u precies aangeven waar die fraudegevoeligheid precies zit?
In het rapport frauderisico-analyse Universiteit Twente wordt geconstateerd dat de mogelijkheden tot frauderen in de zorg onder andere afhankelijk zijn van het aantal transacties dat plaatsvindt. Vanuit dat perspectief is gesteld dat met de modernisering van de AWBZ het aantal transacties groter zal worden.
In het kader van de modernisering AWBZ zijn de aanspraken omschreven in functies, zoals verpleging, verzorging en begeleiding (i.p.v. verpleeghuiszorg en thuiszorg). Dit is een vraaggerichte benadering waardoor er mogelijk meer transacties ontstaan. De cliënt kan in de gemoderniseerde AWBZ er bijvoorbeeld voor kiezen de verzorging door de thuiszorg te laten leveren en de begeleiding door het verzorgingshuis in de buurt (in plaats van de zorg af te nemen bij één zorgaanbieder). De functiegerichte bekostiging van de AWBZ zorg zal vanaf 1-1-2004 worden ingevoerd.
Tevens kunnen cliënten in een gemoderniseerde AWBZ kiezen voor een persoonsgebonden budget of zorg in natura. Bij een PGB is er een directe relatie tussen het zorgkantoor en de cliënt. De vaststelling van het budget en de afrekening en verantwoording vindt op cliëntniveau plaats. Voor de zorg in natura blijft de relatie tussen het zorgkantoor en de zorgaanbieder dominant als het gaat om het contracteren van zorg.
In de gemoderniseerde AWBZ zal veel meer dan in het huidige systeem de informatie op cliëntniveau over de geïndiceerde en geleverde zorg beschikbaar komen.
We onderschrijven de aanbeveling in de fraude-analyse Universiteit Twente om moderniseringsplannen nauwkeurig op hun mogelijke gevolgen te analyseren.
Voor de invoering van DBC's, verwijs ik naar het antwoord op vraag 6 van het CDA.
Kunt u precies aangeven bij welke beroepsgroepen in de zorg fraudemogelijkheden zich voordoen en in welke mate?
Volgens de onderzoekers hangt de (on)mogelijkheid tot fraude sterk samen met enerzijds de zorg in natura – waardoor een groot deel van de zorg is gevrijwaard van fraude door verzekerden – en anderzijds door het bekostigingsysteem. De onderzoekers komen op grond van de deelrapporten en hun analyse tot een aantal kwetsbare plekken in de zorg. Zij wijzen onder meer op het frauderisico bij vrijgevestigde beroepsbeoefenaren als tandartsen, paramedici, bij het ziekenvervoer (met uitzondering van het ambulancevervoer) en bij farmaceutische hulp. Het gaat om vrijgevestigde ondernemers met een individuele verantwoordelijkheid die voor hun inkomen afhankelijk zijn van de te declareren prestaties. Bij die aanbieders ligt nu eenmaal een groter risico dan bij aanbieders die werken op basis van een abonnementsysteem (huisartsen) en instellingen die in beginsel of voor een groot deel gebudgetteerd zijn.
Uit onderzoek van de FIOD/ECD naar ZBC's is gebleken dat er vaak zonder vergunning wordt gewerkt, en dat er veel onregelmatigheden in de declaraties van ZBC's zitten en te hoge tarieven (niet WTG-tarieven) worden gedeclareerd? Bent u hiervan op de hoogte geweest? Zo ja, sinds wanneer? Wat is de omvang hiervan bij privé-klinieken en ZBC's? Bent u bereid, in geval de omvang niet kan worden aangegeven, specifiek een onderzoek hiernaar te doen?
Het onderzoek van de Belastingdienst/FIOD-ECD, waaruit blijkt dat er door zelfstandige behandelcentra zonder vergunning werd gewerkt, dateert uit september 2001. Dat meerdere centra op dat moment zonder vergunning werkten vindt zijn oorsprong in het feit dat de «regeling zelfstandige behandelcentra» kort daarvoor in werking was getreden. Veel vergunningen voor deze centra waren daardoor nog niet rond, terwijl de klinieken al operationeel waren in de tijd voordat er sprake was van een vergunningsregeling voor behandelcentra. In overleg met het CTG, de Belastingdienst/FIOD-ECD en het Openbaar ministerie is destijds besloten geen vervolg te geven aan de bevindingen uit het onderzoek, omdat de regeling voor zelfstandige behandelcentra net in werking was getreden.
Uit recent onderzoek (februari 2003) van ZN naar het declaratiegedrag van zelfstandige behandelcentra blijkt niet dat er momenteel door behandelcentra zonder vergunning wordt gewerkt. Zaken met onregelmatigheden in behandelcentra die door het onderzoek van ZN aan het licht zijn gekomen, zijn aan de ECD overgedragen.
Waarom hebt u geen gevolgen verbonden aan het onderzoek van de FIOD/ECD?
Ik verwijs naar het antwoord op vraag 16 van de PvdA.
Bent u alsnog bereid een onderzoek te doen naar de precieze omvang van de fraude in de zorg? Zo nee, waarom niet?
Voor het antwoord op deze vraag verwijs ik naar het standpunt op de frauderisico-analyse.
Waarom is in het onderzoek gekozen voor een wel zeer «enge» definitie van het begrip fraude? Is het niet logisch dat dan ook de mogelijkheden tot fraude alsmede het fraude-risico kleiner zijn dan op grond van eerdere onderzoeken mag worden verondersteld?
In het onderzoek is anders dan verondersteld niet gekozen voor een enge definitie van het begrip fraude. De mogelijkheden tot fraude en het frauderisico worden niet kleiner door de hantering van de gehanteerde definitie maar, zoals in het eindrapport is aangegeven, door de bestaande financiële en administratieve processen en de beheersingsmaatregelen.
Een van de kritiekpunten op de rapporten van ZN en OM was dat deze rapporten onvoldoende kwantitatief onderbouwd zouden zijn. Waarom wordt in onderhavig onderzoek (nog) geen serieuze poging gewaagd om wel een kwantitatieve inschatting te maken van de omvang van de zorgfraude?
In het eindrapport wordt terecht aangegeven dat tijd voor een kwantitatief onderzoek te beperkt was. Wel is in het rapport een serieuze benadering uitgevoerd naar het frauderisico.
Deelt u de mening dat het onderzoek pas volledig is op het moment dat het voorzien wordt van een adequate kwantitatieve onderbouwing?
Het onderzoek had tot doel de uitvoering van een frauderisico-analyse in de gezondheidszorg. Het bevat de gevraagde risicoanalyse. Het rapport is dus ook zonder kwantitatieve onderbouwing volledig.
Is in onderliggend eindrapport, en zo ja op welke wijze, rekening gehouden met eerdere rapporten van Zorgverzekeraars Nederland («Reden tot zorg») en het Openbaar ministerie («Zorg om zorgfraude»)? Welke overlap bestaat er tussen de verschillende rapporten?
De beide onderzoekers hebben het rapport van Zorgverzekeraars Nederland en het Openbaar ministerie, zoals blijkt uit hun eindrapport, betrokken in hun onderzoek. Ik verwijs daarvoor naar pagina 14, 15 en 16. In hun eindrapport spreken zij een oordeel uit over de opzet van die rapporten en de gehanteerde onderzoeksmethode. Zij constateren dat in beide rapporten geen sprake is van een analyse van fraudemogelijkheden en frauderisico's vanuit de kenmerken van het stelsel. Van overlap tussen de onderscheiden rapporten is geen sprake, omdat de rapporten uitgaan van verschillende onderzoeksmethoden.
Worden mogelijkheden tot fraude en het frauderisico slechts door financieel administratieve kaders bepaald? Welke kaders kunnen nog meer worden onderscheiden? Zijn deze buiten beschouwing gelaten? Zo ja, waarom?
Om te analyseren waar zich in ons systeem van zorgverzekeringen en zorglevering risico's op fraude voordoen is het een goede aanpak om te kijken naar de financieel administratieve kaders die van toepassing zijn, teneinde de mogelijkheden tot fraude vast te stellen. Andere kaders zoals de justitiële invalshoek, moeten niet buiten beschouwing blijven, maar maatregelen in dat kader zijn gerichter aan de orde als de mogelijkheden tot fraude zijn vastgesteld en het risico op de fraudemogelijkheid is bepaald.
Wat betekent de gekozen insteek voor de verantwoordelijkheid van individuen (zorggebruikers/zorgverleners/verzekeraars)? Betekent de afhankelijkheid van financieel administratieve kaders niet per definitie dat de overheid mogelijkheden tot fraude («gelegenheid maakt de dief») en het frauderisico zelf heeft geschapen?
In de vraag lijkt een omkering te zitten van waar de wetgever respectievelijk de overheid zorg voor heeft gedragen. Het vertrekpunt is de levering van zorg: van diensten en middelen. Daaraan zijn kosten verbonden die door of ten behoeve van de gebruiker moeten worden betaald. Op zich genomen kan met elke rekening en elke betaling worden geknoeid. De rapporten laten zien dat het hanteren van bepaalde administratieve systemen de mogelijkheden om te knoeien met rekeningen en betalingen reduceert of zelfs uitsluit. Als een verzekerde geen declaratie krijgt, kan hij er ook geen veranderingen in aanbrengen. De wetof regelgever heeft in het verleden gekozen voor het hanteren van dergelijke administratieve systemen om de kans dat niet goed met de premiemiddelen van de verzekering voor de zorg zou worden omgegaan, te verkleinen. De actoren die fraude plegen, zijn daarvoor zelf verantwoordelijk.
Hoe wordt in onderhavig onderzoek rekening gehouden met de individuele verantwoordelijkheid van actoren? Waarom vormt deze niet ook vertrekpunt voor onderhavig onderzoek?
Natuurlijk is ieder individu verantwoordelijk voor hetgeen hij of zij doet. Die individuele verantwoordelijkheid is echter in dit kader van zorgverlening en zorgverzekering alleen aan de orde als een regeling daar ruimte toe laat. Het bepalen daarvan was nu juist de leidende gedachte bij de opzet van de frauderisico analyses.
Welke nieuwe zwakke plekken, anders dan de plekken die in eerdere publicaties naar voren zijn gekomen, worden in dit onderzoek gesignaleerd? Wat is hiervan de reden?
In het rapport wordt gewaarschuwd voor de fraudegevoeligheid van nieuwe maatregelen zoals bijvoorbeeld in het kader van de modernisering van de AWBZ en het nieuwe tarievensysteem van DBC's. Ik zal over nieuwe ontwikkelingen in het zorgstelsel voortaan eerder dan voorheen vooraf een toezichttoets vragen.
Een toename van de fraudegevoeligheid hangt volgens de auteurs vooral samen met de overgang van een gesloten budgetsysteem naar een systematiek van prestatiebekostiging. Een stap in de richting van deze overgang is – zoals u bekend – al ingezet bij de invoering van het «boter bij vis principe». Bij nacalculatie op basis van werkelijk geleverde productie moet uiteraard op betrouwbare wijze de omvang van de productie worden vastgesteld en gecontroleerd.
Is de regering bereid alsnog op zeer korte termijn een gedegen onderzoek te entameren over de omvang van de zorgfraude?
Ik verwijs naar het standpunt op de frauderisico-analyse.
Is de in het onderzoek gebezigde werkdefinitie van fraude algemeen gebruik? Wordt deze definitie ook gebruikt voor andere overheidssectoren? Zo niet, welke verschillen zijn er?
De definitie voor zorgfraude is speciaal voor het onderzoek ontwikkeld. De definitie houdt rekening met de specifieke kenmerken van het zorgsysteem.
Deelt de regering de mening dat het declareren van niet-uitgevoerde behandelingen altijd als fraude dienen te worden aangemerkt, ook als het daarmee verkregen geld binnen de zorg besteed wordt zoals in de genoemde voorbeelden op blz. 11?
Ik verwijs naar het standpunt op de frauderisico-analyse.
Deelt de regering de mening dat openlijk begane onrechtmatigheden die bedoeld zijn als protest wel degelijk als fraude zijn aan te merken?
Ja.
Bent u niet van mening dat misbruik op zichzelf al erg genoeg is? Zo niet, waarom niet? In welke gevallen wordt misbruik gedoogd?
Misbruik is altijd te veroordelen. Misbruik wordt ook niet gedoogd.
Hoe verhoudt zich het knippen van recepten (financiële prikkel) door apothekers waardoor meer vergoedingen worden verkregen tot een professioneel oordeel met betrekking tot een verantwoord medicijngebruik? Is de financiële prikkel niet vele malen sterker dan het professionele oordeel op grond waarvan veel eerder gesteld zou moeten worden dat veeleer sprake is van zelfverrijking? Hoe wordt gecontroleerd of er sprake is van zelfverrijking dan wel van professioneel handelen? Is deze controle waterdicht?
Het knippen van recepten voor (chronische) medicatie is in beginsel niet toegestaan.
Slechts als daartoe een farmaco-therapeutische noodzaak bestaat is er sprake van een relatie met een professioneel oordeel en een verantwoord geneesmiddelengebruik. Bijvoorbeeld als de houdbaarheid van geneesmiddelen korter is dan de periode waarvoor de arts het middel heeft voorgeschreven.
Knippen in het recept is ook toegestaan als de apotheker dat is overeengekomen met de zorgverzekeraar. Bijvoorbeeld ten aanzien van de geneesmiddelenverstrekking aan bewoners van een verzorgingshuis.
Per recept krijgt de apotheekhoudende een vast bedrag (de receptregelvergoeding) van € 6,10 om te voorkomen dat een apotheker belang heeft bij het verstrekken van onnodige grote hoeveelheden geneesmiddelen. Het knippen van recepten zonder rechtvaardiging levert een overtreding van de WTG-tariefbeschikkingen voor apotheekhoudenden op (een economische delict).
Op het voorschrijven van geneesmiddelen is de zogenaamde prescriptieregeling (artikel 11 van het Verstrekkingenbesluit Ziekenfondsverzekering) van toepassing. De patiënt heeft in beginsel slechts aanspraak op de hoeveelheid geneesmiddelen voor één maand. Bij eerste uitgifte is dat 15 dagen en bij chronische medicatie 3 maanden.
Het afgelopen decennium is de gemiddelde per recept verstrekte hoeveelheid geneesmiddelen met ruim 20% toegenomen. Blijkens cijfers van de Stichting Farmaceutische Kengetallen kregen patiënten begin 2002 gemiddeld voor 46 dagen geneesmiddelen afgeleverd. In 1991 was dat nog 38 dagen. Hieruit valt af te leiden dat er niet massaal wordt geknipt in de recepten door apotheekhoudenden.
Zorgverzekeraars voeren de gebruikelijke declaratiecontroles uit. Het CTZ houdt toezicht op de rechtmatige en doelmatige uitvoering van de Ziekenfondswet en de Algemene Wet Bijzondere Ziektekosten.
De FIOD-ECD houdt toezicht op het naleven van de WTG-tariefbeschikkingen door de apotheekhoudenden.
Deelt de regering de mening dat ook interne fraude door employees van verzekeraars als fraude dient te worden aangemerkt met ook nadelige effecten voor de collectiviteit?
Vanzelfsprekend is in die situatie sprake van fraude. Het weg doen lekken van financiële middelen of het gebruik maken van voorzieningen waar geen recht op bestaat, zal rechtstreeks een gevolg hebben voor de verzekeringsmiddelen van de verzekeraar en daarmee een nadelig effect voor de collectiviteit.
Deelt u de mening dat het zeer te betreuren is dat de commissie Van der Veen de fraude als genoemd onder de vragen 12, 13 en 17 niet in haar beschouwing heeft meegenomen door de deze fraude niet onder de definitie van fraude te brengen? Hoe zou de uitkomst van het rapport eruit hebben gezien indien deze vormen van fraude wel zouden zijn meegenomen, in kwalitatieve en kwantitatieve zin?
Wanneer onder de reikwijdte van het probleem zowel echte fraude als allerlei fouten waarvan correctie op een andere wijze plaatsvindt, wordt begrepen, leidt de analyse niet tot meer inzicht. Als in het rapport «fouten in de verzekeringsuitvoering» in de probleemdefinitie analyse was betrokken, zou de uiteindelijke analyse zowel kwantitatief als kwalitatief zijn uitgebreid met wat bekend is voor de ziekenfondsverzekering en de bijzondere ziektekostenverzekering uit de rapporten van het CTZ over de rechtmatigheid van de uitvoering van de zorgverzekeringen en van de daarmee gemoeide kosten.
Deelt de regering de mening dat de bespreking en reactie van de commissie Van der Veen over zowel het CMC/ZN- als het FUO-onderzoek wel buitengewoon summier en mager is en in die zin aan overtuigingskracht mist?
Nee. Prof. R.J. van der Veen heeft zijn methodologische bezwaren tegen de onderzoeken van CMC en FUO op duidelijke wijze uiteengezet. Hij heeft met zijn kanttekeningen naar mijn mening duidelijk gemaakt wat de betekenis van deze rapporten is. Beide rapporten hebben overigens wel bijgedragen aan het toenemend bewustzijn ten aanzien van zorgfraude. Het onderzoek dat CMC in opdracht van ZN heeft verricht, had zelfs met name dat als doel.
Is de regering bereid niet aan verzekeraars maar aan CMC enerzijds en FUO anderzijds zelf een reactie op de magere kritiek van de cie Van der Veen te vragen, mede gelet op het beginsel hoor en wederhoor?
Het eindrapport van Prof. Van der Veen is openbaar. Eenieder die dat gewenst acht, kan er dus op reageren.
Wat heeft de regering precies gedaan met het rapport «Misbruik door verzekerden in de ziekenfonds- en AWBZ-verzekering» van de toenmalige Ziekenfondsraad uit 1998?
Het rapport van de Ziekenfondsraad (ZFR) «Misbruik door verzekerden in de ziekenfonds- en AWBZ-verzekering» uit 1998 is een intern rapport van de ZFR en derhalve niet als zodanig aan mij toegezonden.
Op basis van dat rapport heeft de ZFR op 9 september 1998 een circulaire aan de ziekenfondsen en AWBZ-uitvoeringsorganen gezonden met daarin een aantal aanbevelingen. In de circulaire van 9 september 1998 was de belangrijkste aanbeveling dat zorgverzekeraars vanuit hun verantwoordelijkheid voor een goede uitvoering van de wettelijke ziektekostenverzekering op korte termijn zouden moeten komen tot de formulering en implementatie van een samenhangend misbruikbeleid. De ZFR heeft de zorgverzekeraars gevraagd daarbij ten minste aandacht te besteden aan de aspecten preventie, controle, opsporing en afdoening. Het CVZ monitort via de uitvoeringsverslaglegging de wijze waarop en de mate waarin de ziekenfondsen en AWBZ-uitvoeringsorganen de aanbeveling uitvoeren. Daartoe is in die verslaglegging het onderwerp misbruikbeleid als specifiek aandachtpunt opgenomen.
Wat heeft de regering precies gedaan met het rapport «De intentie tot preventie» van de FIOD-ECD uit 2002?
Ik verwijs naar het antwoord op vraag 22 van de VVD-fractie.
Wat is reden dat u de cie Van der Veen – nota bene uitdrukkelijk – niet heeft gevraagd het vraagstuk van de omvang van de zorgfraude niet te beantwoorden? Bent u bereid deze omissie alsnog te herstellen en dit op zeer korte termijn alsnog te laten onderzoeken met een bredere definitie? (zie ook vraag 12, 13, 17 en 18)
Ik verwijs naar het standpunt op de frauderisico-analyse.
Hoe fraudegevoelig is het totaalbedrag van ongeveer 110 miljoen Euro aan in het buitenland verleende zorg (verzekerden/zorgaanbieders)? Wat heeft uw ministerie op welke momenten gedaan om deze fraudegevoeligheid tegen te gaan?
Omdat de zorg aan ziekenfondsverzekerden, ook in het buitenland, doorgaans in natura wordt verleend hebben ziekenfondsverzekerden doorgaans geen mogelijkheden met rekeningen te frauderen. Die mogelijkheid is er in beginsel wel als ziekenfondsverzekerden van de zorgverlener in bijzondere omstandigheden wel een rekening krijgen voor verleende zorg. Dat kan het geval zijn wanneer men vanwege een noodgeval rechtstreeks naar een zorgverlener moet zonder voorafgaande inschakeling van de ter plaatse werkende sociale ziektekostenverzekeraar.
De 110 miljoen Euro die aan het buitenland is betaald in 2002 betreft de vergoeding aan het buitenland zowel voor ziekenfondsverzekerden die in het buitenland wonen, als voor ziekenfondsverzekerden die tijdelijk in het buitenland hebben verbleven.
De kosten voor ziekenfondsverzekerden die in een «verdragsland» wonen worden doorgaans op basis van forfaitaire bedragen vergoed, volgens opgave van het buitenlandse verbindingsorgaan (het buitenlandse equivalent van het CVZ). Die forfaitaire bedragen zijn gebaseerd op de gemiddelde kosten die in een jaar voor verleende zorg per verzekerde van dat land worden gemaakt. Dat bedrag wordt vermenigvuldigd met het aantal ziekenfondsverzekerden en hun gezinsleden die in dat land wonen. Dat bedrag is een gegeven en is niet fraudegevoelig.
Dan zijn er kosten die op basis van een formulier E-106 (werknemers) en E-111 (spoedeisende hulp bij tijdelijk verblijf) aan het buitenlandse ziekenfonds voor verleende zorg moeten worden betaald. Die kosten worden op basis van werkelijk gemaakte bedragen afgerekend, volgens specificatie door het buitenlandse ziekenfonds. Ook bij die procedure kan de verzekerde zelf niet frauderen (de zorgverlener wel, maar controle op de rechtmatigheid van diens rekeningen is voorbehouden aan het buitenlandse ziekenfonds). Op grond van de Europese sociale zekerheidsverordening en de bilaterale verdragen is het mogelijk om kosten van spoedeisende medische zorg die tijdens een tijdelijk verblijf in een «verdragsland» werden gemaakt zonder dat de geëigende administratieve procedures konden worden vervuld (bijvoorbeeld spoedhulp zonder beschikbaarheid over een E-111-formulier) vergoed te krijgen van het eigen Nederlandse ziekenfonds, op vertoon van de originele rekening. Vergoeding vindt plaats volgens de tarieven die in dat land voor de medische zorg aan de daar wonende verzekerden van dat land in rekening worden gebracht. Is de rekening hoger dan dat tarief, dan blijft het meerdere voor rekening van de ziekenfondsverzekerde. Als dat land niet zulke tarieven kent vindt vergoeding plaats tot maximaal het in Nederland geldende tarief. Met deze tariferingen was in 2002 een bedrag van 15 miljoen Euro gemoeid. Juist vanwege de ervaring dat deze rekeningen fraudegevoelig kunnen zijn worden deze goed gecontroleerd door de ziekenfondsen.
In dit kader merk ik nog op dat in Marokko en Turkije sociaal attachés bij de Nederlandse Ambassade zijn aangesteld. Zij worden gefinancierd door het ministerie van SZW. Het CVZ betaalt hieraan ook een bijdrage. Zij spelen onder meer een rol spelen bij de uitvoering van de met die landen bestaande bilaterale verdragen. Als mij van die zijde signalen over fraude bereiken laat ik een onderzoek instellen. In 1999 is naar aanleiding van een bericht van een ziekenfonds door de sociaal attaché in Turkije een onderzoek ingesteld ten aanzien van ziekenfondsverzekerden die een rekening hadden ingediend wegens een dure medische behandeling in een kliniek die bleek niet te bestaan. Het Turkse uitvoeringsorgaan had echter aangegeven dat de kosten voor tarifering in aanmerking kwamen. Het vermoeden rees dat hier sprake zou kunnen zijn van georganiseerde misdaad. Nader onderzoek, ook door het Nederlandse OM, wees uit dat het een op zich zelfstaand geval betrof waar een aantal leden van dezelfde familie bij betrokken was. Omdat het om een incident leek te gaan is door VWS geen nadere actie richting de bevoegde Turkse autoriteiten ondernomen. Wel is het Turkse uitvoeringsorgaan door de toenmalige Ziekenfondsraad op de kwestie gewezen en zijn de Nederlandse ziekenfondsen door de toenmalige Ziekenfondsraad voor dit soort praktijken gewaarschuwd. De Ziekenfondsraad is verzocht de vinger aan de pols te houden en VWS van geconstateerde onregelmatigheden op de hoogte te houden. Vergelijkbare signalen zijn sedertdien niet ontvangen.
Is geen fraude mogelijk ten aanzien van de 95 mln. Euro die in 2002 zijn besteed voor in het buitenland verleende zorg die niet direct door verzekerden is gedeclareerd?
Ik verwijs naar het antwoord op vraag 47 van de VVD.
Hoe verhoudt zich uitvoering van de WTG door het CTG tot aansturing van het toezicht op de WTG door hetzelfde CTG? Bent u niet van mening dat de uitvoerder nooit ook toezichthouder kan en mag zijn? Wat zegt dit over de mogelijkheden tot fraude en het frauderisico in de zorg? Wat gaat u hieraan doen?
Bij het handhaven wordt onderscheid gemaakt tussen toezicht- en opsporingsonderzoek. Opsporingsonderzoek richt zich met name op opsporing van strafbare feiten. Welke zaken daarvoor in aanmerking komen beslissen de FIOD-ECD en het OM. Toezichtonderzoeken richten zich op de vraag of de bestaande regels en voorschriften goed uitvoerbaar zijn. Uit die toezichtonderzoeken komen veelal bevindingen met betrekking tot regels van de minister van VWS dan wel regels van het CTG. Waar nodig worden die op grond van zulke bevindingen bijgesteld. Het is immers belangrijk eerst de hand in eigen boezem te steken en waar regels voor uitvoeringsproblemen zorgen deze problemen eerst zelf op te lossen. Voor zover toezichtonderzoeken leiden tot bevindingen dat de regels goed zijn, maar de naleving te wensen overlaat kan daarin aanleiding worden gezien voor opsporingsonderzoek. Voorwaarde daarbij is dat er wel een gereed vermoeden moet zijn van overtreding.
Zoals u bekend werd het toezicht eerst aangestuurd door de minister van VWS. Zie § 2.1 van bijlage A bij de brief van 25 februari 2003. Dat is met ingang van 2000 overgegaan naar het CTG. Uit de toezichtonderzoeken kwamen meestal bevindingen die lagen op het terrein van het CTG. Het is mede om die praktische reden geweest dat het CTG de aansturing van het toezicht op zich nam. Het CTG neemt in zijn werkplan die toezichtonderzoeken op. De minister van VWS kan het CTG verzoeken bepaalde onderzoeken op te nemen.
De WTG is een ordeningswet. Het is niet ongebruikelijk dat een uitvoerder van een ordeningswet tevens een taak heeft op het terrein van het toezicht. Kortheidshalve verwijs ik naar de Nederlandse Mededingingsautoriteit en de Opta. Het verschil is dat het CTG alleen zijn eigen regels kan corrigeren en dat NMa en Opta, ook overtreders van hun regels kunnen corrigeren. Het CTG kan wel aangifte doen bij de FIOD-ECD.
Ik zie geen negatieve invloed van een combinatie van die taken inzake de mogelijkheden tot fraude en het frauderisico in de zorg. Integendeel, ik neem mij voor het CTG de bevoegdheid te geven tot het treffen van een bestuurlijke sanctie indien niet wordt voldaan aan opgelegde administratievoorschriften en inlichtingenplicht.
Wat heeft de regering precies gedaan met het rapport «De intentie tot preventie»van de FIOD-ECD uit 2002?
Ik verwijs naar het antwoord op vraag 22 van de VVD-fractie.
Welke negatieve gevolgen kan het doelbewust vergroten van de budgettaire ruimte van de eigen instelling hebben voor de budgettaire ruimte van andere instellingen?
Ik verwijs naar het antwoord op vraag 13 van de PvdA-fractie.
Deelt de regering de mening dat de op blz. 35 genoemde zogenaamde «grijze productieafspraken» ook zuivere voorbeelden van fraude zijn en niet moet worden meegegaan met dit zoveelste voorbeeld van «definitie-gegoochel» van de commissie Van der Veen?
Bij het maken van grijze productieafspraken is niet gehandeld in strijd met de destijds bestaande wet- en regelgeving. Bij de ziekenhuizen was het af te spreken volume een verantwoordelijkheid van het zogenaamde lokaal overleg, waar verzekeraars met het ziekenhuis productieafspraken maakten. Er bestond geen normering van het percentage dat de afspraken van de werkelijke realisatie mochten afwijken. Daarom deel ik de conclusie van de commissie Van der Veen dat hierbij geen sprake was van fraude.
Er was in mijn visie bij de steeds toenemende grijze productieafspraken wel sprake van een maatschappelijk ongewenste ontwikkeling. In het jaar 1999 was het totale volume aan grijze afspraken voor de ziekenhuizen opgelopen tot f 260 miljoen en in het jaar 2000 tot ruim f 300 miljoen. In 2000 heeft het CTG een eerste inperkingmaatregel ingevoerd. In het jaar 2001 is het maken van grijze productieafspraken zinloos geworden door de invoering van de «boter bij de vis»-gedachte. Vanaf 2001 krijgt een ziekenhuis alleen nog maar geld voor daadwerkelijk geleverde productie.
Hoe verhoudt zich de conclusie dat declaratiefraude vooral fraude met buitenlandse declaraties betreft zich tot de constatering, één zin verder, dat hierop redelijk adequate controle wordt uitgeoefend? Deelt u deze mening?
Ik verwijs naar het antwoord op vraag 47 van de VVD.
Zorgverzekeraars spelen een grote rol bij het voorkomen en bestrijden van fraude. Op welke wijze hebben zij hun controlerol de afgelopen jaren waargemaakt? Is dit afdoende geweest? Hoe kan het dat materiële controle van met name declaraties onvoldoende plaatsvindt? Hoe kan deze controle worden verbeterd?
Ik verwijs naar het antwoord op vraag 65 van de VVD.
Wat is de reden dat ZBC's vaak nog zonder vergunning werken? Welke controle wordt uitgeoefend op het reilen en zeilen binnen ZBC's?
Het onderzoek van de Belastingdienst/FIOD-ECD, waaruit blijkt dat er door zelfstandige behandelcentra zonder vergunning werd gewerkt, dateert uit september 2001. Dat meerdere centra op dat moment zonder vergunning werkten vindt zijn oorsprong in het feit dat de «regeling zelfstandige behandelcentra» kort daarvoor in werking was getreden. Veel vergunningen voor deze centra waren daardoor nog niet rond, terwijl de klinieken al operationeel waren in de tijd voordat er sprake was van een vergunningsregeling voor behandelcentra. In overleg met het CTG, de Belastingdienst/FIOD-ECD en het Openbaar ministerie is destijds besloten geen vervolg te geven aan de bevindingen uit het onderzoek, omdat de regeling voor zelfstandige behandelcentra net in werking was getreden.
Uit recent onderzoek (februari 2003) van Zorgverzekeraars Nederland (ZN) naar het declaratiegedrag van zelfstandige behandelcentra blijkt niet dat er momenteel door behandelcentra zonder vergunning wordt gewerkt. Onregelmatigheden in behandelcentra die door het onderzoek van ZN aan het licht zijn gekomen, zijn in handen van de ECD gelegd.
De controle die op behandelcentra wordt uitgeoefend is niet anders dan de controle op andere instellingen. De Inspectie voor de Gezondheidszorg houdt toezicht op de kwaliteit van de zorg. De verzekeraars controleren de declaraties die behandelcentra en/of patiënten indienen.
Hoe kunnen de mogelijkheden van fraude in een systeem van vraagsturing (marktwerking) tot een minimum worden gereduceerd?
Uit het onderzoek komt naar voren dat in een systeem van vraagsturing het aantal transacties ten opzichte van het aantal transacties in het huidige systeem toeneemt, waardoor het risico op fraude eveneens toeneemt. Eén van de actielijnen waarlangs ik nieuw fraudebeleid wil ontwikkelen is om intensiever gebruik te maken van de mogelijkheid om nieuwe maatregelen vóór invoering te laten toetsen op de mogelijkheden voor toezicht en handhaving. Daarmee worden frauderisico's tijdig onderkend en kan er bij de geleidelijke modernisering van het stelsel rekening mee worden gehouden door sluitende regelingen te maken en goede controle vooraf te regelen. Ik ga er verder van uit dat met elektronische gegevensuitwisseling risico's van fraude kunnen worden teruggedrongen.
Deelt de regering de mening dat een identificatieplicht moet worden ingevoerd voor ziekenhuiszorg maar zeker ook voor zorg verleend door vrije beroepsbeoefenaren, als bijvoorbeeld de tandarts, fysiotherapeut en huisarts?
Degene die zorg verleent, dient zich ervan te vergewissen dat indien deze zorg ten laste komt van Zfw of AWBZ, degene die de zorg vraagt, ook degene is die hij zegt te zijn.
Deze persoon, die ten laste van de Zfw of AWBZ zorg vraagt, en die stelt verzekerd te zijn, moet zijn verzekeringsbewijs (zorgpas of ander bewijs) overleggen én moet zich identificeren opdat degene die de zorg verleent kan vaststellen dat degene die op het verzekeringsbewijs is genoemd, ook degene is die de zorg vraagt.
Het wetsvoorstel ter voorkoming van fraude in de zorg regelt aldus de invoering van de identificatieverplichting in de Zfw en de AWBZ. Uitgangspunt is dat die administratieve verplichting bij zorgverleners wordt opgelegd, indien de zorg ten laste van deze wetten wordt gegeven. Zoals in de verschillende rapporten tot uitdrukking wordt gebracht (Rapport CVZ van 27 maart 2003, Fraude met zorgpassen en declaraties in de zorgverzekering; Rapport Universiteit Twente van 28 maart 2003, Frauderisico-analyse gezondheidszorg) wordt de kans op fraude het grootst geacht waar sprake is van curatieve zorg die wordt gekenmerkt door betrekkelijk massale en anonieme processen. Als concrete voorbeelden worden dan ziekenhuiszorg (opname en behandeling in een ziekenhuis), hulp in een polikliniek, eerste hulpafdelingen van ziekenhuizen en grote huisartsenposten (al of niet in of nabij een ziekenhuis) genoemd. Met betrekking tot de reikwijdte van de maatregelen stelt CVZ voor de invoering van een identificatieplicht stapsgewijs te laten plaatsvinden. Als eerste stap is opname in een instelling vermeld. Het CVZ geeft aan dat na daarmee ervaring te hebben opgedaan tot uitbreiding van de reikwijdte van de maatregel kan worden overgegaan. Het wetsvoorstel dat de invoering van de identificatieverplichting regelt, is zodanig opgezet dat in eerste instantie de maatregel wordt ingevoerd bij ziekenhuizen en poliklinieken omdat daar het risico van fraude het grootst lijkt. Na opgedane ervaring daarmee kan de maatregel geleidelijk worden uitgebreid naar de gehele zorgsector.
Hoe beoordeelt de regering de in het rapport van de commissie Van der Veen opgenomen harde kritiek van het CTZ dat zorgverzekeraars onvoldoende daadwerkelijke, materiele controles uitvoeren? Heeft de regering respectievelijk het CTZ de zorgverzekeraars hier reeds eerder op aangesproken? Zo ja, wanneer is dit gebeurd, en waar heeft dit toe geleid? Zo neen, waarom niet?
Het is een heldere constatering van het CTZ uit het rapport over de rechtmatigheid van de uitvoering van de Ziekenfondswet in 2001. Het algemeen deel van dit rapport verscheen december 2002, de kwantitatieve samenvatting in april van dit jaar. Zoals ik de Kamer eerder heb toegezegd, zal ik de rapporten samen met die over de Algemene Kas en het Algemeen Fonds Bijzondere Ziektekosten aan de Kamer toezenden voorzien van mijn oordeel erover. Dit vloeit voort uit de nieuwe aanpak bij het toezicht.
Het is voor de eerste maal dat nu (over 2001) een rapport over de rechtmatigheid van de uitvoering van de ziekenfondsverzekering door de ziekenfondsen is uitgebracht. Tot voor kort vond het toezicht plaats door de toezichthouder ter plekke onderzoek te laten doen die vervolgens een oordeel over de uitvoering van de verzekering en de daarmee gemoeide kosten uitsprak. In de gemoderniseerde opzet leggen de ziekenfondsen zelf verantwoording af over de uitvoering en hun kosten. De toezichthouder beoordeelt deze verantwoordingsproducten. Het criterium bij deze verantwoording is de rechtmatigheid: of uitvoering en het doen van uitgaven volledig volgens de regels van de publieke verzekering heeft plaatsgevonden. Met een dergelijke opzet komt alles met betrekking tot de uitvoering in de openbaarheid. Zo werkt het onvoldoende uitvoeren van controles direct door in de mate waarin het ziekenfonds met zekerheid kan zeggen dat alleen zorg is betaald, die opgenomen is in het verzekerde pakket, voor verzekerden die bij dat ziekenfonds terecht staan ingeschreven, tegen een prijs die overeenkomt met het daarvoor geldende tarief, die geleverd is aan een verzekerde die daar op is aangewezen, terwijl ook aan andere voorwaarden die de verzekering stelt, is voldaan. Een te grote onzekerheid is niet acceptabel. Werden in de vroegere situatie van het toezicht gerichte oordelen uitgesproken over de uitvoering en werden ziekenfondsen aangesproken op het onvoldoende uitvoeren van controlewerkzaamheden, nu staan in het algemeen rapport over de uitvoering van de Ziekenfondswet in 2001 heldere getallen over de mate van onzekerheid. Die transparantie over de uitvoering is winst voor de publieke verzekering. Het laat zien waar het in de uitvoering van de publieke verzekering beter moet. Voor de uitvoerders, in casu de ziekenfondsen, is er ook aanvankelijk een nadeel in de zin dat alle manco's in het systeem en de regelgeving nu duidelijk naar voren komen en op hun conto terecht komen. Zij moeten er echter op kunnen vertrouwen, dat zij ook de tijd en ruimte krijgen om ervoor te zorgen dat hun werkwijze en hun verantwoording op orde is. Niet omdat er nu iets te verbergen valt, maar omdat de nieuwe werkwijze ook voor hen nieuwe zaken aan het licht brengt. Over verbetering van de aanpak van de controles die nu onvoldoende zijn uitgevoerd, heeft het CTZ inmiddels afspraken gemaakt met de ziekenfondsen. De resultaten daarvan zullen blijken bij een volgende verantwoording over de uitvoering van de ziekenfondsverzekering.
Is de regering bereid op korte termijn te regelen dat frauderende verzekerden – al dan niet tijdelijk – van de dekking kunnen worden uitgesloten respectievelijk met een fors hogere premie kunnen worden geconfronteerd?
Het beëindigen van de verzekeringsplicht als sanctie voor frauderende verzekerden en als mogelijkheid tot het verminderen van fraude ligt verdragsrechtelijk moeilijk. Bijvoorbeeld de Europese Code inzake sociale zekerheid, waarbij Nederland partij is, stelt minimumnormen aan de inrichting van de stelsels van sociale zekerheid van de verdragsluitende partijen (waaronder het stelsel van ziektekostenverzekering). Dit verdrag kent in geval van frauduleus handelen door de verzekerde met het oog op het verkrijgen van een prestatie uitsluitend de mogelijkheid van schorsing van de prestaties waarop de verzekerde normaliter recht zou hebben.
Daarnaast brengt het uitsluiten van verzekering van frauderende verzekeren weer een ander probleem met zich, namelijk dat mensen onverzekerd zijn. Op grond van deze overwegingen ben ik van mening dat de sancties die zijn vermeld in de uitvoeringstoets van het CVZ van 27 maart 2003 voor dit moment de meest geschikte zijn om in een wetsvoorstel op te nemen. In geval van fraude met declaraties krijgen de ziekenfondsen de mogelijkheid om als sanctie de nominale premie te verhogen. In de AWBZ bestaat geen nominale premie. Daarom stel ik voor om in dat geval bij fraude opschorting van de declaratiemogelijkheid in te voeren. Ik ben van mening dat ik hiermee effectieve instrumenten inzet om fraude te bestrijden. Mocht dit in de praktijk onvoldoende blijken te zijn, dan zal ik alsnog verdergaande maatregelen overwegen.
Wat betreft de aanspraak op zorg: iedereen in Nederland die dringend medische hulp nodig heeft krijgt deze ook. Indien men daarvoor niet verzekerd is zal men de kosten daarvan zelf moeten betalen. Ziekenhuizen kunnen onbetaalde en onverhaalbare rekeningen periodiek meenemen in de post dubieuze debiteuren bij het vaststellen van de budgetten. De kosten daarvan komen uiteindelijk tot uitdrukking in de door zowel de ziekenfonds als de particulier verzekerden te betalen premies.
Is de minister van plan de aanbevelingen van de Fraudeanalyse gezondheidszorg integraal over te nemen? Zo nee, kunt u per aanbeveling beargumenteren waarom?
Ik verwijs naar het standpunt op de frauderisico-analyse.
Wat is uw oordeel over de interpretatie die in de media de ronde deed over het onderzoeksrapport van de commissie Van der Veen dat het met de fraude in de zorg «wel meevalt»? Deelt u de opvatting dat deze conclusie onmogelijk kan worden getrokken omdat er geen kwantitatief onderzoek is gedaan?
Ik heb tijdens de persconferentie bij de presentatie van de onderzoeksrapporten benadrukt dat ik aan alle opschudding over fraude in de zorg niet de indruk overhoud dat er sprake was van een storm in een glas water. Ik heb aangegeven dat ik er een dringend signaal in zie om alert te blijven op fraude en het systeem zo goed mogelijk op fraudepreventie en -bestrijding in te richten. De rapporten geven duidelijk aan waar de zwakkere plekken in het systeem zitten. Alle betrokken partijen kunnen hun voordeel er mee doen bij de verdere terugdringing van fraude in de zorg.
Een van de conclusies uit het rapport Van der Veen is dat niet zo zeer zorgfraude als wel de beheersmaatregelen in de zorg aandacht verdienen. Genoemd worden de budgetsystematiek, de wachtlijsten, de administratieve lasten. Wat is het oordeel van de minister over deze constatering?
Ik vat dit zo op dat het van groot belang is om te ervoor te zorgen dat we met goede maatregelen het plegen van fraude voorkómen. Waar het niet kan vóórkomen, hoeven we ook niet te investeren in het opsporen van fraude. Beheersingsmaatregelen zoals regulering van uitgaven door middel van een budgetsystematiek, dragen bij aan het verkleinen van de mogelijkheden tot en de kansen op fraude. Ik zie er geen pleidooi in om de administratieve lasten te laten toenemen, maar wel om er alert op te zijn dat we niet te snel bepaalde regulering schrappen. Overigens wijst het rapport er ook op dat we door een goed gebruik van ict-ontwikkelingen zowel beheersingsmaatregelen kunnen verbeteren en tegelijk de administratieve lastendruk kunnen verminderen.
Een andere conclusie van de commissie Van der Veen is dat voorgenomen beleidswijzigingen zoals de invoering van de DBC's, vraagsturing en de functionele aanspraken in de AWBZ, een verhoging van het aantal transacties tot gevolg heeft en daardoor meer fraude in de hand (kunnen) werken. Wat is uw oordeel over deze conclusie?
De conclusie is naar mijn mening correct. Er ontstaan eenvoudigweg meer momenten waarop iemand met opzet iets verkeerd kan doen. Ik verbind daaraan direct de conclusie dat we goed moeten nagaan hoe we dergelijk misbruik kunnen voorkomen door sluitende regelingen op te stellen en goed gebruik te maken van controle. Ik verwacht in deze sfeer veel van de mogelijkheden van elektronische gegevensuitwisseling.
De schattingen naar de omvang van de fraude in de zorg lopen nogal uiteen. Toch wordt ook uit het rapport van de commissie Van der Veen duidelijk dat er op veel manieren kan worden gefraudeerd. Bent u met voornemens de aanbeveling een onderzoek naar de omvang van de fraude over te nemen en uit te voeren? Zo nee, waarom niet? Zullen de particuliere ziektekostenverzekeraars in het onderzoek worden meegenomen?
Ik verwijs naar het standpunt op de frauderisico-analyse.
Welke maatregelen die in verschillende rapporten worden genoemd neemt u over? Een aantal maatregelen kan bureaucratieverhogend zijn. Wat gaat u daaraan doen?
Ik verwijs naar het standpunt op de frauderisico-analyse.
Bent u van plan het beëindigen van de verzekering voor frauderende verzekerden als een van de mogelijkheden om fraude te verminderen in te voeren? Welke juridische haken en ogen zitten hieraan? Kunnen deze mensen toch aanspraak maken op zorg? Zo ja, hoe?
Ik verwijs naar mijn antwoord op vraag 66 van de VVD.
Welke definitie van zorgfraude hanteert de regering en op grond van welke afwegingen? Hoe is de relatie tussen deze definitie en de (grote of kleine) onopzettelijke vergissingen? Is het niet mede van belang ook deze aspecten te onderzoeken? (blz. 9 en 10) Welke rol speelt het onderscheid tussen fouten en fraude in dit verband? (blz. 18)
Ik verwijs naar het standpunt op de frauderisico-analyse.
Hoe beoordeelt u de volgende alinea: «Daarmee komen we op een essentieel kenmerk van fraude: zelfverrijking als intentie. Openlijk begane onrechtmatigheden die uitsluitend bedoeld zijn als protest, zijn in zekere zin geen fraude; creatief boekhouden om het eigen inkomen op te vijzelen is dat wel.»? Is fraude uit protest niet evenzeer een vorm van bewust handelen in strijd met wet- en regelgeving en daarom niet geoorloofd? (blz. 11).
Ik verwijs naar het antwoord op vraag 31 van de VVD.
Hoe beoordeelt u deze frauderisico-analyse in het licht van de eerdere rapportages? In hoeverre deelt u de mening van dit rapport dat de eerdere onderzoeken uitgingen van onjuiste aannames – waarbij zelfs gesproken wordt over «plompverloren presenteren»? Welke conclusies verbindt u hieraan? (blz. 14 en 15)
Ik ben van mening dat de frauderisico-analyse en de daarbij behorende rapportages een goed en reëel beeld geven van de fraudepreventie- en bestrijdingsinstrumenten van verzekeraars, toezichthouders en overheid en de mate waarin die instrumenten worden ingezet. De analyse heeft ook duidelijk gemaakt dat het verkrijgen van inzicht in de werkelijke omvang van de fraude geen eenvoudige zaak is en dat het gevaarlijk is om daar maar een slag naar te slaan. Ik ga ervan uit dat degenen die zich, voorafgaand aan dit onderzoek, al dan niet publiekelijk hebben uitgelaten over de omvang van de fraude dat gedaan hebben met de beste bedoelingen namelijk het onderkennen van het grote belang dat zowel in de publieke als in de private sector wordt gehecht aan het voorkómen en bestrijden van fraude.
Hoe beoordeelt u de zogenoemde grijze productieafspraken? Hebt u de indruk dat deze vorm van fraude veel voorkomt? Welke rol speelt het beëindigen van het gesloten budgetsysteem in dit geheel? Deelt u het oordeel van het rapport dat dit geen zelfverrijking is? (blz. 35 en 36)
Ik verwijs naar het antwoord op vraag 55 van de VVD.
Deelt u de indruk dat het rapport de zorgpasfraude alleen betrekt op de beperkte groep van in ons land verblijvende illegalen? Ligt het probleem van de zorgpasfraude niet tevens bij de Nederlandse burgers? (blz. 38)
Voor mij is het van belang zorgpasfraude te bestrijden. Daartoe bereid ik een wettelijke maatregel ter bestrijding van fraude in de zorg voor. Relevant is dat zorg ten laste van de ziekenfondsverzekering wordt verleend aan verzekerden. Het is daarbij niet relevant of mensen onverzekerd zijn, of dat het illegalen betreft.
Worden de mogelijkheden voor identiteits- en declaratiefraude niet teveel gebagatelliseerd in het rapport? Waarom wel/niet? (blz. 41)
Nee, die indruk heb ik niet.
In eerdere rapporten kwam naar voren dat er mogelijkheden zijn voor dubbele of anderszins onterechte declaraties door specialisten en vrije beroepsbeoefenaren. Deze vorm van fraude komt niet echt aan de orde in dit onderzoeksrapport. Hoe gaat de regering om met deze vorm van fraude? (blz. 45)
De onderzoekers hebben het wel degelijk over de mogelijkheid van fraude met het aantal behandelingen (op pag. 35 bijvoorbeeld). Het tegengaan van deze vorm van fraude is aan verzekeraars en de FIOD-ECD.
Hoe beoordeelt u de gedachte van een gedeeltelijke identificatieplicht? Geeft u de voorkeur aan identificatie door algemene identiteitsbewijzen of speciale nieuwe zorgpassen? (blz. 51).
Voor een antwoord op het eerste gedeelte van de vraag verwijs ik naar het antwoord op vraag 63 van de VVD-fractie.
Het CVZ geeft in zijn rapport Fraude met zorgpassen en declaraties in de zorgverzekering van 27 maart 2003 aan dat de technisch meest superieure oplossing voor het identificatievraagstuk bestaat uit de invoering van een chipkaart met een biometrisch kenmerk. Het CVZ voegt daar echter onmiddellijk aan toe een dergelijke oplossing niet op korte termijn realiseerbaar te achten.
Ik kan mij met dat standpunt verenigen.
Is het feit dat grote huisartsenposten de zorgpasfraude bevorderen voor u aanleiding om deze opschaling anders te gaan beoordelen? (blz. 51)
Voorop staat dat de grootschalige dienstenstructuren noodzakelijk waren om de werklast voor huisartsen in de avond, nacht en weekenden te verminderen. Dat doel is bereikt. In het rapport van de Universiteit Twente wordt de kans op fraude het hoogst geacht waar sprake is van curatieve zorg die wordt gekenmerkt door betrekkelijk massale en anonieme processen zoals huisartsenposten. Zoals ik in mijn antwoord op vraag 63 van de VVD aangeef wordt vooralsnog alleen een identificatieplicht ingevoerd bij ziekenhuizen en poliklinieken. Met de daar opgedane ervaring kan overwogen worden de maatregel geleidelijk uit te breiden naar de gehele zorgsector.
Ik acht het niet noodzakelijk om voor de grote huisartsenposten separate maatregelen te treffen vooruitlopend op de maatregelen in het wetsvoorstel ter voorkoming van fraude in de zorg.
Hoe beoordeelt u de aanbevelingen dat respectievelijk cliënten, accountants en verzekeraars een duidelijker rol moeten krijgen bij de opsporing van fraude? (blz. 52 en 53)
Ik ben het met de onderzoekers eens dat waar het ontdekken van fraude aan de orde is, we alle mogelijkheden moeten nagaan die er bestaan, en zo mogelijk het benutten van die mogelijkheden moeten verbeteren. Ik denk dan bijvoorbeeld aan de controlewerkzaamheden van accountants bij instellingen in het kader van de financiering van de zorg. Ik denk aan de door het CTZ beschreven werkwijze van ziekenfondsen om de materiële controle vorm te geven door cliënten in te schakelen. Ook de zorgverzekeraars, zowel de ziekenfondsen als de particuliere zorgverzekeraars, zijn inmiddels actief bezig om waar fraude zich voordoet, dit ook te signaleren en vervolgactie te ondernemen.
Deelt u de voorzichtige conclusie van de onderzoekers dat de transparantie en de complexiteit van het budgetteringssysteem en de tekorten in de zorg en dergelijke belangrijker zijn dan de fraude problematiek? Is er niet juist – afhankelijk van de omvang van de fraude – sprake van een nauw verband tussen fraude en de tekorten die mede hierdoor ontstaan? (blz. 56)
Ik lees het rapport van de onderzoekers iets anders. Enerzijds geven de onderzoekers aan dat de financieel administratieve kaders die de zorg sturen en beheersen in belangrijke mate bepalend zijn voor de vraag of en in welke mate fraude zich kan voordoen. De analyse wijst uit dat de huidige inrichting van die kaders de mogelijkheden van fraude aanzienlijk inperkt. Dat betekent echter niet dat die kaders uitsluitend positief zijn. Er zijn ook nadelen aan verbonden, die in het rapport nader worden aangeduid. Dat de onderzoekers aangeven dat die nadelen wellicht een groter probleem vormen voor de toekomst van de gezondheidszorg dan de fraude, wil niet zeggen dat er sprake is van een inhoudelijk verband tussen die twee zaken (het gebrek aan transparantie en de complexiteit van de budgettering enerzijds en de fraude anderzijds). Ik kan dan ook de suggestie die uit het tweede deel van de vraag voortvloeit, dat de tekorten in de zorg worden veroorzaakt door fraude, niet volgen.
Ten eerste wijst het rapport van Van der Veen uit dat de fraude niet de omvang kan hebben als eerder in de media is gesuggereerd, en ten tweede wijs ik u op de rapportages over de wachtlijsten en wachttijden die duidelijk aangeven dat de extra beschikbare middelen wel degelijk tot extra productie en tot verkorting van wachtlijsten en wachttijden hebben geleid. Van het gesuggereerde verband is mijns inziens geen sprake.
Kunt u zich vinden in de conclusie van de onderzoekers in het kader van de modernisering: «Deze voorgenomen beleidswijzigingen vergroten het aantal transacties en lijken de beperkingen waaraan deze transacties onderhevig zijn en die tot reductie van fraudemogelijkheden leiden te verzwakken. Het verdient aanbeveling vanuit het perspectief van beheersing van de kosten van de zorg en het tegengaan van fraude deze plannen nauwkeurig op hun mogelijke gevolgen te analyseren.»? Op welke manier denkt u hieraan invulling te geven? (blz. 56)
Ik verwijs naar het antwoord op vraag 14 van de PvdA.
CTZ-rapport Risico's op misbruik in Ziekenfondswet en AWBZ
Onbewuste en niet-opzettelijke fouten zijn niet in de risicoanalyse betrokken. Waarom is hiervoor gekozen? Zijn deze fouten niet juist ook aanleiding voor verder onderzoek? Gaat u verder onderzoek instellen hiernaar? Zo niet, waarom niet?
Het CTZ actualiseert voortdurend zijn risicoanalyse om de rechtmatige en doelmatige uitvoering van de wettelijke zorgverzekeringen te beoordelen. Daarbij is de focus erop gericht om fouten in de uitvoering en het niet naleven van de regels te bepalen. In deze risicoanalyse ging het erom de mogelijkheden tot en de kans op fraude vast te stellen. Over de uitvoering van de werkzaamheden van de toezichthouder rapporteer ik u regelmatig.
«Oneigenlijk gebruik» is niet betrokken in de risicoanalyse. Waarom is dit niet het geval? Is oneigenlijk gebruik niet wederrechtelijk? Is oneigenlijk gebruik niet een vorm van misbruik? Welke voorbeelden van oneigenlijk gebruik zijn te noemen, maar niet opgenomen in deze risicoanalyse? Vindt u niet dat oneigenlijk gebruik eigenlijk gewoon fraude is?
Ik vind de omschrijving die het CTZ hanteert, treffend. Over het algemeen is «oneigenlijk gebruik» erg moeilijk te omschrijven waar het gaat om de zorgverzekering. Doorgaans zijn alle mogelijkheden in te delen in twee groepen: het gebruik is geoorloofd omdat de regels het toelaten, of er is sprake van misbruik. Door op het grijze gebied tussen de letter en de geest van de wet te wijzen maakt het CTZ dit probleem helder. Er wordt een gebruik van een voorziening gemaakt die op zich mogelijk is, maar feitelijk in de betreffende regeling nooit zo is bedoeld. Voorbeelden zullen eerder te geven zijn over de zorg (waar overigens eerder wordt gesproeken van gepaste en niet-gepaste zorg) dan over de verzekeringsuitvoering. Een voorbeeld is het stempelen van taxibonnen voor zittend ziekenvervoer. Deze wijze van vervoer van en naar een medisch specialist kan noodzakelijk zijn. Een andere wijze van vervoer kan echter ook volstaan. Per concreet geval zal een specialist dat moeten afwegen. Het is goed voorstelbaar dat deze niet elke situatie helemaal uitzoekt. Daarmee kan het gebeuren dat iemand van een dure voorziening gebruik maakt die eigenlijk niet op zo'n dure voorziening is aangewezen. Men voldoet aan de regels in de zin dat een specialist een taxibon heeft getekend. Het gebruik is zodoende geoorloofd maar tegelijkertijd geen goed gebruik van de voorzieningen. Onduidelijke regels dan wel onduidelijke regeling van de noodzakelijke controle zoals in het gegeven voorbeeld, dragen bij aan de onduidelijkheid. Als die worden verbeterd, zal het twijfelgebied rond oneigenlijk gebruik doorgaans afnemen.
Ziekenfondsen behandelen declaraties voor zorg in het buitenland met meer dan gemiddelde belangstelling. Waarin uit zich deze belangstelling? Waar baseert het CTZ deze opmerking op? Wat betekent meer dan gemiddeld hier? Waarom heeft een ziekenfonds meer belangstelling voor buitenlandse dan voor binnenlandse declaraties?
Financiële afhandeling van zorg die tijdens een tijdelijk verblijf in het buitenland is verleend zonder dat de daarvoor geëigende administratieve procedures zijn gevolgd, vergt veel specialistische kennis. Daarnaast is het niet eenvoudig om vast te stellen of de juiste zorg daadwerkelijk is geleverd. Dat laatste geldt weliswaar ook voor zorg in Nederland, maar voor zorg in het buitenland des te meer. Declaraties uit het buitenland worden daarom doorgaans door de ziekenfondsen met nog meer aandacht bezien. Ziekenfondsen hanteren interne procedures om vervalste facturen te detecteren.
Nederlandse declaraties hebben minder aandacht nodig dan buitenlandse: ze zijn doorgaans makkelijker leesbaar en de tarieven voor de verleende medische zorg zijn bekend.
Het CTZ heeft zich bij het opstellen van de risicoanalyse gebaseerd op reeds aanwezige gegevens, aangevuld met gesprekken met relevante personen (waaronder fraudecoördinatoren bij ziekenfondsen) en instanties ter completering en toetsing van de voorlopige bevindingen.
Het CTZ vraagt om aandacht voor het aspect misbruikgevoeligheid bij de invoering van nieuwe wet- en regelgeving of de wijziging van het bekostigingssysteem. Op welke aspecten van de nieuwe weten regelgeving zou deze extra aandacht zich moeten richten? Wat is hiervoor de reden?
Ik verwijs naar het antwoord op vraag 14 van de PvdA.
Is de minister bereid te voldoen aan de eis van het CTZ om toezichttoetsen te kunnen uitvoeren over de beleidsvoornemens tot invoering van DBC's binnen de ZFW en «het» eindplaatje van de modernisering van de AWBZ, waarin naar verwachting een koppeling wordt aangebracht tussen de functiegerichte aanspraken en de bekostiging? Zo ja, op welk termijn? Zo nee, waarom niet?
Het is natuurlijk verstandig om het CTZ te laten rapporteren over het kunnen toezien op de uitvoering van voorgenomen veranderingen in de zorg en de verzekering van zorg. Van deze mogelijkheid wordt ook goed gebruik gemaakt. Over de moderniseringsmaatregelen voor de AWBZ die in april 2003 in werking zijn getreden, heeft het CTZ in september vorig jaar zijn toezichttoets uitgebracht. Met het CTZ wordt gesproken over het voornemen een toezichttoets te laten uitvoeren naar de eindsituatie waarvan bij de modernisering van de AWBZ sprake is. Tot nu toe ontbrak het aan voldoende concrete moderniseringsvoornemens om een toezichttoets aan het CTZ voor te leggen. Ook voor de voornemens over de invoering van DBC's geldt dat, zodra de voornemens voldoende zijn uitgekristalliseerd, het CTZ bij de verdere uitwerking zal worden betrokken.
Is de minister het eens met het oordeel van het CTZ dat zorg in natura het «knoeien met nota's» door verzekerden voorkomt? Hoe is de relatie tot de gedachte in de eerdere rapporten dat juist rechtstreekse declaratie door de zorgverlener bij de zorgverzekeraar fraude in de hand werkt, omdat de controle door particulieren ontbreekt? (blz. 5 en 34).
Ja. Bij zorg in natura ontvangt de verzekerde geen nota zodat hij er ook niet mee kan «knoeien».
De rapportage laat zien dat het frauderisico afhankelijk is van het aantal transacties dat plaatsvindt. Bij zorg in natura vindt één transactie plaats, namelijk tussen de zorgaanbieder en de zorgverzekeraar. De zorgaanbieder is in dit geval de enige die kan frauderen.
Bij een restitutiesysteem vinden er twee transacties plaats: de verzekerde ontvangt een nota van de zorgaanbieder en de zorgverzekeraar ontvangt een nota (declaratie) van de verzekerde. Zowel de zorgaanbieder als de verzekerde kunnen fraude plegen, respectievelijk door te hoge of andere dan de wettelijke tarieven in rekening te brengen en door de rekening «aangepast» bij de verzekeraar in te dienen.
Bij het restitutiesysteem kán de verzekerde de nota van de zorgaanbieder controleren; bij het naturasysteem kan dat niet. In het restitutiesysteem is dus zowel een extra frauderisico (de verzekerde die declaratiefraude pleegt) als een controlemogelijkheid (door de verzekerde op de declaratie van de zorgaanbieder) aanwezig. Voor de volledigheid merk ik daarbij op dat in het naturasysteem daarom op andere wijze erin moet worden voorzien om vast te stellen dat zorg waarvoor wordt gedeclareerd ook daadwerkelijk is geleverd. Dat gebeurt met de zogenoemde materiële controles. Overigens laat de rapportage van het CTZ zien dat naast feitelijke controles van de verzekeraar bij de zorgaanbieder, ook de verzekerde patiënt kan worden ingeschakeld om bevestigd te krijgen of zorglevering daadwerkelijk heeft plaatsgevonden.
Bent u bereid tot nader onderzoek, om te komen tot een realistische schatting van de omvang van de problematiek van de zorgfraude, mede in het licht van het verschil in analyse tussen het rapport «Reden tot zorg» en dit rapport? (blz. 26)
Ik verwijs naar het standpunt op de frauderisico-analyse.
Op welke manier worden de beheersingsmaatregelen betrokken bij de ontwikkelingen in de richting van de DBC's? Bent u het eens met het CTZ dat een grondige heroverweging van deze maatregelen nodig is? (blz. 29)
Ik verwijs naar het antwoord op vraag 6 van het CDA.
Rapport Auditdienst frauderisico's particuliere ziektekostenverzekeraars
Waarom is gekozen voor het uitgangspunt dat de operational audit wordt gebaseerd op bestaand onderzoek? Waarom is ervoor gekozen geen nieuw onderzoek naar het verschijnsel fraude te verrichten?
De Auditdienst is voor zijn opdracht uitgegaan van bestaande onderzoeken en heeft daarnaast gesprekken gevoerd met de organisaties van particuliere verzekeraars en de toezichthouder de Pensioen- en Verzekeringskamer. Ook ingeval de Auditdienst over aanzienlijk meer tijd voor het onderzoek had kunnen beschikken zou de keuze geen andere zijn geweest. Het ging er bij dit onderzoek immers om inzicht te verkrijgen in het beleid van de verzekeraars gericht op fraudepreventie- en bestrijding, het geven van een oordeel over de juistheid van de over de omvang van de fraude in sommige onderzoeken genoemde bedragen en de rol van toezichthouder. Om op die vragen een antwoord te kunnen geven is aangesloten bij de bronnen die aanleiding hebben gegeven tot het noemen van bedragen en de rollen van partijen. Het inzichtelijk maken van het fraudepreventie- en bestrijdingsinstrumentarium van de particuliere verzekeraars, het geven van duidelijkheid over de omvang van het frauderisico en de rol van de toezichthouder bij fraude tezamen vormen overigens wel degelijk de elementen van een nieuw onderzoek dat de Auditdienst op korte termijn en met een duidelijk resultaat heeft afgerond.
Is de definitie van fraude die op blz. 4 van het rapport wordt gegeven dezelfde als die van de rapporten waarop de audit gebaseerd is? Zo nee, is dit methodologisch verantwoord?
De definitie van fraude die de Auditdienst in haar rapport heeft gehanteerd is inhoudelijk gelijk aan de gehanteerde definities in de rapporten waarop de audit is gebaseerd.
Wat vindt de regering van de conclusie van de Auditdienst dat er nader uitgebreid onderzoek noodzakelijk is om uitspraken te kunnen doen over de kwaliteit en volledigheid van frauderisicobeheersing?
De Auditdienst trekt in zijn beschouwing de conclusie dat om meer specifiek iets te kunnen zeggen over de kwaliteit en volledigheid van frauderisicobeheersing, of meer specifiek over de mate waarin fraudemogelijkheden voor bijvoorbeeld buitenlandse declaraties en /of misbruik van de zorgpas, worden afgedekt met beheersmaatregelen nader uitgebreid onderzoek noodzakelijk is. Met andere woorden de Auditdienst kan niet op basis van het eigen onderzoek zekerheid geven dat alles op orde is. De Auditdienst voegt er aan toe dat de keuze voor de te treffen maatregelen de verantwoordelijkheid is van de ziektekostenverzekeraars zelf. Kortom, dit is in eerste aanleg de verantwoordelijkheid van de verzekeringsbranche. Deze pakt deze verantwoordelijkheid ook op. De maatregelen waarvan in de brief van 20 maart 2003 van ZN sprake is, duiden daar al op. Ook het CMC-onderzoek is daar een goed voorbeeld van. De bedoeling daarvan was juist het in kaart brengen van de risico's die verzekeraars lopen en waarop zij dus alert zijn. Ik denk dan ook dat het goed is dat verzekeraars onderzoeken als het CMC-onderzoek regelmatig uitvoeren. Dat houdt hen zelf alert en maakt ook duidelijk waar nieuwe risico's ontstaan zijn.
Hoe beoordeelt de regering de conclusie van de Auditdienst dat de uitvoering van de fraudebeheersingsmaatregelen de verantwoordelijkheid van de ziektekostenverzekeraars is? Is dit wenselijk aangezien het soms het geval kan zijn dat ook publieke voorzieningen onder de fraude met particulier geld te lijden kunnen hebben?
De uitvoering van de fraudebeheersingsmaatregelen is de verantwoordelijkheid is van de ziektekostenverzekeraars. Daarover bestaat ook bij de ziektekostenverzekeraars zelf geen enkel misverstand. Het is niet voor niets dat in de polissen van de verzekeraars de nodige voorwaarden zijn opgenomen die misbruik van de verzekering moeten voorkomen. Het feit dat publieke voorzieningen soms te lijden kunnen hebben van fraude die zich in de particuliere verzekering voordoet, doet niets af aan de verantwoordelijkheid van de particuliere verzekeraars. Zij kunnen dan ook aangesproken worden door de publieke voorziening ingeval van bewezen fraude. De strikte scheiding van de verantwoordelijkheden is van het grootste belang om partijen te kunnen aanzetten tot het daadwerkelijk nemen van de verantwoordelijkheden. Het is dus niet alleen gewenst maar bovendien noodzakelijk en wettelijk niet anders te regelen dan dat de particuliere verzekeraars zelf ten volle de verantwoordelijkheid dragen voor de uitvoering van de fraudebeheersingsmaatregelen in de particuliere sector.
Uit de gesprekken van de auditdienst met de vertegenwoordigers van de ziektekostenverzekeraars komt naar voren dat de ziektekostenverzekeraars niet veel belang hechten aan de fraude bij de inschrijving bij een particuliere ziektekostenverzekeraar. Hoe beoordeelt de regering deze bevinding van de auditdienst?
In de sociale verzekering is de rechtmatige inschrijving van de verzekerde een belangrijke toets. De wetgever bepaalt immers of iemand wel of niet voor de verzekering in aanmerking komt. De toets op de rechtmatige uitvoering van de verzekering, en op het voorkomen van fraude door onrechtmatige inschrijving, speelt dan ook in de sociale verzekering een belangrijke rol. Het is volkomen terecht dat de ziekenfondsen veel belang hechten aan de controle op fraude bij de inschrijving.
Bij de particuliere ziektekostenverzekering ligt dit geheel anders. Ieder die in Nederland woonachtig is kan zich bij een particuliere ziektekostenverzekeraar verzekeren en betaalt daarvoor een premie aan de verzekeraar. De particuliere verzekeraar kan dus volstaan met het vragen naar de persoonlijke gegevens van de verzekerde. Er is dus voor de particuliere verzekeraar geen toets vooraf nodig om te beoordelen of iemand wel of niet voor een particuliere verzekering in aanmerking komt. Van fraude bij de inschrijving is dus de facto nooit sprake. Wel zal de verzekeraar willen beoordelen of hij het risico wil accepteren. De particuliere verzekeraar heeft immers geen acceptatieplicht en kan dus altijd iemand voor de verzekering weigeren. Dat kan het geval zijn indien van de aspirant-verzekerde bekend is dat hij een notoire wanbetaler is of wanneer de verzekeraar het gezondheidsrisico te hoog vindt. En als eenmaal een polis met de verzekerde is gesloten dan is de verzekeraar tot niet meer gehouden dan het nakomen van de verplichtingen die voortkomen uit die verzekeringsovereenkomst, hetgeen in de particuliere verzekering neerkomt op het vergoeden (al dan niet na aftrek van het eigen risico) van de verzekerde schade. Zo nodig schort de verzekeraar de dekking op in geval van niet of niet tijdig betalen van de premie. De particuliere verzekeringsovereenkomst zelf bevat de nodige bepalingen ter voorkoming van misbruik van de verzekering.
De conclusie van de Auditdienst dat de particuliere ziektekostenverzekeraars niet veel belang hechten aan fraude bij de inschrijving beoordeel ik dan ook als een juiste en niet in tegenspraak met het fraudepreventie- en bestrijdingsbeleid van de ziektekostenverzekeraars omdat fraude bij de inschrijving geen realiteit is.
De auditdienst acht het wenselijk dat de voortgang van het implementatieproces van de het fraudebestrijdingsbeleid bij individuele verzekeraars transparant gemaakt wordt. Wat vindt de regering ervan dat voorheen niet transparant gemaakt werd?
In zijn rapport stelt de Auditdienst vast dat de particuliere ziektekostenverzekeraars een goed instrumentarium hebben voor fraudepreventie- en bestrijding dat nog in ontwikkeling is. Zij geeft daarbij aan dat het wenselijk is dat het implementatieproces van dat instrumentarium transparant wordt gemaakt. Zoals ik al in mijn brief met het kabinetsstandpunt op de frauderapporten liet weten deel ik deze opvatting van de Auditdienst. Ik zal partijen dan ook oproepen hun licht niet langer onder de korenmaat te houden maar meer publiekelijk aan te geven op welke wijze de verzekeraars zich inzetten om fraude in hun sector te voorkomen en te bestrijden. Een ruime publieke bekendheid van het fraudebestrijdingsbeleid van de verzekeraar heeft behalve een preventieve werking ook een invloed op het vertrouwen van de consument in zijn verzekeraar. In dat verband zal ik de verzekeraars dan ook aansporen om in het kader van hun verantwoordingsplicht hierover publiekelijk en daarmee dus ook aan de toezichthouder, verantwoording af te leggen.
De vraag wekt overigens de suggestie als zouden verzekeraars daarover nu niet transparant zijn. Die conclusie deel ik niet en ook de Auditdienst trekt een dergelijke conclusie niet in zijn onderzoek. Ook nu al wijdt het Verbond van Verzekeraars jaarlijks ruime aandacht aan het thema preventie en bestrijding van fraude en ook de individuele verzekeraars rapporteren hierover in hun verslaglegging. Van een systematische aanpak is overigens nog onvoldoende sprake. Daarom ondersteun ik graag het advies van de Auditdienst om het fraudepreventie- en bestrijdingsbeleid transparanter te maken voor de toezichthouder en de verzekerden en daarmee impliciet voor de overheid.
Uit gesprekken van de auditdienst met vertegenwoordigers van de Pensioen- en Verzekeringskamer (PVK) komt naar voren dat de PVK geen aandacht besteedt aan de risico's van fraude op het gebied van declaraties en het gebruik van de zorgpas. Hoe beoordeelt de regering deze bevinding van de auditdienst? Acht de regering het noodzakelijk dat de PVK wel aandacht hieraan besteed?
In zijn rapport schenkt de Auditdienst ook aandacht aan het toezicht op de particuliere verzekeraars waarbij de dienst vaststelt dat het toezicht dat de Pensioen- en Verzekeringskamer uitoefent op de particuliere ziektekostenverzekeraars niet is ingericht met de doelstelling om fraudemogelijkheden en samenhangende beheersmaatregelen bij de verzekeraars in beeld te brengen. Het toezicht dat de Pensioen- en Verzekeringskamer uitoefent op het particuliere verzekeringsbedrijf is hoofdzakelijk ingericht op het waarborgen van de – veelal toekomstige – rechten van de verzekerden. Het toezicht heeft een normatief karakter, met als kenmerken een relatief grote beleidsvrijheid voor de verzekeraars binnen een formeel kader van toelatingsvergunningen en continuïteitsvereisten. Het toezicht richt zich op de solvabiliteit van de verzekeraar en de degelijkheid en integriteit van (het gedrag van) de verzekeraar. Dat sluit niet uit dat de PVK bij zijn onderzoeken bij verzekeraars niet ook de fraudebestrijding tot onderwerp van onderzoek kan maken. Het toezicht richt zich daar overigens niet op. De bevindingen van de Auditdienst terzake zijn derhalve correct. Overigens merk ik daarbij op dat het toezicht dat de PVK uitoefent op de verzekeraars waar het gaat om de uitvoering van de Wet op de toegang tot ziektekostenverzekeringen (WTZ) zich wel richt op fraude op het gebied van declaraties voor zover deze ten onrechte ten laste van de WTZ worden gebracht. Voor de goede orde merk ik nog op dat toezicht nooit in de plaats kan treden van de eigen verantwoordelijkheid die ziektekostenverzekeraars op dit gebied hebben.
Het rapport constateert dat de verantwoordelijkheid voor de inzet van beheersingsmaatregelen door particuliere verzekeraars vooral bij hen zelf ligt. Er worden hieraan geen directe beleidsmatige conclusies verbonden. Is de minister van mening dat de overheid hier een grotere verantwoordelijkheid behoort te hebben? (blz. 14)
In de bedrijfstak van verzekeringen die in belangrijke mate stoelt op vertrouwen is fraude al heel lang een belangrijk onderwerp voor de bedrijfsvoering door verzekeraars. De branche-organisaties van de verzekeraars hebben beheersingsinstrumenten ontwikkeld ter voorkoming en opsporing van fraude in verzekeringen. Dit voor de gehele branche uitgezette beleid ter bestrijding van fraude dient ter ondersteuning van het door individuele verzekeraars te voeren fraudebestrijdingsbeleid. In zijn rapport constateert de Auditdienst dat de verantwoordelijkheid voor de inzet van beheersingsmaatregelen door particuliere verzekeraars vooral bij hen zelf ligt. De Auditdienst stelt ook vast dat de mate waarin verzekeraars van dit beheersingsinstrumentarium gebruik maken per verzekeraar verschilt en bovendien nog in ontwikkeling is. Beide conclusies deel ik en ik acht het van groot belang dat de verantwoordelijkheid voor de inzet van de daarvoor ontwikkelde beheersingsinstrumenten bij verzekeraars blijft. Een grotere verantwoordelijkheid dat een aansporing naar verzekeraars om dit instrumentarium zo breed en goed mogelijk is voor de overheid in de particuliere sector niet weggelegd. Zie ook mijn antwoord op vraag 8 van de VVD over dit rapport.
Is het waar dat het ministerie van VWS bij de aanwijzing van de FIOD-ECD als toezichthouder heeft aangegeven dat zij de voorkeur geeft aan toezicht houden boven opsporing? Wanneer is dit precies door VWS aangegeven? Wat waren de redenen hiervoor? Realiseert de regering zich dat zij hierdoor direct verantwoordelijk is voor het ontbreken van een actief opsporingsbeleid ten aanzien van declaratiefraude door zorgaanbieders? Deelt de regering inmiddels de mening dat dit als een blunder van de eerste orde kan worden gezien?
Noch de tekst noch de toelichting bij de Regeling aanwijzing toezichthouders WTG kan leiden tot de conclusie dat de voorkeur wordt gegeven aan beleid- en toezichtonderzoek boven opsporingsonderzoek. Ook de historie spreekt een dergelijke uitdrukkelijke voorkeur tegen. Op 26 juli 1997 zond de toenmalige minister van VWS aan de voorzitter van de Tweede Kamer der Staten-Generaal een brief over Declaratiegedrag in de zorg (Kamerstukken II, 96–97, 25 432, nr. 1). In § 3.3 van die brief wordt uiteengezet dat opsporingsonderzoeken het sluitstuk zijn van de handhaving. Het strafrecht behoort aldus ultimum remedium te zijn. Een eerste mogelijkheid om de handhaving in het stadium voorafgaand aan opsporing te verbeteren ligt in de toezichtbevoegdheid van de ECD. De ECD kan, zoals eerder aangegeven, algemeen toezichtonderzoek doen naar het declaratiegedrag van beroepsgroepen of instellingen. De ECD had met een kleine bezetting op WTG-terrein evenwel veel werk met het afhandelen van concrete klachten in het kader van de opsporing. De informatie die voor de minister van VWS uit de opsporingsonderzoeken komt, is echter op beleidsmatig niveau niet of beperkt bruikbaar. Dat vloeit voort uit het individuele karakter van het opsporingsonderzoek. Toezichtonderzoek heeft het voordeel dat het declaratiegedrag van een doelgroep in beeld wordt gebracht in plaats van de overtreding van een enkele instelling of beroepsbeoefenaar. Dergelijk onderzoek levert beleidsmatig meer informatie op. Daarnaast bewerkstelligt toezichtonderzoek dat beroepsbeoefenaren en instellingen zich gecontroleerd weten op hun declaratiegedrag en zich zullen houden aan de vastgestelde tarieven. Gebleken is dat de toezichtonderzoeken van de ECD informatie opleveren over de doeltreffendheid van de WTG. Het belang van toezichthoudend onderzoek wordt versterkt door de drempel die patiënten en zorgverzekeraars hebben bij het indienen van een klacht. Door het indienen van een klacht zou namelijk de vertrouwensrelatie zorgaanbieder-patiënt verstoord kunnen worden. In 1996 waren er bij de ECD onvoldoende menskracht en financiële middelen voor het toezicht onderzoek beschikbaar. Gelet op de preventieve werking van het toezichtonderzoek en de beleidsinformatie die dergelijke onderzoeken genereren is toen besloten voorshands een bedrag van f 1 miljoen beschikbaar te stellen om de inzet van de ECD bij toezichtonderzoek te vergroten. Hierbij stond voorop dat het toezichtonderzoek niet mag leiden tot het verwaarlozen van klachten van burgers c.q. het in dit verband uit te voeren opsporingsonderzoek. De door de Vaste Commissie gestelde vragen over de brief zijn beantwoord op 16 januari 1998 (Kamerstukken II, 96–97, 25 432, nr. 2). Daarbij is nogmaals bevestigd dat het toezichtonderzoek niet zal leiden tot het verwaarlozen van klachten van burgers (opsporingsonderzoek).
Ondanks de goede voornemens hebben de omstandigheden het evenwicht tussen toezicht en opsporing verstoord. De onderzoekers constateren niet voor niets dat de weg van handhaving door middel van het strafrecht niet de eenvoudigste weg is. En vaak ook niet in het directebelang van gedupeerden. Verzekeraars kiezen liever voor de civielrechtelijke weg en vorderen te veel betaalde terug. Patiënten hebben veelal geen zicht op frauduleuze handelingen en zijn vaak niet bereid om hun vertrouwensrelatie met de zorgaanbieder in de waagschaal te stellen. Daarnaast is gebleken dat de meeste zaken ook juridisch niet eenvoudig liggen vanwege de al dan niet expliciete samenhang en complexiteit van de regels in de zorg. De WTG-regels hebben relaties met dan wel worden beïnvloed door de verzekering-, aanbod-, kwaliteit- en planningregels. Bovendien veranderen die regels veelvuldig of zijn zij onderwerp van politieke discussie. Van stabiele normen en een stabiele handhavingsomgeving is dan ook geen sprake. Dat bevordert de animo bij de FIOD-ECD en het OM om tot opsporing en vervolging over te gaan niet. Een en ander heeft ertoe ook geleid dat er een aantal minder gelukkige gerechtelijke uitspraken zijn gedaan op het WTG-terrein. Het heeft in zo'n situatie weinig zin de nadruk op opsporingonderzoek te leggen als het resultaat zich enkel uitstrekt tot gevolgen voor een enkeling en er niet of nauwelijks preventieve werking van uit gaat. Het rendement is dan gelet op de inspanningen van CTG, FIOD-ECD en OM te gering.
Voor zover met «niet actief opsporingsbeleid» wordt bedoeld dat niet blind achter alle meldingen van onregelmatigheden wordt aangegaan acht ik dat juist. Ik heb liever dat er sprake is van een «gericht» opsporing- en vervolgingsbeleid. Dat wil zeggen dat op basis van harde informatie dan wel gerede vermoedens wordt opgetreden en vervolgd. Daartoe is reeds een meldpunt onregelmatige declaraties ingesteld bij het CTG. Die taak van het CTG wordt wettelijk verankerd. Dat meldpunt verzamelt meldingen, aangiften en klachten inzake declaraties. Op basis van die informatie kan door FIOD-ECD en OM gemotiveerd worden besloten tot opsporing en vervolging over te gaan. De verwachtingen met betrekking tot de functie en rendement van het meldpunt zijn dermate groot dat, zoals het CTG-FIOD-ECD rapport aangeeft, de opsporing en vervolging worden geïntensiveerd.
Welke mogelijkheden zijn er om de bureaucratische en fraudegevoelige procedure van hulp via E-111 formulieren te wijzigen? Kan in een schema inzichtelijk worden aangegeven hoe vaak E-111 formulieren de afgelopen tien jaar zijn gebruikt, en kan ditzelfde worden gedaan met alle formulieren voor niet EU-landen, uitgesplitst per land en ook per land aangegeven wat het totaal gedeclareerde bedrag per jaar is? Kan daarbij ook per land per jaar worden aangegeven welk deel van de declaratie uiteindelijk is vergoed en ook in hoeverre fraude en overige onregelmatigheden zijn aangetroffen zowel in kwalitatieve als kwantitatieve zin? (bijlage 1)
De verzekerde kan zelf met een formulier E-111 verkregen medische zorg niet kan frauderen, anders dan dat hij het formulier E-111 aan iemand anders geeft. De zorg wordt doorgaans in natura verstrekt en het buitenlandse ziekenfonds declareert de rekening van de zorgverlener rechtstreeks aan het ziekenfonds waar de betrokkene verzekerd is. Het vervangen van het formulier door een Europese zorgverzekeringpas in de vorm zoals thans door de Europese Commissie voorgenomen, brengt daarin geen verandering. De mogelijkheden om op Europees niveau fraude via niet op basis van E-111-formulieren verleende zorg terug te dringen zijn gering. In dat kader zou de tariferingregeling in de Europese sociale zekerheidsverordening en in de bilaterale verdragen geschrapt kunnen worden. Dat betekent wel dat de verzekerde de zorg die hij heeft moeten inroepen zonder dat hij tijdig aan de voor de verstrekking vereiste administratieve procedures heeft kunnen voldoen, zelf moet betalen. Aldus lijdt het merendeel der niet frauderende verzekerden onder de kwade trouw van enkele fraudeurs. De besluitvorming hierover in de EU gaat bij unanimiteit. Dat betekent dat de instemming van de 14 andere lidstaten nodig is. Op nationaal niveau kunnen wel maatregelen worden genomen.
Ik voeg hierbij enkele van het College voor zorgverzekeringen ontvangen overzichten van vorderingen die van EU- en verdragslanden ontvangen zijn. Deze hebben betrekking op de werkelijke kosten wegens verleende zorg op basis van E-111(tijdelijk verblijf) en E-106 formulieren (betreft ziekenfondsverzekerde werknemers die op het grondgebied van de andere EU-lidstaat of verdragsluitende partij wonen). Ook is een schema bijgevoegd van het aantal tariferingen dat in de periode 1996–2000 heeft plaatsgevonden. Deze gegevens zijn voor een deel afkomstig uit de uitgave van het CVZ van november 2001, getiteld: Internationaal Verbindingsorgaan. Het CVZ heeft een nieuwe uitgave daarvan in voorbereiding; op dit moment is deze nog niet beschikbaar. De schema's over 2001 en 2002 hebben betrekking op de door het buitenland aan Nederland gedeclareerde werkelijke kosten op basis van E-106 en E-111 formulieren.
Het CVZ onderzoekt nog of er bij de door het buitenland gedeclareerde kosten onregelmatigheden zijn aangetroffen. Voorts wordt bezien of kan worden achterhaald welke bedragen er met betrekking tot de tariferingprocedure zijn gemoeid (gedeclareerd bedrag, vergoed bedrag en bedrag van geconstateerde onregelmatigheden). Indien dat onderzoek tot resultaten leidt worden deze u in een later stadium toegezonden.
Wat denkt de minister dat de gevolgen zullen zijn als mensen uit de zorgverzekering worden gezet, gezien het feit dat er in Nederland een recht op zorg geldt zo ook voor onverzekerden en illegalen?
Ik verwijs naar mijn antwoord op vraag 77 van GroenLinks.
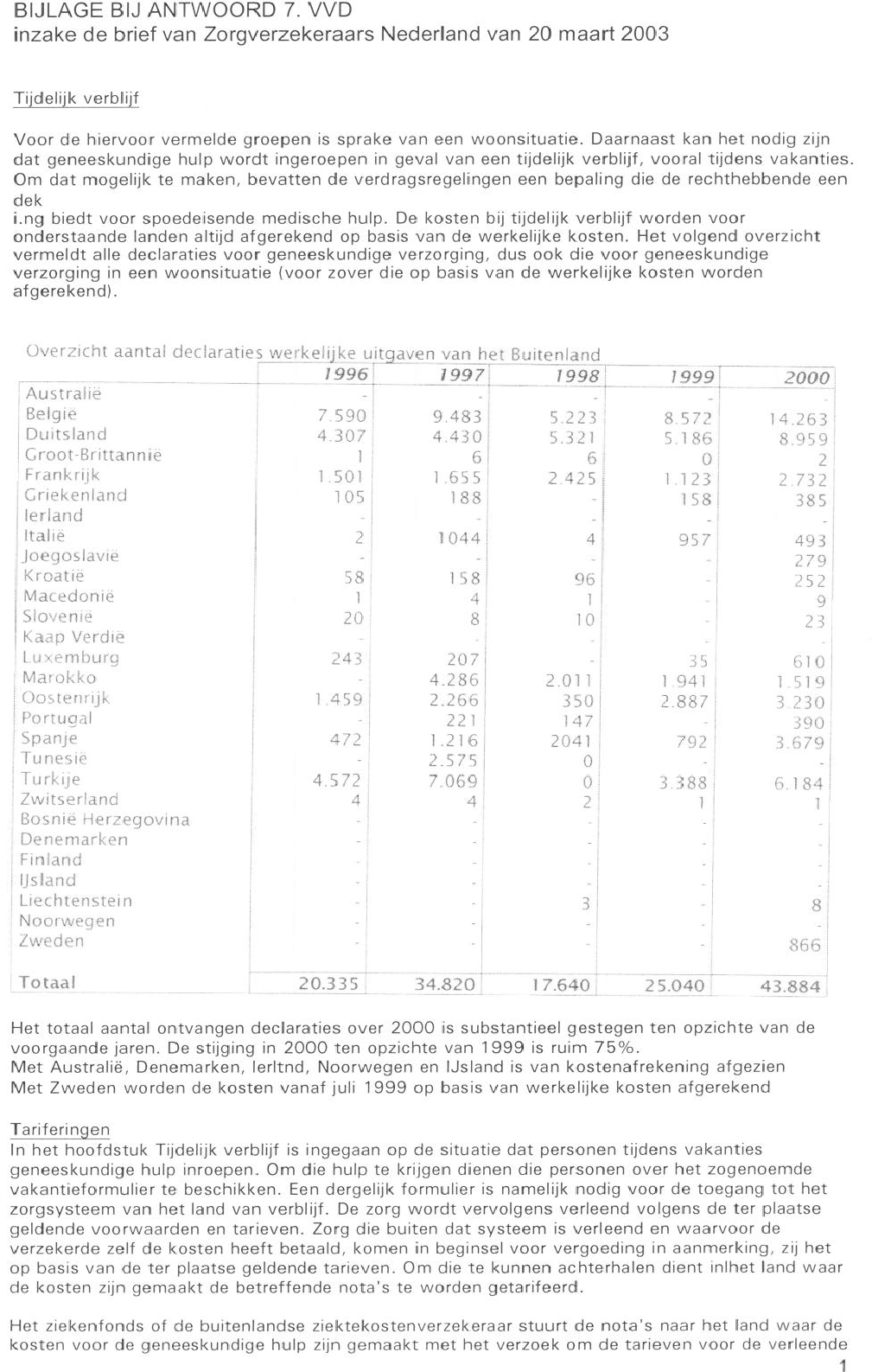
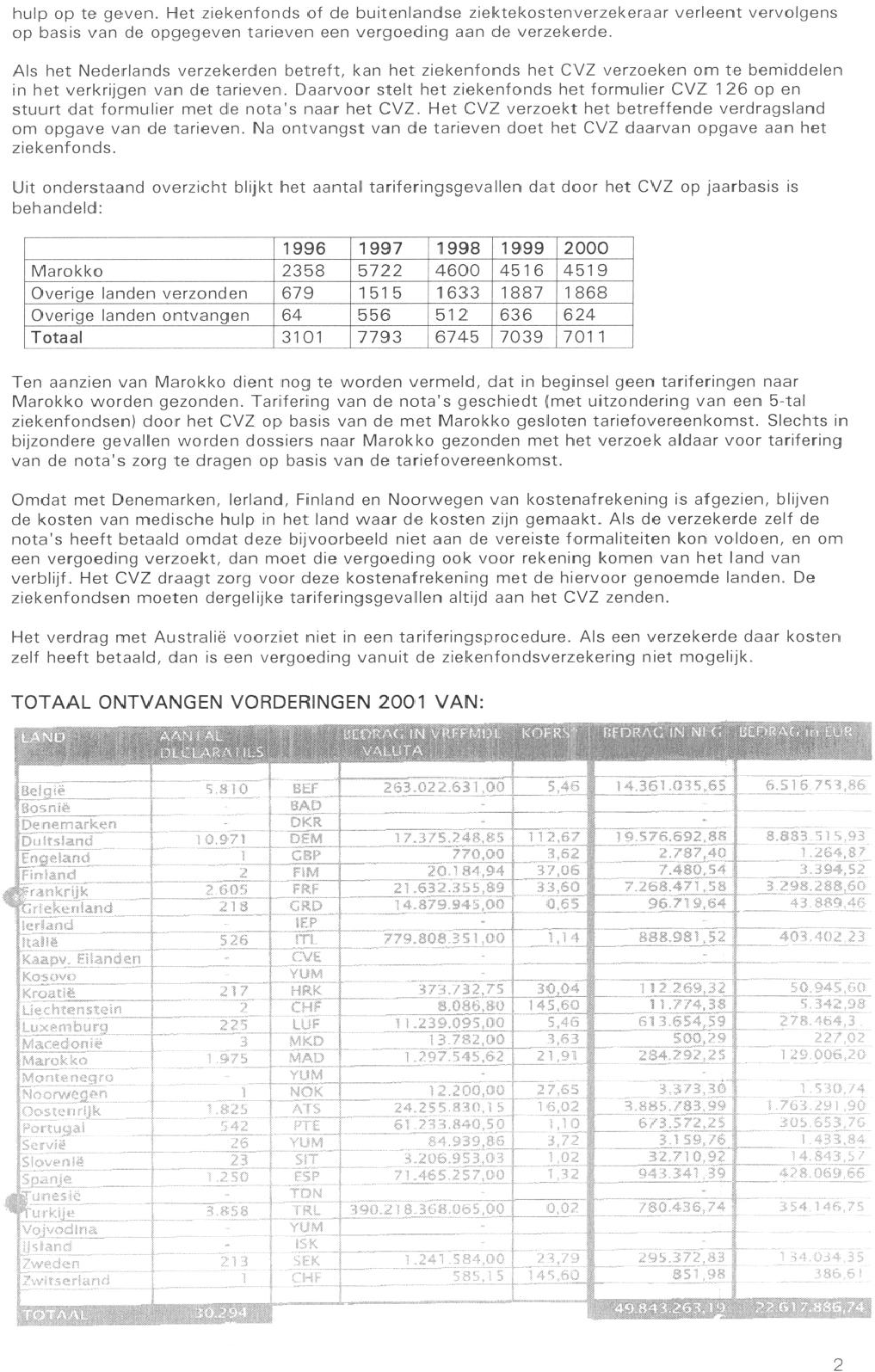
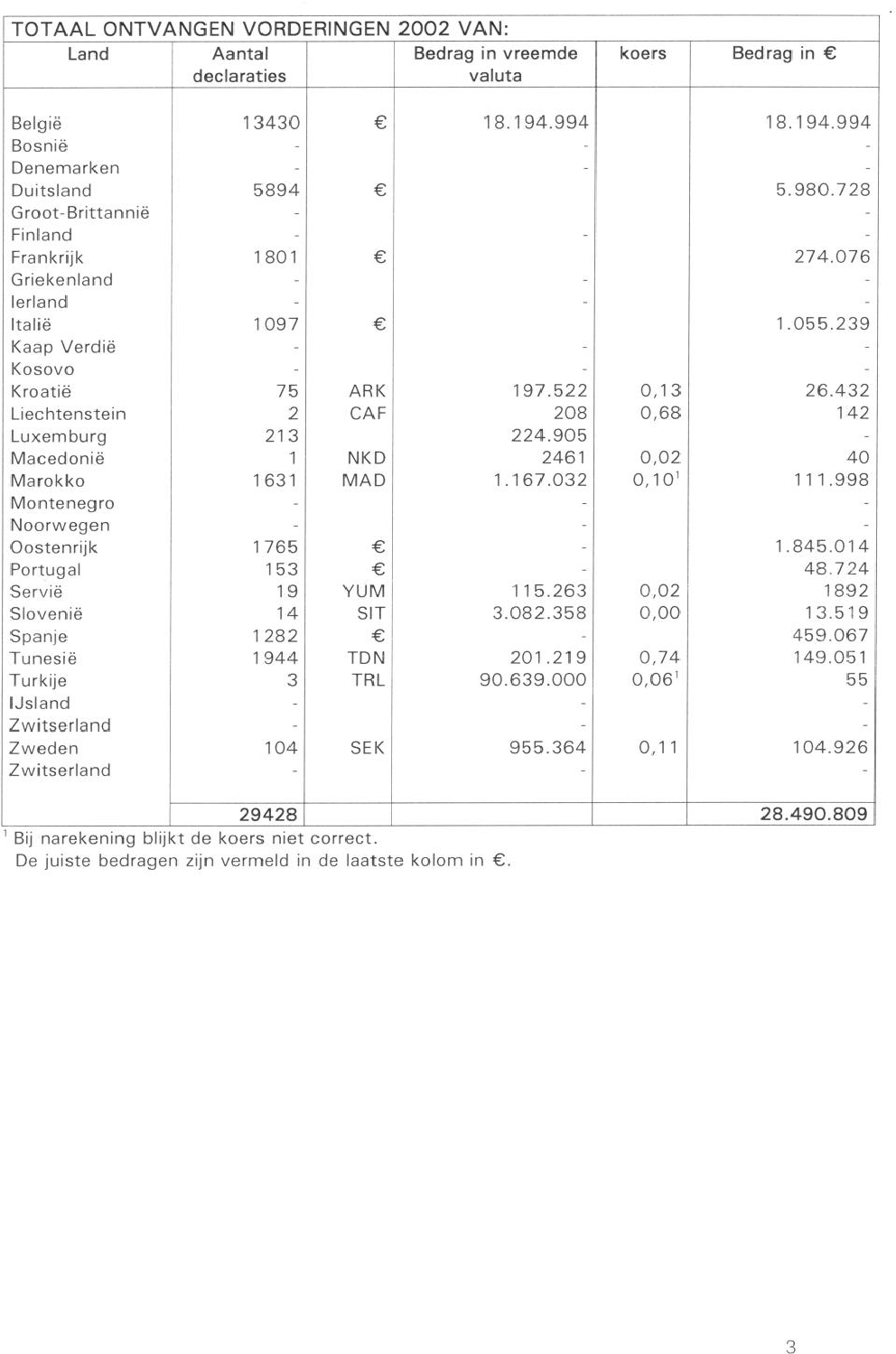
Vragen en antwoorden minister van Justitie
Vragen naar aanleiding van de brief van de minister van Justitie van 17 maart 2003 (28 600 XVI, nr 112)
De fraude Unit Oost heeft haar rapport «Zorg om Zorgfraude» op 3 februari 2002 aan de minister van Justitie aangeboden, waar het is betrokken bij voorbereidende gesprekken over een voorgenomen preventieve doorlichting van de gezondheidszorg.
Waarom werd in de brief van 18 februari 2002 van het DG rechtshandhaving gericht aan de SG van VWS geen melding gemaakt van dit rapport? Deelt de minister van VWS de opvatting dat dit er wellicht toe had kunnen leiden dat de SG van VWS zich een andere mening had kunnen vormen?
In mijn brief aan de Kamer van 17 maart 2003 heb ik aangegeven dat het rapport «Zorg om zorgfaude» vooral conclusies een aanbevelingen bevat die kunnen worden getypeerd als preventie-adviezen aan de zorgverzekeraars. Daarbij heb ik ook uiteengezet welke rol het rapport vervolgens heeft gespeeld in het overleg met de sector over mogelijke verbeteringen van het fraudebeheers-proces, en – nadat het op ambtelijk niveau was aangeboden aan het ministerie van Justitie – bij de voorbereidende besprekingen over een door het ministerie van Justitie te entameren preventieve doorlichting gezondheidszorg vanuit het programma «preventie van georganiseerde criminaliteit». Het rapport heeft daarmee precies de functie vervuld waarvoor het destijds is opgesteld. Omdat het rapport daarmee onderdeel uitmaakte van een reeds lopend traject dat het Openbaar Ministerie had ingezet, is er niet expliciet melding van gemaakt in de brief van 18 februari 2002 waar de CDA-fractie aan refereert. Mét de minister van VWS acht ik het voorts niet zinvol te speculeren over de vraag of de SG van VWS zich wellicht een andere mening zou hebben gevormd indien er in de brief wel was verwezen naar het rapport. Het gaat erom dat het rapport voor een specifiek doel is opgesteld, en dat het daar, conform de bedoelingen van de opstellers, ook voor is gebruikt.
Vormde het rapport «Zorg om Zorgfraude» voor het OM de aanleiding om in 2002 een onderzoek naar zorgpasfraude te starten? Zo nee, wat was dan de aanleiding voor dit onderzoek? Sinds wanneer is uw ministerie op de hoogte van mogelijk omvangrijke fraude met zorgpassen? Wat is de stand van zaken met betrekking tot dit onderzoek naar zorgpasfraude? Bent u bereid de Kamer over de uitkomsten van dit onderzoek te informeren? Wanneer kan de Kamer concrete maatregelen tegemoet zien die fraude met zorgpassen actief tegengaan?
In het rapport «Zorg om zorgfraude» wordt melding gemaakt van fraudemogelijkheden met zorgpassen, maar het Openbaar Ministerie heeft in 2002 geen afzonderlijk onderzoek ingesteld naar zorgpasfraude. Wat de verdere aanpak van de problematiek rond misbruik van zorgpassen betreft verwijs ik naar de kabinetsreactie op de fraude-risico analyse van professor Van der Veen.
Op welke wijze besteedde uw ministerie vóór het opstellen van het rapport «Zorg om Zorgfraude» aandacht aan zorgfraude? Zijn hieruit concrete maatregelen voortgekomen?
De minister van Justitie is verantwoordelijk voor de strafrechtelijke rechtshandhaving en vervult tevens een algemene coördinerende rol op het gebied van de fraudebestrijding. Beleidsinhoudelijk behoort de aanpak van zorgfraude tot de verantwoordelijkheid van de minister van VWS. Voor het antwoord op deze vraag moge ik u derhalve verwijzen naar de brief van de minister van VWS aan de Tweede Kamer van 25 februari 2003, die een uitvoerig overzicht bevat van de activiteiten die op dit terrein werden ontplooid.
Kunt u de inhoud van het programma «Preventieve doorlichting gezondheidszorg» toelichten? Wat is het doel van dit programma? Op welke wijze draagt dit programma bij aan een actieve bestrijding van fraude in de gezondheidszorg?
Het gaat hier om het project Preventieve doorlichting van de sector gezondheidszorg: één van de projecten in het kader van het programma Preventie georganiseerde criminaliteit van het ministerie van Justitie, waarbij bepaalde bedrijfstakken en sectoren worden doorgelicht op risico's en kwetsbare plekken voor het doordringen van georganiseerde criminaliteit. Abusievelijk is deze «doorlichting» eerder wel eens aangeduid als «wetenschappelijk verkennend onderzoek». Hoewel de invalshoek van deze doorlichting zeer specifiek is, kan de uitkomst mogelijk bijdragen aan het voorkomen en bestrijden van (georganiseerde vormen van) fraude. Die uitkomst zal te zijner tijd worden besproken met vertegenwoordigers van de sector om te bezien of er preventieve of repressieve maatregelen noodzakelijk zijn en zo ja, welke. De doorlichting is medio dit jaar gereed. Het ministerie van VWS participeert in de begeleidingscommissie van dit project.
Welke specifieke maatregelen vallen onder preventieve maatregelen?
Hoe beoordeelt u het belang van het fraudeprotocol? Hoeveel zorgverzekeraars hebben het fraudeprotocol nog niet ondertekend? Welke redenen geven zij hiervoor? Acht u deze redenen terecht? Zo ja, waarom? Zo nee, hoe wilt u zorgverzekeraars gaan stimuleren het fraudeprotocol te ondertekenen?
Preventieve maatregelen zijn gericht op het voorkómen van fraude. Het vergroten van het fraude-alertheid in de sector is daarbij van groot belang, evenals bijvoorbeeld het aanstellen van fraude-coördinatoren bij zorgverzekeraars. Voor het ontwikkelen van preventieve maatregelen is uiteraard ook van belang dat een goed zicht bestaat op de frauderisco's in de sector. In dat verband verwijs ik u naar het rapport van professor Van der Veen en de kabinetsreactie daarop.
Het belang van een fraudeprotocol is dat de ondertekenaars zich conformeren aan de uitgangspunten en doelstelling van dat protocol, waarmee de afspraken een minder vrijblijvendheid karakter krijgen. Navraag bij het Verbond van Verzekeraars heeft uitgewezen dat 95% van de bij het Verbond aangesloten organisaties het fraudeprotocol inmiddels heeft ondertekend. Waarom niet alle verzekeraars het protocol hebben ondertekend, is mij niet bekend. De stimulans om het protocol te ondertekenen is er onder meer in gelegen dat de samenwerking met het Openbaar Ministerie en de verantwoordelijke opsporingsdiensten erdoor vergemakkelijkt wordt, hetgeen ook in het belang is van de zorgverzekeraars.
Kunt u de inhoud van een «speciaal project» over zorgdeclaraties binnen reisverzekeringen toelichten? Wat is bekend over de omvang van zorgdeclaraties binnen reisverzekeringen?
De Fraude Unit Oost van het Openbaar Ministerie heeft in samenwerking met het Verbond van Verzekeraars het project «reisfraude» opgezet. Doel van het project was om via een repressieve en preventieve aanpak te komen tot het terugdringen van deze vorm van fraude. Het aantal meldingen van «reisfraude» in 2002 bedroeg 77, hetgeen aanzienlijk lager was dan vooraf was verwacht. Van de 77 ontvangen meldingen hadden er 54 betrekking op een vermoeden van onjuist declareren van medische kosten in het buitenland.
Hoe wilt u de zorgverzekeraars stimuleren om in geval van verdenking van fraude hiervan melding te doen?
Hierbij is het eerder genoemde fraudeprotocol van belang: door ondertekening daarvan verplicht men zich ertoe fraudegevallen te melden. Daarnaast tracht het Openbaar Ministerie door middel van overleggen met de sector en het geven van voorlichting de bereidheid tot melden van fraudevermoedens en het doen van aangifte te verhogen.
Na de verschijning van het rapport is er overleg gestart tussen de Fraude Unit Oost en Zorgverzekeraars Nederland voor verbetering van fraudebeheersing. Niet alle zorgverzekeraars zijn aangesloten bij Zorgverzekeraars Nederland. Wordt er met die groep ook overleg gevoerd over verbetering van fraudebeheersing? Zo nee, waarom niet?
Ook met zorgverzekeraars die niet zijn aangesloten bij Zorgverzekeraars Nederland wordt overleg gevoerd, door middel van individuele sessies die de Fraude Unit Oost van het Openbaar Ministerie organiseert.
Een groot aantal zorgverzekeraars heeft het fraudeprotocol ondertekend. Wat wordt er concreet bedoeld met een groot aantal, en wat zijn redenen voor zorgverzekeraars om het niet te ondertekenen?
Voor het antwoord op deze vraag verwijs ik naar het antwoord op vraag 5 van gelijke strekking van de VVD-fractie.
Waarom is er door het OM geen nadere notitie gemaakt naar aanleiding van het besprokene in de vergadering van 17 januari 2002, zoals blijkens de stukken bij de brief van de Minister van VWS was toegezegd?
Tijdens genoemde vergadering is van de zijde van het Openbaar Ministerie gewezen op het bestaan van frauderisico's in de sector gezondheidszorg. Het Openbaar Ministerie heeft verder invulling gegeven aan zijn expertisetaak door de conclusies en aanbevelingen uit het rapport «Zorg om zorgfraude» voor te leggen aan vertegenwoordigers uit de sector, om gezamenlijk te komen tot verbetering en versterking van het fraudebeheersproces. Andere informatie, die input zou hebben kunnen vormen voor een op korte termijn op te stellen nadere notitie, was niet voorhanden.
Waarom heeft het rapport van het OM wel brede verspreiding gekregen – onder meer als cursusmateriaal – maar is het niet ter kennis van de minister gebracht? Was de fraude niet te omvangrijk om dit onderwerp op «werkvloerniveau» af te doen?
Het rapport «Zorg om zorgfraude» is een beschouwend rapport, dat geen gegevens of schattingen bevat over de omvang van zorgfraude. Het rapport beschrijft vooral frauderisico's en mogelijke zwakke plekken in de toezichtsstructuur, en doet aanbevelingen ter verbetering van het fraudebeheersproces. Het rapport was daarmee ook goed bruikbaar ten behoeve van opleidingstrajecten op het gebied van fraudebestrijding voor opsporingsdiensten en het Openbaar Ministerie. Het rapport had niet het karakter van een beleidsnotitie ten behoeve van de verantwoordelijke bewindslieden, maar was bedoeld om met de sector, op werkvloerniveau, in gesprek te komen over een goede aanpak. In dit verband zij ook verwezen naar de antwoorden op de vragen 1 (CDA) en 11 (SGP), en naar mijn brief van 17 maart 2003 aan de Tweede Kamer.
Wat is de oorzaak van de verplichtingenstop bij het ministerie van Justitie? Waarom is er niet voor gekozen om – gezien de signalen die het OM hadden bereikt – toch het onderzoek naar zorgfraude uit te voeren?
Een verplichtingenstop is een instrument om in financieel moeilijke tijden voor een bepaalde periode een rem te zetten op het aangaan van financiële verplichtingen. Ontheffingen van een dergelijke stop zijn mogelijk, maar die worden uiteraard spaarzaam verleend. In het onderhavige geval is een ontheffing aangevraagd en verleend. De doorlichting vindt dus wel plaats, maar heeft door deze procedure enige vertraging ondervonden.
Wat is de oorzaak dat niet alle zorgverzekeraars het fraudeprotocol hebben ondertekend? Is er verband tussen de meldingsbereidheid en de bereidheid het protocol te ondertekenen?
Zie in dit verband het antwoord op vraag 5 van de VVD-fractie over hetzelfde onderwerp. In aanvulling daarop kan ik aangeven dat het verband tussen meldingsbereidheid en ondertekening erin is gelegen dat bij ondertekening van het protocol melding niet vrijblijvend is.
Wat is de inhoud van het handhavingsarrangement tussen de procureur-generaal fraude en de verzekeraars?
Het handhavingsarrangement tussen het College van procureurs-generaal en de verzekeraars of, preciezer geformuleerd, de «intentieverklaring van het Verbond van Verzekeraars en het Openbaar Ministerie om te komen tot een handhavingsarrangement op het gebied van de bestrijding van verzekeringsfraude» beschrijft de wederzijdse taken van partijen, de raakvlakken en mogelijkheden tot samenwerking bij het voorkómen en bestrijden van verzekeringsfraude. Ook bevat de verklaring afspraken over het jaarlijks aantal door het Openbaar Ministerie af te handelen strafzaken op het gebied van verzekeringsfraude. Deze intentieverklaring vormt het kader voor de samenwerking tussen Openbaar Ministerie en het Verbond van Verzekeraars, dat nader moet worden uitgewerkt en geconcretiseerd. Aandachtspunt daarbij is onder meer op welke wijze de informatie-uitwisseling vormgegeven kan worden, gelet op de wettelijke bepalingen op dat gebied.
Heeft de minister de indruk dat de bereidheid tot melden van de fraude meestal wel aanwezig is?
Ik vind het niet verantwoord hierover generaliserende uitspraken te doen. Ik constateer dat het aantal aangiften bij het Openbaar Ministerie tamelijk gering is, hetgeen erop kan wijzen dat de aangiftebereidheid in de sector verder gestimuleerd kan worden. In dit verband wijs ik ook op het antwoord op vraag 7 van de VVD-fractie.
Wat is de omvang van de door het OM behandelde fraudegevallen binnen de verschillende categorieën?
In mijn brief van 17 maart 2003 aan de Kamer (28 600 XVI, nr 112) heb ik aangegeven dat sinds 1998 in totaal 28 aangiften zijn geregistreerd bij het fraudemeldpunt van het Openbaar Ministerie, die hebben geleid tot 9 processen verbaal. Wat de afloop van deze zaken betreft verwijs ik u naar de informatie daarover in voornoemde brief. Op basis van de mij ter beschikking staande gegevens kan ik geen nadere indeling maken naar omvang of naar verschillende categorieën.
Welke zaken worden gerekend tot de middelzware en zware fraudezaken? Wat gebeurt er met de overige zaken?
In het kader van het project Financieel rechercheren zijn vanaf 1998 Interregionale Fraude Teams ingericht, samenwerkingsverbanden van politie en Openbaar Ministerie die zich moesten richten op de opsporing en vervolging van middelzware en zware fraude1. Kenmerken van middelzware zaken zijn dat de opsporingstijd middellang is, dat het onderzoek een zekere mate van specialistische kennis vereist, dat jurisprudentievragen een rol kunnen spelen, en dat de zaak zich kan uitstrekken tot meerdere politieregio's in het land.
Zware zaken vergen een lange opsporingstijd en vaak uitgebreid financieel onderzoek, specialistische kennis op meerdere terreinen en hebben vaak internationale aspecten. Meer eenvoudige zaken worden door de regiopolitie afgedaan.
Vragen naar aanleiding van de brief minister van Volksgezondheid, Welzijn en Sport van 25 februari 2003 (28 600 XVI, nr. 109)
In de brief gaat de minister in op de status van het rapport «zorg om zorgfraude». Het zou gaan om een preventie-advies en bevat geen «harde gegevens over de geschatte omvang van de fraude in de zorgsector.» Betekent dit dat het vermoeden van (grootschalige) fraude in de zorg geen reden was voor een meer voortvarend optreden?
Het rapport «Zorg om zorgfraude» is een beschouwend rapport, dat geen harde gegevens of schattingen bevat over de omvang van fraude in de gezondheidszorg. Vermoedens van grootschalige fraude in de zorg konden en kunnen dus niet op basis van dit rapport worden getrokken. Dat wil echter niet zeggen dat het rapport geen aanleiding heeft gevormd voor nadere actie. In dit verband verwijs ik naar mijn brief aan de Kamer van 17 maart 2003 (28 600 XVI, nr 112), waarin ik heb beschreven dat het rapport een belangrijke rol heeft gespeeld in het overleg tussen Openbaar Ministerie en de sector over de gesignaleerde frauderisico's. In dit verband zij ook verwezen naar de antwoorden op de vragen 1 (CDA) en 12 (SGP) over voornoemde brief van 17 maart 2003.
Waarom is het in september 2001 afgeronde rapport pas op 3 februari 2002 door het OM op ambtelijk niveau aan het Ministerie van Justitie toegezonden?
De Fraude Unit Oost heeft geen aanleiding gezien het rapport eerder aan het ministerie van Justitie toe te zenden dan feitelijk is gebeurd, omdat het niet primair was opgesteld ten behoeve van mijn ministerie. Zoals eerder aangegeven hadden de conclusies een aanbevelingen uit het rapport vooral het karakter van preventie-adviezen richting de sector, en het Openbaar Ministerie heeft het rapport ook gehanteerd op een wijze die daaraan recht doet. Daarmee heeft de Fraude Unit Oost een goede invulling gegeven aan zijn landelijke expertisetaak op het gebied van verzekeringsfraude. Voor het overige verwijs ik u naar mijn brief van 17 maart 2003 aan de Kamer (28 600 XVI, nr 112), waarin ik ben ingegaan op de status van het rapport, de wijze van verspreiding ervan en de functie die het heeft gehad.
Kunt u precies aangeven hoe «breed» het rapport verspreid is?
Het rapport is in september 2001 afgerond. Nadat aan het rapport een openbare status was toegekend is het verzonden aan zowel private partijen (Verbond van Verzekeraars, Zorgverzekeraars Nederland, individuele verzekeraars en andere partijen, werkzaam op het terrein van fraudebeheersing) als aan publieke instanties (ministerie van Justitie en ministerie van VWS (op ambtelijk niveau), Bijzondere Opsporings Diensten, en de opleidingsinstituten ICR (Instituut voor Criminaliteitsbeheersing en Recherchekunde)en de SSR (Stichting Studiecentrum Rechtspleging).
Het rapport is betrokken bij «voorbereidende gesprekken over een voorgenomen preventiedoorlichting van de gezondheidszorg». Vindt u het verantwoord dat deze doorlichting ernstige vertraging heeft opgelopen? Rechtvaardigden de conclusies niet een meer stevige aanpak? Zo ja, op welke wijze op welke wijze wenst u hier invulling aan te geven? Zo nee, waarom niet?
Wat de vertraging van de start van de doorlichting alsmede de inhoud van deze doorlichting betreft, verwijs ik naar de antwoorden op vragen 4 van de VVD-fractie en vraag 13 van de SGP-fractie, beide gesteld naar aanleiding van mijn brief aan de Kamer van 17 maart 2003 (28 600 XVI, nr 112). In aanvulling hierop benadruk ik nogmaals dat het rapport van het Openbaar Ministerie, los van deze doorlichting, al snel na het verschijnen door het Openbaar Ministerie is gebruikt om met de sector in overleg te treden over mogelijke verbeteringen in het fraudebeheersproces. Het rapport heeft dus wel degelijk geleid tot actie. Wat de aanpak van de frauderisico's in meer algemene zin betreft verwijs ik naar de brieven van de minister van VWS van respectievelijk 7 en 25 februari 2003 (VWS-03-148 en 28 600 XVI, nr 109) en naar de kabinetsreactie op de frauderisico-analyse van professor Van der Veen.
In de brief staat dat de brede verspreiding tot doel had om tot overeenstemming op «werkvloerniveau» te komen. Deelt u de mening dat het meer op zijn plaats was geweest de betrokken instanties ter verantwoording te roepen en de instanties betrokken bij de fraudebestrijding te informeren?
Zoals reeds aangegeven in mijn brief aan de Kamer van 17 maart 2003 (28 600 XVI, nr 112) heeft het Openbaar Ministerie het rapport primair opgesteld ten behoeve van nader overleg met de sector, om op werkvloerniveau tot overeenstemming te komen over de aard van de gesignaleerde problemen en over mogelijke oplossingsrichtingen. Daarvoor is het rapport ook daadwerkelijk gebruikt, en het is ook breed verspreid binnen de sector zelf en binnen instanties die zich bezighouden met fraudebestrijding. Het «ter verantwoording roepen van instanties» is hier niet aan de orde; dit behoort ook niet tot de taak van het Openbaar Ministerie, tenzij sprake is van een concrete verdenking van strafbare feiten.
Wat is de verhouding tussen het aantal «meldingen» en «aangiften» in het geval van fraude in de zorgsector?
In mijn brief aan de Kamer van 17 maart 2003 (28 600 XVI, nr 112) is het verschil aangegeven tussen «meldingen» en «aangiften». Dat verschil is essentieel, want lang niet alle meldingen hebben betrekking op strafrechtelijk relevante zaken. De Fraude Unit Oost verzamelt alle meldingen wel, omdat ze behulpzaam zijn bij het verkrijgen van meer inzicht in mogelijke frauderisico's of onregelmatigheden in de sector. In de brief is ook aangegeven dat er van de 172 meldingen 28 zaken waren die zich leenden voor nader onderzoek op het niveau van een Interregionaal Fraude Team. Dat bleek in 9 zaken het geval. De overige zaken zijn ter afdoening overgedragen aan de regiopolitie.
Welke van de initiatieven die voortvloeien uit het handhavingsarrangement tussen het OM en Zorgverzekeraars Nederland dragen concreet bij aan het vergroten van de deskundigheid en de middelen van het OM om fraude te bestrijden?
Er is geen handhavingsarrangement afgesloten tussen het Openbaar Ministerie en Zorgverzekeraars Nederland. Wel is er een intentieverklaring tussen het Openbaar Ministerie en het Verbond van Verzekeraars. Voor de inhoud daarvan verwijs ik naar het antwoord op vraag 15 van de SGP-fractie. Waar het de deskundigheid binnen het Openbaar Ministerie betreft verwijs ik naar het antwoord op vraag 38 van de fractie van de Christen Unie (zie verder).
Wanneer bent u van plan contact op te nemen met uw collega van Justitie over het concentreren van de strafzaken WTG bij één rechtbank? Hoe wil de regering concentratie van strafzaken mogelijk maken? Waarom heeft u niet eerder, conform de wens van het CTG, aangedrongen op concentratie van deze strafzaken? Deelt u de mening dat dit, negen maanden nadat het CTG dit heeft aanbevolen, zo spoedig mogelijk dient te gebeuren?
Het vraagstuk van concentratie van strafzaken moet in een breder kader worden bezien. In zijn algemeenheid bestaat er binnen de rechtspraak geen behoefte aan concentratie van de behandeling van bepaalde categorieën zaken bij één rechtbank. Over de vraag in hoeverre daarop een uitzondering op zijn plaats zou zijn voor zorgfraude, zal ik advies vragen aan de Raad voor de Rechtspraak.
Hoe staat het met het wetenschappelijk verkennend onderzoek naar fraude in de zorg, opgenomen in het programma «preventie van georganiseerde criminaliteit», dat Justitie in januari 2003 is gestart en waaraan VWS deelneemt? Wanneer zijn de uitkomsten van dit onderzoek bekend? Op welke wijze neemt VWS deel aan dit onderzoek?
Voor het antwoord op deze vraag verwijs ik naar het antwoord op vraag 4 van de VVD-fractie naar aanleiding van mijn brief van 17 maart 2003 (28 600 XVI, nr. 112).
42 (fractie van de ChristenUnie)
Wie is de verantwoordelijke bewindspersoon op het terrein van fraudeonderzoek, respectievelijk fraudepreventie, respectievelijk fraudebestrijding in de zorg; de minister van Justitie of de minister van VWS?
Beleidsinhoudelijk behoort de aanpak van zorgfraude tot de verantwoordelijkheid van de minister van VWS. De minister van Justitie is verantwoordelijk voor de strafrechtelijke rechtshandhaving, en heeft tevens een algemene coördinerende rol op het gebied van de fraudebestrijding. De coördinerende rol vindt vooral zijn vertaling in het verzorgen van voortgangsrapportages over de bestrijding van fraude en financieel-economische criminaliteit, die jaarlijks namens het kabinet aan de Kamer worden aangeboden1. Ook zijn onder regie van de minister van Justitie notities opgesteld waarin de voornemens van het kabinet op het gebied van de fraudebestrijding voor de desbetreffende kabinetsperiode zijn neergelegd2. Deze coördinerende rol van de minister van Justitie laat de verantwoordelijkheid van andere bewindslieden voor hun eigen beleidsterreinen onverlet.
43 (fractie van de ChristenUnie)
Is het beeld dat bestond bij het Openbaar Ministerie van de fraude in de zorg gewijzigd sinds het rapport «Zorg om zorgfraude»? Met andere woorden, bevatte het rapport belangrijke nieuwe informatie? Mocht daarvan redelijkerwijs worden verondersteld dat deze niet bekend was bij de verantwoordelijke bewindspersoon, te weten de Minister van VWS?
De Fraude Unit Oost van het Openbaar Ministerie heeft een globaal onderzoek ingesteld naar de inrichting van het fraudebeheersproces en de mogelijkheden tot het plegen van fraude binnen de zorgsector. De aanleiding om een dergelijk onderzoek te starten was gelegen in het feit dat de Fraude Unit Oost bij de uitoefening van zijn expertisetaak signalen hadden bereikten over mogelijke frauderisico's in deze sector. Er circuleerde dus wel informatie over mogelijke frauderisico's in de zorgsector, maar in het rapport is deze informatie voor het eerst binnen het Openbaar Ministerie in een meer gestructureerde vorm bijeen gebracht. Dat stelde de Fraude Unit Oost vervolgens in staat de meest relevante partners te benaderen om te overleggen over mogelijke verbeteringen in het fraudebeheersproces. Het rapport was primair bedoeld om te dienen als basis voor verder overleg op werkvloerniveau met de sector, en is om die reden niet aangeboden aan de minister van VWS. In dit verband zijn ook verwezen naar hetgeen ik hierover heb opgemerkt in mijn brief aan de Kamer van 17 maart 2003 (28 600 XVI, nr. 112). Over het moment dat en de wijze waarop de inhoud van het rapport op ambtelijk niveau ter kennis is gekomen van het ministerie van VWS verwijs ik naar de brief van de minister van VWS aan de Kamer van 25 februari 2003 (28 600 XVI, nr. 109), en naar het antwoord van de minister van VWS op vraag 27 van de VVD-fractie naar aanleiding van deze brief.
44 (fractie van de ChristenUnie)
Waarom is het rapport «Zorg om zorgfraude» op informele wijze ter beschikking gesteld aan ambtenaren van het ministerie van VWS, en niet officieel ter kennis gebracht aan de minister van Volksgezondheid, Welzijn en Sport? Is deze gang van zaken conform de voorgeschreven procedures? Zo ja, welke zijn dat? Zo nee, hoe beoordeelt u de gang van zaken?
Zoals aangegeven in mijn brief aan de Kamer van 17 maart 2003 (28 600 XVI, nr. 112) heeft het Openbaar Ministerie het rapport opgesteld om meer zicht te krijgen op het bestaan van mogelijke frauderisico's in de gezondheidssector. Op basis van de bevindingen die in het rapport zijn neergelegd is het Openbaar Ministerie vervolgens in overleg getreden met vertegenwoordigers uit de zorgsector en met verzekeraars, om te komen tot verbeteringen in het fraudebeheersproces. Het verantwoordelijke expertisecentrum binnen het Openbaar Ministerie, de Fraude Unit Oost, had zich tot doel gesteld met de betrokken organisaties op werkvloerniveau tot overeenstemming te komen over de aard van de gesignaleerde problemen en over mogelijke oplossings-richtingen. Daarom heeft de Fraude Unit Oost het rapport niet aangeboden aan het College van procureurs-generaal, aan de minister van Justitie of aan andere bewindslieden. Zoals gezegd was het rapport daar niet primair voor bedoeld. Met die handelwijze heeft de Fraude Unit Oost naar mijn mening een goede invulling gegeven aan zijn expertisetaak.
Op 20 november 2002 is er een brainstormsessie «georganiseerde criminaliteit in de zorg» gehouden. Waarom heeft deze eenmalige bijeenkomst geen verder vervolg gekregen?
Bij de bijeenkomst van 20 november 2002 ging het niet om een brainstorm over georganiseerde criminaliteit in de zorg, maar om een bijeenkomst tussen een aantal publieke partijen die betrokken waren bij de aanpak van zorgverzekeringsfraude, zoals het Openbaar Ministerie/Fraude Unit Oost, het Interregionale Fraude Team Noord Oost, de FIOD-ECD, het regionaal Interdisciplinair Fraudeteam (RIF) Noord en het ministerie van VWS. Doel van de bijeenkomst was uitsluitend om elkaar over en weer te informeren over de lopende activiteiten op het gebied van fraudebeheersing binnen de zorgsector.
Hoe is te verklaren dat het OM-rapport «Zorg om zorgfraude» wel gediend heeft als bron voor de kabinetsnota Fraudebeheersing 2002–2006, maar niet bij de minister bekend was?
Het rapport «Zorg om zorgfraude» heeft niet gediend als inbreng voor de Kabinetsnota «Bestrijding fraude en financieel-economische criminaliteit» (Kamerstuk II, 17 050, nr 234); zoals aangegeven in mijn brief van 17 maart 2003 (28 600 XVI, nr 112) is het rapport niet aangeboden aan de interdepartementale stuurgroep fraudebestrijding waar de door u bedoelde Kabinetsnota is voorbereid.
Vragen naar aanleiding van het rapport Frauderisico-analyse gezondheidszorg van de Universiteit Twente (commissie Van der Veen)
Wat zijn de redenen dat zorgfraude geen makkelijk te bewijzen delict is? In welke specifieke gevallen leidden meldingen van fraude wèl tot aangifte? Waarom werd in slechts 9 gevallen proces-verbaal opgemaakt? Was uw ministerie in alle gevallen op de hoogte? Zo niet, waarom niet?
De suggestie in de vraag dat zorgfraude in zijn algemeenheid lastig te bewijzen is, verdient nuancering. Geconstateerde onregelmatigheden zijn niet altijd in strafrechtelijke zin aan te merken als fraude. Van fraude in strafrechtelijke zin is pas sprake als de gedragingen te brengen zijn onder delictsomschrijvingen als «valsheid in geschrifte» (art. 225 en volgende Wetboek van Strafrecht), «oplichting» of «bedrog» (art. 326 Wetboek van Strafrecht) of verduistering (art. 321 Wetboek van Strafrecht). Bewijsrechtelijke problemen doen zich in het algemeen niet zo zeer voor bij verzekeringsfraude binnen de zorgsector. Zaken betreffende overtreding van de Wet Tarieven Gezondheidszorg kunnen bewijsrechtelijk lastiger zijn, in het bijzonder waar het gaat om het aantonen van«opzet».
Wat het aantal fraudemeldingen, het aantal aangiften en het uiteindelijke aantal processen-verbaal betreft verwijs ik naar mijn brief aan de Kamer van 17 maart 2003 (28 600 XVI, nr. 112). Bij de afweging of al dan niet een proces-verbaal dient te worden opgemaakt speelt de zwaarte van de zaak een rol. Dit is gebeurd op basis van de criteria die worden gehanteerd door de Interregionale Fraude Teams. Zie in dit verband het antwoord op vraag 18 van de SGP-fractie, gesteld naar aanleiding van mijn voornoemde brief aan de Kamer van 17 maart 2003. Het beslissen omtrent het al dan niet instellen van strafvervolging behoort tot de wettelijke taak van het Openbaar Ministerie. Dergelijke beslissingen behoeven niet te worden gemeld aan de minister van Justitie.
Deelt de regering de mening dat het eigenlijk niet aanvaardbaar is dat strafrechtelijke actie op fraude zelden voorkomt gelet op problemen met de bewijslast? Tot welke beleidsreactie leidt dit?
Het is een gegeven dat binnen de strafrechtspleging sommige zaken qua bewijsvoering ingewikkelder zijn dan andere. De vraag suggereert evenwel dat er in zijn algemeenheid problemen bestaan ten aanzien van de strafrechtelijke vervolging van fraude. Ik herken dat beeld niet. Fraude manifesteert zich op een groot aantal verschillende manieren, in verschillende sectoren en geledingen van de samenleving. Soms betreft het tamelijk eenvoudig te bewijzen zaken, soms gaat het om meer complexe zaken. Waar de complexiteit van de materie om extra deskundigheid of expertise vraagt, speelt het Openbaar Ministerie daarop in door het opzetten van expertisecentra, waar de Fraude Unit Oost er een van is. Per 1 januari 2003 is voorts een landelijke voorziening ingericht in de vorm van het Functioneel Parket, waar expertise gebundeld wordt ten aanzien van een aantal bijzondere handhavingsgebieden (fraude, economie en milieu) en waar tevens één landelijk loket is gecreëerd ten behoeve van de Bijzondere Opsporings Diensten. Ik ondersteun dergelijke ontwikkelingen van harte.
Op welke manier denkt u het door het eindrapport geconstateerde gebrek aan toezicht op de fraudebeheersing door onder meer de FIOD-ECD te verbeteren? Zijn er naast het benoemen van specifieke deskundigen nog andere methoden om de professionele beoordeling van de medische noodzaak van bepaalde behandelingen door het Openbaar Ministerie sterk te verbeteren? (blz. 47 en 54)
Wat de voornemens betreft ten aanzien van de versterking van controle en toezicht zij verwezen naar hetgeen daarover is opgemerkt in de kabinetsreactie over de frauderisico-analyse van professor Van der Veen. Met betrekking tot de benodigde deskundigheid binnen het Openbaar Ministerie verwijs ik naar hetgeen ik hierover in meer algemene zin heb gezegd in mijn antwoord op vraag 38 van de VVD-fractie. In aanvulling hierop is nog van belang dat binnen het Openbaar Ministerie in september 2001 een Expertisecentrum Medische Zaken is ingericht, dat als vraagbaak dient binnen het Openbaar Ministerie voor medisch strafrechtelijke kennis. Het centrum houdt daartoe relevante jurisprudentie bij, informeert de medisch officieren van justitie in de lande over relevante ontwikkelingen, en vervult een verwijzingsfunctie. Indien nodig kan extern advies worden ingewonnen. Bij dit alles wil ik benadrukken dat het gaat om expertisevorming op (medisch) strafrechtelijk gebied; het Openbaar Ministerie treedt niet zelf in de beoordeling van de medische noodzaak van bepaalde behandelingen.
Vragen naar aanleiding van de brief van Zorgverzekeraars Nederland van 20 maart 2003
Is de stijging van het aantal vermoedelijke fraudegevallen en geconstateerde fraudegevallen een gevolg van verbeterde opsporingstechniek of is er een daadwerkelijke stijging van fraude zaken?
De brief van Zorgverzekeraars Nederland van 20 maart 2003 bevat geen gegevens die duiden op een stijging van het aantal vermoedelijke dan wel geconstateerde fraudegevallen. In mijn brief aan de Kamer van 17 maart 2003 (28 600 XVI, nr. 112) heb ik de gegevens gepresenteerd over het aantal fraudemeldingen respectievelijk aangiften bij de Fraude Unit Oost van het Openbaar Ministerie. Ook uit die gegevens kan ik vooralsnog niet afleiden dat sprake zou zijn van een stijging. Wel acht ik het denkbaar dat de groeiende bewustwording in de sector voor frauderisico's een bijdrage zal leveren aan een toename van het aantal meldingen van potentiële fraudegevallen.
Zijn er redenen om iedere zorgverzekeraar een sanctiebeleid op te stellen? Zo ja, welke redenen zijn dit?
Zorgverzekeraars kennen al een sanctiebeleid in de vorm van de civiele vorderingen die kunnen worden ingesteld. Daarnaast is er de vrijheid om wel of niet contracten af te sluiten. Transparantie hierover door de verzekeraars zal te goeden komen aan het nalevingsgedrag en een preventieve uitwerking kunnen hebben. In die zin sta ik achter een door verzekeraars ingericht sanctiebeleid. Het opleggen van strafrechtelijke boetes is voorbehouden aan de overheid.
Samenstelling: Leden: Terpstra (VVD), voorzitter, Van der Vlies (SGP), Kalsbeek (PvdA), Rijpstra (VVD), Bakker (D66), Buijs (CDA), Atsma (CDA), ondervoorzitter, Arib (PvdA), Vendrik (GL), Kant (SP), Eurlings (CDA), Wilders (VVD), Mosterd (CDA), Smits (PvdA), Örgü (VVD), Verbeet (PvdA), Van Oerle-van der Horst (CDA), Vergeer-Mudde (SP), Vietsch (CDA), Tonkens (GL), Joldersma (CDA), van Heteren (PvdA), Nawijn (LPF), Van Dijken (PvdA), Timmer (PvdA), Van Miltenburg (VVD) en Hermans (LPF).
Plv. leden: Griffith, MPA (VVD), Rouvoet (CU), Verdaas (PvdA), Van Beek (VVD), Van der Ham (D66), Ferrier (CDA), Çörüz (CDA), Blom (PvdA), Halsema (GL), Gerkens (SP), Jager (CDA), De Grave (VVD), Ross-van Dorp (CDA), Dijsselbloem (PvdA), Blok (VVD), Tjon-A-Ten (PvdA), Vacature (CDA), de Ruiter (SP), Ormel (CDA), Van Gent (GL), Verburg (CDA), Waalkens (PvdA), Varela (LPF), Bussemaker (PvdA), Heemskerk (PvdA), Hirsi Ali (VVD) en Kraneveldt (LPF).
Zie Kabinetsnotitie inzake maatregelen ter intensivering van de fraudebestrijding van 9 april 1998 (Kamerstuk II, 17 050, nr 203, blz. 28 e.v.) en Voortgangsrapportage bestrijding financieel-economische criminaliteit 1999, 22 juni 2000 (Kamerstuk II, 17 050, nr 210, blz. 34).
Zie voor de meest recente versies de voortgangsrapportages van 16 juli 2001 (Kamerstuk II, 17 050, nr 221) en terugblik 1998–2001 in Kabinetsnotitie van 19 april 2002 (Kamerstuk II, 17 050, nr 234).
Zie Kabinetsnotitie inzake maatregelen ter intensivering van de fraudebestrijding, 9 april 1998, Kamerstuk II, 17 050, nr 203 en Kabinetsnota bestrijding fraude en financieel-economische criminaliteit 19 april 2002, Kamerstuk II, 17 050, nr 234.
Kopieer de link naar uw clipboard
https://zoek.officielebekendmakingen.nl/kst-28828-3.html
De hier aangeboden pdf-bestanden van het Staatsblad, Staatscourant, Tractatenblad, provinciaal blad, gemeenteblad, waterschapsblad en blad gemeenschappelijke regeling vormen de formele bekendmakingen in de zin van de Bekendmakingswet en de Rijkswet goedkeuring en bekendmaking verdragen voor zover ze na 1 juli 2009 zijn uitgegeven. Voor pdf-publicaties van vóór deze datum geldt dat alleen de in papieren vorm uitgegeven bladen formele status hebben; de hier aangeboden elektronische versies daarvan worden bij wijze van service aangeboden.
