Kamerstuk
| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2014-2015 | 29689 nr. 617 |
Zoals vergunningen, bouwplannen en lokale regelgeving.
Adressen en contactpersonen van overheidsorganisaties.
U bent hier:

| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2014-2015 | 29689 nr. 617 |
Aan de Voorzitter van de Tweede Kamer der Staten-Generaal
Den Haag, 16 juni 2015
In mijn brief «Kwaliteit loont» die ik op 6 februari 2015 aan uw Kamer heb verzonden, heb ik aangekondigd dat er een forse aanpassing van de berekening van de vereveningsbijdrage zou komen, die ervoor moet zorgen dat verzekeraars meer geprikkeld worden om zich te richten op het aantrekken van mensen die (veel) gebruik maken van zorg en voor hen kwalitatief goede zorg in te kopen. Inkopen op kwaliteit wordt met een beter risicovereveningsmodel meer lonend dan nu het geval is.1 Met deze brief informeer ik u over de verbeteringen die ik van plan ben per 2016 aan te brengen in de risicoverevening.
De hoofdboodschap van deze brief is als volgt:
• Verbetering van de risicoverevening is van groot belang. Traditioneel is een goede risicoverevening essentieel voor het bevorderen van een gelijk speelveld tussen verzekeraars gegeven de acceptatieplicht van verzekeraars en het verbod op premiedifferentiatie. Daarenboven hecht ik sterk aan een verbetering van de risicoverevening, opdat verzekeraars meer geprikkeld worden om zich te richten op goede en doelmatige zorginkoop voor mensen die veel gebruik maken van zorg. Voorts is verbetering van de risicoverevening van belang om de ex post compensaties op verantwoorde wijze af te kunnen bouwen. Dit vloeit voort uit het kabinetsvoornemen om de Zorgverzekeringswet per 2017 volledig risicodragend uit te laten voeren door zorgverzekeraars.
• Afgelopen maanden is er een ambitieus onderzoeksprogramma uitgevoerd. Resultaat hiervan is dat een groot aantal verbeteringen kan worden doorgevoerd in de risicovereveningsmodellen voor 2016. Het gaat daarbij ten eerste om verbetering van de bestaande vereveningskenmerken; farmaciekostengroepen, diagnosekostengroepen, aard van het inkomen, sociaaleconomische status, personen per adres en generieke somatische morbiditeit. Ten tweede gaat het om de introductie van nieuwe vereveningskenmerken; kenmerken gebaseerd op het gebruik van fysiotherapie, wijkverpleging, geriatrische revalidatiezorg en intramurale GGZ in het voorgaande jaar.
• Voor de somatische zorg en de wijkverpleging is in mei al een verbeterd model voor een eerste keer doorgerekend, waardoor ik in deze brief alvast de eerste resultaten kan presenteren.2 Met de voorgenomen verbeteringen die ik beoog door te voeren:
○ worden bijna 350 duizend extra (chronisch) zieken geïdentificeerd waarvoor verzekeraars een relatief hoge vereveningsbijdrage gaan ontvangen. Daarmee komt het aantal verzekerden met voorspelbaar hoge kosten dat met de risicoverevening wordt geïdentificeerd op ruim vier miljoen.
○ zijn gebruikers van wijkverpleging, geriatrische revalidatiezorg en fysiotherapie in het voorgaande jaar niet meer voorspelbaar verliesgevend. De ondercompensatie van ruim vijfduizend euro bij gebruikers van wijkverpleging in het voorgaande jaar, de ondercompensatie van ruim vijfduizend euro bij gebruikers van geriatrische revalidatiezorg in het voorgaande jaar en de ondercompensatie van bijna 1.300 euro bij gebruikers van fysiotherapie in het voorgaande jaar verdwijnt.
○ neemt de herverdeling bij verzekeraars van gezond naar ongezond toe van 5,2 miljard in 2006 naar 13,8 miljard in 2016, oftewel van 26% naar 36% van de kosten.3
• Al met al ben ik verheugd met de verbeteringen die ik per 2016 naar alle waarschijnlijkheid kan doorvoeren in de ex ante risicoverevening. Hierdoor wordt het voor verzekeraars meer lonend om zich op kwetsbare groepen verzekerden te richten die veel zorg gebruiken. Het is nu aan verzekeraars om zich meer te richten op chronisch zieken en andere kwetsbare groepen die veel zorg nodig hebben. Zij kunnen dat doen door bij de inkoop van zorg meer rekening te houden met de behoeften van chronisch zieken en betere afspraken met zorgaanbieders te maken over kwalitatief goede en beter afgestemde zorg voor deze groepen. Betere kwaliteit, bijvoorbeeld vroegtijdiger behandelen en minder nabehandelingen, kan leiden tot lagere kosten. Dat voordeel kunnen verzekeraars teruggeven aan premiebetalers. In de toekomst kunnen zorgverzekeraars verder nog speciale polissen en/of vermindering van het eigen risico bij aangewezen aanbod gaan aanbieden.
• In de zomer van 2015 worden de voorgenomen modellen integraal doorgerekend op basis van de meest recente en representatief gemaakte cijfers. Na de zomer vindt op basis hiervan de definitieve besluitvorming plaats over de ex ante modellen die per 2016 gehanteerd zullen worden. Ook vindt dan de besluitvorming plaats over de mate van risicodragendheid van verzekeraars in 2016. Uiteraard informeer ik u per brief over de uitkomsten.
Met deze brief informeer ik u over een aantal toezeggingen dat ik heb gedaan aan uw Kamer en de wijze waarop ik daar invulling aan heb gegeven.
• Naar aanleiding van het dertigledendebat van 14 mei 2014 over de berichtgeving dat zorgverzekeraars goedkope zorgverzekeringen aanbieden aan uitsluitend buitenlandse seizoenarbeiders (Handelingen II 2013/14, nr. 82, item 14), heb ik meerdere onderzoeken laten uitvoeren naar de mogelijkheden om in de risicoverevening expliciet rekening te houden met buitenlandse seizoenarbeiders. In het SO «Onderzoeken Risicoverevening» dat ik op 2 maart 2015 naar de Tweede Kamer heb gestuurd, heb ik toegezegd dat ik het onderzoeksrapport naar uw Kamer zou sturen als het was afgerond.4 In paragraaf 6 ga ik in op de resultaten. De onderzoeksrapporten treft u in de bijlage bij deze brief aan5.
• Tijdens het AO Zvw/risicoverevening op 23 september 2014 heb ik toegezegd dat ik u in juni 2015 zou informeren over de ex ante modellen 2016 (ook voor de geneeskundige en langdurige GGZ). Zie daarvoor paragraaf 3.
• Tijdens het VAO Zvw/Risicoverevening op 30 september 2014 (Handelingen II 2014/15, nr. 7, item 20) is een motie van het Kamerlid Dijkstra (D66) aangenomen die de regering verzoekt te onderzoeken in hoeverre het DUO-diploma-register, aangevuld met informatie van hogescholen en universiteiten, een basis kan bieden voor het vereveningskenmerk «hoger opgeleid» (Kamerstuk 29 689, nr. 553). Deze motie heb ik uitgevoerd. In paragraaf 6 ga ik in op de resultaten van het onderzoek en in de bijlage treft u het onderzoeksrapport aan.
• Op 8 december 2014 heb ik in antwoord op vragen van Kamerlid Bruins Slot (CDA) naar aanleiding van de uitzending van Zembla «Fijn dat we verzekerd zijn» een toezegging gedaan. Ik heb geantwoord dat ik aan zou geven hoe hoog de ondercompensatie is op de gebruikers van wijkverpleging in het voorafgaand jaar voor zowel de kosten van somatische zorg als de kosten van somatische zorg plus de overgehevelde AWBZ-zorg, beide zonder ex-post compensaties.6 Zie daarvoor paragraaf 4.
• In het eerdergenoemde SO «Onderzoeken risicoverevening» heb ik in antwoord op diverse vragen toegezegd dat ik u in juni zou informeren over de uitkomsten van de onderzoeken die op dat moment werden uitgevoerd. In paragraaf 6 ga ik in op de resultaten van de diverse onderzoeken.
De opzet van deze brief is als volgt. Allereerst ga ik in paragraaf 2 nader in op het belang van een goede risicoverevening en de doelen die ik daarmee nastreef. In paragraaf 3 ga ik in op de concrete verbeteringen die ik van plan ben per 2016 door te voeren. In paragraaf 4 schets ik vervolgens enkele dilemma’s bij het verbeteren van de risicoverevening door middel van de inzet van «onorthodoxe middelen». In paragraaf 5 presenteer ik vervolgens de eerste voorlopige resultaten over de consequenties van die verbeteringen. In paragraaf 6 ga ik in op de uitkomsten van twee onderzoeken die afgelopen tijd zijn uitgevoerd op verzoek van de Tweede Kamer. In paragraaf 7 sluit ik af met een schets van het vervolgproces.
Ik acht het van groot belang dat een oudere dame van 88 met gezondheidsproblemen zich onder dezelfde voorwaarden kan verzekeren als een gezonde man van 21 die nooit bij de dokter komt. Solidariteit vormt immers de basis van de Zorgverzekeringswet (Zvw). De acceptatieplicht en het verbod op premiedifferentiatie zijn daarom cruciale elementen binnen de Zvw. Keerzijde van de acceptatieplicht en het verbod op premiedifferentiatie is echter dat het gelijke speelveld tussen verzekeraars erdoor wordt aangetast. Een verzekeraar met relatief veel chronisch zieken en andere verzekerden die veel zorg gebruiken, zou dan namelijk een veel hogere nominale premie moeten vragen dan een verzekeraar met relatief veel gezonde verzekerden.
De risicoverevening is primair bedoeld om het gelijke speelveld voor verzekeraars te borgen en om risicoselectie tegen te gaan. Hiertoe worden verzekeraars gecompenseerd voor voorspelbare kostenverschillen als gevolg van de gezondheidskenmerken van hun verzekerdenportefeuilles. De risicoverevening brengt de zorgverzekeraars zodoende zo veel mogelijk in een gelijke uitgangspositie, ongeacht de samenstelling van hun verzekerdenportefeuilles.
De kwaliteit van de risicoverevening is de afgelopen jaren sterk verbeterd. Op het niveau van verzekeraars voorspellen de modellen de kosten goed. Hierdoor konden de ex post compensaties worden afgebouwd zonder dat het gelijke speelveld werd aangetast. Op dit moment zijn zorgverzekeraars voor ongeveer 83% van de schade volledig risicodragend (eerstelijns- en tweedelijns somatische zorg), voor bijna 9% gedeeltelijk risicodragend (geneeskundige GGZ), voor bijna 8% beperkt risicodragend (verpleging en verzorging) en voor 1% niet risicodragend (vaste zorgkosten waaronder de langdurige GGZ). Verzekeraars worden hiermee geprikkeld tot inkoop en organisatie van goede en doelmatige zorg.
Het blijft nodig om de risicoverevening verder te verbeteren. Hiervoor heb ik twee redenen. Ten eerste is nog verbetering nodig op het niveau van groepen verzekerden. Op dit moment zijn er namelijk nog groepen verzekerden waarbij sprake is van te lage of te hoge compensaties. Daardoor kan risicoselectie een lonende strategie zijn voor verzekeraars. Wanneer verzekeraars voor bepaalde groepen een te lage vereveningsbijdrage ontvangen, zijn die groepen voorspelbaar verliesgevend. Voor verzekeraars is het dan niet aantrekkelijk om deze groepen aan te trekken. In mijn brief «Kwaliteit loont» heb ik een forse aanpassing van de berekening van de vereveningsbijdrage aangekondigd. Daarmee beoog ik te stimuleren dat zorgverzekeraars zich juist wel gaan richten op chronisch zieken en andere kwetsbare verzekerden die veel zorg gebruiken en polissen gaan aanbieden die aantrekkelijk zijn voor deze doelgroep. Via de zorginkoop kunnen zorgverzekeraars bijdragen aan doelmatige en kwalitatief hoogwaardige zorg voor deze groepen. Bij de afweging die ik de komende jaren maak over de aanpassing van de risicovereveningsmodellen, zal daarom mijn bijzondere aandacht uitgaan naar de verbetering van de compensatie van bepaalde groepen, zoals chronisch zieken.7 Hiermee beoog ik de prikkel tot risicoselectie bij verzekeraars te verkleinen. Daarbij ben ik alert op signalen uit de praktijk, waaronder die van de NZa. Indien bij een bepaalde groep of polis risicoselectie wordt vermoed, vormt dat een aanleiding om de mogelijkheid van aanpassing van de risicoverevening op dat punt te onderzoeken.
Ten tweede is verbetering van de ex ante risicoverevening nodig, omdat het kabinet in het Regeerakkoord heeft aangekondigd dat verzekeraars volledig risicodragend worden voor de Zvw om zo de prikkel tot doelmatige zorginkoop te vergroten. Voor de zorg die op dit moment nog niet volledig risicodragend wordt uitgevoerd, worden de ex post compensaties daarom de komende jaren stapsgewijs afgebouwd tot volledige risicodragendheid in 2017. Voor de somatische zorg, inclusief geriatrische revalidatiezorg en extramurale behandeling van zintuiglijk gehandicapten, zijn verzekeraars reeds in 2015 volledig risicodragend geworden. Bij de wijkverpleging en de geneeskundige en langdurige GGZ moeten nog stappen worden gezet. Specifiek voor de wijkverpleging is binnen het kabinet afgesproken dat in 2016 een forse stap wordt gezet in de afbouw van ex post compensaties. Om de ex post compensaties op verantwoorde wijze af te kunnen bouwen, is afgesproken dat de kwaliteit van de ex ante modellen daarbij leidend is. Verbeteringen van de ex ante modellen zijn dus nodig om de afbouw van ex post compensaties te faciliteren.
Hoorzitting «Kwaliteit loont»
Het cruciale belang van goede risicoverevening wordt algemeen onderkend en mijn ambities om de risicoverevening verder te verbeteren worden breed gedragen. Dit blijkt ondermeer uit de reacties die er zijn gekomen op mijn brief «Kwaliteit loont» en de inbreng van verschillende genodigden tijdens de hoorzitting in de Tweede Kamer over de brief op 17 april 2015 (Kamerstuk 31 765, nr. 140). De risicoverevening wordt breed gezien als noodzakelijk voor het borgen van een gelijk speelveld en de ruggengraat van de solidariteit in de Zvw. Professor Van de Ven sprak zelfs over een historische doorbraak, omdat kwaliteit op dit moment niet loont voor zorgverzekeraars. Als chronisch zieken niet meer verliesgevend zijn, is dat een doorbraak. Erkend werd dat dit in sommige gevallen de inzet van «paardenmiddelen» vergt – vereveningskenmerken gebaseerd op zorggebruik in het voorgaande jaar – die gepaard kunnen gaan met een perverse prikkelwerking.
Van verschillende kanten werd benadrukt dat het moet gaan om betere compensatie en niet om zogenoemde overbetaling van chronisch zieken. Daarmee ben ik het eens. Zoals ik in mijn brief «Onderzoeken risicoverevening» van 25 november 2014 heb aangegeven kleven er nadelen aan het instrument overbetaling en geef ik daarom de voorkeur aan het verder verbeteren van de ex ante risicoverevening.8 Overbetaling zal dan ook geen onderdeel uitmaken van de risicoverevening 2016.
Tot slot werden tijdens de hoorzitting en in de position papers diverse suggesties gedaan voor vervolgonderzoek om de risicoverevening verder te verbeteren. Deze bekijk ik met grote interesse. Onlangs heeft al een eerste overleg plaatsgevonden tussen individuele verzekeraars, Zorgverzekeraars Nederland, het Zorginstituut Nederland, onderzoekers en VWS over de groslijst van onderzoeksideeën voor volgend onderzoeksjaar. Deze overleggen zullen komende maanden meermaals worden gecontinueerd, zodat ook volgend jaar weer een brede onderzoeksagenda kan worden uitgevoerd. Het is hierbij van belang om een gezamenlijk beeld te hebben van het perspectief en doel van de verdere ontwikkeling van het risicovereveningssysteem.
In 2015 bestaat de risicoverevening uit vier zogeheten ex ante modellen: een somatisch model voor eerste- en tweedelijns somatische zorg, een model voor wijkverpleging9, een model voor de geneeskundige GGZ en een model voor het eigen risico. Met deze modellen als uitgangspunt, is afgelopen maanden een groot aantal onderzoeken uitgevoerd naar mogelijke verbeteringen. Daarnaast is onderzoek uitgevoerd naar de ontwikkeling van een model voor de langdurige GGZ. De langdurige GGZ behoort in 2015 nog tot de vaste zorgkosten en wordt dus niet risicodragend uitgevoerd door verzekeraars.
Als gevolg van mijn ambities uit «Kwaliteit loont» is bij het beoordelen van uitbreidingen van de modellen niet alleen – zoals elk jaar gebeurt – gekeken naar de verbetering van de verevenende werking, maar ook expliciet aandacht besteed aan het verbeteren van de compensatie van specifieke groepen. Daarbij gaat het zowel om bepaalde groepen zorggebruikers die momenteel ondergecompenseerd worden, als om groepen «gezonden» die momenteel mogelijk nog overgecompenseerd worden. Voor de meeste nieuwe vereveningskenmerken die ik volgend jaar wil invoeren geldt dat ik deze vooral wil opnemen om de compensatie van specifieke groepen te verbeteren met als doel om risicoselectie tegen te gaan. Dit zijn echter «onorthodoxe middelen» die een dempende werking hebben op doelmatigheidsprikkels (in paragraaf 4 licht ik dat toe).
De voorgenomen modellen worden in de zomer integraal doorgerekend op de meest recente data. Op basis daarvan besluit ik definitief of de voorgenomen wijzigingen in de modellen 2016 worden doorgevoerd.
In het somatische model ben ik voornemens om de volgende verbeteringen aan te brengen ten opzichte van het model 2015:
• Actualisatie en verbetering van de farmaciekostengroepen (FKG’s).
• Actualisatie en verbetering van de diagnosekostengroepen (DKG’s).
• Verbetering van het vereveningskenmerk aard van het inkomen en sociaaleconomische status (zie voor een uitgebreide bespreking het risicovereveningsmodel voor de geneeskundige GGZ).
• Introductie van het vereveningskenmerk personen per adres. Hierbij gaat het onder andere om het aanbrengen van het onderscheid tussen eenpersoonshuishoudens en meerpersoonshuishoudens, uitgesplitst naar (hoge) leeftijdsklassen, om beter te kunnen compenseren voor alleenstaande ouderen.
• Introductie van een nieuw vereveningskenmerk voor compensatie van chronische zieken gebaseerd op het gebruik van fysiotherapie in het voorgaande jaar.
• Verfijning van het bestaande vereveningskenmerk generieke somatische morbiditeit door meer onderscheid te maken naar leeftijd en naar mensen met nul, één of meerdere ziektes.10 In de zomer laat ik nog onderzoeken of deze verfijning technisch ook haalbaar is.
• Introductie van een vereveningskenmerk gebaseerd op het gebruik van wijkverpleging in het voorgaande jaar.
• Introductie van een vereveningskenmerk gebaseerd op het gebruik van geriatrische revalidatiezorg in het voorgaande jaar.
Naast deze verbeterde en nieuwe vereveningskenmerken zal in het somatische model in 2016 ook gebruik worden gemaakt van reeds bestaande vereveningskenmerken voor leeftijd/geslacht, hulpmiddelenkostengroepen (HKG’s), meerjarig hoge kosten (MHK) en regio.
Voor vrijwel alle kosten binnen de somatische zorg zijn verzekeraars inmiddels volledig risicodragend. Per 2016 zullen er nog enkele beperkte uitzonderingen zijn. De addons voor oncolytica zijn in 2015 nog risicoloos voor verzekeraars. De beslissing om deze kosten per 2016 risicodragend te maken wil ik op dit moment nog niet nemen. Ik wacht de rapporten van de NZa en KWF over de dure geneesmiddelen (zie brief aan Tweede Kamer van 20 maart 2015, Kamerstuk 29 477, nr. 313) hiervoor af. Ik zal u over mijn besluit ten aanzien van de risicodragendheid informeren in mijn brief na de zomer over de inzet van de ex post.
Ik ben van plan om voor de risicoverevening van de wijkverpleging in 2016 dezelfde vereveningskenmerken te hanteren als voor de overige somatische zorg. Dat betekent, dat ten opzichte van het risicovereveningsmodel van 2015 het model voor de wijkverpleging wordt uitgebreid met de volgende vereveningskenmerken:
• Geactualiseerde en verbeterde farmaciekostengroepen (FKG’s).
• Geactualiseerde en verbeterde (DKG’s).
• Hulpmiddelenkostengroepen (HKG’s).
• Verbeterde aard van het inkomen (AvI), inclusief een klasse voor hoogopgeleiden.
• Geactualiseerde sociaaleconomische status (SES).
• Personen per adres (PPA).
• Gebruik van fysiotherapie in een het voorgaande jaar.
• Generieke somatische morbiditeit (GSM).
• Gebruik van wijkverpleging in het voorgaande jaar (zie paragraaf 4 over de inzet van «onorthodoxe middelen»).
• Gebruik van geriatrische revalidatiezorg in het voorgaande jaar.
• Regio. Het tijdelijke regiokenmerk voor de wijkverpleging, dat rekening hield met de historisch gegroeide regionale verschillen in het zorgaanbod van verpleging en verzorging, is niet meer nodig. Met ingang van 2016 wordt het vervangen door het regiokenmerk dat in de somatische zorg wordt gehanteerd.
Daarnaast zal ook gebruik worden gemaakt van de vereveningskenmerken leeftijd/geslacht en meerjarige hoge kosten (MHK), die in 2015 ook al onderdeel uitmaakten van het risicovereveningsmodel voor de kosten van wijkverpleging. Door toevoeging van bovenstaande kenmerken verbetert de risicoverevening voor de wijkverpleging sterk. In paragraaf 5 ga ik uitgebreid in op de resultaten. Zoals ik in mijn brief van 25 juni 2014 heb aangegeven ben ik van plan om de kosten voor wijkverpleging uiterlijk in 2017 in het somatische model op te nemen.11 Door in 2016 al dezelfde vereveningskenmerken te gebruiken, sorteer ik daarop voor.
In het model voor de geneeskundige GGZ ben ik van plan de volgende verbeteringen aan te brengen ten opzichte van het model 2015:
• Verbetering van het vereveningskenmerk aard van het inkomen, waardoor de groep duurzaam en volledig arbeidsongeschikten (IVA) wordt onderscheiden van de overige arbeidsongeschikten. Daarnaast is het vereveningskenmerk geactualiseerd naar aanleiding van wijzigingen in de sociale zekerheid. Daarnaast wordt een klasse toegevoegd voor hoogopgeleiden, waardoor de overcompensatie van hoogopgeleiden verdwijnt.
• Verbetering van het vereveningskenmerk sociaaleconomische status, waardoor beter gecompenseerd wordt voor mensen die voorafgaande aan hun opname in een instelling veelal hoge GGZ-kosten hebben. Daarnaast wordt het inkomen gebaseerd op het totaalinkomen per huishouden in plaats van het gemiddeld inkomen per lid van het huishouden.
• Verbetering van het vereveningskenmerk personen per adres door een onderscheid te maken tussen verschillende leeftijdscategorieën en geslacht.
Naast bovengenoemde verbeteringen zal in het risicovereveningmodel voor de geneeskundige GGZ in 2016 gebruik worden gemaakt van de bestaande vereveningskenmerken voor leeftijd/geslacht, FKG’s psychische aandoeningen, DKG’s psychische aandoeningen, GGZ-regio en meerjarig hoge GGZ-kosten.
In mijn brief van 19 september 2014 over de risicoverevening 2015 heb ik aangekondigd dat ik de invoering van een vereveningskenmerk gebaseerd op zorgvraagzwaarte in het vereveningsmodel voor de geneeskundige GGZ met een jaar zou uitstellen.12 Een noodzakelijke voorwaarde voor de invoering van een vereveningskenmerk is een objectieve registratie van gegevens waarvan de kwaliteit adequaat geborgd is. Destijds was het onzeker op welke wijze aan deze voorwaarde kon worden voldaan, aangezien zorgaanbieders, zorgverzekeraars en VWS nog in overleg waren over de wijze van uitwisseling van gegevens over de zorgvraagzwaarte van de cliënt. Op dit moment ben ik nog in afwachting van een advies van het College Bescherming Persoonsgegevens (CBP) over een door diverse organisaties uit het GGZ-veld ontwikkelde methode die het mogelijk moet maken om de zorgvraagzwaarte-indicator aan de zorgverzekeraars te leveren op een manier die minder belastend is voor de privacy van de verzekerde dan aanlevering via de GGZ-factuur. Wanneer er – mede op basis van het advies van het CBP – zekerheid kan worden gegeven over de uitwisseling van gegevens over de zorgvraagzwaarte van de cliënt, kan een definitief besluit worden genomen over de opname van een vereveningskenmerk gebaseerd op de zorgvraagzwaarte-indicator in het risicovereveningsmodel voor de geneeskundige GGZ. Omdat die zekerheid er nu nog niet is, kan er in het risicovereveningsmodel voor de geneeskundige GGZ in 2016 nog geen vereveningskenmerk worden opgenomen gebaseerd op zorgvraagzwaarte.
In 2015 wordt de langdurige GGZ, die sinds dit jaar is overgeheveld uit de AWBZ, risicoloos door verzekeraars uitgevoerd binnen de Zvw. Zoals ik in mijn brief van 19 september 2014 had opgenomen, was het toen ontwikkelde ex ante vereveningsmodel namelijk niet in staat om de kosten voor de langdurige GGZ goed te voorspellen. Zoals ik tijdens het AO Zvw/Risicoverevening op 23 september 2014 heb aangegeven (Kamerstuk 29 689, nr. 557), hoort de langdurige GGZ wat mij betreft niet thuis in de Zvw, als deze niet risicodragend kan worden uitgevoerd. Daarbij heb ik toegezegd dat ik de Tweede Kamer uiterlijk 1 juli 2016 zou laten weten of de langdurige GGZ risicodragend kan worden uitgevoerd door verzekeraars en dus in de Zvw kan blijven, of dat de zorg beter elders kan worden ondergebracht.
Om te bepalen of er perspectief is op risicodragende uitvoering van de langdurige GGZ, zijn er onderzoeken uitgevoerd naar de ontwikkeling van een model voor de langdurige GGZ. In paragraaf 6 ga ik in op de resultaten van die onderzoeken. De belangrijkste conclusie is dat het vereveningsmodel voor de langdurige GGZ fors verbetert zodra een vereveningskenmerk wordt toegevoegd dat compensatie biedt op basis van het verblijf in een psychiatrische instelling in het voorgaande jaar. Daarom laat ik in de zomer een model doorrekenen met de volgende kenmerken:
• Leeftijd/geslacht
• FKG psychische aandoeningen
• DKG psychische aandoeningen
• Sociaaleconomische status (conform de hierboven beschreven verbeteringen)
• Aard van het inkomen (conform de hierboven beschreven verbeteringen)
• Personen per adres (conform de hierboven beschreven verbeteringen)
• MHK voor de kosten van geneeskundige GGZ
• GGZ-regio
Deze kenmerken zijn gelijk aan de kenmerken die ook voorkomen in het model voor de geneeskundige GGZ. Specifiek voor de langdurige GGZ wordt daar in het model voor de langdurige GGZ nog een kenmerk aan toegevoegd:
• een nieuw vereveningskenmerk gebaseerd op gebruik van de intramurale GGZ in het voorgaande jaar. Daarbij wordt zowel gekeken naar intramuraal gebruik van de geneeskundige GGZ als gebruik van langdurige GGZ in het voorgaande jaar.
De ontwikkeling van een goed ex ante model voor de langdurige GGZ is alleen mogelijk door gebruik te maken van een kenmerk gebaseerd op gebruik van intramurale GGZ in het voorgaande jaar. Na de zomer zal ik besluiten welk model in 2016 gehanteerd wordt en of er per 2016 een stap in de risicodragendheid gezet kan worden en zal ik u daarover informeren.
Bij het schatten van het eigen risico wordt momenteel onderscheid gemaakt tussen twee groepen. Bij verzekerden die in de risicoverevening als (chronisch) ziek zijn geïdentificeerd, wordt een forfaitair bedrag toegekend, omdat verwacht wordt dat zij hun verplicht eigen risico vrijwel geheel vol zullen maken. Bij de overige verzekerden wordt het eigen risico berekend aan de hand van een model met de vereveningskenmerken leeftijd/geslacht, aard van het inkomen en regio. Ten aanzien van het model voor het eigen risico worden geen wezenlijke wijzigingen doorgevoerd in 2016. Wel is mogelijk klein onderhoud nodig, vanwege de nieuwe vereveningskenmerken. Dit wordt momenteel onderzocht. Bezien wordt of de groep verzekerden die op voorhand een forfaitair bedrag krijgt toegewezen, moet worden uitgebreid. Ik informeer u na de zomer over de resultaten.
Het heeft sterk mijn voorkeur om in de risicoverevening zoveel mogelijk gebruik te maken van vereveningskenmerken die objectief zijn, gebaseerd op medisch inhoudelijke kenmerken en niet te beïnvloeden zijn door verzekeraars. De Commissie Evaluatie Risicoverevening Zorgverzekeringswet13 wees er in 2012 op dat indien onvoldoende rechtstreekse morbiditeitinformatie aanwezig is, het vereveningsmodel verrijkt kan worden door de opname van informatie over zorggebruik in het verleden. Deze kenmerken worden in het evaluatierapport omschreven als krachtige voorspellers, die tegelijkertijd de prikkels tot doelmatigheid verminderen. De commissie concludeerde dat er in de risicoverevening een intrinsieke spanning aanwezig is tussen enerzijds de doelstelling van het vermijden van alle risicoselectie en anderzijds het bevorderen van doelmatigheid.
Bij de wijkverpleging en de langdurige GGZ – zorg die per 2015 is overgeheveld uit de AWBZ – zijn de modellen op dit moment niet in staat om met de bestaande vereveningskenmerken de kosten goed te voorspellen. De reden daarvoor is dat deze vormen van zorg zeer scheef verdeeld zijn over de verzekerden (prevalentie van 2,7% resp. 0,04%) en onvoldoende samenhangen met bestaande vereveningskenmerken. Objectieve vereveningskenmerken om de verevening voor deze zorgkosten te verbeteren, zijn in ieder geval op korte termijn niet voor handen. Daarom acht ik het noodzakelijk om per 2016 nieuwe vereveningskenmerken toe te voegen die gebaseerd zijn op zorggebruik in het verleden, zonder een directe medisch inhoudelijke selectie toe te passen. De in de vorige paragraaf benoemde modeluitbreidingen en de in de volgende paragraaf beschreven uitkomsten, kunnen gedeeltelijk namelijk alleen worden gerealiseerd indien gebruik wordt gemaakt van wat ik «onorthodoxe middelen» noem en wat eerder in de Tweede Kamer «paardenmiddelen» werden genoemd. Dit zijn nieuwe vereveningskenmerken die gebaseerd zijn op het zorggebruik in het voorgaande jaar, zonder een medisch inhoudelijke objectivering. Zonder dergelijke vereveningskenmerken zijn de gebruikers van de betreffende zorg aantoonbaar, voorspelbaar verliesgevend en hebben verzekeraars een sterke prikkel tot risicoselectie. Daarnaast zijn de vereveningskenmerken nodig om de risicodragendheid van verzekeraars op verantwoorde wijze op te kunnen voeren, zoals dat is vastgelegd in het Regeerakkoord.
Deze criteria hebben echter een keerzijde, zoals de Commissie Evaluatie Risicoverevening Zorgverzekeringswet ook al constateerde; ze hebben een dempende werking op de doelmatigheidsprikkels. Als de vereveningsbijdrage, die verzekeraars ontvangen, afhankelijk is van bepaald zorggebruik in het voorgaande jaar, hebben ze een minder sterke prikkel om dat specifieke zorggebruik en de bijbehorende kosten te beteugelen. Dit staat op gespannen voet met mijn ambitie om de doelmatigheid in de zorg te vergroten. Wel houden verzekeraars een prikkel om het beter te doen dan hun concurrenten.
Specifiek gaat het in 2016 om de mogelijke introductie van de nieuwe kenmerken gebaseerd op het gebruik van wijkverpleging, geriatrische revalidatiezorg, intramurale GGZ en fysiotherapie in het voorgaande jaar. Hieronder ga ik specifiek in op deze vier vereveningskenmerken.
Om de verevening voor de wijkverpleging voldoende te kunnen verbeteren om per 2016 een forse stap te zetten in de afbouw van ex post compensaties, is het noodzakelijk om gebruik te maken van een vereveningskenmerk dat is gebaseerd op de kosten van wijkverpleging in het voorgaande jaar. Er wordt daarbij onderscheid gemaakt tussen mensen zonder kosten, met lage kosten, middelhoge kosten, hoge kosten en zeer hoge kosten voor wijkverpleging in het voorgaande jaar. Zonder dit kenmerk zouden gebruikers van wijkverpleging in het voorgaande jaar gemiddeld per persoon ruim 5.000 euro voorspelbaar verliesgevend zijn. Voor verzekerden die hoge kosten hebben gemaakt in het voorgaande jaar ligt dit uiteraard nog veel hoger. Dit voorspelbaar verlies betekent dat er voor verzekeraars een prikkel is tot risicoselectie en juist geen prikkel om te investeren in goede zorg voor deze groep kwetsbare verzekerden. Omdat ik dat zeer onwenselijk vind en juist beoog dat mensen door goede wijkverpleging langer thuis kunnen blijven wonen, introduceer ik per 2016 een kenmerk gebaseerd op de kosten van wijkverpleging in het voorgaande jaar.
Naar aanleiding van de uitzending van Zembla «Fijn dat we verzekerd zijn» heeft mevrouw Bruins Slot (CDA) mij gevraagd of ik bereid ben om in de brief, waarin ik de ex ante risicoverevening voor 2016 aankondig, aan te geven hoe hoog de ondercompensatie is op de gebruikers van wijkverpleging in het voorafgaand jaar voor zowel de kosten van somatische zorg als de kosten van somatische zorg plus de overgehevelde AWBZ-zorg, beide zonder ex post compensaties.14 Aangezien er een vereveningskenmerk wordt opgenomen voor de groep gebruikers van wijkverpleging in het voorgaande jaar, kan ik daarover nu uitsluitsel geven: Er zal per 2016 gemiddeld genomen geen sprake zijn van ondercompensatie bij deze groep.
Bovenstaande neemt niet weg dat het eerste jaar gebruik van wijkverpleging nog steeds verliesgevend kan zijn voor verzekeraars. Het is echter niet voorspelbaar, omdat verzekeraars niet weten welke verzekerden wijkverpleging nodig zullen hebben. Hierdoor houden verzekeraars, ondanks de introductie van het nieuwe kenmerk, een prikkel om instroom te voorkomen en uitstroom te bevorderen. Daarnaast zal het kenmerk zodanig worden vormgegeven, dat de demping van doelmatigheidsprikkels zo beperkt mogelijk zal zijn (door relatieve grenzen te hanteren tussen de verschillende kostenklassen en geen absolute grenzen). Bovendien zal ik laten monitoren of verzekeraars en aanbieders hun gedrag aanpassen als gevolg van de perverse prikkels die kunnen voortvloeien uit het gebruik van dit kenmerk. Ook de forse stap in de afbouw van de ex post compensaties, die ik per 2016 beoog te zetten en waarover ik aan het einde van de zomer zal besluiten, draagt positief bij aan de doelmatigheidsprikkels bij verzekeraars. Per saldo verwacht ik daarom dat de doelmatigheidsprikkels bij verzekeraars zullen verbeteren ten opzichte van dit jaar.
Dat neemt echter niet weg dat ik het vereveningskenmerk gebaseerd op de kosten van wijkverpleging in het voorgaande jaar zo snel mogelijk wil vervangen door andere medisch inhoudelijke kenmerken en dat ik daar komende jaren het nodige onderzoek voor zal laten verrichten, bijvoorbeeld naar uitbreiding van de hulpmiddelenkostengroepen. Ik beoog dit vereveningskenmerk uiterlijk over drie jaar weer uit het risicovereveningsmodel te verwijderen (model 2019). Tot die tijd kan worden gezocht naar betere alternatieven. In dit kader zal ik onder meer onderzoek laten doen naar de oorzaken van de tot nu toe onverklaarbare (regionale) verschillen in zorgvraag. Daar waar medische gronden verantwoordelijk zijn voor de variatie in zorggebruik kan dit helpen om het model te verbeteren. Daar waar aanbodverschillen / ondoelmatigheid een rol spelen is het onwenselijk als de risicoverevening hiervoor zou compenseren. Daarnaast is 2019 een goed moment om het kenmerk weer te verwijderen, omdat voor dat model volledig gebruik kan worden gemaakt van Zvw-declaratiebestanden in plaats van AWBZ-data. Het verwijderen van het kenmerk gebaseerd op gebruik in het voorgaande jaar kan leiden tot een verslechtering van het ex ante model. Dat hoeft op voorhand geen belemmering te zijn om het kenmerk daadwerkelijk te schrappen. Als verzekeraars weten dat dit kenmerk tijdelijk is, zullen zij een sterkere prikkel ervaren om praktijkvariatie bij de wijkverpleging tegen te gaan en de doelmatigheid te vergroten.
Voor geriatrische revalidatiezorg geldt hetzelfde verhaal als voor de wijkverpleging. Zonder de verbeteringen die ik beoog per 2016 door te voeren in het risicovereveningsmodel, zouden gebruikers van geriatrische revalidatiezorg in het voorgaande jaar meer dan vijfduizend euro voorspelbaar verliesgevend zijn. Door alle andere modelverbeteringen wordt dat verlies gereduceerd tot ongeveer 3.700 euro. Met het opnemen van een vereveningskenmerk gebaseerd op het gebruik van geriatrische revalidatiezorg in het voorgaande jaar, verdwijnt dat verlies. Daarom neem ik het kenmerk op. Ook hier zal worden gezocht naar betere, medisch inhoudelijke vereveningskenmerken, zodat het kenmerk uiterlijk per 2019 uit het model kan worden verwijderd.
Voor de intramurale GGZ geldt weliswaar een vergelijkbaar verhaal, maar met cruciale verschillen. Allereerst is de prevalentie veel lager. Slechts 0,04% van de verzekerden maakt in de structurele situatie vanaf 2017 naar verwachting gebruik van langdurige GGZ. In 2016 is dat vanwege het overgangsrecht bij de Wlz zelfs maar 0,02%. Tegelijkertijd zijn de kosten per gebruiker zeer hoog; een volledig jaar intramurale GGZ kost ongeveer 90 duizend euro. Voor de langdurige GGZ acht ik de kans daarom klein dat ooit volledig van het gebruik van het vereveningskenmerk gebaseerd op zorggebruik in het voorgaande jaar kan worden afgestapt. Wel zijn er ontwikkelingen gaande in de GGZ die de verevening op termijn kunnen verbeteren, zoals de doorontwikkeling van de zogenaamde «zorgvraagzwaarte-indicator» en de doorontwikkeling van de productstructuur in de gespecialiseerde GGZ.
Verder is de vereveningsbijdrage die verzekeraars voor gebruikers van intramurale GGZ in het voorgaande jaar ontvangen niet kostendekkend voor een volledig jaar verblijf, omdat er rekening wordt gehouden met de gemiddelde uitstroom. Verzekeraars behouden daardoor een prikkel om de uitstroom te bevorderen. Ook nu al hebben verzekeraars een sterke prikkel tot ambulantisering.
Het vereveningskenmerk gebaseerd op gebruik van fysiotherapie in het voorgaande jaar is beperkt tot fysiotherapie van volwassenen die ten laste van het basispakket komt. Daardoor wordt heel gericht de verevening verbeterd voor bepaalde groepen met chronische aandoeningen. Fysiotherapie in het basispakket heeft voor volwassenen immers alleen betrekking op de behandeling van chronische aandoeningen en voor zover het om meer dan twintig behandelingen gaat. Doordat de eerste twintig behandelingen door de verzekerden zelf moeten worden betaald of door de verzekeraar in de aanvullende verzekering, blijft er voldoende prikkel om het gebruik van fysiotherapie te beperken. De limitatieve lijst van chronische aandoeningen, waarvoor een diagnose door een arts is vereist, zorgt er ook voor dat het gebruik vanaf de 21e behandeling beperkt blijft. Dit kenmerk neemt de ondercompensatie van bijna 1.300 euro per gebruiker weg. Ik ben voornemens om dit vereveningskenmerk in de verevening te behouden, zolang het toegevoegde waarde heeft.
Zoals ik aan het begin van deze paragraaf aangaf, heeft het sterk mijn voorkeur om in de risicoverevening zoveel mogelijk gebruik te maken van vereveningskenmerken die objectief zijn, gebaseerd op medisch inhoudelijke kenmerken en niet te beïnvloeden zijn door verzekeraars. Ik zal komend onderzoeksjaar daarom hoge prioriteit geven aan de zoektocht naar alternatieve kenmerken die medisch inhoudelijk goed onderbouwd zijn en die de «onorthodoxe» middelen die ik dit jaar introduceer zo snel als mogelijk kunnen vervangen. Dit geldt vooral voor de vereveningskenmerken die gebaseerd zijn op het gebruik van wijkverpleging en geriatrische revalidatiezorg in het voorgaande jaar (zie hierboven). Een kenmerk gebaseerd op zorggebruik in het voorgaande jaar is geen panacee om in de toekomst meer problemen in de risicoverevening mee op te lossen. Dergelijke onorthodoxe vereveningskenmerken heb ik eerder in de risicoverevening voor de kosten van de geneeskundige GGZ toegepast en zodra het mogelijk was ook weer uit het betreffende vereveningsmodel verwijderd.
Overigens verwacht ik dat de combinatie van de verbeteringen in de ex ante risicovereveningsmodellen en het afbouwen van de ex post compensaties per saldo zal leiden tot een versterking van de doelmatigheidsprikkels bij verzekeraars. Eind augustus zal de besluitvorming over de mate van risicodragendheid van verzekeraars plaatsvinden.
Omdat er een groot aantal wijzigingen tegelijkertijd mogelijk bleek in het somatische model, heb ik de voorgenomen verbeteringen alvast integraal laten doorrekenen door iBMG. Daardoor is het mogelijk om al resultaten te presenteren over het effect dat deze verbeteringen gezamenlijk hebben in 2016. Belangrijke notie daarbij is dat het nog gaat om voorlopige resultaten. In de zomer worden alle modellen voor 2016 namelijk definitief doorgerekend op de meest recente data. Daarnaast ontbraken in de huidige doorrekening nog de verbeteringen bij het vereveningskenmerk aard van het inkomen en sociaaleconomische status, omdat het onderzoek naar verbetering van dit vereveningskenmerk nog niet was afgerond. Tot slot is er nog geen integrale doorrekening uitgevoerd voor de geneeskundige en langdurige GGZ en het eigen risicomodel. In de doorrekening in de zomer wordt dit wel allemaal meegenomen.
In mijn brief van 25 juni 2014 heb ik aangekondigd dat ik van plan ben om de kosten voor wijkverpleging uiterlijk in 2017 op te nemen in het somatische model en dat ik in de tussenliggende periode het model voor de somatische zorg zou verbeteren om dit mogelijk te maken.15 Om te kunnen bepalen of het somatische model per 2016 al goed genoeg in staat is om naast de kosten van somatische zorg ook de kosten van wijkverpleging te voorspellen, heb ik de doorrekening voor beide zorgkosten gezamenlijk laten uitvoeren. De hieronder gepresenteerde resultaten hebben daarom betrekking op de somatische zorg inclusief wijkverpleging (en niet op de GGZ). Daar waar dat anders is, is dat expliciet aangegeven. Na de zomer, als de voorgenomen modellen integraal zijn doorgerekend op de meest recente cijfers, zal ik cijfers kunnen presenteren voor alle modellen die in 2016 gehanteerd worden.
De voorgenomen aanpassingen aan het risicovereveningsmodel betekenen een forse stap in de ambitie uit Kwaliteit loont om verzekeraars beter te compenseren voor hun chronisch zieken en andere verzekerden die veel zorg gebruiken. Zo worden in het voorgenomen model voor de somatische zorg inclusief wijkverpleging in 2016 4,10 miljoen verzekerden geïdentificeerd als (chronisch) ziek tegen 3,75 miljoen in model 2015; een toename van 350 duizend verzekerden. Het aantal verzekerden waarvoor verzekeraars gecompenseerd worden via meerdere morbiditeitkenmerken, stijgt van 1,52 miljoen naar 1,75 miljoen verzekerden. Het beoogde vereveningsmodel 2016 houdt dus meer rekening met comorbiditeit.
De compensatie van verzekeraars voor hun chronisch zieke verzekerden is overigens al langere tijd een belangrijk uitgangspunt van de risicoverevening daar compensatie wordt beoogd voor voorspelbare kostenverschillen als gevolg van verschillen in de gezondheidstoestand in de verzekerdenportefeuilles van zorgverzekeraars. Tabel 1 geeft weer dat in 2016 weer een forse stap wordt gezet in de herverdeling van middelen van verzekeraars van gezonde naar ongezonde verzekerden. Ten opzichte van 2015 wordt 1,4 miljard extra herverdeeld. In tien jaar tijd wordt er via de risicoverevening 8,6 miljard meer herverdeeld van gezond naar ongezond, wat neer komt op een stijging van 10 procentpunt uitgedrukt als percentage van de totale kosten die in de somatische zorg (inclusief wijkverpleging) omgaan.
|
2006 |
2010 |
2014 |
2015 |
2016 |
|
|---|---|---|---|---|---|
|
Herverdeling in miljarden euro’s |
5,2 |
6,9 |
10,6 |
12,42 |
13,8 |
|
Herverdeling als % van de kosten |
26 |
26 |
32 |
332 |
36 |
De totale schadelast die via het somatische model wordt verevend verschilt tussen de jaren; doordat de zorguitgaven stijgen en doordat door de jaren heen steeds meer zorgkosten zijn toegevoegd aan de risicodragende variabele zorgkosten in het somatische model. Zo is het cijfer in 2016 inclusief de kosten van wijkverpleging. Dat maakt de absolute bedragen minder goed te vergelijken. Daarom is de herverdeling ook als percentage van de kosten uitgedrukt.
De 12,4 miljard euro herverdeling in 2015 is opgebouwd uit uit 11,6 miljard euro herverdeling via het somatische model en 0,8 miljard euro via het model voor wijkverpleging. Door deze bedragen op te tellen, worden ze vergelijkbaar met 2016.
Het risicovereveningsmodel voor de somatische zorg compenseert zorgverzekeraars expliciet voor een groot aantal aandoeningen:
• Via specifieke geneesmiddelen worden circa dertig aandoeningen geïdentificeerd. In 2016 voeg ik expliciete compensatie toe voor bijvoorbeeld psoriasis en pulmonale arteriële hypertensie en verbijzonder ik de compensatie voor neuropathische pijn, aandoeningen aan hersenen en ruggenmerg (door expliciet voor multiple sclerose te compenseren) en kanker. Grote groepen waar rekening mee wordt gehouden zijn diabetespatiënten (550 duizend verzekerden), verzekerden met hoge bloeddruk (875 duizend), hartaandoeningen (365 duizend) en hoog cholesterol (875 duizend).
• Via diagnose-informatie uit ziekenhuizen worden circa 190 aandoeningengroepen geïdentificeerd. In 2016 wordt in het vereveningsmodel nieuw rekening gehouden met bijvoorbeeld een beperkte groep van fracturen bij 65 plussers, CVA, dwarslaesie of oncologie, morfologische afwijkingen en retardatie bij kinderen.
• Via het gebruik van hulpmiddelen worden vier aandoeninggroepen geïdentificeerd.
• Met de toevoeging van het gebruik van fysiotherapie worden ongeveer 25 aandoeningen geïdentificeerd.
De compensatie via de morbiditeitkenmerken varieert van enkele honderden tot tienduizenden euro’s.
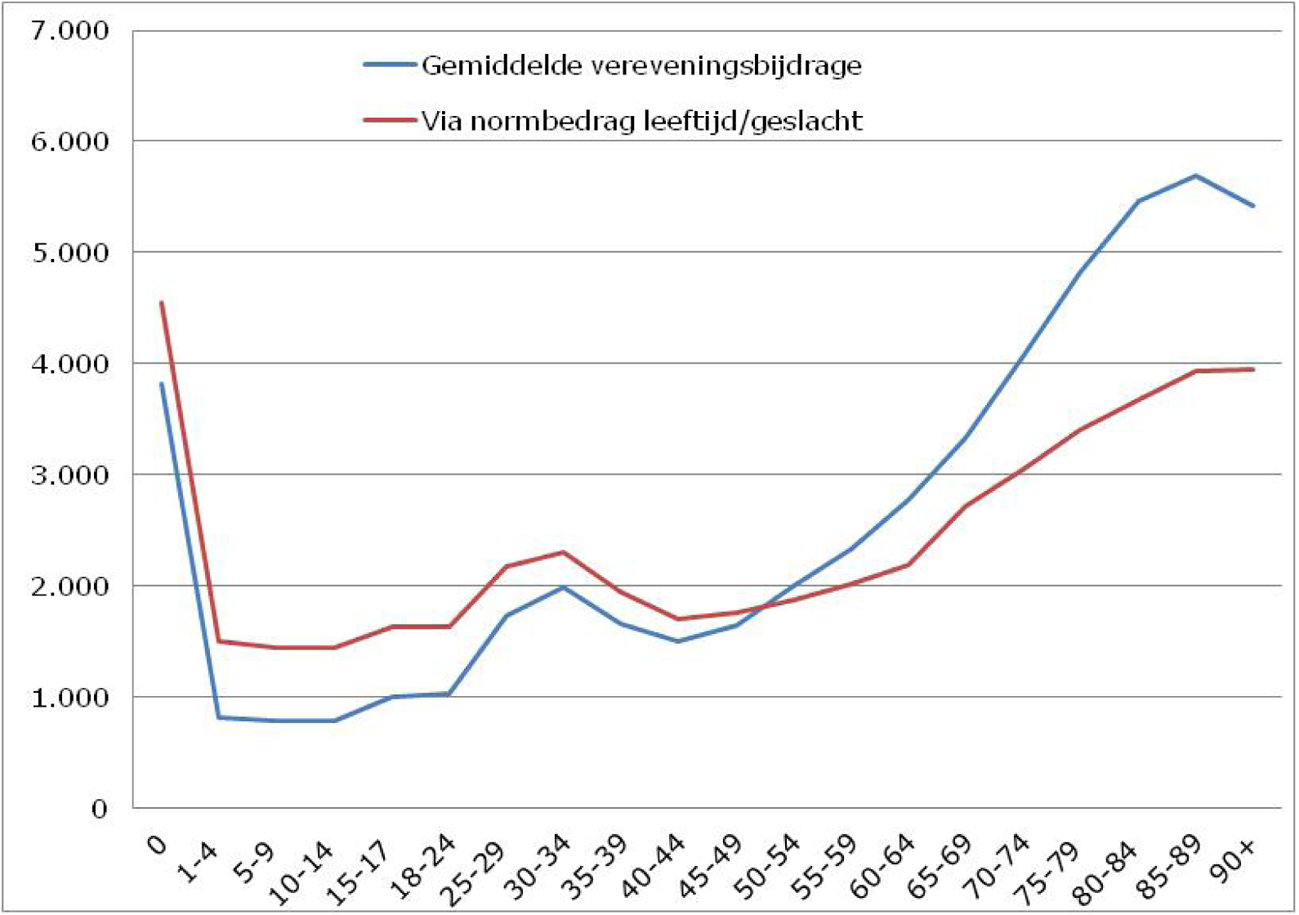
Verzekeraars krijgen via de morbiditeitkenmerken een hogere compensatie voor oudere verzekerden, omdat veel chronische aandoeningen gerelateerd zijn aan leeftijd. Figuur 1 illustreert dit. De rode lijn geeft weer welk normbedrag verzekeraars krijgen voor een vrouw op basis van haar leeftijd. Vervolgens wordt dit bedrag op basis van alle andere vereveningskenmerken verhoogd of verlaagd.
Voor een chronisch zieke vrouw krijgt een verzekeraars een hogere vereveningsbijdrage, voor een gezonde vrouw een lagere. De blauwe lijn geeft aan welke vereveningsbijdrage verzekeraars gemiddeld krijgen voor een vrouw van een bepaalde leeftijd op basis van alle vereveningskenmerken gezamenlijk. Voor een jong meisje bedraagt de gemiddelde vereveningsbijdrage minder dan duizend euro, voor een oudere dame meer dan vijfduizend euro. Ook voor baby’s ontvangen verzekeraars een hoge vereveningsbijdrage, omdat kinderen in hun eerste levensjaar gemiddeld hogere zorgkosten hebben. Het verschil tussen de rode en blauwe lijn laat zien dat er op basis van de morbiditeitskenmerken een herverdeling plaatsvindt bij verzekeraars van verzekerden tot een leeftijd van 50 jaar naar verzekerden ouder dan 50 jaar. De herverdeling bij verzekeraars van jong naar oud is de afgelopen jaren gestegen van 2,1 miljard euro in 2006 naar 3,7 miljard euro in 2016.
Overigens illustreert figuur 1 ook dat de risicoverevening compenseert voor de hogere zorgkosten van vrouwen als gevolg van zwangerschap en bevalling in de leeftijdsklasse 25 tot 40 jaar.
Figuur 1: Vereveningsbijdrage vrouwen naar leeftijdsklassen voor somatische zorg inclusief wijkverpleging 2016, in euro’s
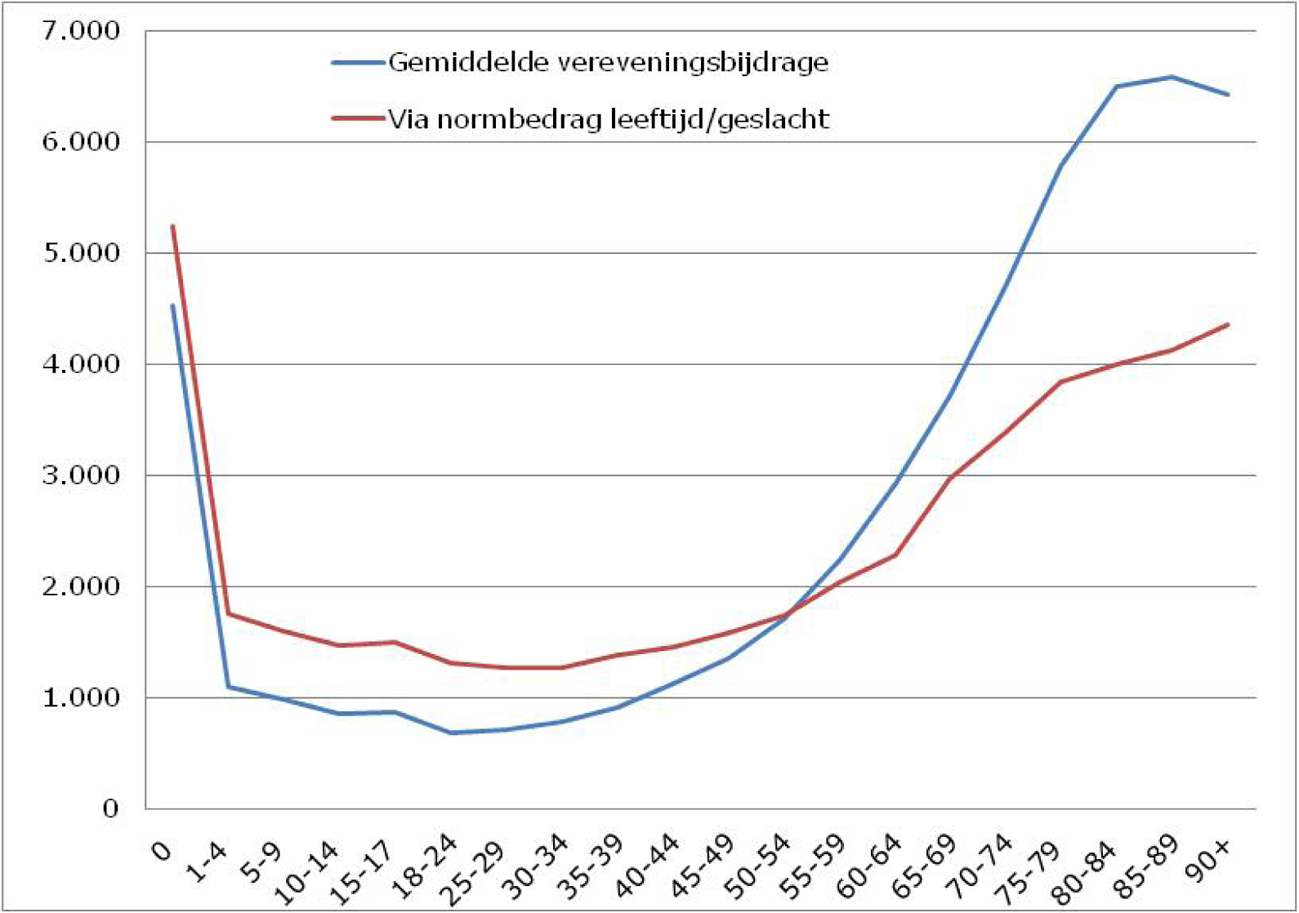
Figuur 2 toont hetzelfde voor mannen. De gemiddelde vereveningsbijdrage voor oudere mannen ligt nog wat hoger dan voor vrouwen; ruim 6.500 euro per verzekerde.
Figuur 2: Vereveningsbijdrage mannen naar leeftijdsklassen voor somatische zorg inclusief wijkverpleging 2016, in euro’s
Illustratief is de ontwikkeling van de vereveningsbijdrage voor een oudere dame van 82 jaar met een middeninkomen in drie gezondheidsituaties. Tabel 2 laat duidelijk zien dat door de verbeteringen en aanpassingen van de risicoverevening de compensatie voor verzekerden met een complexe zorgvraag is verbeterd. Vooral van 2015 naar 2016 treedt een verschuiving op. Voor een gezonde, oudere dame of een oudere dame met één aandoening krijgt een verzekeraar minder geld, voor een oudere dame met een complexe zorgvraag juist veel meer geld.
|
2006 |
2010 |
2014 |
2015 |
2016 |
|
|---|---|---|---|---|---|
|
Gezond |
1.900 |
2.440 |
2.480 |
4.414 |
2.820 |
|
Met een hartaandoening (enkelvoudige morbiditeit) |
4.512 |
5.233 |
4.698 |
6.738 |
5.639 |
|
Met complexe zorgvraag (meervoudige morbiditeit) |
8.587 |
9.952 |
10.611 |
11.529 |
18.257 |
De cijfers voor 2006, 2010 en 2014 hebben betrekking op de somatische zorgkosten, de cijfers voor 2015 en 2016 op de somatische zorgkosten én de kosten van wijkverpleging.
De gemiddelde zorgkosten per verzekerde variëren fors tussen zorgverzekeraars; van ruim 1.100 euro tot ruim 3.100 euro per verzekerde (exclusief kosten GGZ). Dit is relevante informatie, omdat het risicovereveningssysteem primair tot doel heeft om het gelijke speelveld zo veel mogelijk te borgen. Overigens variëren de gemiddelde kosten van de vier grootste zorgverzekeraars ook bijna 150 euro. De risicoverevening was in 2015 in staat om 88 procent van de variatie te compenseren. In 2016 stijgt dit naar zo’n 90 procent.
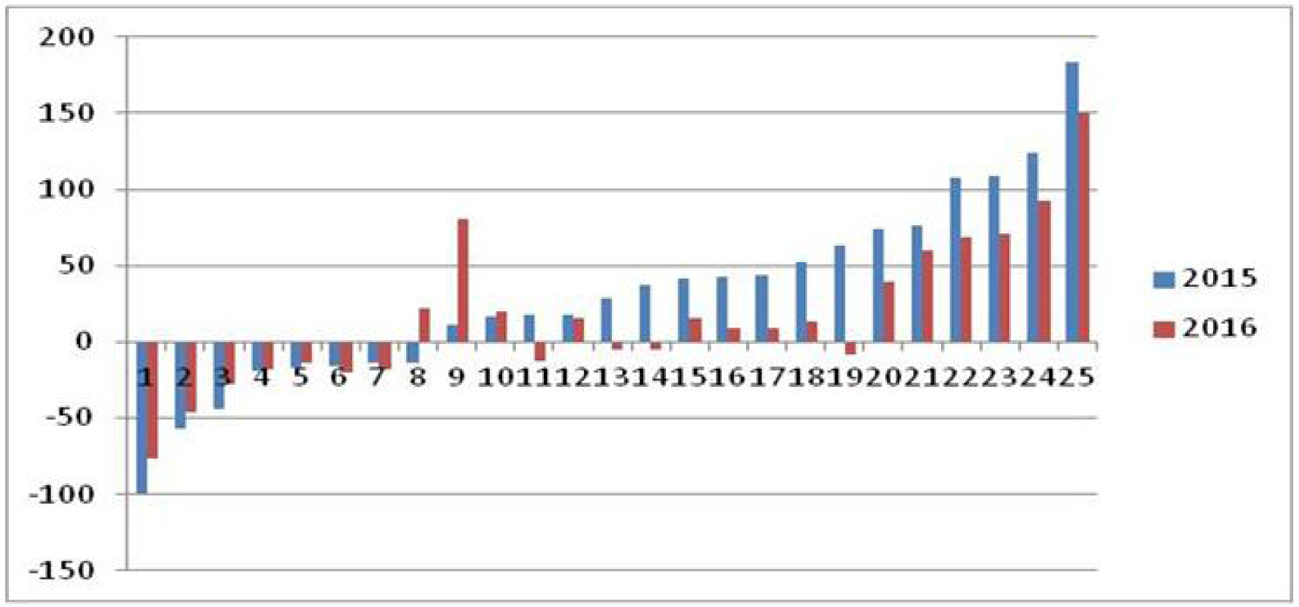
De voorgenomen verbeteringen aan het risicovereveningsmodel dragen bij een meer gelijk speelveld. Figuur 3 geeft het vereveningsresultaat per verzekerdenjaar weer voor de 25 risicodragers. Een positief vereveningsresultaat betekent dat een risicodrager naar verwachting minder kosten zal hebben dan dat het risicovereveningsmodel voorspelt. Hiervoor kunnen globaal twee oorzaken voor zijn: de betreffende verzekeraars heeft een relatief gezonde verzekerdenportefeuille, waarvoor het model nog onvoldoende compenseert, of de betreffende verzekeraar werkt relatief doelmatig. Omgekeerd geldt dat verzekeraars een negatief vereveningsresultaat hebben indien ze relatief ondoelmatig werken of relatief veel chronisch zieken of andere verzekerden hebben die veel zorg gebruiken hebben waarvoor onvoldoende wordt gecompenseerd. Hoe beter het model de kosten voorspelt, des te dichter komen de resultaten bij nul. Vanwege praktijkvariatie en andere doelmatigheidsverschillen zullen er overigens altijd resultaatsverschillen blijven bestaan. Zoals ik al eerder in deze brief aangaf is het niet wenselijk dat de risicoverevening compenseert voor praktijkvariatie. Figuur 3 laat duidelijk zien dat zowel positieve als negatieve resultaten afnemen van 2015 op 2016. De bandbreedte in de vereveningsresultaten, het verschil tussen het meest positieve resultaat (rechts in de figuur) en het meest negatieve resultaat (links in de figuur), neemt van 2015 naar 2016 af van 283 euro naar 227 euro. Dit is een verbetering van twintig procent. De bandbreedte wordt overigens vooral bepaald door twee extreme resultaten. De figuur illustreert de bijdrage van de modelverbeteringen per 2016 aan het gelijke speelveld; zorgverzekeraars met een positief vereveningsresultaat worden afgeroomd en zorgverzekeraars met een negatief vereveningsresultaat worden beter gecompenseerd.
Figuur 3: Verwacht vereveningsresultaat per verzekerdenjaar voor de 25 risicodragers in euro’s, 2015 en 20161
1 Voor 2015 zijn het resultaat van de het somatische model en het resultaat van model voor de wijkverpleging bij elkaar opgeteld.
Al met al ben ik verheugd met de verbeteringen die ik per 2016 naar alle waarschijnlijkheid kan doorvoeren in de compensatie van verzekeraars voor hun chronisch zieken en andere verzekerden die veel zorg gebruiken en het borgen van het gelijke speelveld. Hierdoor wordt het voor verzekeraars ook meer lonend om zich op deze groepen te richten. Het is nu aan verzekeraars om dat vorm te geven.
Afgelopen jaar is een ambitieus onderzoeksprogramma uitgevoerd om de risicoverevening en dus de compensatie van verzekeraars voor onder andere hun chronisch zieken per 2016 te kunnen verbeteren. Er zijn onderzoeken uitgevoerd door Ape, iBMG, KPMG, Milliman, SEO, Significant en SiRM. De onderzoeken worden begeleid door een begeleidingscommissie waarin naast VWS, individuele verzekeraars, ZN, het Zorginstituut en in enkele gevallen medische experts vertegenwoordigd zijn. Na afronding van het onderzoek worden de resultaten gepresenteerd in de Werkgroep Ontwikkeling Risicoverevening (WOR), waarin experts in de risicoverevening van verzekeraars, ZN, het Zorginstituut, onderzoekers en VWS vertegenwoordigd zijn. De WOR formuleert vervolgens vanuit technische overwegingen een advies aan mij, dat ik als input gebruik voor de besluitvorming over de vormgeving van de modellen.
Hieronder vat ik de resultaten van twee onderzoeken samen die ik heb laten uitvoeren op verzoek van de Tweede Kamer. Het betreft onderzoek naar de mogelijkheid om in de risicoverevening rekening te houden met seizoenarbeiders en een onderzoek naar de mogelijkheid om in de risicoverevening rekening te houden met hoogopgeleiden. Dit laatste liep mee in een onderzoek naar verbetering van het vereveningskenmerk aard van het inkomen en sociaaleconomische status.
In het SO «Onderzoeken risicoverevening» dat ik op 27 februari 2015 naar de Tweede Kamer heb gestuurd, heb ik in antwoord op vraag 29 een overzicht opgenomen van alle onderzoeken dit ik dit vereveningsjaar heb laten uitvoeren.16 Bij deze en diverse andere vragen in het SO heb ik toegezegd dat ik u in juni zou informeren over de uitkomsten van deze onderzoeken. In bijlage 1 vat ik daarom kort per onderzoek de belangrijkste resultaten samen17. In bijlage 2 treft u het bijbehorende advies aan van de WOR bij de onderzoeken waar de WOR over heeft geadviseerd18. Hierin wordt wat uitgebreider stilgestaan bij de resultaten en conclusies.
Op 14 mei 2014 heeft een dertigledendebat plaatsgevonden in Uw Kamer over het bericht dat zorgverzekeraars goedkope zorgverzekeringen aanbieden aan uitsluitend buitenlandse seizoenarbeiders. De Minister van Sociale Zaken en Werkgelegenheid heeft in zijn brief van 26 januari 2015 aangegeven dat ik de collectiviteiten en kortingen daarvan zal bezien (Kamerstuk 29 689, nr. 576). Zoals ik ook in mijn reactie op de evaluatie Zvw van 27 februari 2015 heb aangegeven, zou het afschaffen of beperken van collectiviteiten en de collectiviteitskorting de huidige voordelen voor verzekerden teniet doen. In deze reactie leg ik ook de verbinding met risicoselectie en het onderzoek van de NZa naar het aantrekken van groepen verzekerden die voorspelbaar winstgevend zijn. Beter dan het verbieden van bepaalde collectiviteiten of kortingen, vind ik het om langs de weg van de risicoverevening de prikkels tot risicoselectie te mitigeren.
Naar aanleiding van de discussie en vragen tijdens het dertigledendebat heb ik u toegezegd nader onderzoek te zullen doen naar de mogelijkheden ten aanzien van de vereveningsmodellering. Dit onderzoek vindt in een drietal fasen plaats. In mijn brief van 19 september 2014 heb ik u geïnformeerd dat uit de eerste fase van het onderzoek is gebleken dat er een aantal bruikbare registraties is om buitenlandse seizoenarbeiders te identificeren.19 Inmiddels is ook de tweede fase van het onderzoek afgerond. Dit onderzoek levert aanwijzingen op dat buitenlandse seizoenarbeiders worden overgecompenseerd. Uit het onderzoek blijkt echter ook dat er nog teveel onzekerheden zijn om reeds per 2016 tot opname van een kenmerk voor buitenlandse seizoenarbeiders in het model over te gaan. De belangrijkste belemmering is dat voor een aanzienlijk deel van de kosten die in het buitenland zijn gemaakt, geldt dat deze door verzekeraars niet op individueel niveau geregistreerd worden en daarom niet bekend is door wie deze kosten zijn gemaakt. Deze kosten zijn in het onderzoek aan individuele verzekerden toegerekend op basis van leeftijd, geslacht en inschrijvingsduur in de Zvw. Als bijlagen 3 en 4 bij deze brief voeg ik de rapportages behorende bij de eerste en tweede fase van het onderzoek toe.
Ik concludeer dat vervolgonderzoek moet worden uitgevoerd, voordat een vereveningskenmerk voor buitenlandse seizoenarbeider in het model kan worden opgenomen. Ik zal dit vervolgonderzoek in het komende onderzoeksjaar uit laten voeren. Indien dit onderzoek de gevonden aanwijzingen bevestigt, zal in het model voor 2017 een kenmerk voor buitenlandse seizoenarbeiders worden opgenomen.
In dit onderzoek is gekeken of de bestaande vereveningskenmerken aard van het inkomen, sociaaleconomische status en personen per adres verbeterd en geactualiseerd kunnen worden. In dit onderzoek is daarnaast gekeken naar de toegevoegde waarde van informatie over hoogopgeleiden, naar aanleiding van een motie20 van D66 tijdens het VAO Zvw/risicoverevening op 30 september 2014. Daarin werd de regering verzocht te onderzoeken in hoeverre het DUO-diploma-register, aangevuld met informatie van hogescholen en universiteiten, een basis kan bieden van het vereveningskenmerk «hoger opgeleid». De resultaten van het onderzoek tonen aan dat het vereveningskenmerk sociaaleconomische status verbeterd kan worden door gebruik te maken van een andere inkomensdefinitie en door verzekerden die al langere tijd in een institutioneel huishouden verblijven te onderscheiden van verzekerden die nieuw instromen in een instelling (bij de mensen die al langer in een instelling verblijven komen de zorgkosten veelal ten laste van de Wlz). Het vereveningskenmerk aard van het inkomen is geactualiseerd naar aanleiding van wijzigingen in de sociale zekerheid en verder verbeterd door de groep duurzaam en volledig arbeidsongeschikten te onderscheiden van de overige arbeidsongeschikten. Uit het onderzoek blijkt ook dat het onderscheid tussen hoogopgeleiden en niet-hoogopgeleiden van toegevoegde waarde is voor de risicoverevening, al is de informatie alleen betrouwbaar beschikbaar voor mensen tot 35 jaar. Om beter te compenseren voor gezondheidsverschillen die samenhangen met opleidingsniveau, wordt het kenmerk aard van het inkomen uitgebreid met een klasse wel/niet hoogopgeleid voor verzekerden van 18–34 jaar. Voorts is het somatische risicovereveningsmodel uitgebreid met het vereveningskenmerk personen per adres, waarmee de compensatie voor alleenstaanden verbeterd wordt. Alleenstaande ouderen hebben gemiddeld minder somatische kosten, maar gemiddeld hogere kosten wijkverpleging. Vanwege bovengenoemde motie, voeg ik het onderzoeksrapport toe als bijlage 5 bij deze brief.
Een deel van de wijzigingen die ik voornemens ben volgend jaar door te voeren, dient te worden opgenomen in het Besluit zorgverzekering. De wijziging van het Besluit zorgverzekering wordt gelijktijdig met deze brief bij de Eerste en Tweede Kamer der Staten-Generaal voorgehangen. Na afronding van de voorhangprocedure gaat het ontwerpbesluit voor advies naar de Raad van State. In het najaar zal deze worden gepubliceerd. In mijn voorhangbrief geef ik aan dat er deze zomer nog een doorrekening plaatsvindt van onder andere het model voor de langdurige GGZ. De resultaten daarvan en de besluitvorming die daarop volgt kunnen nog leiden tot wijziging van het ontwerpbesluit. Om het ontwerpbesluit gelet op de wettelijke termijnen (zie hieronder) echter op tijd te kunnen publiceren, kies ik er voor om het – ondanks de onzekerheid die nog bestaat – nu reeds voor te hangen bij beide Kamers.
Ik streef er ook naar om uw Kamer voor het reces nog te informeren over onderwerpen die gerelateerd zijn aan de risicoverevening, te weten over de onderzoeken van de Nederlandse Zorgautoriteit naar mogelijke risicoselectie en over de relatie tussen Solvabiliteit II en de prikkel tot risicoselectie. Dit gebeurt in twee separate brieven.
De in deze brief geschetste beoogde modelverbeteringen zijn gebaseerd op de uitkomsten van onderzoeken op basis van oude data. Nu de ex ante besluitvorming is afgerond en nieuwere data beschikbaar zijn, kunnen alle modellen deze zomer integraal worden doorgerekend op de meest recente data. Dit betreffen data uit 2013, die representatief zijn gemaakt voor 2016. Op basis van die doorrekening kan worden vastgesteld hoe goed de modellen voor 2016 werken. Na de zomer zal ik de resultaten bespreken met Zorgverzekeraars Nederland en binnen het kabinet. Dan kan de besluitvorming plaatsvinden over de definitieve vormgeving van de ex ante modellen 2016. Tevens vindt dan de besluitvorming plaats over de inzet van de ex post compensaties en dus de mate van risicodragendheid van verzekeraars in 2016. U ontvangt zodra de besluitvorming is afgerond een brief van mij. In deze brief zal ik ook aangeven of de besluitvorming nog een aanpassing van het voorgehangen ontwerpbesluit vergt. Ik ben uiteraard graag bereid met u over de uitkomsten van gedachten te wisselen.
Op Prinsjesdag worden de cijfers bekend gemaakt die nodig zijn voor het vaststellen van de vereveningsbijdragen, zoals het macroprestatiebedrag en de rekenpremie. Daarna kan de Regeling risicoverevening 2016 gepubliceerd worden. In de Zvw is voorgeschreven dat dit vóór 1 oktober dient te gebeuren. Vervolgens stelt het Zorginstituut uiterlijk 15 oktober de vereveningsbijdragen per verzekeraar vast, zodat verzekeraars deze informatie mee kunnen wegen bij het bepalen van hun nominale premie voor 2016.
Zoals ik heb aangekondigd in mijn brief «Kwaliteit loont», heb ik extra middelen vrijgemaakt voor onderzoek en de begeleiding ervan. Daarbij is de capaciteit bij onderzoeksbureaus een aandachtspunt. Afgelopen jaar is het door intensieve begeleiding vanuit VWS gelukt om het aantal onderzoeksbureaus, dat in staat is om de complexe onderzoeken op het terrein van de risicoverevening te verrichten, uit te breiden. Daardoor was de beschikbare capaciteit net toereikend om de ambitieuze onderzoeksagenda uit te kunnen laten voeren. Het is zaak dat er ook in de toekomst voldoende capaciteit beschikbaar is voor onderzoeken om de risicovereveningsmodellen verder te verbeteren.
De Minister van Volksgezondheid, Welzijn en Sport, E.I. Schippers
De risicovereveningsmodellen voor de geneeskundige en langdurige GGZ en het eigen risico zijn nog niet integraal doorgerekend.
Deze bedragen hebben betrekking op de somatische zorgkosten inclusief wijkverpleging (en bijvoorbeeld niet de GGZ). Bij de bedragen voor 2016 is nog geen rekening gehouden met de ontwikkeling van het macroprestatiebedrag.
Wanneer in deze brief wordt geschreven over de compensatie van groepen zoals chronisch zieken, wordt gedoeld op de vereveningsbijdrage die verzekeraars ontvangen voor die verzekerden in hun portefeuille. Daarnaast gaat het om chronisch zieken, zoals die door de risicovereveningsmodellen zijn geïdentificeerd.
In het Besluit zorgverzekering en Regeling risicoverevening 2016 wordt de term «verpleging en verzorging» gebruikt, omdat daarmee wordt aangesloten bij de terminologie zoals die ook in de formele aanspraak wordt gehanteerd.
Strikt genomen gaat het niet alleen om mensen met meerdere ziektes, maar ook om mensen die één ziekte hebben die via meerdere zogeheten morbiditeitscriteria in de risicoverevening worden gecompenseerd. Verzekeraars worden bijvoorbeeld op meerdere wijzen binnen de risicoverevening gecompenseerd voor verzekerden met kanker. Omwille van de leesbaarheid spreek ik in deze brief over één of meerdere ziektes.
Kopieer de link naar uw clipboard
https://zoek.officielebekendmakingen.nl/kst-29689-617.html
De hier aangeboden pdf-bestanden van het Staatsblad, Staatscourant, Tractatenblad, provinciaal blad, gemeenteblad, waterschapsblad en blad gemeenschappelijke regeling vormen de formele bekendmakingen in de zin van de Bekendmakingswet en de Rijkswet goedkeuring en bekendmaking verdragen voor zover ze na 1 juli 2009 zijn uitgegeven. Voor pdf-publicaties van vóór deze datum geldt dat alleen de in papieren vorm uitgegeven bladen formele status hebben; de hier aangeboden elektronische versies daarvan worden bij wijze van service aangeboden.
