Kamerstuk
| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2023-2024 | 32620 nr. 291 |
Zoals vergunningen, bouwplannen en lokale regelgeving.
Adressen en contactpersonen van overheidsorganisaties.
U bent hier:

| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2023-2024 | 32620 nr. 291 |
Vastgesteld 22 januari 2024
De vaste commissie voor Volksgezondheid, Welzijn en Sport heeft een aantal vragen voorgelegd aan de Minister van Volksgezondheid, Welzijn en Sport over de brief van 12 december 2023 inzake het Rapport «Technische werkgroep macrobeheersing zorguitgaven» (Kamerstuk 32 620, nr. 289).
De Minister heeft deze vragen beantwoord bij brief van 19 januari 2024. Vragen en antwoorden zijn hierna afgedrukt.
De fungerend voorzitter van de commissie, Agema
Adjunct-griffier van de commissie, Heller
Vragen en antwoorden
1
Wat is het bedrag dat Nederland per oudere uitgeeft aan de ouderenzorg in vergelijking met landen om ons heen?
In Nederland zijn de zorguitgaven (incl. eigen bijdragen en eigen risico) aan de ouderenzorg per oudere gemiddeld € 5.430 per inwoner in 2019. Dit is het meest actuele cijfer dat het RIVM hierover heeft gepubliceerd. Nederland telde in 2019 circa 3,5 miljoen inwoners van 65 jaar en ouder.1 De totale zorgkosten, curatieve en langdurige zorg samen, voor personen van 65 jaar en ouder waren in dat jaar 44,05 miljard euro. De kosten van alleen de langdurige ouderenzorg voor personen van 65 jaar en ouder waren toen 18,77 miljard.2
Er zijn geen vergelijkbare internationale cijfers beschikbaar omdat de OECD en de EU de zorguitgaven niet uitsplitsen naar leeftijd. Wel is er een benadering te geven op basis van de internationaal gebruikte definitie van uitgaven aan langdurige zorg. Deze definitie is inclusief de langdurige zorg voor mensen jonger dan 65 jaar. De tabel hieronder geeft een overzicht van de gemiddelde langdurige zorgkosten per inwoner resp. per 65+er voor het jaar 2021.3
|
Aantal inwoners in 2021 |
Uitgaven aan langdurige zorg in 2021, gecorrigeerd voor koopkrachtverschillen1 |
|||
|---|---|---|---|---|
|
Totaal |
65 jaar en ouder |
Gemiddeld per inwoner |
Gemiddeld per 65+er |
|
|
x duizend |
||||
|
Noorwegen |
5.391 |
966 |
€ 1.430 |
€ 8.007 |
|
Nederland |
17.475 |
3.458 |
€ 1.257 |
€ 6.375 |
|
Zwitserland |
8.739 |
1.661 |
€ 1.063 |
€ 5.569 |
|
Zweden |
10.452 |
2.119 |
€ 1.056 |
€ 5.192 |
|
België |
1.555 |
2.229 |
€ 893 |
€ 4.641 |
|
Duitsland |
83.237 |
18.436 |
€ 991 |
€ 4.471 |
|
Denemarken |
5.840 |
1.176 |
€ 850 |
€ 4.230 |
|
Frankrijk |
67.872 |
14.226 |
€ 667 |
€ 3.178 |
|
Oostenrijk |
8.965 |
1.744 |
€ 610 |
€ 3.134 |
|
Finland |
5.534 |
1.256 |
€ 598 |
€ 2.639 |
|
Spanje |
47.401 |
9.317 |
€ 247 |
€ 1.258 |
|
Italië |
59.030 |
14.051 |
€ 275 |
€ 1.157 |
Omdat er grote verschillen zijn tussen landen in de koopkracht, worden uitgaven in internationale vergelijkingen meestal gecorrigeerd voor prijsverschillen
2
Hoe toereikend is het Wet langdurige zorg (Wlz)-kader in de jaren 2023, 2022, 2021 gebleken?
De NZa adviseert de Minister twee maal per jaar over de toereikendheid van dit Wlz-kader. Over de jaren 2021 tot en met 2023 heeft dit geleid tot het volgende beeld:
• Het Wlz-kader voor 2021 is op grond van advies van de NZa over de toereikendheid van het Wlz-kader tussentijds met € 0,6 miljard (2 procent) verhoogd van € 27,1 miljard4 tot € 27,7 miljard.5 De belangrijkste reden voor deze opwaartse bijstelling is dat er na de openstelling van de Wlz voor cliënten met een psychische stoornis (per 1 januari 2021) meer cliënten op basis van deze grondslag zijn ingestroomd dan verwacht.
• Voor 2022 bleek het Wlz-kader meer dan toereikend. Op grond van advies van de NZa is het Wlz-kader voor 2022 vastgesteld op € 29,9 miljard en is een bedrag aan gereserveerde herverdelingsmiddelen ad € 125 miljoen (0,4 procent) niet ingezet.6
• Voor 2023 is op grond van advies van de NZa het Wlz-kader tussentijds met € 120 miljoen (0,3 procent) verhoogd tot € 33,1 miljard.7 Demeevaller uit 2022 (de niet ingezette herverdelingsmiddelen) bleek incidenteel aangezien in 2023 de volledige herverdeelmiddelen (€ 250 miljoen) weer zijn ingezet voor Wlz-zorg.
Voor elk van de genoemde jaren geldt dat de uiteindelijk vaststelde Wlz-kaders na de genoemde aanpassingen toereikend waren om de geleverde zorg te betalen. Er zijn naar aanleiding van de hoge instroom van mensen met een psychische stoornis in de Wlz medio 2023 met het veld bestuurlijke afspraken gemaakt om vanuit de gedachte van passende zorg te komen tot een verlaging van de instroom.
3
Betalen mensen voor wijkverpleging (of een vergelijkbare voorziening) in ons omringende landen een eigen bijdrage?
Eigen bijdrage voor wijkverpleging, of een vergelijkbare voorziening, is in veel landen gebruikelijk. Engeland en Denemarken zijn twee uiterste waarmee de eigen betalingen voor wijkverpleging (thuiszorg) vergeleken kan worden. In Engeland moeten mensen de thuiszorg geheel zelf financieren als hun vermogen hoger ligt dan 23.250 pond (excl. vastgoed).8 In Denemarken is voor de langdurige thuiszorg geen eigen bijdrage verschuldigd. Voor thuiszorg van tijdelijke aard moet in Denemarken echter wel een eigen bijdrage betaald worden.9
Een OECD studie o.b.v. data uit 2018 geeft weer dat de eigen bijdrage aan thuiszorgvoorzieningen zoals wijkverpleging, als aandeel van het mediaan inkomen, voor iemand met een matige zorgvraag in Nederland een stuk lager liggen ten opzichte van 25 andere westerse landen/regio’s.10 Alleen in Finland en IJsland (Reykjavik) zijn de eigen bijdragen lager. Deze vergelijking is echter gebaseerd op oude data. Momenteel is de OECD bezig om deze cijfers te updaten. Nederland heeft deze ronde ook weer gegevens aangeleverd.
4
Hoe kunnen gemeenten financieel worden gestimuleerd om bij te dragen aan de preventie voordat zij in de Wlz terechtkomen?
Naast reeds bestaande financiële prikkels hebben gemeenten, bovenop de bestaande Wmo-middelen, als onderdeel van de afspraken in het Integraal Zorgakkoord (IZA) en het Gezond en Actief Leven Akkoord (GALA) extra financiële middelen gekregen om te investeren in preventie. Zo is structureel € 150 miljoen beschikbaar gesteld op regionaal niveau via de SPUK IZA doelen en is daarnaast ongeveer € 300 miljoen beschikbaar gesteld om op lokaal niveau in te zetten op onder meer leefstijl, sport en bewegen, preventie en gezondheidsbevordering, sociale basis, eenzaamheid en valpreventie via de brede SPUK, het financieel instrument om uitvoering te geven aan GALA en Sportakkoord II. Het bedrag van de brede SPUK is deels structureel beschikbaar.
In het rapport van de TWMZ11 zijn twee beleidsvarianten geschetst die de prikkels voor gemeenten specifiek in relatie tot langdurige zorg verbeteren (gegeven de huidige organisatie van de langdurige zorg in drie domeinen), namelijk: I) een preciezere bekostiging van de gemeentelijke Wmo-taken en II) een beloning voor gemeenten die investeren in preventie van langdurige zorg.
Een andere mogelijkheid is om zorgkantoren en gemeenten de mogelijkheid te bieden om gezamenlijk te investeren in preventieve maatregelen, gericht op voorkomen of uitstellen van Wlz-zorg. Op dit moment hebben zorgkantoren geen juridische grondslag om deze investeringen te (co)financieren. Het reeds in voorbereiding zijnde wetsvoorstel domeinoverstijgende samenwerking voorziet hierin.
Een stelselwijziging in de langdurige zorg kan aanvullende en betere aanknopingspunten bieden om bij de uitvoering van de langdurige zorg de prikkels te versterken om te investeren preventie. In het rapport worden hiervoor verschillende uitvoeringsvarianten beschreven. Dit vergt een meer integrale inkoop en dus een vermindering van het aantal domeinen voor ouderen die zorg zonder verblijf ontvangen of voor alle ouderen.
In zo’n stelsel hebben de inkopers van langdurige zorg zowel betere prikkels als meer speelruimte om integrale zorg te organiseren die aansluit bij de daadwerkelijke zorgvraag van cliënten en te investeren in preventie van langdurige zorg.
5
Hoe kunnen de geconstateerde kostenverschillen van zeven procent bij de aanbieders in de verpleeghuissector verklaard worden?
De NZa heeft in haar rapport «Integrale vergelijking verpleeghuiszorg» verslag gedaan van een nulmeting onder een aantal zorgaanbieders12. Zoals de NZa aangeeft kunnen de geconstateerde kostenverschillen zowel betrekking hebben op wenselijke verschillen (die samenhangen met voor zorgaanbieders niet beïnvloedbare factoren zoals kenmerken van de bevolking waaraan de instelling zorg levert) als op potentiële verbeterruimte (vanwege kwaliteitsverschillen tussen instellingen). De NZa kan de verschillen echter niet verklaren. Dit hangt overigens samen met de beperkingen van de beschikbare data om een integrale vergelijking op te kunnen baseren. Zo ontbreekt het aan voldoende inzicht in de kwaliteit van de zorg. Ook geeft de NZa aan dat zij de kapitaallasten niet heeft meegenomen in de integrale vergelijking (mogelijk zijn kostenverschillen te verklaren door substitutie tussen zorgkosten en huisvestingskosten).13
6
Hoe kunnen zorgkantoren sturender zijn in het vragen naar de inzet van arbeidsbesparende technologie door de aanbieder?
Zorgkantoren kunnen sturender zijn op de inzet van arbeidsbesparende technologie door de aanbieder door dit in het zorginkoopbeleid op te nemen. Veldpartijen en zorgkantoren hebben in het programma Wonen en Zorg voor Ouderen (WOZO) met elkaar forse uniforme ambities geformuleerd: zelf als het kan, thuis als het kan en digitaal als het kan. Sectoren onderzoeken daarvoor welke zorgpaden geschikt zijn voor digitale en/of hybride zorg. Daarbij werken zij in 3 jaar toe naar het hybridiseren van 70% van deze geschikte zorgpaden en zorgprocessen met minimaal 50% inclusie. De overall ambitie van onder andere de zorgkantoren voor 2024 is daarbij:
• zorgaanbieders hebben in kaart gebracht welke zorg vanaf 2024 hybride of digitaal geleverd gaat worden en welke zorg wordt afgeschaald;
• Voor tenminste 25% van de zorgpaden en zorgprocessen is een hybride en/of digitaal zorgpad of zorgproces uitgetekend. Bij voorkeur worden hiervoor de in het «Landelijk platform digitale zorgtransformatie» gevalideerde oplossingen gebruikt;
• Minimaal 10% van al de patiënten ontvangt eind 2024 al een vorm van hybride of digitale zorg.14
Meer specifiek hebben zorgkantoren in hun regionale zorginkoopbeleid voorwaarden gesteld aan de verdere opschaling van innovatie en technologie van de zorgverlening bijvoorbeeld door het zorgaanbieders te verplichten een of meer technologieën in te zetten bij de zorgverlening.
7
Hoe ziet de keuzevrijheid in leveringsvorm binnen de Wlz er concreet uit?
De Wlz kent de volgende leveringsvormen: intramuraal binnen een instelling, volledig pakket huis (vpt), modulair pakket thuis (mpt) en persoonsgebonden budget (pgb). In 2022 ontving circa tweederde deel van de cliënten intramurale Wlz-zorg en circa een derde Wlz-zorg thuis (vpt, mpt en/of pgb). De cliënt kan zijn of haar voorkeur uitspreken voor één van deze leveringsvormen. Het zorgkantoor heeft zorgplicht en dient bij de zorginkoop rekening te houden met deze voorkeuren van de cliënt en voor iedere cliëntengroep voldoende zorg in te kopen. Bij zorg thuis (bij vpt, mpt en pgb) geldt als voorwaarde dat deze zorg in de thuissituatie verantwoord en doelmatig geleverd moet kunnen worden.
8
Hoeveel zou de uitbreiding van het zorgverlof naar een zeventig procent vergoeding van het salaris kosten?
De totale kosten van acht weken (mantel)zorgverlof met een betalingshoogte van 70 procent van het dagloon komen naar schatting neer op circa € 420 miljoen. Op dit moment worden de eerste twee weken door de werkgever vergoed tegen 70% van het dagloon. Het is een keuze of de (meer)kosten door de overheid, de werkgever, of een combinatie van beide gedragen worden.
9
Hoe verschilt het collectief gefinancierde pakket binnen de Wlz van Nederland met andere landen?
De meeste westerse landen hebben een collectieve voorziening opgericht om de kosten van de langdurige zorg te dekken. De mate waarin dit gebeurt en hoe dit is ingericht verschilt sterk tussen de landen.
In algemene zin valt op dat in Nederland sprake is van een relatief hoog aandeel collectief gefinancierde institutionele zorg, waarbij in andere landen veelal sprake is van meer thuiszorg en informele zorg.15 Daarbij is de langdurige zorg vaak ook gemeentelijk georganiseerd zoals onder meer blijkt uit een studie van Vilans voor de Tweede Kamer uit 2019 «Ouderen en gehandicaptenzorg in Scandinavië».16 Een Working Paper voor de WRR (Houdbare ouderenzorg: ervaringen en lessen uit andere landen) geeft ook enigszins inzicht in het antwoord op deze vraag.17 Deze studie doet een vergelijking tussen Japan, Duitsland, Engeland en Denemarken. Dit rapport geeft aan dat deze landen allemaal een aparte eigen betaling voor inwoning en levensonderhoud vragen voor het gebruik van intramurale langdurige zorg. Dit is niet het geval in Nederland, waar geen aparte eigen bijdrage voor inwoning en levensonderhoud wordt gevraagd en waar alleen een totale eigen bijdrage geldt.
10
Hoe zou het meewegen van de sociale context concreet eruit zien binnen de Wlz?
In het fiche van de technische werkgroep worden hiervoor twee mogelijkheden genoemd. De uitwerking zal gezamenlijk met de betrokken partijen plaats moeten vinden, mede gezien de aanzienlijke consequenties die voor de uitvoeringsorganisaties worden verwacht. De eerste mogelijkheid (A) is dat de sociale context als onderdeel van het proces rondom de toegang tot de Wlz en het vaststellen van de zorgbehoefte wordt meegewogen en de tweede (B) als onderdeel van de zorgtoewijzing. Voor beide varianten geldt dat cliënten bij een wijziging van de inzet van de sociale omgeving (of een veranderde zorgbehoefte) een herindicatie bij het CIZ (A) of zorgkantoor (B) kunnen aanvragen.
In variant A wordt de Wlz-aanspraak meer op de persoonlijke situatie toegespitst door bij de indicatiestelling door het CIZ de gebruikelijke zorg en mantelzorg mee te wegen. Hierbij wordt gedacht aan een afwegingskader zoals destijds onder de AWBZ werd gebruikt. Tijdens de indicatieprocedure wordt systematisch in beeld gebracht welke informele zorg geleverd kan worden door partners, huisgenoten, familieleden en het bredere sociale netwerk. Dit beeld wordt vervolgens gewogen om de feitelijke zorgvraag en de precieze aanspraak in de Wlz vast te stellen. Het is belangrijk dat de indicatiestelling recht doet aan de zorgvraag van de cliënt, rekening houdt met de belastbaarheid van de sociale omgeving en zorgaanbieders in staat stelt om passende zorg te bieden. Deze maatregel leidt naar verwachting tot ander gebruik van Wlz-zorg, omdat cliënten vanwege hun sociale context bijvoorbeeld geen toegang tot de Wlz krijgen of er een lager zorgprofiel wordt toegewezen.
Variant B betreft een aanscherping van de huidige situatie waarbij zorgkantoren meer handvatten krijgen om bij de zorgtoewijzing rekening te houden met het sociale netwerk van de cliënt. Het betreft dan een verplichte toets waardoor het zorgkantoor op andere wijze uitvoering aan de zorgplicht geeft. Als de sociale omgeving van de cliënt niet bereid of in staat is tot het verlenen van mantelzorg kan professionele zorg thuis of verblijf in een instelling aan de orde zijn. Deze variant leidt naar verwachting ook tot ander gebruik van Wlz-zorg.
11
Welke combinaties van varianten zijn onmogelijk omdat ze tegenovergesteld beleid of regelgeving impliceren?
Bij de uitwerking van sommige uitvoeringsvarianten worden subvarianten omschreven. Deze subvarianten moeten in beginsel bezien worden als alternatieve oplossingsrichtingen voor dezelfde opgave en kunnen niet gecombineerd worden. Dit is het geval bij), de variant meewegen sociale context (9), de variant ouderenzorg overhevelen van Wlz naar Zvw/Wmo (11), de variant eigen betalingen curatieve zorg (12), de variant pakketmaatregelen curatieve zorg (13), de variant richtlijnen en kwaliteitsstandaarden (15), de variant gesloten pakket (16)
Daarnaast kan gecombineerde invoering van uitvoeringsvarianten de beschreven (budgettaire) effecten beïnvloeden. De werkgroep heeft bij de uitwerking van de varianten alleen evidente interacties in beeld gebracht. Zo wordt de grondslag voor de variant meewegen sociale context (9) verlaagt door de uitvoeringsvariant inperken aanspraak verblijf voor ouderenzorg. En de grondslag voor de variant gesloten pakket zou verlaagd worden bij implementatie van de voorbeelden die zijn beschreven bij de variant pakketmaatregelen curatieve zorg (13). De variant prijsbeheersing (19) beperkt de sturingsmogelijkheden voor zorgverzekeraars waardoor de effectiviteit van de variant versterken informatiepositie zorgverzekeraars (14) en de variant versterking van de beheersing door zorgakkoorden (18) afneemt. Maatregelen waarbij het pakket wordt aangepast of maatregelen waar zorg wordt overgeheveld naar een ander domein hebben invloed op de opbrengst van maatregelen waarbij de eigen betalingen worden aangepast.
Ten slotte kan de overheveling van delen van de ouderenzorg naar de Zvw en Wmo (11b en 11c) aanzienlijke aanpassingen vereisen in de Zvw en Wmo en de werking van deze stelsels veranderen. De invoering van deze varianten kan daarmee ook de effecten van andere varianten beïnvloeden. Extra uitwerking is nodig om deze gevolgen goed in kaart te brengen.
12
Hoeveel uren mantelzorg besteden mantelzorgers gemiddeld aan mantelzorg per week in Nederland en hoeveel in andere OECD-landen?
In zowel de EQLS18- als in de EHIS19-enquête wordt aan mensen die minimaal één keer per week mantelzorg verleenden gevraagd hoeveel uur per week zij mantelzorg hebben verleend. De meest recente cijfers gaan over 2016. Volgens de combinatie van EHIS en EQLS verleent op EU-niveau meer dan de helft van de mantelzorgers (54%) minder dan 10 uur per week zorg. Nog eens 25% levert zorg tussen de 10 en 20 uur per week, en ongeveer evenveel deel biedt mantelzorg voor 20–40 en 40+ uur (respectievelijk 11% en 10%). Mantelzorg met een lage intensiteit komt het meest voor in Finland, Denemarken en Nederland.
In Denemarken en Nederland biedt volgens beide databanken ongeveer 85% van de mantelzorgers minder dan 10 uur per week hulp. Data van het SCP uit 2020 stelt vast dat in Nederland 830.000 mensen meer dan 8 uur per week, voor een periode langer dan 3 maanden mantelzorg verlenen.
Figuur 1: Gemiddeld aantal uur gegeven mantelzorg per week door mannen en vrouwen en vrouwen van 18 jaar en ouder.1
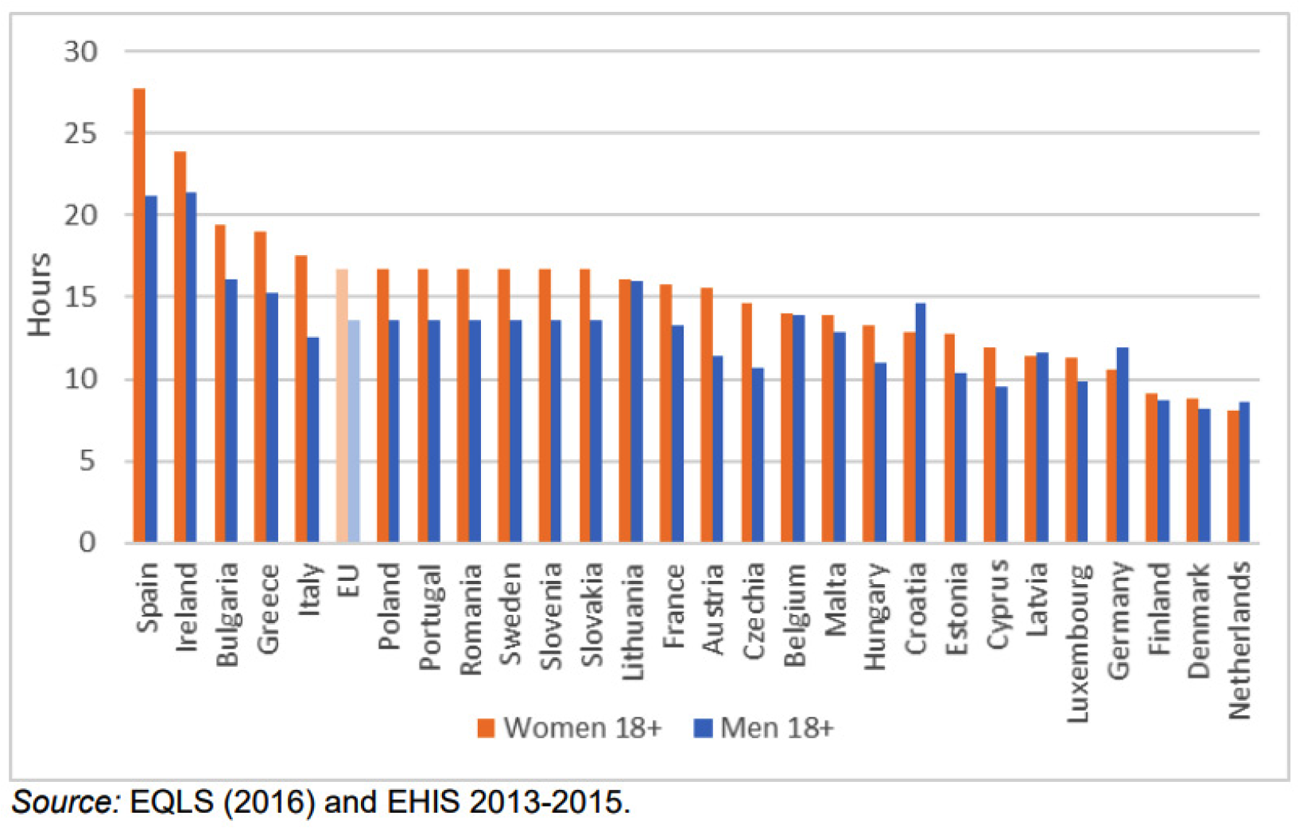
1 Bron: «Study on exploring the incidence and costs of informal long-term care in the EU» (Directorate-General for Employment, Social Affairs & Inclusion; European Commission, 2021)
13
Hoe groot is het percentage mensen dat bereid is mantelzorg te verlenen in Nederland in vergelijking met andere landen?
Familie en vrienden zijn de belangrijkste bron van zorg voor mensen met langdurige zorgbehoeften in OECD-landen. Vanwege het informele karakter van de zorg die zij verlenen, is het niet eenvoudig om vergelijkbare gegevens te krijgen over het aantal mensen dat voor familie en vrienden zorgt in verschillende landen, noch over de frequentie van hun zorgverlening. De gegevens die de OECD in 2021 heeft verzameld zijn afkomstig van nationale of internationale gezondheidsenquêtes en hebben betrekking op mensen van 50 jaar en ouder die aangeven mantelzorg te verlenen. Mantelzorgers zijn hierin gedefinieerd als mensen die hulp bieden aan oudere familieleden, vrienden en mensen in hun sociale netwerk, die binnen of buiten hun huishouden wonen en die hulp nodig hebben bij dagelijkse taken.
In Nederland verleende in 2019 ongeveer 16% van de 50-plussers ten minste wekelijks mantelzorg; in de OECD-landen waarvoor gegevens beschikbaar zijn is dat gemiddeld circa 13%. In België, Oostenrijk, Oostenrijk, Tsjechië, het Verenigd Koninkrijk en Duitsland bedroeg het aandeel personen van 50 jaar en ouder dat mantelzorg verleende bijna 20% of meer.20
Door inperking tot alleen de groep van 50-plussers ligt de scope van de OECD-vergelijking op de ouderenzorg. Bij mensen met een levenslange beperking of GGZ begint een zorgvraag al veel eerder in het leven, ook voor de mantelzorger. Deze groep is in de OECD-vergelijking niet meegenomen.
14
Wat zijn de achterliggende redenen dat de vergelijking van de verhouding van uitgaven aan langdurige zorg ten opzichte van het geheel aan uitgaven tussen Nederland en andere landen niet gemaakt kan worden? Wat is er nodig om dit inzichtelijk te krijgen?
Voor internationale vergelijkingen worden de definities van de System of Health Accounts (SHA) gebruikt. Langdurige zorguitgaven kunnen op deze manier internationaal met elkaar worden vergeleken. De definitie van langdurige zorg volgens de SHA houdt echter beperkt rekening met institutionele verschillen tussen landen. In het antwoord op vraag 9 wordt hier op ingegaan. Ook de toedeling van zorgfuncties, bijv. langdurige zorg, aan de verschillende zorgsectoren zoals ziekenhuiszorg, verpleeghuiszorg, etc. is per land anders. Dit maakt een vergelijking tussen landen lastig.
In 2013 is er een studie uitgevoerd door het RIVM naar de zorguitgaven per ouderen.21 De zorguitgaven per oudere zijn relatief vergelijkbaar tussen Nederland en Duitsland, terwijl in het algemeen de totale langdurige zorguitgaven een stuk hoger liggen in Nederland ten opzichte van Duitsland. De verklaring hiervoor is dat Nederlandse ouderen hogere kosten maken in de langdurige zorg (verpleeg- en verzorgingshuizen), maar relatief lagere kosten hebben in de ziekenhuis- en ambulante zorg in vergelijking met Duitsland.
Er is bij het ministerie geen recenter vergelijkend internationaal onderzoek bekend naar de zorguitgaven per oudere. Om deze studie uit te voeren is een uitsplitsing nodig van de zorguitgaven per leeftijdscategorie. Deze data wordt niet standaard verzameld door internationale organisaties zoals de EU en de OECD. Om die reden is het lastig en arbeidsintensief om deze vergelijkende studie uit te voeren.
15
Hoe kan inzichtelijk gemaakt worden in hoeverre mensen die vroeger naar een instelling zouden zijn gegaan, en nu thuis blijven wonen, een beroep zijn gaan doen op de Wet maatschappelijke opvang (Wmo) 2015 en de Zorgverzekeringswet (Zvw)?
Bij de hervorming van de langdurige zorg is per 2015 de toegang tot de Wlz gewijzigd. Nieuwe cliënten die voorheen zorgprofiel zzp Verpleging en Verzorging (V&V) 1, 2 of 3 zouden ontvangen vallen sindsdien onder de verantwoordelijkheid van gemeenten en zorgverzekeraars. Ze maken daarmee onderdeel uit van de totale populatie Wmo en Zvw-cliënten. Het is niet mogelijk om te onderscheiden welk deel van deze populatie voorheen naar een instelling zou zijn gegaan.
16
Welke prikkels zijn denkbaar om te voorkomen dat onbedoeld meer beroep wordt gedaan op de Wlz-zorg, terwijl de gemeente eigenlijk voor cliënten even goede, als niet betere ondersteuning kan bieden?
In het rapport van de TWMZ22 zijn twee beleidsvarianten geschetst die de financiële prikkels voor gemeenten specifiek in relatie tot langdurige zorg verbeteren, namelijk I) een preciezere bekostiging van de gemeentelijke Wmo-taken en II) een beloning voor gemeenten die investeren in preventie van langdurige zorg.
Ook zijn er diverse uitvoeringsvarianten in het rapport opgenomen die er op zijn gericht om mensen langer te ondersteunen vanuit de Wmo 2015 en de Zvw en doorstroom naar de Wlz uit te stellen of te voorkomen. Het gaat bijvoorbeeld om uitvoeringsvariant 9A (meewegen gebruikelijke zorg en mantelzorg bij toegang Wlz) en meerdere uitvoeringsvarianten onder 11 (ouderenzorg overhevelen van Wlz naar Wmo/Zvw).
Een andere mogelijkheid is om zorgkantoren en gemeenten de mogelijkheid te bieden om gezamenlijk te investeren in preventieve maatregelen, gericht op voorkomen of uitstellen van Wlz-zorg. Op dit moment hebben zorgkantoren geen juridische grondslag om deze investeringen te (co)financieren. Het in voorbereiding zijnde wetsvoorstel domeinoverstijgende samenwerking voorziet hierin.a
Een stelselwijziging in de langdurige zorg kan aanvullende en betere aanknopingspunten bieden om bij de uitvoering van de langdurige zorg de prikkels te versterken om te investeren preventie. In het rapport worden hiervoor verschillende uitvoeringsvarianten beschreven. Dit vergt een meer integrale inkoop en dus een vermindering van het aantal domeinen voor ouderen die zorg zonder verblijf ontvangen of voor alle ouderen. In zo’n stelsel hebben de inkopers van langdurige zorg zowel betere prikkels als meer speelruimte om integrale zorg te organiseren die aansluit bij de daadwerkelijke zorgvraag van cliënten en te investeren in preventie van langdurige zorg.
17
Wordt er op dit moment onderzoek gedaan naar herstelperspectief voor cliënten die in een ggz-instelling wonen?
Nee, er wordt op dit moment vanuit VWS geen onderzoek gedaan naar het herstelperspectief voor cliënten die in een ggz-instelling wonen (Wlz). Kennis- en onderzoeksinstituten zoals het Trimbos en Phrenos besteden wel al langer aandacht aan herstelgerichte zorg en mensen met een ernstig psychische aandoening. In het kader van de bestuurlijke afspraken over de langdurige ggz wordt daarnaast met partijen gewerkt aan de uitwerking van een aanpak voor de lange termijn.
18
Waar is de «relatief sterke toename» van VG7-cliënten door te verklaren?
De toename van het aantal VG7-cliënten is niet makkelijk te verklaren. Het rapport «In- en uitstroom in beeld: levensreizen en cijfers over mensen met een VG6 en VG7- profiel» 23 benoemt verschillende mogelijke oorzaken van een toename van VG7-cliënten. Zo geven professionals onder andere aan dat de toegenomen complexiteit van de maatschappij mogelijk heeft bijgedragen aan de sterkere stijging van mensen in dit zorgprofiel vergeleken bij de VG-sector als geheel. Ook is door professionals aangegeven dat aanbieders bewuster zijn om tijdig een VG7-indicatie aan te vragen als daar aanleiding toe is. Een andere component die mee kan spelen is dat de Wlz-indicatie onbeperkt geldig is en mensen daardoor in VG7 blijven. Het rapport laat overigens ook zien dat het aantal mensen dat in een VG7-profiel is ingestroomd tussen 2019 en 2022 iets is afgenomen.
19
Wat wordt er bedoeld met «beperkte stappen»?
In het rapport wordt aangeven dat met het WOZO-programma een beweging naar de voorkant wordt beoogd, die vele jaren in beslag zal nemen. Vervolgens wordt verwezen naar de resultaten die in het kader van WOZO-programma zijn behaald tot en met 2023 en die, volgens het rapport, nog beperkt zijn. Deze resultaten zijn weergegeven in de voorgangsrapportage WOZO, die op 22 december 2023 aan de Kamer is toegestuurd. Het gaat hierbij onder meer om de mantelzorgagenda, de subsidieregelingen «intergenerationeel wonen» en «ouderenhuisvesting», publiekscampagne «Praten over morgen», visie op de eerste lijn, domeinoverstijgende projecten, scheiden van wonen en zorg, doorontwikkeling kwaliteitskader en woondeals bouwen voor ouderen.
20
Naar welke wetenschappelijke onderzoeken wordt primair verwezen als wordt verwezen naar het verbeteren van de gezondheid van mensen door de inzet van prijsmaatregelen?
De inzet van prijsmaatregelen om mensen te stimuleren om een gezonde keuze te maken, is in meerdere onderzoeken benoemd. In het IBO Gezonde Leefstijl (2016) worden prijsmaatregelen genoemd als bewezen effectief beleid.24 Op het terrein van suiker, tabak en alcohol gebruik zijn er specifieke onderzoeken beschikbaar die dit nader onderbouwen. Het gaat dan om: Impact van een verbruiksbelasting op de verkoop van suiker via alcoholvrije dranken (2023)25; Effecten van accijns en prijs op het gebruik van tabaksproducten (2023)26; en Maatschappelijke kosten-batenanalyse van beleidsmaatregelen om alcoholgebruik te verminderen (2021).27 Een breder overzicht van de meest kosteneffectieve maatregelen om de gezondheid te verbeteren is «Ook buiten preventieakkoord is veel gezondheidswinst te behalen tegen beperkte kosten» (2019)28 en «Ranking Preventive Interventions from Different Policy Domains: What Are the Most Cost-Effective Ways to Improve Public Health?» (2020).29
21
Wat is de reden dat geen uitvoeringsvariant is gemaakt op basis van de investeringen in medische preventie en leefstijlpreventie?
In het rapport wordt het potentiële belang van preventie beschreven voor de houdbaarheid en worden enkele kansrijke voorbeelden beschreven van interventies om gezondheidsuitkomsten te verbeteren. Voor een tabel met maatregelen die bewezen kostenbesparend of kosteneffectief zijn, wordt verwezen naar het rapport «Naar een toekomstbestendig zorgstelsel. Brede maatschappelijke heroverweging» van maart 2020. Voor de begrotingsbehandeling van VWS ontvangt u het advies van het Kennisplatform Preventie waar in wordt gegaan op hoe een breder maatschappelijk perspectief op gezondheidsinterventies vorm kan krijgen.
Bij de uitwerking van uitvoeringsvarianten heeft de werkgroep zich conform de taakopdracht beperkt tot uitvoeringsvarianten binnen het stelsel van zorg en ondersteuning, die de beheersing van de zorguitgaven op macroniveau verbeteren. Daarbij heeft de werkgroep geconstateerd dat het effect van preventie op de zorguitgaven vaak moeilijk inzichtelijk te maken is. Doordat preventie ingrijpt aan het begin van de keten van ongezondheid, ziekte en zorg, zijn er brede maatschappelijke baten te behalen, waaronder een hogere arbeidsproductiviteit en arbeidsparticipatie en hoger welzijn, maar zijn de effecten op de zorgkosten aan het einde van de keten vaak moeilijk inzichtelijk te maken. Omgekeerd zijn preventieve maatregelen die zorguitgaven in een later stadium voorkomen niet altijd «medisch» in de enge zin van het woord, maar kunnen ook betrekking hebben op het sociale domein (armoedebestrijding, schuldhulpverlening, etc.). Hoewel een verschuiving van middelen van zorg naar preventie tot betere gezondheidsuitkomsten kan leiden, kan bovenstaande betekenen dat dit niet automatisch leidt tot lagere zorguitgaven. Om lagere zorguitgaven te realiseren zou inzet op preventie gecombineerd moeten worden met actieve kostenbeheersing.
22
Kan per aanknopingspunt inzichtelijk gemaakt worden hoe deze mogelijkerwijs impact zouden hebben op de uitgaven?
In hoofdstuk 4 van het rapport worden aanknopingspunten beschreven om de beheersing van de zorguitgaven te verbeteren. De impact op de zorguitgaven is afhankelijk van de onderliggende beleidsmaatregel waarmee gestuurd wordt op het beoogde effect. Per aanknopingspunt zijn vaak meerdere varianten of subvarianten beschreven, waaruit gekozen kan worden. De financiële effecten zijn daarom per variant inzichtelijk gemaakt. Voor zover mogelijk op basis van de beschikbare kennis zijn de financiële effecten gekwantificeerd. Voor maatregelen waarvoor dit niet mogelijk was zijn de financiële effecten kwalitatief geduid. De Ministeries van VWS en FIN zetten zich er voor in om door middel van onderzoek het inzicht in de effecten van uitvoeringsvarianten te vergroten.
23
Wat zijn de gevolgen als geen van de genoemde aanknopingspunten worden ingezet?
Bij ongewijzigd beleid stijgen de zorguitgaven in de periode 2025–2028 met ongeveer 18 miljard euro. De uitgaven aan de Zorgverzekeringswet (Zvw) stijgen met ongeveer 10 miljard euro naar 73 miljard euro. De uitgaven aan de Wet langdurige zorg (Wlz) stijgen met ongeveer 8 miljard euro naar ruim 44 miljard euro. Dit is een nominale stijging van ongeveer 5% per jaar in de Zvw en ongeveer 7% per jaar in de Wlz. Doordat de zorguitgaven sneller stijgen dan het bruto binnenlands product, zal een steeds groter gedeelte van ons bruto binnenlands product worden besteed aan de zorg. Dit kan alleen worden geaccommodeerd door te bezuinigen op uitgaven aan andere beleidsterreinen of door de lasten te verhogen.
De komende decennia stijgt de vraag naar zorg snel, onder andere door de vergrijzing en de toenemende behandelmogelijkheden in de zorg. De Wetenschappelijke Raad voor het Regeringsbeleid (WRR) constateert in het rapport «Kiezen voor houdbare zorg. Mensen, middelen en maatschappelijk draagvlak» een houdbaarheidsopgave met drie dimensies. De zorg legt een steeds groter beslag op een beroepsbevolking die nauwelijks toeneemt (personele houdbaarheid) en op de welvaart (financiële houdbaarheid). Deze groei kan leiden tot verdringing van andere sectoren en belangen, zoals onderwijs, huisvesting, defensie en armoedebestrijding. De schaarste in de zorg en verdringing van andere sectoren kunnen het draagvlak voor het zorgstelsel aantasten (maatschappelijke houdbaarheid).
24
Wat wordt bedoeld met de maatregel «Afschaffen aftrekpost bijdrageplichtig inkomen mpt/pgb»?
De huidige berekening van de eigen bijdragen voor een modulair pakket thuis (mpt) en/of persoonsgebonden budget (pgb) houd rekening met een aftrekpost op het bijdrageplichtig inkomen (€ 7.287,20 in 2024). Mede hierdoor kennen deze leveringsvormen een lagere eigen bijdrage dan een volledig pakket thuis (vpt) en is deze leveringsvorm relatief aantrekkelijk voor met name cliënten met een bovenmodaal inkomen.
Deze maatregel betreft het afschaffen van deze aftrekpost en is tevens uitgewerkt in het IBO Ouderenzorg30.
25
Is meegenomen in het doorrekenen van de vermogensvarianten of een vorm van zorgpensioensparen een uitvoeringsvariant kan zijn? Zo nee, waarom niet?
Bij de uitwerking van uitvoeringsvarianten heeft de werkgroep zich conform de taakopdracht beperkt tot uitvoeringsvarianten binnen het stelsel van zorg en ondersteuning. De werkgroep heeft bij de totstandkoming van dit rapport geen variant meegewogen die uitgaat van een vorm van zorgpensioensparen.
26
Zijn er landen waar een vorm van zorgpensioensparen bestaat? Zo ja, welke zijn dat en welke studies zijn er naar de effecten daarvan op kwaliteit, toegankelijkheid, betaalbaarheid, etc.?
Landen zoals de VS, Canada, Singapore, Zuid Afrika en China hebben een bepaalde vorm van «zorgsparen» ingevoerd.31 Deze (individuele) spaarrekening dient ter financiële ondersteuning voor mogelijk (hoge) medische kosten, maar vaak ook voor langdurige kosten.
De wijze waarop invulling wordt gegeven aan het «zorgsparen» verschilt sterk tussen de landen. In Singapore is het verplicht om deel te nemen aan dit model om de eigen betalingen te kunnen financieren. In China maakt het ook onderdeel uit van een overheidsprogramma. Terwijl in Canada en de Verenigde Staten (VS) de «Health Savings Accounts» vrijwillig zijn en vaak naast een private zorgverzekering worden afgesloten. In de VS wordt de «Health Savings Account» aantrekkelijk gemaakt met belastingvoordelen. Daarnaast kunnen in de VS deze spaarrekeningen ook op latere leeftijd ingezet worden om het pensioen bij te plussen.
Er zijn indicaties dat deze financieringsvormen niet leiden tot het verbeteren van efficiëntie.32 Daarnaast geven meerdere studies aan dat deze financieringsvormen de sociale ongelijkheid kunnen vergroten.33 De studies geven echter geen eenduidigheid over de effecten van de «zorgspaarrekening».34
27
Hoeveel geld wordt gemiddeld per Wlz-cliënt besteed en wat is de spreiding van deze kosten per jaar, uitgesplitst naar instellingszorg en extramuraal?
De gemiddelde uitgaven per Wlz-client in zorg bedroeg in 2022 ongeveer € 88.000 per jaar voor circa 350 duizend cliënten. Intramuraal (circa tweederde van de cliënten) is dat ongeveer € 106.000 per client per jaar en extramuraal (circa eenderde van de cliënten) gemiddeld ongeveer € 55.000 per jaar.
28
Hoeveel arbeidsuren worden gemiddeld per Wlz-cliënt besteed en hoeveel was dat een, twee, vijf en tien jaar geleden, uitgesplitst naar instellingszorg en extramuraal?
Deze informatie is helaas niet beschikbaar. Binnen de Wlz kent ieder zorgprofiel een maximumtarief dat bekostigd wordt voor intramurale zorg (zzp), vpt, mpt en pgb. Binnen deze bedragen die beschikbaar worden gesteld wordt niet het aantal geleverde uren zorg per client geregistreerd.
29
Welke kwantitatieve informatie is nu beschikbaar over de inzet van digitale zorgtoepassingen in kostprijsonderzoek?
In kostprijsonderzoeken krijgt de NZa inzicht over de inzet van digitale zorgtoepassingen als deze zorgtoepassingen ook declarabele prestaties zijn. Uit kostenonderzoeken of declaratiegegevens zijn digitale zorgtoepassingen vaak niet specifiek te herleiden. Veelal kan de zorgaanbieder gebruik maken van de reguliere prestaties om digitale zorg te declareren. Een digitaal consult is binnen de medisch-specialistische zorg bijvoorbeeld gelijkgesteld aan de fysieke consulten. Recent is wel een specifieke declarabele zorgprestatie geïntroduceerd voor tele-monitoring. Deze digitale toepassing is vanaf 2023 een losse zorgprestatie geworden. De inzet hiervan wordt meegenomen in toekomstige kostprijsonderzoeken. Op dit moment is hierover nog geen kwantitatieve informatie beschikbaar.
30
Welke kwantitatieve informatie is nu beschikbaar over de inzet van digitale zorgtoepassingen in arbeidsproductiviteit?
Er zijn verschillende onderzoeken geweest naar de invloed van digitale zorgtoepassingen op de arbeidsproductiviteit, waaronder het rapport «Tijdbesparende technologieën in de ouderenzorg van Significant en Vilans35 en het rapport «Uitweg uit de schaarste» van Gupta.36 Het laatste rapport dat daarover verschenen is, is van Sirm in 2023 «Geschat potentieel digitale zorg». Sirm schat in dat met de onderzochte vormen van digitale zorgverlening en passende inzet een minimale productiviteitsverbetering van 27 duizend fte in 2028 haalbaar is.37 Dit is een kwart van het verwachte arbeidstekort in 2028. Deze impact loopt richting 2033 nog verder op tot een productiviteitsverbetering van 26 duizend extra fte t.o.v. 2023. Passende inzet van digitale zorg leidt in de meeste gevallen pas tot opbrengsten als in de onderzochte situatie zorgpaden en -processen (her)ontworpen zijn en bestaande werkwijzen afgeschaald en aangepast. Voor realisatie van de potentiële opbrengsten is het dan ook essentieel dat bestaande zorgpaden en -processen worden aangepast voor digitale zorg.
31
Welke zorgnetwerken zijn koplopers in het opschalen van digitale zorg en wat is bekend over de effecten op arbeidsproductiviteit, kostprijs, kwaliteit, werkplezier en patiënttevredenheid?
Bij het opschalen van digitale zorg gaat het om anders organiseren van zorg en ondersteuning in de regio of een (samenwerking van) instelling(en) en het daarbij passend inzetten van digitale toepassingen. Voorbeelden daarvan staan onder andere in de transformatieplannen.38 Het initiatief Zorg bij Jou39 is een schaalbaar initiatief dat als één van de eerste transformatieplannen werd gehonoreerd. Inmiddels neemt het aantal gehonoreerde initiatieven snel toe.
Ook denk ik aan bijvoorbeeld aan het initiatief Anders werken in de zorg40 waarin innovatieve organisaties in de ouderenzorg de krachten bundelen om veelbelovende nieuwe technologieën gezamenlijk te onderzoeken, te implementeren en op te schalen.
De effecten op aspecten als arbeidsproductiviteit, kostprijs, kwaliteit, werkplezier en patiënttevredenheid zijn sterk situationeel bepaald en hangen samen met de keuzes en voorwaarden bij het anders organiseren. Hierbij kan ook de lokale context en startpositie sterk kan verschillen. Opschalen en transformeren is complex en gaat, binnen en tussen zorginstellingen, ook om aanpassingen in cultuur, gewoontes, belangen, geld, enz. Het kost tijd om dat te veranderen.
Er zijn verschillende onderzoeken geweest naar de invloed van digitale zorgtoepassingen op de arbeidsproductiviteit, waaronder het rapport «Tijdbesparende technologieën in de ouderenzorg van Significant en Vilans41 en het rapport «Uitweg uit de schaarste» van Gupta42. Het laatste rapport dat daarover verschenen is, is van Sirm in 2023 «Geschat potentieel digitale zorg» Daarnaast geven de e-healthmonitor43 en sectorale monitors overkoepelend meer inzicht.
Verder zal in de IZA monitor in 2024 de impact van transformatie naar hybride zorgprocessen/-paden een thema zijn dat extra aandacht krijgt.
32
Hoeveel geld wordt in gemeenten besteed aan Wmo-zorg in totaal (alle gemeenten opgeteld) en gemiddeld per inwoner (hoogste en laagste bedrag per inwoner en gemiddelde)?
In de (bijlage bij de) Kamerbrief «Integraal Overzicht Financiën Gemeenten en Provincies», die de Minister van Binnenlandse Zaken op 16 oktober 2023 met uw Kamer heeft gedeeld, is in beeld gebracht wat gemeenten per taakveld hebben uitgegeven.44 Hieruit volgt dat de netto lasten van Wmo maatwerkvoorzieningen in 2022 € 6,1 miljard bedragen. De netto lasten van Wmo algemene voorzieningen maken onderdeel uit van het bredere taakveld algemene voorzieningen, waarvan de netto lasten in 2022 € 2,8 miljard bedragen. Het Wmo-aandeel binnen dit taakveld is niet te specificeren.
De Staatssecretaris van VWS heeft de Tweede Kamer eerder geïnformeerd over het houdbaarheidsonderzoek dat het Ministerie van VWS en VNG gezamenlijk hebben opgestart naar de houdbaarheid van de Wmo 2015 op lange termijn.45 Zodra deze is afgerond ontvangt u de historische analyse die in het kader van dit houdbaarheidsonderzoek is uitgevoerd naar de Wmo 2015. Daarin wordt ook nader ingegaan op de bijdragen van de rijksoverheid voor de Wmo 2015 en de gemeentelijke uitgaven aan de Wmo 2015. VWS heeft geen informatie over het hoogste, laagste en het gemiddelde bedrag per inwoner per gemeente.
33
Hoeveel arbeidsuren wordt in gemeenten besteed aan Wmo-zorg in totaal (alle gemeenten opgeteld) en gemiddeld per inwoner (hoogste en laagste bedrag per inwoner en gemiddeld)?
Het CBS heeft op verzoek van VWS een maatwerktabel opgeleverd om inzicht te geven in de omvang van personeel46 (in de uitvoering) dat werkzaam is in het kader van de Wmo 2015.47 In totaal waren er eind 2022 ruim 169 duizend werknemers in de sector zorg en welzijn die zich bezighielden met Wmo activiteiten. Dit aantal is vergelijkbaar met de situatie in het voorjaar 2022 en ligt iets hoger dan eind 2021. Gemiddeld werken zij 25 uur per week.
De Staatssecretaris van VWS heeft de Tweede Kamer eerder geïnformeerd over het houdbaarheidsonderzoek dat het Ministerie van VWS en VNG gezamenlijk hebben opgestart naar de houdbaarheid van de Wmo op lange termijn.48 Zodra deze is afgerond ontvangt u de historische analyse die in het kader van dit houdbaarheidsonderzoek is uitgevoerd naar de Wmo 2015. Daarin wordt o.a. nader ingegaan op personeel in de maatschappelijke ondersteuning. VWS heeft geen informatie over het hoogste, laagste en gemiddelde aantal uren per inwoner per gemeente.
34
Wat is bekend over het effect van sociale wijkteams en buurtteams op het meewegen van de sociale context na de decentralisatie van de Wmo 2015? Zijn deze effecten kwantitatief beschikbaar?
Er is kwalitatief onderzoek gedaan naar de effectiviteit van wijkteams. Onder andere heeft Movisie verschillende peilingen naar sociale (wijk) teams uitgevoerd in 201549, 201750, 201951 en 202252. Zo heeft Movisie een bronnenonderzoek uitgevoerd naar de gemeentelijke toegang; De toegang in ontwikkeling (2023)53. In dit onderzoek is ook gekeken naar sociale (wijk) teams. Algemene conclusie uit de diverse onderzoeken zijn onder andere dat het aantal gemeenten dat met sociale (wijk)teams werkt, is gestabiliseerd en sinds 2017 rond de 80 procent ligt. Vraagverheldering (95%), het maken van een (ondersteunings)plan met de cliënt (84%) en signalering en preventie (81%) worden het vaakst genoemd als taken die tot het sociaal (wijk)team behoren. Tegelijkertijd is het zo dat door het tekort aan personeel, de vaak complexe problematiek en de vele taken die sociale (wijk)teams hebben het nog niet in alle gemeenten goed lukt om meer preventief te werken. Sociale (wijk)teams zien een grote hoeveelheid hulpvragen en een toename van complexe vragen (Movisie, 2023). Wanneer naar de kosten wordt gekeken dan heeft het CPB in 2019 in de publicatie «de wijkteambenadering nader bekeken» aangegeven dat gemeenten wijkteams inzetten om de zorg dicht bij de cliënt te organiseren, bijvoorbeeld via mantelzorg. Alleen als dit niet mogelijk is, wordt professionele zorg ingezet. In de meeste gemeenten is het aantal doorverwijzingen naar professionele zorg over de periode 2015–2017 toegenomen. Echter, in gemeenten met wijkteams is het aantal doorverwijzingen in deze periode met veertien procent harder gestegen dan in gemeenten zonder wijkteams. Dat lijkt samen te hangen met de eerdergenoemde toename van (complexe) hulpvragen die wijkteams zien, omdat zij meer inwoners bereiken.
Daarnaast heeft Zwaan onderzoek en advies in 2022 een rapport opgeleverd «de toegevoegde waarde en effectiviteit van wijkteams».54 Het onderzoek geeft aan dat «De wijkteams zetten in op het bevorderen van de eigen kracht, het vergroten/herstellen van het netwerk, het stimuleren en het aanboren van de kracht van de samenleving. Dit blijkt onder andere uit de ervaren toename van de zelfredzaamheid: twee derde van de inwoners is van mening dat zijn/haar zelfredzaamheid is toegenomen dankzij de inzet van het wijkteam.» (Zwaan, 2022). Er zijn geen kwantitatieve effecten bekend en/of beschikbaar over het meewegen van de sociale context.
35
Wat is het percentage zorgmijders in Nederland en hoe is dat in vergelijking met andere landen? Hoe groot is het percentage in Zwitserland (two-tier systeem)?
De internationale Health Policy survey van de Commonwealth fund, een survey die elke drie jaar wordt voorgelegd aan volwassen burgers uit 11 westerse landen, bevat ook vragen over zorgmijding. Hierin wordt het volgende gevraagd aan de respondenten: Is het de afgelopen 12 maanden voorgekomen dat u: (i) een medisch probleem had, maar vanwege de kosten geen arts heeft bezocht?; (ii) vanwege de kosten afgezien hebt van een door een arts aanbevolen medisch onderzoek, behandeling of nabehandeling? (iii) vanwege de kosten een recept voor medicijnen niet hebt afgehaald of doseringen van uw medicijn heeft overgeslagen?
De resultaten uit de survey geven weer dat relatief weinig burgers afzien van zorg in Nederland i.r.t. de andere 10 landen. 8% van de Nederlandse respondenten geeft aan zorg te mijden op één van de vragen hierboven genoemd. Alleen Noorwegen scoort beter. Nederland is vergelijkbaar met Duitsland, Noorwegen, Zweden en het Verenigd Koninkrijk. In Zwitserland (±22%) zagen beduidend meer burgers af van zorg vanwege kosten.
Op de Staat van Volksgezondheid en Zorg55 is ook informatie beschikbaar over het percentage verzekerden dat aangeeft zorg te hebben gemeden in Nederland. Hieruit blijkt dat het percentage mensen dat aangeeft te hebben afgezien van zorg vanwege kosten t.o.v. 2016 is afgenomen en vervolgens stabiel blijft: van 16% in 2016 naar 8% in 2021.
36
Is er een correlatie vastgesteld tussen de hoogte van eigen betalingen/eigen risico en zorgmijding? Welke wetenschappelijke studies tonen dit aan?
Er is een verband (een correlatie) tussen eigen betalingen, zoals het eigen risico, en zorguitgaven. Het eigen risico draagt bij aan het kostenbewustzijn van verzekerden, waardoor mensen langer nadenken of een beoogde behandeling passend is en zorggebruik wordt geremd. Dit heet ook wel het remgeldeffect en het is een van de doelen van het eigen risico. Dit remgeldeffect is vaak wetenschappelijk onderzocht en aangetoond, zowel in Nederland als bijvoorbeeld de Verenigde Staten.56, 57, 58, 59, 60, 61, 62
Bij zorgmijding kan onderscheid gemaakt worden tussen gewenste en ongewenste zorgmijding. Het eigen risico leidt tot minder zorgvraag, wat gewenst is als het gaat om onnodige zorg, niet noodzakelijke, niet effectieve of onnodig dure zorg, en ongewenst als het leidt tot het mijden van medisch noodzakelijke zorg. Uit onderzoek van Nivel63, dat in 2015 in opdracht van de Consumentenbond, de LHV, ZN en VWS is uitgevoerd, blijkt dat een toenmalige stijging van het eigen risico niet gepaard is gegaan met een stijging van het aantal zorgmijders. Ook blijkt er uit dit onderzoek dat niet-financiële redenen ook een rol spelen bij het mijden van zorg. Er is echter weinig onderzoek beschikbaar waarin wordt gekeken welke zorg wordt gemeden door het eigen risico én in hoeverre dit gewenst of ongewenst is. Om hier meer inzicht in te krijgen zou vervolgonderzoek nodig zijn.
• Het kabinet neemt in ieder geval verschillende maatregelen om ongewenste zorgmijding om financiële redenen tegen te gaan.
37
Wat zijn de mogelijkheden om een deel van de zorgpremie over te hevelen naar de inkomensafhankelijke bijdrage Zvw via de loonstrook?
De mogelijkheden voor en de effecten van het verlagen van de nominale premie middels een verhoging van de inkomensafhankelijke bijdrage (financiële bijdrage aan de ziektekosten betaald door werkgevers, AOW-ers en zelfstandigen) aan het Zorgverzekeringsfonds worden – met inachtneming van eerder geïdentificeerde staatssteunrisico’s64 – uitgebreid uitgewerkt in het eindrapport Toekomst toeslagen. Hierin zullen fundamentele verbeteringen van en alternatieven voor het toeslagenstelsel worden beschreven. Het streven is om dit eindrapport in Q1 2024 naar beide Kamers te verzenden en u zult dit rapport naar verwachting binnenkort ontvangen. Graag verwijs ik u voor de beantwoording van deze vraag naar dit rapport.
38
Hoeveel geld besteden gemeenten aan het opvangen van zorgkosten bij lage inkomens?
De Staatssecretaris van Volksgezondheid, Welzijn en Sport beschikt niet over exact cijfermateriaal over hoeveel geld gemeenten besteden aan het opvangen van zorgkosten bij lage inkomens. Gelet op de beleidsruimte en bestedingsvrijheid van gemeenten wordt namelijk lokaal naar eigen inzicht beleid ontwikkeld op welke wijze en in hoeverre mensen met lage inkomens financieel tegemoet worden gekomen voor hoge zorgkosten. Gemeenten kunnen hiervoor verschillende instrumenten inzetten, zoals een minimapolis of bijzondere bijstand (vaak 120% van het bijstandsniveau). Ook kunnen gemeenten specifiek voor mensen met een beperking en/of chronische ziekte via de Wmo 2015 (artikel 2.1.7) een financiële tegemoetkoming bieden voor hoge (zorg)kosten. Met de afschaffing van de Wet tegemoetkoming chronisch zieken en gehandicapten in 2014 ontvangen gemeenten in dat kader vanaf 2017 structureel jaarlijks € 268 miljoen. Dit is in het huidig prijspeil € 370 miljoen. Deze gelden worden ongeoormerkt aan het gemeentefonds toegevoegd. Dit betekent dat gemeenten de doelgroep ook anderszins tegemoet kunnen komen, bijvoorbeeld door middel van minimaregelingen.
39
Welke definitie van doelmatigheid is gehanteerd in dit rapport? Welke kwantitatieve definities horen daarbij?
De in dit rapport gehanteerde definitie van doelmatigheid sluit aan bij de definitie van het CPB. De zorg is doelmatig als met de beschikbare (financiële) middelen een zo hoog mogelijke gezondheid voor de samenleving wordt behaald.
De werkgroep geeft geen advies over de hoogte van de zorguitgaven, maar maakt inzichtelijk welke mogelijkheden de verschillende varianten bieden om te sturen op de ontwikkeling van de zorguitgaven. Het rapport is daarbij gericht op de collectief gefinancierde zorguitgaven die onder de Zorgverzekeringswet (Zvw) en de Wet langdurige zorg (Wlz) vallen, conform de definitie die ook in de begroting van VWS wordt gevolgd. Voor analyse en adviezen over de uitgavenontwikkeling wordt onder andere verwezen naar de WRR en de SBR.
40
Welke vormen van zorg zijn nu verre van doelmatig te benoemen? En welke zijn wel doelmatig?
De werkgroep geeft geen advies over de hoogte van de zorguitgaven en doet geen uitspraken over de algehele doelmatigheid van de zorg in specifieke sectoren. Wel worden in het rapport enerzijds de zorguitgaven in Nederland vergeleken met andere landen en worden anderzijds tekortkomingen in de beheersing van de uitgaven geïdentificeerd. Tekortkomingen in de beheersing kunnen ertoe leiden dat er onvoldoende zicht is op de doelmatigheid van bepaalde vormen van zorg of dat er onvoldoende gestuurd wordt op een doelmatige inzet van de beschikbare middelen.
Vanuit deze perspectieven kan gesteld worden dat er in de langdurige zorg grotere risico’s op ondoelmatigheden zijn dan in de curatieve zorg.
De uitgaven aan langdurige zorg zijn in Nederland relatief hoog. Het hoge uitgavenniveau hangt onder meer samen met het gegeven dat er relatief veel instellingszorg wordt geleverd waardoor uitgaven als wonen en voeding onder zorguitgaven worden geschaard. Daarnaast is het voorzieningenpakket relatief uitgebreid is en zijn de eigen betalingen in Nederland relatief laag. Mogelijk speelt ook mee dat een deel van de langdurige zorg die in Nederland in de caresector wordt gegeven, in andere landen onder de curatieve sector valt. Tevens wordt geconstateerd dat in de langdurige zorg de prikkels op een aantal punten suboptimaal of niet sterk genoeg zijn, om met passende zorg en ondersteuning te voorkomen dat mensen afhankelijk worden van zwaardere zorgvormen.
De kosten van de curatieve zorg zijn in de afgelopen 15 jaar minder hard gestegen in Nederland dan in andere landen met een vergelijkbaar welvaartsniveau. De uitgaven aan curatieve zorg liggen in Nederland beneden het OECD gemiddelde, terwijl de kwaliteit en de toegankelijkheid bovengemiddeld scoren. Dit komt onder andere doordat het stelsel zorgpartijen over het geheel genomen stimuleert om de zorg doelmatig te organiseren. Dat neemt niet weg dat er belangrijke tekortkomingen zijn doordat de deelmarkten op onderdelen niet goed functioneren en doordat de snel stijgende zorgvraag in combinatie met personeelstekorten de werking van het stelsel kan verzwakken. De TWMZ gaat er bij deze analyse ook vanuit dat het ingezette beleid om de doelmatigheid te verbeteren – bijvoorbeeld op het gebied van de beweging naar passende zorg – wordt doorgezet.
41
Welke financiële effecten zijn als illustratie te benoemen van de verschillende maatregelen bij zorgvormen die doelmatig of juist niet doelmatig zijn?
Vanuit de overweging dat er in de langdurige zorg grotere risico’s op ondoelmatigheden zijn dan in de curatieve zorg, heeft de werkgroep meer ingrijpende varianten verkend voor de langdurige zorg. Ten aanzien van de langdurige zorg heeft de werkgroep onder meer verschillende varianten uitgewerkt voor mogelijke stelselwijzigingen (variant 11: ouderenzorg overhevelen van Wlz naar Zvw/Wmo). Ten aanzien van de curatieve zorg heeft de werkgroep varianten verkend gericht op de gesignaleerde tekortkomingen, maar geen uitvoeringsvariant uitgewerkt die uitgaat van een stelselwijziging.
De gekwantificeerde financiële effecten geven daarbij geen evenwichtig beeld van de doelmatigheid van de betreffende sectoren. Het vertrekpunt voor de werkgroep was dat er handelingsperspectief moet zijn om keuzes te maken over de inzet van schaarse mensen en middelen. De werkgroep heeft daarom ook varianten uitgewerkt die het financiële en personele beslag van de zorg op de collectieve zorguitgaven en de arbeidsmarkt verlagen, maar deels of geheel ten koste gaan van de kwaliteit en/of de reikwijdte van de collectief gefinancierde zorg. Deze opties kunnen desgewenst door een volgend kabinet ingezet worden om tot een andere allocatie van middelen te komen, binnen de zorg of binnen de rijksbegroting, maar geven geen evenwichtige indicatie van achterliggende ondoelmatigheid. Daarnaast zijn de financiële effecten van een deel van de maatregelen die gericht zijn op het verbeteren van de doelmatigheid niet gekwantificeerd, omdat hier vooralsnog onvoldoende kennis voor beschikbaar was.
Bronnen figuur: https://ec.europa.eu/eurostat/databrowser/view/hlth_sha11_hc__custom_9284840/
https://ec.europa.eu/eurostat/databrowser/view/cens_21ag__custom_9285927/
Kruse, F., Jeurissen, P., Abma, T., Bendien, E., Wallenburg, I., van de Bovenkamp, H. (2021). Houdbare ouderenzorg–Ervaringen en lessen uit andere landen. WRR Working Paper, (42). URL: https://www.wrr.nl/publicaties/working-papers/2021/02/08/houdbare-ouderenzorg-%E2%80%93-ervaringen-en-lessen-uit-andere-landen
https://www.oecd.org/health/health-systems/social-protection-for-older-people-with-ltc-needs.htm
OECD (2023), Health at a Glance 2023: OECD Indicators. OECD Publishing. URL: https://doi.org/10.1787/7a7afb35-en.
Nies, H., Herps, M., Vreeken, E., Wijk, E., Zonneveld, N., & Spierenburg, M. (2019). Ouderen-en gehandicaptenzorg in Scandinavië: Op zoek naar bronnen voor duurzame vernieuwing. Vilans
Kruse, F., Jeurissen, P., Abma, T., Bendien, E., Wallenburg, I., van de Bovenkamp, H. (2021). Houdbare ouderenzorg–Ervaringen en lessen uit andere landen. WRR Working Paper, (42). URL: https://www.wrr.nl/publicaties/working-papers/2021/02/08/houdbare-ouderenzorg-%E2%80%93-ervaringen-en-lessen-uit-andere-landen
Bijenhof, A.M. en L.C.J. Slobbe (2013) Kosten van langdurige zorg in West-Europa.
Een vergelijking tussen Nederland en buurlanden. RIVM: Bilthoven
Maatschappelijke kosten-batenanalyse van beleidsmaatregelen om alcoholgebruik te verminderen | RIVM
Ook buiten preventieakkoord is veel gezondheidswinst te behalen tegen beperkte kosten – ESB
World Health Organization (2002). Medical Savings Accounts: Lessons Learned From Limited International Experience. WHO
Wouters, O. J., Cylus, J., Yang, W., Thomson, S., & McKee, M. (2016). Medical savings accounts: assessing their impact on efficiency, equity and financial protection in health care. Health Economics, Policy and Law, 11(3), 321–335.
World Health Organization (2010) Medical Savings Accounts. Technical Brief Series (No7). WHO
Significant en Vilans (2021), Tijdbesparende technologieën, Factsheet Tijdbesparende technologieën in de ouderenzorg | Rapport | Rijksoverheid.nl
SiRM (2023), Geschat potentieel digitale zorg, Geschat potentieel digitale zorg (rapport en model) | Rapport | Rijksoverheid.nl
Significant en Vilans (2021), Tijdbesparende technologieën, Factsheet Tijdbesparende technologieën in de ouderenzorg | Rapport | Rijksoverheid.nl
Remmerswaal, M., J. Boone, M. Bijlsma en R. Douven, 2019, Cost-sharing design matters: a comparison of the rebate and deductible in healthcare, Journal of Public Economics, vol. 170: 83–97.
Remmerswaal, M., J. Boone, en R. Douven, 2023, Minimum generosity levels in a competitive health insurance market, Journal of Health Economics, vol. 90.
Klein, T.J., Salm, M. en S. Upadhyay, 2022, The response to dynamic incentives in insurance contracts with a deductible: Evidence from a differences-in-regression-discontinuities design, vol. 210.
Vliet, R.C. van, 2004, Deductibles and health care expenditures: empirical estimates on price sensitivity on administrative data, International Journal of Health Care Finance and Economics vol. 4(4): 81–94.
J.P. Newhouse en co-auteurs, 1993, Free for All? Lessons from the RAND Health insurance experiment.
Brot-Goldberg, Z.C., Chandra, A., Handel, B.R. en J.T. Kolstad, 2017, What does a deductible do? The Impact of cost-sharing on health care prices, quantities, and spending dynamics, The Quarterly Journal of Economics, vol. 132(3): 1261–1318.
Kopieer de link naar uw clipboard
https://zoek.officielebekendmakingen.nl/kst-32620-291.html
De hier aangeboden pdf-bestanden van het Staatsblad, Staatscourant, Tractatenblad, provinciaal blad, gemeenteblad, waterschapsblad en blad gemeenschappelijke regeling vormen de formele bekendmakingen in de zin van de Bekendmakingswet en de Rijkswet goedkeuring en bekendmaking verdragen voor zover ze na 1 juli 2009 zijn uitgegeven. Voor pdf-publicaties van vóór deze datum geldt dat alleen de in papieren vorm uitgegeven bladen formele status hebben; de hier aangeboden elektronische versies daarvan worden bij wijze van service aangeboden.
