Kamerstuk
| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2019-2020 | 32620 nr. 235 |
Zoals vergunningen, bouwplannen en lokale regelgeving.
Adressen en contactpersonen van overheidsorganisaties.
U bent hier:

| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2019-2020 | 32620 nr. 235 |
Aan de Voorzitter van de Tweede Kamer der Staten-Generaal
Den Haag, 11 oktober 2019
In lijn met eerdere toezeggingen van de Minister voor Medische Zorg en Sport1 informeren wij uw Kamer in deze brief over het aangescherpte beleid rondom zorgaanbieders in de financiële problemen. Met deze brief komen wij tevens tegemoet aan de verzoeken van de leden Kuzu en van Gerven uit de Regeling van Werkzaamheden van 8 oktober jl. (Handelingen II 2019/20, nr. 10, Regeling van werkzaamheden) De kern van het beleid blijft: de continuïteit van zorg voor de patiënt en cliënt staat centraal, en niet de continuïteit van een individuele zorgaanbieder. Aanbieders kunnen failliet gaan. Ook zijn en blijven zorgverzekeraars, Wlz-uitvoerders en gemeenten verantwoordelijk voor de invulling van de zorgplicht: als een aanbieder wegvalt moeten zij zorgen voor een alternatief voor hun verzekerden of inwoners.2 Maar aan het beleid is ook iets toegevoegd: om risico’s voor de individuele patiëntenzorg uit te sluiten, is in het afgelopen jaar de informatiepositie van de overheid rond zorgaanbieders in financiële problemen versterkt en heeft VWS regie genomen in situaties waarin het betrokken partijen gezamenlijk niet lukte om tijdig een goede oplossing te organiseren.
Continuïteit van zorg is voor iedere patiënt of cliënt belangrijk, of deze nu wordt ingekocht door de zorgverzekeraar, de Wlz-uitvoerder of de gemeente. De uitgangspunten van het beleid zoals beschreven in deze brief gelden dan ook voor alle domeinen. Omdat inkoop en toezicht niet in alle domeinen hetzelfde zijn georganiseerd, kan de specifieke invulling van het beleid tussen de domeinen wel verschillen.
Leeswijzer
In deze brief gaan wij achtereenvolgens in op de bestaande waarborgen voor de continuïteit van zorg, de wijze waarop de informatiepositie van de overheid is (en verder wordt) verbeterd en de uitgangspunten voor het handelen van het Ministerie van VWS bij instellingen in financiële problemen.
– In Nederland moet iedereen kunnen rekenen op de beschikbaarheid van voldoende kwalitatief goede, tijdige en bereikbare zorg. Bedreiging hiervan, bijvoorbeeld omdat een zorgaanbieder in financieel zwaar weer verkeert, moet tijdig gesignaleerd en aangepakt worden.
– Sinds 2011 is het beleid rond zorgaanbieders in financiële problemen dat de overheid op afstand blijft. Zorgaanbieders zijn verantwoordelijk voor de inhoud, kwaliteit en levering van de zorg en ondersteuning. De partij die de zorg inkoopt (zorgverzekeraar, Wlz-uitvoerder of gemeente) heeft zorgplicht, wat inhoudt dat hij ervoor moet zorgen dat zijn verzekerde of inwoner de zorg of ondersteuning krijgt die hij nodig heeft.
– Door de faillissementen van de MC ziekenhuizen is duidelijk geworden dat dit beleid niet meer volstaat. Een ongecontroleerd faillissement kan tot te grote risico’s voor de individuele patiëntenzorg leiden. Vanuit het belang van de patiënt willen we zo’n ongecontroleerde situatie niet meer meemaken.
– De Nederlandse Zorgautoriteit versterkt daarom haar systeem van vroegsignalering van financiële problemen bij aanbieders van Zvw- en Wlz-zorg. De VNG begeleidt de accounthoudende regio’s en aanbieders van specialistische jeugdhulp/gecertificeerde instellingen bij de ontwikkeling van een early warning instrument. Over vroegsignalering van financiële problemen bij aanbieders van maatschappelijke ondersteuning gaan wij in gesprek met de VNG.
– Het Ministerie van VWS wil zelf ook in een eerder stadium en actief geïnformeerd worden bij dreigende discontinuïteit van bepaalde zorgaanbieders, namelijk zorgaanbieders waarvan de discontinuïteit een grote maatschappelijke impact zou hebben.
– Dit brengt ons in positie om regie te nemen wanneer partijen er onderling niet uit dreigen te komen. VWS zal partijen dan aan tafel roepen, aanspreken op hun verantwoordelijkheden en hen oproepen zich maximaal in te spannen om de continuïteit van zorg voor de patiënten te waarborgen. In zeer uitzonderlijke gevallen kan VWS zelfs een financiële bijdrage leveren. Hier zijn wel (strikte) voorwaarden aan verbonden.
Verzekerde zorg
De tot voor kort geldende waarborgen voor de continuïteit van verzekerde zorg1 zijn uiteengezet in de brief «Waarborgen voor continuïteit van zorg» uit 20111. Kern van het beleid is dat de continuïteit van zorg centraal staat, en niet de continuïteit van individuele zorgorganisaties. Zorgaanbieders zijn zelf verantwoordelijk voor hun bedrijfsvoering. Van hen wordt verwacht dat ze tijdig maatregelen nemen om eventuele financiële problemen te voorkomen en, wanneer dit niet lukt, met betrokken stakeholders in overleg te gaan over een oplossing. De IGJ houdt daarbij toezicht op de kwaliteit en veiligheid van de geleverde patiëntenzorg. Zorgverzekeraars en Wlz-uitvoerders hebben een wettelijke zorgplicht en moeten ervoor zorgen dat ook in het geval van een dreigend faillissement van een zorgaanbieder hun verzekerden de zorg (blijven) ontvangen die ze nodig hebben.
Dat kan betekenen dat er samen met de zorgaanbieder en andere belanghebbenden, zoals financiers, een oplossing wordt gevonden voor de financiële problemen. Zorgverzekeraars en Wlz-uitvoerders kunnen echter ook aan hun zorgplicht voldoen door te zorgen voor een verantwoorde afbouw van de zorgverlening en overdracht van patiënten naar andere zorgaanbieders. De Nederlandse Zorgautoriteit (NZa) houdt toezicht op de zorgplicht van de zorgverzekeraars en Wlz-uitvoerders. De NZa kan de zorgplicht formeel handhaven door een aanwijzing of een last onder dwangsom op te leggen.
De rijksoverheid heeft een bijzondere verantwoordelijkheid ten aanzien van het waarborgen van de continuïteit van cruciale zorg omdat dit zorg is waarvoor geldt dat, wanneer zij (tijdelijk) niet (voldoende dichtbij) beschikbaar is, cliënten ernstige gezondheidsschade kunnen oplopen of (bij langdurige zorg) ernstig worden belemmerd in hun dagelijkse functioneren. In de brief uit 2011 zijn de volgende vormen van zorg benoemd als cruciale zorg: spoedeisende hulp en acute verloskunde voor zover gevoelig voor de 45-minutennorm, ambulancezorg, crisis-GGZ en langdurige zorg. Als een aanbieder van cruciale zorg failliet gaat en zorgverzekeraars/Wlz-uitvoerders niet in staat zijn om tijdig vervangende zorg te organiseren, dan kan het Ministerie van VWS een vangnetstichting oprichten die de zorg tijdelijk doorlevert. Dit is in de praktijk nog nooit gebeurd, omdat het in voorkomende gevallen geen praktische oplossing bleek.
Sociaal domein
Wat betreft jeugdhulp en de maatschappelijke ondersteuning hebben aanbieders verantwoordelijkheden zoals hierboven beschreven. Gemeenten hebben zorgplicht en zijn verantwoordelijk voor de beschikbaarheid van passende hulp en ondersteuning. Bij een dreigend faillissement moeten zij borgen dat hun inwoners de hulp blijven ontvangen die ze nodig hebben. Evenals zorgverzekeraars en Wlz-uitvoerders zullen zij samen met de zorgaanbieder en andere betrokken partijen moeten zorgen voor een oplossing voor de ontstane situatie bij de aanbieder, om de continuïteit van hulp aan hun inwoners te borgen. Het Ministerie van VWS heeft een verantwoordelijkheid voor het functioneren van het stelsel van jeugdhulp (samen met de Minister van Rechtsbescherming voor de jeugdbescherming en jeugdreclassering) en maatschappelijke ondersteuning. Continuïteit van zorg voor cliënten is hierbij leidend.
Mochten gemeenten hun rol in het kader van zorgcontinuïteit niet zorgvuldig oppakken, dan kan het Rijk hen daarop aanspreken. In het kader van het interbestuurlijk toezicht op grond van de Gemeentewet worden vijf stappen onderscheiden, met toenemende bemoeienis van het Rijk met de gemeentelijke uitvoering. Dit wordt de «interventieladder interbestuurlijk toezicht» genoemd.
1. Signalering: Dit betreft het verzamelen van signalen dat een gemeente5 ernstig tekortschiet in de uitvoering van de Jeugdwet of de Wmo. Signalen kunnen op verschillende manieren tot ons komen. De bevindingen van bijvoorbeeld de IGJ, zorgverzekeraars (in geval van instellingen die ook Wlz/Zvw-zorg leveren), aanbieders, cliënten en het Ministerie van VWS/JenV kunnen een dergelijk signaal zijn. Ook het escalatie-advies van de Jeugdautoriteit, zoals beschreven in hoofdstuk 4 van deze brief, is een signaal.
2. Verdere factfinding en beoordeling: Als op basis van de signalen het vermoeden bestaat dat een gemeente ernstig tekortschiet of dreigt te schieten in de uitvoering van de Jeugdwet of de Wmo, dan zal VWS/JenV nadere informatie opvragen bij in ieder geval de betrokken gemeenten, en is er ruimte voor hoor en wederhoor. Indien nodig wordt daarbij ook het bestuur van één of meerdere aanbieders betrokken. Zodoende kan de Minister van VWS en/of de Minister voor Rechtsbescherming zich een oordeel vormen. Helder moet worden wat het probleem is en wat de oplossing kan zijn.
3. Afspraken over acties, termijnen en vervolg: Indien VWS/JenV heeft geconstateerd dat er voldoende grond is om in te grijpen, worden afspraken gemaakt met de betrokken colleges over de noodzakelijke acties en de daarbij behorende termijnen. De gemeente dient in de gelegenheid te worden gesteld alsnog aan haar verplichtingen te voldoen. Daarbij kan VWS/JenV zo nodig advies en hulp bieden, gericht op de specifieke tekortkoming van de gemeente.
4. Besluit tot indeplaatsstelling: Als ondanks de voorgaande stappen een gemeente aantoonbaar nalatig blijft in de uitvoering van de Jeugdwet of de Wmo (taakverwaarlozing6), kan VWS/JenV een besluit tot indeplaatsstelling nemen. In dit besluit wordt aangegeven waar de gemeente in gebreke is bij de uitvoering van de Jeugdwet of de Wmo, waarom tot juridische interventie wordt overgegaan en wat de consequenties zijn van dit besluit tot indeplaatsstelling.
5. Uitvoering indeplaatsstelling: Op het moment dat aan (een deelstap van) het besluit tot indeplaatsstelling niet tijdig is voldaan, wordt aan de (gehele) last niet voldaan. Dan treedt VWS/JenV in de plaats van de gemeente. VWS/JenV kan dan namens en op kosten van de gemeente bijvoorbeeld een overeenkomst sluiten met een aanbieder van jeugdhulp of maatschappelijke ondersteuning. Het is goed mogelijk dat het besluit tot indeplaatsstelling wordt ingetrokken als de gemeente voldoende aannemelijk heeft gemaakt verder zelf aan haar verplichtingen te voldoen.
Lessen MC Slotervaart & MC IJsselmeerziekenhuizen
De beleidslijn die is neergelegd in de brief uit 2011 stimuleert niet alleen zorgaanbieders om verstandige financiële keuzes te maken (zij hebben immers veel te verliezen bij een faillissement) maar prikkelt ook andere (financieel) belanghebbenden, zoals de zorgverzekeraar, Wlz-uitvoerder of gemeente, de banken of andere schuldeisers, het personeel en de cliënten(raden), om kritisch te zijn op de keuzes die een zorgaanbieder maakt. Zo zou de continuïteit van zorg voor patiënten en cliënten geborgd moeten zijn en worden de kosten die voortkomen uit onverstandige keuzes door individuele aanbieders niet afgewenteld op de belastingbetaler. Wij zien dat dit beleid in de praktijk meestal goed werkt. Zorgverzekeraars, Wlz-uitvoerders en gemeenten zijn zich bewust van hun zorgplicht en geven hier goed invulling aan.
Tegelijkertijd maakten de faillissementen van het MC Slotervaart en de MC IJsselmeerziekenhuizen duidelijk dat het beleid in sommige gevallen tekort schiet. Hoewel het wegvallen van beide ziekenhuizen op regionaal niveau geen risico vormde voor de continuïteit van cruciale zorg (de ziekenhuizen waren niet gevoelig voor de 45-minutennorm), had de manier waarop dat gebeurde grote impact op individuele patiënten, medewerkers en andere zorgverleners en verwijzers in de regio. In geval van het MC Slotervaart moest de zorgverlening in een zeer kort tijdsbestek worden afgebouwd en overgedragen aan andere zorgaanbieders. Dit was een buitengewoon ingewikkelde en zeer veel omvattende operatie zonder precedent in deze omvang. Vanuit het belang van patiënten willen wij een dergelijke situatie nooit meer meemaken.
Het Ministerie van VWS wil daarom in een eerder stadium en actief geïnformeerd worden bij dreigende discontinuïteit van bepaalde groepen zorgaanbieders. Dit betreft met name die aanbieders waarvan het wegvallen een grote maatschappelijke impact kan hebben. Daarvan kan sprake zijn bij een aanbieder van cruciale zorg, als een aanbieder een zeer specifieke doelgroep bedient of wanneer bij een faillissement de overdracht van zorg zeer complex zou zijn. Dit brengt ons in positie om regie te nemen zodra partijen er onderling niet uit dreigen te komen. Niet met het doel om een zorgaanbieder koste wat kost overeind te houden, maar juist om te voorkomen dat een acuut faillissement leidt tot onverantwoorde risico’s voor de continuïteit, kwaliteit en veiligheid van de individuele patiëntenzorg. In het afgelopen jaar is hier inmiddels ervaring mee op gedaan. Zo heeft actieve bemoeienis van VWS bijgedragen aan het voorkomen van een faillissement, zoals in het geval van het Maasziekenhuis Pantein of gehandicaptenzorginstelling Arduin.
Sinds de faillissementen van de ziekenhuizen in 2018 en op basis van geleerde lessen uit recente casuïstiek is het systeem van vroegsignalering verbeterd en uitgebreid:
– Zorgverzekeraars en Wlz-uitvoerders hebben hun systemen van vroegsignalering uitgebreid en delen signalen eerder met de NZa. Dit betreft signalen over zorgaanbieders waarvan de discontinuïteit een grote maatschappelijke impact zou hebben, dus breder dan cruciale zorg.
– Meer proactief toezicht van de NZa op de zorgplicht van zorgverzekeraars, onder meer door de introductie van een eigen datagedreven systeem en verbeterde samenwerking tussen de IGJ en NZa rond zorgaanbieders in de financiële problemen.
– Onderzoek naar aanvullende wettelijke maatregelen, zoals uitbreiding van de meldplicht en aanvullende bevoegdheden van de NZa.
– De VNG begeleidt de accounthoudende regio’s en aanbieders van specialistische jeugdhulp/gecertificeerde instellingen bij de ontwikkeling van een early warning instrument. Daarnaast laat de Jeugdautoriteit een analyse uitvoeren naar de financiële positie van (boven)regionale specialistische jeugdhulpaanbieders en gecertificeerde instellingen. Over vroegsignalering van financiële problemen bij aanbieders van maatschappelijke ondersteuning gaan we in gesprek met de VNG.
– Escalatie naar VWS wanneer er naar oordeel van de NZa, JA en/of IGJ risico’s ontstaan voor de kwaliteit, veiligheid of continuïteit van de patiëntenzorg.
Vroegsignalering in de verzekerde zorg
Het vroegtijdig signaleren van risico’s voor de continuïteit van zorg (early warningsysteem) was vanaf 2011 vormgegeven met de hierboven omschreven rol- en verantwoordelijkheidsverdeling als uitgangspunt. Alle zorgverzekeraars en Wlz-uitvoerders beschikken in het kader van hun zorgplicht over een systeem van vroegsignalering1. Hierin analyseren zij gegevens van alle aanbieders die zijn gecontracteerd hebben. Het gaat daarbij niet alleen om de «harde» financiële indicatoren van aanbieders die gepubliceerd worden in jaarrekeningen, maar ook de meer «zachte» indicatoren maken onderdeel uit van dit systeem. Voorbeelden hiervan zijn informatie over bestuurswisselingen bij aanbieders, ziekteverzuim onder het personeel of aanvragen voor extra bevoorschotting.
Na een signaal van mogelijke financiële problemen bij een aanbieder worden de gesprekken tussen de zorgverzekeraar of Wlz-uitvoerder en de aanbieder geïntensiveerd. Zorgverzekeraars en Wlz-uitvoerders vragen extra gegevens op, zoals actuele liquiditeitsprognoses, en hebben op frequente basis overleg met de aanbieder over hoe de continuïteit van zorg geborgd kan worden. Als de dreiging op discontinuïteit van de patiëntenzorg toch blijft bestaan, dan zal een zorgverzekeraar of Wlz-uitvoerder een proactief beleid opstellen dat beschrijft welke stappen hij onderneemt om aan zijn zorgplicht te kunnen blijven voldoen. Op dit moment hebben zorgverzekeraars en Wlz-uitvoerders alleen een wettelijke meldplicht bij de NZa wanneer er sprake is van risico’s voor de toegankelijkheid van cruciale zorg. Deze meldplicht is pas aan de orde wanneer een zorgverzekeraar of Wlz-uitvoerder in een overmachtssituatie verwacht niet te kunnen voldoen aan haar zorgplicht voor cruciale zorgfuncties.7
De faillissementen van MC Slotervaart en MC IJsselmeerziekenhuizen hebben getoond hoe belangrijk het is dat bij een (dreigend) faillissement van een aanbieder er voldoende tijd beschikbaar is om de zorg voor de individuele patiënten te borgen. Daarom vinden we het belangrijk dat de IGJ en NZa als toezichthouders in het vervolg eerder in het proces op de hoogte zijn van mogelijke risico’s voor de continuïteit, kwaliteit en veiligheid van zorg voor patiënten en zo nodig tijdig maatregelen nemen. Ook willen we, om onze (regie)rol goed te kunnen vervullen, zelf tijdig geïnformeerd zijn.
Bij het vroegtijdig delen van risico’s voor continuïteit van zorg is samenwerking en informatie-uitwisseling tussen zorgaanbieders, zorgverzekeraars/Wlz-uitvoerders en de overheid cruciaal. In lijn met deze gedachte is het systeem van vroegsignalering versterkt. We maken daarbij een onderscheid in:
1. Hoe het systeem van vroegsignalering sinds de faillissementen eind vorig jaar is versterkt;
2. Welke afspraken rond het tijdig delen van informatie en escaleren zijn en worden gemaakt;
3. Welke (wettelijke) maatregelen nog worden onderzocht om het systeem verder te verbeteren.
Ad 1: Verbeterd systeem van vroegsignalering
Waar voorheen de nadruk binnen het systeem van vroegsignalering lag op risico’s voor de beschikbaarheid en bereikbaarheid van cruciale zorg, is de focus nu uitgebreid naar alle situaties waarin een dreigend faillissement kan leiden tot acute risico’s voor de kwaliteit en veiligheid van de zorg voor patiënten. Dit kan ook het geval zijn wanneer een zorgaanbieder een zeer specifieke doelgroep bedient of wanneer bij een faillissement de overdracht van zorg zeer complex zou zijn. Daarnaast zijn stappen gezet rondom delen van signalen en het verbeteren van de informatiepositie van de toezichthouders. Deze verbeteringen worden hieronder verder uitgewerkt.
a) Zorgverzekeraars en Wlz-uitvoerders delen signalen eerder vanuit hun eigen EWS-systemen. De effecten daarvan zijn volgens de NZa al merkbaar. Verzekeraars en Wlz-uitvoerders maken eerder melding van mogelijke risico’s en gaan met de NZa in gesprek over de maatregelen die ze treffen om aan hun zorgplicht te kunnen blijven voldoen. Daarnaast zijn hun bestaande systemen van vroegsignalering naar aanleiding van de faillissementen van vorig jaar meer ingericht op de mogelijke gevolgen van een faillissement voor de individuele patiëntenzorg. Zo wordt er bijvoorbeeld bijgehouden welk deel van het personeel niet in loondienst is.
b) Proactief toezicht: De NZa heeft haar risicogestuurd toezicht op de zorgplicht van zorgverzekeraars en Wlz-uitvoerders versterkt, onder meer door de introductie van een eigen datagedreven systeem. Dit systeem wordt vooralsnog gevuld met beschikbare gegevens uit de jaarrekeningen van zorgaanbieders en ziet op zorgaanbieders waar discontinuïteit een grote maatschappelijke impact kan hebben. De komende periode gaat de NZa onderzoeken of er andere indicatoren toegevoegd kunnen worden. De NZa spiegelt de informatie uit dit systeem met de informatie die beschikbaar is bij verzekeraars en Wlz-uitvoerders en bij de IGJ en neemt deze mee in de gesprekken die zij voeren met zorgverzekeraars en Wlz-uitvoerders om te toetsen hoe deze aan hun zorgplicht voldoen. Ook kan het systeem worden gebruikt voor sectorspecifieke risicoanalyses.
c) Verbeterde informatie-uitwisseling en samenwerking tussen externe toezichthouders: IGJ en NZa delen, ieder vanuit hun eigen verantwoordelijkheid, actief signalen over financiële problemen bij zorgaanbieders of sectorspecifieke ontwikkelingen in het zorglandschap die gevolgen kunnen hebben voor het zorgaanbod in een regio. Indien noodzakelijk wordt er gezamenlijk actie ondernomen richting aanbieders en zorgverzekeraars/Wlz-uitvoerders. De NZa en IGJ zijn op dit moment bezig met het standaardiseren en formaliseren van deze werkwijze, zodat deze ook in de toekomst geborgd is.
Ad 2: Tijdig delen van informatie en escaleren
Om snel te kunnen handelen bij risico’s op discontinuïteit van zorg is het van belang dat signalen tijdig worden gedeeld en adequaat worden aangepakt. Het uitgangspunt is dat zorgaanbieders transparant zijn over eventuele financiële problemen en hier tijdig over in gesprek gaan met hun stakeholders, waaronder in ieder geval de relevante zorginkopers. In geval van verzekerde zorg is de zorgverzekeraar of Wlz-uitvoerder vervolgens verantwoordelijk om afspraken te maken met de betreffende zorgaanbieder en de NZa te informeren hierover indien het gaat om cruciale zorg, wanneer het een aanbieder betreft die een zeer specifieke doelgroep bedient of wanneer bij een faillissement de overdracht van zorg zeer complex zou zijn. Zorgaanbieders moeten eventuele risico’s voor de kwaliteit en veiligheid van zorg bovendien melden bij de IGJ. De IGJ geeft aan dat dit in de praktijk ook vaker gebeurt. Beide toezichthouders moeten zich er vervolgens van kunnen vergewissen dat er een ordentelijk proces wordt ingericht en doorlopen om de continuïteit van zorg op zowel de korte als lange termijn te borgen. Dat kan betekenen dat er samen met de zorgaanbieder en andere belanghebbenden, zoals financiers, een oplossing wordt gevonden voor de financiële problemen bij een instelling. Zorgverzekeraars en Wlz-uitvoerders kunnen echter ook aan hun zorgplicht voldoen door te zorgen voor een verantwoorde afbouw van de zorgverlening en overdracht van patiënten naar andere zorgaanbieders. Dit alles met een gecontroleerd en beheerst karakter.
Als de toezichthouders hier in gesprek met zorgverzekeraars/Wlz-uitvoerders en aanbieders geen zekerheid over kunnen krijgen, escaleren zij naar het Ministerie van VWS. Dit brengt de overheid in positie om regie te nemen als partijen er onderling niet uit dreigen te komen. Figuur 1 bevat een schematische weergave van dit proces.
Figuur 1: Schematische weergave proces van vroegsignalering
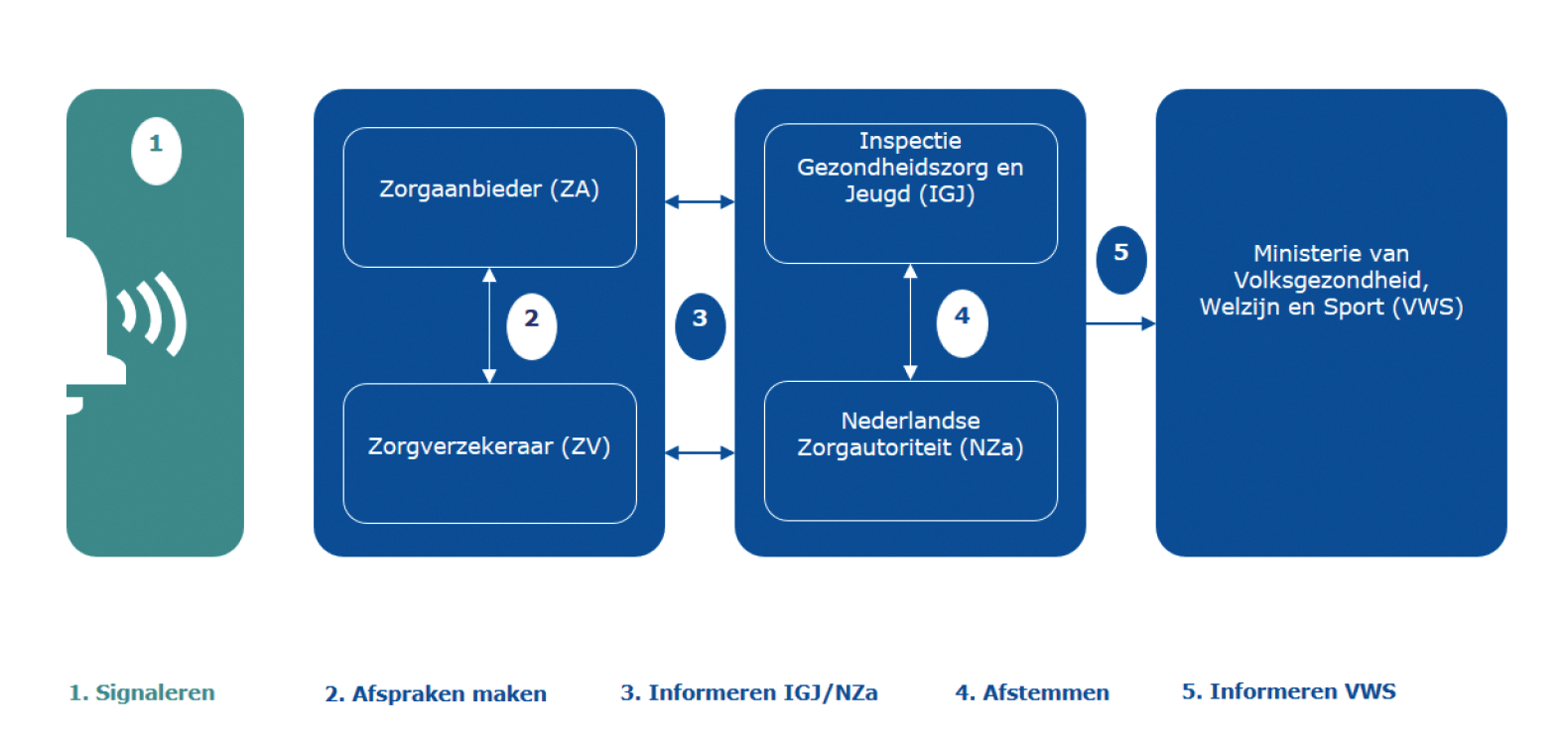
Het bovenstaande proces wordt dit najaar vastgelegd in afspraken over in welke gevallen signalen gedeeld moeten worden met de IGJ en NZa en wanneer VWS in ieder geval op de hoogte moet zijn van een dreigend faillissement. Hierdoor wordt voor alle betrokken partijen helder wat er van hen verwacht en de voorspelbaarheid van het proces vergroot.
Ad 3: Aanvullende (wettelijke) maatregelen
Met de doorgevoerde verbeteringen in het totale systeem van vroegsignalering bij zorgverzekeraars en Wlz-uitvoerders, de externe toezichthouders en het Ministerie van VWS komen dreigende faillissementen sneller in beeld en kunnen de verantwoordelijke partijen eerder en steviger hun rol pakken. Maar we zijn er nog niet. De zelfstandige informatiepositie van de overheid kan en moet naar ons oordeel veel steviger. Waar de NZa met de doorgevoerde verbeteringen al wel eigenstandig een beeld kan vormen van risico’s in sectoren en bij specifieke aanbieders, kent deze informatie nog vooral een retrospectief karakter. Hoewel door de ontwikkeling van meer voorspellende indicatoren, zoals, zoals het aantal bestuurswisselingen, ziekteverzuim of een vraag om aanvullende bevoorschotting, ook een beeld kan worden gevormd over de toekomst, kan de NZa op dit moment geen actuele informatie opvragen bij zorgaanbieders zelf. Daarvoor zijn de NZa nog steeds afhankelijk van signalen uit het veld. Zorgaanbieders moeten zelf inzicht hebben in financiële problemen die mogelijk tot risico’s voor kwaliteit en veiligheid van zorg leiden. Zeker wanneer de zorgaanbieder niet in staat is om effectieve risicobeheersmaatregelen te treffen of wanneer zich daadwerkelijk risico’s voordoen in de patiëntenzorg, moeten zij dit melden bij de IGJ. We vinden dit kwetsbaar, zeker in de situatie waarin het bestuur van een zorgaanbieder financiële problemen te laat herkent of weigert te delen met zorgverzekeraars, Wlz-uitvoerders en/of de externe toezichthouders.
De komende periode zullen we onderzoeken welke aanvullende maatregelen kunnen worden genomen om de onafhankelijke informatiepositie van de externe toezichthouders verder te versterken. Bijvoorbeeld door de introductie van een wettelijke verplichting voor bepaalde zorgaanbieders om financiële problemen te melden bij de NZa en IGJ en een bevoegdheid voor de NZa om in uitzonderlijke gevallen ook zelfstandig actuele gegevens bij zorgaanbieders op te vragen als zij vermoedt dat een zorgaanbieder financiële problemen heeft en het niet lukt om samen met de betrokken zorginkopers tot een oplossing te komen. Daarbij zal ook gekeken worden wat geleerd kan worden van andere sectoren, zoals het toezicht in de financiële sector, bij woningbouwcorporaties en in de energiesector. Ook willen we kijken of we afspraken kunnen maken met het Waarborgfonds voor de Zorgsector en met banken om signalen over financiële problemen bij zorgaanbieders vertrouwelijk uit te wisselen met de NZa en de IGJ. Het is daarbij van belang dat eventuele nieuwe maatregelen aanvullend zijn en dus niet overlappen met de bestaande rollen en verantwoordelijkheden zoals eerder in deze brief beschreven.
Vroegsignalering in de jeugdhulp
De jeugdhulp is een sector die nog in ontwikkeling is. Dit geldt ook voor het opzetten van een systeem om goed en tijdig in beeld te krijgen als er instellingen in financiële problemen dreigen te komen. Er zijn inmiddels verschillende stappen genomen om de contouren en instrumenten voor dit systeem neer te zetten.
Om financiële en organisatorische problemen die kunnen leiden tot discontinuïteit van zorg tijdig te kunnen signaleren, is binnen het Actieprogramma Zorg voor de Jeugd afgesproken dat er een early warning instrument komt. De VNG heeft inmiddels een instrument ontwikkeld dat input levert voor het inhoudelijke periodieke gesprek tussen accounthoudende regio’s en aanbieders van specialistische jeugdhulp (dan wel gecertificeerde instellingen) over signalen die wijzen op risico’s van continuïteit. De VNG begeleidt op dit moment de accounthoudende regio’s en aanbieders bij de voorbereiding van de invoering van een early warning instrument.
Aanvullend daarop laat de Jeugdautoriteit (JA) op dit moment een analyse uitvoeren naar de financiële positie van (boven)regionale specialistische jeugdhulpaanbieders op basis van de jaarrekeningen 2017 en 2018. De analyse is in opzet gelijk aan de inventarisatie die de Transitie Autoriteit Jeugd (TAJ) heeft benut voor haar haar vierde jaarrapportage (van maart 2018). De JA zal de analyse beoordelen. Als daartoe aanleiding is, zal de JA met bepaalde jeugdhulpaanbieders en gemeenten in gesprek gaan.
Bij financiële en/of organisatorische problemen die kunnen leiden tot discontinuïteit van cruciale jeugdhulp (of jeugdbescherming/jeugdreclassering), zal in eerste instantie het Ondersteuningsteam Zorg voor de Jeugd (OZJ) in actie komen. Het OZJ is sinds 1 januari 2019 operationeel en biedt onder andere eerstelijns bemiddeling bij geschillen tussen gemeenten en aanbieders.
Als het OZJ geen soelaas biedt, kan sinds 1 januari 2019 geëscaleerd worden naar de Jeugdautoriteit (JA). De JA heeft vier taken:
– Bijdragen aan borging van de continuïteit van cruciale jeugdhulp door te bemiddelen rond de inkoop van jeugdhulp of gemeenten aan te spreken rond continuïteitsvraagstukken.
– Voorbereiden, indien aan de orde, van bestuurlijke maatregelen door de Minister voor Rechtsbescherming of de Minister van VWS.
– Ons adviseren over lopende aanvragen en herzieningsverzoeken in het kader van de subsidieregeling «Bijzondere transitiekosten Jeugdwet» (TAJ-regeling).
– Signaleren en monitoren van financiële ontwikkelingen rond het Zorglandschap Jeugdhulp. De Minister voor Rechtsbescherming en de Minister van VWS kunnen de JA vragen om onderzoek te doen naar vraagstukken rond het Zorglandschap Jeugdhulp.
De JA werkt hierbij nauw samen met de IGJ. IGJ en JA delen actief signalen over financiële problemen bij jeugdhulpaanbieders en delen informatie over de monitoring van bestuurlijke maatregelen. De IGJ houdt gedurende het proces toezicht op de kwaliteit van zorg, waarbij zorgcontinuïteit voor de cliënt een belangrijke eis is. De IGJ kan vanuit haar eigen verantwoordelijkheid zelfstandig besluiten wanneer toezicht en handhaving nodig is.
Als de JA in gesprek met gemeenten en aanbieders geen zekerheid kan krijgen over het waarborgen van de continuïteit van cruciale jeugdhulp, escaleert de JA naar de Minister van VWS of de Minister voor Rechtsbescherming. Dit brengt de rijksoverheid in positie om regie te nemen als partijen er onderling niet uit dreigen te komen. Nogmaals niet om een aanbieder koste wat kost overeind te houden, maar juist om te voorkomen dat een acuut faillissement leidt tot onverantwoorde risico’s voor niet alleen de continuïteit, maar ook de kwaliteit en veiligheid van de geboden zorg en ondersteuning.
Vroegsignalering in de maatschappelijke ondersteuning
In de maatschappelijke ondersteuning bestaat geen centraal systeem van vroegsignalering. Er zijn echter wel cliëntengroepen binnen de Wmo voor wie het (tijdelijk) wegvallen van de ondersteuning die zij ontvangen ernstige gevolgen zou hebben. De komende tijd zullen wij, in overleg met de VNG, in kaart brengen welke cliëntengroepen extra kwetsbaar zijn in geval van een faillissement, en welke Wmo-voorzieningen dat betreft. Op basis daarvan bekijken we in hoeverre het wenselijk is om voor deze doelgroepen en voorzieningen extra maatregelen te nemen om vroegsignalering te borgen.
– VWS wordt op basis van het verbeterde systeem van vroegsignalering in positie gebracht om eerder de regie te nemen wanneer partijen er onderling niet uit dreigen te komen.
– VWS zal partijen dan aan tafel roepen, aanspreken op hun verantwoordelijkheden en hen oproepen zich maximaal in te spannen om de continuïteit van zorg voor de patiënten te waarborgen.
– In zeer uitzonderlijke gevallen kan VWS zelfs een financiële bijdrage leveren. Hier zijn wel (strikte) voorwaarden aan verbonden.
Zoals hierboven aangegeven escaleren de NZa (indien het gaat om cruciale zorg, wanneer het een aanbieder betreft die een zeer specifieke doelgroep bedient of wanneer bij een faillissement de overdracht van zorg zeer complex zou zijn) en de JA naar de betreffende bewindspersonen wanneer zij er geen vertrouwen in hebben dat de inkopende partij samen met de zorgaanbieder en andere partijen tot een adequate oplossing komt om de zorg voor cliënten en patiënten te borgen. Wij zullen partijen dan bij ons aan tafel roepen. Dat betreft uiteraard de zorgaanbieder zelf en de verantwoordelijke zorginkoper(s) maar ook de externe toezichthouders, de bank(en) en andere financiers, andere zorgaanbieders in de regio en lokale bestuurders. Wij zullen deze partijen aanspreken om hun rol te
pakken en waar nodig te intensiveren. Daarbij is van belang dat iedereen aan tafel open en transparant is over zijn positie en belangen. Dat vraagt dat partijen vertrouwelijk met elkaars gegevens omgaan.
Het doel is dat partijen tot een gezamenlijk herstructureringsplan komen, waarin de continuïteit van zorg voor de patiënten of cliënten van de instelling centraal staat. Dit plan kan erop gericht zijn om de organisatie weer financieel gezond en toekomstbestendig te maken, maar ook op overname door een andere instelling of gecontroleerde overdracht van de zorg en afbouw van de organisatie. Wij kunnen ondersteuning bieden bij het opstellen van dit plan. Bijvoorbeeld door een bemiddelaar of verkenner aan te stellen die samen met partijen onderzoekt waar ruimte zit om te bewegen. Of door hulp te bieden in de vorm van projectondersteuning, (financiële) expertise of tijdelijke extra bestuurskracht. Indien nodig kan, voor het sociaal domein, ook geëscaleerd worden volgens de interventieladder interbestuurlijk toezicht, zoals beschreven in paragraaf 3 van deze brief.
Wij blijven in ieder geval betrokken totdat dat er een herstructureringsplan ligt dat op steun van de betrokkenen kan rekenen en dat de continuïteit van zorg op zowel dat korte als de lange termijn borgt. Ook tijdens de uitvoering van het plan houden wij een vinger aan de pols, rechtstreeks of via de NZa of de JA.
Financiële steun van VWS
In zeer uitzonderlijke situaties kan onze betrokkenheid verder gaan. Van een uitzonderlijke situatie kan sprake zijn als de continuïteit van cruciale zorg in het geding is of als er acute risico’s dreigen voor de kwaliteit en veiligheid voor de patiëntenzorg. Als er sprake is van zo’n uitzonderlijke situatie waarbij de betrokken partijen de problemen niet redelijkerwijs zelf kunnen oplossen én ook andere ondersteuning vanuit VWS onvoldoende uitkomst biedt, dan kunnen wij ook zelf een financiële bijdrage leveren aan het herstructureringsplan.
Aan financiële steun door VWS zijn voorwaarden verbonden:
– De betrokken partijen hebben aangetoond dat zij de bestaande problemen niet redelijkerwijs zonder onze steun kunnen oplossen.
– Een externe deskundige heeft het plan gevalideerd en bevestigd dat het effectief, doelmatig en toekomstbestendig is.
– Alle betrokken partijen committeren zich aan het plan en dragen er maximaal aan bij. Dat kan financieel, bijvoorbeeld in de tariefstelling, maar ook op een andere manier, bijvoorbeeld door het verleggen van patiëntenstromen. Dit om zeker te stellen dat het belang van de continuïteit van een organisatie door de omgeving niet alleen met de mond wordt beleden, maar ook daadwerkelijk terug te zien is in een serieuze bijdrage van die partijen als bewijs van hun commitment.
– De uitvoering van het plan en de besteding van de middelen worden gemonitord door een onafhankelijke partij.
– Personeel en cliënten(raden) moeten worden betrokken bij de uitvoering van het herstructureringsplan.
– Wanneer het plan gericht is op het in stand houden van de instelling, dan is het van belang dat de oorzaken van de financiële problemen, zowel financieel als organisatorisch, daadwerkelijk worden aangepakt. Dit betekent dat ook gekeken wordt naar de rol en eventuele aansprakelijkheid van (voormalige) bestuurders en interne toezichthouders.
Uiteraard is iedere casus uniek en afhankelijk van regionale omstandigheden. In de praktijk zal om die reden altijd maatwerk nodig zijn. De hier geschetste uitgangspunten moeten daarom niet worden gezien als een blauwdruk, maar als richtinggevend voor ons handelen in voorkomende gevallen. De komende tijd zullen wij verder kijken in hoeverre de voorwaarden die in andere sectoren worden gesteld, zoals in de financiële sector en bij woningcorporaties, goede voorbeelden bieden om onze voorwaarden aan te scherpen.
Budgettaire consequenties
VWS heeft geen specifiek budget voor het steunen van instellingen in financiële nood. Aangezien het verlenen van steun aan zorgaanbieders in beginsel niet aan de orde is, ligt het niet voor de hand hiervoor geld te reserveren. Dat betekent dat apart dekking moet worden gezocht als zich toch zo’n situatie voordoet. Alleen voor de jeugdhulp is een bedrag gereserveerd. Deze sector zit nog in een fase van transitie naar transformatie. Dat brengt grote veranderingen te weeg voor specialistische jeugdhulpaanbieders: afbouw van huidige grootschalige (soms hooggesloten) capaciteit die gepaard gaat met opbouw van nieuwe kleinschalige, gezinsgerichte vormen van gesloten jeugdhulp. We zien dat de financiële gezondheid van diverse specialistische jeugdhulpaanbieders precair is. Om die reden hebben de Minister van VWS en de Minister voor Rechtsbescherming met gemeenten afgesproken om € 20 miljoen uit de extra beschikbare middelen voor gemeenten te positioneren bij de Jeugdautoriteit. Dit bedrag is bedoeld om de mogelijkheid te hebben om tijdelijke liquiditeitssteun toe te kennen als de zorgcontinuïteit daadwerkelijk in gevaar komt. De middelen kunnen na advies van de Jeugdautoriteit en akkoord van gemeenten door VWS worden ingezet en dienen te worden terugbetaald. In het najaar van 2019 zal daartoe een subsidieregeling operationeel zijn.
Wij zullen uw Kamer in alle gevallen informeren, zo nodig vertrouwelijk, wanneer wij een zorgaanbieder financiële steun bieden.
Wij merken tot slot op dat de Commissie Van Manen, die onderzoek doet naar de omstandigheden rond de faillissementen van MC Slotervaart en MC IJsselmeerziekenhuizen, ook is gevraagd om aanbevelingen te doen over het continuïteitsbeleid. Naar verwachting presenteert de Commissie haar conclusies eind dit jaar. Ook de Onderzoeksraad voor Veiligheid komt naar verwachting in die periode met haar bevindingen m.b.t. tot de hiervoor genoemde faillissementen. Mochten de inzichten van de commissie en/of de raad aanleiding geven tot verdere aanscherping van ons continuïteitsbeleid, dan zullen wij uw Kamer daarover informeren.
De Minister van Volksgezondheid, Welzijn en Sport, H.M. de Jonge
De Minister voor Medische Zorg, B.J. Bruins
De Staatssecretaris van Volksgezondheid, Welzijn en Sport, P. Blokhuis
Bij zorg die wordt bekostigd vanuit een VWS-subsidie (zoals abortushulpverlening) ligt de zorgplicht bij VWS.
Met «gemeente» wordt tevens gedoeld op in regionaal verband samenwerkende gemeenten. De aanwijzing en de indeplaatsstelling gelden alleen richting individuele gemeenten.
Art. 124 Gemeentewet: wanneer de raad, het college of de burgemeester een bij of krachtens een andere dan deze wet gevorderde beslissing niet of niet naar behoren neemt dan wel bij of krachtens een andere dan deze wet gevorderde handeling niet of niet naar behoren verricht, of anderszins een bij of krachtens een andere dan deze wet gevorderd resultaat niet, niet tijdig of niet naar behoren tot stand brengt.
Zie ook de beleidsregel «overmacht continuïteit van cruciale zorg» https://puc.overheid.nl/nza/doc/PUC_21399_22/1/
Kopieer de link naar uw clipboard
https://zoek.officielebekendmakingen.nl/kst-32620-235.html
De hier aangeboden pdf-bestanden van het Staatsblad, Staatscourant, Tractatenblad, provinciaal blad, gemeenteblad, waterschapsblad en blad gemeenschappelijke regeling vormen de formele bekendmakingen in de zin van de Bekendmakingswet en de Rijkswet goedkeuring en bekendmaking verdragen voor zover ze na 1 juli 2009 zijn uitgegeven. Voor pdf-publicaties van vóór deze datum geldt dat alleen de in papieren vorm uitgegeven bladen formele status hebben; de hier aangeboden elektronische versies daarvan worden bij wijze van service aangeboden.
