Kamerstuk
| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 1996-1997 | 25387 nr. 2 |
Zoals vergunningen, bouwplannen en lokale regelgeving.
Adressen en contactpersonen van overheidsorganisaties.
U bent hier:

| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 1996-1997 | 25387 nr. 2 |
| Inhoud | ||
| Inleiding | 2 | |
| 1 | Hulpverleningsketen | 2 |
| 2 | Ambulancezorg | 2 |
| 3 | Traumazorg | 3 |
| 4 | Projectprogramma | 3 |
| Deel I Ambulancezorg | 3 | |
| 1 | Ambulancezorg: essentiële schakel in de spoedeisende medische hulpverlening | 3 |
| 2 | Huidige situatie | 4 |
| – Aanspraak op en toegang tot ambulancezorg | 4 | |
| – Capaciteit van ambulancezorg | 4 | |
| – Spoedeisende en niet-spoedeisende ambulancezorg | 4 | |
| – Bekostiging van ambulancezorg (tarieven en prijzen) | 5 | |
| – Kosten van ambulancezorg | 5 | |
| – Kwaliteit van de ambulancezorg | 6 | |
| 3 | Voorgenomen beleid | 6 |
| – Naar regionale ambulancevoorzieningen | 6 | |
| – Regionaal ambulanceplan | 7 | |
| – Regio-indeling | 8 | |
| – Voordelen RAV | 8 | |
| – De relatie openbaar bestuur–CPA–regionale ambulancevoorziening | 9 | |
| – Rol van Provincie en Gemeente | 9 | |
| – Kostengevolgen | 10 | |
| – Budgetsysteem voor ambulancediensten | 10 | |
| – Professionalisering | 11 | |
| – Betere samenwerking met andere diensten en organisaties | 11 | |
| – Ketenkwaliteit | 12 | |
| – Samenvatting en conclusies | 12 | |
| Deel II Traumazorg | 13 | |
| 1 | Begripsomschrijving | 13 |
| 2 | Traumazorg: geen structuur | 13 |
| 3 | Behandeling in het ziekenhuis | 13 |
| 4 | Inzet van mobiele medische teams | 14 |
| 5 | Verstrekking ziekenhuiszorg door of vanwege het ziekenhuis | 15 |
| 6 | Ontwikkeling van een traumazorgsysteem | 15 |
| 7 | Financiering | 16 |
| 8 | Samenvatting en conclusies | 17 |
| Deel III Geneeskundige hulpverlening bij ongevallen en rampen | 17 | |
| 1 | Noodzakelijke verbeteringen | 17 |
| 2 | Visiedocument | 17 |
| 3 | Onderbouwing en draagvlak visiedocument | 18 |
| 4 | Beleidsvoornemens in de vorm van een projectprogramma | 19 |
| 5 | Korte inhoud van het projectprogramma | 20 |
| 6 | Advies van de beleidingscommissie | 21 |
| 7 | Tot slot | 22 |
| 8 | Samenvatting en conclusies | 22 |
| Afkortingen | 23 | |
Er zijn verschillende redenen om een beleidsnota uit te brengen over de spoedeisende medische hulpverlening bij ongevallen en rampen en in het bijzonder de ambulancezorg en traumazorg. Op deze gebieden zijn diverse knelpunten te onderscheiden, zowel met betrekking tot de keten van spoedeisende medische hulp als met betrekking tot de afzonderlijke schakels daarvan, in het bijzonder de ambulancezorg en de traumazorg. Deze nota gaat in op de geconstateerde knelpunten.
De ambulancezorg, de traumazorg en de geneeskundige hulpverlening bij rampen worden in samenhang besproken. De redenen om deze onderwerpen in een beleidsnotitie aan de orde te stellen verschillen enigszins, maar de richting waarin zich verbeteringen moeten aftekenen is echter eenduidig. Schaalvergroting is onvermijdelijk en een zekere harmonisatie van sturingsinstrumenten is noodzakelijk. Verder is het nodig de bestuurlijke verantwoordelijkheden duidelijk aan te geven.
Deel I (ambulancezorg) en deel II (traumazorg) zijn een verantwoordelijkheid van de minister van Volksgezondheid, Welzijn en Sport en is daarom in de ik-vorm geschreven. Deel III (geneeskundige hulpverlening bij rampen) is een gezamenlijke verantwoordelijkheid van de ministers van Binnenlandse Zaken en van Volksgezondheid, Welzijn en Sport en is daarom in de wij-vorm geschreven.
De titel «De keten rammelt» van het rapport van de Inspectie voor de Gezondheidszorg over de spoedeisende medische hulpverlening (1994) geeft goed aan wat er aan de hand is. De samenwerking en afstemming tussen de betrokken hulpverleners en organisaties in de wijze waarop de spoedeisende medische hulpverlening (SMH) wordt uitgevoerd en georganiseerd, vertoont gebreken.
Hetzelfde kritische beeld laten de Inspectie Brandweerzorg en Rampenbestrijding en de Inspectie voor de Gezondheidszorg zien voor de geneeskundige hulpverlening bij rampen (GHR) (rapportage inzake de opbouw van de organisatie voor de geneeskundige hulpverlening bij rampen, 1995). Waar de samenwerking tussen de diverse disciplines in de dagelijkse SMH aan kritiek onderhevig is, geldt dit temeer bij grootschalige ongevallen en rampen.
Het kernprobleem in de ambulancezorg is de versnippering van de ambulancediensten en de daarmee samenhangende ondoelmatigheid van de ambulancezorg.
De budgettaire onbeheersbaarheid baart het kabinet zorgen. De wijze waarop de ambulancezorg thans is georganiseerd, geeft onvoldoende voorwaarden voor een doelmatige aanwending van middelen en remt de kwaliteitsontwikkeling in deze sector.
Voorgesteld wordt de ontwikkeling van regionale ambulancevoorzieningen (RAV's) te bevorderen. Het bestuur van de RAV zal zijn samengesteld uit vertegenwoordigers van de ambulancediensten, de Centrale Post Ambulancevervoer, de ziekenhuizen en de huisartsen in het gebied. Hiermee wordt een verbinding aangebracht tussen ambulancezorg enerzijds en de eerste-lijns (huisartsenzorg) en tweede-lijns (ziekenhuiszorg/medisch specialistische zorg) gezondheidszorg.
De nota geeft de aanzet voor de ontwikkeling van een traumazorgnetwerk, waarbij gedacht wordt om de ziekenhuizen met een functie als neurochirurgisch hoofdcentrum een centrale rol te laten spelen. Hierdoor wordt de kwaliteit van de zorg voor ernstige ongevalsslachtoffers (multitraumapatiënten) verbeterd.
Om de wenselijke veranderingen op het gebied van kwaliteit en organisatie in de keten van de geneeskundige hulpverlening bij ongevallen en rampen een extra impuls te geven, zal onder verantwoordelijkheid van de bewindslieden van Binnenlandse Zaken en van Volksgezondheid, Welzijn en Sport en in nauwe samenwerking met het veld in de komende jaren een programma van verbeteringsprojecten worden uitgevoerd. Dit programma is met een groep deskundigen uit het veld opgesteld.
1 Ambulancezorg: essentiële schakel in de spoedeisende medische hulpverlening
De ambulancezorg vormt een essentiële schakel in het systeem van spoedeisende medische hulpverlening.
Door de jaren heen heeft de ambulancesector zich ontwikkeld van een pure vervoersvoorziening tot een belangrijke en niet meer weg te denken zorgvoorziening.
Was de voorziening vroeger uitsluitend gericht op het zo snel mogelijk naar het ziekenhuis brengen van patiënten, de laatste jaren is er in feite sprake van het zo vroeg mogelijk inzetten van medische en verpleegkundige behandeling, gericht op het in een zo goed mogelijke conditie presenteren van de patiënt in het ziekenhuis.
De huidige opleidingseisen voor ambulancepersoneel zijn hoog. Hierdoor kan zorgverlening op het niveau van preklinische «advanced life support» (ALS) plaatsvinden, waardoor een vermindering van mortaliteit, morbiditeit en invaliditeit ontstaat. In feite is er sprake van een zorgcontinum. Een goede aansluiting van de door de ambulancebemanning ingezette behandeling op de behandeling in het ziekenhuis is daarom van wezenlijk belang. De ambulancezorg zal daarom afgestemd moeten zijn op de zorg in het ziekenhuis.
De Wet ambulancevervoer geeft slechts een definitie van ambulancevervoer. Om de huidige positie van de ambulancezorg te onderstrepen, hecht ik er aan in het kader van deze nota het begrip ambulancevervoer te verlaten en te spreken van ambulancezorg. Onder ambulancezorg versta ik:
de zorg die beroepsmatig of bedrijfsmatig wordt verleend om een zieke of gewonde binnen het kader van zijn aandoening of letsel hulp te verlenen en – in opdracht van de CPA – per ambulance te vervoeren met inachtneming van datgene wat op grond van algemeen beschikbare medische en verpleegkundige kennis noodzakelijk is.
Deze omschrijving van ambulancezorg is gebaseerd op de omschrijving die in 1990 door de Nationale Raad voor de Volksgezondheid is gegeven in het advies «Kwaliteit van de ambulancehulpverlening».
Hieronder worden enkele belangrijke aspecten van de huidige ambulancezorg kort beschreven.
Aanspraak op en toegang tot ambulancezorg
De aanspraak op ziekenvervoer is geregeld in de Ziekenfondswet (art. 16 Verstrekkingenbesluit) en betreft zowel het ambulancevervoer als het overig ziekenvervoer.
Hulpverlening ter plaatse door ambulancepersoneel valt niet onder de omschrijving van de verstrekking. Uitgaande van de ontwikkeling naar ambulancezorg, zal de omschrijving van de aanspraak in het Verstrekkingenbesluit moeten worden aangepast.
Hierdoor wordt het ook beter mogelijk om variaties binnen de ambulancezorg, zoals bijvoorbeeld de inzet van hulpverleners per motor (zoals nu o.a. in Den Haag wordt beproefd) te realiseren.
De Wet ambulancevervoer (Wav) schrijft voor dat ambulancevervoer alleen mag plaatsvinden na opdracht door de Centrale Post Ambulancevervoer (CPA) door vervoerders die een vergunning van de provincie hebben. Verzoeken om ambulancezorg kunnen bij de CPA binnenkomen vanuit het medische circuit (huisarts, verloskundige, specialist/ziekenhuis) danwel van burgers en/of patiënten zelf via het landelijk alarmnummer 112. De CPA is belast met de verdeling en cordinatie van ritten. De CPA bepaalt de «toegang» tot de ambulancezorg. Ook bepaalt de CPA welke ambulance (lees: ambulancedienst) wordt ingeschakeld.
Op grond van de Wet ambulancevervoer (Wav) stelt de provincie de gebieden vast waarbinnen gemeenten een CPA moeten oprichten en instandhouden. Verder bepaalt de provincie het aanbod van ambulancezorg (het minimum en het maximum aantal ambulances).
De vergunningen worden afgegeven op basis van een provinciaal spreidingsplan. In dat plan wordt tevens aangegeven hoeveel ambulances er op welk moment van de dag beschikbaar (parate dienst of piketdienst) moeten zijn, uitgaande van de vraag naar ambulancezorg en aan de hand van de eis dat op iedere plek in de provincie in spoedgevallen binnen 15 minuten na ontvangst van de melding bij de CPA een ambulance ter plaatse moet kunnen zijn.
Er zijn ongeveer 130 afzonderlijke ambulancediensten, waarvan ca. 60% een particuliere onderneming is. Er zijn ca. 640 ambulances.
De operationele aansturing geschiedt via 37 CPA's (één per regio), waarvan meer dan de helft een gezamenlijke meldkamer is voor ambulance en brandweer. In vier meldkamers is sprake van een combinatie van de meldkamers voor ambulance, brandweer en politie op één locatie.
Spoedeisende en niet-spoedeisende ambulancezorg
In Nederland is sprake van een integratie van spoedeisende en niet-spoedeisende ambulancezorg, ook wel «spoedvervoer» en «besteld vervoer» genoemd. De termen «spoed» en «niet-spoed/besteld» zeggen slechts iets over de mate waarin de inzet van een ambulance van te voren te plannen is. Zij zeggen niets over de mate en intensiteit van zorg die moet worden verleend. Het zogeheten «besteld vervoer» maakt gemiddeld ca. 48% van het totale aantal ambulance-ritten uit (o.a. aan interklinische overplaatsingen van ernstig zieke patiënten).
Het «spoedvervoer» is onder te verdelen in het A1-vervoer (met optische en geluidssignalen, binnen 15 minuten ter plaatse, ca. 32%) en het A2-vervoer (direct uitrukken echter zonder gebruik van optische en geluidssignalen, ca 20%).
Bekostiging van ambulancezorg (tarieven en prijzen)
Een ambulancedienst is een orgaan van gezondheidszorg. Op grond van de Wet tarieven gezondheidszorg (WTG) worden de tarieven bepaald.
Bekostiging vindt plaats vanuit de premiemiddelen (Zfw, particuliere verzekeringen, IZA) en bestaat uit enerzijds de bekostiging van de feitelijke ambulancezorg inclusief de paraatheid, anderzijds de bekostiging van de CPA via een opslag op de tarieven.
Het huidige stelsel van COTG-richtlijnen stamt qua karakter nog uit de begintijd van het ambulancevervoer: bepalend is de productie (het aantal uitgevoerde ritten) per dienst. Hierdoor wordt onvoldoende recht gedaan aan één van de meest essentiële onderdelen van de ambulancezorg: de continue paraatheid. Een ambulance moet er zijn vanwege de eis dat binnen 15 minuten een ambulance ter plaatse moet kunnen zijn, ongeacht het aantal aanvragen in het gebied.
In de richtlijnen is echter het aantal ritten bepalend voor o.a. de formatie. Het aantal ritten is voor wat betreft de bekostiging bepalend voor de formatie en de paraatheid. De inzet van een ambulance is slechts declarabel indien een patiënt ook daadwerkelijk wordt vervoerd.
Voor hulpverlening ter plaatse kan niet worden gedeclareerd, zodat de gemaakte kosten moeten worden omgeslagen over de wel declarabele ritten. Veelal wordt in regio's gewerkt met ritverdelingsafspraken. Ambulancediensten hebben in feite een «gegarandeerd» marktaandeel.
Bovendien spreken de richtlijnen zich slechts uit over de rijdende formatie, het aantal centralisten en over de directie- en administratiekosten. Stafpersoneel (bijvoorbeeld ten aanzien van opleidingen, kwaliteitszorg, bedrijfsvoering etc.) moet bekostigd worden uit met name de post directie- en administratiekosten. Slechts indien een ambulancedienst zeer veel «productie» maakt, ontstaat de mogelijkheid om ook daadwerkelijk personeel vrij te maken voor de niet-patiënt gebonden taken. Het COTG werkt overigens aan de mogelijkheid om per 1 juli 1997 een opleidingscordinator via de tarieven te bekostigen. Deze opleidingscoördinator moet dan voor de gehele regio werkzaam zijn.
Exploitatiekosten van ambulancediensten, naar kostengroep
| kosten in mln | 1992 | 1993 | 1994 | % groei 92–94 |
|---|---|---|---|---|
| personele kosten | 170,0 | 184,4 | 195,8 | 15,2% |
| andere kosten | 117,1 | 124,7 | 127,0 | 8,5% |
| totaal | 287,1 | 309,1 | 322,7 | 12,4% |
Bron: Brancherapport Curatieve Somatische Zorg, NIVEL september 1996.
De kosten van de ambulancezorg zijn de afgelopen jaren sterk gestegen. Uit een door het Nederlands Economisch Instituut (NEI) uitgevoerd onderzoek (maart 1996) blijkt dat de kostenstijging voor circa tweederde wordt verklaard door de extra loonronde in de CAO voor de particuliere ambulancediensten (ca. 25% van de kostenstijging), kwaliteitsverhoging (overal verpleegkundige begeleiders resp. verbetering van materieel; ca. 20% van de kostenstijging) en een toegenomen vraag (volume-effect, ca. 20%). Het niet in kwantitatieve zin vast te stellen deel van de kostenstijging houdt verband met o.a. het gecombineerde effect van concentratie, de rittenverdeling, de richtlijnsystematiek, administratieve procedures en de interne organisatie.
Ook het inhalen van achterstanden met betrekking tot het afrekenen van afgelopen jaren is vermoedelijk een belangrijke oorzaak van de meer dan trendmatige kostenontwikkeling.
Kwaliteit van de ambulancezorg
Ambulancediensten en CPA's vallen onder de werking van de Kwaliteitswet zorginstellingen. De kwaliteit van de ambulancezorg wordt in belangrijke mate bepaald door de mate waarin en de wijze waarop hulpverleners (ambulancepersoneel, huisartsen, specialisten en ziekenhuizen) samenwerken.
De kwaliteit van het functioneren van de CPA heeft direct effect op de kwaliteit van de ambulancezorg. Indirect heeft de CPA invloed op andere zorgaanbieders en op de kwaliteit van de geleverde zorg.
De CPA kan bijvoorbeeld een melder terugverwijzen naar de huisarts; ook kan de CPA bij een juiste inschatting van de situatie van de patiënt andere hulpverleners ter aanvulling op de ambulancezorg inschakelen, zoals bijvoorbeeld een mobiel medisch team.
Ketenkwaliteit in het zorgcontinuüm is dus van groot belang. Uit het rapport «De keten rammelt» van de Inspectie voor de Gezondheidszorg blijkt die ketenkwaliteit er nog onvoldoende te zijn. Daarnaast kan gesteld worden dat het ambulancepersoneel weliswaar steeds beter opgeleid is, maar dat de meeste ambulancediensten en CPA's te klein van omvang zijn voor een verantwoorde borging van de kwaliteit.
De huidige ambulancezorg is een essentiële schakel in de keten van spoedeisende medische hulp en feitelijk een medisch/verpleegkundige zorgvoorziening «op wielen». Als gevolg van de kleine bedrijfsomvang komt de kwaliteitszorg en de ketenkwaliteit onvoldoende van de grond. Het huidige richtlijnenstelsel is verouderd; het bevat onvoldoende prikkels tot doelmatigheid en houdt onvoldoende rekening met de eis van continue beschikbaarheid. Schaalvergroting is daarom gewenst evenals een adequaat budgetsysteem voor de ambulancezorg.
Naar regionale ambulancevoorzieningen
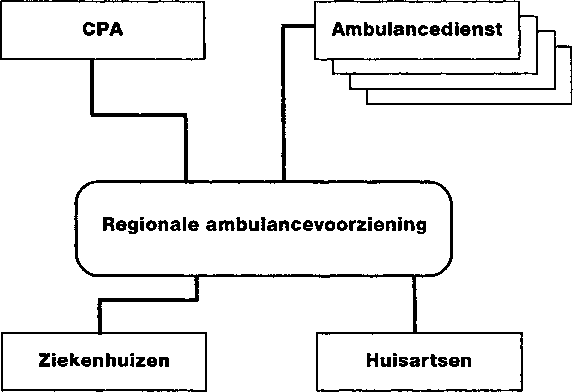
Samenwerking van de bij de ambulancezorg betrokken organisaties en diensten op een regionale niveau is vanuit het oogpunt van doelmatigheid en kwaliteit gewenst, zoniet noodzakelijk. Mijn voornemen is dan ook te komen tot zogenaamde Regionale Ambulance Voorzieningen (RAV). Een RAV is een regionaal samenwerkingsverband tussen ambulancediensten en CPA.
De RAV zal worden beschouwd als orgaan van gezondheidszorg in de zin van de Wet tarieven gezondheidszorg. De RAV is verantwoordelijk voor het kwaliteitsbeleid en de bedrijfsvoering en zal houder zijn van het budget voor de ambulancezorg.
Om de band met de gezondheidszorg te versterken, zullen naast vertegenwoordigers van de ambulancediensten en CPA ook vertegenwoordigers namens de ziekenhuizen en de huisartsen in het bestuur van de RAV een plaats krijgen.
Ook het Nederlands Ambulance Platform (NAP) bepleit sterk de richting van meer regionale samenwerking tussen ambulancediensten en CPA in de vorm van een RAV (nota «Samen één», 1992 en Regionale Ambulancevoorziening, 1996).
Op dit moment is er in een aantal regio's al een goede aanzet voor een regionale ambulancevoorziening. Ik noem hierbij o.a. de regio's Midden-Brabant, Flevoland, Drenthe en IJssel-Vecht. De bestuurlijke betrokkenheid van ziekenhuizen en huisartsen zal vaak nog geregeld moeten worden. Naar mijn mening kan er vanaf het jaar 2000 overal sprake zijn van regionale ambulancevoorzieningen of tenminste de serieuze aanzetten daartoe.
Ik zal in overleg met het Nederlands Ambulance Platform bezien op welke wijze de ambulancediensten en CPA's kunnen worden begeleid bij de vorming van regionale ambulancevoorzieningen.
Voor de ambulancezorg zal een regionaal ambulanceplan (RAP) moeten worden opgesteld. Indien noodzakelijk zal hiervoor een wijziging van de Wet ambulancevervoer worden overwogen. Het regionaal ambulanceplan wordt door de RAV ontworpen en door de provincie vastgesteld.
Basis voor dit plan wordt gevormd door landelijke richtlijnen. Het RAP vormt de inbreng voor de regiovisie. Het bevat in ieder geval de volgende elementen:
a. een regionale visie op de ambulancezorg in de context van de SMH in de regio;
b. een overzicht van de voorzieningen, waaronder begrepen het aantal ambulances, benodigd opdat op elke plaats in de regio in spoedeisende situaties zo snel mogelijk doch uiterlijk binnen 15 minuten na de melding ambulancezorg kan worden verleend;
c. een omschrijving van de samenwerking met instellingen voor gezondheidszorg in de regio en met de regionale ambulancevoorzieningen van de aangrenzende regio's;
d. een omschrijving van de samenhang met het plan, bedoeld in artikel 8, eerste lid, onder a, van de Wet geneeskundige hulpverlening bij rampen.
Het is belangrijk dat de omvang van een regio voor de ambulancezorg zodanig is dat deze een goede bedrijfsvoering van een RAV mogelijk maakt. Naast omvang van de regio zijn ook de buitengrenzen van de regio van belang. Vanwege de samenhang met de ziekenhuiszorg zullen de grenzen bij voorkeur aan dienen te sluiten bij de zgn. WZV-regio's. Vanwege de samenhang met de regelingen in het kader van geneeskundige hulpverlening bij rampen (Wet geneeskundige hulpverlening bij rampen, Wghr) en de samenwerking met de brandweer, zullen de buitengrenzen van de regio's in ieder geval moeten samenvallen met die van de brandweerregio's. Omdat de WGHR-regio's bij wet de brandweerregio's volgen en omdat er een nadrukkelijke samenhang bestaat tussen de WGHR en CPA, zullen de CPA-regio's moeten samenvallen met de WGHR-regio's.
Met de provincies zal overleg worden gevoerd om de 37 CPA-gebieden voor de ambulancezorg te harmoniseren met de 27 ziekenhuis-regio's en de ca. 38 WGHR-regio's/brandweerregio's.
Ten eerste kan op regionaal niveau de logistieke planning van de inzet van ambulances efficiënter verlopen.
Ten tweede zal een regionaal spreidings- en paraatheidsplan leiden tot een betere verdeling van standplaatsen cq. uitrukposten.
Hierdoor verbetert de toegankelijkheid tot de zorg (kortere aanrijtijden) en kan wellicht in de grootstedelijke gebieden met minder ambulances worden volstaan. Deze ruimte zou dan aangewend kunnen worden om in sommige plattelandsgebieden het aantal ambulances in voorkomende gevallen te verhogen.
Ten derde kan samenwerking in de vorm van een RAV verbetering brengen op het punt van kwaliteitszorg, niet alleen vanuit schaaloptiek, maar ook zorginhoudelijk. Omdat de ambulancediensten in principe in de hele regio inzetbaar zijn, moet de kwaliteit ook op regionaal niveau integraal bewaakt kunnen worden. Een integrale kwaliteitsbewaking zal betrekking moeten hebben op zowel de directe ambulancezorg zelf als op de taken van de CPA. Deze integrale kwaliteitsbewaking kan onder meer zichtbaar worden door de mogelijkheid één medisch adviseur voor de hele ambulancezorg in de regio aan te stellen. Door de medische eindverantwoordelijkheid centraal in de RAV in te bedden, wordt duidelijkheid geschapen ten aanzien van de medische eindverantwoordelijkheid, zoals die in het kader van de Wet op de beroepen in de individuele gezondheidszorg (Wet BIG) wordt verlangd.
Ten vierde biedt de RAV de mogelijkheid om ontwikkelingen die extra kosten met zich meebrengen het hoofd te bieden. Te denken valt aan een doelmatiger inkoop van ambulances en materialen of de opvang van tijdelijke personeelstekorten (verlof, ziekte) via gezamenlijke invalpools.
Ten vijfde kan regionalisatie van ambulancediensten leiden tot harmonisatie van de CAO's. Nu is er een aparte CAO voor de particuliere ambulancediensten, terwijl het personeel van gemeentelijke ambulancediensten onder de CAO voor gemeenten valt.
Ten zesde bevordert een RAV de samenwerking tussen enerzijds de ambulancezorg en anderzijds de eerste- en tweedelijns gezondheidszorg.
De relatie openbaar bestuur–CPA–regionale ambulancevoorziening
De CPA heeft als meldkamer een tweeledige positie. Enerzijds de formele positie als centraal punt om – onder verantwoordelijkheid van de samenwerkende gemeenten in het gebied – meldingen te verwerken en opdrachten te geven aan ambulances en anderzijds komt daar een materiële kant bij als «bedrijfsbureau» voor de ambulancedienst.
De CPA is in operationele zin het centrale punt in het communicatienetwerk van melder, huisarts, ambulance, ziekenhuis, soms uitgebreid met andere CPA's, politie en brandweer. De CPA moet zorgen dat de juiste hulp op het juiste moment wordt ingezet en dat alle in te zetten hulpverleners c.q. instellingen weten wat er van hen wordt verwacht.
De CPA bevordert in operationele zin een naadloze aansluiting van de schakels in de keten van de hulpverlening.
De wijze waarop de CPA de meldingen verwerkt en de inzet van ambulances coördineert heeft directe invloed op de snelheid waarmee hulp kan worden verleend en invloed op de bedrijfsvoering van de ambulancedienst. De CPA dient de toegang tot de ambulancezorg volgens standaardprotocollen te laten verlopen. Vandaar het belang dat de CPA deelneemt aan het samenwerkingsverband van de RAV.
De Wet ambulancevervoer geeft aan dat de CPA een verantwoordelijkheid is van het openbaar bestuur (gemeenschappelijke regeling van gemeenten). Die verantwoordelijkheid is onder meer van belang om voldoende informatie te krijgen over de dagelijkse hulpverlening en om in geval van gecoördineerde inzet van hulpdiensten (bij rampen en zware ongevallen) voldoende sturing te kunnen geven aan het hulpverleningsproces.
Omdat het accent van de werkzaamheden van de CPA op het vlak van de reguliere gezondheidszorg ligt, is het voor de hand liggend dat de CPA-taken door de RAV (een gezondheidszorgorgaan) worden uitgevoerd. Het verantwoordelijk openbaar bestuur zal daartoe een overeenkomst moeten sluiten met de RAV.
In deze overeenkomst kan ook de noodzakelijke kwaliteit van de CPA worden vastgelegd. In ieder geval is van belang dat er 7x24 uur een terzake deskundige verpleegkundige in de meldkamer aanwezig is, met name vanwege het belang van een adequate inschatting van de medische situatie en het belang van een juiste prioriteitsstelling.
Het is van belang dat er een minimum aanbod aan ambulances wordt gewaarborgd. Het huidige provinciaal vergunningenstelsel, gekoppeld aan een opdracht aan gemeenten om in het ambulancevervoer te voorzien indien er geen particulier initiatief is, is daartoe een adequaat instrument.
Ik zal de provincies uitnodigen te bevorderen dat de ambulancezorg c.q. de SMH onderdeel wordt van de regiovisie. De regiovisie is een resultaat van overleg.
Partijen bij dit overleg zijn tenminste patiënten/consumenten, aanbieders, verzekeraars en gemeenten. Tenminste, omdat afhankelijk van de regionale omstandigheden ook anderen kunnen worden geraadpleegd. Belangrijk is dat bij dit overleg een relatie wordt gelegd tussen (ontwikkelingen in) vraag en aanbod van zorg en tussen de verschillende sectoren van zorg. Dit alles vanuit de specifieke regionale situatie.
Ook de verantwoordelijkheid van gemeenten ten aanzien van de CPA en de geneeskundige hulpverlening bij ongeval en ramp kan in de regiovisie aan de orde komen. In het project Geneeskundige hulpverlening bij ongevallen en rampen (zie deel III) is de noodzaak naar voren gekomen de rol van het openbaar bestuur op bovengemeentelijk niveau van de SMH/GHR te versterken. Het is daarom belangrijk dat het bestuur dat verantwoordelijk is voor de CPA en het bestuur dat verantwoordelijk is voor de regeling als bedoeld in de Wet geneeskundige hulpverlening bij rampen (Wghr), op elkaar worden afgestemd. Het meest ideale beeld daarbij is dat er één bestuur is dat de verantwoordelijkheid draagt voor zowel de CPA als voor de Wghr-regeling.
In feite is er sprake van «complementair bestuur»: de provincie is verantwoordelijk voor het spreidingsplan en is regisseur van de regiovisie, de gemeenten zijn verantwoordelijk voor openbare orde en veiligheid in brede zin en vormen het bestuur van de CPA en WGHR-regeling.
De invoering van een regionale ambulancevoorziening levert de sector een zekere doelmatigheidswinst op. Bezien zal worden in hoeverre deze winst weer ten goede kan komen aan de zorg. De regionale ambulancediensten zouden het geld zelf weer kunnen investeren in kwaliteitsverbetering. Voor de kosten die met de herstructurering gemoeid zijn, zijnde sanering, kan de sector op basis van de planschaderegeling Ambulancevervoer terecht bij de Commissie Sanering Ziekenhuisvoorzieningen. Ik zal nader bezien of het mogelijk is de reikwijdte van de planschaderegeling te verruimen in die zin dat deze ook van toepassing is bij het overgaan naar een regionale ambulancedienst zonder dat er sprake is van capaciteitsreductie.
Overigens kan schaalvergroting op korte termijn – tijdelijk – meerkosten met zich meebrengen. Te denken valt o.a. aan saneringskosten, materiële kosten en de door de schaalgrootte geboden mogelijkheid om fulltime personeel van hoogwaardig niveau in te zetten in plaats van voorheen oproep- of uitzendkrachten.
Ik zal in overleg met het COTG bezien in hoeverre in het budgetsysteem voor ambulancediensten incentives kunnen worden aangebracht die de vorming van regionale ambulancevoorzieningen stimuleren.
Budgetsysteem voor ambulancediensten
Binnen het COTG wordt door de WTG-partijen gewerkt aan de totstandkoming van een budgetsysteem voor ambulancediensten dat op 1 januari 1998 moet ingaan; dit ter vervanging van het huidige systeem dat eigenlijk het karakter heeft van een open-eind financiering.
Voor 1996 en 1997 geldt een pragmatisch overgangsmodel. Voor de CPA's is het budgetsysteem al op 1 januari 1997 ingegaan.
Gestreefd wordt naar een systeem dat gebaseerd is op de beschikbaarheid van ambulances. Hierdoor zijn de ambulancediensten niet meer direct afhankelijk van iedere rit en ontstaan prikkels voor efficiënt werken. Via het budgetsysteem wordt tevens de mogelijkheid geboden om regionaal te voorzien in de bekostiging van staffuncties voor een regio (bijv. ten aanzien van opleidingen, kwaliteitszorg). Ik verwacht dat het budgetsysteem een adequaat middel zal zijn voor een goede kostenbeheersing.
In de brief van 20 maart 1995 is aangegeven dat territoriale decentralisatie van de het ziekenvervoer (ambulancezorg en overig ziekenvervoer) kan worden overwogen. Het is de vraag of begrotingsfinanciering wel de juiste oplossing is voor de problemen waar de ambulancezorg mee kampt.
Voor een doelmatige bedrijfsvoering van de ambulancezorg is het gewenst het huidige integrale systeem voor «spoed»- en «besteld» vervoer te handhaven. Scheiding van «spoed»- en «besteld» vervoer zal direct gevolgen hebben voor de bezettingsgraad van de ambulances.
Het is van belang adequaat in te spelen op ontwikkelingen als taakverdeling en concentratie van voorzieningen in ziekenhuizen (toename van het interklinische vervoer).
Een adequate spoedeisende medische hulpverlening (door huisartsen, specialisten, ziekenhuizen en ambulancediensten) vergt een «gemeenschappelijke» financieringsbron. Het binnen de premiefinanciering houden van de ambulancezorg ligt vanuit deze optiek voor de hand.
Teneinde de professionalisering die zich op werkniveau voordoet, voor de branche als geheel te stimuleren, zal bezien worden in hoeverre de ontwikkeling van een brancheorganisatie voor de ambulancezorg financieel ondersteund kan worden. Aangezien het overheidsbeleid daar waar mogelijk sectoroverstijgend is, wordt hierbij de relatie met het op te richten landelijk kenniscentrum voor de SMH bezien. Het is nadrukkelijk niet de bedoeling om met overheidsgeld een nieuwe belangenorganisatie in het leven te roepen. Het gaat om een kenniscentrum dat inhoudelijke en financiële kennis rond de ambulancezorg bundelt, op verzoek van de sector facilitaire diensten aanbiedt, en voor de sector fungeert als aanspreekpunt voor beroepsinhoudelijke ontwikkelingen.
Betere samenwerking met andere diensten en organisaties
Mede in het kader van de hulpverlening bij ongevallen en rampen is een goede samenwerking en adequate afstemming tussen de meldkamers van de CPA, brandweer en politie essentieel. Bij voorkeur wordt de CPA fysiek ondergebracht in één ruimte met de meldkamers van politie en brandweer. Hierdoor kan de inzet van meerdere hulpdiensten beter worden afgestemd en kan tevens een doelmatiger gebruik worden gemaakt van de technische infrastructuur. Dat is ook de reden waarom VWS en BiZa gezamenlijk werken aan de totstandkoming van een Geïntegreerd Meldkamersysteem (GMS). Dit neemt niet weg dat de directe inhoudelijke betrokkenheid van de CPA bij de spoedeisende medische hulpverlening te allen tijde moet zijn gewaarborgd. De CPA functioneert dus óf zelfstandig, óf wordt voor wat betreft de uitvoerende taken ondergebracht bij de RAV. In sommige gebieden is deze laatste constructie ook zichtbaar, zoals in de regio's IJssel-Vecht en Drenthe.
De centrale positie van de CPA binnen de spoedeisende medische hulpverlening biedt goede mogelijkheden om ook bereikbaarheidsregelingen van bijvoorbeeld huisartsen en verloskundigen bij de CPA onder te brengen. In een aantal CPA's is dat reeds het geval. Daar zijn ook vormen van sociale alarmering ondergebracht. Deze uitbreiding is geen eigenlijke CPA-taak en wordt dus niet vanuit het CPA-tarief maar door derden bekostigd.
Het spreekt voor zich dat de onderbrenging van de genoemde bereikbaarheidsregelingen niet ten koste mag gaan van de kwaliteit van de CPA of van de bereikbaarheidsregeling.
De samenwerking tussen ambulancediensten, de CPA, de huisartsen en de ziekenhuizen wordt door bovenstaande ontwikkelingen versterkt.
Niet alleen bij kleinschalig optreden maar ook bij grootschalig optreden (zie Deel III).
Het is zaak dat zo spoedig mogelijk protocollen en standaarden voor het handelen van hulpverleners (huisartsen, ziekenhuizen, CPA's, ambulancediensten) tijdens de verschillende fasen in het zorgproces rond ambulancezorg worden ontwikkeld en geïmplementeerd.
De Inspectie voor de Gezondheidszorg (IGZ) ziet toe op naleving van de Kwaliteitswet zorginstellingen. Ik zal met de IGZ overleggen over de mogelijkheid over de periode 1996 t/m 1998 een update te maken van het rapport De keten rammelt, voor wat betreft de ambulancezorg.
De ambulancezorg zal met ingang van 1 januari 1998 op regionale schaal kunnen worden georganiseerd in de vorm van een regionale ambulancevoorziening (RAV). Een RAV wordt gevormd door de ambulancediensten en de CPA in de regio. Het bestuur van de RAV bestaat naast vertegenwoordigers van de ambulancediensten en de CPA ook uit vertegenwoordigers van de ziekenhuizen en van de huisartsen.
De regio-indeling zal afgestemd zijn op die van de brandweerregio's en de ziekenhuisregio's om een goede coördinatie van de hulpverlening en een goede afstemming op de ziekenhuiszorg te bevorderen.
De regiogrootte zal minimaal 400 000 inwoners zijn. Naar verwachting zullen er vanaf het jaar 2000 overal regionale ambulancevoorzieningen zijn.
Ik zal het COTG vragen om een uitvoeringstoets ten aanzien van regionale ambulancevoorzieningen, waarbij de RAV het budget voor ambulancezorg krijgt.
Het budgetsysteem moet voldoende elementen bevatten om een goede beheersing van de kosten mogelijk te maken.
Het minimum aanbod aan ambulances in het verzorgingsgebied van de RAV zal door Gedeputeerde staten van de provincie worden bepaald.
De concrete invulling van de paraatheid van de ambulancezorg zal in overleg tussen de RAV en de zorgverzekeraars worden vastgesteld op basis van het regionale ambulanceplan, dat door Gedeputeerde staten moet worden goedgekeurd.
Ambulancezorg zal onderdeel uitmaken van de regiovisie, welke door de provincie zal worden bevorderd.
Ten aanzien van het uitvoeren van taken op het gebied van openbare orde en veiligheid wordt tussen het verantwoordelijke openbaar bestuur en de RAV een overeenkomst afgesloten.
Oorspronkelijk had het kabinet overwogen de ambulancezorg onder verantwoordelijkheid te brengen van de lagere overheden, onder gelijktijdige overheveling van de financiële middelen. Gevolg van fiscalisering zou zijn dat de (financiële) band met de rest van de gezondheidszorg wordt verbroken. In het beleid ten aanzien van de gezondheidszorg, waarin gesproken wordt over stimuleren van substitutie van zorg, transmurale zorg en zorgcontinuüm, past een dergelijke maatregel in feite niet. De belangen van de verschillende partijen in de zorgketen gaan divergeren in plaats van convergeren. Loslaten van premiefinanciering van ambulancezorg staat een integrale benadering van beheersing van kosten in de zorgketen in de weg, waardoor op langere termijn risico's gaan ontstaan van minder beheersbare kostenontwikkelingen.
Het kabinet concludeert dan ook dat premiefinanciering van de ambulancezorg de voorkeur heeft boven begrotingsfinanciering.
«Trauma» is een begrip dat in meerdere opzichten wordt gebruikt. In het kader van deze nota versta ik onder traumazorg:
de zorg voor ernstige ongevalspatiënten, geleverd door of vanwege de ziekenhuizen en de ambulancediensten.
Ernstige ongevalsslachtoffers – en met name de zogeheten multitraumapatiënten – worden nog steeds niet altijd in het voor hen meest geschikte ziekenhuis opgenomen: de opvang lijkt in ieder ziekenhuis te gebeuren.
De opvang moet uiteraard voor alle acute patiënten goed zijn verzorgd, maar met name voor de multitraumapatiënten luistert het heel nauw naar welk ziekenhuis zij vervoerd worden. Zo is het noodzakelijk dat er meerdere specialismen (bijvoorbeeld chirurgie, anesthesiologie, neurologie, inwendige geneeskunde) tegelijk aanwezig zijn bij de eerste opvang en zijn er uitgebreide diagnostische voorzieningen nodig.
Deze voorzieningen moeten bovendien 24 uur per dag beschikbaar zijn. Dit is niet in alle ziekenhuizen te realiseren.
Vanwege hun centrale positie in het proces van acute hulp is eind 1993 – in vervolg op de traumazorgnotitie uit 1993 van de Staatssecretaris van Welzijn, Volksgezondheid en Cultuur – aan de Centrale Posten Ambulancevervoer gevraagd de al dan niet bestaande regionale afspraken omtrent de «verdeling» van multitraumapatiënten, te coördineren en aan het ministerie te rapporteren. De ontvangen reacties zijn wisselend en over het algemeen summier. Slechts een enkele reactie bevat een door partijen gedragen notitie met uitgangspunten en visie. Veel regio's kennen alleen stilzwijgende afspraken en geen op papier vastgelegde protocollering.
Verdelingsafspraken tussen ziekenhuizen binnen één regio komen niet veel voor.
Ook deze bevindingen worden weer ondersteund door het rapport van de Inspectie Gezondheidszorg (destijds Geneeskundige Inspectie van de Volksgezondheid) «De keten rammelt» (1994), waarin het ontbreken aan afstemming tussen CPA's, ambulancediensten en ziekenhuizen als belangrijk knelpunt wordt genoemd. Ook uit contacten met medisch specialisten en ambulancediensten blijkt dat nog te vaak door ambulancepersoneel wordt uitgeweken naar dichterbij, maar minder geoutilleerde ziekenhuizen.
3 Behandeling in het ziekenhuis
Het College voor ziekenhuisvoorzieningen heeft in haar advies van 1991 over de traumazorg reeds over de oprichting van traumacentra geadviseerd. Zij constateerde ten aanzien van traumacentra dat de belangrijkste voorwaarde is dat de kwaliteit van de ambulancezorg, vanwege de langere transporttijden, op voldoende niveau is.
Inmiddels wordt aan deze voorwaarde voldaan, waardoor het aanwijzen van traumacentra een positief effect op de optimalisering van de traumazorg kan gaan betekenen. Bij een adequate ambulancezorg op het niveau van preklinische advanced life support en opvang in het juiste ziekenhuis blijkt de transportduur van ernstige ongevalspatiënten in het algemeen van ondergeschikt belang te zijn, hoewel dat niet wil zeggen dat er geen eisen meer ten aanzien van de transporttijd zouden zijn.
Het inlassen van tussenstops bij het dichtstbijzijnde ziekenhuis, gevolgd door secundair vervoer naar een groter en meer gekwalificeerd ziekenhuis werkt in het algemeen averechts. Als uitgangspunt dient daarom te gelden dat ernstige ongevalspatiënten rechtstreeks worden vervoerd naar een ziekenhuis waarvan bekend is dat de opvang aansluit op de zorgbehoefte van de patiënt, kortom: waar diverse essentiële specialismen en voorzieningen direct beschikbaar zijn.
In veel gevallen is er sprake van letsel aan de hersenen of andere delen van het centrale zenuwstelsel. Patiënten met dergelijk letsel of patiënten waarbij dergelijk letsel redelijkerwijs kan worden vermoed, moeten in principe direct naar een ziekenhuis met neurochirurgische voorzieningen (inclusief CT-scan) worden gebracht.
Als extra punt van aandacht wil ik de kleinere ziekenhuizen noemen.
In mijn brief d.d.12 juli 1996 aan u waarin ik u over mijn standpunt ten aanzien van de positie van kleinere ziekenhuizen berichtte, heb ik aangekondigd terug te komen op de functie spoedeisende hulp in kleinere ziekenhuizen. Het bleek dat een aantal kleinere ziekenhuizen veel waarde hecht aan, en derhalve ook veel investeert in, een verantwoorde invulling van de spoedeisende hulp gedurende 7 maal 24 uur. Onderdeel van het verantwoord laten draaien van een 7 maal 24 uurs spoedeisende hulp in een kleiner ziekenhuis, is het maken van geprotocolleerde afspraken over wat wel, maar vooral ook wat niet kan worden aangeboden op de afdeling spoedeisende hulp van het ziekenhuis. Afspraken over met name multitraumapatiënten zijn hierbij een essentieel onderdeel.
In de notitie over de kleinere ziekenhuizen heb ik aangegeven dat de mate waarin het kleinere ziekenhuis zich beperkt tot de basale zorgverlening mede het toekomstperspectief van het kleinere ziekenhuis zal bepalen.
In dat licht kan en mag van de kleinere ziekenhuizen niet worden gevraagd de multitraumapatiënt te behandelen. Ook het vervoer naar kleinere ziekenhuizen voor de stabilisatie van multitraumapatiënten op de eerste-hulpafdeling, acht ik in principe niet wenselijk. Ik ben mij er van bewust dat zich ten aanzien van dit laatste punt – de stabilisatie van patiënten op eerste-hulpafdelingen van kleinere ziekenhuizen – uitzonderingen zullen voordoen. Met name in de landelijke gebieden, met een – in tijd uitgedrukte – ruime afstand tussen de verschillende ziekenhuizen vervullen kleinere ziekenhuizen nog een «tussenstopfunctie». Voor regio's met een dergelijke geografische opbouw geldt welhaast nog sterker de noodzaak van goed onderbouwde, regionaal gedragen en schriftelijk vastgelegde verdelingsafspraken.
4 Inzet van mobiele medische teams
Als laatste onderdeel van ziekenhuiszorg ten behoeve van traumapatiënten, wil ik de mobiele medische teams (MMT) noemen die vanuit de ziekenhuizen kunnen worden ingezet. De mobiele medische teams zijn een voorbeeld van medisch specialistische hulpverlening buiten de ziekenhuismuren. Zij verlenen medische zorg in aanvulling op de ambulancezorg in het geval er sprake is van een groot en gecompliceerd ongeval met meerdere en zwaar gewonde patiënten. Ook in het geval dat er sprake is van een beknelling en de patiënt niet direct vervoerd kan worden kan het MMT worden ingeschakeld. In een MMT participeren specialist (chirurg/traumatoloog en/of anesthesioloog) en één of meerdere gespecialiseerde verpleegkundige(n).
De inzet van MMT's heeft na 1993 geen grote vlucht genomen.
Voor rampomstandigheden hebben 29 ziekenhuizen, aangesloten bij de Stichting Landelijke Organisatie Traumateams, de beschikking over een team. Slechts in enkele gebieden is het mogelijk direct een beroep te doen op een MMT bij ernstige ongevallen. Voorbeelden hierbij zijn onder meer het MMT in Utrecht en het MMT in Nijmegen. In het kader van de proef met de inzet van een MMT per helikopter vanuit Amsterdam wordt inmiddels zo'n twee jaar ervaring opgedaan met een MMT als aanvulling op de ambulancezorg. Primair doel in dit experiment is het zo snel mogelijk ter plaatse brengen van een medisch team. Slechts incidenteel vindt vervoer van een patiënt plaats.
Een verdere uitbouw van de expertise van mobiele medische teams acht ik – mede in verband met de geneeskundige hulp bij rampen (zie deel III) – van belang. Ik zal mij de komende tijd dan ook beraden over de haalbaarheid (organisatorisch en financieel) van permanent beschikbare MMT's met een dekking voor Nederland. Van de Nederlandse Vereniging voor Traumatologie (NVT) heb ik een eerste aanzet van het aantal benodigde teams ontvangen. Met de NVT, het Nederlands Ambulance Platform (NAP) en de Stichting Landelijke Organisatie Traumateams (LOTT) zal ik daarover de komende tijd in overleg treden. De resultaten van de kosteneffectiviteitsanalyse van de «Amsterdamse» helikopter, die in opdracht van de Ziekenfondsraad wordt uitgevoerd, zullen hierbij worden betrokken. De resultaten worden in het voorjaar van 1998 verwacht.
5 Verstrekking ziekenhuiszorg door of vanwege het ziekenhuis
Met de voorbereiding van een wetswijziging van de Ziekenfondswet (ZFW) en Wet toegang ziektekostenverzekering (WTZ) krijgt de integratie van de verstrekking ziekenhuiszorg en medisch specialistische zorg vorm. Met dit voorstel tot wetswijziging worden de afzonderlijke aanspraken op medisch specialistische zorg en ziekenhuiszorg tot één aanspraak opnieuw geformuleerd. De gekozen nieuwe omschrijving van de aanspraak omvat alle zorg die door of vanwege het ziekenhuis wordt geleverd. Het wetsvoorstel wil daarmee «zorg op maat» bevorderen. Voor de traumazorg betekent dit dat medisch-specialistische zorg die op de ongevalslocatie wordt aangeboden – mits organisatorisch ondergebracht bij het ziekenhuis – gaat behoren tot de verstrekking ziekenhuiszorg.
Na inwerkingtreding van de wetswijziging zal nader bezien worden of het zinvol is het specialistische deel van de ambulancezorg onder de verstrekking ziekenhuiszorg te laten vallen.
6 Ontwikkeling van een traumazorgsysteem
Het maken van onderlinge afspraken tussen ziekenhuizen over de opvang van (ernstige) ongevalsslachtoffers is de afgelopen tijd nog onvoldoende van de grond gekomen.
Die opvang is een complexe aangelegenheid. Er zijn – in tegenstelling tot de opvang van bijvoorbeeld acute hartpatiënten – veel meer specialismen direct bij de opvang betrokken. Bovendien zal in veel gevallen een beroep moeten worden gedaan op neurochirurgische expertise en faciliteiten. Met de notitie Traumazorg uit 1993 werd een aanzet gegeven tot de concentratie van de zorg van multitrauma-patiënten in een beperkt aantal traumacentra. Aan de voorwaarden die daarvoor werden gesteld is deels voldaan, te weten de verbetering van de kwaliteit van de ambulancezorg. Ik ben van mening dat als gevolg hiervan de volgende stap in het verbeteringsproces van de traumazorg kan worden gezet in de vorm van de ontwikkeling van een traumazorgsysteem. In een dergelijk systeem zullen alle ziekenhuizen participeren. De gedachte gaat daarbij uit van een centrale rol voor de huidige neurochirurgische hoofdcentra. Van deze ziekenhuizen mag worden verwacht dat zij een adequate opvang van ernstige ongevalsslachtoffers kunnen realiseren. De ziekenhuizen en de RAV's moeten schriftelijke afspraken maken over de opvang van ongevalsslachtoffers, zodat voor alle partijen duidelijk is bij welke ziekenhuizen ongevalsslachtoffers kunnen worden gepresenteerd. Op 20 maart 1997 heeft de Nederlandse Vereniging voor Traumatologie haar beleidsplan inzake de traumazorg gepresenteerd. Dit beleidsplan biedt de bij de traumazorg betrokken partijen waardevolle elementen voor het realiseren van een traumazorgsysteem. Ik zal met de betrokken partijen nader afspraken maken over de concretisering van het traumazorgnetwerk.
Een traumazorgnetwerk dat alle ziekenhuizen de rol kan laten spelen die zij aankunnen, zal mijns inziens vooralsnog niet leiden tot grootscheepse bouwkundige verbouwingen in de ziekenhuizen.
Het – wat mij betreft geleidelijke – proces van herverdeling kan voor met name de ziekenhuizen die de zwaardere traumapatiënten binnen hun instelling aangeboden zullen krijgen een verzwaring van lasten betekenen.
Als gevolg van deze herverdelingsoperatie is het selectie-instrument op basis waarop ambulancepersoneel de aard en de ernst van de aandoening – en daarmee de keuze van het geschikte ziekenhuis – beoordeelt, van groot belang. In de vorm van regionale protocollen, opgesteld in onderling overleg door de ziekenhuizen en de RAV, kan de ambulanceverpleegkundige een instrument worden aangereikt ten aanzien van de beslissing of een ongevalsslachtoffer al dan niet naar een traumacentrum moet worden vervoerd. In overleg met de CPA wordt uiteindelijk bepaald naar welk ziekenhuis de patiënt wordt vervoerd.
In het kader van het project C2000, dat gericht is op het bouwen van een nieuwe infrastructuur voor radiocommunicatie ten behoeve van brandweer, ambulancezorg en politie is aandacht voor het belang van directe communicatie tussen ambulanceverpleegkundige, de CPA en het ontvangende ziekenhuis. Als C2000 volledig is geïmplementeerd, zal het veel beter dan nu het geval is mogelijk zijn direct te communiceren over de toestand van de patiënt en de in te zetten behandeling.
De categorie multitraumapatiënten is redelijk beperkt van omvang in relatie tot het totaal aantal ongevalsslachtoffers, zeker als dat bezien wordt in het totale patiëntenaanbod per ziekenhuis. Ik ga er dan ook vanuit dat het instellen van traumacentra geen nadelige gevolgen heeft voor de andere ziekenhuizen. De vergroting van de expertise door de opvang en behandeling van ernstige ongevalsslachtoffers in bepaalde ziekenhuizen te concentreren, weegt sterker dan het beperkte verlies aan ervaring bij de andere ziekenhuizen, die bovendien in het traumazorgsysteem een zekere rol kunnen blijven houden.
Gelet op de omvang van het aantal multitraumapatiënten in relatie tot het totaal van het aantal ongevalsslachtoffers en gelet op het feit dat een deel van de multitraumapatiënten nu reeds (direct of indirect) naar de neurochirurgische hoofdcentra wordt vervoerd, zullen de extra kosten voor een traumazorgsysteem beperkt zijn.
Deze kunnen worden opgevangen binnen de huidige financiële kaders voor de ziekenhuiszorg en specialistische zorg.
Bij de beoordeling van aanvragen voor bouwkundige aanpassingen zal worden meegewogen welke functie het aanvragende ziekenhuis heeft in het systeem van de traumazorg c.q. spoedeisende medische hulpverlening.
De zorg voor ernstige ongevalsslachtoffers zal worden georganiseerd in een traumazorgnetwerk. De gedachte is om de ziekenhuizen met een functie als neurochirurgisch hoofdcentrum bij de ontwikkeling van het netwerk een centrale rol te geven. In het traumazorgsysteem kunnen alle ziekenhuizen participeren. Uitgangspunt van een traumazorgnetwerk is dat ernstige ongevalsslachtoffers direct opgevangen en behandeld kunnen worden in een ziekenhuis dat daar zowel qua voorzieningen als qua personeel op is voorbereid. Tussen de ziekenhuizen en de regionale ambulancevoorzieningen worden verdelingsafspraken gemaakt. Deze afspraken moeten onder andere worden opgenomen in het regionaal ambulanceplan en worden verwerkt in protocollen ten behoeve van het ambulancepersoneel.
DEEL III GENEESKUNDIGE HULPVERLENING BIJ ONGEVALLEN EN RAMPEN
De huidige situatie ten aanzien van de organisatie voor de geneeskundige hulpverlening bij rampen is reeds vastgelegd in de rapportage van de Inspectie Brandweerzorg en Rampenbestrijding en de Inspectie voor de Gezondheidszorg (november 1995). Een analyse van de knelpunten heeft duidelijk gemaakt dat de verbeteringen zich moeten concentreren op:
– een vloeiende overgang van de dagelijkse geneeskundige hulpverlening bij ongevallen (spoedeisende medische hulpverlening) op de geneeskundige hulpverlening bij rampen (GHR);
– het vaststellen van kwaliteitseisen aan de spoedeisende medische hulpverlening bij ongevallen en rampen;
– het scheppen van voorwaarden om de organisatie van de SMH en GHR te verbeteren;
– het vergroten van de betrokkenheid van het lokale openbare bestuur bij deze materie.
Op basis hiervan is in de eerste helft van 1996 in nauw overleg met betrokkenen uit de gezondheidszorg, openbare orde en veiligheid en openbaar bestuur bezien welke veranderingen op dit gebied noodzakelijk zijn en hoe deze veranderingen kunnen worden bewerkstelligd.
Daartoe is door deskundigen uit het veld een gewenste situatie voor de lange termijn in beeld gebracht. Het resultaat is neergelegd in het een visiedocument «Geneeskundige hulpverlening: bij ongeval en ramp». Een visie die door ons is onderschreven, in die zin dat het een goed uitgangspunt vormt voor het bepalen van concrete beleidsvoornemens ter verbetering van de geneeskundige hulpverlening bij rampen. Hierover is de Tweede Kamer geïnformeerd per brief van 12 juli 1996.
Vier uitgangspunten liggen ten grondslag aan het visiedocument:
– De GHR is te beschouwen als een voortzetting van de SMH en vindt haar basis in een kwalitatief verantwoorde en goed georganiseerde SMH.
– Onafhankelijk van het type ongeval of ramp moet de geboden geneeskundige hulpverlening aan een groot aantal slachtoffers tegelijkertijd van dezelfde kwaliteit zijn als die aan één slachtoffer;
– Interdisciplinaire samenwerking tussen gezondheidszorg, brandweer en politie is van groot belang, zeker bij grote ongevallen en rampen;
– Rampenbestrijding is een kerntaak van de overheid, in eerste instantie voor de lokale overheid.
In dit visiedocument wordt gepleit voor:
– het versterken van de regionale samenwerking door onder verantwoordelijkheid van het openbaar bestuur één functionaris aan te stellen, die tot taak heeft om tot een gemeenschappelijk aansturing van SMH en GHR te komen;
– het verbeteren van de kwaliteit van SMH en GHR door een versnelling van de inzet van deskundig personeel op de plaats van het ongeval of ramp;
– het verbeteren van de kwaliteit van de intramurale traumazorg, in aansluiting op de extramurale zorg;
– het verbeteren van de samenwerking tussen de gezondheidszorg enerzijds en de brandweer en de politie anderzijds, waarbij de bestaande fundamentele verschillen op het gebied van de besturing en de financiering niet als onoverkomelijk worden gezien;
– het vergroten van de betrokkenheid van de gemeentebesturen voor GHR door hen ook bij de SMH te betrekken.
3 Onderbouwing en draagvlak visiedocument
Ter verkrijging van een stevig fundament voor het toekomstig beleid zijn twee onderzoeken uitgevoerd met als doel het visiedocument te onderbouwen en verder te concretiseren. Zo zijn de in het visiedocument beschreven kwaliteitseisen voor de gewenste situatie van de SMH en GHR gevalideerd door TNO. Gebleken is echter dat er weinig referentiemateriaal beschikbaar is. Daarnaast is het primaire proces van de SMH/GHR-keten beschreven.
Ter verkrijging van het zo noodzakelijke draagvlak zijn de (koepel)organisaties gevraagd de ontwikkelde visie op de SMH en GHR te onderschrijven en mee te werken aan de verdere uitwerking van deze visie. Alle geconsulteerde (koepel)organisaties hebben kenbaar gemaakt de visie op hoofdlijnen te onderschrijven en bereid te zijn mee te werken aan een verdere uitwerking hiervan. Op enkele aspecten uit de reacties willen wij hieronder kort ingaan.
Sommige organisaties wijzen er op dat de beleidsvisie zich grotendeels beperkt tot de traumatologische aspecten van de spoedeisende medische hulpverlening en de geneeskundige hulpverlening bij rampen.
Zij stellen dat spoedeisende hulpverlening méér is dan traumatologie.
Zo is bijvoorbeeld ook veelvuldig sprake van spoedeisende cardiologische hulpverlening. Men bepleit ook aandacht voor de psycho-sociale aspecten van hulpverlening bij ongevallen en rampen. Ook acht men de hulpverlening bij chemische ongevallen nog niet voldoende beschreven.
Voor zover deze kritiek betrekking heeft op de hulpverlening bij ongevallen en rampen is zij ons inziens verwerkt in het projectprogramma. Aan de andere kant moeten we erkennen dat we een selectie moeten maken van onderwerpen die moeten worden uitgewerkt. Dat betekent dat niet alle aspecten van de medische zorg in gelijke mate op hetzelfde moment aan de orde kunnen komen.
Een aantal reacties heeft betrekking op twijfels over de kwantitatieve aannames uit het visiedocument. Deze aannames betreffen bijvoorbeeld de verkorting van de aanrijtijd van ambulances en de frequentie en intensiteit van het aantal spoedeisende-hulpcontacten van artsen en verpleegkundigen. Zoals gesteld is hier onderzoek naar verricht.
De conclusies van dit validatie-onderzoek zijn in het projectprogramma verwerkt.
Veel reacties gaan in op het financiële realiteitsgehalte van de beleidsvisie. Dit is een terecht punt van zorg. Hierboven hebben wij reeds aangegeven dat inzicht in de financieringssystematiek met voorrang moet worden verkregen. Bovenstaand TNO-onderzoek geeft enig inzicht in de kosten en baten van de Britse investeringen in de spoedeisende medische hulpverlening. Wij achten het een goede zaak dat in het projectprogramma is voorzien in «medical technology assessment»(MTA) van spoedeisende medische hulpverlening. Op basis van de uitkomsten van dit onderzoek kunnen goed onderbouwde financiële beslissingen plaatsvinden.
De concentratie en taakverdeling van de intra- en extramurale traumazorg, die nodig is om tot kwaliteitsverbetering van de traumazorg te komen, wordt niet zonder meer onderschreven door de Nederlandse Vereniging van Ziekenhuizen (NVZ). De NVZ vreest kwaliteitsverlies bij ziekenhuizen die niet als traumacentrum zouden worden aangewezen. Naar onze mening is verdere taakverdeling en concentratie in de ziekenhuiszorg onontkoombaar, zeker op het gebied van de traumazorg. Uiteraard dient dit niet ten koste te gaan van de kwaliteit van zorg in de algemene ziekenhuizen.
Deze materie is in deel II van deze nota aan de orde gesteld.
Tenslotte gaat een aantal reacties in op eventuele wijzigingen in de bestuurlijke verantwoordelijkheden voor de SMH en GHR. Daarbij is de rol van de gemeenten en daarmee de rol van de GGD-directeur aan de orde gesteld. Op dit moment hebben wij niet de wens om de bestuurlijke verantwoordelijkheden te wijzigen.
Uitgaande van een natuurlijk proces van kleinschalig naar grootschalig optreden moet er met name op het gebied van gezondheidszorg rekening worden gehouden met schaalvergroting. Deze schaalvergroting is noodzakelijk vanuit het oogpunt van efficiency en effectiviteit. Schaalvergroting binnen de gezondheidszorg impliceert aansturing op een bovengemeentelijke schaal. Tegelijkertijd is op het terrein van openbaar bestuur sprake van gemeentelijke herindeling en worden de regionale taken herverdeeld over provincie en gemeenten.
In afwachting van de ervaringen die gedurende het komend jaar worden opgedaan op het gebied van SMH/GHR en de uitkomsten in het kader van de discussie inzake Vernieuwing Bestuurlijke Organisatie gaan wij vooralsnog uit van de schaal die is vastgesteld in de bestaande structuren (Brandweerwet 1985 en de daaruit voortvloeiende Wet geneeskundige hulpverlening bij rampen).
Op basis van de bevindingen van beide onderzoeken en de reacties van de koepelorganisaties is het visiedocument verder uitgewerkt, hetgeen geresulteerd heeft in het document: «Eindbeeld voor de SMH en GHR» (zie bijlage).
4 Beleidvoornemens in de vorm van een projectprogramma
Op basis van het document «Eindbeeld voor de SMH en GHR» hebben wij de afgelopen maanden, wederom met betrokkenen uit de wereld van de gezondheidszorg, openbare orde en veiligheid, en openbaar bestuur, gewerkt aan het formuleren van beleidsvoornemens in de vorm van concrete producten.
Daartoe is het projectprogramma «Geneeskundige Hulpverlening bij Ongevallen en Rampen (GHOR)» opgesteld (zie bijlage).
Uitvoering van dit projectprogramma zal naar onze mening niet alleen tot verbetering in de hulpverleningsketen moeten leiden, maar ook een extra impuls moeten geven aan de beleidswijzigingen die eerder in deze notitie over de ambulancezorg en de traumazorg zijn aangegeven.
De doorlooptijd van het gehele project GHOR zal naar schatting twee tot drie jaar vergen. Een precieze tijdsplanning is op dit moment niet te geven, dit hangt onder meer af van de resultaten van enkele ontwikkelingstrajecten en van de inzet van het veld. Daarom is er voor gekozen een projectresultaat te benoemen voor de periode van één jaar, ingaande per 1 mei 1997. Mei 1998 zal de balans worden opgemaakt en worden bepaald welke resultaten bereikt zijn en welke vervolgactiviteiten moeten worden geprogrammeerd. Per 1 januari 2000 zal bepaald kunnen worden in welke mate de doelstellingen op lange termijn (Eindbeeld van de SMH en GHR) dichterbij zijn gebracht.
5 Korte inhoud van het projectprogramma
Het projectprogramma Geneeskundige Hulpverlening bij Ongevallen en Rampen moet medio 1998 leiden tot geaccepteerde landelijke kaders voor de kwaliteit, informatievoorziening, financiering en organisatie van de geneeskundige hulpverlening bij ongevallen en rampen (GHOR). Medio 1998 moeten rijk, regio's en gemeenten hun voornemens voor de regionale versterking van de GHOR hebben vastgesteld.
Op landelijk niveau zal er dan een organisatorische infrastructuur moeten bestaan.
Zo luidt de doelstelling van het projectprogramma.
De basis van de versterking van de GHR is de verbetering van de kwaliteit van de SMH. Daartoe dienen gemeenschappelijk gedragen normen voor de SMH-keten als geheel te worden ontwikkeld en vastgesteld, zowel voor ongevallen met enkelvoudige slachtoffers, als voor grootschalige ongevallen en rampen. Het eerste onderdeel van het projectprogramma richt zich dan ook op de ontwikkeling van een kwaliteitsbeleidvoor de gehele hulpverleningsketen.
Deze kwaliteitsverbetering kan alleen tot stand komen als alle factoren in de SMH-keten beschikken over de juiste informatie als spiegel van het fysieke SMH-proces.
Het verbeteren van de informatievoorziening is het tweede deel van het projectprogramma. Verbetering op dit gebied zijn ook nodig om prestaties van de SMH/GHR te registreren en evalueren met het oog op een adequate financieringssystematiek.
Het derde deel van het projectprogramma heeft tot doel om te komen tot een breed gedragen voorstel voor een financieringsregeling.
Daarin moet worden aangegeven welke producten voor bekostiging in aanmerking komen, wat de hoogte is van de benodigde bedragen per product en hoe in de dekking van deze bedragen moet worden voorzien.
Om op korte termijn een impuls te geven aan de regionale initiatieven ter versterking van de GHOR, zal een stimuleringsregeling worden ontworpen. Daarmee worden de regio's gefaciliteerd verbeteringen van de GHOR aan te brengen langs de lijnen van bovenbedoelde beleidsvisie. Het ontwerpen en uitvoeren van deze regeling is het vierde element uit het projectprogramma.
Ten vijfde zal in drie proefregio's getracht worden de beleidsvisie zoveel mogelijk integraal uit te voeren. Er zal dan gebruik gemaakt worden van de (tussentijdse) resultaten van de eerste drie deelprojecten. Voor de proefregio's zal een experimentele infrastructuur moeten worden gecreëerd met betrekking tot kwaliteit, informatievoorziening en financiering. Bovengenoemde MTA-onderzoek zal in deze regio's worden uitgevoerd.
Naast deze vijf deelprojecten zal er gewerkt worden aan een landelijke ondersteuningsstructuur voor de GHOR. Hiertoe wordt een speciaal instituut opgericht.
Voorts zal door middel van «medical technology assessment» (MTA) de onderbouwing worden geleverd voor latere besluitvorming over de omvang van de totaal benodigde financiële middelen.
6 Advies van de begeleidingscommissie
Wij hebben een speciale begeleidingscommissie ingesteld om een oordeel te geven over de kwaliteit van het projectprogramma.
Deze commissie stond onder leiding van prof. drs J. van Londen, voorzitter van de Raad voor de Volksgezondheid en Zorg en heeft een positief advies uitgebracht (zie bijlage).
De begeleidingscommissie acht het projectprogramma een goede uitwerking van de beleidsvisie.
Ze staat achter de keuze om aan het werk te gaan met de in haar ogen noodzakelijke versterking van de SMH, ten einde daarmee de basis te leggen voor opschaling naar GHR-situaties.
De commissie maakt bij het projectprogramma enkele opmerkingen.
Ten eerste vraagt zij aandacht voor de noodzakelijke versterking van de bestuurlijke betrokkenheid. Wij zijn het met de commissie eens dat dit een belangrijk aandachtspunt voor het project moet zijn. Waar mogelijk zullen wij bestuurders van gemeenten en provincies bij de aansturing, uitvoering en evaluatie van het projectprogramma betrekken.
Ten tweede wijst de commissie op het hoge ambitieniveau van het projectprogramma. De hoge druk op de ketel die er bij de ontwikkeling van de beleidsvisie en de samenstelling van het projectprogramma was, moet zeker worden voortgezet, zo vinden wij met de commissie.
De uitwerking van het projectprogramma vraagt niet alleen een stevige inzet van beide ministeries, maar vooral ook van de betrokkenen in het veld. Naarmate we verder komen met de uitvoering van het programma zullen de betrokkenheid en verantwoordelijkheid van anderen (bijvoorbeeld zorginstellingen, gemeenten, parlement, zorgverzekeraars) uiteraard toenemen.
Het bieden van een spoedig inzicht in de mogelijkheden van een nieuwe financieringssystematiek, zoals de commissie pleit, heeft ook wat ons betreft prioriteit.
Ten derde acht de commissie gezien de complexiteit van het project een strakke aansturing noodzakelijk en wil de commissie tegelijkertijd het bestuurlijk draagvlak voor het project vergroten. De commissie stelt voor de uitvoering van het projectprogramma te laten plaatsvinden door een gezaghebbende persoon die buiten de lijnen van de departementen staat en direct aan ons rapporteert.
Wij zijn met de commissie van mening dat een strakke aansturing en vergroting van het bestuurlijk draagvlak noodzakelijk is. Gelet op de complexiteit van het project, met name de samenhangen met vele andere beleidsterreinen, zou ons inziens niet verstandig zijn buiten de reguliere beleidsontwikkeling van de ministeries om te werken.
Zo zouden afstemmingsproblemen en vertragingen kunnen ontstaan.
Het is echter van groot belang het veld (openbaar bestuur en hulpverlening) nauw te betrekken bij de aansturing van het project.
Om die reden zullen wij een adviesgroep, die tot taak heeft als klankbord te dienen voor de projectleiding en ons te adviseren over de uitwerking van het projectprogramma.
Deze adviesgroep zal worden samengesteld uit deskundigen uit de gezondheidszorg, openbaar bestuur, brandweer en politie.
Voor elk deelproject zullen wij een projectleider aanstellen, die onder onze verantwoordelijkheid belast is met de uitvoering van het projectprogramma.
De ondersteuning van de projectleiders en de adviesgroep zal door onze ministeries – en waar nodig andere organisaties – geschieden.
Daarvoor zullen wij een gemeenschappelijk projectbureau oprichten, waaraan medewerkers van onze ministeries en eventueel andere deskundigen worden toegevoegd.
De betrokken organisaties zullen wij uiteraard betrekken bij de uitwerking van het projectprogramma.
De hier gevolgde werkwijze biedt voldoende flexibiliteit om het programma dit of volgend jaar aan te passen aan nieuwe inzichten.
Gelet op de grote betrokkenheid van degene die de beleidsvisie en het projectprogramma hebben opgesteld, hebben wij er alle vertrouwen in dat bijgaand projectprogramma voortvarend wordt uitgevoerd en zal leiden tot daadwerkelijke verbeteringen van de geneeskundige hulpverlening bij ongevallen en rampen.
De beleidsvisie op de geneeskundige hulpverlening bij ongevallen en rampen, wordt, als richtinggevend document, breed gedragen. Als uitwerking van deze visie zijn met betrokkenen uit het veld beleidsvoornemens geformuleerd in de vorm van een projectprogramma dat een doorlooptijd kent van één jaar. Een begeleidingscommissie heeft een positief advies uitgebracht over de kwaliteit van het projectprogramma. Het projectprogramma Geneeskundige Hulpverlening bij Ongevallen en rampen moet medio 1998 leiden tot geaccepteerde landelijke kaders voor de kwaliteit, informatievoorziening, financiering en organisatie van de geneeskundige hulpverlening bij ongevallen en rampen.
| ALS | Advanced Life Support |
| (Wet) BIG | Wet op de beroepen in de individuele gezondheidszorg |
| Cotg | Centraal orgaan tarieven gezondheidszorg |
| CPA | Centrale Post Ambulancevervoer |
| GGD | Gemeentelijke Gezondheidsdienst |
| GH(O)R | Geneeskundige hulpverlening bij (ongevallen en) rampen |
| GMS | Geïntegreerd Meldkamersysteem |
| IGZ | Inspectie voor de Gezondheidszorg |
| (Stg.) LOTT | (Stichting) Landelijke organisatie traumateams |
| MMT | Mobiel medisch team |
| MTA | Medical Technology Assessment |
| NAP | Nederlands Ambulance Platform |
| NEI | Nederlands Economisch Instituut |
| NVT | Nederlandse Vereniging voor Traumatologie |
| NVZ | Nederlandse Vereniging van Ziekenhuizen |
| RAP | Regionaal ambulanceplan |
| RAV | Regionale ambulancevoorziening |
| SMH | Spoedeisende medische hulpverlening |
| Wav | Wet ambulancevervoer |
| Wghr | Wet geneeskundige hulpverlening bij rampen |
| Wtg | Wet tarieven gezondheidszorg |
| WZV | Wet ziekenhuisvoorzieningen |
| ZFW | Ziekenfondswet |
| WTZ | Wet toegang ziektekostenverzekering |
Kopieer de link naar uw clipboard
https://zoek.officielebekendmakingen.nl/kst-25387-2.html
De hier aangeboden pdf-bestanden van het Staatsblad, Staatscourant, Tractatenblad, provinciaal blad, gemeenteblad, waterschapsblad en blad gemeenschappelijke regeling vormen de formele bekendmakingen in de zin van de Bekendmakingswet en de Rijkswet goedkeuring en bekendmaking verdragen voor zover ze na 1 juli 2009 zijn uitgegeven. Voor pdf-publicaties van vóór deze datum geldt dat alleen de in papieren vorm uitgegeven bladen formele status hebben; de hier aangeboden elektronische versies daarvan worden bij wijze van service aangeboden.
