Kamerstuk
| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer | Datum brief |
|---|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2007-2008 | 29549 nr. 12 |
Zoals vergunningen, bouwplannen en lokale regelgeving.
Adressen en contactpersonen van overheidsorganisaties.
U bent hier:

| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer | Datum brief |
|---|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2007-2008 | 29549 nr. 12 |
Aan de Voorzitter van de Tweede Kamer der Staten-Generaal
Den Haag, 12 november 2007
Het karakter van de gezondheidszorg verandert. Dankzij de medische vooruitgang worden veel ongeneeslijke ziekten steeds beter behandelbaar. We leven daardoor langer en dat is prachtig nieuws. Maar het betekent ook een toename van het aantal (oudere) chronisch zieken, steeds vaker met meervoudige aandoeningen. De zorg wordt complexer en daarom is het van belang dat zorgverleners goed samenwerken. Dat bereiken we door consequent de cliënt centraal te stellen als het ultieme perspectief voor het handelen van alle actoren in de zorg. Tijdige integrale diagnostiek aan de ene kant en een daarop passend zorgaanbod aan de andere kant. Daarvoor moet nog wel het een en ander gebeuren.
De Themacommissie Ouderenbeleid deed aanbevelingen over het omgaan met het te verwachten toenemend beroep op de zorg in haar rapport «Lang zullen we leven»1. Het kabinet heeft in zijn reactie op dit rapport2 aangekondigd een standpunt te bepalen over de medische geriatrische functie. Om meer inzicht in de medische geriatrische functie te krijgen heeft de minister van VWS de Raad voor Gezondheidsonderzoek gevraagd om advies over het benodigde onderzoek in de geriatrische zorgverlening en de wijze waarop de benutting ervan zou kunnen worden gestimuleerd. Ook vroeg de minister de Gezondheidsraad advies over co- en multimorbiditeit bij het ouder worden en een in Nederland te ontwikkelen sterke geriatrische hulpverlening aan ouderen met meerdere aandoeningen. In mijn brief van 31 mei 20073 heb ik een programma Ouderenzorg aangekondigd. Met deze brief doe ik deze toezeggingen gestand en reageer ik op bovengenoemde rapporten.
Allereerst beschrijf ik de aanleiding om het programma te starten en geef ik een typering van de geriatrische patiënt en van de specifieke eisen die hij stelt aan de zorg. Vervolgens reageer ik op het advies «Onderzoek medische zorg voor Ouderen» van de Raad voor Gezondheidsonderzoek en het briefadvies «Multimorbiditeit bij Ouderen»1. Dit laatste advies ontving ik van de Gezondheidsraad, vooruitlopend op het gelijknamige adviesrapport dat later dit jaar zal worden uitgebracht. Tot slot ga ik in op mijn beleidsvoornemens met betrekking tot de zorg voor de geriatrische patiënt/cliënt en de daaruit voortvloeiende activiteiten: het programma Ouderenzorg.
Het aantal ouderen in onze samenleving neemt de komende jaren fors toe. Op dit moment is bijna 14% van de Nederlandse bevolking 65 jaar of ouder. In 2025 zal dit tot ruim 20% gestegen zijn en in 2040 – op het hoogtepunt van de vergrijzing – zal dit ongeveer 25% zijn. Er komen niet alleen meer ouderen, wij worden ook steeds ouder. De levensverwachting voor mannen geboren in 2007 bedraagt 77,8 en voor vrouwen 81,7 jaar. Daarmee worden zij 7,4 respectievelijk 9 jaar ouder dan degenen die in 1950 werden geboren. Het aantal 100-plussers is in 10 jaar tijd met 40% gestegen tot bijna 1400 op 1 januari 2007. Het CBS verwacht dat de levensverwachting de komende decennia zeker bij mannen nog verder zal toenemen.
Met het stijgen van de leeftijd komen ook vaker (een combinatie van) ziekten en aandoeningen als artrose, hartziekten, hoge bloeddruk, dementie en depressie om de hoek kijken. Ook manifesteren zich meer stoornissen die van invloed zijn op het dagelijkse doen en laten, bijvoorbeeld problemen met mobiliteit, urine-incontinentie en zintuiglijke stoornissen.
Bij een aantal ouderen is sprake van een verhoogde kwetsbaarheid (frailty). Er is dan sprake van een dusdanig verlies van vitaliteit, zowel lichamelijk als geestelijk, dat op zichzelf kleine incidenten al snel leiden tot meerdere klachten en verdere verstoring van de zelfredzaamheid. De frailty leidt er bovendien toe dat snelle achteruitgang mogelijk is, er vaker complicaties optreden en de genezing trager verloopt. Deze groep ouderen heeft doorgaans een grote behoefte aan ondersteuning en zorg. Uit diverse rapporten en signalen uit het veld komt naar voren dat juist de groep frailty ouderen vaak niet de zorg krijgt die zij nodig heeft. Zij verliezen daardoor functies en doen vervroegd een beroep op langdurige zorg. Het aantal mensen waarbij sprake is van frailty bedraagt naar schatting 247 000. In de (nabije) toekomst zal dit aantal fors toenemen.
| aantal personen ouder dan 65 jaar | waarvan met co-morbide problematiek | waarvan met frailty | |
|---|---|---|---|
| 2006 | 2,2 miljoen | 1,4 miljoen | 247 000 |
| 2025 | 3,6 miljoen | 2,4 miljoen | 415 000 |
| 2040 | 4,2 miljoen | 2,9 miljoen | 505 000 |
De toename van het aantal ouderen en daarmee ook van het aantal mensen met ziekten en stoornissen leidt tot een verhoogd beroep op de zorg. Dit geldt het meest voor de ouderen die extra kwetsbaar zijn, deze duid ik aan met «geriatrische patiënt».
Mijnheer van Zaanen (80 jaar) heeft last van kortademigheid en vermoeidheid en bezoekt de cardioloog. Die schrijft hem ACE-remmers voor. Dat is een protocollaire behandeling tegen hartfalen. Maar het gaat niet beter, miijnheer voelt zich steeds vaker lusteloos en moe. De huisarts neemt contact op met de thuizorg. Die komt nu vaker. Ondanks de hulp blijft de vermoeidheid aanwezig. Op een avond is mijnheer van Zaanen bij het opstaan uit zijn stoel gevallen en wordt met een gebroken heup naar het ziekenhuis gebracht. Daar constateert men dat de bloeddruk heel laag is en zijn nieren niet goed meer werken. Er wordt direct gestopt met de ACE-remmers. De bloeddruk en de nierfunctie herstellen, er wordt een nieuwe heup geplaatst. Na drie maanden revalideren in een verpleeghuis gaat mijnheer van Zaanen weer naar huis, maar het lopen gaat nog moeizaam. Daarom zal voortaan iemand van de thuiszorg de boodschappen moeten doen.
Oudere patiënten stellen vanwege hun bijzondere kenmerken speciale eisen aan de deskundigheid van de medische zorgverleners. Veel ouderen kampen met leeftijdsspecifieke ziekten en stoornissen. Veel voorkomend, daarom ook wel de «geriatric giants» genoemd, zijn vergeetachtigheid, dementie, doof- en/of slechtziendheid, incontinentie en mobiliteitsstoornissen. Bij «geriatric giants» spelen gelijktijdig meerdere medische problemen met hun diagnostiek en eventuele interventies. En het gaat om de zorg die nodig is door de beperkingen als gevolg van die medische problemen. Het gaat zorg ter compensatie van ADL en HDL activiteiten door thuiszorgorganisaties en organisaties die de maatschappelijke ondersteuning realiseren. Deze problematiek is complex doordat er veel zorgverleners bij zijn betrokken, de zorgontvanger de regie heeft, maar niet altijd in staat wordt gesteld en/of in staat is om de afwegingen te maken die tot de best mogelijke oplossingen leiden.
Allereerst vraagt de diagnostiek bijzondere aandacht. Sommige ziekten manifesteren zich bij ouderen anders dan bij jongeren, wat het risico van onderdiagnostiek met zich mee brengt. Als bijvoorbeeld een chronisch hartfalen niet wordt opgemerkt of niet als zodanig herkend, kan dit op den duur leiden tot een hartinfarct, met alle gevolgen van dien. Door veranderingen in hun stofwisseling kunnen ouderen anders of sterker op medicijnen reageren. Dit maakt dat algemene medische richtlijnen voor de behandeling van bepaalde ziekten vooral bij de oudste ouderen niet altijd goed uitwerken. Dit kan leiden tot functieverlies en ziekenhuisopnames.
Zo kan het ook:
De huisarts van meneer van Zaanen heeft binnen zijn praktijk op basis van de geriatrische zeef vastgesteld dat meneer bij de groep kwetsbaren hoort. Meneer ziet daarom periodiek de verpleegkundige assistent. Deze stelt vast dat meneer achteruit gaat. Daarop besluit de huisarts het geriatrisch adviescentrum van het ziekenhuis in de stad te consulteren. Deze stelt vast dat meneer een beginnend hartfalen heeft en adviseert om te starten met een lage dosering ACE-remmers onder strikte controle van de bloeddruk. Ook wordt geadviseerd om te beginnen met oefentherapie om het uithoudingsvermogen en de coördinatie van zijn bewegingen te verbeteren. De huisarts neemt beide adviezen over. Bij een bezoek van de verpleegkundig assistent klaagt meneer van Zaanen over duizeligheid bij opstaan, de bloeddruk blijkt erg laag te zijn geworden. De huisarts besluit de ACE-remmers te staken. Inmiddels is ook het oefen- en revalidatieprogramma gestart mede op aandringen van zijn zoon die uit de gemeentelijke voorlichting heeft begrepen dat dit voor ouderen belangrijk is. Ook weet hij dat dit oefenprogramma van de thuiszorg en het verpleeghuis om de hoek bij vader beschikbaar is. Meneer van Zaanen knapt op en blijkt na een half jaar oefenen weer naar de begraafplaats van zijn vrouw te kunnen lopen.
Het komt vaak voor dat diverse vakspecialisten medicijnen voorschrijven die elkaar niet goed verdragen, zodat deze medicijnen niet werken of er ernstige bijwerkingen optreden. Iedere specialist behandelt de klachten van een patiënt namelijk vanuit zijn eigen kennisdomein. Vaak ontbreekt de multidisciplinaire kennis om patiënten met meerdere diagnoses goed te behandelen.
Als niet tijdig wordt ingegrepen of behandelingen niet goed uitwerken, kan het nodig zijn de patiënt in het ziekenhuis op te nemen. Onderzoek1 wijst uit dat in 2003 circa 36 000 mensen door medicijngebruik (onderling niet verdragen, bijwerkingen, overdoses) in het ziekenhuis belandden, vooral ouderen. Het medicatiedossier kan bij de vermindering van deze opnamen een belangrijke rol spelen. De medicijnvergiftigingen die het gevolg zijn van de veranderde stofwisseling van ouderen worden hierdoor niet voorkómen. Het medicatiedossier is weliswaar een zeer nuttig instrument, maar is op zichzelf niet voldoende om te verhinderen dat veel ouderen als gevolg van hun medicijngebruik in het ziekenhuis belanden. Dit vereist kennis van de farmacokinetiek bij ouderen en hangt tegelijkertijd samen met de organisatie van de zorg. Op basis van een ruwe schatting bedragen de kosten van deze ziekenhuisopnamen€ 225 mln.
Zo kan het ook:
In het Farmacotherapeutisch Transmuraal Overleg voeren vertegenwoordigers van zorgverleners afstemmingsoverleg over de keuze van medicijnen en het voorschrijfgedrag. Eens per half jaar neemt de huisarts van de heer van Zaanen de helft van zijn kwetsbare patiënten door op dit overleg. De geriatrische kennis met betrekking tot medicijngebruik wordt hierdoor beter verspreid en vastgelegd. De kwaliteit van de behandeling van de geriatrische patiënt verbetert. Ook draagt het overleg bij aan de multidisciplinariteit omtrent medicijngebruik.
Soms zijn de gevolgen van medicijngebruik zo ernstig dat de patiënt in het ziekenhuis overlijdt. Maar ook als de ziekenhuisopname voorspoedig verloopt, kunnen de gevolgen verstrekkend zijn. Uit de praktijk komt namelijk naar voren dat 50% van de oudere patiënten na een opname op een geriatrische afdeling van een ziekenhuis minder zelfredzaam wordt. Deze patiënten zullen in eerste instantie een beroep doen op (extra) thuiszorg. Een deel van deze patiënten kan echter niet meer zelfstandig wonen en zal naar een verpleegof verzorgingshuis gaan. Ongeveer 10% van de ziekenhuisopnames heeft tot gevolg dat de betrokken oudere patiënt in een verpleeghuis belandt. De verpleeghuiskosten van de 36 000 mensen die in het ziekenhuis belanden door hun medicijnen en het daaruit voortvloeiende tijdelijk of permanent functieverlies bedragen naar schatting ongeveer € 108 mln. De kosten voor thuiszorg na deze opnames zijn € 20 mln. De kosten blijven dus niet beperkt tot de curatieve zorg.
Chronische ziekten en stoornissen leiden vaak tot beperkingen. Als een patiënt/cliënt hiervoor aandacht vraagt, is de reactie veelal het bieden van compenserende zorg. Bijvoorbeeld wanneer iemand door zijn beperkingen niet meer kan koken of zich moeilijker kan verplaatsen wordt er voor maaltijden respectievelijk een busje gezorgd. Dit is niet altijd in het belang van de cliënt. Deze kan erbij gebaat zijn als hij gestimuleerd wordt gebruik te maken van zijn restcapaciteit. De nog beschikbare functies blijven dan langer beschikbaar en de cliënt is minder afhankelijk van hulp.
Een cliënt stelt het vragen van hulp vaak zo lang mogelijk uit. Wanneer het echt niet anders kan is hij geneigd om de hulp in het medische domein te zoeken. Bij chronische ziekten is de meerwaarde van medische interventies vaak, maar zeker niet altijd, beperkt. Op deze manier blijven de oplossingen voor de gevolgen van medische problematiek, met name op het gebied van wonen en welzijn onderbelicht.
Het ontbreekt de zorgverleners aan voldoende kennis om adequaat te kunnen reageren op de hulpvraag van de oudere patiënt, zeker als er sprake is van complexe problematiek. De zorgverlening werkt reactief, wanneer problemen uit de hand lopen wordt pas ingegrepen. De zorgverleners werken in een organisatorische context waarbij zij los van elkaar naar slechts een deel van de problemen van de patiënt kijken. De patiënt krijgt hierdoor het gevoel dat hij niet voldoende geholpen wordt en «van het kastje naar de muur» gestuurd wordt. Nergens wordt de afweging gemaakt welke combinatie van zorg uit het cure, care en maatschappelijk domein tot het beste resultaat voor de betrokkenen leidt. Het is in ieders belang dat de kwaliteit van de zorg voor ouderen op deze punten verbeterd wordt.
Adviezen Raad voor Gezondheidsonderzoek (RGO) en Gezondheidsraad (GR)
De RGO bood in augustus 2006 het «Advies Onderzoek medische zorg voor Ouderen» aan de minister van VWS aan. Uitgangspunt voor de RGO was de vraag hoe wetenschappelijk onderzoek kan bijdragen aan het waarborgen van de kwaliteit van de medische zorg voor ouderen. De RGO adviseert om het onderzoek op frailty, co-morbiditeit en beperkingen, op de wetenschappelijke onderbouwing van richtlijnen voor medici en verpleegkundigen en op de organisatie van de geriatrische zorg te richten. Daarnaast is het volgens de raad van belang ouderen in «regulier» klinisch onderzoek te includeren, omdat veel van de huidige kennis in de gezondheidszorg experimenteel is geëvalueerd bij jongere populaties met enkelvoudige problematiek. Co-morbiditeit en leeftijd zijn vaak redenen om mensen buiten het onderzoek te houden. De RGO adviseert vooral gebruik te maken van bestaande netwerken en te bevorderen dat onderzoeksgroepen een menging zijn van praktijk en onderzoek. Tenslotte is een van de aanbevelingen het onderzoek op een beperkt aantal onderwerpen te concentreren.
De GR heeft een briefadvies over multimorbiditeit uitgebracht hetgeen u eveneens heeft ontvangen. Het defintieve advies van de GR over «Multimorbiditeit bij ouderen» verschijnt dit jaar. De GR constateert in haar briefadvies dat de gezondheidszorg in Nederland onvoldoende is ingericht op de medische en verpleegkundige zorg voor ouderen met complexe multimorbiditeit. In de zorg aan deze ouderen zijn tenminste vier functies onontbeerlijk:
1. tijdige signalering van dreigende risico’s van complexe multimorbiditeit;
2. regie over de behandeling en zorg aan deze ouderen;
3. specialistisch advies door de tweede lijn;
4. toepassing van geriatrische kennis in de kliniek.
De GR acht het gewenst dat er regionale afspraken over een samenhangende geriatrische functie tot stand komen. Deze afspraken moeten bestuurlijk worden vastgelegd om onderling bindende afspraken te kunnen maken over de toegang en de inhoud van de zorg, over de vereiste consultatiemogelijkheden en de communicatie tussen de verschillende zorgverleners. De GR is van mening dat de geriatrische functie, na investeringen in de totstandkoming hiervan, tot kostenbesparing zal leiden.
De GR adviseert op vier gebieden initiatieven te nemen of te versterken om tot een goede geriatrische functie te komen. Het gaat om de organisatie en financiering daarvan, de informatie-infrastructuur, opleiding en nascholing en onderzoek. Als onderzoeksprioriteiten worden aangegeven:
• kennis over de omvang, de aard en aanknopingspunten voor preventie van complexe multimorbiditeit;
• effectieve mogelijkheden voor tijdige signalering van complexe multimorbiditeit;
• onderzoek naar verbetering van diagnostiek en ontwikkeling van betere behandelstrategieën en zorgstrategieën bij complexe multimorbiditeit.
Ik heb met waardering kennisgenomen van de inhoud van de adviezen van de RGO en de GR. De bevindingen van beide raden komen overeen met de signalen die ik uit het veld krijg, namelijk dat er meer kennis moet komen over de geriatrische patiënt en complexe co-morbiditeit en dat de zorg zo georganiseerd moet worden dat de geriatrische functie gecreëerd kan worden. De adviezen bieden mij belangrijke aanknopingspunten voor mijn beleid en de daaruit voortvloeiende activiteiten. Duidelijk is dat nog veel kennis over de geriatrie en de geriatrische functie moet worden opgedaan. Door onderzoek en praktijk sterk te verbinden is het mogelijk de opgedane kennis snel te verspreiden. De aanbevelingen rond samenwerking van de verschillende zorgverleners bevestigt mij in de overtuiging dat het programma Ouderenzorg een middel is om betere zorg tot stand te brengen.
Mijn ambitie voor de zorg is een situatie waarin de cliënt daadwerkelijk centraal staat. Dat geldt juist ook voor de oudere cliënt met meerdere aandoeningen. Dit doet recht aan de complexiteit van zijn aandoeningen en is mijns inziens ook de beste impuls voor kwalitatief goede en doelmatige zorg. De cliënt zelf is immers het schakelpunt tussen diagnose(s) en zorgaanbod. Voor de cliënt is een zorgaanbod van belang dat is afgestemd op zijn specifieke behoeften («wat heb ik met mijn problematiek nodig?») en wensen («hoe wil ik dat de zorg voor mij vormgegeven wordt?»). Dat is vaak niet afhankelijk van één diagnose met één bepaald zorgaanbod, maar gaat om een integrale afweging tussen de verschillende diagnoses en de mogelijke behandelingen of aanpakken én tussen de voorkeuren van de patiënt.
Als beeld kan dit als volgt weergegeven worden:
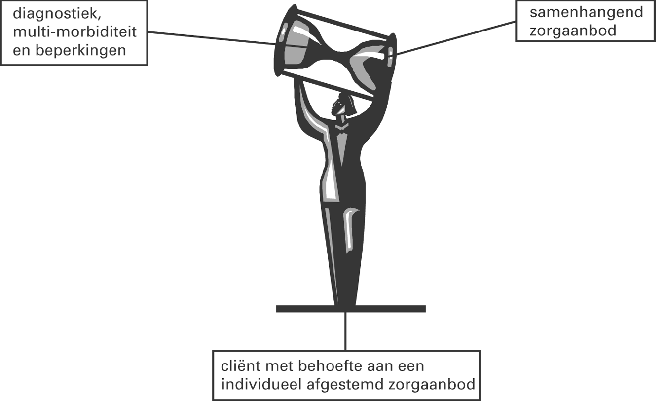
Om een afgestemd zorgaanbod te realiseren zijn drie punten van belang:
– hoe komen we tijdig tot de juiste diagnose in deze complexe situaties;
– hoe komen we tot een adequaat zorgaanbod;
– hoe stemmen we dat vanuit het perspectief van de cliënt goed af (ofwel hoe realiseren we ketenzorg of integrale zorg)?
Deze drie punten staan dan ook centraal in mijn aanpak. Allereerst is het van belang dat de zorgverleners voldoende kennis hebben, flexibel zijn en samenwerken. De geconsulteerde zorgverlener bekijkt een zorgvraag met een multidisciplinaire blik en betrekt waar nodig andere zorgverleners bij het stellen van een integrale diagnose (medisch en sociaal). Vervolgens is het van belang dat de cliënt díe informatie krijgt die hij nodig heeft om een weloverwogen keuze over het vervolg te maken. Die keuze omvat voor het curatieve gedeelte de behandelingsmogelijkheden en de consequenties daarvan, voor het care-gedeelte de mogelijke invulling van de noodzakelijke zorgen omvat ook de mogelijkheden voor ondersteuning op lokaal niveau (wonen en welzijn).
Met de realisatie van dit beeld en daarmee van de geriatrische functie verwacht ik dat meerwaarde wordt gecreëerd voor de cliënt, de zorgverlener en uiteindelijk ook voor de samenleving als geheel. Voor de cliënt omdat hij zelfredzamer is, zijn functies langer behoudt en de behandellast lager is. Voor de zorgverleners omdat zij binnen een samenwerkingsverband meer kennis en deskundigheid hebben en effectiever zijn. Dit zal hun positie versterken. Voor de samenleving omdat een goed functionerende geriatrische functie naar verwachting zal leiden tot relatieve kostenbesparing.
Ik heb ZonMw opdracht gegeven een programma Ouderenzorg op te stellen en dat in samenwerking met de relevante veldpartijen de komende vier jaar uit te voeren. Doelstelling van dit programma Ouderenzorg is het verbeteren van de uitkomsten van de zorg voor de oudere mens, zodat hij een op zijn behoeften en wensen afgestemd zorgaanbod krijgt terwijl de kosten daarvan beheersbaar blijven. Het programma kent drie kernelementen:
1. effectievere diagnostiek t.a.v. ouderen met meer aandoeningen;
2. experimenten om geriatrische zorg vorm te geven;
3. ontwikkeling van kennis en brede verspreiding van deze kennis.
Niet iedere oudere die een huisarts of specialist bezoekt is een geriatrische patiënt. Om de geriatrische zorg effectief in te kunnen zetten is het nodig te beschikken over een «zeef» waarmee de geriatrische patiënt kan worden opgespoord. Een dergelijke zeef kan worden ontwikkeld door de risico’s bij en op diverse ziekten, beperkingen en andere signalen onder bepaalde (leeftijds)groepen onder de bevolking in kaart te brengen. Binnen regionale samenwerkingsverbanden kunnen bij de geriatrische patiënt sneller de juiste medische en zorgdiagnose(s) worden gesteld. Vervolgens kan gerichter worden doorverwezen en eerder een behandeling en/of zorg worden ingezet die aansluit bij de behoefte van de cliënt.
Voor verbetering van de diagnostiek en een brede analyse van de vragen van de cliënt is het essentieel dat de zorgverleners voldoende kennis hebben, flexibel zijn en samenwerken. De samenwerking wil ik stimuleren door een organisatorische infrastructuur op te laten zetten. Deze infrastructuur moet leiden tot samenwerkingsverbanden die regionaal organisaties bestuurlijk verbindt om een betere geriatrische zorg te scheppen. De leiding voor het opzetten van deze infrastructuur ligt bij de universitaire medische centra en universiteiten conform het RGO-advies. Dergelijke netwerken zijn in sommige regio’s al actief en daar wil ik op voortborduren. Uiteindelijk moeten deze samenwerkingsverbanden gezamenlijk een landelijke dekking hebben. Bij de omvang van de regio’s denk ik aan de regio’s van de huisartsenwerkplaatsen. Naast een medische faculteit met onderzoekscapaciteit en geriatrische kennis omvatten deze samenwerkingsverbanden ook algemene ziekenhuizen, verpleeghuizen, thuiszorgorganisaties, cliëntenorganisaties en gemeentelijke diensten en bedrijven die werkzaam zijn op het gebied van maatschappelijke ondersteuning. Juist deze brede bezetting vindt ik essentieel. Deze partijen krijgen in het netwerk een gelijkwaardige rol. Het netwerk wordt zo ingericht dat het kan besluiten over noodzakelijke samenwerking, over ketens rond bepaalde problemen, maar ook over de beoogde experimenten.
Niet alleen het herkennen van kwetsbare ouderen is van belang, maar ook een integraal antwoord op hun vraag naar zorg en ondersteuning vereist samenwerking. De regionale infrastructuur is het voertuig om binnen de regio de geriatrische zorg verder vorm te geven. Met de geriatrische zorg bedoel ik structureel georganiseerde acties van van professionals en organisaties rond veel voorkomende geriatrische problemen. Hier kan integratie van zorgaanbod voor ouderen met meerdere aandoeningen vorm kan krijgen. Dit gaat door experimenten die worden geëvalueerd op meerwaarde voor cliënten. Bij meerwaarde denk ik bijvoorbeeld aan meer zelfredzaamheid, minder functieverlies, minder zorgconsumptie en minder behandellast.
De geïntegreerde eerstelijn speelt hierbinnen een sleutelrol. Verbetering van de integratie van het zorgaanbod wil ik bereiken door de huisarts, thuiszorg en maatschappelijke zorg c.q. 1e lijn met behulp van het samenwerkingsverband zodanig toe te rusten en ondersteunen dat hij de regie rond de behandeling van geriatrische patiënten kan voeren. De opdracht aan ZONmw bevat de voorwaarde dat de experimenten curatieve zorg, langdurige zorg en maatschappelijke ondersteuning bevatten. Zonder deze brede invalshoek is geen integrale afweging te maken voor de «behandeling» in brede zin van een geriatrische patiënt. De in het kader van het ZONprogramma uit te voeren activiteiten en experimenten moeten aantoonbaar kunnen maken welke meerwaarde een bepaalde organisatorische aanpak in zich herbergt. Ik wil na afloop van het programma inzicht hebben in de winst voor de cliënt van een geïntegreerd zorgaanbod en de manier waarop deze het best gerealiseerd kan worden, dan wel welke randvoorwaarden daarvoor essentieel zijn.
Succesvolle geriatrische zorg is afhankelijk van het ontwikkelen en toepassen van de benodigde kennis over de geriatrische patiënt. Ik nodig de samenwerkingsverbanden uit om binnen het programma voorstellen te doen om door middel van onderzoek en experimenten de geriatrische zorg verder te ontwikkelen. Aansluitend bij de adviezen van de RGO en GR denk ik daarbij aan activiteiten op de volgende terreinen:
– het vergaren van kennis over de omvang en de aard van complexe multimorbiditeit;
– het verkrijgen van aanknopingspunten voor preventie van complexe multimorbiditeit;
– de tijdige signalering van complexe multimorbiditeit;
– de verbetering van diagnostiek en de ontwikkeling van de behandelstrategieën bij complexe multimorbiditeit, ook in relatie met bestaande algemene richtlijnen;
– onderzoek naar de effectiviteit van (de organisatie van) de geriatrische functie.
De samenwerkingsverbanden kunnen een belangrijke rol spelen bij de verdere verspreiding van de opgebouwde kennis en resultaten uit de experimenten.
Ik verlang daarom binnen het programma voorstellen om om deze kennis en resultaten te verspreiden onder de andere samenwerkingsverbanden.
Voor het programma Ouderenzorg gericht op de verbetering van de samenhang in zorg is vanaf 2008 tot 2012 in totaal € 80 mln beschikbaar.
Bij de uitvoering van het programma Ouderenzorg wordt aangesloten bij de al lopende activiteiten in het kader van Zorg voor Beter, waarvan ik specifiek noem het Landelijk Dementie Programma en Innovatie in de care.
ZonMW zal na twee jaar een tussenevaluatie doen, waarin zij ingaat op de effectiviteit van de geriatrische netwerken en de kansrijkheid van de experimenten die op dat moment lopen.
Kopieer de link naar uw clipboard
https://zoek.officielebekendmakingen.nl/kst-29549-12.html
De hier aangeboden pdf-bestanden van het Staatsblad, Staatscourant, Tractatenblad, provinciaal blad, gemeenteblad, waterschapsblad en blad gemeenschappelijke regeling vormen de formele bekendmakingen in de zin van de Bekendmakingswet en de Rijkswet goedkeuring en bekendmaking verdragen voor zover ze na 1 juli 2009 zijn uitgegeven. Voor pdf-publicaties van vóór deze datum geldt dat alleen de in papieren vorm uitgegeven bladen formele status hebben; de hier aangeboden elektronische versies daarvan worden bij wijze van service aangeboden.
