Kamerstuk
| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2012-2013 | 29248 nr. 254 |
Zoals vergunningen, bouwplannen en lokale regelgeving.
Adressen en contactpersonen van overheidsorganisaties.
U bent hier:

| Datum publicatie | Organisatie | Vergaderjaar | Dossier- en ondernummer |
|---|---|---|---|
| Tweede Kamer der Staten-Generaal | 2012-2013 | 29248 nr. 254 |
Aan de Voorzitter van de Tweede Kamer der Staten-Generaal
Den Haag, 4 juli 2013
Als minister van VWS ben ik verantwoordelijk voor een goede werking van het zorgstelsel. Om deze verantwoordelijkheid waar te kunnen maken is goede informatie van groot belang. Zorgverzekeraars, zorgaanbieders, patiënten en de overheid hebben alle behoefte aan tijdige en volledige informatie over de zorg. De informatie, in het bijzonder de financiële informatie, komt echter pas laat beschikbaar. Daarnaast is sprake van een veelheid aan begrippen en bronnen waardoor het moeilijk is uit de informatie eenduidige conclusies te trekken. Voor zorgverzekeraars en zorgaanbieders is het daardoor lastig hun eigen bedrijfsvoering te beoordelen en te optimaliseren. Ook de onderhandelingen tussen zorgverzekeraars en zorgaanbieders worden hierdoor bemoeilijkt. Patiënten krijgen lang na hun behandeling een specificatie van de kosten die hiermee gepaard zijn gegaan. Op basis daarvan wordt het eigen risico afgerekend, maar die specificatie is voor de meeste patiënten nog verre van begrijpelijk. De overheid heeft betere informatie nodig om de beleidsresultaten duidelijk te presenteren en om eerder en beter te zien wanneer het beleid bijstelling behoeft.
Omdat informatievoorziening een zo belangrijke rol speelt in het stelsel en in het beleidsproces, heb ik de verbetering van de informatievoorziening als één van de prioriteiten van mijn beleid aangemerkt en op dit gebied diverse verbetertrajecten in gang gezet. Zoals aangekondigd in mijn brief van 29 november 2012 (Kamerstuk 29 248, nr. 243) stuur ik u deze eerste tussenrapportage over de verbetering van de informatievoorziening zorguitgaven. In het najaar van 2013 zal ik u ook informeren over de resultaten van het Programma Informatiehuishouding op Orde (PrIO). PrIO richt zich op duurzame oplossingen voor de informatieproblematiek in bredere zin.
Tijdige en accurate financiële informatie is nodig voor een goede uitgavenbeheersing. Ik heb de verantwoordelijkheid om de zorguitgaven binnen het afgesproken Budgettair Kader Zorg (BKZ) te houden, om zo kwalitatief goede zorg toegankelijk en betaalbaar te kunnen houden. Het BKZ vormt de meetlat waartegen de ramingen (vooraf) en de werkelijke uitgaven (achteraf) worden gelegd. Als het nodig is, omdat bijvoorbeeld ongewenste ontwikkelingen dreigen of zich voordoen, moet ik tijdig met gepaste maatregelen kunnen bijsturen.
De noodzaak om de informatievoorziening over de zorguitgaven te verbeteren, wordt breed gedragen. De Taskforce beheersing zorguitgaven heeft hierop gewezen in het rapport «Naar beter betaalbare zorg» (Kamerstuk 29 689, nr. 395). Ook uw Kamer heeft om verbetering van de informatievoorziening gevraagd, bijvoorbeeld tijdens de behandeling van de begroting van VWS over het jaar 2013 (Kamerstuk 33 400 XVI). Het rapport Uitgavenbeheersing in de zorg (Kamerstuk 33 060, nr. 2) van de Algemene Rekenkamer waarin wordt geconstateerd dat de financiële informatievoorziening moet worden verbeterd, beschouw ik als een ondersteuning van mijn beleid.
Stuurgroep Verbetering Informatievoorziening Zorguitgaven
Om voldoende focus en draagkracht te creëren bij de verbeteringen op het gebied van de financiële informatievoorziening heb ik, in het verlengde van de Taskforce beheersing zorguitgaven, eind vorig jaar een zware ambtelijke stuurgroep Verbetering Informatievoorziening Zorguitgaven ingesteld, zie mijn brief van 29 november 2012. Deze stuurgroep bestaat naast ambtenaren van mijn ministerie uit vertegenwoordigers van het ministerie van Financiën, het College voor Zorgverzekeringen (CVZ), de Nederlandse Zorgautoriteit (NZa) en een externe deskundige op het gebied van accountancy. De stuurgroep wordt ondersteund door een klankbordgroep met deskundigen uit het veld. De stuurgroep richt zich primair op de informatievoorziening in de curatieve zorg (medisch-specialistische zorg, eerstelijnszorg en curatieve GGZ), waarbij in eerste instantie de focus ligt op de verbetering van de financiële informatievoorziening over de medisch-specialistische zorg. De informatievoorziening in de langdurige zorg wordt betrokken bij de uitwerking van de hervormingen in de langdurige zorg op basis van het Regeerakkoord.
De opdracht aan de stuurgroep is:
1. Voorstellen ontwikkelen voor het versnellen van de financiële informatievoorziening en de implementatie van die voorstellen. Het doel is dat in maart t+1 voldoende betrouwbare informatie over t beschikbaar is.
2. Voorstellen ontwikkelen voor monitoring van de zorguitgaven gedurende het jaar (early warning, bijvoorbeeld door beter zicht op onderhanden werk) en de implementatie van die voorstellen.
3. Voorstellen ontwikkelen voor verbetering van de verklarende informatie (als eerste welke informatie is nodig, als tweede waar is die informatie beschikbaar en ten slotte hoe is de informatie te ontsluiten en op welke termijn) en de implementatie van die voorstellen.
Deze drie onderdelen kunnen niet los van elkaar worden gezien. Een sneller en vollediger beeld over de zorguitgaven aan het eind van een uitvoeringsjaar wint aan waarde wanneer die uitgaven ook in de loop van het jaar op eenduidige wijze kunnen worden gevolgd. Daarbij is het van belang dat de ontwikkelingen in de uitgaven ook kunnen worden verklaard, zeker als die afwijken van het beschikbare kader. Op die manier kunnen maatregelen ook beter aangrijpen bij de oorzaak van de afwijking.
VWS, zorgverzekeraars, zorgaanbieders, NZa, CVZ en verzekerden hebben belang bij een verbetering ten opzichte van de huidige situatie. VWS zal de betrokken partijen bij de uitwerking dan ook zorgvuldig consulteren. De voorstellen worden niet alleen getoetst op juridische aspecten (bijvoorbeeld verhouding tot Europese regels), de financieel-economische gevolgen (bijvoorbeeld hoogte BKZ, berekening EMU-saldo) en de administratieve lasten maar ook op de gevolgen voor de verzekerde.
Maatregelen
In deze eerste tussenrapportage komen vijf maatregelen aan de orde voor de medisch-specialistische zorg waarvan de implementatie al is gestart of op korte termijn kan worden gestart:
• het verkorten van de maximale doorlooptijd van DBC’s1 (1.1),
• het monitoren van de informatie uit de contracten (2.1),
• het inzichtelijk maken van het onderhanden werk (2.2),
• het ontsluiten van de declaratie-informatie met behulp van Zorgprisma (3.1) en
• het koppelen van de diagnose volgens ICD-102 aan de declaratie (3.2).
Met deze maatregelen kan voor de medisch-specialistische zorg al een duidelijke verbetering van de informatievoorziening worden gerealiseerd, maar om de doelstellingen van de stuurgroep volledig te realiseren moet nog meer gebeuren. Naast de bovenvermelde maatregelen heeft de stuurgroep nog een aantal maatregelen in voorbereiding, die nog nader onderzocht en uitgewerkt moeten worden. Deze zijn, evenals de bovenvermelde maatregelen hieronder beschreven.
Vanwege de complexiteit van de informatievoorziening in de zorg zal de implementatie van de maatregelen enige tijd in beslag nemen. De ambitie is uiterlijk eind 2014 alle maatregelen geïmplementeerd te hebben, zodat voor het uitvoeringsjaar 2015 de financiële informatievoorziening is verbeterd, conform de opdracht aan de stuurgroep. In de jaren daarna zal, met het verzamelen van ervaringsgegevens, de monitoring naar verwachting steeds beter gebruikt kunnen worden voor het voorzien van ontwikkelingen.
Uitwerking
Per doelstelling (versnelling, monitoring en verklarende informatie) wordt kort beschreven wat de doelstelling precies inhoudt, wat het knelpunt is en wat de achtergrond is. Vervolgens geef ik een overzicht van de maatregelen waarvan de implementatie al is gestart of op korte termijn wordt gestart. Daarna volgen de opties waarvoor de stuurgroep heeft aangegeven dat nog nadere uitwerking en keuzes moeten plaatsvinden.
Doelstelling
Voor een adequate uitgavenbeheersing is het nodig dat begin maart na afloop van een jaar voldoende nauwkeurige informatie over de realisatie van de uitgaven in het afgelopen jaar beschikbaar is. Zo kan het uitgavenbeeld in de zorg betrokken worden bij de budgettaire Voorjaarsbesluitvorming in het kabinet.
Knelpunt
In de huidige situatie is een eerste beeld van de zorguitgaven voor een belangrijk deel gebaseerd op ramingen en dient dus in de loop van de tijd nog regelmatig te worden bijgesteld. Daarbij geldt dat een op het oog gering ramingverschil van 1% in de medisch-specialistische zorg gelijk is aan ongeveer € 200 mln. Voor het tijdig treffen van eventuele maatregelen (bijvoorbeeld het toepassen van het macrobeheersinstrument (MBI)) is het wenselijk dat eerder realisatiecijfers beschikbaar zijn.
Ook bij zorgverzekeraars en zorgaanbieders bestaat lang onzekerheid over de zorguitgaven over een bepaald jaar. Bij zorgverzekeraars leidt dit tot hogere premie ter dekking van het risico en bij zorgaanbieders leidt dit tot een voorzichtige waardering van de jaaromzet.
Tussen het moment dat de patiënt zorg ontvangt en het moment dat de patiënt geïnformeerd wordt over de kosten die met die zorg gepaard zijn gegaan en met het bedrag aan eigen risico dat de patiënt daar zelf aan moet bijdragen, zit meestal een aanzienlijke periode. Hierdoor wordt de patiënt niet goed in staat gesteld de ontvangen zorg te relateren aan de daarvoor in rekening gebrachte kosten.
Achtergrond
Voordat de zorguitgaven medisch-specialistische zorg vaststaan, moet een aantal fasen worden doorlopen. Figuur 1 geeft een overzicht van deze fasen en van de maximale duur van elke fase.
Figuur 1 Informatiestroom van opening DBC tot aanlevering aan VWS en maximale duur per fase
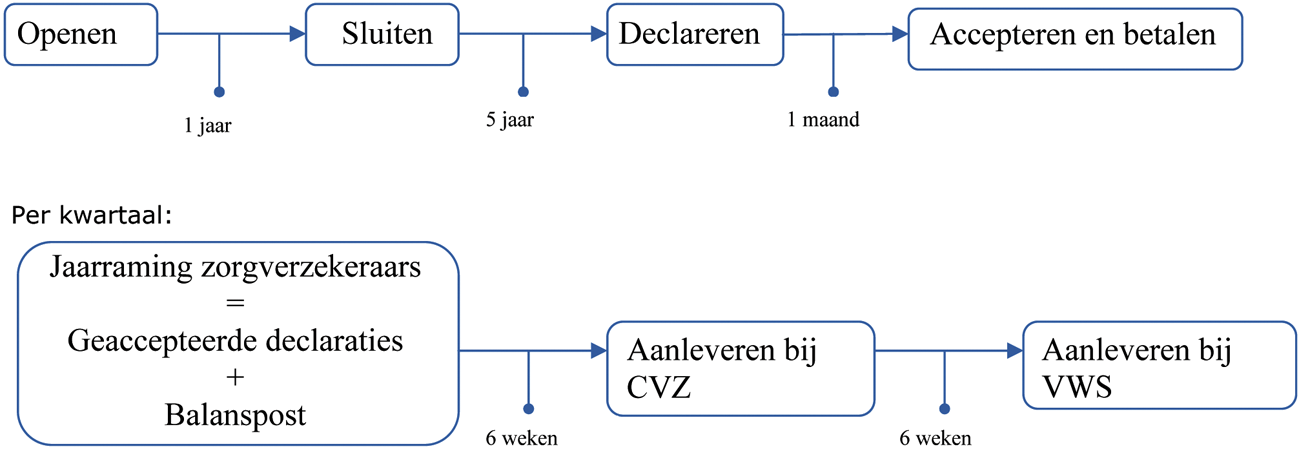
De eerste fase is de periode tussen openen en sluiten van de DBC. Een DBC is een weergave van de diagnose, alle activiteiten en verrichtingen die een patiënt in het ziekenhuis doorloopt gedurende een vastgestelde periode. Na afloop van de behandeling wordt pas duidelijk welk DBC-zorgproduct kan worden gedeclareerd en welke prijs daaraan kan worden verbonden. Het is dus inherent aan de DBC-systematiek dat pas in een later stadium bekend wordt welk DBC-zorgproduct wordt gedeclareerd en wat de financiële impact is. Hoewel dat geldt voor de afzonderlijke DBC-zorgproducten, werkt dat uiteraard door op macroniveau en op het niveau van het BKZ. Het BKZ is gedefinieerd op het schadebegrip, waarbij de schade wordt geboekt op het jaar van openen van een DBC. Daardoor duurt het lang voordat de schade over enig jaar bekend is.3
Als de DBC is gesloten, moet deze nog worden gedeclareerd door de zorgaanbieder bij de zorgverzekeraar. Vervolgens hebben de zorgverzekeraars enige tijd nodig voor acceptatie en betaalbaarstelling. Periodiek wordt de beschikbare informatie aangeleverd aan het CVZ. Er is veel variatie tussen zorgaanbieders en tussen zorgverzekeraars in de duur van deze trajecten. De ene zorgaanbieder declareert snel en adequaat, de andere wacht heel lang met declareren. Ook zorgverzekeraars verschillen in termijnen van betaalbaarstelling. Zolang niet alle DBC-zorgproducten zijn gedeclareerd door de zorgaanbieder en geaccepteerd door de zorgverzekeraar, blijft het beeld over de zorguitgaven dus voor zorgverzekeraars, zorgaanbieders, het CVZ en het ministerie deels gebaseerd op ramingen.
Daarbij is van belang dat aanpassingen in het systeem verwerkt moeten worden in de administraties van de zorgaanbieders. Dat kunnen tijdrovende processen zijn. Ook de tijdige afronding van contractonderhandelingen tussen zorgaanbieders en zorgverzekeraars kan lijden onder wijzigingen die de overheid oplegt, zeker als de wijzigingen groot zijn, cumuleren of als deze op een laat moment worden aangekondigd.4
Maatregelen
De NZa heeft op mijn verzoek advies uitgebracht over de effecten van een verkorting van de huidige maximale doorlooptijd van een DBC in de medisch-specialistische zorg van 365 dagen (zie bijlage «Advies verkorten doorlooptijden DBC-zorgproducten»)5. Bij de uitwerking van dit advies heeft de NZa de veldpartijen geconsulteerd. De NZa komt tot de conclusie dat verkorting van de maximale doorlooptijd tot 120 dagen haalbaar is. Wanneer wordt gekeken naar de effecten van het verkorten van de maximum doorlooptijd op de productstructuur als geheel, dan blijkt de impact te overzien. Het betreft vooral een verschuiving naar lichtere DBC-zorgproducten, maar de inhoud van de producten blijft grotendeels hetzelfde (zowel qua kostenhomogeniteit als medische herkenbaarheid). Door deze maatregel is de definitieve schade acht maanden eerder bekend, een aanzienlijke versnelling ten opzichte van de huidige situatie. Daarnaast blijkt dat het verkorten van de maximum doorlooptijd naar 120 dagen een gunstig effect heeft op de waarde van de DBC’s die zijn geopend, maar nog niet zijn gesloten, het onderhanden werk. De onderhandenwerkpositie neemt met 33% af.
Ik ben dan ook voornemens deze verkorting voor alle DBC-zorgproducten in de medisch-specialistische zorg, zonder uitzondering, door te laten voeren. De NZa wijst op een aantal risico’s, maar benoemt ook maatregelen om deze risico’s te mitigeren. Zo zal de NZa zorgverzekeraars en zorgaanbieders faciliteren met informatie om de tarieven in het vrije segment te kunnen aanpassen in verband met de verkorting van de doorlooptijd. In het gereguleerde segment zal de NZa zelf de benodigde tariefaanpassingen doorvoeren.
Ik zal de NZa opdracht geven deze maatregel voor alle DBC-zorgproducten binnen de medisch-specialistische zorg per 1 januari 2015 in te voeren. Deze invoering dient budgettair neutraal te verlopen6.
Zorgaanbieders en zorgverzekeraars verantwoorden in hun jaarrekeningen de kosten van de zorg op basis van verschillende begrippen. Zorgaanbieders verantwoorden de omzet van het afgelopen jaar; de waarde van de zorgactiviteiten die in het jaar hebben plaatsgevonden. Zorgverzekeraars verantwoorden de schade van het afgelopen jaar; de waarde van de DBC-zorgproducten die in het afgelopen jaar zijn geopend. Dit is dus inclusief de bij de DBC behorende zorgactiviteiten die na afloop van het jaar zijn uitgevoerd. Deze verschillende begrippen zorgen ervoor dat de zorguitgaven in een jaar bij zorgverzekeraars en zorgaanbieders verschillen in hoogte. Het BKZ sluit aan bij het begrip van de zorgverzekeraars. Ik onderzoek of het mogelijk is dat zorgverzekeraars, zorgaanbieders en VWS hetzelfde begrip kunnen hanteren voor de toepassing van het BKZ, het contract, de risicoverevening en het MBI. Daarmee ontstaat eenduidigheid in de communicatie. Uit de eerste analyse blijkt echter dat het zeer complex is.
De stuurgroep heeft uiteenlopende opties naar voren gebracht, elk met verschillende consequenties, ook voor de werkwijze van zorgaanbieders en zorgverzekeraars. Voordat een keuze kan worden gemaakt, is verdere bestudering en uitwerking nodig. Daarbij wordt ook gekeken hoe een andere werkwijze kan bijdragen aan de doelstelling van versnelling. Een extern bureau is gevraagd een eerste korte technische exercitie uit te voeren. Zoals eerder opgemerkt zijn bij dit proces de partijen die het betreft (zorgaanbieders, zorgverzekeraars, patiëntenorganisatie, NZa, CVZ enzovoorts) nauw betrokken.
Voor welk begrip ook wordt gekozen, een versnelling kan alleen volledig worden gerealiseerd wanneer het huidige traject tussen sluiting van de DBC tot aanlevering van de gegevens aan VWS fors wordt versneld. In de huidige situatie vergt dat te veel tijd. Versnelling is in het belang van zorgaanbieders, zorgverzekeraars en verzekerden. De realisatie van de versnelling is primair een zaak die tussen zorgaanbieder en zorgverzekeraar speelt. Deze partijen geven ook aan de processen substantieel te willen versnellen. De mogelijkheden om via wetgeving in te grijpen lijken op voorhand beperkt. Ik ben daar in dit stadium ook geen voorstander van. Binnen het huidige proces ben ik wel met partijen aan het kijken naar prikkels om versnelling te realiseren. In dit kader zal ook worden onderzocht of er een limiet kan worden gesteld aan de periode waarbinnen het eigen risico bij de verzekerde in rekening kan worden gebracht (bij voorkeur binnen zes maanden na afronding van de behandeling). Om dit te bereiken moet de zorgaanbieder sneller declareren en de zorgverzekeraar sneller accepteren. Partijen kunnen hierover adequate afspraken maken bij de contractering. Hiermee wordt bereikt dat de patiënt sneller inzicht heeft in de kosten van de behandeling. Dit geldt tevens voor zorgverzekeraars en zorgaanbieders.
Om de versnelling van het administratieve proces mogelijk te maken, is het nodig dat voor de zomer voorafgaand aan het jaar waarover tussen zorgverzekeraar en zorgaanbieder wordt onderhandeld, de onderhandelingspartners duidelijkheid hebben over het beschikbare macrobudgettaire kader en de regels die in het contractjaar gaan gelden. Nieuw beleid waartoe daarna nog wordt besloten en dat gevolgen heeft voor het beschikbare kader en de regels in het contractjaar, kan leiden tot vertraging in het proces van contractering, vervolgens in het proces van informatievoorziening en kan uiteindelijk de tijdige beschikbaarheid van de realisatiecijfers over de uitgaven in gevaar brengen. Dit effect dient in aanmerking te worden genomen bij besluitvorming over nieuw beleid.
Doelstelling
Gedurende het jaar is informatie beschikbaar op basis waarvan een beeld ontstaat waar de uitgaven in het lopende jaar op zullen uitkomen. Met deze informatie is het mogelijk om op toekomstig noodzakelijke maatregelen te anticiperen.
Knelpunt
Momenteel heeft VWS in de loop van het uitvoeringsjaar onvoldoende informatie over de ontwikkeling van de uitgaven, waardoor pas na afloop van een jaar kan worden bijgestuurd.
Achtergrond
Deels spelen hier dezelfde factoren een rol die ook van invloed zijn bij het knelpunt dat bij de versnelling van de informatievoorziening is beschreven. Na afloop van het jaar is de informatie over de realisatie nog beperkt, dit geldt uiteraard in nog sterkere mate voor de informatie gedurende het jaar.
Door de maatregelen die bij de versnelling genoemd zijn, de verkorting van de doorlooptijd van de DBC’s en de versnelling van het administratieve proces, wordt ook bereikt dat de informatie die gedurende het jaar beschikbaar is, wordt verbeterd. De hieronder weergegeven maatregelen leiden niet tot versnelling van de beschikbaarheid van realisatiecijfers, maar maken wel betere ramingen mogelijk wanneer realisatiecijfers nog beperkt beschikbaar zijn.
Maatregelen
De eerste indicatie over de ontwikkeling van de zorguitgaven ontstaat op het moment dat de zorg gecontracteerd wordt. Zorgaanbieders en zorgverzekeraars sluiten overeenkomsten over de te leveren zorg en de hoogte van de tarieven. In de huidige situatie worden in de contracten vaak uitgavenplafonds en/of lumpsumbedragen opgenomen. Zoals is afgesproken in het regeerakkoord heb ik de NZa de opdracht gegeven om deze informatie (liefst voor aanvang van het jaar) op te vragen, te analyseren en hierover te rapporteren. Voor de contractering 2013 zal dat voor het eerst gebeuren. Deze informatie komt binnenkort beschikbaar. Op basis daarvan kan ik bepalen of dit de gewenste informatie oplevert. Zo ja, dan zal deze informatie de komende jaren ook worden opgevraagd. Deze informatie vormt dan het startpunt voor de monitoring. Het eerste jaar zullen nog geen conclusies kunnen worden verbonden aan de contractinformatie. Na verloop van tijd zal deze informatie beter kunnen worden geïnterpreteerd. De informatie betreft de totale waarde van de inkoop, vermeerderd met de inschatting van de zorgverzekeraars van de waarde van de (nog) niet gecontracteerde zorg. In 2013 is circa 21% van de schadelast (nog) niet gecontracteerd. Dit levert een eerste raming op die kan worden afgezet tegen het beschikbare kader. Zorgverzekeraars en zorgaanbieders gebruiken de contracten voor hun jaarraming en om gedurende het jaar te monitoren, zodat tijdig kan worden bijgestuurd.
Voor een goed gebruik van de contractinformatie is tijdige contractering noodzakelijk. Ik heb een wijziging van artikel 13 van de Zvw (Kamerstuk 33 362, nr. 1) voorgesteld. Op basis daarvan hoeven zorgverzekeraars, als dat in de polis is opgenomen, zorg die in natura is verzekerd niet te vergoeden als die van een niet-gecontracteerde zorgaanbieder wordt betrokken. Voorwaarde is dat tijdig (zes weken voor het begin van het verzekeringsjaar) duidelijkheid wordt gegeven over welke zorgaanbieders wel en welke niet zijn gecontracteerd. Deze tijdigheid is van belang voor de verzekerden om weloverwogen een keuze te kunnen maken voor een zorgverzekeraar. Voor de zorgverzekeraars ontstaat met deze wijziging een prikkel om de contractering zes weken voor het begin van het verzekeringsjaar af te ronden, vooral omdat als de informatie niet op tijd bekend is, de zorgverzekeraar ook de zorg die door niet-gecontracteerde zorgaanbieders wordt geleverd moet vergoeden.
Informatie over contracten geeft voorafgaand aan een jaar inzicht in de gecontracteerde zorg. Ook als niet alle zorg vooraf wordt gecontracteerd en rekening moet worden gehouden met eventuele aanpassingen van de contracten gedurende het jaar, kan op deze manier wel een goede eerste indruk ontstaan. Zeker na een reeks jaren zal deze informatie in combinatie met andere instrumenten bijdragen aan de monitoring gedurende het uitvoeringsjaar. Zorgverzekeraars gebruiken deze informatie ook voor de jaarraming (zie 2.3).
Zorgverzekeraars leveren per kwartaal informatie over de al gedeclareerde en geaccepteerde DBC-zorgproducten en de te verwachten jaarschade. Voor de raming van de jaarschade moet het mogelijk worden informatie te benutten over DBC’s die wel zijn geopend en nog niet zijn gesloten, het onderhanden werk (OHW). Hiertoe is de OHW-grouper ontwikkeld, die van openstaande DBC’s bepaalt wat het zorgproduct zou zijn wanneer de DBC op het moment van afleiden zou zijn gesloten. De OHW-grouper levert de afgeleide set aan producten weer terug naar de zorgaanbieder. Dit zijn producten die de zorgaanbieder zou kunnen declareren indien de zorgtrajecten op het meetmoment zouden zijn afgesloten. De zorgaanbieder koppelt hier de in het contract overeengekomen tarieven aan. Zo bepaalt de zorgaanbieder de waarde van het OHW op basis van een uniforme en objectieve methode en levert deze informatie aan bij de zorgverzekeraar. Op deze manier kunnen zorgverzekeraars hun jaarraming verbeteren (zie 2.3).
Ik ben van mening dat alle zorgaanbieders van medisch-specialistische zorg op een aantal vaste momenten gedurende het jaar hun OHW moeten vaststellen met de OHW-grouper, zo nodig wil ik een formele verplichting opleggen. In het bestuurlijk hoofdlijnenakkoord is afgesproken dat partijen informatie over het OHW gaan leveren. Alle ziekenhuizen hebben inmiddels de betreffende software geïnstalleerd en zijn in verschillende stadia van aanlevering. Zelfstandige behandelcentra starten in 2014 met aanlevering.
Zorgverzekeraars kunnen de informatie over OHW in combinatie met de al gedeclareerde en geaccepteerde DBC-zorgproducten afzetten tegen de afspraken in de contracten. Zo nodig kunnen partijen al tijdens het jaar maatregelen nemen om binnen de afgesproken kaders te blijven. VWS kan tijdens het jaar al eventuele gewenste maatregelen voorbereiden.
Zorgverzekeraars schatten voor de eigen bedrijfsvoering de uitgaven over een jaar in. Elke zorgverzekeraar doet dat via een eigen methode en betrekt daarbij de beschikbare inzichten. Deze jaarraming wordt ook elk kwartaal via het CVZ bij VWS aangeleverd. De jaarraming wordt elk kwartaal tegen het BKZ afgezet. Een goede jaarraming met minder onzekerheid verbetert de monitoring. Door het tijdig sluiten van de contracten (2.1), inzicht in het onderhanden werk (2.2) en ICD-10 (3.2) zijn zorgverzekeraars in staat de jaarraming te verbeteren. Ook de versnelling van het declaratieverkeer (1.3.) en stabiliteit in het beleid en daarmee in de beschikbare trendinformatie verbeteren de jaarraming. Zorgverzekeraars Nederland (ZN) heeft een initiatief gestart om de inschatting van de jaarraming door zorgverzekeraars te verbeteren en wellicht te uniformeren. Ik zal mij door ZN en CVZ regelmatig laten informeren over de voortgang van dit proces.
Ik heb de NZa gevraagd om te onderzoeken of ook andere indicatoren denkbaar zijn voor de monitoring van het volume. Bijvoorbeeld indicatoren die dicht aansluiten bij het «primaire proces» en die een goede voorspellende waarde kunnen hebben voor de uiteindelijke zorguitgaven. Daarbij valt te denken aan het aantal eerste polikliniekbezoeken of het aantal patiënten. Hiermee kan ook de volumeontwikkeling in de zorg beter worden geduid.
Doelstelling
Om gericht te kunnen bijsturen, is het gewenst een goed beeld te hebben van de factoren die ontwikkelingen in de zorguitgaven verklaren. Het betreft bijvoorbeeld informatie over aantallen patiënten en volumeontwikkeling per specialisme.
Knelpunt
Een afwijking van het kader wordt in eerste instantie geconstateerd op macroniveau. De huidige beschikbare informatie geeft onvoldoende inzicht in de factoren die de uitgavenontwikkeling hebben veroorzaakt.
Achtergrond
Er is veel (gefragmenteerde) informatie aanwezig bij de verschillende partijen. Er worden daarbij geen eenduidige definities gehanteerd. De beschikbare informatie is daardoor moeilijk toegankelijk en niet goed vergelijkbaar.
Maatregelen
De belangrijkste optie om op korte termijn de beschikking te krijgen over verklarende informatie is via Vektis toegang te krijgen tot de informatie van het datawarehouse Zorgprisma. Het datawarehouse is ingericht op basis van de door zorgverzekeraars betaalde declaraties. Zorgprisma ontsluit op een gebruiksvriendelijke manier de gegevens die gekoppeld zijn aan de declaraties die bij de zorgverzekeraars binnenkomen. Deze informatie over (onder andere) aantallen zorgproducten, per regio en leeftijdscategorie is te raadplegen via dashboards. Deze informatie is naar verwachting niet alleen voor zorgverzekeraars relevant maar ook voor VWS. Ik ben met Vektis overeengekomen een pilot te starten (over uitgaven medisch-specialistische zorg, curatieve GGZ, en huisartsen), waarbij Vektis de declaratiegegevens uit Zorgprisma toegankelijk maakt voor VWS7. Dit gebeurt via dashboards die op de informatiebehoefte van VWS zijn toegesneden. Hierbij wordt al in 2013 een eerste stap gezet voor de concrete invulling van de informatiebehoefte van VWS. De informatievoorziening wordt in de pilot verder uitgewerkt op basis van bevindingen uit de praktijk. Na gebleken geschiktheid zal de ontsluiting van Zorgprisma zich de komende jaren ook uitbreiden naar andere sectoren binnen de zorg. Met Zorgprisma verwacht ik op termijn een instrument in handen te hebben waarmee een eerste verklaring kan worden gevonden voor de waargenomen ontwikkelingen. Het kan noodzakelijk zijn dat er aan de hand van de informatie uit Zorgprisma nog nader onderzoek gewenst is naar achterliggende oorzaken van de afwijking. Dit is maatwerk en afhankelijk van het onderwerp kunnen hiervoor verschillende bronnen worden gebruikt, zoals de informatie die bij het RIVM of het DBC-informatiesysteem (DIS) beschikbaar is.
Een inhoudelijke verbetering van de verklarende informatie kan bereikt worden door de medische diagnose volgens de internationale standaard van de tiende revisie van de International Classification of Diseases (ICD-10) te koppelen aan de declaratie van het DBC-zorgproduct. Registratie volgens ICD-10 is voor zorgaanbieders ook noodzakelijk om de zorg te kunnen relateren aan (internationaal afgesproken) kwaliteitsindicatoren. De diagnose volgens de internationale ICD-10-standaard bevat meer medische inhoud dan de diagnose die momenteel is opgenomen in de DBC. Door de ICD-10-diagnose te verrijken met eventuele nevendiagnoses ontstaat een geobjectiveerd inzicht in zorgzwaarte. Dit overwegende wil ik per 2014 overgaan tot het (laten) vastleggen en rapporteren van de ICD-10 bij zorgproducten in overeenstemming met de internationale standaarden en dit per 2015 wettelijk verplicht stellen. Hiertoe heb ik de NZa opdracht gegeven.
Naast de informatie die uit Zorgprisma beschikbaar is, beschikken het CVZ en de NZa ook over informatie. Samen met deze partijen zal ik onderzoeken in hoeverre deze informatie kan worden ontsloten ten behoeve van de verklaring van de ontwikkelingen in de zorguitgaven.
Overig
Standaardisatie aan de bron
Met de grote hoeveelheid informatie die wordt uitgevraagd bij de zorgaanbieders en bij de zorgverzekeraars en met de veelheid aan begrippen is een situatie ontstaan met relatief hoge administratieve lasten, maar die niet de gewenste transparantie oplevert. Om ook op landelijk niveau een dergelijk inzicht te verkrijgen is een vergaande vergelijkbaarheid en optelbaarheid van de onderliggende zorggegevens vereist. Consequenter en waar nodig verplicht gebruik van informatiestandaarden kan daar verbetering in brengen. Daarbij is voor de aanleverende partijen het principe van bronregistratie een goede mogelijkheid om de administratieve lasten terug te dringen. Uitgangspunt hierbij is dat gegevens eenmalig worden vastgelegd voor meervoudig gebruik. Standaarden als ICD-10 en Standard Business Reporting (SBR) bieden mogelijkheden om dit te realiseren.
Standard Business Reporting is binnen de overheid de opkomende standaard voor het verzamelen en verspreiden van verantwoordingsinformatie. SBR is speciaal ontwikkeld voor een kosteneffectieve en betrouwbare verantwoording over bedrijfsvoering, financiën en kwaliteit. De ontwikkelde SBR-methoden en -bouwstenen zijn ook goed toepasbaar in andere verantwoordingsdomeinen zowel binnen als buiten de zorg. Met SBR kan het gewenste inzicht in de daadwerkelijk geleverde zorg tegen lagere lasten en met een hogere betrouwbaarheid worden gerealiseerd. Alle zorginstellingen krijgen vanwege de verplichtstellingen in het fiscale domein en voor de jaarverslaglegging (Kamer van Koophandel) de komende jaren al met SBR te maken.
Via het Programma Informatiehuishouding op Orde (PrIO) verken ik de mogelijkheden om de kwaliteit en het (zonodig verplichte) gebruik van zorgbrede definities, informatiestandaarden, gegevenswoordenboek(en) en dataknooppunten structureel te verbeteren. In het najaar van 2013 zal ik u informeren over de resultaten van PrIO.
Curatieve GGZ en eerstelijnszorg
Bovenstaande analyse en maatregelen hebben betrekking op de medisch-specialistische zorg. Na de zomer wordt een dergelijke analyse ook gemaakt voor de curatieve GGZ en de eerstelijnszorg. Het doel is de maatregelen zoveel mogelijk op alle sectoren toe te passen. Ik ben dan ook voornemens de NZa om advies te vragen of evenals in de medisch-specialistische zorg verkorting van de doorlooptijd van DBC’s tot 120 dagen ook in de curatieve GGZ toepasbaar is.
Langdurige zorg
Zoals hiervoor is aangegeven, wordt de verbetering van de informatievoorziening in de langdurige zorg betrokken bij de uitwerking van de hervormingen in de langdurige zorg op basis van het Regeerakkoord. Momenteel is voor het grootste deel van de uitgaven al tijdig een goed beeld beschikbaar. Het is namelijk gebleken dat bij de contracteerruimte de stand van de afspraken zodanig dicht liggen tegen de realisatiecijfers dat gesteld kan worden dat deze zonder problemen betrokken kunnen worden bij de budgettaire Voorjaarsbesluitvorming. Over de persoonsgebonden budgetten (pgb’s) wordt maandelijks actuele informatie verkregen van het CVZ.
Voor de monitoring kan verder gebruik gemaakt worden van de rapportage van de NZa in mei over de uitputting van de contracteerruimte. Daarnaast rapporteert het Centrum indicatiestelling zorg (CIZ) ieder kwartaal over de ontwikkeling van uitstaande aanspraken.
Een beeld van de ontwikkelingen in de langdurige zorg en de achtergronden daarvan kan vanaf het najaar van 2013 worden verkregen via van de Monitor Langdurige Zorg (MLZ). Deze zal in opdracht van VWS door het CBS worden beheerd. In de monitor worden per kwartaal kerncijfers gepresenteerd over onder meer het aantal personen met een indicatie, het aantal personen met feitelijk gebruik in natura, het volume zorg in natura en de uitgaven aan AWBZ-zorg. De monitor wordt gevuld met data afkomstig van het CIZ, het CAK, het CVZ en de NZa.
Ten gevolge van de hervorming van de langdurige zorg blijft een deel van de huidige AWBZ in de kern-AWBZ. Andere delen worden verplaatst naar de Zvw, de Wmo of naar het Jeugddomein. Momenteel vindt in samenwerking met betrokken organisaties en ministeries een verkenning plaats van de benodigde informatie-uitwisseling, waarbij ook wordt gekeken naar consequenties voor wet- en regelgeving. De resultaten worden deze zomer verwacht.
Algemene Rekenkamer
De Algemene Rekenkamer heeft ook aangegeven dat de financiële informatievoorziening in de zorg moet worden verbeterd, bijvoorbeeld in het al eerder aangehaalde rapport Uitgavenbeheersing in de zorg. Inmiddels is de Algemene Rekenkamer bezig met het vervolg op dit onderzoek, met een focus op de ziekenhuiszorg.
De Algemene Rekenkamer heeft mij vorig jaar verzocht om toegang te verlenen tot de databronnen van CVZ en NZa die VWS ter beschikking staan bij het opstellen van de begrotingstukken, evenals tot het DBC Informatiesysteem (DIS) met als doel het in kaart brengen van de financiële stromen in de zorg. Ambtenaren van mijn ministerie hebben medewerkers van de Algemene Rekenkamer ondersteund bij het interpreteren van deze data.
VWS en de Algemene Rekenkamer overleggen regelmatig op verschillende niveaus over de informatievoorziening, onder andere over de voortgang van de activiteiten van de stuurgroep. Daarbij worden ideeën uitgewisseld over mogelijke oplossingsrichtingen.
Afsluiting
Met de voorgestelde maatregelen wordt een volgende stap gezet naar verbetering van de informatievoorziening van de zorguitgaven. Vanwege de complexiteit zal de implementatie van de maatregelen enige tijd in beslag nemen. De ambitie is, dat de financiële informatievoorziening in principe in het uitvoeringsjaar 2015 is verbeterd, conform de opdracht aan de stuurgroep.
In de jaren daarna zal, met het verzamelen van ervaringsgegevens, de monitoring met behulp van contracteringsinformatie, OHW-informatie en ICD-10 naar verwachting steeds beter gebruikt kunnen worden voor het voorzien van ontwikkelingen.
De komende maanden zal met de veldpartijen worden gewerkt aan de uitwerking en implementatie van de in deze brief opgenomen maatregelen. Ook start de stuurgroep met voorstellen om de informatievoorziening in de eerstelijnszorg en de curatieve GGZ te verbeteren. Aan het eind van dit jaar kunt u een volgende tussenrapportage tegemoet zien.
De minister van Volksgezondheid, Welzijn en Sport, E.I. Schippers
De DBC die 30 december t wordt geopend, wordt uiterlijk 29 december t+1 gesloten. Deze schade wordt wel aan het jaar t toegerekend.
Het jaar 2012 levert een bijzondere situatie op vanwege een grote incidentele wijziging. De invoering van de nieuwe DBC-structuur (DOT) en prestatiebekostiging heeft immers veel invloed gehad op de contractonderhandelingen tussen zorgaanbieder en zorgverzekeraar. Dit heeft veel tijd gekost waardoor de tarieven pas laat zijn uitonderhandeld. Pas nadat de tarieven bekend zijn, kan de zorgaanbieder declareren.
De verwerking hiervan zal onderdeel zijn van de budgettaire besluitvorming in het voorjaar 2014. Deze maatregel betekent in ieder geval ook dat de hoogte van het BKZ moet worden aangepast, omdat de kosten anders verdeeld worden over kalenderjaren.
Kopieer de link naar uw clipboard
https://zoek.officielebekendmakingen.nl/kst-29248-254.html
De hier aangeboden pdf-bestanden van het Staatsblad, Staatscourant, Tractatenblad, provinciaal blad, gemeenteblad, waterschapsblad en blad gemeenschappelijke regeling vormen de formele bekendmakingen in de zin van de Bekendmakingswet en de Rijkswet goedkeuring en bekendmaking verdragen voor zover ze na 1 juli 2009 zijn uitgegeven. Voor pdf-publicaties van vóór deze datum geldt dat alleen de in papieren vorm uitgegeven bladen formele status hebben; de hier aangeboden elektronische versies daarvan worden bij wijze van service aangeboden.
