Staatscourant van het Koninkrijk der Nederlanden
| Datum publicatie | Organisatie | Jaargang en nummer | Rubriek | Datum ondertekening |
|---|---|---|---|---|
| Ministerie van Volksgezondheid, Welzijn en Sport | Staatscourant 2017, 41685 | Besluiten van algemene strekking |
Zoals vergunningen, bouwplannen en lokale regelgeving.
Adressen en contactpersonen van overheidsorganisaties.
U bent hier:

| Datum publicatie | Organisatie | Jaargang en nummer | Rubriek | Datum ondertekening |
|---|---|---|---|---|
| Ministerie van Volksgezondheid, Welzijn en Sport | Staatscourant 2017, 41685 | Besluiten van algemene strekking |
De Minister van Volksgezondheid, Welzijn en Sport,
Gelet op artikel 3, tweede lid, van de Kaderwet VWS-subsidies en artikel 1.3 van de Kaderregeling subsidies OCW, SZW en VWS;
Besluit:
De beleidsregels voor het verstrekken van subsidies aan overige instellingen voor medisch specialistische zorg en Zelfstandige Klinieken Nederland voor het stimuleren van gestandaardiseerde elektronische gegevensuitwisseling tussen patiënt en zorgaanbieder worden vastgesteld overeenkomstig de bijlage bij dit besluit.
Artikel 10.1 van de Kaderregeling subsidies OCW, SZW en VWS wordt als volgt gewijzigd:
Aan het tweede lid wordt onder vervanging van de punt aan het slot van onderdeel h door een puntkomma een onderdeel i toegevoegd, luidende:
i. subsidies uit hoofde van de Beleidsregels subsidiëring Versnellingsprogramma Informatie-uitwisseling Patiënt en Professional fase 2.
Dit besluit zal met de bijlage in de Staatscourant worden geplaatst.
De Minister van Volksgezondheid, Welzijn en Sport, E.I. Schippers
In vervolg op het Besluit vaststelling Beleidskader subsidiëring Versnellingsprogramma Informatie-uitwisseling Patiënt en Professional (Stcrt. 21december 2016, nr. 68985 ), waarbij ziekenhuizen in aanmerking kunnen komen voor een subsidie zodat zij uiterlijk 2020 gestandaardiseerd informatie kunnen uitwisselen met de patiënt (verder VIPP fase 1), bevat dit beleidskader een uitwerking van een vergelijkbare subsidieregeling voor de overige instellingen voor medisch specialistische zorg (zie hoofdstuk 2).
Net als bij VIPP fase 1 wordt de achtergrond van dit beleidskader gevormd door de brief van de Minister van Volksgezondheid, Welzijn en Sport (VWS) van 2 juli 2014 aan de Voorzitter van de Tweede Kamer der Staten-Generaal (Kamerstukken II 2013–14, 27 529, nr. 130), waarbij het beleid op het terrein van verbetering van de ICT-infrastructuur is uiteengezet. Doel is dat instellingen voor medisch specialistische zorg op korte termijn een digitaliseringslag maken om de zorg nog veiliger, patiëntgerichter en doelmatiger te maken. Dit houdt in dat instellingen voor medisch specialistische zorg vóór 2020 op een gestandaardiseerde en veilige manier informatie digitaal kunnen uitwisselen met de patiënt. Op dit moment zet een beperkt aantal instellingen voor medisch specialistische zorg al de eerste stappen om informatie digitaal meer te ontsluiten. Duidelijk is ook dat instellingen voor medisch specialistische zorg dit niet allemaal op dezelfde wijze doen en ook niet dezelfde of geen standaarden gebruiken. Om de zorg echt toekomstbestendig en nog veiliger, patiëntgerichter en doelmatiger te maken, is het van belang dat alle instellingen voor medisch specialistische zorg dezelfde informatie ontsluiten en daarbij dezelfde standaarden gebruiken, zodat de informatie onderling, met de patiënt en met andere zorgverleners gedeeld kan worden. Dit draagt eraan bij dat mensen op termijn binnen digitale persoonlijke gezondheidsomgevingen over hun medische gegevens kunnen beschikken en deze veilig kunnen gebruiken. Binnen het samenwerkingsverband MedMij werken partijen in de zorg samen om ervoor te zorgen dat er websites en applicaties beschikbaar komen die voldoen aan de MedMij-standaarden, die waarborgen dat informatie veilig gewisseld en gebruikt kan worden. De uitgangspunten van MedMij zijn daarmee relevant voor de wijze waarop instellingen voor medisch specialistische zorg de gegevensuitwisseling tussen de patiënt en de zorgverlener nader vormgeven. Deze uitgangspunten staan opgenomen in bijlage 1. Dit draagt tevens bij aan interoperabiliteit en herbruikbaarheid van deze gegevens in medisch onderzoek, waarmee een bijdrage geleverd wordt aan de wens van de Europese Commissie dat gegevens die in onderzoek worden gebruikt FAIR zijn: Findable, Accesible, Interoperable and Re-useable. In de wet Cliëntenrechten bij elektronische verwerking van gegevens1 is vastgelegd dat een cliënt die om inzage in zijn dossier verzoekt of een afschrift daarvan vraagt, het recht heeft dat dit langs elektronische weg gebeurt. Dit recht, dat per 1 juli 2020 in werking treedt, impliceert ook de plicht van de zorgaanbieder dat hij dit kan faciliteren. Deze wet verplicht niet hoe de gegevens moeten worden ontsloten. Uitgangspunt van deze wet is dat de verstrekking van gegevens op veilige2 wijze moet plaatsvinden. In dit beleidskader wordt door het stellen van eisen ten aanzien van authenticatie voorgesorteerd op deze ontwikkelingen. De digitale informatie-uitwisseling tussen patiënt en professional moet, conform het VN gehandicaptenverdrag3 ook toegankelijk zijn voor mensen met een beperking. Zorgaanbieders dienen uiterlijk drie jaar na inwerkingtreding van de wet Cliëntenrechten bij verwerking van elektronische gegevens aan de verplichtingen veilige en toegankelijke gegevensverstrekking te voldoen. Om dit zo snel mogelijk en gestandaardiseerd te realiseren, stel ik voor de jaren 2017, 2018 en 2019 financiële middelen (€ 32,5 miljoen) beschikbaar. Dit beleidskader bevat een uitwerking van het subsidiebeleid voor de benodigde digitaliseringslag en wenselijk geachte versnelling bij de overige instellingen voor medisch specialistische zorg (zie hoofdstuk 2).
Er zijn een tweetal activiteiten die voor subsidie in aanmerking komen. De hoofdmoot wordt gevormd door een subsidie aan de overige instellingen voor medisch specialistische zorg zodat zij, net als ziekenhuizen, uiterlijk 2020 gestandaardiseerd informatie kunnen uitwisselen met de patiënt (zie hoofdstuk 2). In de tweede plaats is er een subsidie aan Zelfstandige Klinieken Nederland (ZKN) voor de begeleiding van overige instellingen voor medisch specialistische zorg (zie hoofdstuk 3). ZKN heeft in dit kader het ondersteuningsprogramma Uitwisseling Programma ZKN opgesteld. Door ZKN zal in themabijeenkomsten specifiek aandacht worden besteed aan de toegankelijkheid van de digitale informatie voor mensen met een (visuele) beperking of lage gezondheidsvaardigheden. De Nederlandse Vereniging van Ziekenhuizen (NVZ) komt op grond van VIPP fase 1 reeds in aanmerking voor subsidie voor activiteiten in het kader van het uitvoeren van het VIPP-programma. Deze subsidie aan de NVZ omvat ook de activiteiten van de NVZ in het kader van deze subsidieregeling (fase 2). In hoofdstuk 4, 5 en 6 wordt ingegaan op de juridische kaders waarbinnen deze regeling valt en de gevolgen voor de administratieve lasten.
Subsidiëring op het terrein van VWS geschiedt op basis van de Kaderwet VWS-subsidies. De subsidies worden verstrekt met inachtneming van de voorschriften van de Kaderregeling subsidies OCW, SZW en VWS (hierna: Kaderregeling). Daarin zijn de verplichtingen die over en weer gelden tussen subsidieontvanger en subsidiegever neergelegd. In artikel 1.2 van de Kaderregeling staat dat subsidies worden verstrekt die passen binnen het beleid van de Kaderwet VWS-subsidies. Overeenkomstig artikel 1.3 kunnen die activiteiten en de voorwaarden waaronder subsidieverstrekking plaatsvindt in beleidsregels nader worden bepaald. Onderhavige beleidsregels vormen het kader voor de subsidieverstrekking.
Op de verstrekking van de subsidies is zowel de Kaderregeling als dit Beleidskader van toepassing.
De subsidie is bedoeld voor de overige instellingen voor medisch specialistische zorg. De overige instellingen voor medisch specialistische zorg beschikken over een toelating op grond van de Wet Toelating Zorginstellingen (WTZi) en leveren verzekerde zorg aan eigen patiënten. Indien deze overige instellingen voor medisch specialistische zorg deel uitmaken van een groep (concern) 4 is op basis van deze subsidieregeling slechts één subsidie per groep mogelijk. Onder overige instellingen voor medisch specialistische zorg vallen revalidatie-instellingen, dialysecentra, epilepsiecentra, radiotherapeutische centra, zelfstandige behandelcentra en categorale instellingen.
Uitgezonderd van de subsidieregeling in dit beleidskader zijn academische ziekenhuizen/universitair medische centra die op andere wijze worden bekostigd dan de overige instellingen voor medisch specialistische zorg. Om diezelfde reden zijn instellingen voor medisch specialistische zorg die uitsluitend geneeskundige geestelijke gezondheidszorg verlenen, uitgezonderd van deze subsidieregeling.
Ziekenhuizen die op grond van VIPP fase 1 in aanmerking komen voor subsidie zijn eveneens uitgezonderd van deze regeling. Overige instellingen voor medisch specialistische zorg die geen zelfstandig EPD-systeem hebben maar gebruik maken van de ict-voorzieningen van een ziekenhuis dat reeds in aanmerking komt voor een subsidie op grond van VIPP fase 1 zijn ook uitgezonderd van de subsidieregeling in dit beleidskader.
Voor de overige instellingen voor medisch specialistische zorg vergt het een behoorlijke inspanning om medische informatie en medicatiegegevens op een veilige manier en gestandaardiseerd te ontsluiten. Om deze inspanning te kunnen realiseren, moeten deze instellingen diverse activiteiten uitvoeren. Afhankelijk van de soort en de grootte van de overige instelling van medisch specialistische zorg kan de omvang van de benodigde activiteiten en de daarbij horende te maken kosten verschillen (zie verder hoofdstuk 2, onder E). Om die reden is in de categorie overige instellingen voor medisch specialistische zorg een onderverdeling gemaakt in soorten instellingen. Doel van de onderverdeling is dat de instellingen een subsidie kunnen aanvragen die een goede stimulans is voor de eigen veranderopgave, waarbij er geen risico is op overcompensatie.
Voor de onderverdeling van de overige instellingen voor medisch specialistische zorg is zoveel mogelijk aangesloten bij de indeling zoals die ten tijde van de Wet ziekenhuisvoorzieningen (WZV) en het Besluit aanwijzing inrichtingen WZV nog werd gehanteerd. Te weten categorale instellingen en zelfstandige behandelcentra (Stb. 2005, 575 p. 12/13). Onder categorale instellingen vallen:
− categorale ziekenhuizen,
− inrichtingen waarin een enkelvoudig onderzoek- of behandelfunctie wordt uitgeoefend, waaronder dialysecentra en radiotherapeutische centra,
− klinische revalidatie-instellingen,
− centra voor epileptici,
− brandwondencentra5 en
− astmacentra.
Voor de precieze indeling in categorieën is vervolgens gekeken naar complexiteitscriteria (peildatum 1 januari 2017), zoals aantal locaties, aantal specialismen, aantal behandelingen/typen patiënten, in hoeverre spoedzorg wordt geleverd, aantal patiënten, of er volwassenen en kinderen worden behandeld en de DBC-omzet 20166 (in geld).
Dit heeft geleid tot de volgende onderverdeling van de overige instellingen voor medisch specialistische zorg in deze subsidieregeling:
− dialysecentrum,
− epilepsiecentrum,
− radiotherapeutisch centrum,
− klinische revalidatie-instelling7, en
− de restcategorie. Onder deze laatste restcategorie vallen zelfstandige behandelcentra, centra voor niet klinische revalidatie en categorale ziekenhuizen. De restcategorie is onderverdeeld in:
○ grote instellingen: met een omzet meer dan € 70 mln. De instelling is redelijk vergelijkbaar met ziekenhuizen maar levert veelal zorg aan een beperktere doelgroep of beschikt over een beperkter aantal specialismen. In de regel levert de instelling zowel klinische als poliklinische zorg.
○ middelgrote instellingen: omzet ligt tussen € 20 en € 70 mln. De instelling levert veelal zorg aan een zeer specifieke/ homogene doelgroep en beschikt over één of een beperkt aantal specialismen. Vaak wordt ook klinische zorg geleverd.
○ kleine instellingen: omzet ligt tussen € 500.000 en € 20 mln. De instelling levert in de regel alleen poliklinische zorg, vaak vanuit één specialisme of beperkt tot een specifieke doelgroep.
Instellingen die onder deze restcategorie vallen maar een omzet verzekerde zorg van minder dan € 500.000 hebben (peildatum 2016), komen niet in aanmerking voor een subsidie.
De overige instellingen voor medisch specialistische zorg kunnen een subsidie aanvragen voor de uitvoering van de activiteiten in het VIPP fase 2-programma. Dit programma bevat twee hoofdonderdelen: het Programma patiënt en informatie en het Programma patiënt en medicatie. Het VIPP fase 2-programma heeft tot doel (of leidt er toe) dat een patiënt toegang krijgt tot zijn eigen (digitale) medische informatie en daarmee tot gebruik van de mogelijkheden van app’s en internet voor de zorg voor zichzelf. Hij heeft dan inzicht in zijn eigen gezondheid door zelfmeetgegevens én de gegevens uit de medische dossiers van de professional. Doordat deze basisgegevens dan onderling in verbinding staan en gebruik maken van dezelfde standaarden, heeft de patiënt (en de behandelaren die hij de toestemming geeft deze informatie in te zien) een goed overzicht van zijn eigen gezondheidstoestand. Dit sluit aan bij mijn beleid om de patiënt echt meer regie te geven.
De genoemde twee hoofdonderdelen bevatten vervolgens verschillende modules.
Instellingen voor medisch specialistische zorg kunnen kiezen voor welke onderdelen van het VIPP fase 2-programma en voor welke modules daarvan zij subsidie willen aanvragen.
Het Programma patiënt en informatie bevat de volgende drie modules:
module A1: activiteiten die ertoe leiden dat de overige instelling voor medisch specialistische zorg uiterlijk per 1 oktober 2018 minimaal een download van de volgende medische gegevens8 aan de patiënt aanbiedt:
− de elementen van de Basis Gegevensset Zorg (hierna: BGZ) (zie bijlage 2),
− specialistenbrieven,
− ontslagbrieven,
− laboratoriumuitslagen,
− radiologieverslagen, en
− het gebruikte type implantaat van een pacemaker, heup- of knieprothese, borstimplantaat of bekkenbodemmatje.
Onder download wordt verstaan het digitaal, in een formaat leesbaar op een computer (bijvoorbeeld PDF), verstrekken van informatie. De wijze waarop de digitale verstrekking plaatsvindt, wordt niet voorgeschreven. De overige instelling voor medisch specialistische zorg moet ook een proces hebben ingericht voor de digitale aanlevering van de medische gegevensset aan de patiënt. Het aanbieden aan de patiënt houdt in dat de overige instelling voor medisch specialistische zorg deze informatie, uiterlijk binnen drie werkdagen nadat de patiënt hierom heeft verzocht, verstrekt.
Of een instelling module A1 heeft gerealiseerd, wordt beoordeeld op basis van de criteria zoals beschreven in het Handboek VIPP toetsingsprocedure voor de onafhankelijke toetsing door een EDP/IT auditor (zie onderdeel G).
module A2: activiteiten die ertoe leiden dat de overige instelling voor medisch specialistische zorg uiterlijk 31 december 2019 beschikt over een beveiligd patiëntenportaal waarin de patiënt zijn gegevens kan raadplegen en in een gestructureerd formaat kan downloaden of een link naar een persoonlijke gezondheidsomgeving (PGO) waarin de overige instelling voor medisch specialistische zorg gestandaardiseerd medische gegevens voor de patiënt kan uploaden, die de patiënt desgewenst kan doorzetten naar een andere zorgverlener. Dit patiëntenportaal of de informatie die naar een PGO wordt geüpload, bevat in elk geval de volgende elementen9, dan wel voldoet aan de volgende voorwaarden:
− de gestandaardiseerde levering van de BGZ,
− inzage in de correspondentie over de patiënt naar andere hulpverleners in de keten. Deze correspondentie kan bestaan uit specialistenbrieven, voortgangsbrieven en ontslagbrieven,
− het gebruikte type implantaat indien sprake is van een pacemaker, een heup- of knieprothese, borstimplantaat of bekkenbodemmatje,
− tenminste 10% van alle patiënten logt daadwerkelijk in het patiëntenportaal of via de link naar een PGO in.
Met de implementatie van module A2 door de overige instelling voor medisch specialistische zorg wordt bereikt dat een patiënt via een patiëntenportaal of een link, digitaal de beschikking krijgt over zijn medische gegevens zodat hij deze eenvoudig kan gebruiken in zijn contacten met andere zorgverleners of ten behoeve van een goed overzicht van zijn eigen gezondheidssituatie. Om te zorgen dat de patiënt de benodigde gegevens ontvangt en kan gebruiken, wordt voorgeschreven welke gegevens de overige instelling voor medisch specialistische zorg moet verstrekken. Het gaat daarbij om gegevens die de overige instelling voor medisch specialistische zorg in het kader van het zorgproces heeft vastgelegd in het Elektronisch Patiënten Dossier (hierna: EPD). Ook moet de BGZ gestandaardiseerd worden verstrekt zodat de gegevens voor de patiënt en via de patiënt voor andere hulpverleners ook bruikbaar zijn. Verder dient de overige instelling voor medisch specialistische zorg de genoemde gegevens binnen zeven werkdagen nadat deze informatie beschikbaar is, aan de patiënt beschikbaar te stellen in het patiëntenportaal of via de link. De termijn van zeven werkdagen is een uiterste termijn. Daar waar het kan, is het streven om deze informatie realtime te verstrekken.
Een gestructureerde en uploadbare download van de medische gegevens betekent dat de patiënt de gestandaardiseerde medische gegevens in gestructureerde vorm kan downloaden. Doordat dit bestand gestandaardiseerd en gestructureerd is, kan het hergebruikt worden voor bijvoorbeeld een upload naar een PGO of naar een andere zorgverlener, waarbij er geen betekenis van de gegevens verloren gaat en gegevens niet hoeven te worden overgetypt. Bij het percentage van 10% patiënten gaat het om alle patiënten die in een periode van 30 dagen voorafgaand aan het aanvragen van de onafhankelijke toetsing (zie onderdeel G) contact hebben gehad met de instelling. Het gaat daarbij om contacten die in het kader van de zorg voor patiënten tussen zorgverlener en patiënt plaatsvinden en die als DBC activiteit worden vastgelegd. De voorwaarde dat ten minste 10% van alle patiënten daadwerkelijk inlogt, is gebaseerd op de verwachting dat niet alle patiënten evenveel belang hebben bij het digitaal beschikken over de betreffende medische gegevens. Patiënten die slechts eenmaal in de overige instelling voor medisch specialistische zorg naar een medisch specialist gaan en verder geen behandeling behoeven, zullen veelal weinig belang hebben bij het gebruiken van deze informatie. Patiënten die langdurig onder behandeling staan zullen een hogere informatiebehoefte hebben. Dit relatief lage percentage hangt ook samen met de cultuuromslag die nodig is, zodat de patiënten zelf daadwerkelijk gebruik maken van deze gegevens in hun zorgproces. Uit eerdere ervaringen met portalen blijkt verder dat 10% zeker geen percentage is dat eenvoudig kan worden bereikt.
Of een instelling voornoemd resultaat heeft behaald, wordt beoordeeld op basis van de criteria zoals beschreven in het Handboek VIPP toetsingsprocedure voor de onafhankelijke toetsing door een EDP/IT auditor (zie onderdeel G).
module A3: activiteiten die ertoe leiden dat de overige instelling voor medisch specialistische zorg uiterlijk 31 december 2019 tenminste drie van de vijf volgende subdoelstellingen bereikt:
1. het patiëntenportaal van de overige instelling voor medisch specialistische zorg beschikt over een functionaliteit om output van medische e-health interventies toe te voegen. Output betreft de informatie van de patiënt in een bepaalde app. Te denken valt aan zelfmetingen voor glucose, hartfalen of diabetes dagboeken. Minimaal één medische interventie is daadwerkelijk toegevoegd en wordt bij tenminste 5% van de doelgroep gebruikt.
2. tenminste 25% van de patiënten gebruikt het patiëntenportaal of de link naar een PGO. Dit wordt gemeten over een periode van 30 dagen voorafgaand aan het aanvragen van de toetsing (onderdeel G).
3. de overige instelling voor medisch specialistische zorg heeft de Medmij standaard op een zodanig wijze geïmplementeerd dat het voor patiënt mogelijk is om de medische gegevens volgens de standaard over te zetten naar het PGO van de patiënt.
4. het patiëntenportaal of de link naar een PGO bevat een overzicht van de zorgprofessionals die in de afgelopen 180 dagen het EPD van de patiënt hebben geraadpleegd.
5. het patiëntenportaal of de link naar een PGO bevat een overzicht van de bij de overige instelling voor medisch specialistische zorg bekende medicatie van de patiënt en de patiënt kan via het portaal of het PGO een verzoek tot aanpassing of aanvulling daarvan doen.
De instellingen die module A3 aanvragen, hebben in de regel module A1 al bereikt bij de publicatie van deze regeling. Met de subdoelstellingen van module A3 zet de overige instelling voor medisch specialistische zorg verdere stappen zodat de bij module A2 ontwikkelde functionaliteit breder kan worden toegepast en er meer gebruik kan worden gemaakt van de mogelijkheden van ICT om de kwaliteit van zorg te verbeteren. De bredere toepasbaarheid van de functionaliteit kan eruit bestaan dat de patiënt digitaal informatie kan geven aan de overige instelling voor medisch specialistische zorg dat de betreffende informatie inzet voor zorg aan deze patiënt of dat de patiënt de digitale informatie gebruikt voor aanpassing van de beschikbare informatie in het dossier (subdoelstellingen 1, 3 en 5). Die bredere toepasbaarheid kan ook worden bereikt door een verhoging van het percentage patiënten dat gebruik maakt van het patiëntenportaal of de link naar een PGO (subdoelstelling 2). Het gaat bij dit gebruik zowel om de klinische als de poliklinische patiënten. Omdat bij chronische patiënten het gebruik hoger zal liggen dan bij patiënten die een enkele keer op de poli komen, is gekozen voor een percentage van tenminste 25%. Bredere toepasbaarheid kan tot slot worden bereikt door de patiënt inzicht te geven welke behandelaren zijn EPD hebben geraadpleegd (subdoelstelling 4). Het verstrekken van een overzicht volstaat om deze subdoelstelling te halen. Er hoeft niet te worden aangetoond dat patiënten dit overzicht daadwerkelijk gebruiken. Door tenminste drie van deze subdoelstellingen te behalen, is gewaarborgd dat overige instellingen voor medisch specialistische zorg een substantiële stap zetten in de doorontwikkeling van de functionaliteit.
Of een instelling voldoet aan voornoemde subsidievoorwaarden voor module A3, wordt beoordeeld op basis van de criteria zoals beschreven in het Handboek VIPP toetsingsprocedure voor de onafhankelijke toetsing door een EDP/IT auditor (zie onderdeel G).
Dit programma bevat de volgende twee modules:
module B1: activiteiten die ertoe leiden dat de overige instelling voor medisch specialistische zorg uiterlijk per 1 januari 2019 een actueel overzicht van medicatie biedt als onderdeel van het medicatieproces in klinische en/of poliklinische setting. Dit betreft verstrekkingsinformatie van de openbare apotheek die geïntegreerd in het EPD/ EVS (Elektronisch Voorschrijf Systeem) opgenomen kan worden in poliklinische en klinische setting. Voorwaarde voor de subsidie is dat dit actueel overzicht van medicatie voor de genoemde datum daadwerkelijk wordt gebruikt. Dit is het geval als bij 70% van de klinische en 25% van de poliklinische patiënten de zorgverlener de verstrekkingsinformatie of het complete actueel overzicht van medicatie heeft geraadpleegd, over een periode van dertig dagen voorafgaand aan de aanvraag van de toetsing (onderdeel G). Of de instelling voornoemd resultaat heeft behaald, wordt beoordeeld op basis van het normenkader voor de onafhankelijke toetsing (zie onderdeel G).
Met module B1 wordt beoogd om het risico van niet beschikbare, onvolledige of gedateerde medicatie-informatie te voorkomen. Nu wordt door de overige instelling voor medisch specialistische zorg aan de patiënt zelf gevraagd om bij de openbare apotheek een actueel medicatieoverzicht op te vragen en mee te nemen naar de instelling. Vervolgens verifieert de instelling met de patiënt of het actueel overzicht van medicatie overeenkomt met de medicatieafspraken tussen arts en patiënt en het daadwerkelijk gebruik door de patiënt. Door deze medicatie-informatie digitaal beschikbaar te hebben, wordt het risico op onvolledige of gedateerde informatie verlaagd en vervalt de verplichting voor de patiënt om een recent actueel overzicht van medicatie bij de eigen openbare apotheek op te halen.
module B2: activiteiten die ertoe leiden dat de overige instelling voor medisch specialistische zorg uiterlijk 31 december 2019:
− voorgeschreven medicatie digitaal aanbiedt als vooraankondiging (van het officiële recept omdat het voorschrift geen elektronische handtekening van de voorschrijvend arts bevat) en/of (elektronisch) recept, zodat ook de openbare apotheek hierover kan beschikken. Uitgangspunt blijft dat de patiënt zelf de regie houdt over zijn eigen medische gegevens. Het gestandaardiseerde bericht (volgens de standaard medicatieproces v6.12.x of nieuwer) voor het versturen van een vooraankondiging en/of recept voldoet aan de voorwaarde dat dit geïmplementeerd is in het EPD en dat minimaal 30% van de recepten elektronisch verstuurd wordt;
− een gestandaardiseerd actueel medicatieoverzicht volgens de geldende medicatierichtlijn aan de patiënt verstrekt bij ontslag voor alle klinische patiënten. De standaard (medicatieproces v9.03 of nieuwer) voor het vastleggen van de medicatieafspraak (afspraak tussen patiënt en arts over het medicatiegebruik) is geïmplementeerd in het EPD/ EVS. 80% van deze medicatieafspraken bij ontslag is in het EPD/EVS van de instelling vastgelegd volgens de geldende standaarden. Of het percentage is bereikt, wordt beoordeeld over een periode van 30 dagen voorafgaand aan het aanvragen van de toetsing (onderdeel G).
Of een instelling voornoemde resultaten heeft behaald, wordt beoordeeld op basis van de criteria zoals beschreven in het Handboek VIPP toetsingsprocedure voor de onafhankelijke toetsing door een EDP/IT auditor (zie onderdeel G).
Subsidie voor het Programma patiënt en informatie en het Programma patiënt en medicatie kan enkel worden aangevraagd indien de overige instelling voor medisch specialistische zorg heeft deelgenomen aan een nulmeting van de NVZ of ZKN.
Een overige instelling voor medisch specialistische zorg kan maximaal voor twee modules van het Programma patiënt en informatie subsidie ontvangen. Voor welke twee modules een overige instelling voor medisch specialistische zorg subsidie kan aanvragen, wordt in beginsel bepaald aan de hand van een vooraf door de NVZ of ZKN uitgevoerde nulmeting. In deze nulmeting, die via de NVZ of ZKN aan overige instellingen voor medisch specialistische zorg ter beschikking wordt gesteld, wordt vastgesteld of de betreffende module van toepassing is en wat de huidige staat van gegevensontsluiting van een instelling is. Deze informatie wordt door de NVZ of ZKN steekproefsgewijs gecontroleerd via verificatiebezoeken. Waar nodig wordt deze informatie door een onafhankelijk bureau getoetst. Ook VWS toetst via openbare informatie, bijvoorbeeld de aanwezigheid van een patiëntenportaal, of de aangeleverde informatie klopt. VWS toetst ook of de instelling nog voldoende activiteiten moet verrichten om toekenning van module A1 te rechtvaardigen, indien uit de nulmeting blijkt dat een overige instelling voor medisch specialistische zorg reeds een groot deel van de voor deze instelling relevante elementen van de BGZ, correspondentie, labuitslagen, radiologie-uitslagen en het gebruikte type implantaat via een patiëntenportaal of een download aanbiedt. Of er sprake is van een groot deel van de activiteiten die al is uitgevoerd, wordt bepaald aan de hand van de kosteninschatting van de activiteiten die reeds zijn behaald en de activiteiten die nog moeten worden behaald. De ene activiteit (bijvoorbeeld het toevoegen van labuitslagen) vergt immers veel minder inspanning en kosten dan andere activiteiten (bijvoorbeeld het verstrekken van de relevante elementen van de BGZ). Indien een instelling module A1 al ten tijde van de nulmeting voltooid heeft, kan die instelling subsidie aanvragen voor de modules A2 en A3. Indien een instelling module A1 ten tijde van de nulmeting nog niet behaald heeft, kan die instelling subsidie aanvragen voor modules A1 en A2. In het geval een instelling module A1 niet heeft gehaald, kan die instelling er zelf voor kiezen de subsidie voor module A1 niet aan te vragen, maar direct een subsidie voor modules A2 en A3 aan te vragen en op die manier een inhaalslag te realiseren.
Een overige instelling voor medisch specialistische zorg kan voor twee modules van het Programma patiënt en medicatie subsidie ontvangen. Of een instelling subsidie voor module B1 of module B2 kan aanvragen, wordt in beginsel bepaald aan de hand van een vooraf door de NVZ of ZKN uitgevoerde nulmeting. Deze informatie wordt door de NVZ of ZKN steekproefsgewijs gecontroleerd via verificatiebezoeken. VWS ontvangt de verslagen van de verificatiebezoeken ter controle. Waar nodig wordt deze informatie door een onafhankelijk bureau getoetst. VWS toetst of de overige instelling voor medisch specialistische zorg nog voldoende activiteiten moet doen om toekenning van module B1 te rechtvaardigen. Dit is niet meer het geval indien uit de nulmeting blijkt dat een overige instelling voor medisch specialistische zorg reeds voor meer dan 10% van de poliklinische patiënten en bij meer dan 25% van de klinische patiënten digitaal medicatie opvraagt bij de openbare apotheek. Indien een instelling module B1 of module B2 reeds heeft behaald, kan geen subsidie voor de betreffende module worden aangevraagd.
Oogmerk van dit subsidiebeleidskader is om een versnelling teweeg te brengen. Overige instellingen voor medisch specialistische zorg komen daarom uitsluitend in aanmerking indien het bij de betreffende module beschreven resultaat ook daadwerkelijk is behaald voor de bij die modules genoemde data en worden gehaald overeenkomstig aan de daarbij gestelde eisen ten aanzien van het gebruik door patiënten en hulpverleners. Oogmerk van dit subsidiekader is ook standaardisatie. De eisen ten aanzien van standaardisatie moeten zijn opgevolgd om interoperabiliteit tussen verschillende platformen voor de toekomst te waarborgen. Op die manier wordt geborgd dat overige instellingen voor medisch specialistische zorg op een gestandaardiseerde en veilige manier informatie digitaal kunnen uitwisselen met hun patiënten.
Standaarden zijn uiteraard niet statisch maar ontwikkelen zich in de loop der tijd. In dit beleidskader wordt noodzakelijkerwijs uitgegaan van de huidige informatiestandaarden. Dat laat onverlet dat het gewenst is dat overige instellingen voor medisch specialistische zorg, bij de voortgaande ontwikkeling van standaarden, desgewenst kunnen aansluiten bij de nieuwe versies van de standaarden, zoals die nu worden ontwikkeld in het kader van het MedMij programma in het Informatieberaad. Het streven is dat in 2017 in het Informatieberaad deze standaarden worden vastgesteld. Door de overige instellingen voor medisch specialistische zorg bij de modules A2 en A3 van het Programma patiënt en informatie de optie te bieden om, in plaats van de informatiestandaarden zoals uitgeschreven in dit beleidskader, te voldoen aan nieuwere versies van informatiestandaarden, mits deze standaarden zijn vastgesteld in het Informatieberaad en zijn gepubliceerd, wordt de implementatie van de landelijk gekozen standaarden gestimuleerd.
De standaardisatie-eisen in dit beleidskader zijn als volgt.
Veiligheidsstandaard:
Elektronische uitwisseling van medische gegevens is een privacygevoelige zaak. Het is van belang dat de gegevens enkel ontsloten worden aan hiertoe bevoegde personen. Het is om deze reden van belang betrouwbare patiëntauthenticatie te gebruiken. In de brief aan de Tweede Kamer van de Minister van Binnenlandse Zaken en Koninkrijksrelaties van 25 augustus 2016 over Impuls eID wordt gerapporteerd over de voortgang van het eID beleid. Eén van de benoemde actiepunten is het in het BSN domein op termijn toegroeien naar patiëntauthenticatie op het hoogste betrouwbaarheidsniveau zodra deze middelen breed beschikbaar komen. Ook wordt gewerkt aan een multimiddelenaanpak, waarmee authenticatiemiddelen niet enkel door de overheid (DigiD) aangeboden worden (Kamerstukken II 2015–16, 26 643, nr. 419). In de brief van 26 juni 2017 (Kamerstukken II 2017, nr. 476) wordt gemeld dat de komende periode de ontwikkeling van publieke eID middelen onder de naam DigiD op hogere betrouwbaarheidsniveaus in volle gang doorgaan. Met het oog op het waarborgen van de continuïteit van de dienstverlening is het daarnaast wenselijk dat ook zo spoedig mogelijk in ieder geval een alternatief voor het betrouwbaarheidsniveau ‘substantieel’ breed beschikbaar komt. In lijn met deze ontwikkeling dienen instellingen – vanaf het moment dat deze middelen op redelijke schaal beschikbaar komen – authenticatie van de patiënt voor het verkrijgen van toegang tot medische informatie als bedoeld in module A1, mogelijk te maken op het betrouwbaarheidsniveau van eIDAS Substantieel. Voor de modules A2 en A3 geldt dat authenticatie mogelijk moet zijn op het hoogst beschikbare betrouwbaarheidsniveau.
Zo spoedig mogelijk na inwerkingtreding van de Wet cliëntenrechten bij de elektronische verwerking van gegevens op 1 juli 2017 treedt het Besluit elektronische gegevensverwerking door zorgaanbieders in werking. Uiteraard dienen overige instellingen voor medisch specialistische zorg te voldoen aan dit besluit. In het kader van deze subsidieregeling zal niet apart worden getoetst of aan de vereisten uit dit besluit is voldaan. Dit geldt ook voor de Wet bescherming persoonsgegevens (Wbp). Uiteraard zijn instellingen voor medisch specialistische zorg gebonden aan de Wbp, maar in het kader van deze subsidieregeling wordt hierop niet apart getoetst.
Informatiestandaarden:
Doel van deze regeling is om (digitale) informatie-uitwisseling tussen patiënt en professional te stimuleren. Dit is gewenst zodat patiënten regie over eigen gegevens krijgt. Hierbij is het van belang dat de patiënt zijn gegevens in gestandaardiseerde vorm aangeleverd krijgt, zodat de gegevens herbruikbaar zijn bij andere zorgverleners of patiëntomgevingen. Wanneer de gegevens interoperabel zijn, hoeft de patiënt niet langer dezelfde gegevens en metingen bij verschillende zorgverleners te laten doen. De interoperabiliteit van de medische gegevens wordt in deze regeling geborgd door het gebruik van informatiestandaarden. Deze informatiestandaarden schrijven voor in welke vorm en met welke terminologie de instellingen de gegevens naar de patiënt dient te ontsluiten. Module A2 van het Programma patiënt en informatie heeft als voorwaarde de gestandaardiseerde levering van de BGZ. In deze module dient de informatie uit de BGZ conform de bijhorende ZorgInformatie Bouwstenen (ZIB’s) ontsloten te worden aan de patiënt. De standaardisatie dient te gebeuren volgens Basisgegevensset Zorg v1.0 of nieuwer.
In subdoelstelling 5 van module A3 van het Programma patiënt en informatie en de modules B1 en B2 van het Programma patiënt en medicatie wordt verwezen naar het leveren van een actueel overzicht van medicatie. Dit actueel overzicht van medicatie wordt geleverd volgens de standaard medicatieproces v6.12.x of nieuwer. Het tweede onderdeel van module B2 van het Programma patiënt en medicatie; ‘een gestandaardiseerd actueel overzicht van medicatie... volgens de geldende standaarden’, dient volgens de standaard medicatieproces v9.03
of nieuwer te gebeuren. Een omschrijving van en link naar alle genoemde programma’s standaarden is te vinden in bijlage 2.
Per module gelden vaste subsidiebedragen. Gelet op de diversiteit van de groep overige instellingen voor medisch specialistische zorg zijn de subsidiebedragen per module gedifferentieerd naar soort instelling. De groep overige instellingen voor medisch specialistische zorg kent de volgende onderverdeling in categorieën instellingen:
− dialysecentrum,
− epilepsiecentrum,
− radiotherapeutisch centrum,
− revalidatie-instelling waar klinische zorg wordt verleend, en
− restcategorie. Onder deze laatste restcategorie vallen zelfstandige behandelcentra, categorale ziekenhuizen e.d.
De subsidiebedragen zijn op de volgende wijze tot stand gekomen. D&A Medical Group BV heeft op basis van de kostenraming bij ziekenhuizen onderzocht hoe deze bedragen zich verhouden tot de werkelijk te maken kosten door de overige instellingen voor medisch specialistische zorg voor het behalen van de modules. Daarvoor heeft D&A Medical Group BV onderbouwd hoe complex de verschillende categorieën instellingen zijn in verhouding tot een ziekenhuis. Dit leidt tot de volgende complexiteitsfactoren ten opzichte van ziekenhuizen: dialysecentrum 40%, epilepsiecentrum 60%, radiotherapeutisch centrum 40%, revalidatie-instelling mits klinische zorg wordt verleend 70%, restcategorie grote instellingen (omzet10 meer dan 70 mln) 80%, restcategorie middelgrote instellingen (omzet11 tussen 20 en 70 mln) 40%, restcategorie kleine instellingen 15% (omzet12 tussen € 500.000 en 20 mln).
Bij de restcategorie kleine instellingen (omzet meer dan € 500.000,– en minder dan € 20 mln) is het niet efficiënt dat een instelling met een dergelijk kleine/beperkte omzet zelfstandig de beoogde implementatie uitvoert. Om voldoende slagkracht te hebben om de beoogde implementatie te kunnen uitvoeren tegen redelijke kosten wordt er bij de hoogte van de bijdrage vanuit gegaan dat tenminste drie van dergelijke instellingen samenwerken. Door deze instellingen te laten samenwerken hebben de instellingen voldoende slagkracht om de beoogde implementatie te kunnen uitvoeren tegen redelijke kosten. De hoogte van de kostenvergoeding voor deze instellingen is gebaseerd op uitgangspunt dat tenminste drie instellingen samenwerken. De instellingen in deze categorie worden geacht zelf subsidie aan te vragen.
De vaste subsidiebedragen in deze subsidiestroom zijn ten opzichte van de berekende bedragen in het onderzoek van D&A medical op basis van kosteninformatie aangeleverd door de NVZ en de door D&A medical geverifieerde bedragen uit de kostenonderbouwing van ZKN dusdanig laag vastgesteld dat overcompensatie niet kan optreden. Bij het bepalen van de subsidiebedragen voor de modules van het Programma patiënt en informatie is er verder voor gekozen de bedragen dusdanig vast te stellen dat instellingen die reeds module A1 hebben bereikt, maximaal eenzelfde subsidiebedrag kunnen ontvangen bij het aanvragen van de modules A2 en A3, als instellingen die module A1 nog niet hebben bereikt, bij het aanvragen van de modules A1 en A2. Op die manier wordt geborgd dat vergelijkbare instellingen op vergelijkbare wijze financieel worden gestimuleerd.
Welke subsidie een overige instelling voor medisch specialistische zorg voor een specifieke module kan aanvragen, hangt af van de categorie instelling waarin de instelling valt (zie ook het stroomschema in bijlage).
De subsidiebedragen voor het Programma patiënt en informatie zijn:
|
Module A1 |
Module A2 |
Module A3 |
|
|---|---|---|---|
|
Revalidatie-instelling (klinisch) |
€ 150.000 |
€ 240.000 |
€ 150.000 |
|
Dialysecentrum |
€ 80.000 |
€ 136.500 |
€ 80.000 |
|
Epilepsiecentrum |
€ 132.000 |
€ 208.000 |
€ 132.000 |
|
Radiotherapeutisch centrum |
€ 60.000 |
€ 65.000 |
€ 60.000 |
|
Restcategorie grote instellingen |
€ 205.000 |
€ 296.000 |
€ 205.000 |
|
Restcategorie middelgrote instellingen |
€ 124.800 |
€ 165.000 |
€ 124.800 |
|
Restcategorie kleine instellingen |
€ 40.000 |
€ 60.000 |
€ 40.000 |
De subsidiebedragen voor het Programma patiënt en medicatie zijn:
|
Module B1 |
Module B2 |
|
|---|---|---|
|
Revalidatie-instelling (klinisch) |
€ 73.500 |
€ 171.500 |
|
Dialysecentrum |
€ 33.400 |
€ 85.750 |
|
Epilepsiecentrum |
€ 68.250 |
€ 159.250 |
|
Radiotherapeutisch centrum |
– |
– |
|
Restcategorie grote instellingen |
€ 89.250 |
€ 196.200 |
|
Restcategorie middelgrote instellingen |
€ 50.400 |
€ 117.600 |
|
Restcategorie kleine instellingen |
€ 24.000 |
– |
Voor het aanvragen van subsidie door de overige instellingen voor medisch specialistische zorg voor de programma’s patiënt en informatie en patiënt en medicatie is een aanvraagformulier beschikbaar. Op het formulier wordt de volgende informatie gevraagd:
• Onder welke categorie valt de instelling?
• Voor welke modules wil de instelling subsidie aanvragen?
o Module(s) A1, A2, A1 en A2 of A2 en A3van het Programma patiënt en informatie (afhankelijk nulmeting, zie onderdeel 2C).
o Module(s) B1of B1 en B2 of B2 van het Programma patiënt en medicatie.
• Indien voor module A1 van het Programma patiënt en informatie subsidie wordt aangevraagd: verklaring van de overige instelling van medisch specialistische zorg dat de instelling in aanmerking komt voor deze module. Deze verklaring wordt ondersteund met de door de NVZ of ZKN gepubliceerde nulmeting.
• Indien voor module B1 van het Programma patiënt en medicatie subsidie wordt aangevraagd: verklaring van de overige instelling van medisch specialistische zorg dat de instelling in aanmerking komt voor deze module. Deze verklaring wordt ondersteund met de door de NVZ of ZKN gepubliceerde nulmeting.
• Welk lid van de Raad van Bestuur dan wel van de directie/DGA van de overige instelling van medisch specialistische zorg verantwoordelijk is voor het programma?
• Algemene gegevens van de overige instelling voor medisch specialistische zorg.
Indien de overige instelling voor medisch specialistische zorg in aanmerking wil komen voor de subsidie dient het aanvraagformulier tussen 1 juli en 1 oktober 2017 gestuurd te worden aan Dienst Uitvoering Subsidies aan Instellingen (DUS-I). De activiteiten van de subsidie mogen aanvangen op de dag van ontvangst van het aanvraagformulier, maar het komt voor risico van de aanvrager dat hij geen vergoeding krijgt als de aanvraag wordt afgewezen. De subsidie wordt vastgesteld binnen 22 weken na ontvangst van de gevraagde verantwoordingsinformatie. De vaststelling vindt plaats in een afzonderlijke beschikking.
Indien blijkt dat de gewenste resultaten op genoemde data niet behaald zijn en daarom niet aan deze subsidievoorwaarde is voldaan, vervalt het recht op de subsidie en wordt deze op nihil vastgesteld. Of het resultaat is behaald, wordt getoetst aan de hand van een onafhankelijke toetsing. Getoetst wordt of de uitgevoerde activiteiten inderdaad geleid hebben tot het behalen van het functionele doel; werkende gegevensontsluiting naar de patiënt, gebruik van de gegevensontsluiting door patiënten en interoperabiliteit tussen verschillende zorgaanbieders. Voor het uitvoeren van de toetsing is het Handboek VIPP toetsingsprocedure opgesteld (zie www.rijksoverheid.nl/onderwerpen/subsidies-vws). In dit handboek wordt concreet, gedetailleerd en per module beschreven hoe de auditor moet toetsen of een resultaat voldoende is behaald. Dit handboek is afgestemd met NOREA. Indien de toetsing op basis van de criteria in dit handboek positief is, is voldaan aan de betreffende subsidievoorwaarde. De toetsing is daarmee doorslaggevend voor het oordeel of de instelling het resultaat van een module uit de programma’s patiënt en informatie respectievelijk de patiënt en medicatie heeft gehaald dan wel dat de subsidie op nihil moet worden vastgesteld. De toetsing wordt uitgevoerd door een onafhankelijke IT-auditor. Deze IT-auditor dient ingeschreven te staan in het register van gekwalificeerde IT-auditors (het Register EDP-Auditor, dat beheerd wordt door NOREA).
De subsidie is bedoeld voor activiteiten die ZKN uitvoert in het kader van het ondersteuningsprogramma Uitwisseling Programma ZKN. Het gaat daarbij concreet om de volgende activiteiten:
− Programmabegeleiding van zelfstandige behandelcentra (restcategorie).
− Ondersteuning voor het indienen van subsidieaanvragen en het behalen van subsidiedoelen.
− Verificatiebezoeken onder 20 zelfstandige behandelcentra voor een controle op de juistheid van de antwoorden op de nulmeting.
− Periodiek uitvoeren van een monitor onder de overige instellingen voor medisch specialistische zorg inclusief de begeleiding (helpdesk), analyse (voortgang, en eventuele knelpunten) en publicatie.
− Afstemming en borging van de aansluiting op andere landelijke programma’s zoals Medmij, Medicatieproces en Registratie aan de bron en het landelijk implantatenregister (LIR).
− Het faciliteren van kennisdeling door het organiseren van informatiebijeenkomsten en het ontwikkelen van handleidingen. Hieronder valt in elk geval het thema informatiebeveiliging en privacybescherming waarbij ZKN deskundigheid biedt om leveranciers hierop te kunnen beoordelen.
Ook zal in de informatie specifiek aandacht worden besteed aan de toegankelijkheid van de digitale informatie voor mensen met een (visuele) beperking of lage gezondheidsvaardigheden.
− Het opstellen van een product- en dienstencatalogus, waar positief beoordeelde leveranciers in worden opgenomen, waar instellingen met een gerust hart gebruik van kunnen maken. Voor de keuze van softwareleveranciers geldt als uitgangspunt dat zij in 2018 toetreden tot het Medmij afsprakenstelsel.
− Het opstellen van een communicatiestrategie en communicatiemiddelen. Doel is om zowel de medewerkers als de patiënten te informeren en het delen van oplossingen.
Monitoring van de aansluiting op het LIR (nulmeting en voortgang), het uitwerken van een businesscase, het verzamelen en verspreiden van best practices, het vaststellen van een communicatiestrategie en het ontwikkelen van branche inkoopvoorwaarden met onder meer barcodering-standaarden.
De subsidie is uitsluitend bedoeld voor ZKN.
Hoe wordt de subsidie berekend?
De subsidie aan ZKN wordt berekend aan de hand van de werkelijke kosten en bedraagt ten hoogste € 700.000 per jaar voor de periode juli 2017 tot en met 2019.
De subsidies die op basis van dit beleidskader verstrekt worden zijn alle aan te merken als een projectsubsidie. Per overige instelling voor medisch specialistische zorg zijn meerdere projectsubsidies mogelijk. Op de subsidieverstrekking op basis van dit beleidskader zijn de bepalingen van de Kaderregeling subsidies OCW, SZW en VWS van toepassing. Meer concreet zijn dat de bepalingen die betrekking hebben op projectsubsidies.
Sommige bepalingen uit de Kaderregeling refereren specifiek aan bepaalde subsidiearrangementen.
De subsidies aan de overige instellingen voor medisch specialistische zorg (§2) voor het VIPP2-programma zijn zogeheten p x q subsidies. Voor de verantwoording van de subsidie geldt dan het subsidiearrangement bedoeld in artikel 1.5, onder b, van de Kaderregeling. In aanvulling hierop vindt de toetsing, bedoeld in hoofdstuk 2, onderheel G, plaats.
Voor de subsidie aan ZKN (§) is het arrangement van artikel 1.5, onder d, van de Kaderregeling van toepassing.
Voorts zij verwezen naar de algemene procedure voor het aanvragen, verlenen en vaststellen van de subsidie en naar de standaardverplichtingen. De Kaderregeling subsidies OCW, SZW, VWS is te raadplegen via www.wetten.nl.
Overige instellingen voor medisch specialistische zorg zijn te beschouwen als ondernemingen. Indien zij financiële steun ontvangen van de overheid kan sprake zijn van staatssteun. Onderzocht is of dit het geval is. Een van de criteria waaraan getoetst dient te worden, is of de maatregel, in casu de subsidie aan de overige instellingen voor medisch specialistische zorg (hoofdstuk 2), de mededinging (in potentie) vervalst en (dreigt) te leiden tot een ongunstige beïnvloeding van het handelsverkeer in de EU. De conclusie kan getrokken worden dat de onderhavige subsidie valt aan te merken als staatssteun in de zin van artikel 107, eerste lid, van het Verdrag betreffende de werking van de Europese Unie (VWEU).
Gelet op het feit dat het digitaal, gestandaardiseerd en tijdig ontsluiten van informatie door overige instellingen voor medisch specialistische zorg naar alle patiënten als bedoeld in dit beleidskader niet toereikend door ‘de markt’ uitgevoerd wordt, is het van belang deze activiteiten aan te wijzen als een dienst van algemeen economisch belang (DAEB). Zonder ondersteuning door de overheid zal er diversiteit ontstaan doordat instellingen voor medisch specialistische zorg ieder op hun eigen manier informatie zullen ontsluiten. Ook bestaat de kans dat overige instellingen voor medisch specialistische zorg niet tijdig informatie digitaal ontsluiten. Dit leidt tot onjuiste en onvolledige informatie-uitwisseling met en over patiënten en heeft ongewenste en nadelige effecten voor de kwaliteit van zorg. Via een subsidie aan overige instellingen voor medisch specialistische zorg waarbij harde voorwaarden gesteld worden aan de versnelling en de standaardisatie van de informatie aan patiënten, wordt afgedwongen dat overige instellingen voor medisch specialistische zorg deze informatie zo snel mogelijk en gestandaardiseerd beschikbaar stellen voor patiënten. Het uitvoeren door overige instellingen voor medisch specialistische zorg van activiteiten als omschreven in hoofdstuk 2 wordt daarom aangewezen als een dienst van algemeen economisch belang (DAEB) in de zin van artikel 106, tweede lid, van het Verdrag betreffende de Werking van de Europese Unie. Voor de subsidieontvangers betekent dit dat zij bij de eerste subsidieverstrekking belast worden tot het verrichten van deze DAEB gedurende de looptijd van de subsidieregeling. Daarmee wordt, indien voorts ook voldaan wordt aan de eisen van het Vrijstellingsbesluit DAEB (2012/21/EU), bereikt dat geen sprake is van ongeoorloofde staatssteun.
Subsidieaanvragers sluiten een daartoe strekkende overeenkomst met de Staat.
Het aanvragen van een subsidie door overige instellingen voor medisch specialistische zorg (hoofdstuk 2) heeft gevolgen voor de administratieve lasten en nalevingskosten voor overige instellingen voor medisch specialistische zorg.
Overige instellingen voor medisch specialistische zorg kunnen subsidie aanvragen door een aanvraag in te dienen. In die aanvraag kunnen zij aangeven welke modules zij gaan uitvoeren. Overige instellingen voor medisch specialistische zorg aan wie een subsidie is toegekend, moeten voor de vaststelling van deze subsidie verantwoorden dat het resultaat is gehaald via een onafhankelijke toetsing die door een IT-auditor is uitgevoerd. Kosten voor het invullen van het aanvraagformulier en vaststellingsformulier per overige instellingen voor medisch specialistische zorg is (2 uur * € 54 = € 108). De nalevingskosten voor de IT-toetsing van vier afzonderlijke modules bedragen naar verwachting maximaal € 8.000,–.
Dit beleidskader treedt in werking met ingang van de dag na de datum van uitgifte van de Staatscourant waarin het wordt geplaatst en vervalt met ingang van 1 januari 2020.
STROOMSCHEMA
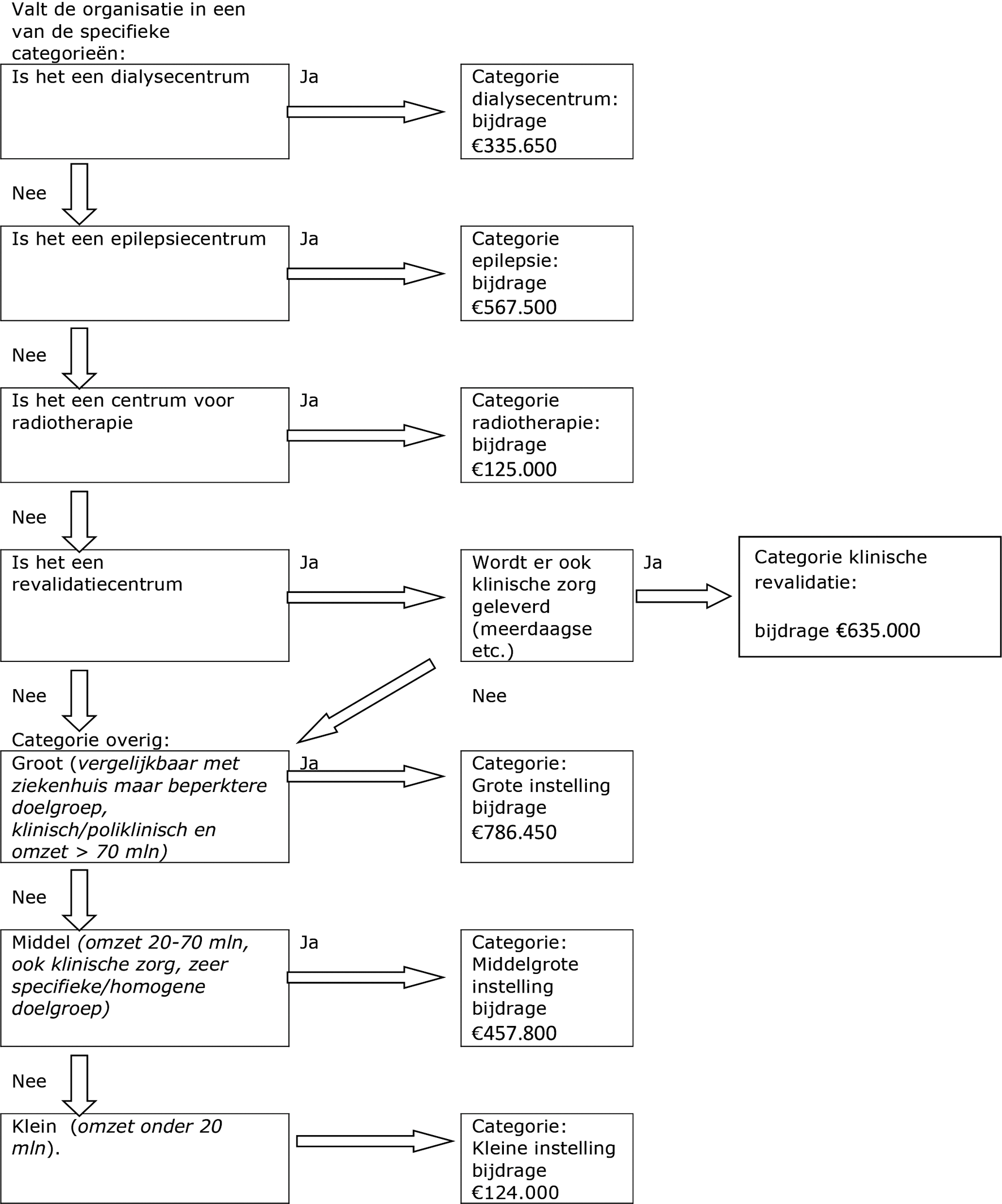
1. Het MedMij-programma ontwikkelt een stelsel van vrijwillige afspraken, met als doel de barrières voor aanbod en gebruik van persoonlijke gezondheidsomgevingen bij de patiënt, zorgaanbieders en ict-aanbieders te slechten.
2. De NVZ is namens de ziekenhuizen betrokken bij de invulling van het afsprakenstelsel.
3. MedMij is open voor meerdere domeinen. Gezondheid betekent meer dan de afwezigheid van ziekte. Een persoonlijke gezondheidsomgeving moet dan ook meer omvatten dan alleen de link met de professionele zorg.
4. Het afsprakenstelsel beoogt zoveel mogelijk de patiënt en de zorgaanbieder in de gegevensuitwisseling te ontzorgen op techniek, proces en juridisch vlak. Indien er keuzes in de oplossing moeten worden gemaakt, dan prefereert de oplossing die het minst van de patiënt of de zorgaanbieder zelf vereist.
5. In het ontwerp staat interoperabiliteit tussen patiënten en zorgaanbieders op juridisch, organisationeel, semantisch en technisch niveau, centraal.
6. De opzet van het afsprakenstelsel kenmerkt zich door een netwerk van aangesloten partijen, niet door een platform waarop partijen aansluiten.
7. Alle persoonlijke gezondheidsomgevingen en apps van de patiënt, aangesloten op het MedMij-afsprakenstelsel, kunnen terecht bij alle aangesloten systemen van zorgaanbieders.
8. Gezien de grote diversiteit aan functionaliteit bij de patiënt en bij de zorgaanbieder waarvoor het MedMij-afsprakenstelsel diensten moet leveren, dienen schaalbaarheid en uitbreidbaarheid in het ontwerp van het stelsel verankerd te zijn.
9. Updates van het stelsel en van alle software in het stelsel zijn geborgd.
10. Het initiatief voor de gegevensuitwisseling met een persoonlijke gezondheidsomgeving ligt bij de patiënt.
11. De patiënt kan gegevens van de zorgaanbieder ophalen en deze kopie van de gegevens bewerken, evenals aan de zorgaanbieder leveren. Het is tevens mogelijk om een set gegevens niet tot de persoon herleidbaar voor secundair gebruik ter beschikking te stellen.
12. Het afsprakenstelsel maakt het mogelijk dat bestaande en nieuwe methoden en oplossingen voor gegevensuitwisseling worden toegepast voor MedMij. Deze flexibiliteit is nodig om zowel de complexiteit recht te doen als om de snelle ontwikkelingen op dit gebied te kunnen benutten.
13. Betrouwbaarheid, volledigheid en integriteit van de data is geborgd.
14. Context van data/ metadata zijn altijd verbonden aan de uitwisseling van gegevens. Gegevens moeten jaren later nog gebruikt kunnen worden, ook als regels plus procedures inmiddels zijn veranderd.
15. Het stelsel voldoet aan professionele normen voor informatiebeveiliging.
Programma’s:
Programma: MedMij
Omschrijving: Het doel van het programma MedMij is patiënten op een veilige en begrijpelijke manier hun gezondheidsgegevens laten verzamelen, beheren en delen met zorgverleners.
Link naar verdere informatie: http://www.medmij.nl/, MedMij profielen welke zijn gebaseerd op de BGZ 1.0 (zie hier onder) zijn te vinden op: https://simplifier.net/NictizSTU3. Zodra de BGZ 2.0 beschikbaar komt, zullen hiervoor de profielen worden gemaakt en/of bijgewerkt.
Programma: eIDAS
Omschrijving: De eIDAS verordening van de EU gaat over elektronische identificatie en het opbouwen van een Europees vertrouwenstelsel waarbinnen elkaars identificatiemiddelen worden geaccepteerd om toegang te krijgen tot (grensoverschrijdende) overheidsdienstverlening. De uitvoering van de verordening heeft impact op verschillende Nederlandse wetten. Ook het huidige eID afsprakenstelsel in Nederland (daaronder vallen Idensys, eHerkenning, DigiD en iDIN) moet gaan voldoen aan eIDAS. Vooral als het gaat om de normen voor betrouwbaarheid van de authenticatiemiddelen zal dit merkbare gevolgen hebben.
Link naar verdere informatie: https://www.idensys.nl/meedoen-met-idensys/
Standaarden:
Standaard: Basis Gegevensset Zorg (BGZ) v1.0 of hoger
Omschrijving: De BGZ is een verzameling van patiëntgegevens die minimaal nodig is om patiënten continuïteit van zorg te kunnen bieden. De BGZ is onderdeel van het programma registratie aan de bron (https://www.registratieaandebron.nl/).
Link naar verdere informatie: https://www.nictiz.nl/standaarden/basisgegevensset-zorg
Standaard: Informatiestandaard Medicatieveiligheid v6.12.x of hoger
Omschrijving: De Informatiestandaard Medicatieveiligheid (v6.12.x of hoger) ondersteunt onder andere gestandaardiseerde overdracht van medicatiegegevens over voorschrijven en verstrekkingen.
Link naar verdere informatie: https://www.nictiz.nl/Paginas/Informatiestandaard-medicatieveiligheid.aspx
Standaard: Informatiestandaard Medicatieproces v9.03 of hoger
Omschrijving: Met de doorontwikkelde Informatiestandaard Medicatieproces (v9.03 of hoger) worden medicatiegegevens beter en overzichtelijk vastgelegd en uitgewisseld. Therapeutische en logistieke informatie is gescheiden waardoor wijzigingen in therapie inzichtelijk worden en informatie over toedienen en gebruik is toegevoegd.
Link naar verdere informatie: https://www.nictiz.nl/Paginas/Informatiestandaard-medicatieproces.aspx
Handboek
Het handboek dat wordt gebruikt bij de VIPP toetsingsprocedure is te vinden op: https://www.rijksoverheid.nl/onderwerpen/subsidies-vws onder de subsidieregeling Versnellingsprogramma Informatie-uitwisseling Patiënt en Professional.
Op grond van de bijgevoegde Beleidsregels subsidiëring Versnellingsprogramma Informatie-uitwisseling Patiënt en Professional fase 2 (hierna: de Beleidsregels) worden subsidies verstrekt aan overige instellingen voor medisch specialistische zorg voor verschillende activiteiten ter stimulering van de gestandaardiseerde digitale gegevensuitwisseling tussen instelling en patiënt.
Bij het toekennen van subsidies wordt onderscheid gemaakt tussen verschillende overige instellingen voor medisch specialistische zorg, aangezien de complexiteit van deze instellingen en de omvang en intensiteit van de veranderopgave sterk uiteenlopen. Op deze manier wordt overcompensatie voorkomen, maar stimuleert de hoogte van het subsidiebedrag de betreffende overige instelling voor medisch specialistische zorg wel om de gewenste omslag te maken.
Bij de onderstaande categorieën instellingen gelden bedragen voor bepaalde modules A1, A2, A3, B1 en B2 die minder bedragen dan € 125.000.
|
Module A1 |
Module A2 |
Module A3 |
Module B1 |
Module B2 |
|
|---|---|---|---|---|---|
|
Epilepsiecentrum |
€ 68.250 |
||||
|
Revalidatie-instelling (klinisch) |
€ 73.500 |
||||
|
Dialysecentrum |
€ 80.000 |
€ 80.000 |
€ 33.400 |
€ 85.750 |
|
|
Radiotherapeutisch centrum |
€ 60.000 |
€ 65.000 |
€ 60.000 |
||
|
Restcategorie grote instellingen |
€ 89.250 |
||||
|
Restcategorie middelgrote instellingen |
€ 124.800 |
€ 124.800 |
€ 50.400 |
||
|
Restcategorie kleine instellingen |
€ 40.000 |
€ 60.000 |
€ 40.000 |
€ 24.000 |
Op grond van de Kaderregeling subsidies OCW, SZW en VWS (hierna: de Kaderregeling) worden als hoofdregel subsidies van minder dan € 125.000 niet verstrekt. In de praktijk komt het echter voor dat een subsidie van een lager bedrag wenselijk is. Ik acht het van belang dat bovengenoemde overige instellingen voor medisch specialistische zorg in het kader van het Beleidskader ook subsidie kan worden verstrekt voor het uitvoeren van de aangeduide modules, waarbij de kosten van de desbetreffende activiteiten minder bedragen dan € 125.000. Het lagere subsidiebedrag voor deze modules houdt verband met de lagere kosten van de bijbehorende activiteiten. Een wijziging van de Kaderregeling is nodig om verstrekking van dat bedrag mogelijk te maken. Omdat deze wijziging van de Kaderregeling alleen het beleidsterrein van het Ministerie van Volksgezondheid, Welzijn en Sport raakt, is medeondertekening van dit besluit door de Minister van Onderwijs, Cultuur en Wetenschap en de Minister van Sociale Zaken en Werkgelegenheid niet noodzakelijk.
De Minister van Volksgezondheid, Welzijn en Sport, E.I. Schippers
Wet van 5 oktober 2016 tot wijziging van de Wet gebruik burgerservicenummer in de zorg, de Wet marktordening gezondheidszorg en de Zorgverzekeringswet (cliëntenrechten bij elektronische verwerking van gegevens), Stb. 2016, nr. 373.
Besluit houdende nadere regels over functionele, technische en organisatorische maatregelen bij elektronische gegevensverwerking door en tussen zorgaanbieders (Besluit elektronische gegevensverwerking door zorgaanbieders).
In de zorg komt het veel voor dat vooral de wat grotere organisaties gebruik maken van een holdingstructuur. Er is dan een holdingvennootschap of een moederstichting die direct of indirect zeggenschap heeft over dochtermaatschappijen waarin de zorgactiviteiten plaatsvinden.
Het gaat om de DBC-omzet die is opgenomen in de met gebruikmaking van het model-jaardocument opgestelde jaarrekening 2016, die is goedgekeurd door de accountant.
De download bevat alleen de medische gegevens die onderdeel zijn van het zorgproces van de patiënt. Vanwege specialisatie van overige instellingen van medisch specialistische zorg kan het voorkomen dat niet alle opgesomde informatie van toepassing is.
De download bevat alleen de medische gegevens die onderdeel zijn van het zorgproces van de patiënt. Vanwege specialisatie van overige instellingen van medisch specialistische zorg kan het voorkomen dat niet alle opgesomde informatie van toepassing is.
DBC–omzet, peildatum 2016. Het gaat om de DBC-omzet die is opgenomen in de met gebruikmaking van het model-jaardocument opgestelde jaarrekening 2016, die is goedgekeurd door de accountant.
DBC–omzet, peildatum 2016. Het gaat om de DBC-omzet die is opgenomen in de met gebruikmaking van het model-jaardocument opgestelde jaarrekening 2016, die is goedgekeurd door de accountant.
DBC–omzet, peildatum 2016. Het gaat om de DBC-omzet die is opgenomen in de met gebruikmaking van het model-jaardocument opgestelde jaarrekening 2016, die is goedgekeurd door de accountant.
Kopieer de link naar uw clipboard
https://zoek.officielebekendmakingen.nl/stcrt-2017-41685.html
De hier aangeboden pdf-bestanden van het Staatsblad, Staatscourant, Tractatenblad, provinciaal blad, gemeenteblad, waterschapsblad en blad gemeenschappelijke regeling vormen de formele bekendmakingen in de zin van de Bekendmakingswet en de Rijkswet goedkeuring en bekendmaking verdragen voor zover ze na 1 juli 2009 zijn uitgegeven. Voor pdf-publicaties van vóór deze datum geldt dat alleen de in papieren vorm uitgegeven bladen formele status hebben; de hier aangeboden elektronische versies daarvan worden bij wijze van service aangeboden.
